Что такое эпителиальная неоплазия прямой кишки
Обновлено: 25.04.2024
Рак прямой кишки – это злокачественное новообразование, которое, как следует из определения, локализуется в прямой кишке – конечном отделе пищеварительной системы.
В экономически развитых странах эта опухоль является одной из самых распространенных, которая поражает людей обоих полов, как мужчин, так и женщин. При раннем выявлении рак прямой кишки успешно лечится и обладает хорошим потенциалом относительно периода 5-летней выживаемости. Значительные успехи достигаются и при лечении распространенных опухолей, но здесь важно то, как было проведено инициирующее лечение.
Симптомы рака прямой кишки
Долгое время опухоли толстой кишки могут никак не давать о себе знать, либо симптомы настолько неспецифичны, что их принимают за другую проблему. Например, одним из первых признаков данного заболевания является нарушение стула. Это может быть запор, или запор, который сменяется диареей. Также характерны неприятные и болезненные ощущения во время дефекации — чувство неполного опорожнения кишечника, болезненные позывы к дефекации.
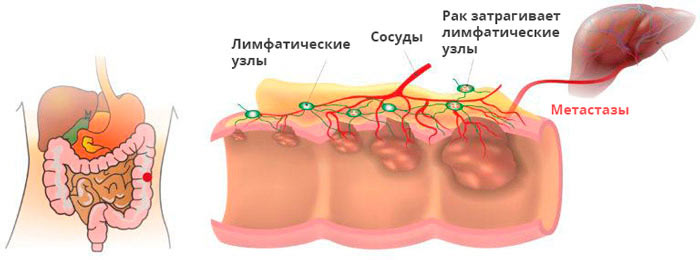
Развитие рака толстой кишки.
Некоторые пациенты отмечают изменение формы стула, он может быть лентовидный или в виде тонкого стержня, если опухоль поражает стенку кишки по всему диаметру. Также могут присутствовать патологические выделения из ануса — кровь, слизь, гной. Когда рак прорастает в подлежащие ткани и вовлекает мышцы сфинктера , могут отмечаться недержание стула и газов. Боль при раке прямой кишки на ранних стадиях отмечается эпизодически. А постоянный характер она приобретает уже по мере прорастания в нервные окончания.
На поздних стадиях, когда опухоль достигает больших размеров или прорастает в подлежащие ткани, могут возникать симптомы со стороны других тазовых органов. Например, недержание мочи, образование свищей и др. Также в этот период могут быть и общие симптомы, связанные с интоксикацией и хронической кровопотерей из-за скрытых или явных кровотечений. Пациенты отмечают слабость, снижение веса, быструю утомляемость, бледность или желтизну кожных покровов.
При больших размерах опухоли может развиться такое грозное осложнение, как кишечная непроходимость. При этом отсутствует отхождение стула, увеличивается в объеме живот, быстро нарастают симптомы интоксикации и обезвоживания. Ситуация требует немедленной госпитализации в стационар для лечения.
Причины развития рака прямой кишки
В целом, вероятность развития рака прямой кишки колеблется в пределах 4-5% и с возрастом она увеличивается. Наибольшие риски отмечаются у людей старше 50 лет, поэтому им рекомендуют проходить регулярные профилактические обследования у проктолога.
Другими факторами, которые достоверно повышают вероятность развития рака прямой кишки являются:
- Особенности питания. В частности, повышенное содержание в рационе мяса и животных жиров, а также дефицит пищевых волокон. При переваривании животной пищи образуется ряд канцерогенных веществ (индол, скатол), которые при длительном контакте со слизистой оболочкой способствуют метаплазии эпителия кишечника. А дефицит клетчатки и пищевых волокон способствует запорам, в результате чего эти канцерогенные вещества долгое время контактируют со слизистой ампулы прямой кишки.
- Воспалительные заболевания кишечника — болезнь Крона, неспецифический язвенный колит, хронический проктит . — один из наиболее значимых фактором развития рака толстого кишечника. Риски малигнизации полипа возрастают при их больших размерах, длительном существовании, а также при определенном типе гистологического строения. Наиболее опасны в этом плане аденоматозные полипы диаметром более 1 см.
- Наследственная предрасположенность. Вероятность развития рака прямой кишки повышается, если хотя бы у одного кровного родственника был этот диагноз. Кроме того, имеется ряд наследственных заболеваний, сопряженных с образованием полипов и их последующей трансформацией в рак. Сюда относят семейный аденоматозный полипоз , синдром Гарднера, синдром Пейтца-Егерса.
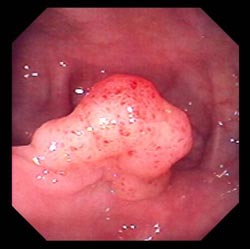
Полип в толстом кишечнике (тубулярная аденома)
Диагностика рака прямой кишки
В рамках диагностики проводятся исследования, направленные на обнаружение опухоли и установку диагноза, а также на определение степени распространения опухолевого процесса. К методам, которые позволяют обнаружить опухоль прямой кишки, относятся следующие:
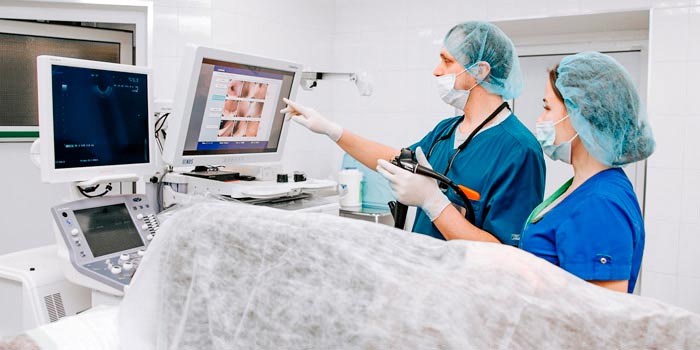
Более информативным методом является эндоскопическое обследование, например, колоноскопия . Здесь используется гибкий эндоскоп, который оснащен источником света и различными инструментами, которые позволяют не только осмотреть всю поверхность толстой кишки, но и взять биопсию или провести ряд лечебных или диагностических мероприятий. Например, остановить кровотечение, удалить полип, выполнить хромоскопию — исследовать подозрительный участок с помощью различных световых фильтров, установить стенты для разрешения кишечной непроходимости и др.

Проведение эндоскопического исследования в Евроонко
Кроме того, обследование можно проводить с использованием ректороманоскопа. Это тоже эндоскопический инструмент, только он имеет жесткую трубку и не оснащен видеокамерой. Ректоскоп позволяет осмотреть прямую кишку, часть сигмовидной и взять биопсию.
В рамках определения распространенности процесса используются УЗИ, КТ, МРТ, ПЭТ-КТ и другие методы медицинской визуализации. Они позволяют определить соотношение опухолевой ткани с окружающими структурами и выявить наличие метастазов.
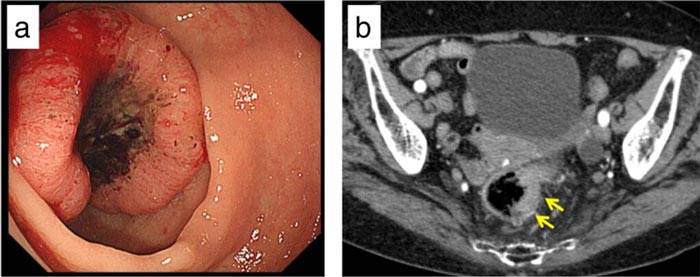
a – С помощью предоперационной колоноскопии выявлена опухоль, локализованная в верхней части прямой кишки.
b – Проведена КТ с контрастированием, с помощью которой выявлено утолщение прямой кишки.
Рак прямой кишки — лечение
Тактика лечения рака прямой кишки определяется исходя из следующих особенностей:
- Степень распространенности рака, вовлеченность в процесс подлежащих тканей, наличие регионарных и отдаленных метастазов и их количество.
- Общее состояние пациента.
- Гистологическое строение опухоли, степень ее дифференцировки , наличие специфических мутаций.
Согласно современным рекомендациям, при лечении рака прямой кишки используется хирургия, лучевая терапия и медикаментозная терапия, которая включает химиотерапию, таргетную и в некоторых случаях иммунотерапию.
При 0 и 1 стадии достаточно хирургического удаления опухоли. Техника операции будет определяться локализацией рака, но в большинстве случаев вмешательство направлено не только на удаление новообразования, но и на сохранение сфинктера. Если опухоль имеет сложную локализацию, или состояние пациента тяжелое, рекомендуется лучевая терапия.

На второй стадии, при местнораспространенной форме, используется комплексное лечение. Причем чем ближе располагается опухоль к анальному каналу, тем более комплексное вмешательство требуется, чтобы сохранить сфинктер и избежать выведения колостомы. Первым этапом проводится химиолучевая терапия с применением схем, содержащих фторурацил или капецитабин. После уменьшения размеров опухоли проводят ее радикальное удаление путем резекции стенки кишки, и затем опять проводится химиотерапия в течение 6 месяцев. В некоторых случаях от проведения хирургического лечения отказываются в пользу химиолучевой терапии и операцию выполняют после развития рецидива или прогрессирования заболевания.
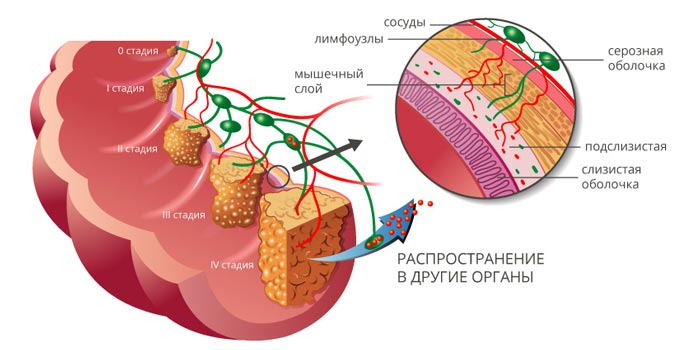
Стадии рака прямой кишки.
При третьей стадии схема аналогична, только объем операции увеличен за счет необходимости удаления пораженных метастазами регионарных лимфатических узлов .
На четвертой стадии тактика лечения определяется количеством метастазов и их локализацией. Чаще всего рак прямой кишки метастазирует в печень, и если метастазы единичны, их можно удалить, как и первичный опухолевый очаг. При этом используется не только системная химиотерапия, но и локальные методы удаления метастазов, например, радиохирургия, химиоэмболизация, радиочастотная абляция.
Если метастазы множественные, то радикальное лечение невозможно. Проводятся паллиативные вмешательства, используется химиотерапия и таргетная терапия. Для устранения кишечной непроходимости применяют стентирование опухоли, для остановки кровотечения используют эндоскопические операции.
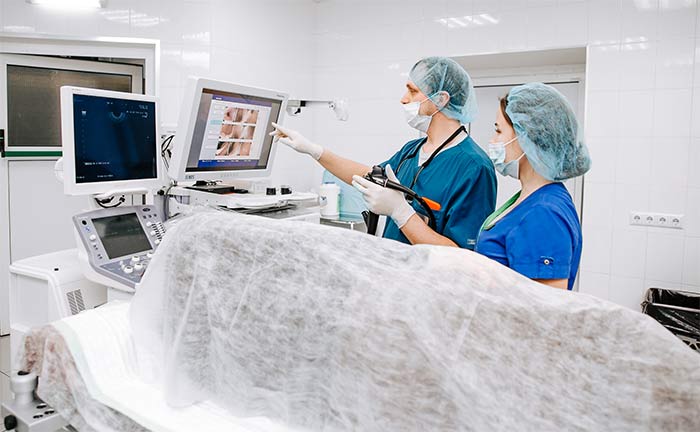
Проведение колоноскопии в Евроонко
Профилактика рака прямой кишки
Снизить риски развития рака прямой кишки помогут следующие мероприятия:
- Культура питания. В рационе должно быть достаточное количество пищевых волокон. Ими богаты овощи, фрукты, каши из зерновых продуктов, сухофрукты. Также рекомендуется ограничить прием мяса и животных жиров. При этом необходимо следить за достаточным поступлением белка. Его можно получить, например, путем употребления молочных продуктов и нежирных сыров.
- Достаточная физическая активность. Следует избегать малоподвижного образа жизни, нужно хотя бы ежедневно гулять в течение как минимум 30 минут.
- Отказ от курения и ограничение употребления алкоголя.
- Существуют данные, что употребление витамина D помогает снизить вероятность развития рака кишечника. Однако прежде чем принимать его, нужно проконсультироваться с врачом, поскольку его избыток оказывает токсическое действие на печень.
- Если у кровных родственников были случаи рака прямой или толстой кишки, желательно проконсультироваться с генетиком.
- Если имеется заболевание, сопряженное с высоким риском рака кишечника, необходимо регулярно наблюдаться у колопроктолога и выполнять все назначенные им обследования.
И, наконец, самое важное! Всем пациентам старше 45 лет мы рекомендуем выполнять тотальную колоноскопию. Ее частота зависит от находок и от анамнеза. Это исследование позволит полностью осмотреть слизистую кишки, выявить полипы и новообразования на ранней стадии и удалить их, не дожидаясь развития распространенного рака. В некоторых странах колоноскопия применяется в рамках скрининга колоректального рака.
В сети клиник Евроонко исследование проводится на оборудовании экспертного класса, которое позволяет обнаружить даже минимальные изменения слизистой. Сама процедура проводится под внутривенной седацией или медикаментозным сном и не доставляет боли и дискомфорта пациенту.
Цены на лечение рака прямой кишки
Передняя резекция прямой кишки с регионарной лимфаденэктомией — 293 200 руб.
Брюшно-промежностная экстирпация прямой кишки с мезоректумэктомией и регионарной лимфаденэктомией – 343 200 руб.
Неоплазии кишечника – это группа доброкачественных или злокачественных новообразований, которые могут располагаться в разных отделах толстой кишки. Чаще всего развиваются они развиваются из слизистой оболочки кишечника, но источником роста может стать и другая ткань.
Доброкачественные новообразования довольно распространены. По некоторым данным частота их встречаемости достигает 40% у людей старше 50 лет. Как правило, они никак не беспокоят человека. Главная их опасность заключается в злокачественном перерождении и возникновении рака, поэтому необходима их своевременная диагностика и удаление.
Злокачественные опухоли занимают третье место в структуре онкопатологии и представляет серьезную проблему для экономически развитых стран. Заболевания могут приводить к инвалидизации и гибели больного, а результаты лечения не всегда удовлетворительны.
Причины неоплазии кишечника
На данный момент принято считать, что неоплазии кишечника – это полиэтиологичное заболевание. К их развитию может привести несколько причин:
- Особенности питания: переедание, употребление в пищу большого количества мяса, пряных, маринованных, копченых и соленых блюд, злоупотребление алкоголем, недостаток в рационе пищевых волокон, растительной клетчатки и витаминов.
- Воспалительные заболевания кишечника – неспецифический язвенный колит, болезнь Крона.
- Наследственная предрасположенность – описано несколько синдромов, при которых развиваются множественные новообразования кишечника, которые склонны к малигнизации.
- Возраст. Чем старше человек, тем выше вероятность развития у него неоплазии.
Доброкачественные опухоли кишечника
Полипы. Это относительно доброкачественные новообразования, произрастающие из слизистой оболочки кишечника. Выглядят как шаровидные, грибовидные или ветвистые разрастания. Некоторые полипы располагаются на тонкой ножке, другие – на широком основании. Главной опасностью данных новообразований является их возможная малигнизация (злокачественное перерождение), поэтому их рекомендуют своевременно удалять.
Липома кишечника. Это очень редкое новообразование, встречается в 0,035-0,4% случаев всех доброкачественных новообразований кишки. Обычно липома представлена единичным новообразованием, но могут быть варианты мультифокального поражения.
Диагностика данных новообразований на дооперационном этапе является сложной задачей. Как правило, ее обнаруживают при морфологическом исследовании материала, удаленного во время операции по поводу других заболеваний кишечника.
Морфологически липома представлена хорошо дифференцированной жировой тканью с фиброзной стромой. Обычно поверхность гладкая и покрыта неизмененной слизистой оболочкой. При больших размерах опухоли на слизистой могут быть эрозии и язвы (их связывают с ишемическими поражениями и травматизацией каловыми массами).
Гемангиомы кишечника. Строго говоря, гемангиома не является опухолевым образованием. По сути это результат изменений кровеносных сосудов (мальформация). Условно ее можно разделить на две категории:
- Капиллярная, представленная сетью кровеносных сосудов наименьшего калибра – капилляров, выстланных гиперплазированным эпителием.
- Кавернозная – образована более крупными кровеносными сосудами, которые располагаются между соединительнотканной стромой.
Основным симптомом гемангиомы является кровотечение. При крупных новообразованиях возможна обтурация просвета кишки с развитием кишечной непроходимости.
Злокачественные образования кишечника
Злокачественные новообразования кишечника делят на опухоли эпителиального и неэпителиального происхождения. Эпителиальные опухоли развиваются из эпителия слизистой оболочки кишки (колоректальный рак). Чаще всего, это аденокарциномы, плоскоклеточный рак, реже встречается мелкоклеточный, перстневидноклеточный, медуллярный и недифференцированный рак. Раку всегда предшествуют доброкачественные неоплазии или хронические воспалительные процессы – полипы, болезнь крона, неспецифический язвенный колит.
Из неэпителиальных опухолей встречаются лейомиосаркома, ангиосаркома и саркома Капоши.
По характеру роста злокачественного новообразования выделяют:
- Экзофитные опухоли – растут в просвет кишки.
- Диффузно-инфильтративные опухоли – распространяются внутри стенки кишки.
- Аннулярные новообразования – охватывают стенку кишки по ее окружности.
Симптоматика
Симптомы новообразования зависит от его вида, размера и локализации. Мелкие новообразования, не превышающие 2-3 см, никак себя не проявляют клинически. И только при их увеличении появляются признаки:
- Боль в животе неясной локализации.
- Кишечная непроходимость. Она может развиваться на фоне обтурации или инвагинации кишечной стенки из-за нарушения ее перистальтики.
- Полипы, гамангиомы и рак кишечника могут кровоточить. При профузных кровотечениях из заднего прохода будет выделяться алая кровь или мелена. При незначительной кровоточивости могут быть прожилки крови в кале, при скрытых кровотечениях развиваются железодефицитные анемии.
- Выделение слизи из заднего прохода – ворсинчатые полипы, рак.
- Диспепсические расстройства: запоры, диареи, вздутие живота.
- Чувство инородного тела в прямой кишке.
Стадии опухолевого процесса
При диагностике злокачественной неоплазии кишечника большое значение имеет стадия распространения опухоли. От этого зависит прогноз течения заболевания и схема его лечения. Здесь выделяют следующие стадии:
Рак in situ – злокачественные клетки обнаруживаются только в слизистой оболочке кишки.
1 стадия – опухоль прорастает подслизистый слой.
2 стадия – опухоль распространяется на мышечный слой кишечной стенки.
3 стадия – опухоль прорастает всю толщину кишечной стенки, может распространяться на висцеральную брюшину и жировую клетчатку. Обнаруживаются метастазы в регионарных лимфатических узлах.
4 стадия – опухоль любых размеров с отдаленными метастазами (печень, легкие, головной мозг).

Диагностика
Для обнаружения неоплазии кишечника применяются следующие методы диагностики:
- Эндоскопическое обследование кишки – тотальная колоноскопия (осмотр всей поверхности толстой кишки) и ее сокращенный вариант – ректоскопия и ректосигмоскопия – осмотр прямой и сигмовидной кишки. Этот метод позволяет визуализировать новообразования на ранних стадиях, еще до развития симптомов, провести их удаление, а если это невозможно, выполнить биопсию. В настоящее время колоноскопия является золотым стандартом диагностики неоплазий толстой кишки.
- Анализ кала на скрытую кровь. Этот метод применяется для обнаружения полипов и опухолей, которые имеют изъязвленную поверхность и кровоточат. Как правило, речь идет о достаточно крупных новообразованиях. Это обследование проводят в рамках скрининга колоректального рака. При положительном результате показана дальнейшая колоноскопия.
- Ирригоскопия – рентгенологическое исследование толстой кишки. В первую очередь позволяет обнаружить экзофитные новообразования и опухоли, деформирующие просвет кишки и кишечную стенку.
При обнаружении злокачественной неоплазии кишечника проводится дополнительное обследование для определения стадии заболевания. Сюда входят УЗИ, КТ, МРТ, ряд лабораторных анализов.
Лечение
Новообразования кишечника подлежат удалению, независимо от того, злокачественное оно или доброкачественное.
При небольших размерах неоплазии ее удаляют во время колоноскопии, и полученный материал отправляют на морфологическое исследование. При злокачественных опухолях кишечника проводят обширные операции, направленные на радикальное удаление опухоли. Это может быть резекция фрагмента кишки или удаление кишки (колэктомия). В ряде случаев требуется наложение колостомы – выведение надопухолевого отдела кишки на переднюю брюшную стенку.
При распространенных опухолях лечение дополняют химиотерапией, а для проксимальных отделов кишечника и лучевой терапией.
Прогностические данные
Прогноз будет определяться видом неоплазии кишечника. Например, липомы и ангиосаркомы не склонны к малигнизации, но удалять их нужно, чтобы предотвратить развитие осложнений – кишечной непроходимости и кровотечений. С полипами ситуация иная. Рекомендуют проводить полипэктомию, поскольку есть риск злокачественного перерождения. Наибольший риск малигнизации наблюдается в следующих случаях:
- Ворсинчатые полипы.
- Полипы более 1 см.
- Полипы на широком основании.
- Множественный полипоз.
Прогноз при раке кишечника определяется стадией заболевания. При начальных этапах прогноз благоприятный, есть вероятность полного выздоровления, 5-летняя выживаемость достигает 90%. На второй стадии – 50-70%, на третьей – 50%, и при метастатической форме рака пятилетний рубеж переживают только 10% больных.
Профилактика неоплазий кишечника
Снизить риски развития неоплазии кишечника помогут следующие рекомендации:
- Нормализация питания. Необходимо употреблять в пищу достаточное количество витаминов, клетчатки и пищевых волокон. Не переедайте, ограничьте употребление канцерогенных продуктов: копчености, маринады, легкоусвояемые углеводы, жирные сорта мяса, жареные блюда, пряности, алкоголь.
- Соблюдайте режим физической активности.
- Не допускайте возникновения хронических запоров и диарей, своевременно лечите заболевания ЖКТ.
Учитывая то, что рак кишечника развивается из полипов, необходимо их своевременное удаление. С этой целью всем людям старше 50 лет рекомендуют проводить колоноскопию хотя бы раз в десятилетие. Эта процедура позволит осмотреть слизистую кишки и одновременно удалить обнаруженные новообразования.
Ворсинчатая опухоль прямой кишки — это доброкачественное эпителиальное образование, склонное к малигнизации. Коварство заболевания состоит в том, что оно долгое время может никак себя не проявлять, в то время как лечение именно на начальных этапах является наименее травматичным и весьма эффективным.
Особенности ворсинчатой опухоли
Новообразование имеет округлую или овальную форму, розоватый цвет и своеобразную сосочковую или бархатистую поверхность. Основной элемент опухоли — ворсина. Она представляет собой вытянутое соединительнотканное образование, которое содержит множество сосудов, а снаружи покрыто цилиндрическим эпителием. Многочисленные ворсинки сливаются между собой и образуют дольки, которые видны невооруженным глазом на поверхности образования.
Растет ворсинчатая опухоль преимущественно в просвет прямой кишки. Размеры новообразования могут быть разными: от нескольких миллиметров до 6-8 см и даже более.
Причины развития и факторы риска
Точные причины возникновения доброкачественных новообразований прямой кишки, в том числе и ворсинчатых опухолей, до конца не ясны. Факторами, которые, по мнению ряда исследователей, могут оказывать влияние на рост заболеваемости этого типа, являются:
- Снижение уровня физической активности.
- Особенности питания (увлечение калорийными продуктами с высокой жирностью, недостаточное потребление клетчатки).
- Ухудшение экологической обстановки.
Ворсинчатые опухоли обычно образуются у пожилых людей. Мужчины страдают этим заболеванием несколько чаще женщин.
Классификация
Выделяют две формы ворсинчатой опухоли:
- Узловая, более распространенная, имеет вид одиночного опухолевого узла на широком основании.
- Стелющаяся — дольчатые разрастания выстилают внутреннюю поверхность прямой кишки. Поражение слизистой оболочки может иметь значительную протяженность.
По характеру поверхности эти новообразования бывают:
- Бахромчатыми, которые имеют выраженные ворсины.
- Дольчатыми, внешне напоминающими цветную капусту.
Чаще встречаются одиночные ворсинчатые опухоли. Множественные образования такого типа диагностируются крайне редко.
Клиническая картина
Заболевание в течение продолжительного времени может протекать бессимптомно. Поэтому часто новообразование обнаруживается лишь когда человек обращается к врачу-проктологу планово или по другому поводу.
Пациенты с ворсинчатой опухолью прямой кишки могут жаловаться на:
- Запоры и затруднение акта дефекации, чувство неполного опорожнения кишечника.
- Выделение слизистого характера, которые могут приводить к мацерации и зуду перианальной области.
- Примесь крови в каловых массах и слизи. При регулярных кровотечениях у пациента может наблюдаться клиническая картина анемии: бледность кожи, слабость, головокружения.
- Боль в прямой кишке.
При низком расположении ворсинчатая опухоль прямой кишки может выпадать при акте дефекации, и больному приходится вправлять её пальцами. При опухолях большого размера может сформироваться частичная или полная кишечная непроходимость.
Диагностика
К инструментальным методам диагностики новообразования относятся:
- Тотальная колоноскопия или ректороманоскопия с выполнением биопсии — информативное исследование, которое позволяет обнаружить опухоль, выявить ее размеры и локализацию, а также получить биологический материал для гистологического анализа. Для этого требуется выполнить 3-5 захватов стандартными эндоскопическими щипцами.
Специфичность и результативность метода увеличивается при использовании современных технологий (увеличительной и узкоспектральной эндоскопии, флуоресцентной диагностики). - УЗИ при помощи ректального датчика дает возможность оценить степень инвазии стенок прямой кишки опухолью.
- МРТ малого таза, которое предпочтительно выполнять при наличии крупных новообразований (более 3 см) и при подозрении на малигнизацию. Метод помогает уточнить основные характеристики опухоли и оценить состояние региональных лимфатических узлов.
При невозможности выполнения эндоскопического исследования рекомендована ирригоскопия или КТ-колонография.
Лечение
Все ворсинчатые опухоли прямой кишки должны быть подвергнуты оперативному удалению в связи с предраковым характером этих новообразований. В зависимости от размеров очага и его локализации могут быть применены следующие виды хирургического лечения:
- Эндоскопическое удаление при помощи диатермической петли. Метод предпочтителен для новообразований менее двух см при исключении признаков малигнизации. Операция проводится в эндоскопическом кабинете без обезболивания. Пациент может быть прооперирован с применением одного из технических приемов: одномоментное иссечение опухоли, либо фрагментация удалением в один этап или в течение нескольких плановых обращений.
- Трансанальное иссечение новообразования при помощи зеркал. Этот способ используется для опухолей, нижний край которых находится не выше 7 см кожи перианальной области. Оперативное вмешательство производится под общим обезболиванием или эпидуральной анестезией.
- Задняя проктотомия — удаление высоко расположенных опухолей с размером прямокишечной стенки.
- Резекция прямой кишки — полноценная полостная операция под эндотрахеальным наркозом с удалением новообразования вместе с пораженным участком кишечника. Применение этого метода предпочтительно при обнаружении крупных опухолей, расположенных в ректосигмоидном отделе.
Если на этапе диагностики были выявлены признаки злокачественного перерождения, объем оперативного вмешательства значительно расширяется. В этом случае прямая кишка может быть удалена частично или полностью, также иссекается параректальная клетчатка и региональные лимфатические узлы.
Осложнения
Возможными осложнениями заболевания являются:
- Малигнизация опухоли.
- Формирование частичной или полной кишечной непроходимости.
- Кровотечение с формированием железодефицитной анемии.
- Нарушение водно-электролитного баланса и диспротеинемия, которые могут наблюдаться при гигантских новообразованиях.
Самым опасным и в то же время весьма распространенным осложнением ворсинчатой опухоли прямой кишки является ее злокачественное перерождение. Индекс малигнизации этого вида новообразований составляет 30-70%.
Прогноз
Заболевание имеет в целом благоприятный прогноз, особенно при своевременном выявлении. Через один месяц после выполненного хирургического вмешательства всем пациентам рекомендовано выполнение контрольной ректороманоскопии и трансректального УЗИ. Еще одно такое обследование проводится через полгода, а затем эндоскопический контроль осуществляют раз в 3-5 лет.
Профилактика
Основным методом профилактики является регулярное (один раз в год) прохождение эндоскопического исследования прямой кишки людьми в возрасте старше 40 лет. Такие меры позволяют выявить новообразование на ранних стадиях развития и провести необходимое лечение, предупредив возможное развитие рака.
Стоит отметить, что в настоящее время существуют различные варианты помощи онкологическим пациентам, страдающим ворсинчатой опухолью прямой кишки, даже при распространенном опухолевом процессе. Наличие в штате квалифицированных врачей-онкологов позволяет нам в каждом конкретном случае достигать максимально возможного результата.

Наши врачи

Эндоскопист, доктор медицинских наук

Главный врач сети "Евроонко", онколог, кандидат медицинских наук

Заведующий дневным стационаром, хирург-онколог, химиотерапевт
Год назад боролись за жизнь папы. В больницах нашего города даже не пытались помочь. За 2 месяца папочка из здорового человека превратился в лежачего, не в состоянии ничего сделать. Евроонко были д.
Уважаемая Анна Александровна! Обращается к Вам мама П. Шаганэ. Хотя мне очень трудно выразить свои чувства, но я очень благодарна Вам за человеческое, теплое отношение к моей девочк.
Пациент 70 лет осенью 2020 года отметил появление болей в животе и прошёл обследование, установившее наличие у него опухоли желудка с метастатическим поражением регионарных лимфатических узлов. По .
Лечение пациентов проводится в соответствии со стандартами и рекомендациями наиболее авторитетных онкологических сообществ. «Евроонко» является партнёром Фонда борьбы с раком. ВНИМАНИЮ ПАЦИЕНТОВ: Рекомендации по лечению даются только после консультации у специалиста. Ваши персональные данные обрабатываются на сайте в целях его корректного функционирования. Если вы не согласны с обработкой ваших персональных данных, просим вас покинуть сайт. Оставаясь на сайте, вы даёте согласие на обработку ваших персональных данных.




Сведения и материалы, размещенные на сайте , подготовлены исключительно в информационных целях и не являются медицинской консультацией или заключением. Авторы информационных материалов сайта не могут гарантировать применимость такой информации для целей третьих лиц и не несут ответственности за решения третьих лиц и связанные с ними возможные прямые или косвенные потери и/или ущерб, возникшие в результате использования информации или какой-либо ее части, содержащейся на сайте.
Полипы (эпителиальные неоплазии) в прямой кишке – деликатная проблема, связанная с разрастанием слизистой оболочки конечного отдела пищеварительного тракта. Неприятные симптомы заболевания ухудшают качество жизни пациента и доставляют ему ежедневный дискомфорт.
Чем опасны полипы в прямой кишке
Полиповидные новообразования считаются доброкачественными, однако риск озлокачествления все же существует. Согласно статистике, при отсутствии адекватного лечения вероятность малигнизации полипов прямой кишки составляет от 1 до 30% в зависимости от морфологической структуры разрастаний. В этом кроется основная опасность заболевания. Онкологическая патология угрожает жизни пациента. Специалисты рекомендуют проводить раннее удаление с целью профилактики злокачественной трансформации.
Количество пациентов, страдающих от новообразований в прямой кишке, ежегодно увеличивается. Это связано, с одной стороны, с улучшением диагностических возможностей медицины, а с другой – изменением образа жизни современного человека.
Основными факторами, увеличивающими риск развития полипов анального канала, являются:
- «Сидячий» образ жизни. Из-за этого у многих мужчин и женщин нарушается отток крови от органов малого таза. Это увеличивает риск развития органических и функциональных заболеваний прямой кишки.
- Ожирение, эндокринные заболевания (сахарный диабет). Метаболические нарушения в организме провоцируют изменения клеточных и межклеточных взаимодействий. Что способно вызвать патологическую пролиферацию тканей.
- Генетическая предрасположенность. Если среди близких родственников уже были случаи полипоза прямой кишки, то риск его развития у конкретного пациента автоматически возрастает на 20-35%.
- Вредные привычки. Никотин и алкоголь изменяют характер кровоснабжения слизистой и нарушают жизненный цикл клетки.
- Хронические запоры.
На фоне воздействия указанных факторов создаются благоприятные условия для нарушения нормального кровоснабжения, а также повреждения слизистой дистального отдела ЖКТ и развития локального воспаления. Патологический очаг влияет на функцию слизистой оболочки анального канала. Нарушаются процессы деления клеток, появляются и растут новообразования.
Независимо от того, как быстро растут полипы в прямой кишке, они требуют удаления. В противном случае патология прогрессирует, провоцирует развитие осложнений и создает реальную угрозу для жизни пациента.
Виды полипов
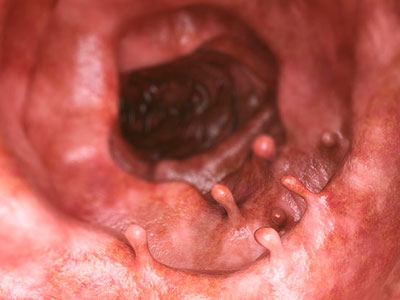
Полипозные разрастания поражают как организм взрослых, так и детей. Новообразования могут иметь разные размеры (от 1-2 мм до 6-7 см). Полипы могут расти поодиночке или целыми конгломератами, поражая обширный участок слизистой оболочке.
Наиболее важным критерием классификации новообразований остается их морфологическая структура. Это связано с потенциальной возможностью клеток перерождаться в злокачественную опухоль (рак). Чем больше новые клетки отличаются от обычной слизистой оболочки органа, тем выше риск малигнизации.
Выделяют следующие морфологические виды полипов прямой кишки:
- Гиперпластические. Имеют конусовидную форму. Размер новообразования редко превышает 2-3 мм. В структуре разрастания преобладает нормальная слизистая ткань с увеличенным железистым компонентом. Этот вид полипов перерождается в рак прямой кишки редко (1-2% от всех случаев).
- Железистые. На их долю приходится 80-85% от всех доброкачественных новообразований слизистой оболочки в анальном канале. Имеют округлую форму, растут на ножке. При достижении размеров в 2 см существенно повышается риск злокачественного перерождения полипа (до 50%).
- Ворсинчатые. Поверхность таких разрастаний покрыта мелкими ворсинками. Размеры могут достигать 4-5 см. Полипы растут поодиночке, выпячиваясь в полость кишки. Этот тип новообразования относится к предраковым заболеваниям, поскольку риск малигнизации достигает 80-85%.
- Гранулирующиеся. Встречаются относительно редко (5-7% от всех случаев). Новообразования характеризуются гладкой поверхностью, групповым ростом. Конгломерат из таких разрастаний напоминает гроздь винограда. Этот вид новообразований редко перерождается в рак.
- Смешанные типы полипов.
Проктологи медицинского центра «МедПросвет» рекомендуют удалять любые из указанных выше полипов, если такие были выявлены. Игнорирование клинической картины и оттягивание похода к врачу грозит развитием серьезных осложнений.
Клиническая картина

Одиночные новообразования небольших размеров на ранних этапах своего развития практически всегда остаются незаметными. Они не вызывают дискомфорта и не влияют на функцию ЖКТ. Иногда разрастания слизистой оболочки прямой кишки становятся случайной находкой во время профилактического осмотра у хирурга или проктолога.
Постепенно полипы увеличиваются в размерах и становятся механической преградой для освобождения кишечника от каловых масс. Это приводит к усугублению клинической симптоматики.
Распространенные симптомы полипов прямой кишки:
- Дискомфорт и ощущение постороннего тела в анальном канале. Этот признак появляется вследствие воздействия разрастаний слизистой оболочки на механические рецепторы внутри прямой кишки. Дискомфорт появляется эпизодически (на высоте перистальтики) и только при наличии полипов среднего и большого размера.
- Болевые ощущения. Возникают в результате перерастяжения стенок прямой кишки на фоне ее закупорки полипом с последующим раздражением мелких нервных окончаний.
- Нарушение стула. Из-за наличия механической преграды внутри прямой кишки происходит замедление эвакуации каловых масс. Чаще всего проблема сопровождается длительными запорами, которые сменяются кратковременной диареей.
- Кровь и слизь в кале. Этот признак связан с возможным механическим повреждением ткани полипа и развитием кровотечения разной степени выраженности. Слизь в кале появляется из-за гиперсекреции желез анального канала.
Симптомы полипа прямой кишки у женщин могут отличаться от клинической картины у мужчин. У женщин чаще развивается анемия на фоне травмирования патологических разрастаний. Поэтому качество волос, ногтей и кожи начинает ухудшаться раньше.
Полип прямой кишки у мужчины повышает риск развития патологии предстательной железы. Из-за скопления чрезмерного количества каловых масс в анальном канале ухудшается отток венозной крови от органов малого таза. Это ведет к ее застою с увеличением простаты в размерах. В результате может развиться простатит, доброкачественная гиперплазия предстательной железы. Такие пациенты могут столкнуться с сексуальными дисфункциями.
Диагностика
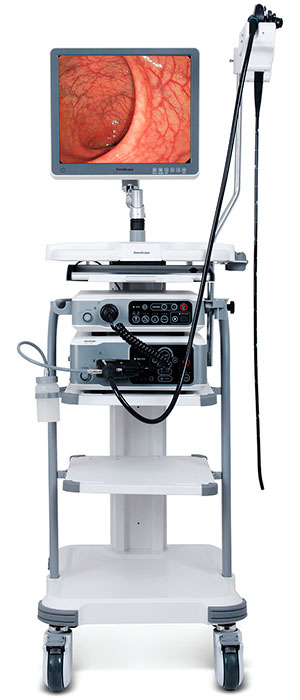
В большинстве случаев пациент при появлении каких-либо дискомфортных ощущений в зоне анального канала начинает задумываться о геморрое. При отсутствии выраженных кровотечений больные игнорируют другие признаки и не обращаются за помощью, теряя тем самым драгоценное время, которое можно использовать для своевременной диагностики новообразования и его последующего удаления.
Диагностика полипов прямой кишки базируется на анализе жалоб пациента, оценке анамнеза заболевания, проведении осмотра анальной области с пальцевым ректальным исследованием. Последнее позволяет проктологу оценить 10 см прямой кишки. При расположении новообразования в этой зоне доктор сможет ощутить его под пальцами.
Для более подробной диагностики используются следующие инструментальные методики:
- Колоноскопия (ФКС). Суть процедуры заключается во введении в анальное отверстие оптического устройства. Колоноскоп представляет собой трубку с видеокамерой на конце. С ее помощью врач-эндоскопист может визуально оценить состояние слизистой оболочки толстого кишечника. При обнаружении полипа удалить его или взять биоптат для гистологического исследования.
- Общий анализ крови и мочи, «биохимия» крови, копрограмма. Позволяю оценить общий уровень здоровья.
Лечение полипов прямой кишки
Эффективное лечение полипов в прямой кишке всегда предполагает радикальное удаление новообразований. Консервативная терапия не может полностью устранить проблему. Медикаменты лишь частично помогают во время подготовки, проведения и на этапе выздоровления после проведенного хирургического вмешательства. Лекарства назначают для коррекции функции ЖКТ, улучшения общего состояния больного при наличии сопутствующей патологии.
«Золотым стандартом» лечения полипов прямой кишки является их эндоскопическое иссечение с помощью петли с электрокоагуляцией.
Благодаря использованию естественных анатомических отверстий и точечному воздействию на слизистую оболочку прямой кишки эндоскопические операции являются малотравматичными. Это в разы ускоряет выздоровление пациента. Риск развития потенциальных осложнений составляет 1-2%.
Профилактика и прогноз
Последствия развития полипов в прямой кишке зависят от своевременности начатого лечения. Чем раньше удалить новообразование, тем ниже риск его злокачественного перерождения. После плановых эндоскопических операций пациенты полностью восстанавливаются уже к концу второй недели. В 85-92% случаев при таком подходе достигается полное выздоровление пациентов.
Специфической профилактики полипоза прямой кишки не существует. Рекомендовано соблюдать следующие базовые правила:
- регулярные профилактические осмотры;
- полноценное питание;
- отказ от «сидячего» образа жизни;
- своевременное лечение любых других заболеваний ЖКТ;
- употребление достаточного количества воды в сутки (до 2 л).
При соблюдении этих простых рекомендаций можно свести риск развития новообразований в прямой кишке к минимуму.
Опухоли прямой кишки - это новообразования ректального отдела кишечника злокачественной или доброкачественной природы. Симптомами неоплазий данной локализации служат неприятные ощущения в области анального канала, запоры, слизистые и кровянистые выделения из заднего прохода, а также нарушения общего состояния. Для диагностики используются клинические анализы, эндоскопия кишечника с биопсией, компьютерная томография и рентгенологические исследования. Лечебные мероприятия предусматривают радикальные хирургические вмешательства, медикаментозную и лучевую терапию.
МКБ-10
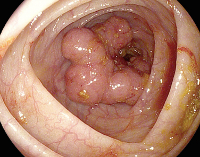
Общие сведения
Опухоли прямой кишки представляют собой гетерогенную группу новообразований, различных по гистоструктуре, темпам роста и клиническому течению, развивающихся в дистальном сегменте толстого кишечника. Наиболее серьезной проблемой считается рак прямой кишки, уровень смертности при котором один из самых критических в мире. В последнее время заболеваемость раком прямой кишки выросла в несколько раз. Распространенность опухолей ректального отдела составляет около 35-40% от всех новообразований кишечника. Патология чаще выявляется у возрастных пациентов, в основном болеют жители высокоразвитых стран Северной Америки, Западной Европы, Австралии, России. Изучением особенностей развития опухолевых процессов прямой кишки занимаются специалисты в сфере клинической онкологии и проктологии.

Причины
Основными причинами развития опухолей прямой кишки являются предраковые заболевания, единичные и множественные полипы кишечника, хронические запоры, пролежни и язвы прямой кишки, нарушения иммунной системы, негативное влияние канцерогенов и генетические факторы. У большинства больных раком данной локализации наблюдается иммунный дисбаланс, при котором клетки противоопухолевого иммунитета перестают функционировать должным образом. В результате происходит образование и дальнейшее размножение опухолевых клеток. Иммунный механизм развития опухолей прямой кишки, как правило, сочетается с другими механизмами канцерогенеза. В частности, большую роль в формировании онкологического процесса играет хроническое воспаление кишечника.
К предраковой патологии кишечника относят такие распространенные болезни, как проктит, геморрой, анальная трещина, парапроктит, проктосигмоидит, неспецифический язвенный колит и болезнь Крона. Важную роль в развитии опухолей играют канцерогены, такие как нитриты, промышленные яды, химикаты, радиация, насыщенные жиры, различные вирусы и так далее. Одним из важнейших факторов появления опухолей прямой кишки является наследственная предрасположенность: повышенный риск заболеваемости отмечается у людей, ближайшие родственники которых имеют колоректальный рак.
Классификация
Опухоли прямой кишки могут иметь доброкачественный или злокачественный характер. Доброкачественные новообразования включают эпителиальные, неэпителиальные опухоли и карциноид. Эпителиальные новообразования представлены полипами, ворсинчатыми опухолями и семейным диффузным полипозом толстого кишечника. Выделяют следующие виды полипов прямой кишки: железистые и ворсинчато-железистые (аденопапилломы, аденомы); милиарные (гиперпластические); фиброзные; ювенильные (кистозно-гранулирующие). За полип может быть принята подслизистая карциноидная опухоль прямой кишки. Ворсинчатая опухоль характеризуется множественными сосочковыми разрастаниями ректального эпителия, представленными либо отдельным узлом на ножке, либо достаточно обширным участком неоплазии, поражающим значительную часть прямой кишки. Такая опухоль имеет очень высокий потенциал малигнизации и поэтому подлежит радикальному удалению в кратчайшие сроки после выявления.
Неэпителиальные новообразования прямой кишки встречаются крайне редко, они развиваются из мышечной, жировой, нервной и соединительной ткани, сосудов системы крово- и лимфообращения. Эти новообразования обычно локализуются в подслизистом или мышечном слое, под серозной оболочкой, а в тех участках, где она отсутствует – распространяются на окружающую параректальную клетчатку. Среди доброкачественных опухолей прямой кишки неэпителиальной природы чаще всего диагностируют фибромы, миомы, липомы, кавернозные ангиомы, нейрофибромы, лимфангиомы.
Карциноид представляет собой нейроэндокринное новообразование, продуцирующее гормоноподобные вещества (серотонин, простагландины, гистамин и другие). Клиника определяется веществом, которое выделяет опухоль, и его концентрацией. Карциноид требует оперативного лечения.
Злокачественные опухоли прямой кишки также разделяются на эпителиальные (рак: железистый - аденокарцинома, плоскоклеточный, перстневидно-клеточный, солидный, скирр, смешанный; меланома, меланобластома) и неэпителиальные (лейомиосаркома, лимфома, ангиосаркома, неврилеммома, рабдомиома и неклассифицируемые опухоли). Около 70% опухолей прямой кишки представлены раком. По характеру роста опухолевого узла выделяют эндофитные, экзофитные, диффузные опухоли и плоскоклеточный рак кожи анального отверстия и заднего прохода. В 85% случаев рак локализуется в ампулярной части прямой кишки.
Симптомы опухолей
Доброкачественные опухоли прямой кишки зачастую протекают бессимптомно, особенно при их небольших размерах. Если новообразование имеет крупные размеры, то оно манифестирует кишечной непроходимостью и незначительными кровянистыми выделениями из анального отверстия. Доброкачественные новообразования обычно не нарушают общего состояния больного и не сопровождаются обильными выделениями из прямой кишки, хотя развитие воспалительного процесса на фоне множественного полипоза может приводить к появлению хронических кровотечений, поносов с выделением большого количества окрашенной кровью слизи, анемизации пациента, нарастанию общей слабости и истощения. Полипы, расположенные в области анального сфинктера, могут выпадать наружу и ущемляться.
Злокачественные опухоли прямой кишки на ранних стадиях развития могут никак не проявляться. Ситуация усложняется еще и тем, что многие больные зачастую не придают должного внимания симптомам. У большинства пациентов, у которых диагностируется рак прямой кишки, имеется хроническая проктологическая патология, например, геморрой, анальная трещина, свищи прямой кишки или парапроктит. Данные заболевания имеют схожую с опухолями клиническую симптоматику. Поэтому пациенты могут воспринимать клинику рака прямой кишки как очередные проявления своей хронической болезни. В основном люди обращаются в больницу только при наличии серьезных симптомов.
Опухоли прямой кишки проявляются выделениями из анального отверстия, симптомами раздражения кишечника, нарушением проходимости каловых масс и признаками ухудшения общего состояния. Выделения могут быть слизистыми или кровянистыми. При низкой локализации опухоли выделения имеют вид алой крови. Если новообразование находится в ампулярном, среднем и верхнем сегменте прямой кишки или в ректосигме, то характерны слизисто-кровянистые выделения во время дефекации. Симптомом раздражения ректального отдела кишечника является приступообразная боль. Также больных может беспокоить дискомфорт внизу живота и ощущение сдавливания кишечника. Пациенты отмечают появление ложных позывов на дефекацию.
Вначале заболевание может проявляться расстройством стула, за которым следует кишечная непроходимость. Опухоли прямой кишки крупных размеров, напротив, манифестируют преимущественно запорами. Болезнь часто сопровождается такими симптомами, как вздутие кишечника и болезненное урчание. Если у больного развилось нарушение проходимости кишки, его беспокоит задержка стула и отхождения газов, интенсивные боли по ходу кишечника, рвота и др. При прогрессировании рак прямой кишки проявляется общими симптомами, такими как немотивированная общая слабость, бледность кожных покровов, снижение работоспособности, уменьшение массы тела вплоть до кахексии, снижение аппетита. Также при этом заболевании часто наблюдается длительно персистирующая субфебрильная температура.
Для раннего выявления рака прямой кишки очень важно знать все возможные клинические проявления болезни. Ранние признаки злокачественных опухолей прямой кишки в основном неспецифичны. Они могут наблюдаться при многих других заболеваниях. Однако длительное сохранение таких симптомов, как общая слабость, субфебрилитет, запоры и дискомфорт в прямой кишке, должно насторожить пациента и доктора. Выделение крови при дефекации и признаки кишечной непроходимости свидетельствуют о поздних стадиях заболевания.
Осложнения
Злокачественная опухоль прямой кишки нередко осложняется такими угрожающими для жизни состояниями, как прорастание новообразования в окружающую клетчатку и соседние органы, перфорация опухоли с развитием парапроктита, флегмоны малого таза либо пельвиоперитонита, профузное кровотечение и обтурационная кишечная непроходимость.
Диагностика
Несмотря на доступность опухолей прямой кишки для визуализации, их диагностика на сегодняшний день чаще всего является запоздалой. Комплексное обследование пациента с подозрением на данную патологию заключается в сборе клинических данных (жалобы, семейные анамнез, пальцевое исследование, осмотр в зеркалах), проведении инструментальных и различных лабораторных методов исследования.
Из инструментальных методик наибольшее значение имеют ректороманоскопия с биопсией, патогистологическим и цитологическим исследованием тканей; УЗИ и КТ для оценки распространенности процесса, визуализации метастазов; обзорная рентгенография ОБП, ирригоскопия; лапароскопия для визуализации и удаления внутрибрюшинных метастазов. Лабораторная диагностика включает общеклинические анализы крови, кала, мочи, биохимический скрининг, пробы на скрытую кровь.
Лечение опухолей прямой кишки
Выбор тактики ведения пациентов с новообразованиями данной локализации является прерогативой хирурга-онколога и проктолога. Для лечения опухолей прямой кишки используются хирургические, лучевые и медикаментозные методики. Лечение доброкачественных опухолей прямой кишки заключается в резекции новообразования. При этой группе заболеваний химиотерапия и лучевая терапия не назначается.
Основной метод лечения злокачественных опухолей прямой кишки - оперативное вмешательство, в ходе которого с опухолью удаляются все близлежащие лимфоузлы. Принцип оперативного вмешательства определяют с учетом степени прогрессирования процесса. Если патологический процесс перешел на близлежащие ткани и органы, то хирурги используют комбинированные оперативные техники. Хирургические операции при опухолях прямой кишки должны быть радикальными.
Важную роль в лечении злокачественных опухолей прямой кишки играет лучевая терапия. Ее используют в том случае, если новообразование прорастает в мышечную оболочку кишечника или же метастазирует в регионарные лимфоузлы. Лучевую терапию можно проводить непосредственно перед операцией для профилактики рецидивов опухолевого процесса. Максимальная очаговая доза облучения при раке прямой кишки составляет 45 Гр.
Химиотерапия используется при незначительном прогрессировании болезни. Она проводится либо до вмешательства для уменьшения размеров образования (неоадъювантное лечение), либо после операции для снижения риска возникновения послеоперационных рецидивов (адъювантное лечение). Для терапии злокачественных форм применяется 5-фторурацил в сочетании с оксалиплатином или фолиновой кислотой. В ряде случае химиотерапию комбинируют с лучевой терапией для получения лучшего результата в достижении ремиссии.
Прогноз и профилактика
На прогноз выживаемости при злокачественных опухолях прямой кишки в основном влияет уровень распространенности онкологического процесса. На начальных стадиях рака 5-летняя выживаемость больных составляет 95-100%. Однако, на 4-й стадии болезни в течение года выживает только 10% пациентов. Если у пациента обнаружены отдаленные метастазы, то средняя продолжительность его жизни составляет 10 месяцев. Признаком хорошего прогноза при раке кишечника является отсутствие рецидивов на протяжении 4 лет после проведенного оперативного лечения. При доброкачественных новообразованиях прямой кишки прогноз, как правило, благоприятный.
Профилактика опухолей прямой кишки предполагает отказ от приема алкоголя и курения, а также соблюдение правильного питания, которое включает большое количество овощей и фруктов, а также своевременное лечение предопухолевых состояний. Лицам, относящимся к группе риска, показано регулярное прохождение медосмотра с выполнением эндоскопии кишечника и исследованием кала на скрытую кровь.
2. Клинические рекомендации по диагностике и лечению больных раком прямой кишки / Ассоциация онкологов России - 2014
Читайте также:

