Что такое экхимозы кожи
Обновлено: 28.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.

У многих людей возникают синяки, но не каждый знает, что бывают ситуации, когда усиленное образование кровоподтеков на коже является признаком серьезной патологии, особенно если они возникают без видимой причины. Ниже мы попробуем разобраться, в каких случаях экхимозы можно считать вариантом нормы, а в каких следует незамедлительно обращаться к врачу для дальнейшего обследования.
Для того, чтобы понять, почему вообще возникают кровоизлияния под кожу, необходимо разграничивать норму и патологию. Итак, излитие крови из сосуда при его механическом повреждении является нормальным процессом. В норме длительность кровотечения не превышает нескольких минут для предотвращения большого объёма кровопотери. Для этого существует система гемостаза, представленная тромбоцитами и гуморальными факторами.
Тромбоциты формируют тромб, а гуморальные факторы способствуют выработке нитей фибрина, склеивающих тромбоциты между собой. Всё это необходимо для того, чтобы поврежденный сосуд как можно скорее затромбировался. Однако, та часть крови, которая всё-таки успела просочиться в подкожную клетчатку, и создает визуальную картину синяка. Эта излившаяся кровь, содержащая гемоглобин, претерпевает определённые стадии распада гемоглобина, который, окисляясь, придает окраску синяку – начиная от сине-фиолетовых оттенков до желтых и зеленых цветов спустя 7-10 дней. В норме экхимоз бесследно исчезает через одну-две недели.

При патологических состояниях в кровеносном русле, будь то недостаток тромбоцитарных или гуморальных факторов свертывания крови, время кровотечения увеличивается. То есть в данной ситуации не происходит адекватного формирования тромба, и в подкожно-жировую клетчатку изливается гораздо большее количество крови, чем при нормальном гемостазе.
Типы кровоточивости
Пациент может любое кровоизлияние под кожу расценивать, как синяк. Но врач всегда должен понимать, о каком типе синяков идет речь. Ведь при одних заболеваниях встречаются мелкоточечные, единичные синячки, при других – объёмные образования, которые могут локализоваться не только под кожей, но и во внутренних органах, мышцах и даже в суставах.
Итак, при каких-либо отклонениях в системе крови развивается повышенная кровоточивость. Различают несколько её типов:
- Петехиально-синячковый тип. Характеризуется наличием мелких, до 1-2 мм геморрагий, локализующихся на нижних конечностях, на ягодицах, или в других местах, появляющихся при незначительном механическом влиянии на кожу (тесное бельё, накладывание манжеты при измерении давления и т. д). Чаще развивается при тромбоцитопениях (болезнь Верльгофа), при нарушениях обмена веществ, а также при недостатке аскорбиновой кислоты в рационе.
- Гематомный тип. Характеризуется более обширными кровоизлияниями, большими синяками на коже, на слизистых оболочках, мышцах и в суставах. Специфичны для серьёзных гематологических заболеваний (гемофилия, врожденный дефицит внутренних факторов свёртывания).
- Васкулитно-пурпурный. Для этого типа характерно повреждение сосудистой стенки, чаще всего иммунными комплексами при инфекционном или аллергическом процессе в организме. Развивается при геморрагическом васкулите, сыпь при котором отмечается на коже нижних конечностей.
- Смешанный тип характерен для передозировки лекарственных препаратов, влияющих на свертываемость крови (варфарин, гепарин и др), а также для тяжелого синдрома диссеминированного внутрисосудистого свертывания (ДВС-синдром).
Почему возникают экхимозы?
В том случае, если синяки возникают при излишней травматизации кожи, паниковать нет смысла. Например, у детей часто можно увидеть синяки на ножках или ягодицах просто потому, что дети сами по себе непоседливы, а совсем маленькие дети еще не умеют соизмерять чувство опасности со своими двигательными способностями. Поэтому они часто падают или ударяются. То же самое можно сказать и о пожилых людях, ведь у многих в более старшем возрасте наблюдается повышенная рассеянность, в связи с чем они также чаще подвержены ударам и ушибам.
Те синяки, которые возникают без видимой причины, можно считать патологическими. Основные причины патологического возникновения кровоизлияний под кожу или во внутренние органы перечислены выше. В свою очередь, причины данных заболеваний можно разделить на врожденные и приобретенные.

Наследственные причины появления синяков характерны для таких заболеваний, как гемофилия, болезнь Виллебранда, дефицит некоторых из многочисленных факторов свертывания крови, геморрагическая болезнь новорожденных.
Приобретенные причины возникновения петехий и экхимозов сводятся к влиянию следующих факторов:
- Аутоиммунные механизмы, при которых клетки-тромбоциты или сосудистая стенка поражаются антителами к собственным тканям организма, например, при ревматических болезнях,
- Инфекционные агенты (корь, краснуха, менингит, тиф и паратиф и др),
- Гормональные нарушения в организме (период становления менструального цикла у девочек или менопаузы у женщин, патология щитовидной железы, надпочечников),
- Гипо- и авитаминозы, в частности, витамина С.
Какие виды экхимозов бывают при разных заболеваниях?
Так, например, тромбоцитопеническая пурпура будет проявляться мелкими, но обильными высыпаниями фиолетово-красного цвета, локализующимися на конечностях, на туловище и даже на слизистой оболочке рта. То есть при этом формируются петехии – мелкие точки, безболезненные при надавливании.

Гемофилия характеризуется не только длительными кровотечениями при порезах и ссадинах, но и массивными синяками на коже, диаметром несколько сантиметров и более. При пальпации гематомы могут быть довольно болезненными, потому что скопившийся объём крови раздражает кожные болевые рецепторы.
При передозировке антикоагулянтами (на практике отмечается чаще передозировка варфарина у пациентов с кардиологической патологией) отмечаются не только петехии и экхимозы на коже различных размеров и локализации, но и внутренние кровотечения (желудочно-кишечное, маточное, гематурия – наличие крови в моче и др), а также десневые и носовые кровотечения. То есть экхимозы при данной патологии вполне могут сопровождаться внутренними кровотечениями.
В любом случае, немедленного обращения к врачу требует появление беспричинных синяков на коже, и тем более сопровождающихся кровотечениями из слизистых оболочек или внутренних органов.
Обследование при экхимозах
В том случае, когда экхимозы появляются при частых падениях или ушибах, никакого обследования не требуется. Однако, при патологическом возникновении экхимозов врач назначает следующие виды исследований:

- Общий анализ крови с подсчетов тромбоцитов, лейкоцитов и эритроцитов,
- Исследование свертывающей системы крови (время длительности кровотечения, МНО, протромбиновый индекс, протромбиновое время и др),
- Ревмопробы (АСЛ-О, ревматоидный фактор, С-реактивный белок),
- УЗИ внутренних органов, фиброгастроскопия и консультация узких специалистов при подозрении на внутренние кровотечения – хирург, уролог, гинеколог и др),
- После исследования системы крови любому пациенту показана консультация гематолога,
- По назначению гематолога пациенту может быть проведена стернальная пункция с исследованием пунктата костного мозга, полученного из кости грудины.
Требуется ли лечение?

Тактика терапии при экхимозах всецело зависит от причины, послужившей патологическому появлению синяков. Так, при аутоиммунных заболеваниях пациенту показано введение системных глюкокортикостероидов (преднизолон, дексаметазон), при инфекционной патологии – антибактериальная и симптоматическая терапия. При риске внутренних кровотечений вводятся не только гемостатические препараты, останавливающие кровотечение (аминокапроновая кислота, викасол и др), но может быть показано и хирургическое лечение (при желудочно-кишечном кровотечении, при образовании забрюшинных гематом).
В том случае, если синяк на коже возник после удара или падения, лечение сводится к использованию гепариновой мази местно для более быстрого рассасывания излившейся крови, а операция по вскрытию и дренированию гематомы показана лишь в случае её нагноения.
Профилактика экхимозов
О профилактике экхимозов на коже можно говорить в том случае, если уже выявлена причина. Так, например, при гемофилии или иных наследственных заболеваниях системы крови профилактика сводится к предупреждению излишнего травматизма. Для таких пациентов опасны не только подкожные синяки, но и внутренние кровотечения.
При различных тромбоцитопениях или поражениях сосудистой стенки никакой специфической профилактики не существует. Такие заболевания успешно поддаются полному излечению или, как минимум, достижению стойкой ремиссии в случае хронизации процесса.
Бывают ли осложнения?
Осложнения обычных синяков могут быть в том случае, если кровоизлияние под кожей имеет массивный характер. Часто без должного лечения развивается нагноение гематомы, требующее либо антибактериальной терапии, либо хирургического вмешательства. Если же гематома так и не рассосалась, излившаяся кровь постепенно пропитывается соединительной тканью, в которой откладываются соли кальция. Так гематома обезыствляется, и под кожей потом прощупывается плотное округлое образование, иногда могущее вызывать болевой синдром. Часто, как и любой соединительнотканный рубец, такое образование может реагировать ноющей болью на смену погоды.
Осложнения патологических экхимозов, как таковые, сами по себе не развиваются. Осложнения возникают в том случае, если у пациента имеется то или иное заболевание системы крови, способное привести к профузному кровотечению. При этом прогноз может быть крайне неблагоприятным, особенно, если пациент с высоким риском кровотечения вовремя не обратился за помощью.

Кровоизлияние на коже, в виде сыпи, в медицине называют петехией. С этим явлением сталкиваются люди разных возрастов. В большинстве случаев, нет причин для беспокойств. Кожа в местах появления точек, не болит и не воспаляется. Однако иногда, все же лучше пройти обследование, чтобы понять истинную природу такой реакции организма.
Что представляют собой мелкие кровоизлияния на коже
Кровоизлияние под кожей образуется при разрыве капилляров. По причине малого количества крови в самых тонких сосудах, пятна будут иметь размер в пределах миллиметров. Обычно происходит единичная локализация таких точек. Человек не чувствует ухудшения самочувствия, и даже может не знать о наличии петехии на коже.
Чтобы понять, что сыпь на коже это повреждение капилляров, а не аллергия, достаточно надавить на то место – пятна не меняют цвет и не исчезают. Через какое-то время образования посветлеют, а затем исчезнут.
Самая распространенная причина появления
Самой частой причиной кровоизлияния является травма кожи и мягких тканей.
Петехии появляются вследствие:
- повреждения мягких тканей;
- надавливания одежды и ее элементов (бретелек, пояса);
- натирания поверхности кожи.
При этом создается высокое давление, и стенки капилляров лопаются, высвобождая кровь, которая потом растекается под кожей. Такое состояние может быть вызвано и эмоциональным напряжением, во время плача или крика. С возрастом все ткани организма становятся менее прочными, поэтому случаи появления петехии учащаются.
Какие болезни провоцируют петехии
Болезни крови, такие как лейкоз и апластическая анемия, меняют ее состав, в частности, уменьшают образование тромбоцитов. При низкой свертываемости крови и слабости сосудов, происходит кровоизлияние, и раны заживают дольше. Петехии могут появиться на фоне и других болезней крови и органов, участвующих в кроветворении.
Еще одной причиной болезней сосудов могут быть аутоиммунные заболевания. Иммунная система, по неведомым причинам, начинает вести мнимую борьбу с клетками собственного организма. При длительной иммунной атаке начинается воспаление, которое разрушает сосуды.
Петехии могут возникнуть как следствие:
- спондилоартрита;
- геморрагического васкулита;
- системной красной волчанки;
- склеродермии.
Также, временно, кровоизлияние может появиться, при:
- ангине;
- цитомагаловирусной инфекции;
- мононуклеозе;
- скарлатине;
- эндокардите;
- энтеровирусной инфекции.
Дефицит витаминов С и К приводит к петехиальной сыпи под кожей. Тогда кровоподтеки возникают в небольших количествах. Со временем, когда организм восстанавливается после болезни и повышается уровень содержания питательных веществ в потребляемых продуктах, появление петехии снижается.
Опасным состояние считается, когда больной заметил сыпь на теле, в совокупности с другими симптомами:
- Повышение температуры тела.
- Боли при повороте головы.
- Головная боль.
- Трудности с координацией.
- Боли в мышцах.
- Затуманенное сознание.
- Боль в мелких или крупных суставах.
- Расстройство пищеварительной системы.
- Кровоточащие раны, десна.
- Синяки на теле.
Кровоизлияние под кожей не должно пугать человека, если оно появляется не часто, в небольшом количестве, и отсутствуют другие признаки серьезных заболеваний. В противном случае рекомендуется пройти обследование в медицинском учреждении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Петехиальная сыпь: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Петехиальная сыпь связана с разрывом внутрикожных сосудов и может возникать из-за сбоя в работе многих систем организма (иммунная система, кроветворная), при длительном приеме некоторых лекарственных препаратов, при инфекционных заболеваниях (сепсис, тиф, скарлатина и др.), а также при физическом воздействии на кожу из-за которого возникает повреждение внутрикожных сосудов (при ношении слишком тесной одежды из грубой ткани, при физической травме кожи).
По сути, петехии – это выход крови из внутрикожных капилляров в межтканевое пространство в результате травмы сосуда или из-за изменения свойств крови.
Чаще всего петехиальные элементы плоские, размером не более 3 мм, могут быть фиолетового, пурпурного, красного цвета, над поверхностью не возвышаются, не пальпируются, не исчезают при надавливании или растягивании кожи, бывают единичными или множественными.
- Травма кожи при ударе — основная причина появления петехий у здоровых людей. В полости рта петехии могут появиться после употребления слишком твердой пищи.
- Грубое воздействие на кожу (например, при наложении жгута), ношение тесной одежды и обуви.
- В послеродовом периоде у матери и ребенка возможно появление петехиальной сыпи из-за травм кожи во время родов.
- Сильный плач (чаще у детей), неукротимая рвота или кашель – причина появления единичных петехий в области глаз, рта, шеи.
Чаще всего петехии появляются вследствие уменьшения количества тромбоцитов (элементов крови, ответственных за ее свертывание) в результате каких-либо состояний (или заболеваний), а также из-за снижения свертываемости крови как проявление некоторых болезней или действия определенных лекарственных препаратов.
Прием антикоагулянтов. При нарушениях ритма сердца, в комплексной терапии ишемической болезни сердца, в постинсультном периоде, при склонности к тромбообразованию и при других заболеваниях пациентам назначают препараты, разжижающие кровь (антикоагулянты и/или антиагреганты). На фоне приема таких препаратов происходит изменение реологических («текучих») свойств крови без изменения количества тромбоцитов. Назначение антикоагулянтов и антиагрегантов требует контроля работы системы свертывания. Исследование, которое отражает основные этапы процесса свертывания крови в организме называется коагулограмма (гемостазиограмма). В зависимости от того, к какой группе относится препарат «разжижающий кровь», контролировать нужно разные звенья коагулограммы. Периодичность контроля, коррекцию принимаемой дозы препарата и рекомендации по изменению образа жизни, прежде всего питания, вам даст лечащий врач.
Синонимы: Гемостазиограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма) расширенная» Коагуляционное звено гемостаза: Протромбин (протромбиновое время, протромбин (по Квику).

- Некоторые аутоиммунные заболевания, такие как системная красная волчанка, тромбоцитопеническая пурпура, склеродермия и многие другие, сопровождаются появлением на коже петехий. Связано это чаще всего со специфическим поражением сосудов разного калибра. Помимо кожных проявлений для этой группы болезней характерны различные поражения суставов с нарушением их функции, лихорадка, миалгии (мышечная боль), невынашивание беременности, бесплодие.
- Инфекционные заболевания, такие как тиф, скарлатина, инфекционный мононуклеоз, менингит, а также некоторые инфекции, передаваемые половым путем, могут сопровождаться появлением петехий. При инфекционном эндокардите и сепсисе также возможно появление петехиальной сыпи. При гонорее петехии обычно локализуются на коже в области крупных суставов и сопровождаются клиникой воспаления мочеполового тракта.
- При наличии новообразований в гипофизе или коре надпочечников, сопровождающихся повышением уровня гормонов, кожа истончается, легко травмируется, появляются багровые растяжки (стрии) на животе, бедрах, а также петехии, которые чаще всего локализующиеся на коже голеней.
- Недостаточное поступление в организм витаминов С и К ведет к нарушению проницаемости сосудистой стенки капилляров, в результате чего кровь может попасть в межтканевое пространство, появляются петехии, беспричинные синяки различных размеров.
- Во время и после проведения химио- и лучевой терапии возможно появление петехиальной сыпи, что объясняется снижением уровня тромбоцитов на фоне введения токсичных лекарств или воздействием ионизирующего излучения на ткани.
- Изменения кожи, мышц, развитие побочных симптомов при наличии онкологических заболеваний называют паранеопластическими процессами. Их развитие связано с реакцией организма на рост опухоли и часто сопровождается появлением сыпи различного характера, необъяснимых изменений кожи и мышц (дерматомиозит), слабости, снижения аппетита, похудения, быстрой утомляемости, длительным повышением температуры тела.
При появлении обширных участков кожной сыпи, неважно, сопровождаются они другими симптомами или нет, необходимо немедленное обращение к врачу.
Первичное обращение может быть к врачу общей практики, терапевту или дерматологу. По характеру кожных проявлений, наличию тех или иных симптомов врач решит, нужна ли консультация более узкого специалиста, и определит объем необходимых анализов и обследований, а также назначит терапию.
Диагностика при появлении петехий на коже
При приеме антикоагулянтов помимо оценки функции самой свертывающей системы крови - Гемостазиограмма (коагулограмма), скрининг;
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
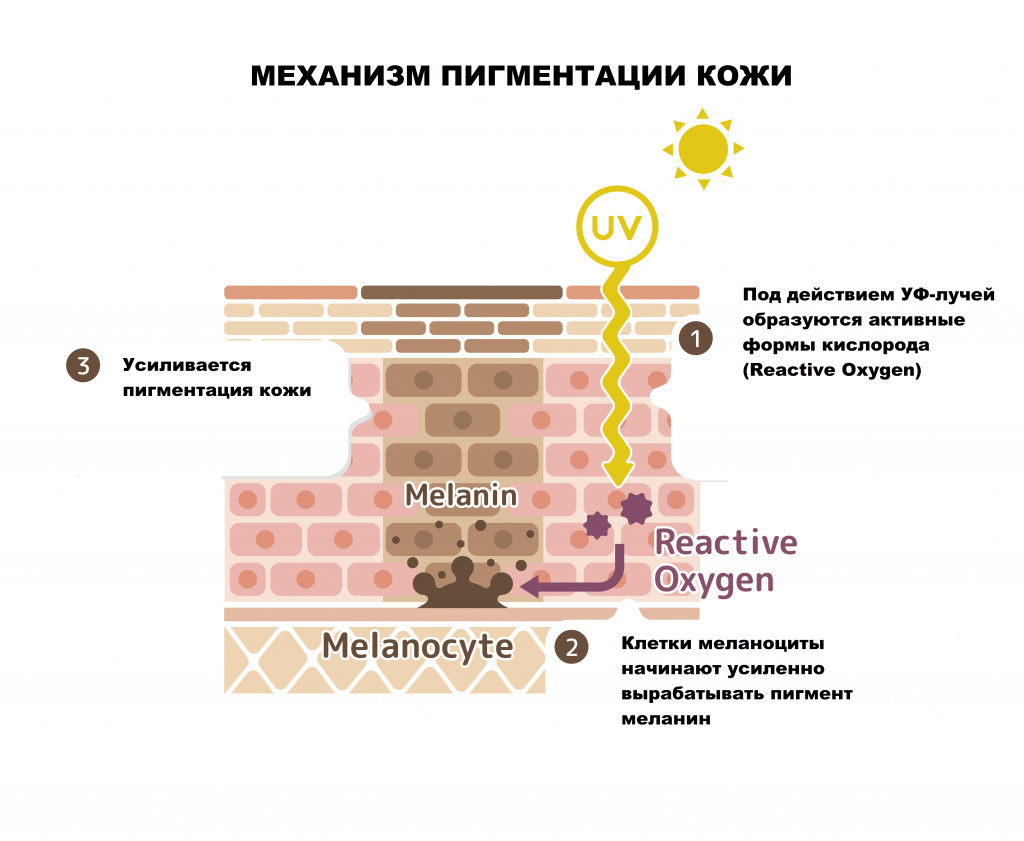
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Читайте также:

