Что нельзя есть при импетиго
Обновлено: 28.04.2024
Разновидности недуга
Импетиго у детей бывает следующих видов.
- контагиозное;
- стрептококковое импетиго у детей;
- вульгарное импетиго у детей;
- буллезное импетиго у детей;
- болезнь Бокхарта.
Самой распространенной разновидностью из списка является контагиозное импетиго. Буллезное импетиго у детей – это подвид стафилококковой болезни, по ходу ее развития у ребенка возникают сильные боли.
Вульгарный импетиго у детей – это смешанная форма, виновниками которой являются бактерии стрептококка и стафилококка одновременно. Заболевание Бокхарта, как показывает практика, всегда вызвано золотистым стафилококком.
На практике встречаются другие подвиды представленного заболевания, но их никогда не диагностировали за всю историю России. Информация о них доступна только в научных работах и энциклопедиях.
Причины
Болезнетворные бактерии всегда находятся там, где ребенок играет, кушает и проводит свободное время. Поэтому неудивительно, что стрептококковое импетиго у детей способно развиваться достаточно быстро. С другой стороны, это не означает, что каждому малышу стоит опасаться этой болезни.
Если рассматривать стрептококковое импетиго у детей, причины возникновения этого заболевания, как правило, заключаются в следующем:
- появление ссадин и ранок на кожном покрове;
- высокая температура окружающей среды, постоянное пребывание в помещениях с повышенным уровнем влажности;
- несоблюдение правил гигиены;
- восстановление после инфекционного заболевания, когда иммунитет находится в плохом состоянии;
- наличие сахарного диабета или повышенного уровня сахара в крови.
Вне зависимости от причин стрептококкового импетиго у детей, все же наибольшему риску подвержены пациенты возрастом 6-7 лет. Об этом говорит определенная статистика. Причем особому риску подвержены те дети, которые посещают баню или общий бассейн на постоянной основе. Не исключено, что импетиго у детей начнет развиваться после других перенесенных заболеваний кожи. Поэтому будьте внимательны к своему ребенку.
Симптомы и признаки
Длительность инкубационного периода, как правило, варьируется в пределах от 7 до 10 дней. Именно столько времени хватает микробам для адаптации. Они подавляют иммунную систему. Вследствие чего начинают интенсивно размножаться. При появлении импетиго у детей симптомы бывают разными, но в большинстве случаев заболевание проявляется в виде струпьев и обильной высыпки на коже.
Основная проблема в том, что симптомы импетиго у детей проявляются болезненным образом. Так что определить этот недуг сможет каждый родитель, но вот лечить заболевание должен специалист.
Ребенок постоянно чувствует сильную боль, не находит себе места от жжения или зуда. Когда состояние малыша доходит до «точки кипения», ребенок активно начинает расчесывать сыпь. Но этого нельзя делать. Это оптимальный способ размножения микробов, поскольку они попадают на другие участки кожи по соседству. Результат – самозаражение.
Практика обследования детей показывает, что первые симптомы импетиго у детей начинают проявляться в области роста волос. Высыпка, внутри которой присутствует водянистая головка, может появиться на любом участке тела.
Хоть и редко, но бывает так, что внутри жидкости, наполняющей пузырек, находится примесь крови. Высыпка быстро разрушается, из-за чего пораженный участок кожи начинает покрываться желтоватой корочкой. После этого происходит прекращение невыносимого зуда, корочки спустя несколько дней подсыхают, и выпадают. Но перенесенное импетиго у детей оставляет «на память» розовые пятнышка. С ними придется походить еще несколько дней, до того момента, пока пятна не исчезнут. Этот процесс быстрее всего проходит на пораженных участках лица.
Иногда сыпь распространяется сверху вниз.
Первыми местами поражения становятся:
- уголки губ;
- треугольник между носом и губами;
- подбородок.
Вследствие воспаления иногда увеличиваются лимфатические узлы. Хоть и незначительно, но все же это случается.
Массу неприятных ощущений доставляет стрептококковое импетиго у детей. Стафилококковый недуг не провоцирует появление сильного зуда после лопания пузырьков. Они превратятся в маленькие язвочки. Именно в этот период наблюдается наиболее интенсивное жжение.
Вульгарный импетиго у детей – самая болезненная форма заболевания. Возникает нарушение сна, снижается аппетит, иногда имеет место недомогание.
Когда следует обратиться к врачу?
При появлении первых симптомов импетиго у детей лечение нужно начать немедленно. Для этого необходимо как можно быстрее обратиться к специалистам, разбирающимся в данном вопросе и обладающим соответственными навыками. АО «Медицина» (клиника академика Ройтберга) расположена в Центральном округе по адресу: 2-й Тверской-Ямской пер., 10.
Лечение
Родители задаются вопросом – чем лечить ребенка при импетиго? Комфортными условиями для размножения микробов являются:
- наличие влаги;
- комфортная температура.
Поэтому еще на ранней стадии необходимо сделать все возможное, чтобы ребенок вообще не контактировал с водой. Запрещено мочить пораженные участки, иначе лечение импетиго у детей не будет давать никакого результата.
После осмотра и консультации специалиста нашей клиники, ребенка отправляют домой.
Родители обязаны выполнять следующие действия:
- обрабатывать пораженные участки антисептическими препаратами, выписанными врачом;
- применять лекарственные препараты в установленных дозировках с четким соблюдением графика.
В рамках местной обработки пузырьков родители должны осторожно вскрыть пузырек, а затем обильно смазать остатки ватной палочкой.
Чем лечить ребенка при импетиго? Несмотря на то, что источником заболевания выступает группа вредоносных бактерий, далеко не всегда врач назначает детям антибиотики. Если недуг имеет небольшое и ограниченное поражение по площади, применение противомикробных препаратов не потребуется. В данном случае достаточно обойтись антисептиком.
При импетиго, чем лечить ребенка, решает только врач. Он принимает во внимание возраст пациента, степень чувствительности организма к влиянию болезнетворных бактерий. Для этого проводится сдача анализов, по результатам которых формируется список необходимых препаратов. В некоторых ситуациях вполне хватает мази, в составе которой есть антибиотики. При наличии более тяжелой формы импетиго придется воспользоваться системными антибактериальными лекарствами в виде суспензии или таблеток.
В рамках оказания помощи наши эксперты, как правило, назначают:
- антисептические препараты – йод, зеленку или перекись водорода;
- мазь – эритромициновую или тетрациклиновую;
- антибиотики – в зависимости от особенностей конкретного случая.
Настоятельно не рекомендуется смазывать сыпь домашними подручными средствами. Под слоем зеленки будет непросто установить, какое именно лечение импетиго у детей надо назначить.
Принимая во внимание причины стрептококкового импетиго у детей, отдельно стоит упомянуть использование народных средств. В рассматриваемой ситуации их применение категорически запрещено. Если лечиться неправильно, это приведет к серьезным осложнениям, которых не стоит допускать. При соблюдении всех требований лечащего врача проблема полностью уйдет спустя 1-2 недели.
Профилактика
Для того чтобы не допустить буллезное импетиго у детей, как и любое другое такое заболевание, нужно четко следовать правилам личной гигиены. Ребенку нужно часто мыть руки с мылом. Маленьким детям также надо регулярно подстригать ногти на пальчиках. Особенно актуальным это требование является для детей первых лет жизни. Ногти – острые, если пропустить нужный момент, отросшие ноготки поцарапают ручку. А небольшая ранка – это наиболее вероятное место размножения стафилококка и стрептококка.
При появлении царапин обработайте пораженный участок спиртосодержащим антисептическим веществом и перекисью водорода. Очень важно ограничить контакт ребенка с тем, кто ранее лечился от стрептодермии.
Говоря в общих масштабах, важно заранее позаботиться над укреплением иммунной системы, не допустить травмирования кожного покрова. Организм должен самостоятельно научиться справляться с вредными микроорганизмами. Также родители должны позаботиться о рациональном питании, давать витамины с учетом возраста ребенка.
Как записаться к врачу
Антибиотикотерапия (при распространённом характере поражения кожи, отсутствии эффекта от наружной терапии, наличии общих явлений (лихорадка, недомогание) и регионарных осложнений (лимфаденит, лимфангиит и др.)):
Антибиотики группы пенициллина
- Бензилпенициллина натриевая соль 100 000; 125 000; 200 000; 250 000; 300 000; 500 000; 1 000 000 ЕД — детям в/м 25 000 — 50 000 Ед/кг массы тела в сутки, взрослым — 2 000 000 – 12 000 000 ЕД в сутки в/м. Препарат вводят каждые 4–6 часов. Курс лечения 7–10 дней или,
- Амоксициллина тригидрат 250; 500 мг — детям в возрасте до 2 лет — 20 мг/кг массы тела в сутки, от 2 до 5 лет — по 125 мг 3 раза в сутки, от 5 до 10 лет — по 250 мг 3 раза в сутки, старше 10 лет и взрослым по 500 мг 3 раза в сутки. Курс лечения 7–10 дней или,
- Амоксициллин 125; 250; 500 мг — детям в возрасте до 3 лет — 30 мг/кг/сут в 2–3 приема, от 3 до 10 лет — по 375 мг 2 раза в сутки, детям старше 10 лет и взрослым — по 500–750 мг 2 раза в сутки. Курс лечения 7–10 дней или,
- Амоксициллин тригидрат + клавулановая кислота 250+125 мг; 500+125 мг; в форме суспензии 125+31 мг (5 мл); суспензия форте 250+62,5 мг (5 мл) — детям от 3 месяцев до года по 2,5 мл суспензии 3 раза в сутки, от 1 года до 7 лет — по 5 мл суспензии 3 раза в сутки, от 7 до 14 лет — по 10 мл суспензии или по 5 мл суспензии форте 3 раза в сутки, детям старше 14 лет и взрослым — по 375–625 мг (1 табл.) 3 раза в сутки. Курс лечения 7–10 дней.
Антибиотики группы цефалоспоринов
- Цефалексин 250; 500 мг — детям с массой тела менее 40 кг — 25–50 мг/кг/сут, взрослым по 250 — 500 мг 4 раза в сутки. Курс лечения 7–14 дней или,
- Цефадроксил 250 мг в 5 мл — детям с массой тела менее 40 кг — 25–50 мг/кг/сут, детям с массой тела более 40 кг и взрослым — 1–2 г в 1–2 раза в сутки. Курс лечения — 7–14 дней или,
- Цефазолин 500 мг; 1 г — детям 20–40 мг/кг/сут, суточная доза для взрослых — 1г. Частота введения 2–4 раза в сутки. Курс лечения 7–10 дней или,
- Цефаклор 125; 250; 500 мг — детям в возрасте до 6 лет 30 мг/кг/сут в 3 приема, от 6 до 10 лет — по 250 мг 3 раза в сутки, детям старше 10 лет и взрослым — по 500 мг 3 раза в сутки. Курс лечения 7–10 дней или,
- Цефуроксим 125, 250 мг; 750 мг, 1,5 г во флаконах в/м или в/в. При приеме внутрь — детям по 125–250 мг 2 раза в сутки, взрослым по 250–500 мг 2 раза в сутки. Кратность приема — 2 раза в сутки. При парентеральном введении — детям до 3 месяцев — 30 мг/кг/сут 2–3 раза в сутки, детям старше 3-х месяцев — 60 мг/кг/сут 3–4 раза в сутки, взрослым по 750 мг — 1,5 г 3 раза в сутки или,
- Цефиксим 100 мг (5 мл); 200; 400 мг — детям в возрасте до 12 лет — 8 мг/кг 1 раз в сутки в форме суспензии, детям старше 12 лет и взрослым — 400 мг 1 раз в сутки. Курс лечения 7–10 дней или,
- Цефотаксим 1 г в/м или в/в — детям с массой тела менее 50 мг — 50–100 мг/кг/сут с интервалом введения 6–8 часов, детям с массой тела более 50 кг и взрослым 2–6 г в сутки с интервалом введения 8–12 часов. Курс лечения 5–10 дней или,
- Цефтриаксон 250 мг; 1 г; 2 г в/м — детям в возрасте до 12 лет —50–75 мг/кг/сут 1 раз в сутки, детям старше 12 лет и взрослым — 1–2 г 1 раз в сутки. Курс лечения 7–10 дней или,
- Цефепима дигидрохлорида моногидрат 500 мг; 1 г в/м — детям с массой тела менее 40 кг — 100 мг/кг/сут, детям с массой тела более 40 кг и взрослым — 2 г в сутки. Частота введения 2 раза в сутки с интервалом 12 часов. Курс лечения 7–10 дней.
Антибиотики группы макролидов
- Эритромицин 200 мг — детям в возрасте до 3 месяцев — 20–40 мг/кг/сут, детям в возрасте от 3 месяцев до 18 лет — 30–50 мг/кг/сут, старше 18 лет — суточная доза 1–4 г. Кратность приема 4 раза в сутки. Курс лечения — 5–14 дней или,
- Азитромицин 125 (5 мл); 250; 500 мг — детям из расчета 10 мг/кг массы тела 1 раз в сутки в течение 3-х дней или в 1-й день 10 мг/кг, затем в течение 4 дней 5 мг/кг массы тела 1 раз в сутки, взрослым — 1 г в 1-й день, затем со 2-го по 5-й день 500 мг 1 раз в сутки или,
- Кларитромицин 125 (5 мл); 250; 500 мг — детям — 7,5 мг/кг/сут, взрослым — 500–1000 мг в сутки. Кратность приема 2 раза в сутки. Курс лечения — 7–10 дней или,
- Доксициклина гидрохлорид, моногидрат 100 мг — детям старше 12 лет с массой тела менее 50 кг в 1-й день — 4 мг/кг массы тела 1 раз в сутки, в последующие дни — 2 мг/кг массы тела 1 раз в сутки. Детям старше 12 лет с массой тела более 50 кг и взрослым — в первые сутки 200 мг однократно, затем по 100 мг 1 раз в сутки. Курс лечения — 10–14 дней.
Фторхинолоны
- Ципрофлоксацин 250; 500; 750 мг per os; 2 мг (1 мл) в/м — детям старше 18 лет и взрослым по 250–500 мг 2 раза в сутки. Курс лечения — 5–15 дней или,
- Левофлоксацин 250; 500 мг per os; раствор для инъекций 5 мг (1 мл) — детям старше 18 лет и взрослым — по 250–500 мг 1–2 раза в сутки per os или в/в. Курс лечения — 7–14 дней или,
- Офлоксацин 200 мг; раствор для инфузий 2 мг (1 мл) — детям старше 18 лет и взрослым по 200–400 мг 2 раза в сутки. Курс лечения — 7–10 дней.
Антибиотики группы аминогликозидов
Гентамицина сульфат раствор для инъекций 40 мг (1 мл) — детям до 2 лет — 2–5 мг/кг/сут, детям старше 2 лет — 3–5 мг/кг/сут. Кратность введения 3 раза в сутки. Взрослым 3–5 мг/кг/сут, кратность введения 2–4 раза в сутки. Курс лечения 7–10 дней.
Антибиотики группы линкозамидов
Клиндамицин 150 мг — при приеме внутрь детям по 3–6 мг/кг 4 раза в сутки, взрослым по 150–450 мг 4 раза в сутки; при парентеральном введении детям 15–40 мг/кг/сут, взрослым — 600 мг — 2,7 г в сутки, кратность введения 3–4 раза в сутки. Курс лечения — 10 дней.
Наружное лечение
Дважды в день в течение 7–14 дней на корки накладывают мази с дезинфицирующими средствами или антибиотиками:
- Гентамицина сульфат 0,1% мазь или крем или,
- Фузидовая кислота 2% крем или мазь (фуцидин) или,
- Мупироцин 2% мазь (бактробан) или,
- Эритромицин мазь (10 000 ед/г) или,
- Линкомицина гидрохлорид мазь или,
- Сульфатиазол серебра 1% крем (аргосульфан) или,
- Цинка гиалуронат раствор или гель (куриозин).
После размягчения корок, последние снимают. Образующиеся эрозии обрабатывают растворами топических антисептиков, анилиновых красителей:
- Раствор бриллиантового зеленого спиртовой 1% или,
- Фукорцин спиртовой раствор или,
- Метиленовый синий 1–3% водный раствор или,
- Калия перманганата 0,01–0,1% раствор или,
- Раствор перекиси водорода или,
- Хлоргексидин 0,5% спиртовой, 1% водный раствор или,
- Хлорофиллипт масляный раствор 2%.
Кожу вокруг высыпаний (от здоровой к поражённой) обтирают 1-2% борным (салициловым) спиртом 1 раз в день ежедневно в течение 3-4 недель.
Режим
Режим больного пиодермией предполагает рациональный уход за кожей как в очаге поражения (см. ранее), так и вне его. Запрещается мытье при диссеминированном процессе. Волосы в области расположения импетиго рекомендуется состричь. Запрещается удаление волос путем их сбривания.
Диета
При длительно текущих процессах, а также при множественных высыпаниях питание должно быть полноценным, богатым витаминами, резко ограничивают количество потребляемой соли и углеводов, полностью исключается алкоголь.
Критерии эффективности лечения
Отсутствие свежих высыпаний, разрешение существующих элементов, эпителизация эрозий.
Показания для госпитализации
Заболевания, связанные с действием токсин-продуцирующих штаммов стафилококка и стрептококка (SSSS, болезнь Риттера и др.). Распространенные высыпания, сопровождающиеся нарушением общего состояния.
Наиболее частые ошибки в лечении
Назначение топических глюкокортикостероидов при поверхностных или глубоких формах пиодермии, применение антибактериальных препаратов системного действия без проведения микробиологического посева содержимого пузырей с определением чувствительности к антибактериальным препаратам.
Профилактика
- Первичная профилактика пиодермий состоит в своевременной антисептической обработке микротравм, трещин, раневых поверхностей. Следует проводить лечение выявленных общих заболеваний, на фоне которых могут развиться гнойничковые поражения кожи (сахарный диабет, болезни пищеварительного тракта, ЛОР-органов и др.);
- Вторичная профилактика пиодермий включает периодические медицинские осмотры, при необходимости проведение противорецидивной терапии (общие УФ-облучения, уход за кожей, санация очагов фокальной инфекции).
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент

Опоясывающий лишай – это вирусное поражение кожи и слизистых оболочек, вызываемое вирусом varicellа-zoster (вирусом V-Z), которое клинически проявляется высыпаниями сгруппированных пузырьков на гиперемированном основании по ходу нервов в иннервируемом ими участке кожи - дерматоме.
Синонимы
опоясывающий герпес, herpes zoster.
Эпидемиология
Возраст: чаще болеют взрослые люди, особенно старше 50 лет, дети страдают крайне редко.
Пол: не имеет значения.
Анамнез
Заболевание начинается с появления односторонних болевых ощущений, зуда, жжения или парестезий в дерматоме или в нескольких соседних дерматомах по ходу соответствующих нервов за несколько дней до появления высыпаний либо одновременно с ними. Высыпания сначала представлены воспалительными пятнами, вскоре на их поверхности появляются сгруппированные пузырьки. Впоследствии пузырьки подсыхают в корочки медово-жёлтого цвета или вскрываются с образованием эрозий. Спустя 3-4 недели высыпания, как правило, бесследно разрешаются. При иммунодефиците возможно развитие генерализованной формы опоясывающего лишая, а также гангренозной (некротической) формы, последняя характеризуется образованием в месте высыпаний струпов чёрного цвета, отторгающихся с формированием язв.
Течение
острое начало с последующим самостоятельным разрешением в течение 1-2 месяцев, высыпания быстрее разрешаются под действием противовирусных препаратов. В случае тяжёлого течения, особенно на фоне выраженного иммунодефицита, возможен летальный исход.
Этиология
возбудитель заболевания - вирус ветряной оспы и опоясывающего герпеса - Varicella zoster virus семейства Herpesviridae. Отличительным свойством представителей этого семейства является способность вызывать хроническую латентную инфекцию, т.е. способность к длительному (пожизненному) персистированию с последующей реактивацией. Вирус Varicella zoster является этиологическим агентом двух клинических форм заболевания - первичной инфекции (ветряной оспы) и ее рецидива (опоясывающего герпеса). Первичное заражение вирусом V-Z происходит при ветряной оспе, после чего вирус переходит в латентную форму и пожизненно локализуется в чувствительных ганглиях спинномозговых или черепных нервов. Сам вирус varicellа-zoster представляет собой двухцепочечную ДНК, заключенную в икосаэдрический капсид, окружённый внешней оболочкой. При снижении иммунитета, вызванном различными факторами, происходит репликация и накопление вируса в ганглиях, после чего он мигрирует по чувствительным нервным волокнам в кожу и слизистые, вызывая местную воспалительную реакцию с образованием пузырьков. При контакте с больным опоясывающим лишаем происходит заражение неиммунизированных лиц (чаще всего детей) ветряной оспой воздушно-капельным путем.
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- осенне-зимнее время года;
- ранее перенесённая ветряная оспа;
- онкологические заболевания;
- ВИЧ-инфекция;
- стресс;
- воздействие холода (переохлаждение);
- воздействие тепла (перегревание);
- воздействие УФО (солнца);
- истощение;
- лучевая терапия;
- злоупотребление алкоголя (алкоголизм);
- употребление наркотиков;
Жалобы
на болезненные высыпания, парестезии (чувство ползания мурашек), зуд и жжение в месте высыпаний сгруппированных пузырьков. Больные часто предъявляют на боль в нервах по ходу высыпаний, иногда беспокоит боль в животе или груди, предшествующая появлению сыпи. Может ухудшаться общее самочувствие – повышается температура тела, отмечается озноб, общая слабость и недомогание, сопровождающиеся болью в мышцах (суставах), головной болью. На месте пузырьков в дальнейшем образуются болезненные эрозии (язвы), отделяющие серозный экссудат. В месте высыпаний отмечается выраженная отёчность кожи, особенно заметная на лице. Как правило, происходит одностороннее увеличение регионарных лимфоузлов, которые уплотняются и становятся болезненными. При поражении ушных ганглиев возможно появление шума в ушах, головокружения и снижение слуха вплоть до глухоты. В случае локализации высыпаний на половом члене возможно возникновение фимоза (парафимоза), при поражении уретры возникает боль и резь при мочеиспускании. При поражении глаз беспокоит ощущение «песка в глазах», светобоязнь, может снижаться острота зрения вплоть до полной слепоты. Нередко развивается птоз век. При высыпаниях во рту развивается гиперсаливация (повышенное слюноотделение), возможна дисфагия (нарушение глотания). В случае поражения лицевого нерва может развиться односторонний парез мимических мышц лица, проявляющийся их слабостью и односторонним уменьшением мимики лица. Возможен парез диафрагмы, характеризующийся одышкой. При любой форме опоясывающего лишая могут поражаться вегетативные ганглии, что проявляется вазомоторными расстройствами, задержкой мочеиспускания, запорами, поносами и т. п.
Дерматологический статус
процесс поражения кожи носит распространённый асимметричный характер, пузырьки тесно группируются, частично сливаясь друг с другом (герпетиформная группировка), и располагаются чаще всего полосовидно по ходу нервов в иннервируемом ими участке кожи - дерматоме, реже процесс носит диссеминированный характер.
Элементы сыпи на коже
- воспалительные пятна розового или красного цвета до 2-х и более см в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки, реже - папулы;
- пузырьки с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным, реже с серозно-геморрагическим содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов до 0,5 см в диаметре, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем подсыхают с образованием корок медово-жёлтого (желтовато-коричневого или бурого) цвета или вскрываются с формированием эрозий;
- при буллёзной форме формируются пузыри с напряжённой покрышкой и серозным (реже серозно-геморрагическим) содержимым до 1 или более 1 см в диаметре, располагающиеся на гиперемированном основании. Периферический симптом Никольского (отслойка эпидермиса с образованием эрозии при трении пальцем здоровой кожи вблизи пузырей) – отрицательный. Краевой симптом Никольского (отслойка эпидермиса на значительное расстояние при потягивании его обрывков по краю эрозии) – отрицательный. Симптом груши (свисание содержимого пузыря при вертикальном положении тела, по форме напоминающее грушу) - отрицательный. Симптом Асбо-Хансена (увеличение площади пузыря при надавливании на его покрышку) – отрицательный. В дальнейшем пузыри или вскрываются с образованием эрозий или подсыхают с формированием корок;
- при абортивной форме на фоне воспалительных пятен возможно высыпание полушаровидных папул до 0,2 см в диаметре розового или красного цвета с пупковидным вдавлением в центре. При диаскопии папулы полностью обесцвечиваются и в дальнейшем бесследно разрешаются или трансформируются в пузырьки;
- корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
- возможно формирование струпа, представляющего собой участок некроза кожи чёрного цвета, окружённого зоной демаркационного воспаления;
- вторичные эрозии, образующиеся при вскрытии пузырьков (пузырей) или отторжении корок, болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, иногда трансформируются в язвы;
- при выраженном иммунодефиците часто встречаются вторичные язвы, болезненные при пальпации, размеры которых могут колебаться от 1 до 20 см и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными или неровными, а дно может содержать участки некротического распада тканей. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
Элементы сыпи на слизистых
- воспалительные пятна красного цвета 2 см и более в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки;
- пузырьки полушаровидной формы с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным (реже - серозно-геморрагическим) содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем вскрываются с формированием эрозий или (при локализации на губах) подсыхают с образованием корок медово-жёлтого (желтовато-коричневого) или бурого цвета;
- вторичные эрозии, образующиеся при вскрытии пузырьков или отторжении корок (на красной кайме губ), болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, при выраженном иммунодефиците они могут трансформироваться в язвы;
- при иммунодефицитных состояниях часто встречаются вторичные язвы, характеризующиеся выраженной болезненностью при пальпации, размеры которых могут колебаться от 0,5 до 5 см в диаметре и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, или неровными, а дно может содержать участки некротического распада тканей или покрываться налётом. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- плёнчатые налёты белого, серого или коричневого цвета, располагающиеся на поверхности эрозий или язв;
- на красной кайме губ нередко встречаются корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
Придатки кожи
не изменены, на месте язв возможно развитие очагов рубцовой алопеции.
Локализация
односторонняя - лицо (в зонах иннервации ветвей тройничного нерва), на теле – по ходу межрёберных нервов, могут вовлекаться пояснично-крестцовые и шейные дерматомы; реже возможны диссеминированные высыпания по всему телу.
Дифференциальный диагноз
ветряная оспа, вирусная пузырчатка полости рта и конечностей, аллергический дерматит, простой герпес, рожистое воспаление лица, герпетиформный дерматит Дюринга, импетиго, многоформная экссудативная эритема (при локализации на губах), стенокардия, плеврит, острый живот, болезни позвоночника.
Сопутствующие заболевания
рак желудка и других отделов желудочно-кишечного тракта, рак легкого, миелобластный лейкоз, лимфобластный лейкоз, болезнь Ходжкина (лимфогранулематоз), ювенильная хроническая миелогенная лейкемия, ВИЧ-инфекция, иммунодефицитные состояния, не ВИЧ-обусловленные, состояние после трансплантации органов и тканей.
Диагноз
Иногда достаточно клинической картины, для подтверждения диагноза могут применяться перечисленные методы лабораторной диагностики.
Патогенез
После перенесённой ветряной оспы вирус varicellа-zoster сохраняется в нервных ганглиях, где приобретает бессимптомное латентное течение. Реактивация инфекции происходит при снижении иммунитета, обусловленном различными причинами (ВИЧ-инфекция, лейкозы, злокачественные новообразования, приём иммуносупресантов и др.). Обязательным компонентом активизации инфекции является своеобразный вирусный ганглионеврит с поражением спинальных (черепномозговых) ганглиев и задних корешков, что обусловливает различной степени выраженности болевой синдром и другие неврологические нарушения. Благодаря своим нейротропным свойствам вирус V-Z мигрирует в кожу (слизистую оболочку) по нервным проводникам и вызывает клинические проявления заболевания в иннервируемом ими дерматоме. Проникая в кожу или слизистую оболочку, вирус размножается в глубоких слоях эпидермиса (эпителия), вызывая гибель зараженных клеток, образование пузырьков (пузырей) и местную воспалительную реакцию вплоть до некротических изменений. Вирус может вовлекать в воспалительный процесс вегетативные (паравертебральные) ганглии, поражать оболочки и сам головной мозг (при внедрении вируса V-Z в двигательные нейроны и корешки возникает картина амиотрофического радикулоплексита, в серое вещество спинного мозга – миелитического синдрома, в ликворную систему – менингорадикулоневрита или серозного менингита и т. д.). Могут поражаться также и внутренние органы (специфическая пневмония, гепатит, перикардит, миокардит, панкреатит, эзофагит, энтероколит, цистит, артрит и др.).
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Импетиго у детей — это разновидность поверхностной пиодермии, которая возникает при стрептококковом или смешанном стрепто-стафилококковом инфицировании. Проявляется гнойничковой сыпью на коже, которая имеет вид плоских пузырьков с тонкой крышкой, подсыхает с образованием корок или лопается, оставляя после себя эрозии. Для диагностики достаточно физикального осмотра, микробиологического исследования отделяемого, по показаниям назначают общеклинические лабораторные методы. При импетиго в основном проводится местное лечение: промывание и примочки антисептиков, антибактериальные и кортикостероидные мази.
МКБ-10

Общие сведения
Импетиго в детской дерматологии подразумевает группу инфекционных гнойных заболеваний кожи, основным элементом которых является поверхностная плоская пустула (фликтена). Распространенность пиодермий у детей составляет, по разным данным, от 20% до 65%, и до половины всех случаев составляет импетиго. Около 60-70% заболевших — мальчики. Чаще всего патология встречается у детей раннего возраста, что обусловлено анатомо-физиологической незрелостью кожных покровов и иммунной системы.

Причины
Этиологический фактор импетиго — заражение грамположительными кокками, к которым относят стафилококки и стрептококки. Самые распространенные возбудители у детей: Strep. pyogenes, S. aureus, S. epidermidis. Они могут быть частью нормальной микрофлоры детской кожи и активизироваться только при неблагоприятных условиях, а в других случаях болезнь связана с экзогенным заражением. Появлению поверхностной гнойничковой сыпи способствуют факторы риска:
- Климатические условия. В жаркое время года у детей усиливается мацерация кожи, что способствует проникновению микроорганизмов в ее глубокие слои. Расширение устьев потовых желез и мелких капилляров повышает риск диссеминации инфекции и затрудняет ее лечение. Низкие температуры способствуют сухости и трещинам эпидермиса.
- Микротравмы и болезни кожи. Ссадины, укусы, порезы и микротрещины служат входными воротами и пусковым фактором развития импетиго у детей. Ситуация осложняется, если у ребенка присутствуют зудящие дерматозы (чесотка, атопические дерматиты), при которых происходит постоянная травматизация кожного покрова, даже если назначено лечение.
- Несоблюдение гигиены. Игнорирование санитарных норм вызывает большое число пиодермий преимущественно у детей дошкольного и младшего школьного возраста, которые с грязными руками разносят инфекцию, особенно в области лица. Когда у родителей есть гнойничковые высыпания, то при уходе и тесном контакте с ребенком от них могут передаться патогенные микробы.
- Снижение иммунитета. В норме кожа имеет иммунные защитные механизмы и синтезирует антимикробные пептиды, но при иммунодефицитах эти процессы нарушаются. Возникновению гнойничковых высыпаний способствуют как первичные (врожденные) нарушения иммунитета у детей, так и вторичные формы, например, после затяжной вирусной или бактериальной инфекции.
- Хронические заболевания. Пиодермии чаще поражают страдающих сахарным диабетом, синдромом Иценко-Кушинга. Способствуют образованию гнойничков дисбактериоз и другие патологии ЖКТ, гиповитаминозы, хронические тонзиллиты. Риск импетиго повышается, если ребенку проводится лечение гормонами, системными антибиотиками, иммуносупрессорами.
Частое развитие гнойничковых поражений в грудном и раннем детском возрасте обусловлено отсутствием микробного разнообразия на поверхности эпидермиса. У маленьких детей еще не произошла колонизация микроорганизмами, не сформировался микробиом, который бы защищал от патогенных возбудителей и воспалительных процессов. У грудничков предрасполагающим фактором является функциональная неполноценность кожи: повышенная проницаемость рогового слоя, недостаточный синтез противомикробных факторов кератиноцитами.
Патогенез
Вредное действие стрептококков связано с наличием М-белка, который обладает антифагоцитарными свойствами, поэтому препятствует нормальному иммунному ответу и ликвидации возбудителя. Также бактерии содержат экзотоксины, стрептолизины и ферменты, которые способствуют быстрому распространению стрептококка по коже и вызывает у детей экссудативно-серозное воспаление.
Патогенному действию стафилококковой инфекции способствует наличие белков-адгезинов, которые обуславливают быстрое прикрепление бактерий к эпидермису. Стафилококки вырабатывают специфические факторы вирулентности, которые замедляют заживление ран, снижают иммунные реакции, затрудняют лечение. Особо тяжело протекает болезнь на фоне атопического дерматита, при котором кожные покровы ребенка постоянно травмируются, а расчесы долго заживают.
Симптомы импетиго у детей
Клиническая картина зависит от вида заболевания. При классическом стрептококковом поражении преобладают фликтены (пузыри с дряблой покрышкой), которые заполнены мутным водянистым или гнойным содержимым. Они чаще образуются вокруг рта и носа ребенка. Спустя 3-4 суток фликтены ссыхаются, а на их месте остаются желтые корки, которые постепенно отпадают, не оставляя рубцов или пигментации. При случайном травмировании пузыря он вскрывается и формируется эрозия.
При щелевидном импетиго фликтены располагаются в углах рта (заеды), уголках глаз и возле крыльев носа. Для буллезного импетиго характерны крупные пузыри, заполненные гноем, которые окружены ярким розовым воспалительным венчиком. Они образуются на тыльной поверхности кистей, на ногах. Пузыри часто вскрываются, а под ними обнаруживаются ярко-красные эрозии, которые со временем покрываются тонкими корочками.
Реже встречается стрепто-стафилококковое импетиго, при развитии которого воспалительная реакция выражена интенсивнее. У ребенка появляются множественные гнойные фликтены, которые расположены на ярко-розовой отечной коже. Характерна диссеминация процесса, вовлечение нескольких зон лица и тела. Каждый элемент существует минимум 1 неделю, затем они ссыхаются в толстые желто-медовые корки.
Среди субъективных признаков преобладают жалобы детей на кожный зуд, жжение и болезненность в зоне высыпаний. Пациенты зачастую расчесывают пораженные участки, из-за чего боли усиливаются. Больше всего дискомфорта доставляет щелевидная форма заболевания, при которой ребенку сложно есть, разговаривать. У грудных детей заболевание вызывает беспокойство, частый плач, нарушения сна.
Осложнения
После перенесенной поверхностной кокковой инфекции осложнения встречаются у 5% детей. Наиболее типичное из них — проникновение возбудителей глубоко в дерму и мягкие ткани с развитием вульгарной эктимы, абсцессов, карбункулов. При снижении иммунитета наблюдается генерализация инфекции, особенно у младенцев, что чревато возникновением сепсиса и септикопиемии. Стафилококковое заражение может привести к инфекционно-токсическому шоку.
Стрептококковые формы инфекции не менее опасны. Они склонны к инвазивности, развитию обширного отека и воспаления вокруг гнойничковой сыпи. Крайне редко заболевание осложняется рожистым воспалением, лимфаденопатией и лимфангитом. Если детям не проводится адекватное лечение, стрептококки вызывают системные последствия — острый гломерулонефрит, ревматическую лихорадку.
Диагностика
Постановка диагноза не составляет трудностей для педиатра при обнаружении специфичных элементов сыпи во время осмотра пораженных участков кожи. Врач собирает анамнез жизни, чтобы обнаружить возможные предрасполагающие факторы — хронические болезни, низкий иммунитет, неудовлетворительные материально-бытовые условия. Чтобы уточнить диагноз и правильно назначить лечение, специалист направляет ребенка на лабораторные исследования, основными из которых являются:
- Микробиологическая диагностика. Проводится микроскопия и бакпосев отделяемого из фликтен, чтобы определить вид патогенного микроорганизма и подобрать лечение с учетом особенностей возбудителя. Выделенные инфекционные агенты подвергаются тесту на антибиотикочувствительность, что необходимо для коррекции медикаментозной терапии.
- Анализы крови. В неосложненных случаях гемограмма без отклонений. При массивном распространении инфекционного процесса наблюдается небольшой лейкоцитоз, ускорение СОЭ. При частых и рецидивирующих импетиго ребенку делают анализ на глюкозу крови, чтобы исключить метаболические нарушения.
Осложненные формы пиодермий являются показанием к консультации эндокринолога, гастроэнтеролога, иммунолога и отоларинголога. Профильные специалисты составляют собственный план диагностики, который направлен на выявление хронических процессов и предрасполагающих факторов. Комплексное обследование и установление провоцирующих причин улучшает результаты терапии и предотвращает рецидивы.
Лечение импетиго у детей
Лечение неосложненных форм импетиго проводит педиатр, а при большой распространенности процесса или развитии негативных последствий назначать препараты должен детский дерматолог. Большое значение имеет соблюдение санитарно-гигиенических норм: частая стирка и глажка постельного и нательного белья ребенка, приучение малыша регулярно мыть руки, не касаться участков с высыпаниями. В активной фазе инфекционного процесса ограничивают контакт пораженных зон с водой.
Терапию начинают с местных препаратов для наружного применения. Лечение включает обработку высыпаний анилиновыми красителями (метиленовый синий, фукорцин), которые обладают подсушивающим и антисептическим действием. С этой же целью можно использовать растворы хлоргексидина и перекиси водорода. Фликтены обрабатываются в течение 3-7 дней до их полного подсыхания.
Второй компонент терапии у детей — местные антибактериальные средства в форме мазей, кремов, болтушек. Хорошее действие на кокковую патогенную флору оказывает лечение фузидовой кислотой, макролидами, линкозамидами и аминогликозидами. При выраженном покраснении, отеке и зуде показаны комбинированные средства с антибиотиками и топическими кортикостероидами, которые воздействуют на причину болезни и устраняют мучительные симптомы.
Системное лечение антибиотиками рекомендовано при осложнениях импетиго, распространении процесса на 3 и более анатомические области, ухудшении общего самочувствия ребенка. Препараты вводят внутрь или парентерально, при этом они не должны пересекаться по компонентам с местными составами, чтобы не сформировалась лекарственная резистентность. В редких случаях лечение дополняется системными ретиноидами, стафилококковым анатоксином, иммуноглобулинами.
Прогноз и профилактика
Импетиго детского возраста хорошо поддается терапии, поэтому за 1-2 недели применения местных средств наступает полное выздоровление. Менее оптимистичный прогноз при осложнении болезни глубокой пиодермией, особенно у пациентов из групп риска. Профилактика заболевания включает неукоснительное соблюдение гигиенических правил родителями и обучение ребенка, своевременное лечение дерматозов и травм кожи, укрепление иммунитета.
1. Современный взгляд на этиопатогенез, клинические проявления и лечение пиодермий у детей/ О.Б. Тамразова, Е.А. Шмелева, А.К. Миронова, Н.Ф. Дубовец // Медицинский совет. — 2020.
3. Федеральные клинические рекомендации по ведению больных пиодермиями Российского общества дерматовенерологов и косметологов. — 2015.
Стрептококковое импетиго (контагиозное импетиго) — контагиозное заболевание кожи стрептококковой этиологии, проявляющееся сыпью в виде мелких пузырьков (фликтен) с гиперемированным отечным основанием. Пузырьки склонны увеличиваться и сливаться, после их разрешения на коже некоторое время остаются розоватые пятнышки. Диагностика стрептококкового импетиго включает осмотр, дерматоскопию, исследование рН кожи и бакпосев отделяемого фликтен. При необходимости проводятся иммунологические исследования. Лечение заключается в тщательной обработке пораженных участков дезинфицирующими средствами, наложении мазей с антибиотиками. Учитывая высокую контагиозность стрептококкового импетиго, требуется изоляция больного до его полного клинического выздоровления.
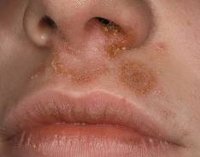
Общие сведения
Стрептококковое импетиго встречается в основном у детей и у женщин с нежной чувствительной кожей. Наиболее часто заболеванию подвержены дети со сниженным иммунитетом и склонностью к диатезу. Высокая контагиозность стрептококкового импетиго способствует быстрому распространению заболевания в детском коллективе (1-2 дня), за что оно получило народное название «огнивка».
В дерматологии понятие стрептококковое импетиго включает в себя несколько клинических разновидностей, объединенных единым этиологическим фактором и наличием типичных элементов сыпи — фликтен. К стрептококковому импетиго относят: буллезное, кольцевидное и щелевидное импетиго (хейлит), импетиго ногтевых валиков (турниоль), стрептококковую опрелость, постэрозивный сифилид.

Причины стрептококкового импетиго
Причиной развития заболевания является стрептококковая инфекция. У незначительной части заболевших высевают стафилококки. Заражение происходит контактным путем через инфицированные руки, предметы общего пользования, одежду, игрушки и т. п. Проникновение инфекции через кожные покровы и слизистые становится возможным при нарушении их целостности. Наиболее часто это микротравмы и расчесы кожи, сопровождающие зудящие дерматозы (атопический дерматит, экзему, почесуху, аллергический контактный дерматит), а также мацерация кожи при перегревании, повышенной потливости, наличие ринита или отита с обильными выделениями. Развитию стрептококкового импетиго способствует загрязненность кожи, изменение ее рН, снижение сопротивляемости организма.
Симптомы стрептококкового импетиго
Стрептококковое импетиго начинается с появления на коже маленьких пятнышек красного цвета, которые быстро, в течение нескольких часов, превращаются в фликтены — мелкие пузырьки, расположенные на красном отечном основании. Вначале пузырьки напряжены и имеют прозрачное содержимое. Затем они становятся вялыми, жидкость внутри них мутнеет, превращаясь в гной. Со временем фликтены либо подсыхают, образуя буроватые или желтовато-серые корки, либо вскрываются, обнажая покрытые гнойным налетом эрозии. Налет высыхает и трансформируется в желтые корочки, под которыми происходит заживление эрозии. После того, как корочки отпадают, на коже остается временное розово-сиреневое пятнышко. Весь процесс от появления до разрешения фликтены занимает примерно неделю.
Высыпания стрептококкового импетиго, как правило, локализуются на лице, боковых поверхностях конечностей и туловища. Фликтены располагаются обособленно, но за счет периферического роста часто сливаются. Самоинфицирование приводит к быстрому распространению процесса на здоровые участки кожи. Но при адекватном лечении и уходе заболевание длится не более месяца и проходит, не оставляя после себя ни рубцов, ни гиперпигментаций.
Диагностика стрептококкового импетиго
Стрептококковое импетиго диагностирует дерматолог на основании характерных клинических признаков. Проводится дерматоскопия и исследование рН кожи. Для подтверждения стрептококковой этиологии заболевания необходим бакпосев отделяемого фликтен. Часто рецидивирующие формы стрептококкового импетиго требуют иммунологического обследования пациента для выявления нарушений в иммунной системе.
Лечение и профилактика стрептококкового импетиго
Терапия стрептококковго импетиго соответствует общим принципам лечения стрептодермий и проводится в основном местно дезинфицирующими и антибактериальными средствами. Единичные фликтены обрабатывают растворами анилиновых красителей: бриллиантовым зеленым, фукарцином и т. п. При образовании корок используют повязки с стрептоцидовой, белой ртутной или борно-нафталановой мазью. Эффективно наружное применение антибактериальных мазей с неомицином, окситетрациклином и гормональных средств с гидрокортизоном, флуметазоном, преднизолоном. На большие участки поражения с выраженной воспалительной реакцией накладывают резорциновые примочки.
Лечение импетиго ногтевых валиков проводится с применением антибиотиков. В отдельных случаях необходимо его хирургическое лечение. Системная антибиотикотерапия показана и при тяжело протекающих или часто рецидивирующих вариантах стрептококкового импетиго. В таких случаях она проводится на фоне общеукрепляющего лечения.
Профилактика включает своевременную смену белья, соблюдение гигиены, обработку поврежденных участков кожи дезинфицирующими растворами. Для предупреждения распространения инфекции производится изоляция больных.
Читайте также:

