Что делать если на родинке выросла папиллома
Обновлено: 28.04.2024
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисовой Элины Вячеславовны, гинеколога со стажем в 35 лет.
Над статьей доктора Борисовой Элины Вячеславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.

Папилломатозный невус — выступающая над поверхностью кожи бугристая родинка, своим внешним видом напоминающая папиллому. Часто располагается на волосистой части головы, но может иметь и другое местоположение. Диагностика невуса осуществляется при помощи дерматоскопии, сиаскопии, в некоторых случаях может потребоваться биопсия. Показанием к удалению папилломатозного невуса является его частая травматизация, воспаление или желание пациента избавиться от невуса как от косметического дефекта. Удаление проводится путем криодеструкции, оперативного иссечения, электрокоагуляции, с применением радионожа или лазерного аппарата.

Общие сведения
Папилломатозный невус относится к доброкачественным новообразованиям кожи. Он может быть врожденным и возникать в течение жизни. Папилломатозный невус, как и фиброэпителиальный невус, невус Сеттона, монгольское пятно, внутридермальный пигментный невус, является меланомонеопасным образованием и вероятность его трансформации в меланому практически равна нулю.

Проявления папилломатозного невуса
Папилломатозный невус имеет неправильные очертания и бугристую, выступающую над общим уровнем кожи, поверхность. Он может быть цвета неизмененной кожи или пигментированным с коричневым или бурым оттенком. Изредка встречаются папилломатозные невусы черного цвета. Часто папилломатозный невус пронизан пигментированным волосом, что делает его схожим с фиброэпителиальным невусом. Папилломатозные невусы могут быть множественными и единичными. Наиболее часто они локализуются на волосистой части головы, на лице и шеи, но могут располагаться на любом участке кожного покрова.
Характерным для папилломатозного невуса является медленное постепенное увеличение в размерах. Появляясь с рождения или в любой период жизни человека, такой невус в начале незаметен. Но по мере роста он начинает доставлять неудобства своему хозяину. Располагаясь на голове, в зоне роста волос, невус подвергается частому травмированию при расчесывании. В результате может возникнуть его воспаление, проявляющееся болезненностью и покраснением в области невуса.
Типичная локализация на голове и шеи, достаточно большие размеры, рост из невуса пигментированного волоса делают папилломатозный невус серьезным косметическим дефектом, который доставляет пациенту значительный психологический дискомфорт. У подростков и лиц с лабильной нервной системой такая ситуация может стать причиной развития депрессии, нарушения сна, неврастении.
Диагностика папилломатозного невуса
Даже если родинка не вызывает у пациента никаких неприятных ощущений, ее следует показать дерматологу. Точная диагностика вида новообразования необходима для исключения меланомы и меланомоопасных невусов, определения адекватной лечебной тактики.
В большинстве случаев опытный дерматолог на основании осмотра образования и дерматоскопии сможет установить диагноз папилломатозного невуса и дифференцировать его от папилломы, веррукозного невуса, меланомы, пигментного пограничного невуса, фиброэпителиального невуса, нитевидной бородавки. В диагностике пигментированного невуса дополнительно может применять сиаскопическое исследование. В затруднительных случаях проводится биопсия образования. Малейшие сомнения в диагнозе являются поводом для консультации дерматоонколога с целью исключения меланомы.
Лечение папилломатозного невуса
Постоянная травматизация невуса, психологический дискомфорт и появление воспалительных изменений являются показанием для его удаления. В тех случаях, когда в ходе диагностики не удалось на 100% исключить меланому, дерматология рекомендует удаление невуса с обязательным гистологическим изучением удаленного образования. Удаление папилломатозного невуса может проводится лазером, криодеструкцией, радиоволновым методом, электрокоагуляцией или при помощи хирургического иссечения. Применение любого из этих методов обычно проводится под местным обезболиванием.
В отношении папилломатозных невусов, расположенных на лице и шеи, часто применяется удаление родинки лазером. Этот метод, при правильном уходе за ранкой после удаления, имеет наилучший косметический эффект. Однако он не подходит для сомнительных в диагностическом плане случаев, так как обычно не оставляет возможности для гистологического исследования удаленных тканей.
Применение криодеструкции папилломатозного невуса оправдано при его расположении на волосистой части головы или скрытых одеждой частях тела. Данный метод удаления может применяться только опытным врачом, поскольку слишком глубокое воздействие жидким азотом приводит к холодовому ожогу тканей и образованию рубца. Гистологическое исследование удаленного образования невозможно.
Хороший результат дает удаление папилломатозного невуса радиоволновым методом. После операции ткани заживают путем безрубцовой эпителизации, что гарантирует отличный косметический результат. При этом удаленный материал без проблем может быть отправлен на гистологию.
Электрокоагуляция невуса, хотя и дает возможность его точной гистологической верификации, применяется редко из-за формирования на месте удаления заметного рубца. Папилломатозный невус большого размера является показанием для хирургического иссечения. Наложение косметических швов после операции гарантирует минимальный косметический дефект.
Вирус папилломы человека (ВПЧ) – собирательное название для группы ДНК-вирусов, передающихся от человека к человеку и провоцирующих развитие доброкачественных новообразований – папиллом. Некоторые разновидности являются онкогенными (то есть повышают риск возникновения злокачественных опухолей). Наиболее часто ВПЧ связывают с раком шейки матки, ежегодно уносящим тысячи женских жизней по всему миру. Однако эти вирусы влияют на развитие и других онкологических заболеваний: не только у женщин, но и у мужчин.
ВПЧ длительное время не проявляет себя симптомами: пациенты часто о нем узнают уже лишь тогда, когда развиваются предраковые состояния или рак. ВПЧ представляет угрозу для пациентов любого пола и возраста, включая маленьких детей. Но все же его главной «целевой аудиторией» являются люди 15-30 лет: они ведут активную половую жизнь, не всегда задумываясь о мерах предосторожности, а в большинстве случаев ВПЧ передается именно половым путем.
Чтобы воздействие вируса на организм не зашло так далеко, рекомендуется регулярно проверять состояние своего здоровья: для исключения патологий, которые он способен вызвать. Также существуют анализы на ВПЧ, позволяющие выявить наличие онкогенных штаммов. Позаботьтесь о своем здоровье прямо сейчас: запишитесь на прием в Поликлинике Отрадное и посетите консультацию врача без необходимости ждать в очередях или подстраиваться под неудобное для вас время
Что такое ВПЧ
Папилломавирусы человека, попадая в организм через микротравмы кожи, внедряются в клетки базального слоя эпителия. ВПЧ может существовать в любых слоях эпидермиса. Однако его размножение происходит исключительно в базальном слое.
Развитие вируса происходит в 2 стадии:
- Репродуктивная – вирус проникает в клетку, не затрагивая ее хромосомы, и размножается.
- Интегративная – ВПЧ внедряется в геном инфицированной клетки.
Именно во время второй стадии вирус трансформирует клетки. Они начинают активно делиться, и возникают опухолевидные образования – папилломы. Это сосочковые разрастания, выступающие над поверхностью кожного покрова (поэтому они так и называются: papilloma – от латинского papilla – сосок и греческого oma – опухоль). Вторая стадия наступает не всегда. Вирус, находясь в первой стадии развития, способен регрессировать (покинуть организм). Однако даже если у пациента не наблюдается патологических изменений, он является носителем ВПЧ и способен заражать других людей.
Инкубационный период может длиться от 3 недель до года. В среднем он составляет 3 месяца. В некоторых случаях сначала появляются негенитальные формы папиллом, а затем новообразования возникают на половых органах.
В большинстве случаев в течение 2-х лет организм справляется с вирусом. Однако может произойти повторное заражение – этим же или другим штаммом. Также папилломы или другие кожные проявления, способны регрессировать через 6-8 месяцев (постепенно уменьшаться и впоследствии исчезнуть). Это происходит, когда иммунитет подавляет вирус и «выживает» его из клеток.
Чаще всего вирус ВПЧ поражает кожу и слизистые оболочки:
- Аногенитальной области.
- Верхних дыхательных путей.
- Ротовой полости.
- Бронхов.
- Конъюктивы.
- Прямой кишки.
- Пищевода.
Типы ВПЧ
Первый вирус папилломы человека (Human papilloma virus, HPV) был выделен в 1971 году. А ученому Харальду цур Хаузену удалось выявить и доказать связь между ВПЧ и раком шейки матки. Впоследствии за свои открытия он получил Нобелевскую премию.
На сегодняшний день известно около 600 различных штаммов ВПЧ. Одни провоцируют возникновение бородавок, другие – кондилом, третьи – папиллом. Также есть среди ВПЧ типы, влияющие на развитие раковых опухолей. Их называют онкогенными. К счастью, их не так много. Они могут обладать низким, средним или высоким онкогенным потенциалом:
- Низкой онкогенностью отличаются штаммы 6, 11, 40, 42, 43, 44, 54, 61, 70, 72, 81.
- Средняя онкогенность у типов 26, 31, 33, 35, 51, 52, 53, 58, 66.
- Высокий онкогенный потенциал у штаммов 16, 18, 39, 45, 56, 59, 68, 73, 82.
Рак шейки матки в большинстве случаев вызывается типами 16 и 18.
Справка! Наличие онкогенного типа ВПЧ в организме не означает, что человек «приговорен» к раку. Наличие вируса повышает риск развития онкологических заболеваний, но не является единственной причиной их возникновения. Если у пациента выявлен онкогенный штамм ВПЧ, ему просто необходимо внимательнее следить за состоянием своего здоровья, регулярно проходить профилактические исследования. При необходимости врач назначит ему соответствующую терапию.
Половую систему женщин и мужчин способны поражать около 40 типов папилломавирусов. Результатом их активности являются не только онкологические заболевания, но также генитальные бородавки или кондиломы.
Справка! Раковые опухоли развиваются медленно: в течение 5-30 лет после заражения папилломавирусом. Им предшествуют предраковые состояния (доброкачественные новообразования, способные перерождаться в злокачественные). Именно поэтому так важно регулярно проходить профилактические осмотры. И предраковые состояния, и даже рак на начальных стадиях прекрасно поддаются лечению, и можно избежать опасных последствий.
Пути передачи ВПЧ
Главным «условием» заражения является наличие микроповреждений (ранок, трещинок, царапин) кожи или слизистых оболочек. Именно они служат «вратами» для ВПЧ.
Чаще всего передача вируса происходит при соприкосновении кожи или слизистых оболочек двух людей. Поэтому основным путем папилломавирусов является половой контакт. Причем использование презервативов не исключает возможность заражения. Вирус может быть передан при оральном сексе, во время которого далеко не всегда пользуются контрацепцией. К тому же презерватив покрывает не всю поверхность полового члена, и нередко его надевают уже в середине полового акта. ВПЧ можно заразиться и при поцелуе.
Также ВПЧ может передаваться:
- От матери к ребенку при прохождении малыша через родовые пути.
- В быту: при использовании чужих средств гигиены (полотенец, зубных щеток, бритвенных принадлежностей).
- В общественных местах: банях, спортзалах, бассейнах.
Справка! Срок выживания папилломавирусов во внешней среде недолог. Поэтому риск бытового заражения хоть и существует, но он значительно ниже, чем при половом контакте.
Также возможно самозаражение: перенос вируса с одного участка тела на другой во время депиляции, расчесывании кожи, обкусывании ногтей.
Заражение при контакте с вирусом происходит не во всех случаях. Риск повышают следующие факторы:
- Снижение иммунитета.
- Вредные привычки: курение, злоупотребление спиртным.
- Стрессы.
- Наличие инфекций, передаваемых половым путем.
- Заболевания мочевыделительной системы.
- Травмы кожи и слизистых оболочек.
- Иммунодефицитные состояния.
- Длительный прием гормональных контрацептивов.
Справка! Для женщин онкогенные штаммы ВПЧ опаснее, чем для мужчин, так как они заражаются ими чаще.
ВПЧ: симптомы
Папилломавирусы способны на протяжении длительного времени абсолютно не проявлять себя симптомами. Обычно о наличии ВПЧ пациент узнает уже при развитии его последствий: появления бородавок, папиллом, кондилом. В некоторых случаях о наличии вируса могут говорить следующие признаки:
- Покраснения, кожные новообразования (чаще всего в области половых органов);
- Кожный зуд.
- Боли и прочий дискомфорт во время или после полового акта.
Какие заболевания может вызвать ВПЧ
Папилломавирусы, прежде всего, провоцируют рост папиллом, бородавок и кондилом у пациентов обоих полов. Все вышеперечисленные новообразования способны возникнуть на любом участке тела. Однако чаще всего они поражают половые органы и анальную область. У женщин они возникают в области вульвы, шейки матки, влагалища. У мужчин – мошонку, головку члена, крайнюю плоть. У пациентов обоих полов новообразования часто появляются в области заднего прохода.
Также бородавки нередко возникают на подошвах, гортани, голосовых связках. У папиллом (сосочковидных образований телесного цвета) нет «излюбленного места» – они способны появиться на туловище, шее, лице, руках и ногах. У детей и подростков чаще всего встречаются плоские бородавки (их еще называют юношескими или ювенильными). Это небольшие (3-5 мм) темные новообразования, немного выступающие над поверхностью кожи. Чаще всего они возникают на тыльной стороне кистей, лице, ногах.
Что касается онкологических заболеваний, то с ВПЧ у большинства пациентов ассоциируется, в первую очередь, рак шейки матки. Действительно, эта патология является очень распространенной в наше время. Однако у женщин ВПЧ также нередко провоцирует развитие рака влагалища и вульвы (65-70% случаев), у мужчин – рака полового члена (50% случаев). Также и у женщин, и у мужчин папилломавирусы могут способствовать возникновению злокачественных опухолей:
- прямой кишки;
- полости рта;
- гортани.
У детей ВПЧ, как правило, проявляется ростом папиллом на фоне снижения иммунитета вследствие перенесенных заболеваний, обычно это вирусные или бактериальные инфекции. Также папилломавирусы поражают маленьких пациентов, страдающих аллергическими реакциями или частыми простудными заболеваниями.
ВПЧ и беременность
Папилломавирусы негативно влияют на женскую фертильность. При их наличии вероятность наступления беременности снижается вдвое, так как ВПЧ способен препятствовать имплантации оплодотворенной яйцеклетки. Если вирусом заражен и партнер (что бывает в 65-70% случаев), то возможность зачатия уменьшается еще больше. ВПЧ оказывает негативное влияние на подвижность сперматозоидов.
При наступлении беременности папилломавирус повышает риск развития:
- Мало- или многоводия.
- Хронической плацентарной недостаточности.
- Также ВПЧ может спровоцировать невынашивание беременности.
Поэтому беременным назначается щадящая медикаментозная терапия, позволяющая значительно снизить все вышеперечисленные риски.
При прохождении ребенка по родовым путям есть риск его заражения. Поэтому женщинам с ВПЧ предпочтительнее рожать путем кесарева сечения – риск передачи вируса снижается в 5 раз.
Изменения гормонального фона провоцируют быстрый рост остроконечных кондилом на половых органах. Они могут срастаться, что способно вызвать затруднения актов мочеиспускания и дефекации, доставлять неприятные ощущения при ходьбе, кровотечения. При родах новообразования легко травмируются. Также они могут затруднить прохождение ребенка по родовым путям. Чтобы избежать всего этого, остроконечные генитальные кондиломы лечат на ранних сроках беременности. Применяются такие методы, как криодеструкция, лазерная хирургия и т.д.
Диагностика
Для диагностики ВПЧ сначала обращаются к терапевту. В зависимости от проявлений вируса, он направит пациента на диагностические исследования и к узкому специалисту (гинекологу, урологу, дерматологу, онкологу, проктологу и т.д.).
И женщинам, и мужчинам могут быть назначены такие исследования, как:
- Иммуноферментный анализ крови – по его результатам нельзя определить концентрацию и онкогенность вируса, но можно выявить антитела к нему, метод идеально подходит для ранней диагностики, когда еще не появились симптомы.
- ПЦР-диагностика – позволяет выявить ДНК ВПЧ, то есть позволяет точно узнать, есть ли в организме вирус или нет; для анализа берут кровь, слюну, выделения из половых органов и т.д.
- Digene-тест – позволяет оценить степень онкогенности штамма, установить количество вируса в организме; биоматериалом служит кусочек ткани, соскоб из цервикального канала, влагалища или уретры.
Женщинам назначают следующие виды обследования:
- Цитологическое исследование (ПАП-тест) – изучение мазка из влагалища под микроскопом с целью выявления измененных вирусом клеток.
- Кольпоскопию – осмотр шейки матки с помощью прибора кольпоскопа, эта процедура назначается пациентке, если по результатам цитологического исследования были обнаружены измененные клетки.
Лечение
Специфического лечения ВПЧ (то есть направленного на его уничтожение) не существует. Однако можно принять меры, подавляющие активность вируса и повышающие вероятность самоизлечения. Пациенту назначают:
- Витамины.
- Иммуномодуляторы.
- Противовирусные препараты.
Также проводится симптоматическое лечение – удаление новообразований. Пытаться лечить кондиломы, папилломы и бородавки народными средствами ни в коем случае нельзя. Есть риск спровоцировать развитие вторичной инфекции или перерождение доброкачественной опухоли в злокачественную.
Для устранения новообразований применяются следующие методы:
- Удаление с помощью скальпеля.
- Криодеструкция (замораживание с помощью жидкого азота).
- Удаление радионожом.
- Лазерное удаление.
- Электрокоагуляция.
Метод выбирается врачом в зависимости от характера и расположения новообразования, а также состояния организма пациента.
Профилактика
К профилактическим методам относятся ведение здорового образа жизни и регулярное укрепление иммунитета с помощью полноценного и разнообразного питания, умеренной физической активности, качественного отдыха. Важно соблюдать правила личной гигиены, не пользоваться чужими принадлежностями. Во избежание риска заражения следует отказаться от случайных половых связей и использовать барьерные средства контрацепции.
Также в наше время есть возможность вакцинации от некоторых высокоонкогенных штаммов ВПЧ. Прививки рекомендуют делать в возрасте от 9 до 26 лет (оптимальный возраст – 11-12 лет). Женщины могут пройти вакцинацию и после 26 лет, но только лишь если гинеколог считает, что есть показания. Следует иметь в виду, что прививка не излечивает от уже имеющегося в организма вируса, а предотвращает заражение некоторыми особо опасными его типами.

Папилломы – образования на коже вирусной природы. Поэтому очень важно лечить не только проявления этого заболевания, но и воздействовать на его первопричину — вирус папилломы человека или ВПЧ.
Как развивается инфекция?
Вирус, попадая в организм человека, остается в нем навсегда и чаще всего пребывает в состоянии «спячки». При воздействии определенных факторов развиваетсяобострение и появляются признаки заболевания – образования на коже — папилломы.
Что может спровоцировать обострение заболевания?
- Снижение иммунитета
- Острый и хронический стресс
- Дефицит витаминов и минералов
- Повреждение кожи
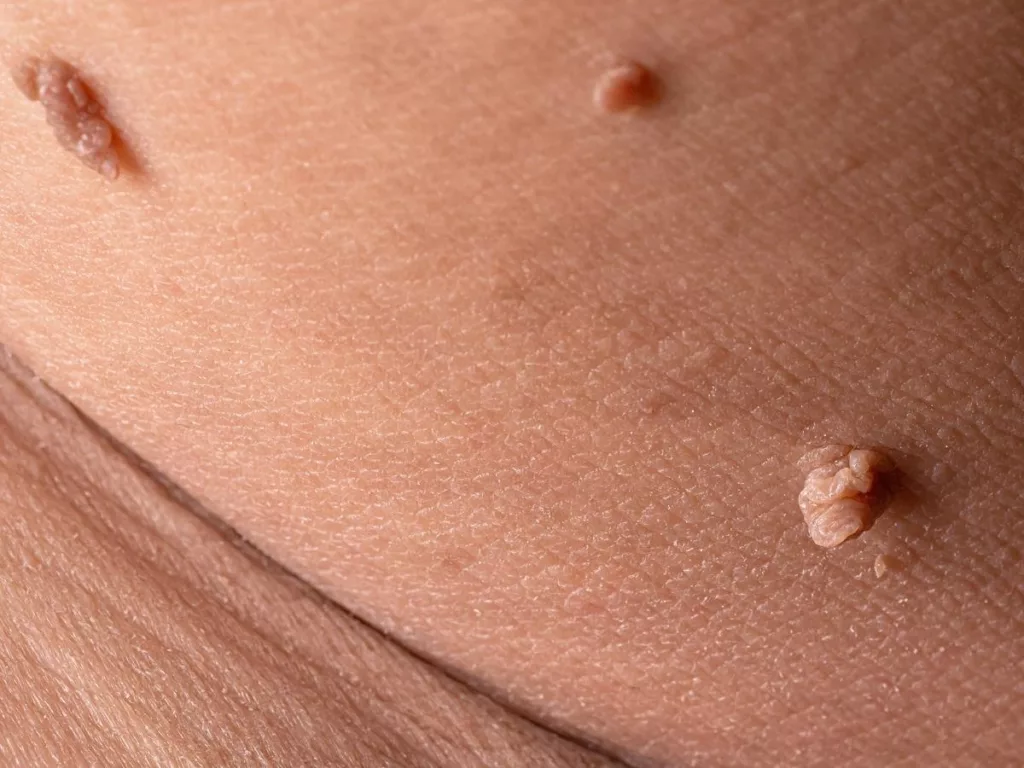
Пути заражения инфекции
В большинстве случаев причиной заражения является незащищенный половой акт.
Бытовой способ заражения при ВПЧ неактуален, в редких случаях возможны риски при выраженном снижении иммунитета и выраженных стрессах.
Опасности инфекции
Может показаться, что папилломы являются исключительно эстетическим дефектом. Однако, это не так. К сожалению, ряд штаммов ВПЧ является предрасполагающим фактором для развития рака шейки матки. Такие виды инфекции требуют тщательного внимания специалистов, комплексного лечения и наблюдения.
Какими бывают папилломы
Вульгарные бородавки

Самым распространенным вариантом являются вульгарные бородавки, которые располагаются на ладонях и стопах.
Чаще всего они появляются в месте травматизации кожи на фоне снижения иммунитета, избыточного потоотделения и контакта с химическими веществами.
Внешне бородавка имеет округлую форму и глубокий корень, который обеспечивает питание и рост новообразования.
Нитевидные папилломы

Образования, имеющие длинную ножку и расположенные на тонкой коже (область груди, подмышки, веки и др.)
Чаще всего они растут в длину и появляются у лиц пожилого возраста.

Это форма новообразований представляет небольшие плоские бляшки, возвышающиеся над поверхностью кожи, расположенные в области половых губ, мошонки и половых губ.
Довольно часто такие папилломы сопровождаются зудом, что в свою очередь создает повышенный риск бактериального инфицирования.
Благодаря глубокому корню такое образование имеет хорошую подпитку и быстро увеличивается в размерах.

Образования, располагающиеся на коже и слизистых паховой области. довольно часто такие папилломы травмируются, что сопровождается вторичным инфицированием и воспалением.
Внешне они имеют вид одиночного нароста, который со временем разрастается и становится по форме похожим на цветную капусту или гребень петуха.

Редкая разновидность папиллом, которые располагаются на стопах, ладонях и лице. Такие образования имеют разнообразную окраску от светло—розового до коричневого и неровные края. В некоторых случаях они могут иметь тенденцию к озлокачествлению.

Чаще всего возникают в детском и подростковом возрасте на стопах в результате травматизации кожи на подошвах, ношения тесной обуви из ненатуральных материалов, избыточная потливость и снижение иммунитета.
При данном виде заболевания на подошвах появляются небольшие шершавые пятна, растущие не только наружу, но и вглубь. Помимо эстетического дефекта такие бородавки причиняют дискомфорт и боль во время ходьбы.
Опасная форма папиллом, проявляющаяся возникновением на коже и слизистых большого количества образований.
Как диагностируют папилломы?
Опытный дерматолог может поставить диагноз уже очном осмотре, при необходимости могут быть назначены дополнительные методы исследования.
Как лечить папилломы?
Мы рекомендуем комплексное лечение папиллом — использование противовирусных средств для борьбы с инфекцией, а также аппаратные методики воздействия для устранения новообразований.
Как удаляются папилломы?
В настоящее время существует целый ряд эффективных методик удаления новообразований кожи:
- с помощью лазера — эффективно, быстро и аккуратно, рубцы и шрамы не остаются.
- с помощью жидкого азота — быстрое замораживание тканей вызывает их некроз и отмирание, дефектов не остается, а восстановление происходит достаточно быстро.
- с помощью тока — быстро и эффективно, но в некоторых случаях при удалении больших папиллом могут оставаться небольшие шрамы.
- с помощью радионожа — преимуществами метода является быстрое заживление кожи, отсутствие шрамов и болевых ощущений во время процедуры.
После удаления папиллом доктор дает рекомендации по уходу за ранкой. При их выполнении заживление происходит быстро и без осложнений.

Постоянный участник региональных и Российских конференций с международным участием по современным методам лечения злокачественных новообразований.

Содержание Скрыть
Родинки – это новообразования доброкачественного характера, которые встречаются у всех людей. В основе таких пятен лежат частицы эпителиального пигмента – меланоциты. Если на родинке появилась папиллома, это может свидетельствовать о начале развития ее перерождения в злокачественную опухоль. Поэтому при появлении первых симптомов, необходимо посетить специалиста.
Описание
Папиллом на поверхности родинки представляет собой неоднозначное явление, которое требует тщательного изучения и проведения диагностических мероприятий.
Невус (родинка) – это доброкачественное образование, которое как самостоятельное проявление неопасно для человеческого организма. Структуру его составляют особые клетки – меланоциты, расположенные послойно.
Внутри полости присутствуют фолликулы, потовые и сальные железы. Однако базальный эпителиальный слой отсутствует. Именно из него и происходит формирование папиллом.

Папиллома – это новообразование доброкачественного характера, возникающие на теле при поражении папилломавирусом.
Данное новообразование имеет доброкачественный характер, но отличается природой происхождения. Развитие папиллом происходит при заражении папилломавирусом человека.
Нарост может быть светло-розового или телесного оттенка. По форме напоминает сосок на ножке, возвышающийся над поверхностью кожного покрова. Имеет предрасположенность к увеличению в длину.
Состоит из рыхлой, мягкой структуры и сосудистых сплетений. В диаметре может достигать от 2 до 15 миллиметров. В результате травмирования отмечается ее стремительное разрастание.
При воздействии определенных факторов в организме могут происходить различные изменения, на фоне которых наблюдается такое состояние, когда из родинки растет папиллома.
При возникновении такого явления нужно беспокоиться. Отдельно друг от друга эти новообразования не представляют опасности для человеческого здоровья. Но когда папиллома начинает расти из родинки, это может указывать на клеточную дисплазию.
Причины
Основной провоцирующий фактор формирования новообразования на невусе заключается в проникновении и активизации вируса папилломы человека.
Инфицирование возможно несколькими путями:
- травмирование кожи (инфекция попадет внутрь организма через царапины, порезы, микроскопические трещины);
- незащищенный половой контакт с человеком, являющимся носителем активного вируса;
- пользование общими гигиеническими средствами (мочалка, мыло, полотенце и прочие);
- передача вирусной инфекции от матери новорожденному во время прохождения по родовым путям.
Кроме того, папиллома может возникнуть в результате ее повреждения, особенно, если невус является висячим или выпуклым.
Симптомы
Развивающуюся из родинки папиллому достаточно трудно заметить сразу. В первую очередь тревожным сигналом служит изменение родинки по форме, а также ее рост.

Кроме этого, о трансформации будут свидетельствовать следующие признаки:
- размытые границы;
- болевые ощущения во время прикосновения;
- изменение оттенка;
- кровотечение;
- характерное выделение из родинки.
Стоит отметить, что папилломатоз отличается своим стремительным развитием, несмотря на то, что первая симптоматика проявления может остаться незамеченной.
Диагностика
При обнаружении на родинке образования папилломы, необходимо обратиться за помощью к специалисту. В первую очередь врач проведет сбор необходимой информации относительно анамнеза пациента, времени, когда был замечен рост дополнительного новообразования, какими симптомами сопровождается процесс.
После этого проводится визуальный осмотр пораженного участка, что позволяет определить размеры и окрас нароста.
При недостаточности этих данных проводится дополнительное диагностическое обследование, включающее несколько методов:
- биопсия – необходима для взятия фрагмента пораженной ткани;
- гистология – проводится гистологическое исследование взятого ранее образца материала для определения характер новообразования и самой родинки, на которой оно появилось, что позволяет установить степень злокачественности патологического процесса;
- ПЦР-диагностика на выявление урогенитального инфицирования.
Также при необходимости может быть проведено лабораторное исследование крови, которое также покажет некоторые отклонения показателей от нормы при наличии заболевания.
Методы лечения
Тактика проведения терапевтических мероприятий будет зависеть от полученных результатов проведенного обследования.
Самолечение опасно осложнениями!
Несмотря на то, что наши статьи основаны на проверенных источниках и прошли проверку практикующими врачами, одни и те же симптомы могут быть признаками различных заболеваний, а болезнь может протекать не по учебнику.
Плюсы от обращения к врачу:
- Только специалист пропишет подходящие препараты.
- Выздоровление пройдет легче и быстрее.
- Врач проконтролирует течение болезни и поможет избежать осложнений.
Не пытайтесь лечиться самостоятельно — обратитесь к специалисту.
Стоит только помнить, что лечение должно осуществляться в комплексе. В обязательном порядке назначается курс приема препаратов противовирусной группы, а также медикаментозные средства, способствующие повышению и укреплению иммунной системы пациента.
Почему нашим статьям можно доверять ?
Мы делаем медицинскую информацию понятной, доступной и актуальной.
- Все статьи проверяют практикующие врачи.
- Берем за основу научную литературу и последние исследования.
- Публикуем подробные статьи, отвечающие на все вопросы.
С целью удаления папилломы на родинке врачи могут применять несколько способов.
Традиционное хирургическое вмешательство
Данная оперативная методика используется в том случае, если папиллома в диаметре превышает более одного сантиметра, или при подозрении на развитие онкологического процесса.
Процедура заключается в полном иссечении новообразования вместе с невусом, на котором оно сформировалось, а также с нетравмированными участками кожи. Такое воздействие позволяет снизить риск рецидивов, то есть повторного появления новообразований.
Лазеротерапия
Относится к малотравматичным методикам. Подразумевает воздействие на нарост посредством лазерного луча. Применяется такая тактика при появлении образований, которые в диаметре не превышают пяти миллиметров.
Криодеструкция
Процедура проводится при помощи жидкого азота. Под действием низких температур папиллома замерзает и ее удалят. Данная методика не рекомендуется для избавления от папиллом на родинках, локализующихся в области лица, поскольку обладает рядом побочных эффектов.
К ним можно отнести отечность обрабатываемой зоны, отмирание волосяных фолликул, усиление пигментации.
Электрокоагуляция
Используются высокочастотные волны. При помощи процедуры можно удалить образование, а также сразу провести взятие образца патологической ткани для дальнейшего его цитологического и гистологического исследования.
Радиотерапия
Удаление родинок с папилломой осуществляется под воздействием радиоволнового скальпеля. Может применяться при формировании множественных папиллом, а также в том случае, если они располагаются на половых органах.
Может ли перерасти в злокачественную опухоль
Если на родинке появляется папилломный нарост, это может свидетельствовать о процессе малигнизации.
Кроме того, несмотря на то что подобные новообразования имеют доброкачественный характер, при воздействии определенных факторов они имеют предрасположенность к перерождению в злокачественную форму.
Чем опасна
Опасность такого состояния, при котором отмечается рост папилломы внутри родинки, заключается прежде всего в малигнизации патологического процесса, то есть определенные типы родинок под воздействием некоторых факторов могут переродиться в опухоль злокачественного характера.
В процессе перерождения появляются в структуре невуса вкрапления темного цвета, которые по мере прогрессирования начинают расти и внешне напоминают бородавку.
Кроме этого, при увеличении папилломы, ее достаточно легко травмировать, что может спровоцировать кровотечение. На фоне этого в образовавшуюся рану может проникнуть инфекция, которая распространиться с кровотоком по организму. Такое состояние, в свою очередь, может привести к развитию сепсиса или абсцесса.
Прогноз
В целом если вовремя приняты меры по удалению новообразования, исход лечения будет вполне благоприятным. Практически в 100 процентах случаев удается достичь полного выздоровления.
Профилактика
Чтобы избежать возможных рисков, необходимо внимательно относиться к коже. В первую очередь это относится к людям, у которых светлый тип кожных покровов, голубые глаза и много веснушек на теле. Именно эта категория в большей степени подвержена раковым процессам.
Чтобы избежать роста родинок и формирования на них папиллом, не рекомендуется проводить много времени под солнцем. Не менее важное значение имеет правильное питание и ведение здорового образа жизни.
Родинка и папиллома по отдельности не опасны для человеческого здоровья. Однако, если папилломный нарост формируется из самого невуса, то в этом случае нужно быть предельно осторожным, а лучше проконсультироваться с врачом, поскольку такое состояние может сигнализировать о возможном процессе малигнизации.

Постоянный участник региональных и Российских конференций с международным участием по современным методам лечения злокачественных новообразований.
При подготовке статьи редакция использует только достоверные источники литературы: медицинские справочники, учебную литературу и авторитетные научные сайты.
Oxford Textbook of Oncology — David J. Kerr, Daniel G. Haller, Cornelis J. H. van de Velde, and Michael Baumann
Минимальные клинические рекомендации Европейского Общества Медицинской Онкологии (ESMO) — Тюляндин С.А., Переводчикова Н.И., Носов Д.А.
Читайте также:

