Что делать если чешется гнойные прыщи
Обновлено: 28.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Акне: причины появления, симптомы, диагностика и способы лечения.
Определение
Акне (аcne vulgaris) чаще называют угрями. Это хроническое рецидивирующее воспалительное заболевание кожи, проявляющееся открытыми или закрытыми комедонами, папулами, пустулами, кистами.
Комедоны - невоспалительные мелкие узелки белого или черного цвета, которые создают ощущение неровного рельефа кожи, проявление скопления кожного сала и кератина в волосяном фолликуле.
Папулы (узелки) - бесполостные образования, выступающие над уровнем кожи, плотной или мягкой консистенции.
Пустулы - полостные элементы сыпи, возникающие в результате гнойного процесса.
Причины появления акне
Акне - один из самых распространенных дерматозов. Пик заболеваемости приходится на возраст 15-18 лет (юношеские угри), причем склонны к акне как юноши, так и девушки. Позднее акне (акне тарда) преобладает у женщин.
Выделяют несколько основных факторов, влияющих на развитие угревой сыпи: фолликулярный гиперкератоз, гипертрофия сальных желез, микробная колонизация и воспалительный процесс.
Триггером является генетически обусловленное увеличение количества андрогенов в организме и/или повышенная чувствительность рецепторов клеток сальных желез к производным тестостерона. В результате избыточной продукции кожного сала (себума) возникает гиперкератоз, способствующий образованию пробки в устье фолликулов. Это приводит к скоплению в нижней части фолликула кератиновых масс, избытка кожного сала и различных бактерий. Затем последовательно происходит расширение верхней части волосяного фолликула и образование микрокомедона. Микрокомедон, содержащий кератин, кожное сало и бактерии, продолжает расширяться, стенка фолликула разрывается, и начинается воспалительный процесс. Повышенная секреция себума приводит к росту микроорганизмов (Propionibacterium acnes, Staphylococcus epidermidis, грибов рода Pityrosporum).
Среди причин развития акне нередко называют снижение числа лактобактерий в желудочно-кишечном тракте, приводящее к увеличению уровня липидов в крови.
Кроме того, замечено, что акне чаще страдают люди, в рационе питания которых много продуктов, богатых жирами и быстрыми углеводами.
- Юношеские угри:
- Угри взрослых:
- Угри детского возраста:
- Угри, вызванные экзогенными причинами.
- Угри, вызванные механическими факторами.
- Акнеформные высыпания.
- легкие формы течения акне;
- средние формы течения акне;
- тяжелые формы течения акне.
- появление сыпи вскоре после употребления определенных пищевых продуктов или медицинских препаратов;
- повышение температуры и общее недомогание одновременно с появлением многочисленных мелких прыщей, которые чешутся;
- резкое покраснение кожи, ощущение жжения и образование волдырей;
- быстрое распространение сыпи по большой площади кожи.
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
- Открытые комедоны выглядят как плотные высыпания поверхностного типа, обычно серого или черного цвета, который придает им окислительная реакция их содержимого с кислородом.
- Закрытые комендоны, подкожные прыщи (милиумы) имеют вид белых бугорков или точек, похожих на маленькие крупинки проса. Скопившееся кожное сало не имеет выхода наружу, что приводит к болезненному воспалению. Закрытые комедоны чаще превращаются в классические красные прыщи.
- Папулы (красные прыщи) представляют собой воспалившиеся комедоны без явного гнойного содержания. Имеют вид мелких красных или розовых шариков, выступающих над поверхностью кожи, белой головки нет. Если папула сформировалась на месте открытого комедона, то сквозь кожу часто можно разглядеть темную пробку.
- Пустулы – это инфицированные папулы или, проще говоря, прыщи с гнойным содержимым и белой головкой, окруженные воспаленной кожей. Они появляются, когда помимо кожного сала и бактерий в поры попадают омертвевшие клетки кожи. По форме пустулы бывают конусообразными, плоскими или сферическими. Их цвет может варьировать от белого до желтого или зеленого.
- Физиологические изменения гормонального статуса: половое созревание, вторая фаза менструального цикла, беременность, лактация, менопауза.
- Заболевания эндокринной системы: синдром поликистозных яичников, гипотиреоз, опухоли эндокринных желез.
- Утолщение рогового слоя эпидермиса (гиперкератоз), когда мертвые клетки эпидермиса не отшелушиваются, а остаются на коже, закупоривая сальные железы.
- Заболевания печени и вызванная ими интоксикация.
- Неправильное питание и авитаминоз:
- Преобладание в рационе быстрых углеводов (фастфуда, хлебобулочных изделий, жареной, жирной пищи) провоцирует повышение уровня глюкозы в крови и резкий выброс инсулина, что, в свою очередь, влияет на повышение уровня тестостерона.
- Избыток омега-6 жирных кислот может усугубить воспалительные процессы в коже (такие явления могут наблюдаться при употреблении большого количества рыбы и птицы, выращенной на комбикормах).
- Злоупотребление молочными продуктами, подсолнечным, арахисовым, соевым маслами и маргарином нередко вызывает гиперфункцию сальных желез.
- Дефицит цинка, витаминов А и Е, Омега-3 жирных кислот.
Заболевания желудочно-кишечного тракта, нарушение моторики и перистальтики кишечника, частые запоры способствуют интоксикации и появлению прыщей.
При наличии высыпаний на коже следует обратиться к врачам-дерматологам и косметологам. Однако часто лечение требует комплексного подхода, подразумевающего терапию заболевания, симптомом которого стали прыщи. В таком случае необходимы консультации гинеколога , эндокринолога , гастроэнтеролога , аллерголога , психоневролога.
Диагностика и обследования при появлении прыщей
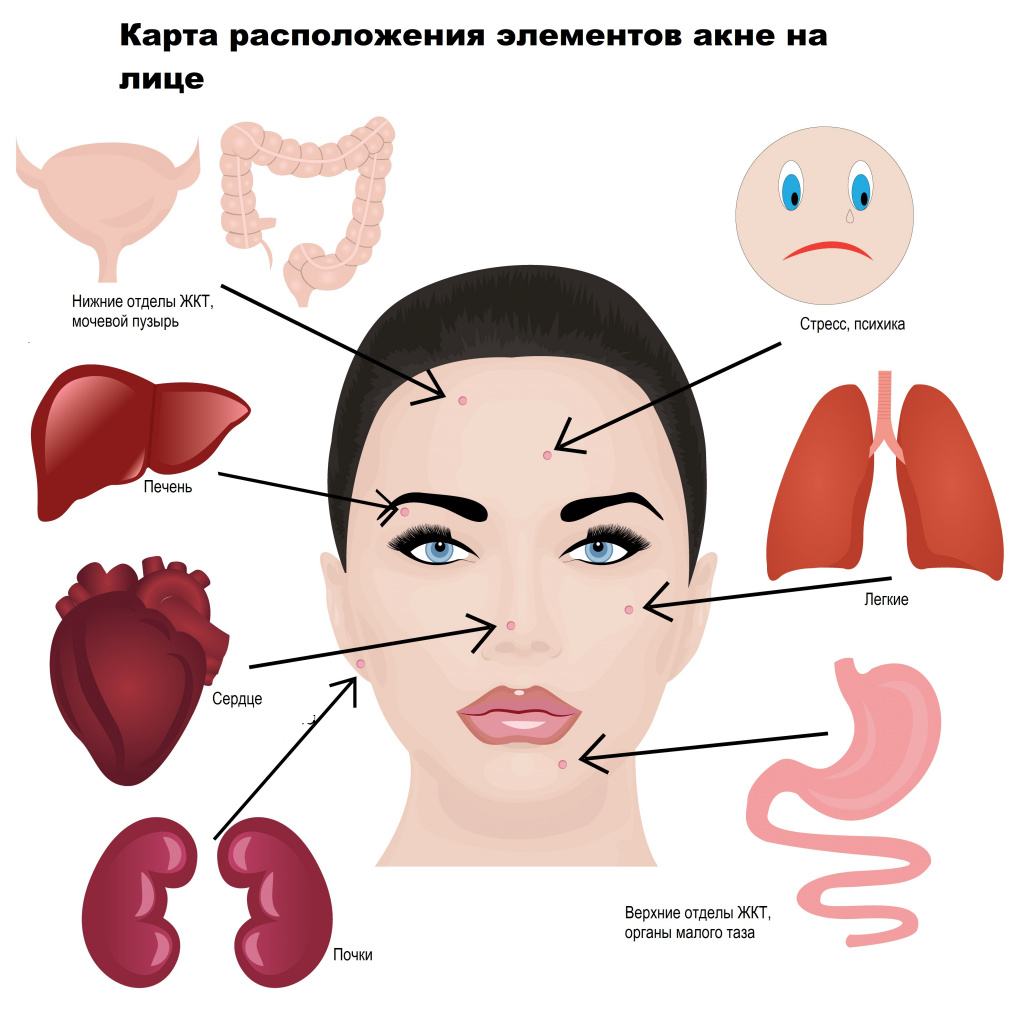
Прыщи и их локализация являются своеобразным мессенджером, передающим информацию о нарушениях работы органов или систем. Чаще всего прыщи возникают в так называемой Т-зоне (лоб, нос, подбородок) – здесь сальные железы наиболее активны, а поры – расширены. Но нередко прыщи встречаются и на щеках, скулах (U-зоне). Это обусловлено разными причинами и состоянием организма. Составлена специальная карта-путеводитель «Виды прыщей и что они означают». Так, средняя часть лба соответствует нижнему отделу пищеварительного тракта, тонкому кишечнику и мочевому пузырю, область возле ушных раковин – почкам, веки и область вокруг глаз – печени, височная область – желчному пузырю, средняя треть лица, скулы – легким, подбородок – желудку, органам малого таза, нос – поджелудочной железе и сердцу, а нижняя часть щек и нижняя челюсть – нижним отделам ЖКТ.
![Карта.jpg]()
Диагностика начинается с тщательного осмотра кожи, сбора анамнеза (сведений о перенесенных болезнях, операциях, хронических заболеваниях, наследственности) и установления связи между высыпаниями и образом жизни, питанием, привычками.Если природа заболевания неочевидна, назначаются лабораторные исследования.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:
-
а) комедоны;
б) папулопустулезные угри;
в) узловато-кистозные угри;
г) молниеносные угри.
-
а) поздние угри;
б) инверсные угри;
в) bodybuilding acne;
г) конглобатные, или нагроможденные акне.
-
а) угри новорожденных;
б) угри детей.
Пациенты обычно предъявляют жалобы на сальность кожи, появление комедонов, папул, пустул, болезненность и зуд в месте высыпаний.
При папулопустулезных акне (самых распространенных высыпаниях) наблюдаются закрытые и открытые комедоны, папулы и пустулы. Закрытый комедон - это белесые папулы диаметром 1-2 мм, лучше всего заметные при растягивании кожи. При сдавливании такого комедона его содержимое выделяется с трудом. Закрытые комедоны часто воспаляются с образованием пустул. Открытые комедоны — это черные точки, размером 0,5-1,0 мм. Консистенция открытых комедонов плотная серовато-белая, форма - грушевидная.

У новорожденных акне возникают на фоне гормонального криза новорожденных и в большинстве случаев самостоятельно регрессируют без следа, проявляются единичными или множественными поверхностными папулами, пустулами, закрытыми и открытыми комедонами и милиумами (небольшими поверхностными кистами).
Детские акне наблюдаются редко, их появление связано с повышением андрогенов в организме на фоне врожденной гиперплазии коры надпочечников, вирилизирующих опухолях.
Юношеские акне являются самым распространенным поражением кожи, чаще всего они локализуются в центральной части лица (на носу, лбу, подбородке).
Новые высыпания обычно перестают появляться после 22-23 лет, но в некоторых случаях формируется персистирующая форма акне (постъювенильные акне), поздние акне, или акне тарда.
Симптомы акне тяжелой степени (конглобатная, или узловая форма) - глубокие воспалительные узлы и кисты, которые могут сливаться, возвышаясь над кожей. Когда узлы вскрываются, появляются язвы, которые долго не проходят. После регресса на их месте формируются рубцы постакне.
Возникновение инверсных акне связывают с метаболическим синдромом, инсулинорезистентностью. Воспалительный процесс происходит в апокриновых потовых железах с возникновением и вскрытием подкожных инфильтратов в подмышечных впадинах, в области пупка и промежности, вокруг сосков с последующим формированием рубцовых изменений. Заболевание протекает хронически с частыми рецидивами.
Молниеносные акне регистрируют у лиц мужского пола. Для заболевания характерны боли в крупных суставах, повышение температуры тела, возникают крупные элементы с некротическими корками и кровянисто-гнойным отделяемым на фоне уже имеющихся акне.
Механические угри (аcne mechanica) считается проявлением истинной угревой болезни – высыпания становятся следствием длительного трения или давления на кожу твердыми головными уборами, лобными повязками, тугими воротничками, грубыми шарфами, одеждой из грубой ткани.
Летние акне (Майорка-акне) появляются на открытых солнцу участках лица и тел, а также в результате применения средств с УФ-фильтрами.
Косметические акне провоцируются и поддерживаются косметическими средствами ухода за кожей. Изопропилмиристат, масло какао, ланолин, бутилстеарат, стеариловый спирт и масляная кислота, которые входят в состав средств, обладают наибольшим комедогенным эффектом.
Диагностика акне
С целью уточнения причины возникновения акне могут быть рекомендованы следующие обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Казалось бы, простое правило, но, к сожалению, контролировать эту привычку непросто. Особенно, если кожа раздражена и прыщи чешутся.
Поговорим о том, почему это происходит и как защитить лицо от появления новых воспаленных прыщей.
Нормальная реакция
на раздражение
Покраснение и припухлость кожи в месте появления прыща — результат борьбы иммунитета с бактериями, которые активно размножаются в сально-волосяном фолликуле при акне. Организм пытается избавиться от них, увеличивая приток крови к закупоренным порам. Цель этой реакции — как можно скорее доставить лейкоциты в поврежденную зону и подавить активность патогенных бактерий. Так образуются красные прыщи, которые чешутся и вызывают ощущение легкого покалывания.
Если прыщи не причиняют постоянного дискомфорта, а только периодически напоминают о себе легким зудом — это нормальная реакция на воспалительный процесс.
Признаки, при появлении которых
точно следует обратиться к врачу
Покраснение и зуд — симптомы, характерные не только для воспалительных элементов угревой сыпи. Они могут быть признаками сильной аллергической реакции и некоторых заболеваний кожи (например, дерматита или экземы).
Если покраснение не похоже на обычные прыщи на лице или теле, кожа чешется и это доставляет сильный дискомфорт, нужно обратиться к врачу — не стоит рисковать, пытаясь снять раздражение в домашних условиях.
Как предотвратить появление
прыщей, которые чешутся?
Не поддаваться панике
Если на лице появился новый зудящий прыщик, не пытайся избавиться от него немедленно. Резкие действия только травмируют кожу. В большинстве случаев достаточно сделать глубокий вдох и подождать пару минут , чтобы зуд прошел вместе с назойливым желанием почесать лицо.
Не экономить на витаминах
Комплексные витамины с высоким содержанием цинка, меди, железа стимулируют обновление клеток кожи и сдерживают образование комедонов. Ускорить восстановление травмированной кожи помогут витамины А и Е в капсулах (полезные свойства витамина E усиливаются при одновременном приеме селена)
Не увлекаться загаром
Ультрафиолетовые лучи повреждают слой эпидермиса, в котором происходит рост и созревание новых клеток кожи. Процессы обновления замедляются, кожа чешется, отслаивающиеся чешуйки рогового слоя забивают протоки сально-волосяных фолликулов.
Чтобы этого избежать, стоит взять за правило использование косметики с SPF и ежедневное увлажнение кожи.
Что делать, если прыщи уже появились?
Прежде всего, не расстраиваться и сохранять спокойствие. В состоянии стресса мы чаще прикасаемся к лицу, маленькие прыщи чешутся, и раздражение только усиливается.
Решить проблему поможет комплексная терапия, включающая местное применение антибактериальных препаратов, например, лосьона-раствора Зеркалин® (1% раствор антибиотика клиндамицина).
Зеркалин® обладает антибактериальным действием — подавляет активность патогенных микроорганизмов в сально-волосяном фолликуле. Лосьон-раствор устраняет причины воспаления, которое вызывает покраснение и зуд прыщей.
Спиртовая основа Зеркалина® облегчает глубокое проникновение действующего вещества в кожу и дополнительно «подсушивает» воспалительные элементы угревой сыпи.
Чтобы добиться лучшего результата, важно действовать по плану: применять препарат 2 раза в день (утром и вечером) на протяжении 6-8 недель. Лосьон-раствор наносится на сухую чистую кожу. После умывания нужно промокнуть лицо полотенцем, подождать 20 минут и нанести Зеркалин®. Готово! Если зуд напомнит о себе, помни о цели — когда видишь, как кожа меняется к лучшему, следить за руками гораздо проще.
Трудно не реагировать на легкий, но назойливый зуд, который сопровождает появление воспаленных прыщей.
Прежде чем что-то предпринимать, сделай глубокий вдох и вспомни, что каждое неосторожное прикосновение к лицу играет на руку твоему противнику — акне (угревой болезни). Кожа не успевает восстанавливаться, и на месте почти заживших появляются новые воспаленные прыщи.
Что происходит, когда ты чувствуешь
зуд и руки сами тянутся проверить,
все ли в порядке?
Давление на сально-волосяной фолликул травмирует кожу, воспалительная реакция «разгорается» с новой силой и распространяется на здоровые ткани.
Достаточно один раз приложить чрезмерное усилие, чтобы повредить капилляры в воспаленной области. Если это произойдет, трудно будет избежать пигментации после акне и снова выровнять тон кожи.
Микротравмы после контакта кожи с ногтями открывают ворота инфекции. Пока ты пытаешься найти источник зуда, бактерии с пальцев попадают на травмированный участок. В результате, закупоренные протоки сально-волосяных фолликулов, которые до сих пор оставались незаметными, рискуют превратиться в красные воспаленные прыщи.
В большинстве случаев зуд, вызванный прыщами, проявляется эпизодически и на сравнительно небольшом участке. Это реакция на раздражение сенсорных рецепторов кожи при начинающемся воспалении. Чтобы не навредить, достаточно выждать пару минут, не концентрироваться на своих ощущениях и занять руки чем-то: хотя бы игрой на смартфоне, которая отвлечет от желания немедленно почесать лицо.
Если прыщи зудят и причиняют сильный дискомфорт — нужна консультация врача. Зуд может быть симптомом аллергии и других заболеваний, требующих комплексного лечения.
Как успокоить кожу
в домашних условиях?
Гигиена, прежде всего
Первое правило — мыть руки перед тем, как прикоснуться к лицу. Не стоит подвергать кожу испытаниям и делиться с ней бактериями , которые попали на твои руки за день. Вспомни свои действия за последний час. Наверняка, после этого желание почесать лицо пройдет само собой.
Уход без агрессивных средств
Когда естественный баланс увлажненности нарушен, кожа пытается компенсировать недостаток влаги усиленной выработкой секрета сальных желез. В результате поры закупориваются, воспаляются, появляется раздражение и зуд. Чтобы избежать этого, выбирай увлажняющие средства для чувствительной кожи.
Больше внимания к бытовым «мелочам»
Больше внимания к бытовым «мелочам». Многие забывают, что вещи, которыми мы пользуемся каждый день, тоже могут быть «оккупированы» бактериями, как например: экран смартфона, клавиатура ноутбука, кисточки и спонжи для макияжа. Все поверхности, которые соприкасаются с кожей, необходимо периодически мыть или протирать антибактериальными салфетками.
Меньше времени у зеркала в ванной
В среднем, для обновления клеток кожи требуется около 28 дней. Пока на лице остаются воспалительные элементы угревой сыпи, кожа особенно чувствительна к раздражающим факторам и бактериям. Не стоит внимательно высматривать изъяны перед и пытаться очистить поры самостоятельно. Если прыщик чешется или слегка покалывает при прикосновении, значит выдавливать его еще рано — вместо чистой кожи ты получишь только отек и раздражение.
Зеркалин®для борьбы
с воспаленными прыщами,
которые чешутся

Если при легкой форме акне комедоны просто портят тебе настроение и делают рельеф кожи неровным, то воспаленные прыщи часто досаждают зудом и болезненностью. Это серьезная проблема, которую не решить косметическими средствами. Тебе понадобится консультация дерматолога и комплексная программа лечения, часто включающая и антибактериальные препараты, например, Зеркалин®.
Лосьон-раствор Зеркалин® на основе антибиотика клиндамицина оказывает противовоспалительное действие. Он быстро накапливается в закупоренных протоках сально-волосяных фолликулов, где подавляет активность патогенных бактерий и препятствует развитию воспалительной реакции. В результате чего покраснение и зуд уменьшаются.
Спиртовая основа лосьона-раствора также помогает снять зуд, «подсушить» воспалительные элементы угревой сыпи и «доставить» активное вещество в глубокие слои кожи. Наносить Зеркалин® нужно 2 раза в день: утром и вечером, через 20 минут после умывания. Применяя лосьон-раствор регулярно на протяжении 6-8 недель, ты можешь заметить, как меняется состояние твоей кожи. А привычка прикасаться к лицу из-за зуда очередного прыщика незаметно уйдёт.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Прыщи на лице: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Сальные железы в коже человека располагаются у основания волосяного фолликула. Они продуцируют кожное сало, которое увлажняет кожу и защищает от негативного влияния окружающей среды, бактерий и грибов. Гиперсекреция сальных желез провоцирует формирование прыщей (акне, угрей). На лице они чаще всего локализуются в местах расположения крупных сальных желез (на лбу, висках, щеках, на носу и подбородке).
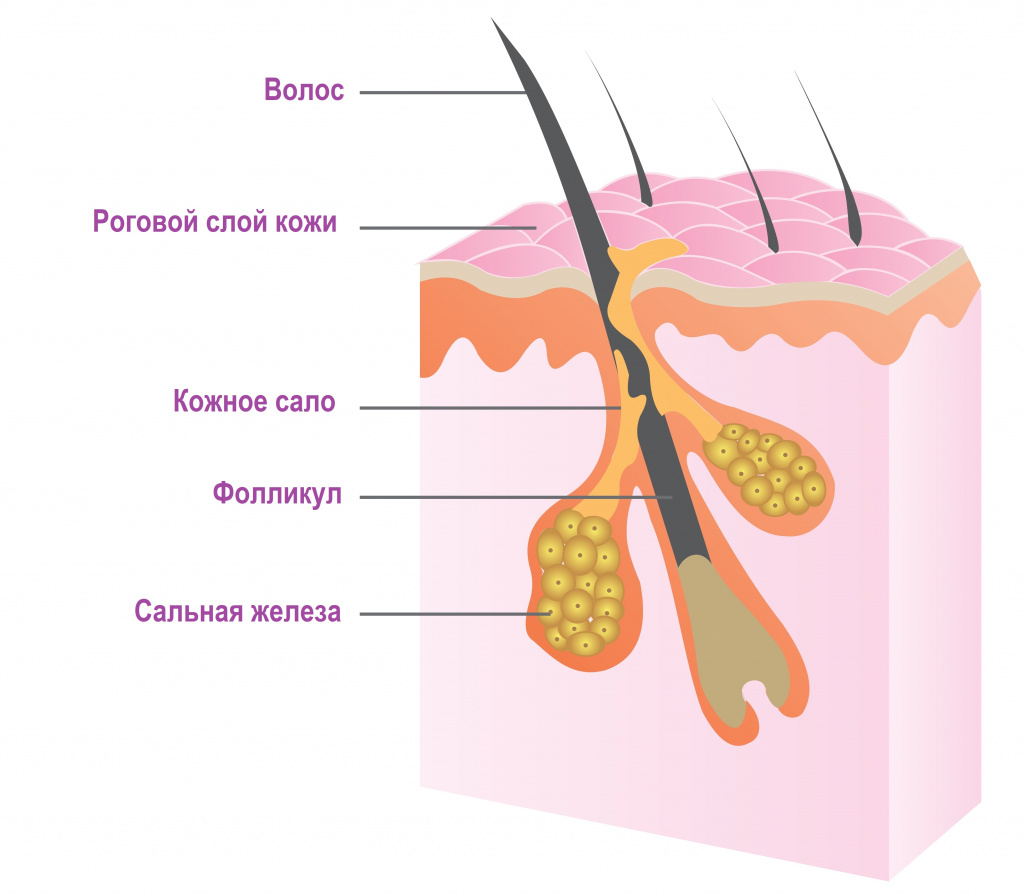
Разновидности прыщей на лице
В самом общем виде прыщи относятся к одному из двух типов:
Невоспалительные элементы (комедоны) – выглядят как небольшие бугорки или точки различного цвета. Комедоны могут быть открытыми или закрытыми.
Зеленый цвет означает присоединение вторичной инфекции, и при самостоятельном выдавливании велика вероятность ее проникновения в кровь.
Кистозные прыщи тяжело поддаются лечению и всегда оставляют на коже заметные следы.
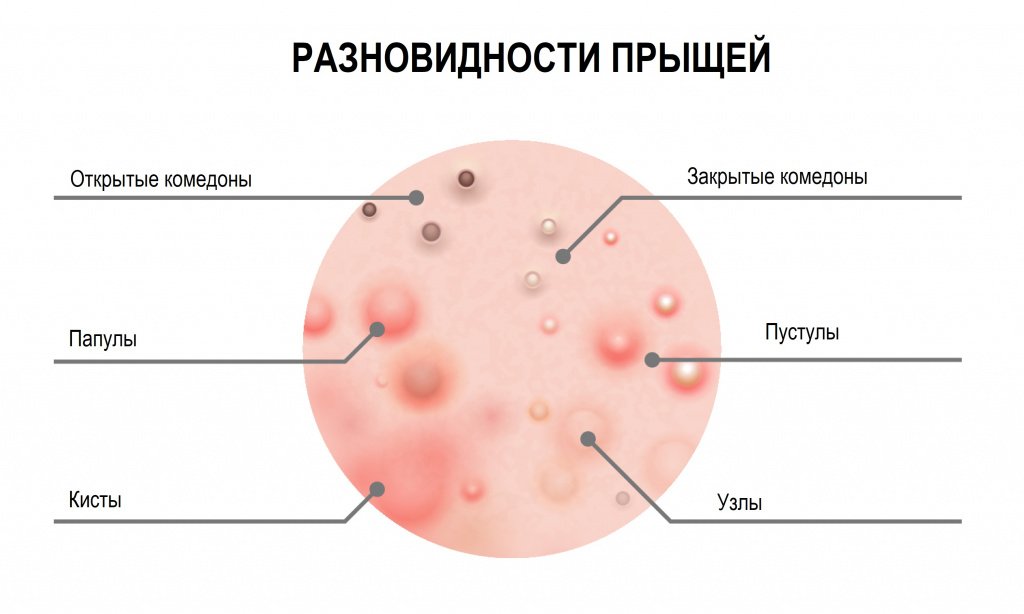
Возможные причины появления прыщей на лице
Итак, прыщи появляются как результат избыточной продукции кожного сала, которое закупоривает кожные поры. Если пора закрыта частично и в нее есть доступ воздуха, начинается образование прыщей. Сначала они выглядят как черные точки, окруженные воспаленной кожей, – так называемые угри. В полностью закупоренной поре, как в контейнере, быстро размножаются анаэробные бактерии (Propionibacterium acnes или Malassezia), провоцирующие воспалительный процесс и нагноение.
Но что заставляет сальные железы работать столь активно? Считается, что одна из причин кроется в высоком уровне андрогенов (мужских половых гормонов), которые стимулируют выработку кожного сала. Развитию гиперандрогении могут способствовать проблемы пищеварения, стрессы, болезни почек и надпочечников, эндокринной и половой системы.
Важно упомянуть, что высыпания на лице, внешне похожие на прыщи, могут быть симптомом и проявлением других, порой очень серьезных дерматологических заболеваний (акнеформных дерматозов), которые никак не связаны с работой сальных желез.
Прыщи на лице могут оказаться симптом целого ряда заболеваний (нарушения функции внутренних органов, гормональной дисфункции, недостатка витаминов, снижения иммунитета), а также плохой экологической обстановки, неправильного ухода за кожей. Перечислим основные заболевания, состояния и факторы, результатом воздействия которых становятся высыпания на коже.