Чеснок при опоясывающем герпесе
Обновлено: 01.05.2024
Поселившись однажды в организме, он остается с человеком на всю его жизнь. Вирус дремлет в клетках нервной системы, но время от времени просыпается – и начинает действовать. Ни убить его, ни прогнать навсегда из организма невозможно. Но научиться с ним жить вполне под силу любому.
У СТРАХА ГЛАЗА ВЕЛИКИ
Другое дело, что обострения – те самые пузырьки на губах, в интимных местах и на тех частях тела, куда по собственной беспечности вы можете занести вирус, - доставляют массу неудобств из-за места расположения: это и вынужденный отказ от секса, и непривлекательный внешний вид. Но не более того. Нас большей частью запугивают: беременным при обнаружении антител к вирусу герпеса рекомендуют делать аборт, больным на глазок, без тщательного предварительного обследования назначают иммуномодулирующие препараты и уверяют, что герпес вызывает тяжелые поражения внутренних органов. Из-за некомпетентности отдельных специалистов в обществе развивается настоящая герпесофобия. А ведь в большинстве случаев страхи эти сильно преувеличены.
Серьезная угроза жизни и здоровью плода возникает, только если женщина во время беременности заболела герпесом впервые. Да и генитальный герпес не смертелен. Он не вызывает нарушения работы внутренних органов и передается другому человеку лишь в период рецидива.
Пожалуй, самым неприятным в смысле последствий можно считать опоясывающий герпес, вызываемый вирусом-зостер. После обострения нередко развивается постгерпетическая невралгия, которая лечится долго и сложно, особенно если противовирусное лечение было начато поздно. Вирус-зостер попадает в организм вместе с детской инфекцией ветрянкой. Так что если вы переболели ею, не сомневайтесь, вирус у вас есть и ждет своего часа. Успокаивает лишь то, что для его активизации нужна действительно серьезные причины – старение организма, когда иммунитет ослабевает естественным образом, либо вторичные иммунодефициты, полученные в результате трансплантации органов, лучевой и химиотерапии.
КОЛЫБЕЛЬНАЯ ДЛЯ ГЕРПЕСА
Если герпес на губах или в области гениталий беспокоит не чаще 4 раз в год, то никаких серьезных обследований и вмешательств в иммунную систему не требуется. Нужно просто научиться быстро и эффективно снимать обострения, строго соблюдать правила противогерпетической безопасности и выполнять комплекс профилактических мероприятий по «усыплению» вируса.
ДИЕТА ПРОТИВ ГЕРПЕСА
При герпесе нужно есть больше продуктов с повышенным содержанием незаменимой аминокислоты - лизина : молочных продуктов, мяса, яиц, сои, картофеля, зародышей пшеницы, чечевицы . Исследования показали, что ежедневное потребление 1248 мг лизина примерно в 2,4 раза снижают частоту рецидивов.
Вредны для больных герпесом продукты , в которых велико содержание другой аминокислоты – аргинина. Это арахис, шоколад, изюм, некоторые зерновые культуры.
Важен и баланс между блюдами с повышенным содержанием аминокислот и природных щелочей. К первым относят мясные блюда, ко вторым - блюда из фруктов, овощей, и бобовых. Нарушение баланса моментально приведет к рецидиву, поэтому каждое кислое блюдо надо заедать щелочным.
* Если герпес беспокоит слишком часто, увеличивается площадь высыпаний, не помогают зеленка, мази и кремы, стоит обратиться к врачу. Хотя бы для того, чтобы получить рецепт на противовирусный препарат, которого нет в свободной продаже. Ведь есть средства, которые легко и быстро доводят вирус до состояния спячки - останавливают его бурное размножение. Они снимают отек, ускоряют заживление без образования корочек.
Прививку от герпеса медики делать не рекомендуют. Противогерпетическая вакцина существует, но ее эффективность сомнительна.
* В комплексе с противовирусными препаратами хорошо принимать витамины. 600 мг витамина С и 600 мг витаминов группы В 3 раза в день в течение 3 дней, начатое в продромальном периоде, приводит к исчезновению симптомов. Витамин Е позволяет снизить болевые ощущения и ускорить заживление язвочек. Наносится в виде масляного раствора на пораженные участки на 15 минут. Через полчаса боль затихает. При возобновлении зуда и покалывания процедуру нужно повторить. Цинк при приеме дважды в день в течении 6 недель по 25 мг вместе с 250 мг витамина С снижает частоту и продолжительность рецидивов.
* Растительные экстракты элеутерококка, женьшеня, эхинацеи, мумиё, пантокрин оказывают стимулирующий эффект: увеличивают выработку лейкоцитов, нормализуют соотношение между их подвидами, ускоряют процесс восстановления поврежденных клеток. Подойдут и таблетки, и экстракты, и спиртовые настойки. Все они способствуют увеличению продолжительности безрецидивного периода, но как единственные средства при лечении обострений не эффективны.
* Если обострения случаются больше 4-5 раз в год или начинается генерализация процесса – высыпания появляются на других и весьма обширных участках тела, надо проводить иммунологическое обследование, выяснять характер «поломки» и назначать иммунные препараты.
ЗАЩИТА ОТ ВИРУСА
От герпеса защищают самые простые правила, которые все знают, но никогда не выполняют.
НЕЛЬЗЯ:
* Переохлаждаться. Не хотите, чтобы обсыпало губы – одевайтесь по погоде. Закаливание начинайте только с осени и постепенно. Никаких шоковых процедур!
* Перегреваться на солнце. Если есть склонность к герпесу, не надо встречать Новый год на Кубе и отдыхать на юге в июле и августе.
* Увлекаться пивом. Пиво - провокатор: 3-4 кружки способны при прочих факторах вызвать обострение герпеса. Раньше пиво даже использовали для выявления скрытой гонореи: выпил – и все обострилось. Шипучие напитки тоже не рекомендуются: они содержат недоокисленные продукты, свободные радикалы, которые опосредованно влияют на иммунитет.
НЕОБХОДИМО :
* Пить витаминные комплексы, желательно каждый год с октября по апрель.
* Лечить хронические заболевания. Обострение герпеса провоцируют и кариес, и гайморит, и тонзиллит, и даже молочница. Любой очаг инфекции или нарушение бактериальной флоры влагалища – и, пожалуйста, высыпания не заставят себя ждать.
* Пользоваться презервативами, если у вас нет постоянного полового партнера. Чем больше незащищенных контактов, тем больше разных штаммов вируса вы набираете и тем чаще случаются рецидивы. Лечить такие обострения труднее: то, что помогло один раз, уже не спасет, потому что каждое обострение вызывают разные подтипы вируса. Помните, что подхватить вирус можно и при орально-генитальных контактах.

Опоясывающий лишай – это вирусное поражение кожи и слизистых оболочек, вызываемое вирусом varicellа-zoster (вирусом V-Z), которое клинически проявляется высыпаниями сгруппированных пузырьков на гиперемированном основании по ходу нервов в иннервируемом ими участке кожи - дерматоме.
Синонимы
опоясывающий герпес, herpes zoster.
Эпидемиология
Возраст: чаще болеют взрослые люди, особенно старше 50 лет, дети страдают крайне редко.
Пол: не имеет значения.
Анамнез
Заболевание начинается с появления односторонних болевых ощущений, зуда, жжения или парестезий в дерматоме или в нескольких соседних дерматомах по ходу соответствующих нервов за несколько дней до появления высыпаний либо одновременно с ними. Высыпания сначала представлены воспалительными пятнами, вскоре на их поверхности появляются сгруппированные пузырьки. Впоследствии пузырьки подсыхают в корочки медово-жёлтого цвета или вскрываются с образованием эрозий. Спустя 3-4 недели высыпания, как правило, бесследно разрешаются. При иммунодефиците возможно развитие генерализованной формы опоясывающего лишая, а также гангренозной (некротической) формы, последняя характеризуется образованием в месте высыпаний струпов чёрного цвета, отторгающихся с формированием язв.
Течение
острое начало с последующим самостоятельным разрешением в течение 1-2 месяцев, высыпания быстрее разрешаются под действием противовирусных препаратов. В случае тяжёлого течения, особенно на фоне выраженного иммунодефицита, возможен летальный исход.
Этиология
возбудитель заболевания - вирус ветряной оспы и опоясывающего герпеса - Varicella zoster virus семейства Herpesviridae. Отличительным свойством представителей этого семейства является способность вызывать хроническую латентную инфекцию, т.е. способность к длительному (пожизненному) персистированию с последующей реактивацией. Вирус Varicella zoster является этиологическим агентом двух клинических форм заболевания - первичной инфекции (ветряной оспы) и ее рецидива (опоясывающего герпеса). Первичное заражение вирусом V-Z происходит при ветряной оспе, после чего вирус переходит в латентную форму и пожизненно локализуется в чувствительных ганглиях спинномозговых или черепных нервов. Сам вирус varicellа-zoster представляет собой двухцепочечную ДНК, заключенную в икосаэдрический капсид, окружённый внешней оболочкой. При снижении иммунитета, вызванном различными факторами, происходит репликация и накопление вируса в ганглиях, после чего он мигрирует по чувствительным нервным волокнам в кожу и слизистые, вызывая местную воспалительную реакцию с образованием пузырьков. При контакте с больным опоясывающим лишаем происходит заражение неиммунизированных лиц (чаще всего детей) ветряной оспой воздушно-капельным путем.
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- осенне-зимнее время года;
- ранее перенесённая ветряная оспа;
- онкологические заболевания;
- ВИЧ-инфекция;
- стресс;
- воздействие холода (переохлаждение);
- воздействие тепла (перегревание);
- воздействие УФО (солнца);
- истощение;
- лучевая терапия;
- злоупотребление алкоголя (алкоголизм);
- употребление наркотиков;
Жалобы
на болезненные высыпания, парестезии (чувство ползания мурашек), зуд и жжение в месте высыпаний сгруппированных пузырьков. Больные часто предъявляют на боль в нервах по ходу высыпаний, иногда беспокоит боль в животе или груди, предшествующая появлению сыпи. Может ухудшаться общее самочувствие – повышается температура тела, отмечается озноб, общая слабость и недомогание, сопровождающиеся болью в мышцах (суставах), головной болью. На месте пузырьков в дальнейшем образуются болезненные эрозии (язвы), отделяющие серозный экссудат. В месте высыпаний отмечается выраженная отёчность кожи, особенно заметная на лице. Как правило, происходит одностороннее увеличение регионарных лимфоузлов, которые уплотняются и становятся болезненными. При поражении ушных ганглиев возможно появление шума в ушах, головокружения и снижение слуха вплоть до глухоты. В случае локализации высыпаний на половом члене возможно возникновение фимоза (парафимоза), при поражении уретры возникает боль и резь при мочеиспускании. При поражении глаз беспокоит ощущение «песка в глазах», светобоязнь, может снижаться острота зрения вплоть до полной слепоты. Нередко развивается птоз век. При высыпаниях во рту развивается гиперсаливация (повышенное слюноотделение), возможна дисфагия (нарушение глотания). В случае поражения лицевого нерва может развиться односторонний парез мимических мышц лица, проявляющийся их слабостью и односторонним уменьшением мимики лица. Возможен парез диафрагмы, характеризующийся одышкой. При любой форме опоясывающего лишая могут поражаться вегетативные ганглии, что проявляется вазомоторными расстройствами, задержкой мочеиспускания, запорами, поносами и т. п.
Дерматологический статус
процесс поражения кожи носит распространённый асимметричный характер, пузырьки тесно группируются, частично сливаясь друг с другом (герпетиформная группировка), и располагаются чаще всего полосовидно по ходу нервов в иннервируемом ими участке кожи - дерматоме, реже процесс носит диссеминированный характер.
Элементы сыпи на коже
- воспалительные пятна розового или красного цвета до 2-х и более см в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки, реже - папулы;
- пузырьки с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным, реже с серозно-геморрагическим содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов до 0,5 см в диаметре, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем подсыхают с образованием корок медово-жёлтого (желтовато-коричневого или бурого) цвета или вскрываются с формированием эрозий;
- при буллёзной форме формируются пузыри с напряжённой покрышкой и серозным (реже серозно-геморрагическим) содержимым до 1 или более 1 см в диаметре, располагающиеся на гиперемированном основании. Периферический симптом Никольского (отслойка эпидермиса с образованием эрозии при трении пальцем здоровой кожи вблизи пузырей) – отрицательный. Краевой симптом Никольского (отслойка эпидермиса на значительное расстояние при потягивании его обрывков по краю эрозии) – отрицательный. Симптом груши (свисание содержимого пузыря при вертикальном положении тела, по форме напоминающее грушу) - отрицательный. Симптом Асбо-Хансена (увеличение площади пузыря при надавливании на его покрышку) – отрицательный. В дальнейшем пузыри или вскрываются с образованием эрозий или подсыхают с формированием корок;
- при абортивной форме на фоне воспалительных пятен возможно высыпание полушаровидных папул до 0,2 см в диаметре розового или красного цвета с пупковидным вдавлением в центре. При диаскопии папулы полностью обесцвечиваются и в дальнейшем бесследно разрешаются или трансформируются в пузырьки;
- корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
- возможно формирование струпа, представляющего собой участок некроза кожи чёрного цвета, окружённого зоной демаркационного воспаления;
- вторичные эрозии, образующиеся при вскрытии пузырьков (пузырей) или отторжении корок, болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, иногда трансформируются в язвы;
- при выраженном иммунодефиците часто встречаются вторичные язвы, болезненные при пальпации, размеры которых могут колебаться от 1 до 20 см и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными или неровными, а дно может содержать участки некротического распада тканей. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
Элементы сыпи на слизистых
- воспалительные пятна красного цвета 2 см и более в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки;
- пузырьки полушаровидной формы с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным (реже - серозно-геморрагическим) содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем вскрываются с формированием эрозий или (при локализации на губах) подсыхают с образованием корок медово-жёлтого (желтовато-коричневого) или бурого цвета;
- вторичные эрозии, образующиеся при вскрытии пузырьков или отторжении корок (на красной кайме губ), болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, при выраженном иммунодефиците они могут трансформироваться в язвы;
- при иммунодефицитных состояниях часто встречаются вторичные язвы, характеризующиеся выраженной болезненностью при пальпации, размеры которых могут колебаться от 0,5 до 5 см в диаметре и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, или неровными, а дно может содержать участки некротического распада тканей или покрываться налётом. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- плёнчатые налёты белого, серого или коричневого цвета, располагающиеся на поверхности эрозий или язв;
- на красной кайме губ нередко встречаются корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
Придатки кожи
не изменены, на месте язв возможно развитие очагов рубцовой алопеции.
Локализация
односторонняя - лицо (в зонах иннервации ветвей тройничного нерва), на теле – по ходу межрёберных нервов, могут вовлекаться пояснично-крестцовые и шейные дерматомы; реже возможны диссеминированные высыпания по всему телу.
Дифференциальный диагноз
ветряная оспа, вирусная пузырчатка полости рта и конечностей, аллергический дерматит, простой герпес, рожистое воспаление лица, герпетиформный дерматит Дюринга, импетиго, многоформная экссудативная эритема (при локализации на губах), стенокардия, плеврит, острый живот, болезни позвоночника.
Сопутствующие заболевания
рак желудка и других отделов желудочно-кишечного тракта, рак легкого, миелобластный лейкоз, лимфобластный лейкоз, болезнь Ходжкина (лимфогранулематоз), ювенильная хроническая миелогенная лейкемия, ВИЧ-инфекция, иммунодефицитные состояния, не ВИЧ-обусловленные, состояние после трансплантации органов и тканей.
Диагноз
Иногда достаточно клинической картины, для подтверждения диагноза могут применяться перечисленные методы лабораторной диагностики.
Патогенез
После перенесённой ветряной оспы вирус varicellа-zoster сохраняется в нервных ганглиях, где приобретает бессимптомное латентное течение. Реактивация инфекции происходит при снижении иммунитета, обусловленном различными причинами (ВИЧ-инфекция, лейкозы, злокачественные новообразования, приём иммуносупресантов и др.). Обязательным компонентом активизации инфекции является своеобразный вирусный ганглионеврит с поражением спинальных (черепномозговых) ганглиев и задних корешков, что обусловливает различной степени выраженности болевой синдром и другие неврологические нарушения. Благодаря своим нейротропным свойствам вирус V-Z мигрирует в кожу (слизистую оболочку) по нервным проводникам и вызывает клинические проявления заболевания в иннервируемом ими дерматоме. Проникая в кожу или слизистую оболочку, вирус размножается в глубоких слоях эпидермиса (эпителия), вызывая гибель зараженных клеток, образование пузырьков (пузырей) и местную воспалительную реакцию вплоть до некротических изменений. Вирус может вовлекать в воспалительный процесс вегетативные (паравертебральные) ганглии, поражать оболочки и сам головной мозг (при внедрении вируса V-Z в двигательные нейроны и корешки возникает картина амиотрофического радикулоплексита, в серое вещество спинного мозга – миелитического синдрома, в ликворную систему – менингорадикулоневрита или серозного менингита и т. д.). Могут поражаться также и внутренние органы (специфическая пневмония, гепатит, перикардит, миокардит, панкреатит, эзофагит, энтероколит, цистит, артрит и др.).
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Опоясывающий герпес или, как его еще называют, опоясывающий лишай, – одно из самых непонятных для обычного человека заболеваний вирусной природы. Его часто путают с другими видами лишая (розовый, стригущий, чешуйчатый), к которым приводят грибковые инфекции кожи, а также различные аутоиммунные процессы.
В случае опоясывающего лишая к появлению клинических симптомов и высыпаниям на коже приводит вирус герпеса 3 типа, Varicella zoster. Этот вирус также вызывает хорошо известную ветряную оспу. Выходит, что один и тот же вирус вызывает сразу два заболевания? Но как такое может быть? Давайте разбираться!
Когда организм человека встречается с вирусом Varicella zoster впервые, чаще всего развивается ветряная оспа. И обычно это происходит в детском возрасте, хотя в редких случаях заболевание может развиться и у взрослого человека. О том, что происходит, когда вирус дает о себе знать во второй раз, читайте далее. Также узнаете о том, как подобрать лекарство от опоясывающего герпеса.
Всем известно, что вирусы герпеса никогда не покидают организм, и Varicella zoster здесь не исключение. Проникая в скопления нервных клеток, он «впадает в спячку» и часто остается с нами навсегда, никак себя не проявляя. Однако, под воздействием внешних факторов вирус все-таки может «проснуться», вызывая при этом опоясывающий лишай. Также к развитию опоясывающего герпеса может привести контакт с больным ветряной оспой. Это происходит, когда человек, чаще пожилой, у которого снижены показатели иммунитета, контактирует с больным ребенком. Даже самое название вируса представляет интерес: «варицеллой» чаще называют именно ветряную оспу, а «зостер», что в переводе означает «ремень», ассоциируется с лишаем, так как характерная для этого заболевания сыпь появляется именно в области нижней части спины и живота.
Итак, мы выяснили, что опоясывающий герпес (опоясывающий лишай, герпес зостер, herpes zoster, ОГ) является вирусным заболеванием кожи и нервных тканей, которое возникает как результат реактивации вируса герпеса III типа (Human herpesvirus) подсемейства Alphaherpesviridae, семейства Herpesviridae. Встречается он примерно у 15 человек из 100 и проявляется у каждого четвертого взрослого из тех, кто ранее переболел ветряной оспой.
Важно помнить, что опоясывающий герпес у взрослых требует иного подхода к терапии: лекарства, которые педиатр рекомендует детям от ветряной оспы, не помогут. Терапию для лечения опоясывающего герпеса должен назначать врач-терапевт или врач-дерматолог после осмотра пациента и с учетом его анамнеза.
Как вирус герпеса зостер проникает в организм и как проявляется
Чаще всего первичное инфицирование вирусом, вызывающим ОГ, происходит в детском возрасте, когда ребенок заражается ветрянкой воздушно-капельным путем. После выздоровления вирус длительное время продолжает персистировать в области периферических нервных сплетений, спинальных ганглий (ограниченных скоплений нейронов) и ганглий мозга. К реактивации вируса могут привести иммунодефицитные состояния, когда естественная защита ослабевает и заболевание получает возможность «развернуться» в полную мощь.
Главные факторы, которые могут спровоцировать появление ОГ:
- возрастные изменения в организме – согласно данным статистики, это заболевание чаще всего встречается среди людей старше 50 лет;
- аутоиммунные и онкологические заболевания, в том числе сахарный диабет, лучевая и химиотерапия, состояние после тяжелых травм;
- беременность и вследствие этого повышенная нагрузка на организм;
- ВИЧ-инфекция – с ОГ сталкиваются почти 25% ВИЧ-инфицированных лиц, что в восемь раз превышает средний показатель заболеваемости пациентов среднего и старшего возраста;
- трансплантация органов, когда необходим прием иммуносупрессивных препаратов, предназначенных для искусственного угнетения иммунитета в целях предупреждения отторжения органа; i
- рецидив хронических заболеваний, затрагивающих сердечно-сосудистую систему, почки, печень и легкие;
- длительное лечение антибиотиками, цитостатиками, глюкокортикостероидами;
- частые стрессы, отсутствие достаточного отдыха, переутомление, переохлаждение или перегрев.
Опоясывающий герпес: симптомы и лечение
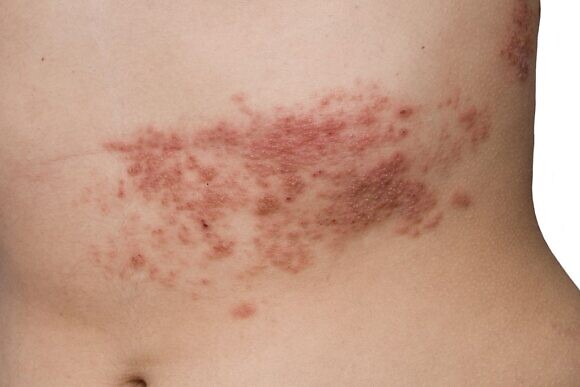
В отличие от ветряной оспы, при опоясывающем лишае не наблюдается резких вспышек заболеваемости, как в детских коллективах, также отсутствует и сезонная зависимость. Хотя некоторые ученые отмечают, что ОГ чаще встречается в теплое время года и поздней осенью. Тяжесть течения заболевания зависит от возраста. Дети, которые тоже болеют опоясывающим лишаем после перенесенной ветрянки, а также лица молодого возраста обычно переносят болезнь более благоприятно, чем пожилые люди.
Среди основных симптомов опоясывающего герпеса – кожные проявления и неврологические расстройства. Большинство инфицированных сталкивается с общеинфекционными клиническими признаками, которые проявляются в виде повышения температуры тела, головной и мышечной боли, тошноты, слабости, увеличения регионарных лимфатических узлов. Интенсивность проявления этих симптомов варьируется у каждого пациента. Продолжительность начального периода составляет примерно четыре-пять дней.
Клинические признаки ОГ могут быть похожими на плеврит, невралгию тройничного нерва и даже синдром острого живота, например, аппендицит, который требует немедленной помощи специалиста. Поэтому при общем плохом самочувствии и появлении на коже высыпаний любой природы необходимо сразу же обратиться к врачу.
В месте высыпаний перед появлением сыпи могут ощущаться легкие зуд и жжение. Потом на коже появляются розовые пятна круглой или неправильной формы, которые не склонны к слиянию, они отечные и немного приподнятые над поверхностью кожи. Затем на коже появляются везикулы с жидким серозным содержимым. Через несколько дней пузырьки подсыхают, на их месте появляются серозные корки, которые со временем отпадают и на их месте появляются пигментированные участки кожи. При правильном лечении снижается температура тела и исчезают симптомы общей интоксикации организма.
Как лечить опоясывающий герпес геморрагической, гангренозной абортивной и других форм
Кроме наиболее часто встречаемой формы опоясывающего лишая, о которой идет речь выше, также встречаются другие, которые могут выглядеть не совсем обычно и даже пугающе для неподготовленного человека. Например, при геморрагической форме везикулы заполняются кровянистым содержимым, поэтому на теле сыпь выглядит как пятна темно-коричневого цвета. Иногда везикулы не заживают бесследно, по разным причинам их дно некротизируется, после чего на коже остаются рубцы. Абортивная форма ОГ характеризуется появлением практически незаметных визуально папул (пузырьки не образуются), поэтому пациент не обращается к врачу.
При буллезной форме пузырьки на коже достаточно крупные, они могут сливаться в единый конгломерат с неровными краями. Их повреждение может приводить к инфицированию ранки, после чего может начаться гнойный процесс. В самых тяжелых случаях везикулы сливаются в обширные области, которые со временем некротизируются. В этом случае речь идет уже о гангренозной форме. Чаще эта форма развивается у пожилых людей, у лиц с язвенной болезнью и сахарным диабетом. В данном случае пациенту может быть необходима госпитализация и комплексное лечение.
Одна из главных целей лечения опоясывающего герпеса у взрослых, которые не требуют лечения в стационаре, – максимально быстрое купирование клинических симптомов заболевания (высыпаний и субъективных ощущений). Это обусловлено тем, что в зависимости от длительности цитопатического (приводящего к дегенеративным изменениям в клеточных структурах) действия вируса варицелла-зостер на клетки пораженных нервов значительно возрастает риск развития постгерпетической невралгии и других осложнений.
Возможные последствия отказа от лечения опоясывающего герпеса
ОГ приводит к многочисленным поражениям периферического и центрального отделов нервной системы. Чаще всего встречается такое осложнение, как постгерпетическая невралгия. Она проявляется в виде сильных болей, которые сохраняются или появляются через несколько недель и даже месяцев после появления первых высыпаний. Человек ощущает жгучие, резкие и приступообразные боли в области расположения сыпи. Этот симптом особенно усиливается по ночам. Особенно часто с таким осложнением болезни сталкиваются пожилые люди. Также встречаются случаи, когда вирус опоясывающего герпеса поражает брюшные мышцы и мочевой пузырь.
Кроме того, ОГ может поразить нервы, которые находятся в черепе. Подобное поражение может затронуть мозговые оболочки, что приводит к массе проблем со здоровьем. Одна из них – это поражение офтальмической ветви тройничного нерва, что неблагоприятно влияет на зрение.
Исследователи утверждают, что персистирующая, т.е. упорно протекающая и периодически вспыхивающая герпетическая инфекция может привести иммунную защиту организма к так называемой клеточной депрессии. Без поддержки в виде правильного лечения и возможности полноценно защитить себя организм может столкнуться с самыми разными осложнениями со стороны функционирования различных органов и систем.
Диагностика и правильное лечение опоясывающего герпеса у взрослых
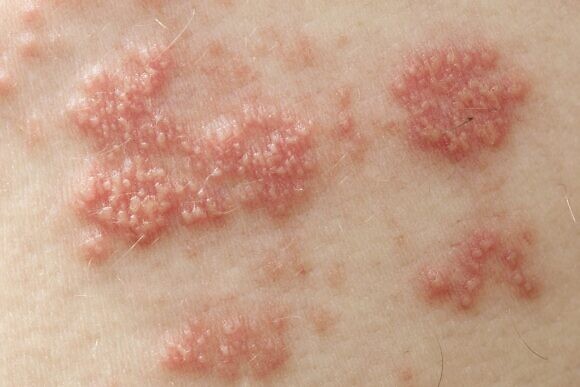
При подозрении на опоясывающий герпес необходимо обращаться к врачу-терапевту для осмотра и начала курса лечения. Также может понадобиться помочь врача-дерматолога и врача-иммунолога, а при выраженном болевом синдроме – врача-невролога.
Диагностика ОГ является преимущественно клинической, для подтверждения диагноза может потребоваться проведение лабораторных исследований. Также необходимо дифференцировать это заболевание от других похожих. Для этой цели широко применяется метод полимеразной цепной реакции (ПЦР), иммуноферментный анализ (ИФА) и иммунофлуоресцентный анализ, которые обычно не оставляют сомнений в диагнозе. Кроме того, могут потребоваться результаты общего и биохимического анализа крови, общего анализа мочи. При развитии генерализованной формы врач может дополнительно назначить анализ на ВИЧ.
Лечение ОГ чаще всего проводят амбулаторно, оно должно быть комплексным и включать как этиологические, так и патогенетические средства. Эффективность терапии во многом зависит от сроков начала лечения: чем раньше вы обратитесь к врачу и начнете лечение, тем быстрее наступит выздоровление и тем ниже будут риски развития осложнений.
Опоясывающий герпес: лечение народными средствами
Не стоит слепо доверять советам родственников и знакомых, не имеющих медицинского образования. Любые настойки, ванночки, растирания и аппликации на кожу могут принести вред, усилить зуд и расширить область появления высыпаний. Ведь во многих случаях народная медицина может не только не помочь избавиться от заболевания, но и быть небезопасной.
Опасность кроется и в том, что во время экспериментов с самолечением заболевание прогрессирует, у человека ухудшается самочувствие и могут развиться осложнения, что усложняет процесс лечения тогда, когда все же появляется решимость обратиться к врачу. Помните, что аргумент «даже если не поможет, то не навредит» в этом случае не работает. При подозрениях на опоясывающий лишай необходимо сразу же обратиться к врачу и начать лечение проверенными лекарственными препаратами.
Опоясывающий герпес: лечение, препараты и методы терапии
В настоящее время все методы лекарственного лечения и профилактики ОГ можно объединить в три основные группы, куда входят химиотерапия (прием ациклических нуклеозидов), иммунотерапия и комбинация этих двух групп, где пациент одновременно принимает химио- и иммуномодулирующие препараты.
Также применяют витамины B1, В6 и В12, аскорбиновую кислоту, рутин и при необходимости – антигистаминные препараты. При сильном болевом симптоме пациенту показан прием НПВП и анальгетиков.
Многие врачи придерживаются мнения, что приема только ациклических нуклеозидов в качестве основного лечения недостаточно, подобная монотерапия себя не оправдала. i Эти препараты наиболее эффективны только в первые 72 часа от начала развития болезни, они способны подавлять только вирусы герпеса в стадии активной репликации – процессе создания двух дочерних молекул ДНК на основе родительской молекулы ДНК. Они не оказывают влияния на те вирусы, которые уже существуют и находятся в латентном, т.е. «спящем» состоянии. Кроме того, ациклические нуклеозиды не помогают восстанавливать иммунитет.
Для лечения опоясывающего герпеса на теле пациентам необходима иммунокоррекция. Поэтому в этом случае будет уместной стратегия сочетания ациклических нуклеозидов и препаратов интерферона альфа-2b, которая признана врачами обоснованной и наиболее эффективной, что отражено в клинических и методических рекомендациях.
Интерфероны – «универсальные» бойцы, которые в отличие от антител не ориентированы на определенные патогены, а представляют неспецифический (врожденный) иммунитет и
способны бороться с любыми вирусными частицами. Интерфероны способны останавливать размножение и распространение вирусных частиц или бактерий.
Противовирусный препарат ВИФЕРОН в лечении опоясывающего герпеса
Одним из препаратов, применяемых для лечения герпеса, является ВИФЕРОН – противовирусный и иммуномодулирующий препарат, который обладает рядом уникальных фармакологических свойств.
ВИФЕРОН в своем составе сочетает рекомбинантный интерферон а-2b и комплекс антиоксидантов (витамины Е и С), в присутствии которых возрастает специфическая противовирусная активность главного действующего вещества, а также усиливается его иммуномодулирующее действие, что позволяет повысить эффективность собственного иммунного ответа организма на патогенные микроорганизмы. ii
Препарат представлен в виде ректальных суппозиториев (свечи), которые обеспечивают системное действие, то есть на весь организм в целом, а также в виде мази и геля, которые способны бороться с вирусами в «воротах» инфекции: в данном случае на поверхности кожи. Наличие как местных, так и системных форм позволяет применять препараты линейки ВИФЕРОН одновременно, усиливая тем самым эффекты проводимой терапии.
Препарат в форме свечей удобен в применении и для взрослых: он не перегружает желудочно-кишечный тракт (ЖКТ), что особенно актуально для людей, страдающих гастритом и другими заболеваниями ЖКТ, а также для тех, кто принимает большое количество таблетированных препаратов (пожилые пациенты и лица с сопутствующими заболеваниями).
Для лечения герпесвирусных инфекций у взрослых применяются свечи в дозировке 1 000 000 МЕ, у беременных женщин – 500 000 МЕ с последующими поддерживающими курсами с использованием дозировки 150 000 МЕ.

ВИФЕРОН Гель в виде полоски не более 0,5 см наносят на предварительно подсушенную пораженную поверхность 3-5 раз в день в течение 5-6 дней.
Сочетание ациклических нуклеозидов с препаратом ВИФЕРОН гарантированно сокращает сроки купирования ОГ и позволяет значительно снизить риск развития осложнений за счет комбинированного противовирусного действия (нарушение размножения вируса варицелла-зостер и препятствие прямому токсическому воздействию). iii
Как применять мазь при опоясывающем герпесе
Любая противогерпетическая мазь при опоясывающем герпесе может применяться в качестве дополнения к системной терапии, но не вместо нее.
Национальное научное общество инфекционистов и Московский научно-практический центр дерматовенерологии и косметологии рекомендуют включать препарат ВИФЕРОН в комплексную терапию опоясывающего герпеса у детей и взрослых, включая беременных женщин. iv
Справочно-информационный материал
Автор статьи
Врач общей практики
iii Халдин А.А., Васильев А.Н., Д.В. Баскаков Д.В. Виферон: опыт применения в дерматологической практике // Ремедиум Приволжье. – январь-февраль 2009. – С.20-22.
iv Потекаев Н.Н., Халдин А.А., Жукова О.В., Дмитриев Г.А. Методические рекомендации. Простой герпес. Опоясывающий герпес. Цитомегаловирусная инфекция. Московский научно-практический центр дерматовенерологии и косметологии ДЗМ. – 2019. – 32 с.
Постгерпетическая невралгия (ПГН) — это осложнение опоясывающего герпеса, вызванного тем же вирусом, что и ветряная оспа (лат. herpes zoster virus). При этом заболевании поражаются кожа и нервные волокна, что проявляется сильной жгучей болью уже после заживления герпетических пузырей.
Риск возникновения постгерпетической невралгии увеличивается с возрастом; чаще всего этому заболеванию подвержены люди старше 60-ти лет. Данное состояние возникает примерно у 10–20% пациентов, перенесших опоясывающий герпес . Его вылечить нельзя, но лечение постгерпетической невралгии может облегчить симптомы и снять боль. Больше чем у половины пациентов боли проходят сами по себе спустя некоторое время.
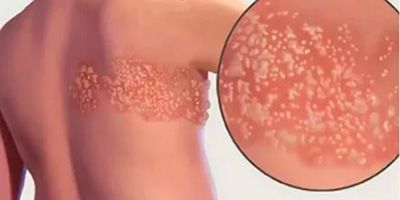
Симптомы постгерпетической невралгии, как правило, ограничиваются той областью кожи, где впервые возникли высыпания — чаще всего они опоясывают туловище или появляются сбоку, впрочем заболевание может поражать и лицо.
Болевые ощущения могут длиться в течение 3-х месяцев и дольше после заживления герпетических пузырьков. Пациенты описывают её, как жгучую, острую, пронзающую или глубокую, она возникает даже при малейшем прикосновении к коже в поражённой области, в том числе и от лёгкого прикосновения одежды (аллодиния). Гораздо реже больные чувствуют зуд и онемение.
Причины постгерпетической невралгии
После того как человек перенёс ветряную оспу, вирус остаётся в организме на всю жизнь. С возрастом иммунная система ослабевает (в частности — от приёма лекарств или химиотерапии) и вирус может активизироваться, в результате чего возникает опоясывающий лишай.
Повреждение нервных окончаний при высыпаниях приводит к возникновению постгерпетической невралгии. Будучи повреждёнными, нервные волокна не могут посылать сигнал от кожи к мозгу так, как они это делают в норме. Вместо этого, ими передаются усиленные сигналы, а пациент чувствует мучительную боль, которая может длиться месяцами или даже годами.
Факторы риска
Если у вас появились признаки опоясывающего лишая, то риск возникновения постгерпетической невралгии значительно усиливается при следующих условиях:
- возраст старше 50-ти лет;
- ярко выраженные симптомы опоясывающего лишая, имеются обильные высыпания и интенсивная боль;
- наличие сопутствующих заболеваний, в том числе сахарного диабета;
- наличие высыпаний на лице.
Осложнения
При длительном течении заболевания, особенно если оно сопровождается очень сильным болевым синдромом, у пациентов часто возникают следующие осложнения:
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Симптомы питириаза
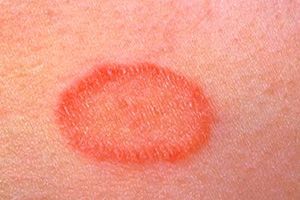
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр - 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.
Читайте также:

