Чем рассосать подкожное воспаление
Обновлено: 01.05.2024
Как показывают статистические данные, из всех первичных обращений к хирургу поликлиники до 70 % приходится на гнойно-воспалительные заболевания мягких тканей. Чаще всего по такому поводу приходят рабочие, в основном имеющие низкую
Как показывают статистические данные, из всех первичных обращений к хирургу поликлиники до 70 % приходится на гнойно-воспалительные заболевания мягких тканей. Чаще всего по такому поводу приходят рабочие, в основном имеющие низкую квалификацию труда и неблагоприятные условия труда, или работники умственного труда, причем высококвалифицированные, которым пришлось что-нибудь сделать собственными руками. Характерной особенностью при обращении по поводу фурункула, абсцесса, гидраденита, панариция и т. п. является классическая, ярко выраженная клинически, «студенческая» картина острого гнойного воспаления мягких тканей вследствие запущенности процесса, долгого «выжидания», разнообразного, но безуспешного самолечения, уверенности в том, что «само пройдет». Как правило, такие пациенты не нуждаются в госпитализации, и тактика их лечения не вызывает каких-либо вопросов у амбулаторных хирургов. В большинстве случаев для таких пациентов вполне достаточно проведения малого оперативного вмешательства — вскрытия гнойника и санации его полости в условиях перевязочной под местной анестезией.
Анализ первичных посещений пациентов хирургического кабинета поликлиники выявляет факт преобладания обращений больных с неосложненными формами гнойно-воспалительных заболеваний на поздних сроках. Основная часть больных обращалась к хирургу только на 4–5-е сутки после появления признаков местного воспаления. Сбор анамнеза и беседа с пациентом показывают, что основными причинами позднего визита больных являются неосведомленность о заболевании и его возможных осложнениях и последствиях, попытки самолечения гнойно-воспалительных заболеваний мягких тканей в домашних условиях (применение мазей, компрессов, прикладывания капустного листа и т. п.), нежелание рабочих обращаться за листком временной нетрудоспособности, а также несерьезное отношение к своему заболеванию. Решению проблемы может способствовать комплекс организационных мероприятий, включающий в себя активную санитарно-просветительскую работу, своевременное выявление больных с гнойно-воспалительными заболеваниями мягких тканей, в частности профилактический осмотр на предприятиях рук рабочих на наличие микротравм и гнойных осложнений, а также повышение квалификации терапевтов поликлинического звена в вопросах диагностики и профилактики этих заболеваний.
Однако у ряда пациентов после адекватно проведенного местного лечения (вскрытия гнойно-воспалительного очага, эвакуации гнойно-некротических масс, санации и в конечном итоге полного заживления полости гнойника) возникают часто рецидивирующие фурункулы других локализаций, т. е. речь идет о фурункулезе. Хронический рецидивирующий фурункулез характеризуется вялотекущим течением с периодическими обострениями, наличием множественных очагов различной локализации, резистентностью к проводимой антибактериальной терапии. Высокий уровень заболеваемости пиодермией и фурункулезом обусловлен в первую очередь широким распространением в природе стафилококков и стрептококков, являющихся этиологическими агентами, вызывающими эти заболевания. Наиболее частый причинный агент — стафилококки (золотистый и в последнее время эпидермальный).
В патогенезе фурункулеза, помимо вирулентности и патогенности различных штаммов кокков, имеет большое значение наличие предрасполагающих сопутствующих заболеваний (в первую очередь сахарного диабета или нарушения толерантности к глюкозе, заболеваний ЖКТ и печени, астении на фоне перенесенных инфекций или операций, длительного лечения глюкокортикостероидными препаратами). В ряде работ (S. Laube) отмечено наличие аллергического компонента при фурункулезе у лиц старшего возраста, сопровождающегося повышением общего IgE.
По результатам работы, выполненной в НИИ иммунологии, фурункулез является одним из клинических проявлений так называемой спонтанной иммунологической недостаточности. В изучении возникновения и развития хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, большое внимание уделяется нарушению нормального функционирования и взаимодействию различных звеньев иммунной системы. Наиболее диагностически значимыми являются изменения фагоцитарного и гуморального иммунитета, а также их сочетанная патология.
В настоящее время хронический рецидивирующий фурункулез расценивается как частный случай вторичных иммунодефицитных состояний, а выявляемые иммунологические сдвиги у больных фурункулезом способствуют широкому внедрению в амбулаторную практику неспецифической иммунокоррекции. Среди иммунокорригирующих препаратов традиционно используются Тактивин, Тималин, Иммунофан. В наиболее тяжелой ситуации возможна заместительная терапия иммуноглобулинами для внутривенного введения. Однако отнести проблему лечения и профилактики рецидивирующего фурункулеза к полной компетенции иммунологов не удается, так как даже после полноценного обследования иммунного статуса пациента не всегда возможно выявить какие-либо грубые отклонения от нормальных показателей. В частности, в классификации пациентов с клинико-лабораторными проявлениями иммунодефицита одна из трех групп обозначена как «лица, имеющие только клинические признаки нарушения иммунитета без изменения параметров иммунного статуса».
Часто больные с рецидивирующими фурункулами становятся постоянными клиентами хирургических отделений, подвергаясь многочисленным оперативным вмешательствам, дающим кратковременный клинический эффект. Несомненно, такие пациенты должны быть всесторонне обследованы и при необходимости направлены к терапевту, гастроэнтерологу, ЛОР-специалисту, тем более что, по данным литературы, в 80 % случаев у них выявляются очаги хронической инфекции, локализующиеся в ЖКТ и ЛОР-органах. Таким образом, в настоящее время рецидивирующий фурункулез рассматривается не как локальное кожное воспаление, а как общесоматическое заболевание, возникающее в результате воздействия различных провоцирующих факторов, которые при наличии предрасполагающих иммунологических дефектов приводят к дебюту и хронизации пиодермии.
В зависимости от распространенности и выраженности воспалительного процесса хронический рецидивирующий фурункулез классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с хорошо пальпируемыми регионарными лимфатическими узлами, с рецидивами 1–2 раза в год, без явлений интоксикации.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, с ярко выраженной воспалительной реакцией с рецидивами от 1 до 3 раз в год. Иногда обострения сопровождаются увеличением регионарных лимфатических узлов, лимфангитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Тяжелая степень фурункулеза — диссеминированные, множественные, непрерывно рецидивирующие очаги со слабой местной воспалительной реакцией, непальпируемыми или слегка пальпируемыми регионарными лимфатическими узлами, сопровождающиеся симптомами общей интоксикации.
Нет сомнения в необходимости воздействия на этиологический фактор заболевания. В связи с этим пациенты с хроническим фурункулезом, как правило, получают множественные и длительные курсы антибактериальных препаратов. К сожалению, бесконтрольное применение антибактериальных препаратов привело к распространению антибиотикорезистентных форм стафилококка. Одним из путей решения описанной сложной ситуации является подбор антибактериального препарата, к которому пока сохранена чувствительность микроорганизмов. В частности, может быть использован препарат Фуцидин, действующим веществом которого является фузидиевая кислота — антибиотическое вещество, образуемое при биосинтезе грибом Fusidium coccineum. По своей химической структуре фузидиевая кислота не относится ни к одной группе антибактериальных препаратов, являясь соединением, по строению более близким к сердечным гликозидам, стероидным гормонам и холестерину. Не проявляя активности сердечных гликозидов и гормонов, Фуцидин оказывает эффективное противомикробное действие в отношении грамположительных кокков, причем максимально — в отношении стафилококков. Видимо, нетипичное химическое строение и отсутствие широкого использования объясняют чувствительность к Фуцидину стафилококков, устойчивых к пенициллинам, аминогликозидам, макролидам и другим антибиотикам.
Фуцидин получил распространение в дерматологической практике в качестве препарата для местного лечения при фолликулитах и пиодермии. Это послужило основанием для его местного применения в амбулаторной хирургии при гнойно-воспалительных заболеваниях мягких тканей в стадии инфильтрации для предотвращения абсцедирования.
В исследование были включены 28 человек с рецидивирующими гнойно-воспалительными заболеваниями мягких тканей. Все пациенты были трудоспособного возраста, от 22 до 54 лет, средний возраст составил 32,3 ± 5,2 года, преобладали женщины (19 женщин и 9 мужчин). Все больные обратились к амбулаторному хирургу по поводу самостоятельно обнаруженного болезненного уплотнения в коже различной локализации с умеренно выраженными воспалительными признаками. У большинства пациентов (75 %) при осмотре были выявлены фурункулы в стадии воспалительной инфильтрации с локализацией на передней и внутренней поверхности бедра, на спине, на задней поверхности шеи, в подбородочной области. У 3 из этих пациентов фурункулы были множественными, с явлениями лимфангита и регионарного лимфаденита, у остальных — единичными, без выраженной воспалительной реакции, с умеренным увеличением регионарных лимфатических узлов. Помимо описанных больных, в исследование вошли 4 женщины с явлениями начинающегося гидраденита подмышечной области и 3 мужчин 22–28 лет с воспалительными уплотнениями в проекции послеоперационного рубца после иссечения эпителиального копчикового хода (операции выполнялись 1–2 года назад, заживление полное, до исследования подобных жалоб не возникало).
Главным критерием отбора пациентов являлось отсутствие у них признаков абсцедирования инфильтративных очагов и, соответственно, необходимости в срочном оперативном вмешательстве. Все пациенты ранее обращались за хирургической помощью по поводу абсцедирующих фурункулов другой локализации либо подмышечных гидраденитов, в связи с которыми перенесли неоднократные вскрытия и санации гнойных очагов и курсы антибиотикотерапии. Отметим, что первичное обращение к хирургу по поводу воспалительного заболевания мягких тканей в большинстве случаев происходит в стадии ярко выраженного нагноения, когда возможности консервативных мероприятий уже неактуальны.
Пациенты с хроническим рецидивирующим фурункулезом, перенесшие ранее неоднократные хирургические манипуляции и стремящиеся избежать их повторения, обращаются к врачу, как правило, в начальной стадии гнойно-воспалительного процесса. В стадии инфильтрации можно рекомендовать обработку воспалительного уплотнения растворами антисептиков, согревающие компрессы, различные физиотерапевтические процедуры — УВЧ, лазеро- и магнитотерапию, УФ-облучение, электрофорез с антибиотиками. Обкалывание инфильтрата раствором новокаина с антибиотиками применяется в настоящее время крайне редко. Влажные компрессы могут способствовать размягчению и мацерации кожи над инфильтратом, приводящими к распространению воспалительного процесса. Физиотерапевтические процедуры безопасны и высокоэффективны, однако ежедневное их выполнение в условиях поликлиники зачастую требует больших временных затрат и поэтому не всегда приемлемы для работающих людей.
У пациентов с воспалительными инфильтратами различной локализации в качестве монотерапии применялось местное лечение препаратом Фуцидин в виде крема или мази. В проведенном в Германии исследовании была отмечена очень высокая степень проникновения действующего вещества — фузидиевой кислоты — при нанесении препарата на неповрежденную кожу, благодаря чему обеспечивался хороший локальный антибактериальный эффект в очаге воспаления. Общая антимикробная терапия в этой ситуации не применялась ввиду отсутствия клинических и лабораторных признаков общей интоксикации. Пациентам с наличием нескольких инфильтратов (от 2 до 4) с локализацией на нижних конечностях и явлениями лимфангита и пахового лимфаденита крем в небольшом количестве наносился как на область воспалительных уплотнений, так и по ходу лимфатических сосудов и в проекции паховых лимфоузлов.
Параллельно больным проводилось полноценное плановое обследование для выявления сопутствующей соматической патологии и нарушений иммунного статуса.
В результате обследования установлено, что у 1 пациентки заболевание оказалось проявлением развития сахарного диабета, у 4 пациентов выявлено нарушение толерантности к углеводам, у 5 больных при посеве из полости носоглотки был обнаружен коагулазоположительный золотистый стафилококк. Все пациенты консультированы иммунологом — грубых нарушений иммунного статуса выявлено не было, после купирования воспалительных явлений всем пациентам были назначены курсовые приемы иммунокорректоров.
При лечении Фуцидином была отмечена хорошая переносимость препарата, аллергических реакций не отмечалось. Субъективно некоторый регресс болевого синдрома и локальных воспалительных явлений пациенты наблюдали в среднем спустя 2–3 сут после начала применения препарата, однако уже спустя сутки частью больных были отмечены стабилизация прогрессивно нарастающих до этого болевых ощущений и уменьшение локальной гипертермии. Полное купирование болей и воспалительных явлений со значительным уменьшением размеров инфильтрата происходило в среднем на 4–5-е сутки использования препарата. В итоге признаки воспаления мягких тканей полностью исчезли у 25 больных (89 %) благодаря только консервативному местному лечению. Малоэффективной оказалась терапия у 3 женщин. У одной оказался впервые выявленный сахарный диабет, у другой — нарушение толерантности к углеводам; еще у одной больной в ходе динамического наблюдения было отмечено абсцедирование подмышечного гидраденита и понадобились его вскрытие и санация, а также санация носоглотки и иммунокорригирующее лечение. Первые две пациентки имели исходно множественные (в количестве 3 и 4) фурункулы в области бедер с явлениями лимфангита и полиаллергия на антибактериальные препараты. Им понадобилось хирургическое вскрытие нагноившихся фурункулов в количестве 1 и 2 соответственно, остальные инфильтраты регрессировали без остаточных явлений.
Таким образом, своевременно начатое консервативное лечение гнойно-воспалительных заболеваний мягких тканей в инфильтративной стадии дает хороший эффект в купировании воспалительных явлений и предотвращении нагноения воспалительного инфильтрата. Важным критерием при выборе антибактериального препарата для местной терапии являются хорошая проникающая способность антибиотика, обеспечивающая его доставку к тканям в воспалительном очаге, и предполагаемая эмпирически высокая чувствительность к нему этиологического агента. Возможность избежать множественных, часто повторных, оперативных вмешательств позволяет обеспечивать хороший косметический эффект и психологический комфорт для больных, а также сохранить трудоспособность пациентов в период амбулаторного лечения.
Литература
- Гостищев В. К. Оперативная гнойная хирургия: руководство для врачей. М.: Медицина, 1996. 416 с.
- Кузин М. И., Костюченок Б. М. Раны и раневая инфекция. М.: Медицина, 1990. 591 с.
- Хаитов Р. М., Щельцина Т. Л. и др. Иммуномодуляторы в профилактике и лечении гнойной хирургической инфекции // Хирургия. 1997. № 1. С. 49–56.
- Гладько В. В., Устинов М. В. Пиодермия: взгляд профессионала на социальную значимость // Медицина. Качество жизни. 2006. № 6. С. 15–23.
- Закиева И. В., Туйсин С. Р. Анализ обращаемости в хирургический кабинет поликлиники пациентов с гнойными заболеваниями мягких тканей // Хирургические болезни и новые технологии: Сб. трудов конференции. М., 2001. С. 22–27.
- Машковский М. Д. Лекарственные средства: пособие для врачей. М.: Торгсин, 1997. 543 с.
- Калинина Н. М. Нарушения иммунитета при рецидивирующем фурункулезе// Цитокины и воспаление. 2003. № 1. С. 28–36.
- Laube S. Skin infections and ageing // Ageing Res. Rev. 2004; 3: 69–89.
М. А. Засорина, кандидат медицинских наук
МСЧ № 2, Москва
Абсцесс – ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге (нередко с перифокальным отеком).
Абсцессы кожи и подкожной клетчатки: фурункул, карбункул. Staphylococcus aureus.
Фурункул – острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань. Наиболее часто наблюдается на участках кожи, подвергающихся загрязнению (предплечья, тыл кисти) и трению (задняя поверхность шеи, поясница, ягодичная область, бедра). Вызывается чаще Staphylococcus aureus, реже Staphylococcus pyogenes albus.
Фурункулез – множественное поражение фурункулами.
Карбункул – острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Карбункул чаще развивается на задней поверхности шеи, межлопаточной и лопаточной областях, на пояснице, ягодицах, реже на конечностях. Возбудители – Staphylococcus aureus или стафило-стрептококковая инфекция, реже стрептококк.
Код протокола: 09-101е "Абсцесс кожи, фурункул и карбункул других локализаций. Другие уточненные инфекции кожи и подкожной клетчатки"
Период протекания
Длительность лечения составляет 9 дней.
Факторы и группы риска
Истощение, гиповитаминоз, тяжелые общие заболевания, болезни обмена веществ (сахарный диабет, ожирение), загрязнение кожи и микротравмы.
Диагностика
Критерии диагностики
При фурункуле – болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
При карбункуле - вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок, напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий ("сито"), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани. Температура повышается до 40 С, отмечается значительная интоксикация (тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние).
Лечение
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно-некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани. Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
При карбункуле если консервативное лечение не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков. Повязки с гипертоническим раствором натрия хлорида, мазью Вишневского или другим антисептиком.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами. При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки. В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Обосновано применение витаминов, обладающих противовоспалительным и иммуномодулирующим действием, улучшающих обмен веществ: аскорбиновая кислота 5% -2,0 в/м №10-15, поливит по 1 др. х 3 раза в день, 10 дней.
Антибиотики с учетом чувствительности микрофлоры:
- феноксиметилпенициллин – 0,25 г 4 раза/сут (при стрептококковой инфекции);
- амоксициллин/клавуланат – 0,375-0,625 г 3 раза/сут.;
- цефалексин 0,5-1,0 г 4 раза/сут.;
- цефуроксим аксетил – 0,5 г 2 раза/сут во время еды;
- эритромицин 0,5 г 4 раза/сут.;
- оксациллин 1-2 г 4-6 раз/сут. в/в, в/м;
- цефазолин 1-2 г 3 раза/сут. в/в, в/м;
- фузидиевая кислота 0,5-1 г 3 раза/сут. внутрь;
- цефтриаксон 1, 0 г 1 раз/сут. в/м.
- итраконазол оральный раствор 400 мг\сут – 7 дней (профилактика кандидоза).
Местно - 2% мазь или крем на основе мупироцина, 2% мазь или крем на основе натриевой соли фузидиевой кислоты.
Учитывая упорное течение заболевания, развитие воспалительного процесса в дерме и сенсибилизацию организма назначаются десенсибилизирующие средства: тиосульфат натрия 30% - 10,0 в/в ежедневно №10-15.
При гнойничковых заболеваниях имеет место нарушение периферического кровообращения и обмена веществ, в связи с чем назначается никотиновая кислота 1% 1,0 в/м №10-15 (улучшает углеводный обмен, микроциркуляцию, оказывает сосудорасширяющее действие и улучшает регенеративные свойства ткани). Назначаются препараты способные адсорбировать токсины: активированный уголь – 6 таб. утром натощак 10 дней.
Для уменьшения возбудимости ЦНС применяют успокаивающие средства – настойка пустырника по 20 кап. х 3 раза в день в течение месяца.
Учитывая, что в патогенезе существенное значение имеют иммуннодефицитные состояния, снижение реактивности организма назначают иммуномодуляторы – метилурацил 500 мг х 3 раза в день - 10 дней; метронидазол по 250 мг х 3 раза в день - 10 дней. С целью коррекции поражений поджелудочной железы, печени и желчевыводящих путей, при нарушении факторов неспецифической защиты и наличии сопутствующей патологии назначается панкреатин по 1 капс. х 4 раза в день, 10 дней.
С целью улучшения реологических свойств крови и микроциркуляции - декстран 400 мл в/в 1 р. в день, курсовая доза 800 мл. Наружно назначают бактерицидные, антисептические препараты – мази с антибиотиками, растворы анилиновых красителей (метиленовый синий, калия перманганат, перекись водорода), противовоспалительные - для улучшения трофики кожи.
Перечень основных медикаментов:
1. *Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
2. Феноксиметилпенициллин 500 мг табл.
3. *Амоксициллин+клавулановая кислота таблетка 625 мг; раствор для инъекций 600 мг во флаконе
4. *Цефалексин 250 мг, 500 мг табл., капс.; суспензия и сироп 125 мг, 250 мг/5 мл
5. *Цефуроксим 250 мг, 500 мг табл.; порошок для приготовления инъекционного раствора во флаконе 750 мг
6. *Эритромицин 250 мг, 500 мг табл; пероральная суспензия 250 мг/5 мл
7. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
8. *Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1000 мг во флаконе
9. *Итраконазол оральный раствор 150 мл – 10 мг\мл
10. *Натрия тиосульфат раствор для инъекций 30% 5 мл, 10 мл в ампуле
11. *Никотиновая кислота 50 мг табл.; раствор в ампуле 1% 1 мл
12. *Активированный уголь 250 мг табл.
13. Настойка пустырника 30 мл, 50 мл фл.
14. *Метилурацил 10% мазь
15. *Метронидазол 250 мг табл; раствор для инфузий 0,5 во флаконе 100 мл
16. *Панкреатин таблетка, капсула с содержанием липазы не менее 4 500 ЕД
17. *Декстран раствор для инфузий во флаконе 200 мл, 400 мл
18. *Метиленовый синий раствор спиртовый 1% во флаконе 10 мл
19. *Калия перманганат водный раствор 1:10 000
20. *Перекись водорода раствор 3% во флаконе 25 мл, 40 мл
Критерии перевода на следующий этап: заживление операционной раны.
* – препараты, входящие в список основных жизненно важных лекарственных средств
Густая мазь темного цвета упакована в алюминиевые тубы или банки, которые надежно защищают препарат от воздействия солнечных лучей.
Как правильно использовать Ихтиоловую мазь?
Лекарственное средство используют только для наружного применения, не втирают в воспаленный участок кожи. Перед процедурой необходимо тщательно вымыть руки, чтобы исключить дополнительное инфицирование раны.
Инструкция по применению Ихтиоловой мази содержит следующие рекомендации по дозировке:
При лечении хронических артритов или невралгии средство наносят равномерным слоем, осторожно растирают по коже до появления приятного тепла. Необходимо закрыть обработанные в области сустава участок кожи согревающей повязкой, закрепить ее лейкопластырем. Это усиливает приток крови к эпидермису, ускоряет попадание лечебных веществ к тканям и нервным окончаниям.
Врачи разъясняют, можно ли наносить на рану Ихтиоловую мазь. Состав может спровоцировать раздражение, стимулировать приток крови, замедлить регенерацию эпителиального слоя. Препарат используют только на стадии заживления или при закрытых повреждениях.
Лечение угревой сыпи
Препарат активно применяют при комплексной борьбе с угревой сыпью в любом возрасте. Предварительно необходимо смыть декоративную косметику, аккуратно протереть лицо тоником на основе трав без содержания спирта. Ихтиоловую мазь наносят на каждый воспаленный участок, не втирают.
Средство оставляют на 2-3 часа, после чего осторожно смывают ватным тампоном, смоченном в салициловом спирте или косметическом тонике. Процедуру необходимо повторять ежедневно до устранения угревой сыпи.
Не менее полезной является маска от прыщей на основе Ихтиоловой мази. Косметологи рекомендуют добавлять в нее масло чайного дерева и другие полезные компоненты. Полученный состав наносят тонким слоем на лицо, избегая области вокруг глаз и губ, оставляют на 1 час. Маску можно смыть чистой водой или косметическим тоником. Процедуру повторяют не чаще 1 раза в неделю.
Применение при наружном геморрое
Ихтиоловая мазь применяется только период обострения: нередко при анальных трещинах или повреждении наружных геморроидальных узлов происходит вторичное инфицирование, повышается риск опасного парапроктита. Чтобы избежать осложнений, небольшое количество средства наносят на болезненный участок, не закрывая повязкой.
Ихтиоловую мазь от геморроя необходимо применять в течение 5-7 дней. Состав лучше наносить перед сном, оставлять на ночь, смывать чистой водой без мыла.
Использование при гинекологических заболеваниях
При воспалении органов малого таза мазь можно смешать в равных пропорциях с глицерином или касторовым маслом. Этим составом пропитать ватные тампоны, осторожно ввести их во влагалище. Процедуру повторяют перед сном в течение 3−4 дней. При появлении неприятных ощущений или жжения лечение лучше прекратить.
Можно ли мазь при беременности?
Важно помнить, что Ихтиоловую мазь применяют только наружно. Густым составом можно обрабатывать воспаленные участки и фурункулы на любом сроке беременности и при лактации. Активное вещество не проникает в системный кровоток, поэтому не вредит здоровью будущей матери или плода.
Несмотря на относительную безопасность состава, врачи не рекомендуют использовать Ихтиоловую мазь в качестве антисептика в грудном возрасте. Ее не назначают для лечения детей в возрасте до 6 лет.
Особые указания и меры предосторожности
Мазь не следует наносить на открытые кровоточащие раны, свежие порезы и ожоги. Ее нельзя использовать при обработке глаз, слизистых оболочек внутри ротовой полости. Она имеет специфический запах и оттенок, иногда оставляет следы на одежде или мебели. Поэтому после нанесения необходимо использовать защитные повязки из марли или чистой ткани.
Взаимодействие с другими препаратами
При использовании Ихтиоловой мази необходимо соблюдать меры предосторожности. Активное вещество может нанести вред при одновременном использовании с лекарствами, которые содержат следующие компоненты:
- йод;
- растворы на основе солей тяжелых металлов;
- различные алкалоиды растительного или синтетического происхождения.
В остальных случаях препарат можно применять одновременно с антибиотиками, антисептиками, противовоспалительными лекарствами.
Побочные действия
В редких случаях при использовании мази возникает аллергическая реакция на действующие вещества в составе. Она выражается в виде следующих симптомов:
- усиление сыпи, раздражение на коже;
- появление красных пятен;
- жжение;
- сильный зуд.
При появлении подобных признаков аллергии необходимо принять антигистаминный (противоаллергический) препарат, смыть остатки мази с кожи, обратиться за помощью к врачу.
Противопоказания
В большинстве случаев лечение Ихтиоловой мазью проходит без осложнений. Противопоказаниями является только наличие открытых ран в месте нанесения состава и индивидуальная непереносимость любого из компонентов.
Возможные аналоги
Наиболее эффективные антисептики, которыми при необходимости можно заменить Ихтиоловую мазь:
- раствор калия перманганата;
- Ихтиол;
- мазь Вишневского;
- Левомеколь;
- Антисепт;
- Фукорцин;
- Хлорофиллипт.
При лечении фурункулеза нередко врачи назначают мазь Вишневского, которая также является антисептиком, эффективна против бактерий, рекомендована для лечения инфицированных ран. Она также имеет натуральный состав.
Среди особенностей, чем отличается мазь Вишневского от Ихтиоловой мази:
- в составе присутствует березовый деготь и фенольный продукт ксероформ;
- мазь Вишневского не стимулирует созревание гнойника;
- имеет более выраженные бактерицидные свойства, поэтому чаще рекомендуется при лечении гнойных ран.
При выборе аналогов врач оценивает состояние кожи, наличие открытых ран и новообразований в месте нанесения препарата.
Ихтиоловая мазь является обеззараживающим средством с антисептическим действием. Его не применяют для лечения открытых ран, но часто назначают для ускоренного созревания фурункулов, угрей, очищения кожи при акне.
Источники
- Тимошенко Л. В., Коханевич Е. В., Травянко Т. Д. и соавт. // Практическая гинекология. 2-е издание // Киев: Здоровье // 1988;
- Ихтиоловая мазь// Справочник лекарственных средств Vidal // 2022.
Так как мазь Левомеколь обладает антибактериальным эффектом, и при этом стимулирует восстановление структуры тканей, препарат показан при следующих заболеваниях:
- заражение ран патогенной микрофлорой, язвы и гнойные абсцессы на эпидермисе;
- ожоги (преимущественно 2 и 3 степени);
- нарушение целостности тканей при травмах;
- некротические процессы;
- мокнущая и сухая экзема;
- мозоли;
- трофические язвы;
- обморожения конечностей (поверхностные слои кожи);
- прыщи, угревая сыпь, карбункулы, фурункулы;
- отит и гайморит (в том числе и с гнойными выделениями);
- обработка швов после оперативного вмешательства
- пролежни;
- геморрой.

Мазь Левомеколь можно использовать детям
«Левомеколь» можно использовать для детей с 1 года. Но перед этим обязательно необходимо проконсультироваться с педиатром.
Противопоказания
Как и многие препараты, «Левомеколь» имеет противопоказания:
- индивидуальная непереносимость компонентов медикамента;
- гиперчувствительность организма;
- грибковые поражения эпидермиса;
- склонность к аллергическим реакциям;
- псориаз.
В официальной инструкции по использованию указано, что в педиатрии мазь назначается, начиная с 3-х лет. Однако многие педиатры на основании безвредности мази «Левомеколь», разрешают её применение с грудного возраста.
Побочные эффекты
«Левомеколь» считается универсальным препаратом, который обычно хорошо переносится пациентами. Но при передозировке (в случае применения препарата более недели), могут возникнуть аллергические кожные реакции.
- гиперемия;
- жжение;
- зуд;
- крапивниц;
- дерматиты в месте нанесения;
- локальный отек;
- при использовании влагалищных тампонов, может проявиться кандидоз.
О несовместимости с другими лекарственными средствами не сообщалось. Следите, чтобы мазь не попала в глаза, на слизистые оболочки и внутрь. При попадании в глаза и на слизистые оболочки следует немедленно промыть их проточной водой. При проглатывании необходимо промыть желудок.
Во время беременности и грудного вскармливания
Так как Левомеколь принимается местно, не попадает в кровоток и не оказывает системного действия, то противопоказаний, кроме общих, для беременных женщин и мам, которые кормят малыша грудью, нет.

Перед использованием мази необходимо проконсультироваться с врачом
Левомеколь при лечении ожогов
При ожогах Левомеколь нужен, чтобы не допустить заражения раневой поверхности болезнетворными инфекциями, а также для ускорения заживления тканей. Левомеколь справляется и с воспалениями, которые могут повлечь нагноение раны. Мазь хорошо очищает место поражения как от гнойного отделяемого, так и от некротических клеток.
Система обработки ожога небольшой площади 1-2 степени следующая:
- перед нанесением мази рану промывают под проточной водой;
- мазь наносится на стерильную марлевую салфетку, которая накладывается на раневую поверхность;
- повязка накладывается на сутки;
- перевязки делают каждый день – до 5 раз в сутки.
Ожог обрабатывают до полного заживления тканей. Общая продолжительность курса при небольших бытовых ожогах составляет 5 – 14 дней.
Левомеколь при лечении прыщей
«Левомеколь» обладает антибактериальным и ранозаживляющим действием, поэтому широко используется в дерматологии, частности, в лечении угревой сыпи. Курс лечения зависит от степени выраженности заболевания и количества высыпаний на коже.
Мелкие прыщи лечат, нанеся на область поражения тонкий слой мази. Это делается вечером на несколько часов, а перед сном Левомеколь смывается. В течение двух недель прыщики исчезают, кожа лица выравнивается, заживают небольшие рубчики.
Лечение прыщей с помощью мази
На единичные воспаленные прыщи Левомеколь наносят точечно тонким слоем, а сверху закрывают небольшим кусочком ваты и оставляют на 2-3 часа. Терапия составляет 2-3 дня.
Что касается вскрытых прыщей, то лекарство закладывают непосредственно в образовавшиеся отверстия.
Для лечения угревой сыпи Левомеколь наносят на область поражения на всю ночь. Утром мазь необходимо смыть. Обычно курс лечения занимает 2 недели, в течение которых воспаление спадает, угри прорываются или рассасываются.
Для устранения подкожных прыщей необходимо сделать следующее:
- после умывания с мылом кожу очищают любым тоником или лосьоном;
- наносят мазь тонким слоем на стерильную салфетку и прикладывают к участку кожи с угрями;
- повязку фиксируют с помощью лейкопластыря.
Продолжительность лечебной процедуры составляет 3-5 часов. Если на коже возникли глубокие болезненные гнойники, то повязку держат на теле всю ночь.
Продолжительность терапии составляет около 7-10 дней, в зависимости от степени поражения дермы.
Левомеколь при лечении геморроя
Мазь Левомеколь можно использовать в качестве дополнения к комплексной терапии при геморрое в периоды обострения. Применять мазь рекомендуется в случаях, когда из геморроидальных узлов выделяется кровь. Так как препарат оказывает антибактериальное действие (ранки могут быть инфицированы каловыми массами), помогает снять воспаление и нейтрализовать патогенные бактерии, Левомеколь назначают для регенерации тканей анального отверстия.
необходимо обмыть промежность и анальное отверстие водой с мылом, и обсушить мягким полотенцем;

Левомеколь при геморрое
Продолжительность терапии – 10 дней. Поскольку Левомеколь не специализированный препарат антигеморроидального типа, после снятия воспаления решение о продолжении терапии и назначении препаратов принимает только лечащий врач.
Левомеколь при лечении ран
Левомеколь помогает заживлять пораженные ткани и предотвращает инфицирование раневой поверхности. Причем не так важно, нагноилась рана или нет.
Если рана не гнойная, то сначала пораженный участок обрабатывается антисептиком. Мазь наносится тонким слоем на ночь, затем ее необходимо прикрыть стерильной марлевой салфеткой и зафиксировать бинтом. Чаще всего обработка раны требуется один раз в день.
Если же рана гноится, то при помощи смоченных антисептиком ватно-марлевых тампонов убирается гной и выделяемый секрет. Затем в рану закладывается мазь Левомеколь – она должна быть заполнена вся, но не слишком плотно. Сверху пораженный участок покрывается марлевой салфеткой, также пропитанной мазью. Что касается частоты смены повязки, то все зависит от количества выделяемого гноя. Обычно достаточно двукратной перевязки.
А если рана глубокая и сопровождается инфекционным поражением, то Левомеколь предварительно разогревают до 35 градусов Цельсия, затем пропитывают мазью стерильную салфетку (можно использовать несколько, если пораженная область обширная) и вводят в очаг поражения. Если область поражения обширная, используют несколько салфеток с мазью Левомеколь. Важно, чтобы рана была заполнена полностью, но не слишком плотно.
Отметим, что для введения медикамента в колотые и глубокие раны лучше использовать дренажную резиновую трубку, а саму разогретую мазь вводить при помощи шприца.
Продолжительность курса терапии обычно длится от 5 до 10 дней.
Применение мази Левомеколь в гинекологии
Левомеколь успешно применяется в гинекологии и урологии.
В гинекологии терапия проводится с помощью тампонов, с нанесенной на них мазью. Подобный метод показан для лечения следующих состояний:
- воспалительная эрозия шейки матки;
- воспаление придатков матки (яичников, фаллопиевых труб);
- расхождение влагалищных швов после разрывов при родах или операций.
Система лечения представляет собой следующую последовательность действий:
- перед применением женщине необходимо тщательно подмыться и высушить кожу места обработки и промежности;
- если терапия применяется после расхождения влагалищных швов или после операций, то швы необходимо обработать слабым раствором марганцовки или фурацилина;
- необходимо сделать небольшой тампон из ваты, сверху наложить на него мазь размером 15 мм х 15 мм, и высотой 5 мм;
- ввести во влагалище на ночь, а утром извлечь;
- если терапия применяется после расхождения влагалищных швов или после операций, то мазь наносится на марлевую повязку и прикладывается к швам. Затем надевается чистое бельё (если есть необходимость, дополнительно можно использовать прокладку). Повязка остается от 2 до 6 часов.
Описанным выше способом активное вещество мази доставляется к пораженной области и всасывается в окружающие ткани влагалища.
В урологии Левомеколь используют при лечении баланита и баланопостита у мужчин, поскольку оказывает противовоспалительное и противомикробное действие. Система лечения представляет собой следующую последовательность действий:
- перед нанесением мази головку полового члена промывают слабым раствором марганцовки или фурацилина, удаляя гной и отмершие ткани;
- на пораженное место плотным слоем накладывают Левомеколь.
Средство накладывают 1-2 раза в сутки до полного выздоровления. После снятия воспаления Левомеколь накладывают еще в течение недели по 1 разу в день – вечером, перед сном.
Левомеколь или мазь Вишневского. Что лучше?
Начнем с того, что мазь Вишневского и Левомеколь хоть и применяются в похожих случаях, но все-таки имеют разнонаправленный спектр действия. Так, мазь Вишневского эффективна, когда рана находится в процессе регенерации. Поэтому она не может быть использована при нагноении раны или ее сильном воспалении. Да, препарат содержит в составе антисептик, но его концентрации недостаточно, чтобы обеспечить бактерицидный эффект. Тем более дёготь и касторовое масло стимулируют кровообращение в пораженной области, чем усугубляют ситуацию.
Именно поэтому мазь Вишневского не такая эффективная, так как Левомеколь имеет более высокую антибактериальную активность за счёт наличия в нём антибиотика и ускоряет процесс оттока гноя из раны. Также важными являются следующие отличительные черты, которые определяют превосходство мази Левомеколь:
- отсутствие неприятного запаха;
- более высокие репарационные характеристики;
- не провоцирует раздражения в зоне обработки;
- при лечении фурункулов Левомеколь быстрее инициирует нарыв и вскрытие гнойника с последующим заживлением раны.
Но если пациенту помогает мазь Вишневского, то менять ее нет особого смысла.
Аналоги
Аналоги мази Левомеколь обладают бактерицидным и заживляющим эффектом. Но разница заключается в действующем веществе препарата. Так, среди аналогов можно назвать Фугентин, Левосин (дополнительно обладает обезболивающим эффектом), Протэгентин, Фастин-1, Салицилово-цинковая паста.
Синонимами, то есть лекарствами с тем же самым веществом (но в большей концентрации), что и у мази Левомеколь, можно считать Нетран и Левометил. Лекарства-заменители может назначить только лечащий врач.
Источники
- Самаева Екатерина Валентиновна // Сравнительная характеристика особенностей течения регенераторных процессов при пересадке культивированных дермальных аутофибробластов и лечении мазью «Левомеколь» // Universum: медицина и фармакология;
- Циколия Э.М., Ивашев М.Н // ФАРМАКОДИНАМИКА ЛЕВОМЕКОЛЯ // Международный журнал экспериментального образования // 2016.
Мазь Левомеколь - дешевый и эффективный препарат
Что такое халязион? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нежибовской Юлии Валерьевны, офтальмолога со стажем в 8 лет.
Над статьей доктора Нежибовской Юлии Валерьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Цыганок и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Халязион — это хроническое воспаление хряща века [3] . Сопровождается появлением на краю века небольшого образования в форме горошины, иногда наблюдается покраснение или отёк. Часто халязион ошибочно принимают за ячмень. Он не опасен для жизни и обычно не приводит к тяжёлым последствиям.
Краткое содержание статьи — в видео:
Халязион или ячмень?
Мало кого миновала такая неприятность, как ячмень или халязион на веке. Все, кто сталкивались с этими заболеваниями, знают, что при своих незначительных размерах они могут доставить массу неудобств.
Чтобы понять, чем же халязион отличается от ячменя, необходимо обратиться к анатомии.
В структуре век имеется хрящ, более выраженный у верхнего века. В толще хряща находятся продолговатые мейбомиевые железы, которые вырабатывают гидрофобный (жирный) компонент слёзной плёнки. Их протоки открываются в межкраевое пространство: если отодвинуть нижнее веко, то вдоль края будут видны маленькие отверстия этих протоков.
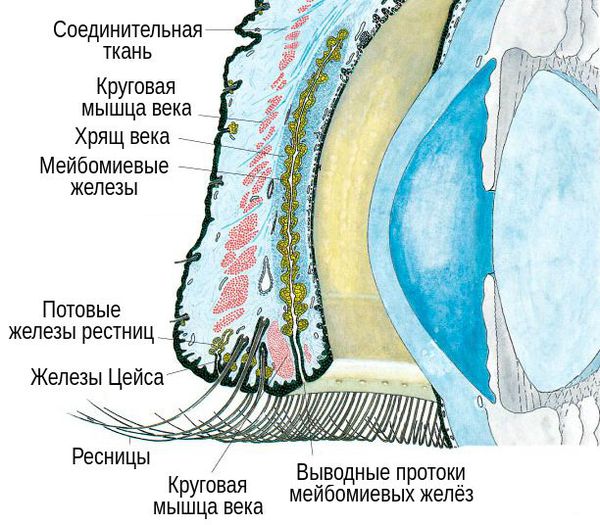
При хроническом воспалении желёз ( мейбомите ) их выводные протоки закупориваются. В результате содержимое собирается в толще века, образуя уплотнение — халязион (градину) [2] .
Ячмень же представляет собой острое гнойное воспаление, которое может локализоваться в железе Цейса, волосяном мешочке ресниц (наружный ячмень) либо дольках мейбомиевой железы (внутренний ячмень). Последний вид ячменя отличается по клинике только тем, что процесс сосредоточен не с наружной, а с внутренней стороны века [4] .
В целом халязион обычно более крупный и менее болезненный, чем ячмень. Но одно всегда может привести к другому: ячмень в конечном итоге может стать причиной хронического безболезненного халязиона, в то время как халязион — нагноиться и перерасти в острое гнойное воспаление.
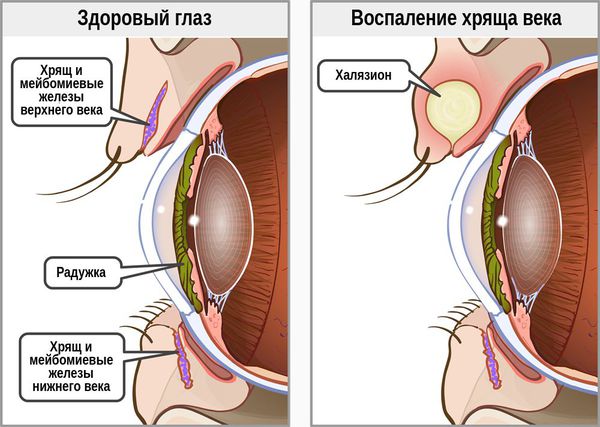
Почему возникает халязион
Однозначного ответа на этот вопрос нет. По некоторым исследованиям, нарушение пассажа секрета мейбомиевых желёз может быть связано с сахарным диабетом, язвой желудка или двенадцатиперстной кишки, аллергическими заболеваниями, розацеа, себорейным дерматитом или гиперхолестеринемией (повышением концентрации холестерина в крови) [17] [18] [19] [20] [21] [22] . При этом утверждать, что именно эти заболевания способствуют возникновению халязиона, нельзя: они могут сопровождать воспаление хряща века, протекая параллельно.
Также халязион ассоциируется с угревой сыпью и хроническими блефаритами — группой заболеваний, сопровождающихся воспалением краёв век. Из паразитарных и инфекционных заболеваний можно отметить лейшманиоз, туберкулёз и частые вирусные инфекции [3] [5] [7] .
Как побочный эффект халязион может возникнуть у пациентов, получающих препарат Бортезомиб (Велкейд®) для лечения онкологических заболеваний [6] .
У детей развитие халязиона иногда связано с врождёнными иммунодефицитами (например, гиперглобулинемией E), а также вирусными конъюнктивитами и недостаточной гигиеной век [1] .
Некоторые врачи придерживаются гипотезы, что халязион вызывают кожные клещи демодекс. В небольшом количестве они присутствуют на коже всех людей, а их активное размножение и возникновение демодекоза действительно сопутствуют развитию халязиона [13] [23] . Но однозначно утверждать, что именно демодекс вызывает халязион нельзя, т. к. отсутствуют убедительные клинические данные [5] . Скорее всего, эти процессы возникают из-за одних и тех же не до конца установленных факторов и протекают параллельно.
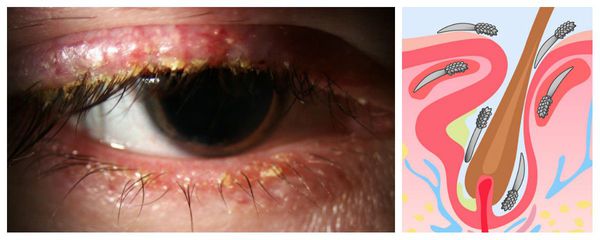
Клиническая картина демодекоза часто наблюдается у пожилых пациентов, а также у людей с ослабленным иммунитетом, изменением преломляющей силы глаза (дальнозоркостью или астигматизмом), нарушениями обмена веществ, розацеа и себореей. Заболевание также может возникнуть у детей с хроническими заболеваниями лёгких и пищеварительного тракта, однако их роль ещё не доказана [5] [10] .
Часто ли болеют халязионом
Точных эпидемиологических данных по заболеваемости нет, но известно, что ячмени и халязионы — весьма распространённые болезни. У взрослых они встречаются чаще, чем у детей — это связывают с действием андрогенов на себум (кожное сало). Однако стоит отметить, что воспалительные заболевания глаз у детей занимают одно из ведущих мест в структуре офтальмологических проблем детского возраста. По данным профессора Ю. Ф. Майчука, на них приходится более 40 % случаев амбулаторного приёма окулиста и до 50 % случаев оформления в стационар [12] .
Среди взрослого населения заболеванию более подвержены люди 30-50 лет, причём в равной степени как мужчины, так и женщины [2] [15] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы халязиона
Самой распространённой жалобой при халязионе является локальное подкожное образование, чаще в области верхнего века. Зачастую оно видно невооружённым глазом. По величине может быть небольшим, как горошина, или достигать весьма значительных размеров.
Халязион склонен к спонтанному вскрытию и рассасыванию в течение 2-8 недель, хотя в некоторых случаях он может беспокоить пациента и дольше [16] . При медленном развитии воспаления халязион безболезненный, спаян с нижележащим слоем, но может слегка перекатываться под пальцами, кожа над ним чаще не воспалена, может быть приподнята или деформирована [4] . В случае острого развития болезни появляется краснота кожи, отёк и боли в месте уплотнения.
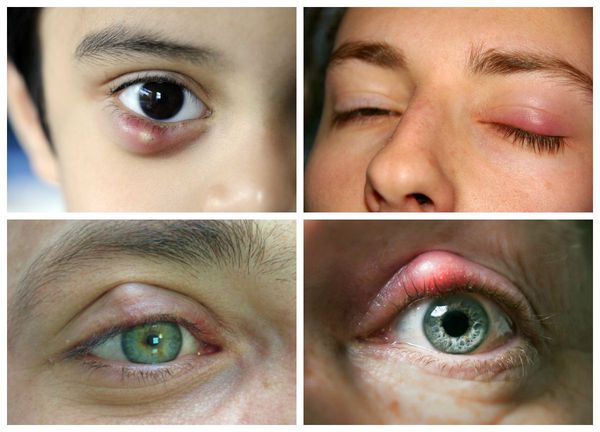
Наличие лихорадки и ухудшение общего состояния не характерны для халязиона. Изменений со стороны внутренних структур глаза нет, зрительные функции, как правило, не страдают, но иногда, в результате поражения роговицы, может наблюдаться астигматизм [16] .
Патогенез халязиона
Халязион образуется в результате обструкции (закупорки) мейбомиейвой железы. Он представляет собой массу грануляционной ткани с хроническим воспалением (с лимфоцитами и макрофагами, насыщенными липидами). В отличие от халязиона, ячмень, прежде всего, является острым воспалением, которое связано с некрозом и образованием гноя.
Из-за особенностей строения халязион иначе называют гранулёмой. На его гистологических срезах обнаруживается глубокое кожное или подкожное гнойное липогранулематозное образование, окружённое псевдокапсулой. Оно содержит нейтрофилы, плазматические клетки, лимфоциты, гистиоциты и гигантские клетки, которые указывают на наличие воспаления [1] .
Описать все механизмы развития халязиона непросто из-за многообразия причин его появления. Как правило, они связаны с нарушением микроциркуляции и развитием воспаления. Например, при сахарном диабете повышается уровень глюкозы в крови. Это состояние приводит к изменению микроциркуляции и проблемам с питанием в тканях. В итоге процесс заживления замедляется, присоединяются вторичные инфекции.
Классификация и стадии развития халязиона
В зависимости от глубины поражения халязион может быть поверхностным (воспаление в мейбомиевой железе) и глубоким (воспаление в самом хряще века). Клинически они никак не различаются.
- большой одиночный халязион;
- халязион, не поддающийся консервативному (медикаментозному) лечению;
- множественные халязионы [2] .
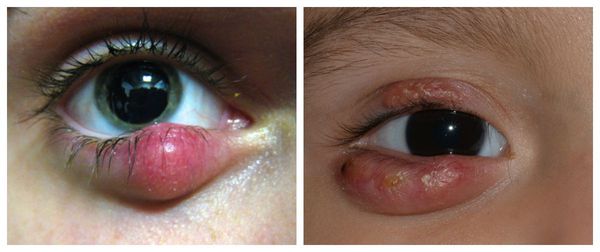
В отдельную категорию стоит отнести абсцедирующий халязион — пиогенную гранулёму. Это острый процесс, сопровождающийся нагноением (абсцедированием). Он развивается из-за постоянного воспаления и присоединения инфекции. При этом халязион увеличивается, кожа в его области краснеет и отекает, а прикосновение к нему вызывает острую боль.
Осложнения халязиона
Большой халязион (размером с крупную фасоль или занимающий половину века), особенно расположенный в центре верхнего века, может вызывать нарушения зрения. Например, механическое воздействие на роговицу, которое пациент ощущает как катающийся шарик, приводит к постоянному давлению и изменению её формы. В результате этого развивается астигматизм: снижается зрение, предметы раздваиваются или кажутся искривлёнными, человек начинает путать схожие по написанию буквы [5] .
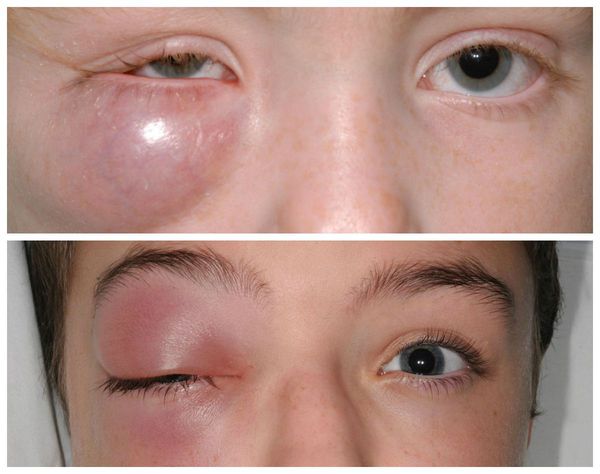
Также встречаются, хотя и достаточно редко, тяжёлые осложнения халязиона (например, пресептальный целлюлит — воспаление подкожно-жировой клетчатки орбиты). Такие осложнения в основном наблюдаются у пациентов, склонных к атопическим, нестандартным реакциям организма [5] . Появляется сильная боль и слезотечение , повышается температура тела, заметно снижается зрение. Кожа вокруг глаза становится красной, отёк усиливается. Зачастую многие пациенты не могут самостоятельно открыть глаз. В этих случаях необходима медицинская помощь в условиях стационара [8] .
Диагностика халязиона
Стандартный офтальмологический осмотр достаточно информативен, поэтому дополнительные методы диагностики, как правило, не требуются. У пациента обязательно уточняются следующие сведения:
- есть ли проблемы со зрением;
- возникали ли эпизоды острых вирусных инфекций;
- каков иммунный статус;
- есть ли хронические заболевания, кожные острые инфекции, туберкулёз или онкология;
- были ли травмы или хирургические вмешательства;
- подвергался ли пациент воздействию лекарств, токсинов или аллергенов.
Возможно проведение ультразвукового исследования (УЗИ) халязиона для качественной оценки воспалительного процесса. Этот метод позволяет уточнить его локализацию, размеры, структуру и взаимосвязь с окружающими тканями. Однако в клинической практике УЗИ халязиона не нашло широкого применения [9] .
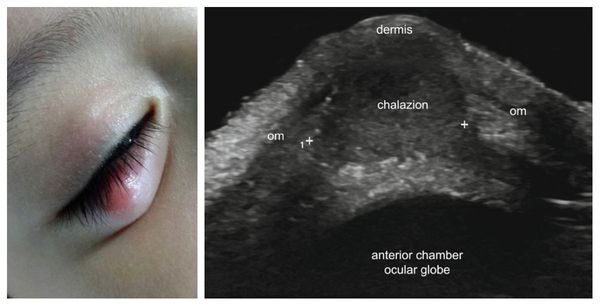
Так как развитие халязиона не связано с бактериями, необходимости в выполнении бактериологического посева нет. Он может потребоваться только при подозрении на присоединение инфекции. Гистологическое исследование целесообразно проводить только онкобольным при подозрении на метастазирование опухоли, во всех остальных случаях это обследование можно считать избыточным [10] .
Дифференциальная диагностика с внутренним ячменём проводится на основании осмотра. Однако в течение первых двух дней эти заболевания могут никак не отличаться. Заподозрить ячмень можно при повышении температуры тела, появлении озноба и сильного воспаления в области века [16] .
У пожилых людей под "бесконечный" (хронический) халязион может маскироваться группа онкологических заболеваний: плоскоклеточный рак, себорейная либо микроцистная карцинома. У пациентов с ослабленным иммунитетом, проходящих курс химиотерапии, иногда нарушается работа мейбомиевых желёз (изменяется их секрет). Это приводит к развитию мейбомита и блефарита, которые способствуют появлению халязиона. Однако при этом нельзя исключить вероятность метастазирования в веко [11] . Поэтому постановка диагноза "халязион" у людей со злокачественными опухолями требует повышенного внимания.
Лечение халязиона
Заболевания век лечатся чаще всего амбулаторно. Лечение довольно длительное (может занимать до нескольких месяцев) и требует от пациента терпения и тщательного выполнения процедур.
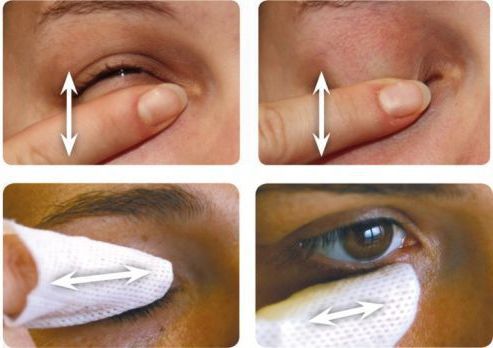
У взрослых небольшие халязионы рассасываются около двух недель с использованием местных комбинированных препаратов (с антибактериальным и противовоспалительным компонентом). Одновременно с этим назначают тёплые компрессы и гигиенический массаж век. Однако такое консервативное лечение помогает в 50 % случаев заболевания [2] [5] .
Общая (системная) антибактериальная терапия показана в случае первичной либо вторичной инфекции или при развитии выраженного гнойного воспаления. Также системная антибиотикотерапия показана при сочетании халязиона с блефаритом, розацеа или акне [5] .
Существуют предположения, что для снижения риска рецидивов лечение хронического блефарита и халязиона следует проводить совместно с гастроэнтерологом, под контролем уровня глюкозы в крови [7] . Исходя из этого врачи рекомендуют исключить сахар, если пациент злоупотребляет им, а также исключить острое, жирное и жареное тем, у кого проблемы с работой желудочно-кишечного тракта. Однако данная практика не имеет под собой убедительной доказательной базы.
Если помимо халязиона у пациента диагностирован демодекоз, лечение может быть направлено на устранение его причины. При низком количестве особей кожного клеща этиотропную терапию не проводят [10] [13] .
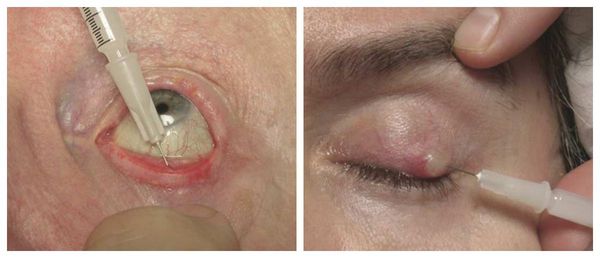
Если положительная динамика при консервативном лечении не наблюдается, взрослым пациентам назначают интралезиональную стероидную инъекцию — укол противовоспалительного препарата в халязион под местной анестезией. Стероид уменьшает воспаление в хряще и размер образования, иногда халязион полностью исчезает. Инъекция может использоваться отдельно или в сочетании с местными комбинированными каплями либо мазями.
Считается, что интралезиональные стероидные инъекции столь же эффективны, как и оперативное лечение халязиона. Однако введение стероидов часто (в 2% случаев) приводит к серьёзным осложнениям: потере зрения, атрофии подкожно-жировой клетчатки и депигментации кожи [26] [27] .
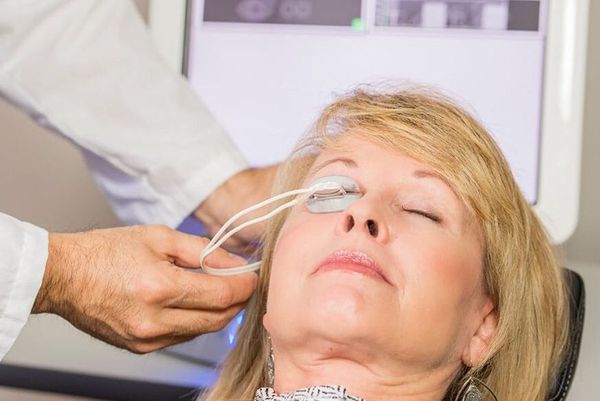
Активно применяется хирургическое лечение. Оно проводится при неуспешной консервативной терапии. Операция несложная, выполняется амбулаторно, под местной анестезией. Разрез может быть сделан как со стороны кожи, так и со стороны слизистой. На веко накладывается специальный окончатый зажим, полость вскрывается, вычищается, после чего накладывается асептическая повязка, и пациента отпускают домой. Ему назначается местное лечение в виде антибактериальных капель или мази. Швы накладывают крайне редко.
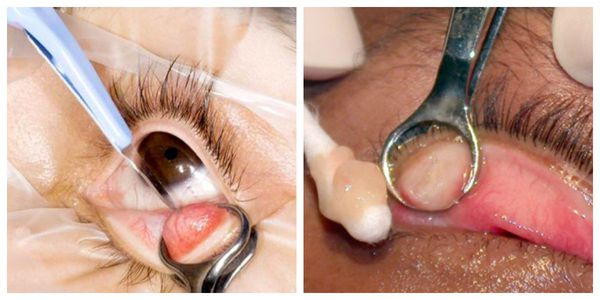
После операции на веке может возн икнуть синяк. Он возникает при наложении зажима, чаще является косметическим дефектом и проходит через две недели. Для уменьшения его размеров используют сухие холодные компрессы, но только в том случае, если во время диагностики у пациента не выявлено нарушения работы мейбомиевых желёз. Иначе холодные компрессы могут привести к закупорке протоков мейбумом и формированию новых халязионов.
В силу возраста выполнение хирургическог о вмешательства у детей сопровождается некоторыми сложностями, поэтому зачастую операция проводится в условиях стационара под общим обезболиванием.
Прогноз. Профилактика
Прогноз благоприятный. Рецидив возможен при неполном разрушении капсулы в ходе операции, причём халязион в таком случае может возникнуть на том же месте. Часто повторное развитие болезни обусловлено общим состоянием организма и другими заболеваниями век.
Чтобы избежать образования халязиона, важно соблюдать основные правила ухода за веками:
- Самомассаж век для устранения закупорки желёз.
- Очищение век с помощью тёплых компрессов и специальных косметических средств в виде крема или геля. Вместо гелей для гигиены век можно использовать разбавленный детский шам пунь, различные варианты мыла. Эти средства улучшают отток секрета мейбомиевых желёз, очищают веки от чешуек и загрязнений.
- Физиотерапевтическое воздействие аппаратом LipiFlow для более эффективного очищения и пассажа секрета мейбомиевых желёз. Принцип работы основан на прогревании век (40,5 °С) и мягкой пульсации, которая стимулирует отток секрета из мейбомиевых желёз и их очищение. Хорошо подходит для пациентов с хроническими блефаритами, осложнением которых очень часто становится халязион [5][14] .
- Употребление продуктов, содержащих незаменимые ненасыщенные жирные кислоты (моллюски, лосось, тунец, сельдь, рыбий жир и др.), либо использование препаратов Омега 3 и Омега 9 [5] .
Для профилактики рецидивов халязиона рекомендуется увлажнять воздух, сбалансировано питаться, соблюдать правила личной гигиены, делать массаж век и ухаживать за кожей, правильно подбирать мягкие контактные линзы и соблюдать режим их ношения. Также для кожи лица и век всегда полезен достаточный сон, умеренное пребывание на солнце и защита от ультрафиолета, физические упражнения и свежий воздух.
Читайте также:

