Чем мыть ребенка с атопическим дерматитом
Обновлено: 02.05.2024
Атопический дерматит проявляется излишней сухостью кожных покровов, появлением на ней трещин, высыпаний, красных пятен, шелушения и воспаления. На протяжении длительного времени считалось, что пациенты, страдающие этим заболеванием, должны свести к минимуму водные процедуры.
Современные исследования доказали, что ванны при атопическом дерматите не только возможны, но и при правильном их проведении приносят большую пользу. Вода оказывает положительное влияние на состояние кожи: она очищает, успокаивает, нормализует водный баланс клеток, способствует расслаблению.
Правила проведения ванн при атопическом дерматите
Водные процедуры будут полезны при условии соблюдения некоторых правил, а именно:
- вода не должна быть горячей, это провоцирует покраснение кожи и вызывает зуд, оптимальная температура составляет 35-36 С°;
- длительность нахождения в ванне не должна превышать 10-15 минут;
- запрещено пользоваться мочалками или жесткими щетками, нельзя тереть кожу;
- исключить применение скрабов и пилингов для глубокого очищения кожи, это травмирует чувствительный верхний слой и вызывает зуд и воспаление;
- после приема ванны не рекомендуется тереть кожу полотенцем, следует слегка промокнуть ее нежными движениями;
- не пользоваться обычными средствами для душа, выбирать для очищения и увлажнения косметические средства-эмоленты, которые удерживают влагу в клетках;
- после купания нанести на кожу увлажняющий крем из серии средств-эмолентов с цель сохранения живительной влаги.
В обычных квартирах из кранов, как правило, подается хлорированная вода. Она нежелательна для атопической кожи. Перед приемом ванны такую воду нужно отстаивать в течение часа. Более эффективными, особенно для детей, являются именно ванны, а не душ. Водные процедуры можно проводить как в период обострения заболевания, так и при ремиссии. Не рекомендуются купания в общественных бассейнах по причине хлорированной воды.




Прием ванн маленькими детьми не только улучшает состояние кожи при атопическом дерматите, но и нормализует психо-эмоциональную сферу, устраняет тревожность и раздражительность, улучшает сон.

Предлагаем описание нескольких вариантов ванн, которые полезны при атопическом дерматите.
Сероводородная ванна
Бальнеологическая процедура предусматривает прием ванны с минеральной водой, обогащенной сероводородом. Такие водные процедуры обычно назначают во время санаторно-курортного лечения. Сероводород способствует расширению капилляров и ускорению кровообращения.
Прием ванн обеспечивает улучшение обменных и энергетических процессов, снимает воспаление, устраняет тяжесть аллергических реакций, повышает упругость кожи, нормализует ее водно-липидный баланс.
Сероводородные ванны лучше принимать курсом из 10-14 процедур, которые назначают каждые два-три дня. Количество процедур зависит от тяжести симптомов заболевания и определяется врачом.
В продажу поступают специальные средства, которые позволяют принять ванну с сероводородом в домашних условиях. При этом нужно соблюдать инструкцию и принимать меры предосторожности
Ванны с морской солью
Морская соль давно известна благотворным влиянием на состояние кожи. Ванны на ее основе часто используют для лечения многих дерматологических заболеваний, в том числе и атопического дерматита. Соль богата такими полезным веществами как калий, кальций, магний, натрий.
Для приготовления раствора нужное количество соли растворяют в горячей воде, а затем разводят ее теплой водой. Полученное средство добавляют в приготовленную ванну. Длительность водной процедуры составляет 10-15 минут.
Ванны на основе морской соли не рекомендуются при беременности, гипертонии, туберкулезе, тромбофлебите, злокачественных опухолях.
- Польза ванны с морской солью:
- смягчение кожи при повышенной сухости;
- снятие зуда и воспаления;
- выведение накопившихся токсинов;
- улучшение кровообращения;
- восстановление сил и энергии;
- расслабление и снятие признаков повышенной тревожности.
Если ванны с морской солью планируются для детей, необходимо проконсультироваться с врачом.
С овсянкой
Для приготовления такой ванны берут специальный измельченный порошок овса или же готовят наполнитель из помола растения при помощи кофемолки или мясорубки.
Ванная с овсянкой оказывает увлажняющее и противовоспалительное действие. Наличие антиоксидантов в составе способствует быстрому заживлению кожи при трещинах и других повреждениях.
- смягчает кожу, снимает зуд и раздражение;
- увлажняет, создает защитный барьер на коже;
- препятствует усугублению аллергических реакций;
- уменьшает отечность.
Приготовленную овсянку помещают в теплую воду на несколько минут. Она должна раствориться, чтобы цвет воды стал молочным. Больной садится в ванну и находится в ней до 15 минут. После проведения процедуры нужно ополоснуть все тело чистой водой и нанести на пораженные участки кожи увлажняющее средство.
С чередой
Череда обеспечивает противовоспалительное, успокаивающее, антиоксидантное действие на кожные покровы. Из нее делают примочки и компрессы, а также проводят водные процедуры. Ванночки с чередой полезны в любом возрасте, но особенно они популярны при купании младенцев. Их можно проводить с первых месяцев жизни ребенка.
Сушеная трава растения продается в аптеках. Есть также специальные пакетики для организации водных процедур, они содержат измельченное сырье.
Ванны с чередой полезны на ранних стадиях развития болезни, при появлении незначительных признаков раздражения, воспаления и шелушения кожи. Они могут быть аналогами мазей и других лекарственных препаратов. Но при лечении ваннами с чередой нужно, чтобы ребенок находился под наблюдением врача.
В воду добавляют приготовленный отвар череды и помещают ребенка на 10 минут. По окончанию приема ванны тело споласкивают теплой чистой водой и наносят на кожу увлажняющее средство. Ванны принимают ежедневно перед сном в течение 10 дней. Череда также отказывает успокаивающее действие на нервную систему малыша.
Профилактика атопического дерматита
Для того, чтобы уменьшить тяжесть симптомов и достичь периода длительной ремиссии, рекомендовано соблюдать следующие меры профилактики:
- обеспечить правильный уход за кожей – регулярное увлажнение и очищение при помощи специальных косметических средств;
- носить одежду из натуральных тканей;
- пользоваться гипоаллергенными стиральными порошками;
- проводить регулярную влажную уборку в помещении;
- исключить продукты, провоцирующие аллергические реакции;
- не допускать тяжелых физических нагрузок и сильных эмоциональных переживаний.


Если атопический дерматит отмечают у ребенка грудного возраста, необходимо с большой осторожностью вводить новый прикорм. Его дают в небольших количествах и следят за реакцией кожи. При возможности нужно обеспечить младенцу грудное вскармливание. Материнское молоко максимально адаптировано под потребности грудного ребенка.

Первичная профилактика атопического дерматита должна начинаться еще на этапе беременности, особенно если члены семьи страдали этим заболеванием. Из меню следует исключить продукты, способные вызвать аллергию, а также не принимать лекарственные препараты, если на это нет крайней необходимости.
Средства при атопическом дерматите
Для принятия ванн и после них рекомендуется пользоваться специальными косметическими средствами серии «Эмолиум». Они обеспечивают полноценный уход за чрезмерно сухой кожей, склонной к высыпаниям, зуду и раздражению.
При уходе возможно использование эмульсии для купания «Эмолиум». Она предназначена для смягчения жесткой воды и деликатного очищения чувствительной кожи. Средство подходит для купания новорожденных, рекомендовано для ежедневного применения.
Преобладание липидных веществ в составе эмульсии создает на поверхности эпидермиса пленку, препятствующую потере влаги. Масла макадамии и карите восстанавливают эластичность и устраняют признаки воспаления, а масло авокадо восполняет дефицит жиров, ускоряя процессы регенерации клеток.
Регулярное применение эмульсии «Эмолиум» для принятия ванн способствуют устранению симптомов атопического дерматита и улучшению общего состояния кожи. Главный результат – это восстановление нормального уровня увлажнения и устранение высыпания и кожного зуда.
Согласно медицинскому определению «дерматит» - это воспаление кожи (дермы). Атопический – протекающий необычно, возникающий из-за неправильной, слишком резкой реакции организма на различные раздражающие факторы и аллергены. Понятно, что воспалительный процесс в коже проявляется очень явно: покраснение, шелушение, отек, сыпь. А если присоединяется зуд, то малыш начинает расчесывать кожу, еще больше повреждая ее. Образуются мокнущие очаги, чередующиеся с участками утолщенной горячей кожи. Поэтому часто родители боятся купать ребенка с такими проявлениями.
Что же рекомендуют врачи: купать или не купать при обострении?
Если раньше, еще несколько десятилетий назад, было не принято купать ребенка при обострении атопического дерматита (раньше чаще использовали термин «диатез»), то сейчас врачи единодушны: купать, обязательно купать! Водные процедуры полезны как во время ремиссии, так и при обострении. Во время ремиссии при купании с кожи малыша удаляются все потенциальные аллергены, загрязнения, возможные болезнетворные бактерии. Кожа увлажняется, а далее на нее носится эмолент – крем, обладающий смягчающим действием, содержащий масла, жиры, смеси физиологических липидов. Так мы восстанавливаем нарушенную болезнью защитную функцию кожи, «ремонтируем» эпидермальный барьер. Купание при обострении носит те же функции, что и при ремиссии: очищение и увлажнение кожи. Более того, если при обострении врач назначит лекарственное средство наружного (топического) применения – мазь, то она лучше проникает через чистую и влажную кожу, и, значит, эффект от ее применения будет быстрее и активнее. К тому же после водных процедур малыш спит спокойнее и чувствует себя гораздо лучше.
Основные правила купания
В Федеральных рекомендациях Союза педиатров России для врачей даются такие советы: - лучше купать ребенка в ванночке, а не под душем; - температура воды для купания - не более 32-35 С, то есть вода должна быть прохладной, а не горячей; - для купания и мытья волос использовать пеномоющие средства подкисленные, с рН 5,5, например, Гель для купания с головы до пяток atopic®; - время пребывания малыша в ванне – не более 10-15 минут; - не рекомендуется использовать мочалку; - после купания не растирать кожу полотенцем, а бережно ее промокнуть. Нет никакой необходимости добавлять в воду экстракты трав или отвары. Как правило, они усиливают сухость кожи и могут содержать биологически активные ингредиенты, которые спровоцируют обострение. Важно отметить, что для купания нельзя использовать твердое кусковое мыло, потому что оно имеет щелочную реакцию, противопоказанную для атопичной кожи. Хорошими средства для купания являются так называемые «растворимые масла», которые выливаются в ванночку с водой и образуют белую эмульсию. После такого купания кожа малыша насыщается маслами, но вытирать нужно аккуратно: кожа становится скользкой. И обязательным условием грамотного ухода за кожей малыша-атопика является нанесение крема-эмолента сразу же после водной процедуры, не позже, чем через три минуты! Крем наносится с ног до головы так, чтобы не было ни одного участка сухой кожи. Кожа маленького атопика не должна быть сухой ни минуты!
Море и атопический дерматит
При купании в открытых водоемах важно соблюдать определенные правила, но не отказывать малышу в удовольствии плескаться на отдыхе в морской воде. Как и всех детей, маленького атопика нужно защищать от вредного воздействия УФ-лучей солнца. Перед выходом на улицу обязательно надевать панамку, легкую одежду с длинными рукавами, солнцезащитные очки. Младенцев в возрасте до 3 месяцев вообще лучше не выносить на открытые солнечные лучи. Обязательно наносить защитный крем с SPF-фактором не менее 15, а в жарких областях – SPF 30. К выбору крема следует отнестись ответственно: выбирать только гипоаллергенный продукт и сначала тестировать его на маленьком участке кожи запястья малыша. Если кожа не покраснела, раздражение не появилось, кремом можно пользоваться и не забывать «освежать» его слой после 2 часов пребывания на берегу или после купания в воде, если крем не водостойкий. После купания в море ополоснуть ребенка несоленой водой в душе или ванне и нанести эмолент более толстым, чем обычно, слоем, чтобы не допустить обезвоживания кожи.
Успех лечения ребенка с атопическим дерматитом зависит от:
- Устранения провоцирующих обострение заболевания факторов (аллергены, ветер, холод, водопроводная вода, трение, загрязненная кожа, использование косметических средств, мыла)
- Гидратации кожи, применение смягчающих средств (эмолиентов).
- Применение противовоспалительных препаратов (местные глюкокортикостероидные препараты, топические ингибиторы кальциневрина)
- Детям с атопическим дерматитом необходимо ЕЖЕДНЕВНО, в больших количествах использовать увлажняющие средства (эмолиенты). Для достижения хорошего клинического эффекта необходимо использовать достаточный объем смягчающих препаратов: так у взрослого с распространенным поражением кожи расходуется до 500- 600 г в неделю, у ребенка - до 250 г в неделю увлажняющего и смягчающего средства).
- Важно правильно наносить эмолиенты: тщательно мойте руки, наносите тонким слоем быстрыми гладкими движениями в направлении роста волос так, чтобы кожа заблестела. Кожа ребёнка в момент нанесения должна стать скользкой от количества эмолиента. Применяйте столько раз в день сколько необходимо, чтобы кожа была мягкой и влажной, обычно достаточно 3-4 раза в сутки при обострениях, в ремиссии 1-2 раза в день. Если кожа очень сухая можно наносить хоть каждый час, но в таком случае возможно поменять форму эмолиента – мази наносятся реже, чем крема, лосьоны, бальзамы. Нужно учесть, что в первую неделю применения эмолиент придется использовать чаще, чтобы сохранить влагу в коже, однако после первых недель лечения при стабильном применении необходимая частота нанесения уменьшится до 2-3 раз в сутки. Эмолиенты можно наносить до или после других препаратов, но лучше выдержать интервал около 30 минут между их нанесением. Остатки средства через несколько минут можно удалить мягкой салфеткой.
- Купаться нужно ежедневно! Очень важно соблюдать простой принцип: намочили-намазали. Исключение – мокнутие, появление жёлтых корочек, что может говорить о присоединении вторичной инфекции. В таких случаях необходимо использовать подсушивающие растворы с антисептиками и местные средства с антибиотиками по назначению врача. Использовать для купания воду невысокой температуры (32-36? С 0 ), но с учетом индивидуальной чувствительности ребенка.
Купание в горячей воде вызывает обострение дерматита и усиление зуда! Лучше использовать специальные средства для купания с нейтральным pH 5,5, которые не пересушивают кожу, не имеют мыла и сульфатов в составе. Купание в течение 15-20 минут оптимально для насыщения рогового слоя кожи водой. Мыть ребенка со специальными очищающими моющими средствами достаточно 1-2 раза в неделю. После водных процедур кожу необходимо вытирать аккуратно, промокательными движениями. Не тереть! Нанесите смягчающий крем СРАЗУ после мытья (в течение не менее 3 минут) для удержания влаги в коже.
- Создайте дома благоприятный микроклимат: влажность(средняя или высокая 60-80) и температура (20-22 градуса). Для этого необходимо регулярно проветривать помещение, проводить влажную уборку, использовать увлажнители. Благоприятный микроклимат играет решающую роль, если в комнате будет сухой воздух, в каких количествах бы вы не использовали эмолиенты, кожа будет терять воду и пересыхать.
- На участки сильно повреждённой кожи (мокнутия, свежие расчёсы) нельзя наносить любой эмолиент - сначала необходимо снять острое воспаление гормональным препаратом.
- В клинических рекомендациях по лечению детей с атопическим дерматитом препаратами первой линии терапии для купирования обострений являются топические глюкокортикостероидные средства (местные гормоны). Не бойтесь гормонов! Этовысокоэффективные и хорошо изученные препараты для лечения атопического дерматита,эффективно воздействующие на такие симптомы заболевания, как эритема, отечность, жжение, зуд. При правильном применении и назначении современных глюкокортикоидных препаратов для местного применения побочные эффекты практически не встречаются.
- В случае ограниченного процесса местные глюкокортикостероиды применяются в виде монотерапии в сочетании с эмолиентами, при распространенном процессе — в составе комплекса лечебных мероприятий. Кратность нанесения, форма глюкокортикостероида и эмолиента назначается, подбирается и согласовывается врачом, та как зависит от выраженности клинических проявлений, периода, формы заболевания. Лучше использовать наружные гормональные препараты без фтора в составе, длительностью в среднем 7-10 дней. В большинстве случаев следует одномоментно наносить глюкокортикостероид для местного применения на очаги поражения площадью не более 20% от всей поверхности тела (если иное не указано в инструкции по применению). Использование слишком маленькой дозы препарата приводит к снижению его эффективности, а слишком большой, напротив, — к нежелательным местным побочным реакциям.
- Родители должны знать правило фаланги пальца (единица дозирования FTU Finger Tip Unit). Одна FTU соответствует столбику мази диаметром 5 мм и длиной, равной дистальной фаланге указательного пальца, что соответствует массе около 0,5 г. Количество необходимых единиц FTU зависит от возраста ребенка и области тела с пораженными участками.
Количество топического глюкокортикостероида в зависимости от возраста и области нанесения
Атопический дерматит (АД) – хроническое рецидивирующее заболевание кожи, в основе которого лежит реакция воспаления. Патогистологически она характеризуется пролиферативным гиперкератозом (усилением пролиферации и дифференцировки кератиноцитов, подавлением их апоптоза) и акантозом (увеличением толщины эпидермиса).
Гиперплазия эпидермиса, особенно его рогового слоя, приводит к повышению трансэпидермальной потери влаги. Этот процесс усугубляется при длительном течении заболевания и появлении очагов лихенификации, сопровождается еще большим утолщением кожи, усилением кожного рисунка (гистологически определяется гиперкератоз и акантоз с удлинением эпидермальных отростков, иногда – паракератоз и спонгиоз) [1]. Следовательно, основным патогенетическим способом лечения АД является грамотное и своевременное использование современных противовоспалительных средств – топических глюкокортикостероидов и ингибиторов кальциневрина.
АД возникает, как правило, в раннем детском возрасте у лиц с наследственной предрасположенностью к атопическим заболеваниям и обусловлен гиперчувствительностью к аллергенам и неспецифическим раздражителям [2]. Для достижения стойкой ремиссии заболевания и профилактики его обострений необходимо строгое соблюдение элиминационных мероприятий в зависимости от этиологии процесса и ограничение действия триггеров (агрессивных моющих средств, грубой одежды из синтетических и шерстяных тканей, низкой и высокой температуры, травматизации кожи расчесыванием).
При АД нарушен обмен жирных кислот в коже. В результате дефицита керамидов в роговом слое эпидермиса формируется неполноценный защитный гидролипидный слой, что приводит к транскутанной потере воды и облегчает проникновение аллергенов и ирритантов.
Клинически эти процессы проявляются сухостью кожи, которая усугубляется при действии различных неблагоприятных факторов. Сухость наряду с воспалением и рядом других факторов приводит к возникновению и усилению зуда. Ребенок, пытаясь прекратить это мучительное ощущение, расчесывает кожу, травмирует ее, что в свою очередь лишь усиливает воспаление и зуд, способствует инфицированию патологических очагов. Таким образом, формируется «замкнутый круг», который безусловно, необходимо прервать. Поэтому наряду с мерами по профилактике аллергических реакций, неспецифического раздражения и лечению воспаления важную роль играет увлажнение кожи и насыщение ее липидами. Достаточная гидратация кожи уменьшает сухость и интенсивность воспаления [3, 4, 5]. Поэтому следует:
- поддерживать достаточную влажность воздуха (около 60%) в жилом помещении;
- ежедневно купать ребенка – это не только насыщает кожу водой, но и улучшает самочувствие, способствует хорошему проникновению наружных средств терапии, предотвращает инфицирование (купание запрещается при распространенной гнойничковой и герпетической инфекции-);
- соблюдать оптимальное для насыщения рогового слоя кожи водой время купания, составляющее 15–20 минут;
- использовать для купания воду 35–37°С с учетом индивидуальной чувствительности ребенка (горячая вода обычно переносится плохо и нередко приводит к обострению заболевания);
- отстаивать воду для купания 1–2 часа с целью удаления хлора или фильтровать;
- добавлять в ванну специальные увлажняющие и липидовосполняющие средства;
- при плохой переносимости купания в ванне использовать душ;
- при невозможности купания очищать кожу специальными мицелловыми растворами, содержащими липиды, а для гидратации использовать влажные компрессы с хорошо очищенной водой либо водой из термальных источников;
- в течение дня орошать кожу ребенка термальной водой.
Очень важно правильно подобрать средство для очищения кожи при купании. Оно не должно содержать спирта и вяжущих средств, которые вызывают сухость кожи и оказывают липидоразрушающее действие, а также парфюмерных отдушек и консервантов, нередко провоцирующих аллергические реакции. Средство для мытья должно иметь нейтральный рН (5,5), не нарушать водно-липидный баланс эпидермиса и его барьерные функции. Всем этим требованиям отвечают очищающий увлажняющий гель для лица и тела ЛИПИКАР СИНДЭТ и очищающее средство для лица и тела ЛИПИКАР СЮРГА. В их состав входят масло каритэ, глицерин и смягчающие компоненты, которые позволяют не только мягко очистить кожу, не раздражая ее, но и смягчают и увлажняют ее. Содержащиеся в этих средствах противоизвестковые компоненты нейтрализуют действие жесткой воды.
ЛИПИКАР СИНДЭТ предназначен для ежедневного очищения сухой, раздраженной, склонной к атопии кожи детей и взрослых во время приема ванны или душа. Он наносится на мокрую кожу лица и/или тела легкими массирующими движениями, а затем тщательно смывается водой.
ЛИПИКАР СЮРГРА – очищающее средство для лица и тела можно использовать ежедневно вместо обыкновенного мыла. Оно также не сушит и не раздражает кожу, восстанавливает физиологическое значение рН и естественную гидролипидную пленку на ее поверхности.
Для одновременной гидратации и восстановления липидного слоя очень удобны средства, обладающие как увлажняющим, так и липидовосстанавливающим действием [6, 7, 8]. Их следует наносить на кожу несколько раз в течение дня так, чтобы кожа не была сухой ни одной минуты. Как правило, первое время требуется многократное применение средства, а затем потребность в нем сокращается до 1–2 раз в сутки. Очень важно использовать выбранное средство сразу после купания. Для этого кожу ребенка следует промокнуть мягким полотенцем (ни в коем случае не растирать-) и в течение трех минут, не выходя из ванной, нанести эмульсию или бальзам.
ЛИПИКАР БАЛЬЗАМ АР – инновационное липидовосполняющее, увлажняющее средство, обладающее противозудным действием. В его состав входит масло каритэ, масло канолы, свободные стеролы, глицерин и ниацинамид. Масло каритэ содержит жирные кислоты, сходные по составу с жирными кислотами кожи. Масло канолы – источник омега-3 и омега-6 жирных кислот. Свободные стеролы восстанавливают барьерную функцию кожи и обладают специфической противовоспалительной активностью. Глицерин способствует увлажнению кожи. Ниацинамид, влияя на высвобождение предшественников медиаторов воспаления, регулируя выработку гистамина, повышая синтез жирных кислот и керамидов в роговом слое, снижая трансэпидермальные потери воды, купирует воспаленние кожи, восстанавливает ее защитный барьер и, самое главное, устраняет зуд. Используется 1 раз в день.
АД – заболевание, значительно снижающее качество жизни ребенка и его семьи. Добиться стойкой ремиссии и полноценной активной жизни для каждого конкретного ребенка можно, лишь используя весь современный арсенал медикаментозных и немедикаментозных средств, устраняющих воспаление, зуд и косметические дефекты кожи. Это возможно в том случае, если ребенок и его родители становятся активными союзниками врача в процессе борьбы с этим непростым заболеваниям. Этой цели в первую очередь служат образовательные программы для детей, больных АД, и их родителей.
Так, в Центре восстановительной медицины и реабилитации № 1 Ростовской области в течение пяти лет функционирует школа для детей, страдающих АД, и их родителей «Здоровая кожа». На ее занятиях слушатели знакомятся с основными причинами возникновения АД, способами его лечения и профилактики обострений. Большое внимание уделяется уходу за кожей больных детей. В 2009–2010 годах в рамках школы «Здоровая кожа» и проведения реабилитации детей, страдающих АД, использовалось современное липидовосполняющее средство Липикар Бальзам АР. Он наносился 2 раза в день – утром и вечером после купания – на всю поверхность кожи ребенка. В период обострения Липикар Бальзам АР назначался вместе с топическими препаратами. В период неполной ремиссии Липикар Бальзам АР применялся в качестве монотерапии. Все дети и их родители отмечали хорошую переносимость, приятную текстуру и легкость нанесения бальзама.
Под нашим наблюдением находилось 59 детей в возрасте от 1 года до 15 лет, страдающих АД. У 20 человек имело место среднетяжелое течение заболевания, у 39 пациентов – легкое течение. В исследование были включены больные, кожный процесс у которых находился в стадии обострения (29 детей) и неполной ремиссии (30 человек). Системная терапия проводилась в соответствии с тяжестью течения заболевания и включала диетотерапию, использование энтеральных сорбентов, антигистаминных препаратов II поколения и симптоматических средств. Местно в области очагов острого воспаления использовались топические стероиды в течение 5–7 дней.
До начала лечения индекс тяжести по шкале SCORAD составлял в среднем 58,4 ± 3,6 балла, дерматологический индекс качества жизни (ДИКЖ) – 18,2 ± 2,4 балла. Через один месяц после начала лечения у всех детей значительно уменьшилась сухость кожных покровов, отмечался регресс высыпаний и выраженное снижение интенсивности зуда, уменьшились раздражительность и беспокойство. Через два месяца после начала наблюдения сохранялась положительная динамика клинической симптоматики, индекс тяжести по шкале SCORAD составил 18,8 ± 2,4, ДИКЖ – 6 ±1,1 балла. Обострений заболевания не наблюдалось, кожа вне очагов поражения была эластичной и умеренно влажной, площадь высыпаний и участков гиперемии сократилась в 2,5–3 раза, зуд беспокоил детей эпизодически (10% детей), иногда сопровождался повышенным беспокойством, раздражительностью (10%).
Таким образом, использование современных увлажняющих и липидовосполняющих средств ухода за кожей детей с АД позволяет добиться стойкой ремиссии заболевания и повысить качество жизни больного и его семьи. Липикар Бальзам АР является высокоэффективным средством ухода за кожей, позволяющим не только увлажнять кожу и нормализовывать ее липидный состав, но и обладающим выраженным противозудным действием благодаря входящему в его состав ниацинамиду в достаточно высокой концентрации (4%).
Список литературы:
- Мяделец О.Д., Адаскевич В.П. Функциональная морфология и общая патология кожи. Витебск: Изд-во Витебского медицинского института, 1997. – 269 с.
- Атопический дерматит: рекомендации для практических врачей. Российский национальный согласительный документ по атопическому дерматиту / под ред. Р.М. Хаитова, А.А. Кубановой. М., 2002. – 192 с.
- Атопический дерматит. Новые подходы к профилактике и наружной терапии / под ред. Ю.В. Сергеева. М.: Медицина для всех, 2005. – 64 с.
- Hara, J., Higuchi, K., Okamoto, R., et al. (2000), High-expression of sphingomyelin deacylase in an important determinant of ceramide deficiency leading to barrier disruption in atopic dermatitis, J. Invest. Dermatol., 115(3) (2000) 406–413.
- Chamlin, S. L., Frieden, E.J., Fowler, A., et al. (2001), Ceramidedominant, barrier-repair lipids improve childhood atopic dermatitis, Arch. Dermatol., 137 (2001) 1110–1112.
- Монахов К.Н., Соколовский Е.В., Мельникова Т.В. «Базовый» уход за кожей больных атопическим дерматитом // Вестник дерматологии и венерологии. 2002. № 6. С. 27–28.
- Короткий Н.Г., Тихомиров А.А. Применение современных негормональных увлажняющих средств в наружной терапии атопического дерматита у детей // Журнал дерматовенерологии и косметологии. 2002. № 2. С. 35–36.
- Монахов С.А. Термальные источники и их использование в дерматологии и косметологии // Российский журнал кожных и венерических болезней. 2004. № 1. С. 66–70.
Сведения об авторах:
Сергей Владимирович Ходарев, д.м.н., главный врач ГУЗ «Центр восстановительной медицины и реабилитации № 1» Ростовской области
Татьяна Михайловна Поддубная, к.м.н., заведующая детского реабилитационного отделения ГУЗ «Центр восстановительной медицины и реабилитации № 1» Ростовской области
Татьяна Юрьевна Яновская, врач аллергологиммунолог высшей категории Practika-December.
The practice of application of new topical agents to the treatment of atopic dermatitis in children
N.G. Korotky, B.N. Gamayunov, A.A. Tikhomirov State federal facility "Russian State Medical University", Moscow
Ключевые слова: атопический лерматит, наружная терапия, пелиатрическая практика, крем унилерм. Key words: atopic dermatitis, external therapy, pediatric practice, uniderm cream.
Среди всего многообразия средств для наружной терапии кортикостероидные препараты являются наиболее востребованными в силу быстроты развития и выраженности противовоспалительного действия. Можно отметить, что топические препараты глюкокортикостероиды (ГКС) являются одними из самых часто назначаемых пациентам с аллергодерматозами [1].
Доля аллергических поражений кожи в структуре детских заболеваний неуклонно увеличивается. Особенно тревожным является значительный рост аллергических болезней кожи с хроническим и рецидивирующим течением, торпидных к традиционной, в том числе наружной терапии. Среди аллергодерматозов у детей наиболее часто встречается атопический дерматит (АД) [2].
Проблема АД приобретает в последние годы все большее медико-социальное значение, распространенность заболевания неуклонно растет, составляя по некоторым данным в различных странах мира от 6 до 25%, а в России — до 35%. Кроме того, АД является фактором риска развития бронхиальной астмы у детей, поскольку поливалентная сенсибилизация, формирующаяся при АД, сопровождается не только локальным воспалением кожи, но и системным иммунным ответом с вовлечением в процесс различных разделов респираторного тракта [2, 3].
В настоящее время общепризнанна иммунологическая концепция патогенеза АД, основанная на понятии атопии как генетически обусловленной способности организма к выработке высокой концентрации общего и специфических антител класса IgE в ответ на действие аллергенов окружающей среды. Клинически АД характеризуется кожным зудом, возрастным полиморфизмом высыпаний, определенной локализацией, стадийностью и хроническим течением [2,4].
Ведущим механизмом развития АД является изменение соотношения между Т-хелперами первого (Thl) и Т-хелперами второго (Тп2) порядка в пользу последних, что приводит к изменению профиля их цитокиновой секреции и повышенной продукции общего и специфических антител класса IgE, которые фиксируются при помощи Fc-фрагментов к специфическим рецепторам на мембранах тучных клеток и базофилов. При повторном поступлении антиген распознается фиксированными на тучной клетке антителами, происходит активация тучной клетки с высвобождением преформированных медиаторов аллергии — гистамина, серотонина, кининов, которые обусловливают развитие ранней фазы аллергического ответа, проявляющейся у больных АД интенсивным зудом и гиперемией [4].
Затем воспалительный процесс приобретает хроническое течение, что определяется следующими механизмами. Т-клетки памяти способны мигрировать в кожу с последующей экспрессией на кератиноцитах, клетках Лангерганса и эндотелиоцитах, что поддерживает местную активацию Т-клеток. Повторное или постоянное воздействие аллергена вызывает как немедленную, так и позднюю фазы аллергического ответа, а также клеточную пролиферацию по Th-2 типу. В свою очередь клетки Th-2 продуцируют цитокины, которые, с одной стороны, обеспечивают постоянное повышение уровня IgE, а с другой, стимулируют эозинофилы, тучные клетки и макрофаги к высвобождению различных медиаторов воспаления [4].
Поддерживает хроническое течение АД и так называемый зудорасчесный цикл, поскольку зуд является его постоянным симптомом. Кератиноциты, повреждаемые при расчесывании кожи, высвобождают цитокины и медиаторы, которые привлекают клетки в места воспаления в коже. Все это вместе приводит к реализации аллергического воспаления с преимущественной локализацией в коже [4].
Однако воспалительные поражения кожи при АД могут развиваться без участия IgE, тем более что, по данным литературы, приблизительно у 25% больных АД уровень IgE не превышает норму. Безусловно, важную роль играют нейропептиды и лейкотриены, тучные клетки, эозинофилы, кератиноциты, нарушение барьерной функции эпидермиса. Тучные клетки, выделяющие при дегрануляции гистамин, протеазы, простагландины, лейкотриены, серотонин, расположены вблизи окончаний чувствительных нервов в коже и стимулируются не только интерлейкином (ИЛ-) 4, но и нейропептидами, при этом прослеживается возможность психического влияния на манифестацию АД. Эти факторы рассматриваются как особо важные неспецифические механизмы в патогенезе АД [4].
Таким образом, в развитии атопического дерматита участвуют не только иммунные, но и неспецифические (неиммунные) механизмы. Они вместе и определяют своеобразие реакции кожи на действие причинных факторов, выражающееся в особенностях иммунного ответа и гиперреактивности [5].
Секрет успешного применения топических ГКС в лечении АД заключается в их многообразном влиянии на процессы воспаления в коже [6].
Наиболее важными эффектами ГКС являются:
— увеличение связывания гистамина и серотонина в коже и уменьшение чувствительности нервных окончаний к нейропептидам и гистамину;
— угнетение синтеза ИЛ-4, ИЛ-5, ИЛ-13, у-интерферона и других цитокинов;
— уменьшение активности фосфолипазы А2 и продукции эйкозаноидов, а также снижение экспрессии молекул клеточной адгезии и чувствительности эндотелия к медиаторам аллергии;
— торможение миграции эозинофилов и пролиферации Т-лимфоцитов; снижение сосудистой проницаемости и нарушений микроциркуляции.
Однако, несмотря на все положительные эффекты топических ГКС, не следует забывать, что при неправильном их применении велика возможность развития как местных, так и системных побочных эффектов. К числу местных побочных эффектов, встречающихся при использовании наружных ГКС, относятся атрофия кожи; акнеформная сыпь, фолликулиты; периоральный дерматит; телеангиэктазии; стрии; гипертрихоз; присоединение вторичной инфекции.
Возможны также и системные побочные эффекты, такие как подавление функции коркового вещества надпочечников, задержка роста, синдром Иценко—Кушинга и др., которые, однако возникают очень редко.
В педиатрической практике при назначении отдается предпочтение негалогенизированным препаратам ГКС последнего поколения. Они обладают высокой эффективностью и безопасностью, возможностью применения 1 раз в сутки, в том числе у детей раннего возраста.
С целью оценки клинической эффективности, переносимости и безопасности мы изучали результаты применения крема Унидерм («Акрихин», Россия) в наружной терапии АД различной степени тяжести у детей в возрасте от 6 мес. до 17 лет. Нами были поставлены следующие задачи исследования:
1. Оценить безопасность, переносимость и терапевтический эффект крема Унидерм при лечении 30 детей с АД.
2. На ограниченной группе пациентов (п=10) изучить влияние крема Унидерм (мометазона фуроат) на функцию гипоталамо-гипофизарно-надпочечниковой системы (определение уровня кортизола в плазме крови до, через 1 и 2 нед. ежедневного применения крема Унидерм). В данное исследование были включены 30 детей с различными клиническими формами АД (эритематозная,эритематозно-сквамознаяиэритематозно-сквамозная с лихенификацией) легкой, средней и тяжелой степени тяжести в возрасте от 6 мес. до 17 лет — 14 девочек и 16 мальчиков (табл. 1).
У всех детей был подтвержденный АД в состоянии обострения кожного процесса с легкой, средней или тяжелой степенью тяжести заболевания. Длительность заболевания у наблюдаемых детей колебалась от 5 мес до 16 лет.
В исследование не включали пациентов, не соответствующих указанному возрасту, а также пациентов, соответствующих критериям включения, но получающие системную и местную терапию основного заболевания следующими препаратами: ГКС (преднизолон, дексаметазон и др.); цитостатиками (циклоспорин); любыми топическими ГКС и их комбинациями, а также увлажняющими местными средствами менее чем за 7 дней до момента включения в исследование.
Крем Унидерм наносили на пораженные участки кожи 1 раз в день. Допускалось прекращение использования препарата в сроки после окончания 1-й или 2-й нед. от начала лечения при достижении у больного полной клинической ремиссии.
Таблица 1. Характеристика обследованных больных
Возраст
Девочки
Мальчики
Всего
От 6 мес. до 5 лет
От 11 до 17 лет
Таблица 2. Распределение больных АД на группы
в зависимости от значения коэффициента SCORAD (kS) при первичном осмотре
Группы больных
Степень тяжести заболевания (kS)
Среднее значение (kS)
Число больных
У 10 пациентов с тяжелой степенью тяжести АД крем Унидерм применяли ежедневно в течение 2 нед. До начала исследования, через 1 и 2 нед. наружной терапии у этих же больных брали кровь (определение уровня кортизона в плазме) для оценки влияния крема Унидерм на функцию гипоталамо-гипофизарно-надпочечниковой системы (системная безопасность).
Общая продолжительность исследования составила 3 нед. и включала первичный клинический осмотр с контрольными осмотрами через 1,2 и 3 нед. от начала лечения.
Кроме того, в процессе терапии больные по показаниям получали антигистаминные препараты, седативную микстуру, туширование расчесов 5% раствором перманганата калия или 1% раствором метиленового синего. В наружной терапии применялся только крем Унидерм.
Для объективной оценки степени тяжести течения заболевания и эффективности проводимой терапии у наблюдаемых детей мы использовали коэффициент SCORAD (kS). Этот коэффициент объединяет площадь поражения кожи, степень выраженности объективных (эритема, образование папул/ везикул, мокнутие, экскориации, лихенификация, сухость кожи) и субъективных (зуд кожи и/или нарушение сна) симптомов. При максимальной распространенности процесса и выраженности объективных и субъективных симптомов SCORAD= 103, а в их полное отсутствие SCORAD=0.
Используя коэффициент SCORAD (kS), объективно оценивали степень тяжести кожного процесса у каждого обследуемого ребенка: 0 < kS < 20 — легкая степень, 20 < kS < 40 — средняя степень, kS >40 — тяжелая степень заболевания.
Для определения коэффициента SCORAD (kS) применяли специально разработанную компьютерную программу Калькулятор SCORAD.
На каждого больного была заведена индивидуальная карта, в которой оценивалась динамика кожного процесса в ходе исследования (kS до и после применения крема Унидерм).
Эффективность терапии оценивали по следующим параметрам: клиническая ремиссия, значительное улучшение, улучшение, без эффекта, ухудшение и отражали в виде графика изменения среднего значения SCORAD во времени на 8, 15 и 22-й дни от начала исследования для каждой степени тяжести заболевания. По горизонтали отмечали время лечения в днях, а по вертикали — среднее значение SCORAD (рис. 1).
Рис. 1. Динамика среднего значения kS у детей, страдающих атопическим дерматитом, в процессе 3-недельного исследования крема Унидерм.
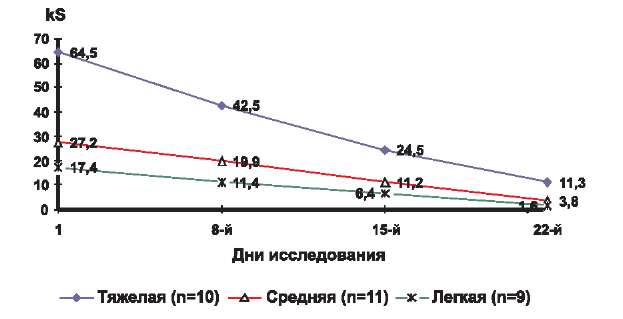
В соответствии с полученными значениями коэффициента SCORAD на первичном осмотре до начала лечения кремом Унидерм мы разделили всех участвовавших в исследовании детей (п=30) на 3 группы по степени тяжести течения кожного процесса (табл. 2).
В 1-ю группу — с легкой степенью тяжести течения заболевания (kS до 20) — вошли 9 больных со средним значением kS в целом по группе 17,4.
Во 2-ю группу вошли 11 пациентов со средней степенью тяжести кожного процесса. Среднее значение kS в целом по группе равно 27,2.
В 3-ю группу объединили 10 детей с тяжелым течением заболевания (kS > 40). Среднее значение kS в этой группе равнялось 64,5.
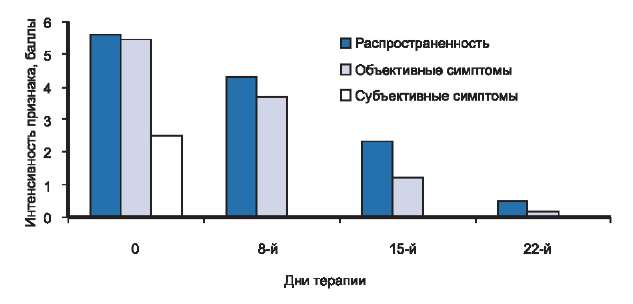
Клиническая картина АД у больных 1-й группы характеризовалась ограниченной площадью поражения кожных покровов. Патологический процесс локализовался в локтевых сгибах, подколенных ямках, периоральной области и был представлен слабо выраженной эритемой, единичными мелко папулезными элементами, экскориациями, умеренно выраженной сухостью кожи и мелко пластинчатым шелушением. Кроме того, отмечался незначительный зуд кожи и лихенификация в очагах поражения.
Среди преобладающих симптомов у пациентов 2-й группы мы выделили более интенсивный зуд кожи по сравнению с таковым в предыдущей группе больных, в ряде случаев сопровождающийся нарушением сна. Кожный процесс носил распространенный характер и локализовался на коже лица (периорбитальная и периоральная области), передней поверхности шеи, локтевых сгибах, сгибательной и разгибательной поверхностях лучезапястных суставов, подколенных ямках. Отмечалась более выраженная острота воспалительной реакции: умеренно выраженные эритема и отек, папулезные элементы ярко-красного цвета, серозно-геморрагические корочки, экскориации, трещины на фоне очагов лихенефикации, выраженной сухости кожи и значительного шелушения, как в очагах АД, так и на не пораженной коже.
У 10 детей, составивших 3-ю группу, патологический процесс локализовался на коже лица, передне- и заднебоковых поверхностей шеи, туловища, верхних и нижних конечностей, где на фоне значительно выраженной отечной эритемы отмечались многочисленные папулезные элементы, серозногеморрагические корочки, экскориации, трещины. При слиянии папулезных элементов отмечалась выраженная лихенификация кожи. Больные жаловались на интенсивный зуд кожи, который у 2 пациентов сопровождался выраженным нарушением сна.
Рис. 2. Динамика распространенности, объективных и субъективных симптомов у больных с тяжелой степенью тяжести атопического дерматита в процессе исследования.
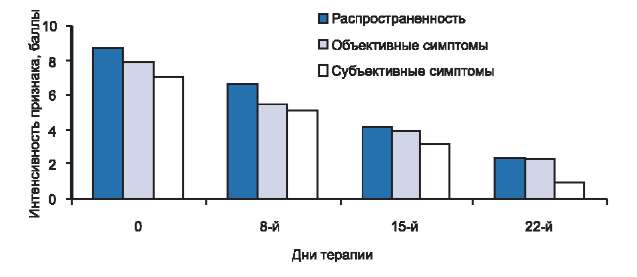
Рис. 3. Динамика распространенности, объективных и субъективных симптомов у больных со средней степенью тяжести атопического дерматита в процессе исследования.
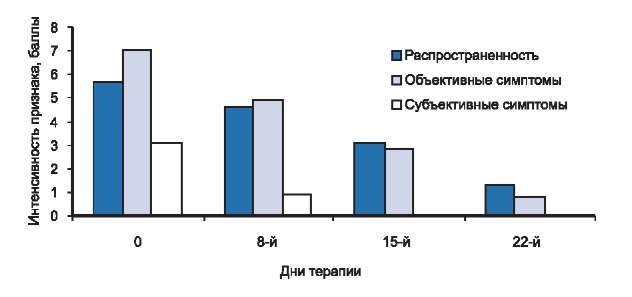
Рис. 4. Динамика распространенности, объективных и субъективных симптомов у больных с легкой степенью тяжести атопического дерматита в процессе исследования.
Обобщая результаты 3-недельного исследования крема Унидерм в терапии детей, больных АД легкой, средней и тяжелой степени тяжести, мы констатировали клиническую ремиссию у 15 детей (50,0%), значительное улучшение — у 11 (36,7%), улучшение — у 4 (13,3%) (табл. 3). Случаев развития побочных эффектов, осложнений, а также отсутствия клинического эффекта и/или ухудшения в течении заболевания на фоне наружной терапии кремом Унидерм не наблюдали.
Таблица 3. Клиническая эффективность применения крема Унидермв терапии детей, больных АД
Читайте также:

