Чем мазать мозоли для быстрого заживления лекарственных средств
Обновлено: 01.05.2024
Банеоцин — местный комбинированный антибактериальный препарат в двух лекарственных формах (порошок и мазь), содержащий в своем составе два бактерицидных антибиотика (неомицин и бацитрацин). Совместное действие антибиотиков повышает эффективность препарата против ряда микроорганизмов, в частности стафилококков. Он предназначен для лечения бытовых, спортивных и производственных ран, очаговых инфекционных поражений кожи. Не попадает в системный кровоток. Две лекарственные формы препарата применяются на разных этапах развития и заживления раневой поверхности. Действие лекарственного средства направлено на устранение воспаления и сыпи на коже.
Показания
Банеоцин в любой лекарственной форме (мазь, порошок) назначается в качестве местной терапии инфекционно-воспалительных кожных заболеваний. Такие заболевания могут быть вызваны различными микроорганизмами. Так, препарат применяют в качестве профилактики и лечения:
- пупочной инфекции у новорожденных;
- инфекционных осложнений после проведения хирургических (дерматологических) манипуляций;
- в послеоперационном периоде после эпизиотомии, каутеризации, иссечения тканей, лечения мокнущих ран, трещин и швов;
- бактериальных кожных инфекций;
- инфицированных трофических язв нижних конечностей;
- контагиозного мокнущего импетиго;
- инфицированной экземы;
- пеленочного бактериального дерматита;
- бактериальных осложнений, вызванных Varicella zoster и Herpes simplex.
Противопоказания
Но даже несмотря на безопасность препарата Банеоцин и его применения при серьезных поражениях кожного покрова, у мази и порошка есть противопоказания. Их нельзя использовать при:
- обширных кожных поражениях (из-за риска формирования ототоксического эффекта, сопровождающегося потерей слуха);
- индивидуальной непереносимости к неомицину, бацитрацину или к прочим аминогликозидам;
- выраженных расстройствах выделительной функции по причине почечной или сердечной недостаточности;
- диагностированных патологиях кохлео-вестибулярной системы;
- заболеваниях органов зрения;
- инфекциях наружного слухового прохода с перфорацией барабанной перепонки;
- одновременном применении с антибиотиками группы аминогликозидов системного действия (риск кумулятивной токсичности).
С осторожностью следует назначать препарат пациентам с нарушением функции печени и/или почек, ацидозом, тяжелой миастенией или другими нейромышечными заболеваниями.
Побочные эффекты
Что касается негативных реакций организма на применение порошка или мази, то клинические исследования говорят о хорошей переносимости препарата в любой его лекарственной форме. Он действует на поверхностных слоях кожи и практически не всасывается в кровь. А это значит, что вероятность возникновения побочных эффектов довольно низкая. Но использовать лекарственное средство нужно правильно – на небольших проблемных участках кожного покрова и слизистых оболочках. Если же применять препарат неправильно или не соблюдать меры предосторожности, то вероятность возникновения побочных эффектов возрастает. В основном негативные реакции возникают в местах нанесения препарата.

Банеоцин может вызвать аллергические симптомы, но такой побочный эффект довольно редкий
Итак, в инструкции к применению препарата Банеоцин указаны следующие побочные эффекты:
- Со стороны иммунной системы: аллергические реакции, повышение чувствительности к различным веществам, включая отсутствие эффекта от лечения.
- Со стороны нервной системы: поражение вестибулярного нерва, нейромышечная блокада.
- Со стороны органа слуха и лабиринтные нарушения: ототоксичность.
- Со стороны кожи и подкожных тканей: контактный дерматит, покраснение и сухость кожи, кожные высыпания и зуд.
- Со стороны почек и мочевыводящих путей: нефротоксичность.
Инструкция по применению (порошок)
Порошок применяют 2-4 раза в день, нанося его тонким слоем на пораженные участки кожного покрова. Причем в неделю можно использовать не более 200 грамм порошка. Если терапия проводится повторно, то максимальная дозировка в неделю снижается до 100 грамм.
Если у пациента диагностированы ожоги, занимающие более 20% поверхности тела, то препарат применяют раз в 24 часа, так как через поврежденный кожный покров активные компоненты могут всасываться в системный кровоток. Это в свою очередь может привести к возникновению побочных эффектов.
Чаще всего порошок назначают в следующих случаях:
- лечение бактериальных инфекциях кожи (импетиго, трофические язвы нижних конечностей, экзема, пеленочный дерматит, осложнения вирусных инфекций, в т.ч. при ветряной оспе);
- профилактика пупочной инфекции у новорожденных;
- профилактика и лечение инфекции после хирургических (дерматологических) процедур.
Инструкция по применению (мазь)
Банеоцин мазь (описание)
В виде мази используют 2-3 раза в сутки, нанося ее тонким слоем на пораженные участки кожи. По рекомендации врача Банеоцин можно наносить под повязку. В послеоперационный период мазь наносят прямо на бинты как дополнительную местную терапию инфицированных ран и полостей.
Чаще всего мазь назначают в следующих случаях:
- очаговые инфекции кожи (фурункулы, карбункулы, глубокий фолликулит);
- бактериальные инфекции кожи ограниченной распространенности (импетиго, инфицированные язвы нижних конечностей, вторично инфицированная экзема, вторичные инфекции при дерматозах, порезах, ссадинах, ожогах, гнойных ранах, в косметической хирургии и при трансплантации кожи);
- для профилактики и лечения инфекции после хирургических вмешательств.
Беременность и период лактации

Использование антибиотика в период беременности
Банеоцин в виде мази или порошка может использоваться беременной или кормящей женщиной только в случае назначения такой терапии врачом. И его применение оправдано только, когда положительный результат лечения превышает вред для плода или новорожденного.
Банеоцин для детей
Для лечения детей любого возраста может быть назначен только после консультации с врачом-педиатром. Обычно поводами для использования порошка или мази становятся фурункулы, карбункулы, паронихия, гнойный гидраденит, ожоги и ветряная оспа (ветрянка).
Порошок Банеоцин для новорожденных применяют с целью предупреждения гнойно-септических осложнений и как профилактику формирования пупочной инфекции.
Взаимодействие с другими лекарствами
Хоть Банеоцин применяется местно и не попадает в системный кровоток, все-таки стоит обратить внимание на взаимодействие его с другими лекарственными средствами. Например, параллельное применение аминогликозидов или цефалоспоринов повышает риск формирования нефротоксических явлений. А одновременный прием с Фуросемидом или Этакриновой кислотой увеличивает возможность возникновения нефротоксических и ототоксических реакций. Использовать Банеоцин с миорелаксантами, анестетиками и опиоидными анальгетиками нужно с осторожностью. Это может привести развитию нейромышечной блокады.
Что касается совместимости лекарства с алкоголем, то при их одновременном приеме препарат снижает свою результативность вплоть до отсутствия терапевтического эффекта. Также, алкоголь усиливает побочные действия от препарата и с большой долей вероятности вызовет высыпания на коже. Иногда отмечается сонливость и общая вялость.
Банеоцин от прыщей

Перед применением необходимо проконсультироваться с врачом
В любой его лекарственной форме считается одним из эффективных препаратов от угревой сыпи и особенно для лечения гнойных высыпаний. Следует понимать, что Банеоцин это довольно сильный антибиотик, и его применение должно быть согласовано с лечащим врачом-дерматологом.
Сам по себе Банеоцин справляется с высыпаниями, но только им одним не обойтись. Терапевтическое лечение должно быть комплексным и включать в себя тщательное очищение кожи, ежедневный уход, сбалансированное питание, применение лекарственной косметики, правильный режим дня и при необходимости медикаментозную терапию.
Частота применения препарата зависит от выраженности заболевания и от рекомендаций врача. Если высыпания незначительные, то мазь или порошок применяют 1 раз в день. Если поражение кожных покровов обширное, то частота увеличивается до 2-4 нанесений в сутки. Чтобы не пересушить кожу, Банеоцин применяется точечно. Если воспален большой участок кожи, то разрешено нанести Банеоцин тонким слоем на всю пораженную поверхность. Препарат следует применять ежедневно, но не более двух недель. Повторный курс разрешено проводить после 2-3 недельного перерыва
Аналоги
Аналоги мази и порошка Банеоцин представлены лечебными средствами, используемыми для местного применения (мази, аэрозоли, крема, растворы): Бактробан, Альтарго, Гентамицин, Хитозан-Гент, Левомицетин, Тирозур, Синтомицин, Фузидерм, Неомицин, Супироцин, Фузикутан.
Банеоцин или Левомеколь?
Мазь Левомеколь — это комбинированный препарат, имеющий антимикробное, противоотечное и иммуностимулирующее действие. Банеоцин — комбинированный антибиотик, имеющий две лекарственные формы (порошок и мазь). Составы лекарств Банеоцин и Левомеколь абсолютно разные. Оба препарата не попадают в системный кровоток.
Из-за содержания в составе лекарства Банеоцин двух антибиотиков, его действие широкое и мощное, в отличие от аналога Левомеколь. Но у последнего в составе есть компоненты, которые влияют на скорость регенерации тканей, чего нет у препарата Банеоцин. Также, Левомеколь быстрее очищает рану от гноя и экссудата.
Если рана начинает инфицироваться, но в ней нет или мало отделяемого и гноя, то применяют Банеоцин. Если же в полости скопилось достаточно много гноя или некротических масс, то оптимальным будет использование мази Левомеколь. Если ожог свежий и/или мокнущий, то с целью профилактики инфицирования применяют Банеоцин. При наличии отека и/или медленной регенерации тканей назначают Левомеколь.
И хоть общее действие у них схоже, каждый конкретный случай применения препаратов зависит от заболевания, его течения и наличия осложнений. Дать рекомендацию по применению может исключительно лечащий врач.
Мозоли – это болезненные и легко повреждаемые участки кожи, возникающие при трении. Под таким измененным слоем кожи накапливается жидкость, которая как подушка защищает от трения нижележащие слои. В итоге под пузырем образуется новый слой кожи, а жидкость внутри него постепенно реабсорбируется.
Чаще всего мозоли возникают на подошвах и на пятках при ношении неудобной обуви и неподходящих носков во время долгих прогулок.
У детей, которые любят лазить по деревьям и виснуть на ветках, мозоли также образуются на ладонях около основания пальцев.
Причины появления мозолей
- длительное трение кожи о грубую поверхность;
- влажность усугубляет эффект трения.
Cимптомы
- болезненный участок пораженной кожи, заполненный жидкостью;
- боль;
- натирание неудобной обувью и носками.
Что можете сделать Вы
Не надо специально вскрывать пузыри, т.к при этом увеличивается риск инфицирования. Просто сделайте отверстие в полоске из пластыря и поместите прямо вокруг мозоли, чтобы ограничить ее.
Чтобы уменьшить боль и воспаление, примите ибупрофен. Если вы беременны, обратитесь к вашему врачу за безопасным обезболивающим или вообще откажитесь от приема анальгетика.
Если мозоль сама разрывается, помойте этот участок кожи водой с мылом, защитите его тонким слоем антибактериальной мази и оберните бинтом. Если есть возможность, старайтесь проветривать этот участок кожи.
Если дальнейшее натирание неизбежно, вам необходимо вскрыть пузырь.
Для этого, простерилизуйте иглу, протерев ее спиртом или подержав ее на открытым огнем. Введите иглу в основание пузыря и осторожно надавите на него, чтобы дренировать. Помойте кожу водой с мылом. Отрежьте свободные кожные лоскуты, но так, чтобы не порвать живую кожу. Смажьте ее антибактериальной мазью. Положите сверху чистую марлю или стерильный бинт.
Что может сделать врач
Обычно образуются достаточно небольшие мозоли, которые вы можете вылечить сами.
Обратитесь к врачу, если после двух недель самостоятельного лечения нет значительного улучшения или если участок кожи вокруг мозоли вздулся, стал болезненным и воспаленным, появилось гнойное отделяемое.
Доктор очистит и грамотно перевяжет рану. А также объяснит вам, как делать это самостоятельно. При необходимости вам пропишут антибиотики для местного применения или приема внутрь.
Кроме того, врач должен исключить синдром Стивенса-Джонсона, редкое, но потенциально опасное воспалительное заболевание, при котором на коже очень быстро возникают пузыри, не вызванные натиранием.
Профилактика появления мозолей

Мозоль - это участок твердой, огрубевшей кожи, который возникает в области повышенного трения или давления.
Утолщение кожи при этом носит защитный характер, так, у фермеров, гимнастов, гребцов образование мозолей предохраняет кожу от образования водянистых волдырей и ран в месте постоянного трения. У обычных людей мозоли чаще всего возникают на ступнях, вызывая дискомфорт и боль при ходьбе. Эти образования не заразны. При некомпенсированном сахарном диабете или недостаточности кровообращения возможно инфицирование и развитие воспалительного процесса, который очень опасен у этой категории пациентов.
Причины образования мозолей
Когда кожа трется обо что-нибудь в течение достаточного времени (особенно в тех местах, на которые тело опирается при ходьбе), возникают мозоли. Виды деятельности, которые сопровождаются повторяющимся давлением на стопы (бег, ходьба босиком по траве, гравию), приводят к мозолям на стопе или на пятке. Частая причина образования мозолей на пальцах ног или между пальцами - ношение неудобной обуви.
К мозолям также приводят:
- сухость кожи
- уменьшение толщины жировой ткани.У пожилых людей мозоли на руках могут возникнуть из-за уменьшения жировой прослойки.
Виды мозолей
Выделяют несколько видов образований:
- мокрая мозоль
- сухая мозоль
- стержневая мозоль
- натоптыши.
По международной классификации заболеваний (МКБ-10) патология относится к разделу L84 - “Мозоли и омозолелости”.
Сухая мозоль
Сухой или твердой мозолью медики считают огрубение и утолщение кожи на ладонях или подошвах, часто желтоватого цвета. По размеру мозоли больше натоптышей и не имеют такого четкого края. Они могут развиваться
- на ногах вокруг пяточной области или на коже подушечек стопы
- ладонях рук
- пальцах рук.
Стержневая мозоль
Это разновидность сухой мозоли, которая имеет твердый стержень, уходящий глубоко в кожу. Необходимо уточнить у врача, может ли образование быть подошвенной бородавкой, так как лечение патологий разное.
Натоптыши
Образующиеся поверх или между пальцев ног, на подошвах (там, где кожа вплотную прилегает к костям) круглые участки утолщенной кожи вокруг жесткого центра сероватого цвета. Причины возникновения:
- неподходящая обувь, как слишком свободная, в которой ступня скользит и трется о края, так и узкая (например, туфли на каблуках, которые сдавливают пальцы);
- плоскостопие (нарушены амортизационные свойства стопы);
- вальгусная деформация стопы (при этом большой палец под углом отклоняется от других пальцев стопы, а его сустав выпирает наружу).
Водяная мозоль
Водяная мозоль (также называется мокрая или мягкая мозоль) представляет собой небольшие скопления жидкости, которые обычно возникают в верхних слоях кожи после ее повреждения, чаще всего - на руках и ногах.
Симптомы мозолей
- утолщенная и огрубевшая кожа
- шелушение и сухость
- утолщенные участки кожи формируются на ногах, руках или других участках кожи, подверженных частому или интенсивному трению (сжатию)
- боль и кровоточивость
Лечение мозолей
Зависит от их вида. Возможно консервативное и хирургическое лечение. Часто возникает вопрос, к какому врачу обратиться. Диагностику, лечение, профилактику мозолей и натоптышей проводит врач-подиатр. Это специалист, который помогает решить проблемы в области стопы. Также можно обратиться к врачу-дерматологу.
Обычно диагноз ставят после осмотра. В некоторых случаях врач порекомендует выполнить рентгенографию стопы для исключения или подтверждения вальгусной или варусной деформации.
Лечение сухих (твердых) мозолей и натоптышей
Прежде чем начать лечение мозолей, нужно устранить причину их появления, например, постоянное трение. Обычно схема удаления выглядит так:
- Поместить руку (ногу) с мозолью или натоптышем в теплую воду примерно на 10 минут для размачивания.
- Мокрой пемзой или пилкой для кожи ног деликатно потереть огрубевшую зону круговыми движениями с целью ее удаления. Нужно соблюдать осторожность, чтобы не повредить кожу и не спровоцировать кровотечение.
- После ванночки нанести средство от мозолей - крем с салициловой кислотой, мочевиной или лактатом аммония (такие препараты постепенно размягчают утолщенные участки).
Если пораженный участок кожи очень плотный и толстый, врач может порекомендовать удалить его хирургическим путем (с помощью скальпеля или лезвия) в условиях процедурного кабинета. Это безболезненная процедура, так как утолщенная кожа не имеет нервных окончаний.
Лечение водяных (мокрых, мягких) мозолей
Обычно эти образования сами проходят в течение 3-7 дней. Нужно не травмировать волдырь, покрыть его чистой и сухой повязкой до рассасывания жидкости. Вскрывать мягкую мозоль не стоит, это замедлит заживление и повысит риск инфицирования. К врачу надо идти при усилении боли, покраснении, повторном появлении мозоли в том же месте.
Лечение стержневых мозолей
Обычно процедуру делают во время аппаратного педикюра, когда проводят высверливание ороговевшей ткани специальным тонким сверлом. Затем в место мозоли помещают лекарственное вещество, которое не даст стержню появиться вновь.
Пластыри от мозолей
Иногда в лечении мозолей может помочь пластырь, пропитанный специальными веществами, например, салициловой кислотой. Пластырь с содержанием 40% салициловой кислоты поможет подобрать фармацевт в аптеке. Нужно учитывать, что кислота в составе пластыря могут повредить нормальную кожу вокруг мозоли. Для защиты здоровой кожи можно использовать вазелин для смазывания области вокруг мозоли. Пластыри с химическими веществами в составе не показаны при сахарном диабете, проблемах с кровообращением стоп, при склонной к раздражениям коже.
Мази от мозолей
Используют средства на основе салициловой кислоты, например, салициловую мазь, которую наносят на сухую мозоль 2-3 раза в день. Средство нельзя применять у детей, при непереносимости компонентов, выраженной боли, а также при возникновении зуда после первого нанесения.
Удаление лазером
В сложных случаях для лечения стержневых или больших по размеру образований возможно использовать лазер (лазеротерапия) или жидкий азот (криотерапия).
Другие средства от мозолей
Также можно использовать:
- специальные регидратационные кремы для утолщенной кожи
- защитные пластыри
- индивидуально подобранные стельки или подушечки для обуви
- специальные клинья из пенного материала для пространств между пальцами
- силиконовые подушечки или клинья для перераспределения областей давления в области стопы.
Лечение сухих мозолей народными средствами
Используют 10-15-минутные теплые ванночки с 2-3 столовыми ложками пищевой соды (натрия гидрокарбоната), после чего размягченную мозоль трут пемзой для удаления омертвевшей кожи.
Также можно на пораженный участок кожи нанести пасту из одной ложки пищевой соды и нескольких капель лимона (чтобы сделать более мягкую консистенцию, можно добавить воду), накрыть повязкой и оставить на ночь. Утром повязку снять и отшелушить кожу пемзой. Процедуру можно повторять ежедневно до полного удаления мозоли или натоптыша.
Используют также и сок свежего лимона (содержащаяся в нем кислота помогает размягчить загрубевшую кожу), который 2-3 раза в день наносят на мозоль, затем дают ему высохнуть на воздухе.
Лимонный сок можно смешать с чайной ложкой пивных дрожжей до получения пасты, которую наносят на мозоль толстым слоем и оставляют под повязкой на ночь. Утром пасту смывают водой. Так можно делать ежедневно до получения желаемого эффекта.
Осложнения
При некомпенсированном сахарном диабете или недостаточности кровообращения возможно инфицирование мозоли и развитие воспалительного процесса, который очень опасен у этой категории пациентов.
Прогноз патологии благоприятный. Мозоли быстро проходят, если устранить причины их появления.
Профилактика мозолей и натоптышей
- Носить подходящую по размеру удобную обувь. - Использовать специальные подушечки при ношении обуви на каблуке. Вкладыши для обуви можно приобрести в аптеках.
- Применять защитные перчатки во время работ в саду, огороде, во время спортивных тренировок. - Обратиться к ортопеду при деформации пальцев стопы для определения тактики лечения, подбора ортопедических стелек или обуви.
- Ежедневно наносить на возможные зоны образования мозолей увлажняющий крем для ног, а не лосьон для тела.
- Стричь ногти на ногах вовремя, так как их рост может изменять положение стопы в обуви.
Аппаратный педикюр поможет поддерживать кожу стоп в здоровом состоянии. Специальными насадками кожу шлифуют, причем специалист не травмирует здоровые участки, удаляет только ороговевшие наросты. Так как не используют воду для распаривания ног, риск возникновения грибковых инфекций снижается.
Полоска ткани со слоем мозольной массы, приклеенная к липкой основе - лейкопластырю, прямоугольной, фигурной или круглой формы или полоска ткани со слоем мозольной массы прямоугольной, фигурной или круглой формы в комплекте с лейкопластырем или без него с защитным покрытием.
Состав
Для изготовления мозольной массы используются каучук натуральный, сера техническая, салициловая кислота, ланолин безводный, масло вазелиновое медицинское, канифоль сосновая, смола сосновая, присадка антиокислительная 4-метил-2,6 -дитретичный бутилфенол (агидол-1); в качестве основы для нанесения мозольной массы - ткань хлопчатобумажная; в качестве липкой основы - Лейкопластырь «Унипласт фиксирующий» или Лейкопластырь Верофарм; в качестве защитного покрытия - материал антиадгезионный или бумага силиконизированная, или пленка полиэтилентерефталатная, или пленка целлюлозная нелакированная.
Описание принципа действия
За счет компонентов, входящих в состав мозольной массы, Салипод лейкопластырь мозольный оказывает кератолитическое действие.
Область применения
Условия применения
В стационарных и амбулаторных лечебно-профилактических медицинских учреждениях и в домашних условиях.
Показания к применению
Салипод лейкопластырь мозольный предназначен для использования в качестве кератолитического средства.
Противопоказания для применения
Повышенная чувствительность к веществам, входящим в состав изделия. Нарушение целостности кожных покровов в местах предполагаемого наложения пластыря. Применение у пациентов с сахарным диабетом.
Возможные побочные действия при применении
Возможны аллергические реакции на вещества, входящие в состав изделия. При их возникновении использование пластыря необходимо прекратить.
При контакте со здоровой кожей возможно ее раздражение.
Меры предосторожности при применении
Только для наружного применения.
Не использовать по истечении срока годности.
Не использовать повторно.
Хранить в местах недоступных для детей.
Способ применения
Перед наложением мозольного лейкопластыря следует сделать теплую ванну ноги и вытереть ногу досуха.
Мозольный лейкопластырь на фиксирующем лейкопластыре:
С полоски лейкопластыря снять защитное покрытие. Мозольный лейкопластырь (темный цвет полоски) наложить на мозоль, а липкую часть (белый цвет полоски) приклеить к коже, слегка прижав пальцами. Через два дня лейкопластырь снять. Если мозоль не размягчилась, наложение мозольного лейкопластыря повторить в том же порядке 3-4 раза.
Мозольный лейкопластырь в комплекте с фиксирующем лейкопластырем:
Отрезать пластырь (темного цвета) нужного размера, отделить его от защитного покрытия, наложить на мозоль и закрыть полоской фиксирующего лейкопластыря (белого цвета), шириной несколько большей, чем наложенный пластырь. Через два дня лейкопластырь снять. Если мозоль не размягчилась, наложение мозольного лейкопластыря повторить в том же порядке 3-4 раза.
Мозольный лейкопластырь:
Отрезать кусочек пластыря нужного размера, отделить его от защитного покрытия, наложить на мозоль. Пластырь закрепить обычным лейкопластырем или бинтом (продается отдельно). Через два дня пластырь снять. Если мозоль не размягчилась, наложение пластыря повторить в том же порядке 3-4 раза.
Взаимодействия с другими медицинскими изделиями
Не использовать одновременно с другими наружными средствами на одних и тех же участках.
Указание возможности и особенностей применения для людей с имплантируемыми в организм человека медицинскими изделиями, беременных женщин, женщин в период грудного вскармливания, детей, взрослых имеющих хронические заболевания: Исследование применения Салипода лейкопластыря мозольного для людей с имплантируемыми в организм человека медицинскими изделиями, беременных женщин, женщин в период грудного вскармливания, детей, взрослых имеющих хронические заболевания не проводилось. Решение об использовании следует принимать, оценивая соотношение возможного риска для пациента.
Сведения о возможном влиянии использования на способность управлять транспортными средствами, механизмами
Исследования о возможном влиянии Салипода лейкопластыря мозольного на способность управлять транспортными средствами, механизмами не проводились. Решение об использовании следует принимать, оценивая соотношение возможного риска для пациента.
Форма выпуска
Салипод лейкопластырь мозольный упаковывают в контурную безъячейковую упаковку по 1 штуке или в виде ленты от 2 до 10 штук контурных безъячейковых упаковок с маркировкой. Наборы от 2 до 100 штук изделий одного типоразмера и формы или различных типоразмеров и форм в пакете с клапаном или в пачке из картона с маркировкой.
Условия хранения
Салипод лейкопластырь мозольный хранят при температуре от 15 до 25 °С и относительной влажности не
Мозоль — локальное утолщение либо уплотнение участка кожи белого, желтоватого или серого оттенка. Может быть сухой или влажной, от типа образования зависит тактика лечения. Характерный симптом — боль при движении и надавливании, что мешает вести привычный образ жизни. Бороться с проблемой можно при помощи консервативных и хирургических методов, успех терапии напрямую зависит от того, насколько устранен фактор, спровоцировавший появление мозоли.
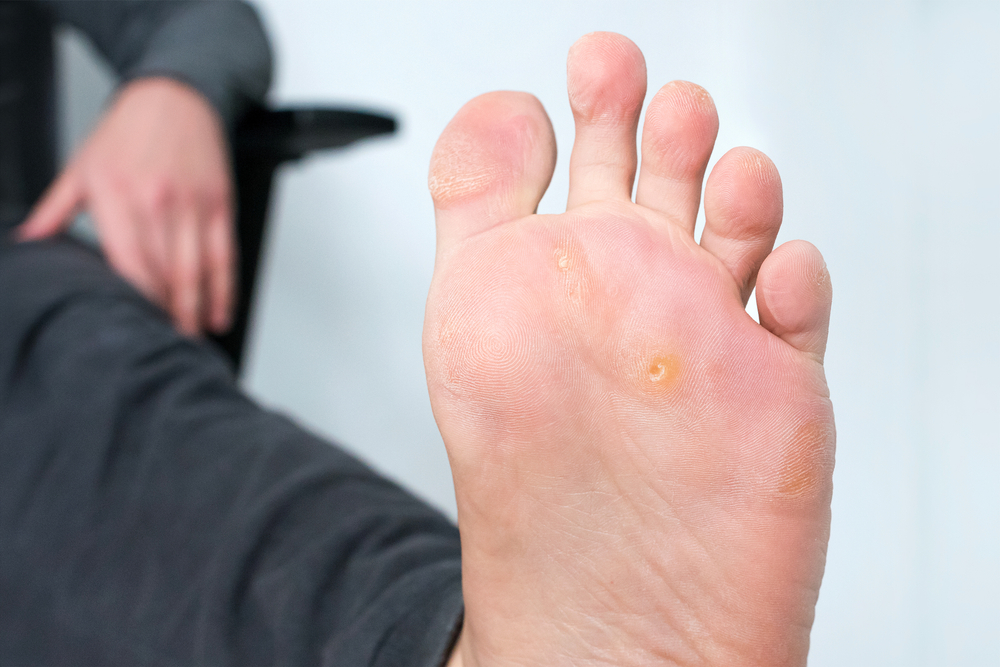
Чем раньше вы начнете бороться с мозолями, тем легче от них избавиться
Виды мозолей
По типу формирования и ведущему патологическому процессу выделяются четыре основных вида мозолей:
- Влажные или мокрые (в народе – водянка). Являются пузырем с жидкостью внутри – прозрачной лимфой или розоватой, с примесью крови. Мягкие по структуре, сопровождаются болезненностью, мешают передвижению. Если мозоль лопается, то скопившаяся в пузыре жидкость вытекает наружу, нередко после этого образование кровоточит в ответ на движение стопой. При сохраняющемся воздействии негативного фактора мокрая мозоль трансформируется в сухую.
- Твердые или сухие. Представляют собой участок уплотненной отмершей кожи, под которым сформировалось полупрозрачное образование в форме конуса (конусовидные мозоли) либо пластины малых размеров (плоские мозоли). Являются превалирующим типом по сравнению с остальными — именно с данной патологией обращаются на прием чаще всего. Типичные места образования сухих мозолей — пятки, выступающие части суставов, а также пальцы ног, особенно с тыльной и боковых сторон. При надавливании на поверхность возникает боль из-за вдавливания в ткани твердой структуры.
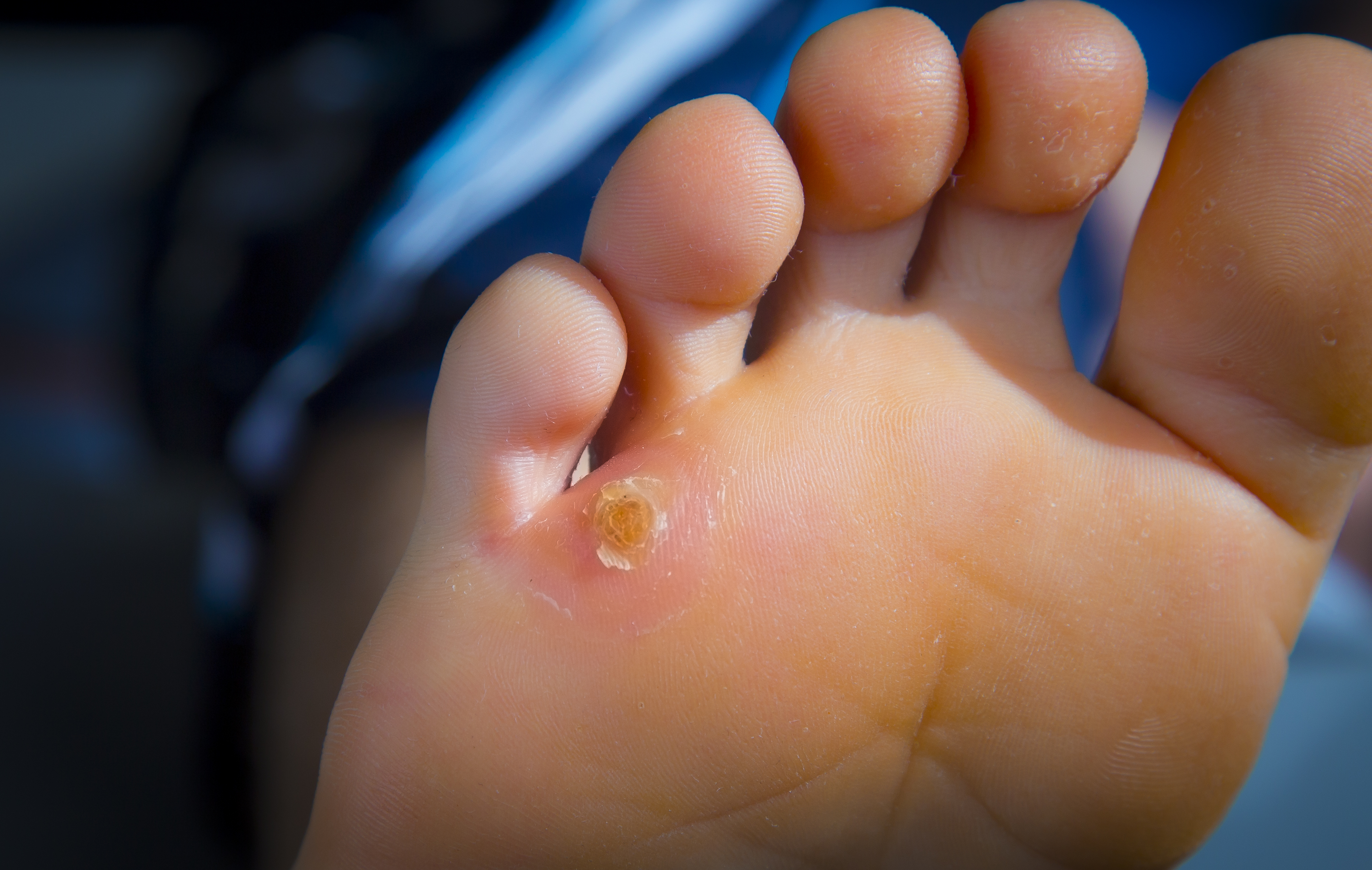
- Натоптыши. Относятся к сухим мозолям, но выделяются в отдельную группу, поскольку не имеют четких границ. Представляют собой уплотненную кожу, претерпевшую изменения в результате постоянного механического воздействия — трения либо давления. Не имеют стержня, могут годами присутствовать на коже, доставляя боль, жжение, дискомфорт при ходьбе, беге, физической работе. Если не надавливать на образование, то симптомов не возникает. Обычно такие мозоли наблюдаются на пальцах ног со стороны подушечек. Отличительная черта натоптышей — большая площадь образования по сравнению с мозолями, размер которых не превышает нескольких миллиметров.
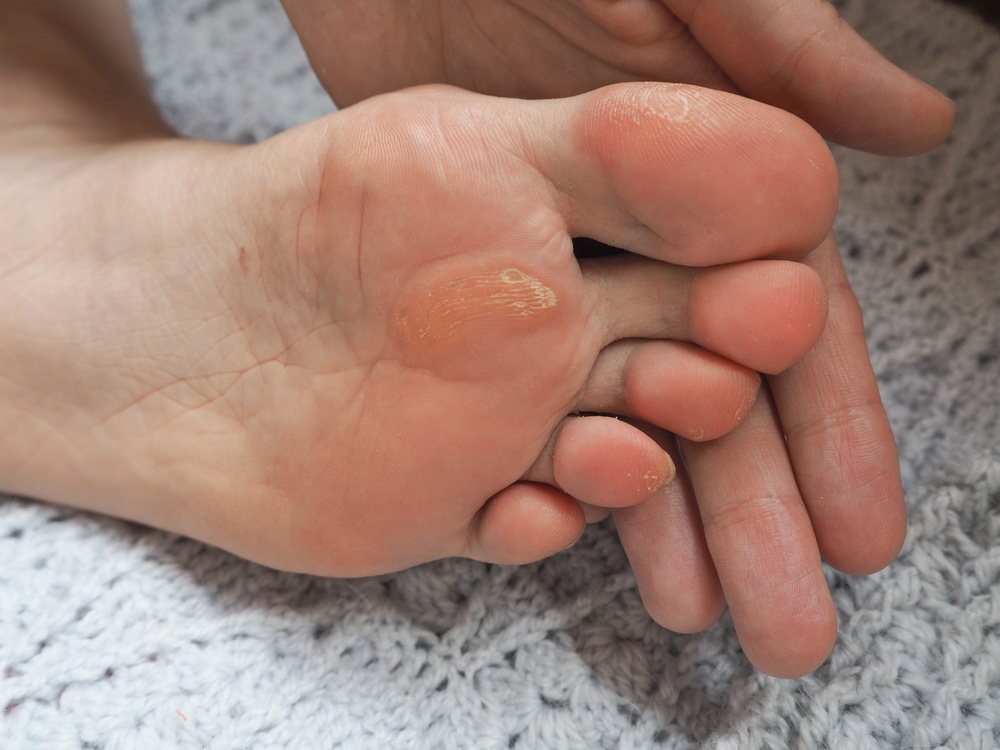
- Стержневые или врастающие. Также представители сухих мозолей, отличающиеся образованием стержня длиной до 4 мм, который уходит вглубь тканей из-за чего данную патологию сложно вылечить окончательно. Обычно стержневые мозоли формируются на стопах — пяточных и пальцевых поверхностях. При ходьбе постоянно происходит надавливание на образование, стержень является дополнительным болевым раздражителем. Отличительный признак — углубление в центре сухой поверхности.
Недавно сформировавшиеся мозоли нередко окружены покрасневшей кожей, при длительном течении ткани вокруг могут истончаться, высушиваться.
Причины образования мозолей
При травматизации, истирании в слоях кожи развивается защитная воспалительная реакция, задачи которой ускорить восстановление, отделить поврежденные, неподлежащие восстановлению, ткани. Любая мозоль на ноге или руке начинается с покраснения, отека и боли как проявления воспаления. На месте негативного воздействия формируется пузырь, наполненный лимфой, при повреждении кровеносного сосуда к ней добавляется кровь. Крышка пузыря ограждает раневую поверхность от дополнительного повреждения, а также попадания микроорганизмов.
Далее возможны два пути — в случае прекращения давления, трения и иной травматизации на раневой поверхности образуется новый эпидермис, оболочка пузыря лопается и сходит. При продолжении воздействия на кожу продолжается воспалительная реакция, в ходе которой происходит уплотнение эпидермальных клеток. Данная функция также является защитной, поскольку предполагает отграничение глубже расположенных тканей от внешних повреждений.
Причины появления мозолей на ногах следующие:
- Неудобная, тесная обувь, например, туфли, натирающие кожу ремешком или ботинки с узким носиком. Нередко мозоли формируются у военнослужащих при ношении жестких сапог или у девушек и женщин при переходе от свободной зимней обуви к более тесной — весенней и летней.
- Высокий каблук. Данный фактор следует выделить отдельно, поскольку он не обязательно указывает на неудобную обувь. Обычно приводит к появлению мозоли на пятке, первом, втором или четвертом пальце стопы.
- Ортопедические патологии — плоскостопие, косолапость, деформация голеней, укорочение одной конечности, пяточная шпора, вывих и подвывих ноги.
- Иные заболевания костей и суставов, приводящие к изменению их формы – артриты, артрозы.
- Ожирение. Лишние килограммы создают дополнительное давление на кости, которые в свою очередь давят на кожу стоп, прижимая ее к обуви.
- Несоблюдение личной гигиены, неправильный уход за ногами.
К образованию мозолей на пальцах рук приводит физическая работа, сопровождающаяся однообразными движениями, например, забивание гвоздей или распилка дров, перекапывание грядок, стрижка деревьев и кустов секатором. У студентов на пальцах нередко формируются участки огрубения кожи наподобие натоптышей из-за натирания данной области ручкой при записи лекций.
Влажные и сухие мозоли образуются при ношении гипсовой повязки на любом участке тела, возникая из-за трения твердой лонгеты о кожу с ее последующей травматизацией.
Диагностика мозолей
В абсолютном большинстве случаев врач-дерматолог устанавливает диагноз при первом посещении, этому способствуют типичные жалобы, определенные провоцирующие факторы и характерный внешний вид.
В отдельных случаях требуется провести сравнение прежде всего с подошвенными бородавками, которые внешне напоминают мозоли. Признаки бородавки — повышенная чувствительность и боль при ее прокручивании, при этом для мозоли характерно возникновение болевого синдрома при надавливании, а прокрутить ее практически не получится.
Также у части пациентов нужно исключить воспаление суставов и врожденную особенность строения кожи, при которой имеется ее повышенное ороговение. При осмотре дерматолог может использовать дерматоскоп, позволяющий детально рассмотреть поверхность образования. Мозоли не требуют лабораторных или инструментальных обследований. В случае необходимости врач может назначить следующие исследования:
- Общий анализ крови для выявления уровня воспаления в организме, важен при изменении окружающих тканей, покраснении и отечности кожи над суставами;
- Биохимический анализ крови на сахар и общий анализ мочи при подозрении на сахарный диабет.
Дерматолог направляет пациента на консультацию к узкому специалисту при обнаружении отклонений в анализах либо при подозрении на иные заболевания, ставшие причиной местного уплотнения кожи.
Лечение мозолей
Успешная терапия мозолей напрямую зависит от устранения негативного фактора, если это невозможно, то необходимо максимально уменьшить воздействие на кожу. Что можно предпринять:
- сменить узкую обувь на более просторную;
- отказаться от высоких каблуков;
- использовать в обуви специальные прокладки, в том числе — изготовленные самостоятельно из плотной мягкой ткани, резины или войлока;
- носить ортопедические стельки и обувь при плоскостопии и косолапости;
- нормализовать массу тела;
- ввести в привычку регулярно ухаживать за ногами.
Если мозоль образовалась на руке, то используются прокладки, разделяющие соседние фаланги, либо специальные рукава и чехлы для защиты боковых поверхностей и кончиков пальцев. Существует два основных способа, как убрать мозоль — медикаментозное лечение и хирургическое. В первом варианте устранение образования и заживление происходит благодаря нанесению лекарственных средств для местного применения, во втором — мозоль устраняется с помощью ее физического удаления разными способами.
Медикаментозное
Лекарственные средства, используемые для лечения сухих мозолей и натоптышей, представляют собой крема или мази для местного нанесения. По типу действия препараты можно разделить на следующие группы:
- Растворяющие твердые ткани — кератолитики. Основными действующими веществами являются мочевина, салициловая кислота, сера, бензойная кислота.
- Смягчающие. Содержат масла папайи, амаранта и других растений.
- Увлажняющие. В качестве действующих компонентов выступают питательные масла.
- Заживляющие. Могут содержать пантенол, гемодериват, масло чайного дерева.
- С обезболивающим эффектом. На основе новокаина или лидокаина.
Как правило, многие производители выпускают средства с комплексным действием, например, кератолитическим и анестизирующим или увлажняющим и заживляющим. Перед наложением мази или крема рекомендовано распарить мозоль, провести пилинг для максимального очищения поверхности от ороговевших клеток. После данных манипуляций нанести препарат, сверху прикрепить компресс, который позволит предотвратить средство от растекания и увеличить время его воздействия.
Влажные мозоли лечатся по тому же принципу, что и иные раневые поверхности. Их дезинфицируют, наносят подсушивающие и заживляющие средства, сверху накладывают повязку. В случае присоединения инфекции применяют антибактериальные мази или кремы.
Операционное
Манипуляция начинается с обезболивания — врач обкалывает мозоль местным анестетиком, таким образом исключаются болевые ощущения. После этого удаляется слой ороговевшей кожи над и вокруг мозоли, позволяя отчетливее обозначить ее границы. Образование удаляется путем перпендикулярного разреза цилиндрической формы вглубь тканей длиной до 10 мм. По завершению процедуры раневую поверхность обрабатывают антисептиком, тампонируют и ведут открытым способом.
Альтернативными способами являются менее травматичное устранение мозолей и натоптышей с помощью лазера, жидкого азота, электрокоагуляции или радиоволновой аппаратуры. Как правило, к хирургическому удалению прибегают при неэффективности более щадящих методов.
Профилактика мозолей
Для предупреждения появления мозолей необходимо соблюдать следующие несложные правила:
- ношение мягкой и не тесной обуви с плотной подошвой;
- использование средств защиты при работе — перчаток, наколенников;
- регулярный уход за кожей, подвергающейся постоянной травматизации;
- пиллинг и обработка пемзой областей ороговения кожи;
- надевание носков, особенно в тесной обуви.
Мероприятия по предупреждению образования мозолей особенно важно проводить группам лиц, у которых снижена скорость заживления тканей в связи с имеющимися заболеваниями. Прежде всего, это люди, страдающие сахарным диабетом, хронической венозной недостаточностью, облитерирующим атеросклерозом, а также у больных в возрасте.
Гигиена ног
Предотвратить появление мозолей помогут такие гигиенические мероприятия, как ежедневное мытье ног теплой водой с мылом с последующим тщательным обсушиванием кожи и нанесением увлажняющих лосьонов или кремов. Желательно использовать специализированные средства для ног, а не парфюмированную косметику для тела или лица. Если нет возможности увлажнять и смягчать кожу ног каждый день, то необходимо делать это периодически — после физической работы, бега, плавания в соленой воде, а также в холодное время года.
Применение антиперсперанта для ног снижает потоотделение, за счет чего уменьшается трение об обувь. Препараты на основе талька либо спреи наносятся на очищенную кожу, затем надеваются носки.
Читайте также:

