Чем лечить ожог голосовых связок
Обновлено: 07.05.2024
Осиплость голоса — симптом достаточно распространённый. Очень часто осиплость сопровождается кашлем, температурой и болью в горле. Но охрипший или осипший голос не всегда связан с простудой или инфекционными заболеваниями. Бывает, что это признак патологических процессов, происходящих в организме, например, при заболеваниях щитовидной железы или болезней желудочно-кишечного тракта. Какие причины могут привести к охриплости голоса и как её правильно лечить, пойдёт речь в нашей новой статье.
Голос — это важнейший инструмент коммуникации человека. Как он возникает? По сути, наш голос — это звуковые колебания. Они возникают, когда человек выдыхает из лёгких воздух, и он выходит наружу через рот или нос. Важное условие при этом — наличие на пути у звуковых колебаний определённых препятствий в виде голосовых связок и голосовой щели гортани. Если бы этих препятствий не было, мы бы попросту молчали, не издавая ни звука. Воздух же из лёгких проходит через голосовую щель, создавая вибрацию связок, в результате чего образуется голос.
Голос здорового человека звучит громко и звонко. Но иногда мы замечаем, что появляется осиплость, охриплость или полная потеря голоса. Могут появиться дополнительные симптомы: боль в горле, кашель, повышенная температура.
Но простуда — не единственная причина появления осиплости. Существуют и другие, неинфекционные, причины потери голоса.
Причины и лечение осиплости голоса у взрослых, симптомы и лечение охриплости или его полной потери — эти темы разберём в нашей новой статье.
Инфекционные причины
Инфекционные заболевания верхних дыхательных путей — наиболее распространённая причина появления осиплости. В гортаноглотке начинают активизироваться болезнетворные микроорганизмы: возникает воспалительный процесс, который охватывает в том числе и голосовые связки. Голосовые связки отекают и не могут плотно смыкаться. В результате голос становится осиплым и хриплым.
Помимо осиплости появляются и другие симптомы заболевания: першение, саднение, боль в горле, повышенная температура тела, кашель, насморк. Среди инфекционных можно также выделить следующие причины болей в горле и осиплости:
- грипп;
- острая респираторная вирусная инфекция;
- кандидоз гортани;
- аденовирусная инфекция.
Установить точную причину осипшего горла, сопровождающегося повышением температуры, кашлем и другими симптомами, может только врач-оториноларинголог. Он же назначает эффективное лечение болезни у взрослых. После того, как терапия основного заболевания и лечение боли в горле будут проведены в полном объёме, осиплость пройдёт сама по себе.
Перенапряжение голосовых связок
Ещё одной причиной, вызывающей охриплость, а в некоторых случаях и полную потерю голоса, является нагрузка на голосовые связки. При этом другие симптомы, например, высокая температура тела, у человека отсутствуют. Сорвать голос можно в считанные минуты, если резко и громко закричать.
Есть категории профессий, где голос играет наиглавнейшую роль. И нагрузка на голосовой аппарат у таких людей колоссальна. Речь идёт о профессиональных певцах, дикторах, учителях, экскурсоводах, операторах колл-центра и т.п. Таким специалистам очень часто диагностируют хроническое воспаление гортани — хронический ларингит. Лечить осипшее горло в этом случае нужно у врача-фониатра.
Врач-фониатр — это тот же оториноларинголог, только более узкой специализации. При сильнейших нагрузках на голосовой аппарат, фониатр не только подскажет, чем лечить осиплость голоса у взрослых и детей, но и подробно проконсультирует, как избежать подобных проблем в будущем.
При длительных нагрузках на связки на них могут появляться особые разрастания — певческие узелки. В этом случае вылечить заболевание можно только хирургическим способом.
Химическое поражение, ожоги
Поражение гортани химическими веществами может произойти в результате вдыхания вредных паров не только на производстве, но и в быту. Поскольку хлор, аммиак, фтор входят в состав многих средств бытовой химии — использовать их нужно с осторожностью и с применением средств индивидуальной защиты. Пары этих веществ вызывают раздражение слизистой оболочки гортани.
Об отравлении также свидетельствует появление таких симптомов, как: кашель, жжение и першение в горле, слезотечение, выделения из носа. При тяжёлых формах отравления возможны судороги и отёк лёгких. В этом случае уже не стоит вопрос, чем лечить осиплость голоса — необходимо экстренно обращаться за медицинской помощью, чтобы устранить последствия интоксикации организма.
Осипшее горло может стать следствием термических и химических ожогов. Химический ожог слизистой оболочки гортани может быть вызван её контактом, например, с уксусом. Если взаимодействие было лёгким, осиплость проходит через некоторое время. При глубоких ожогах, вызвавших изменения тканей, вылечить болезнь не всегда удаётся — голос может остаться осиплым на всю жизнь.
Никотин и смолы, содержащиеся в сигаретах, раздражают гортань, в результате чего голосовые связки находятся в постоянно отёкшем состоянии, что приводит к изменениям голоса. В быту мы говорим, что у человека «прокуренный голос».
Спирт, содержащийся в алкогольных напитках, приводит к ожогу слизистой оболочки гортани, в свою очередь это пагубно отражается и на голосовых связках.
Лечению горла в этом случае поможет лишь полный отказ от вредных привычек.
Заболевания нервной системы
Вот мы и подошли к причинам осиплости, которые напрямую не связаны с патологиями лор-органов. Одна из таких причин — неврологическая. Охриплость провоцирует паралич верхнего гортанного нерва или возвратного гортанного нерва. Сам по себе паралич этих нервов случается редко. Обычно он возникает на фоне сифилиса, ботулизма, бешенства, дифтерии, опухолей пищевода и щитовидной железы. Все эти заболевания очень серьёзные и лечатся только в условиях стационара. Делать прогноз, восстановятся ли функции голосового аппарата, и уйдут ли симптомы болезни, возможно только после проведения необходимых обследований.
Также пребывание в постоянном стрессе или внезапный испуг могут сказаться на связках и привести к осиплости. В этом случае показан полный голосовой покой и приём успокоительных средств.
Заболевания других органов и систем человека
Такой симптом как осиплость может говорить о патологических процессах, происходящих в других органах и системах человека, например, о заболеваниях эндокринной системы. При дисфункции щитовидной железы ткани гортани отекают, что приводит к хрипоте горла. В этом случае необходимо пройти лечение у эндокринолога.
Проблемы с гортанью возникают при заболеваниях желудочно-кишечного тракта. Частая причина появления осиплости — гастроэзофагеальная рефлюксная болезнь, когда содержимое желудка забрасывается обратно в гортань. Желудочный сок раздражает слизистую оболочку гортани, а это приводит к осиплости.
Аллергические реакции могут спровоцировать отёк Квинке, который сопровождается охриплостью и сигнализирует о стенозе гортани. В таком состоянии человек испытывает трудности с дыханием, и возникает реальная угроза удушья. Об отёке Квинке также говорят бледность лица с последующим посинением кожных покровов. При возникновении этих симптомов необходимо среагировать как можно быстрее и вызвать скорую помощь.
Чтобы определить причину возникновения охриплости в горле, необходимо сначала обратиться к оториноларингологу.
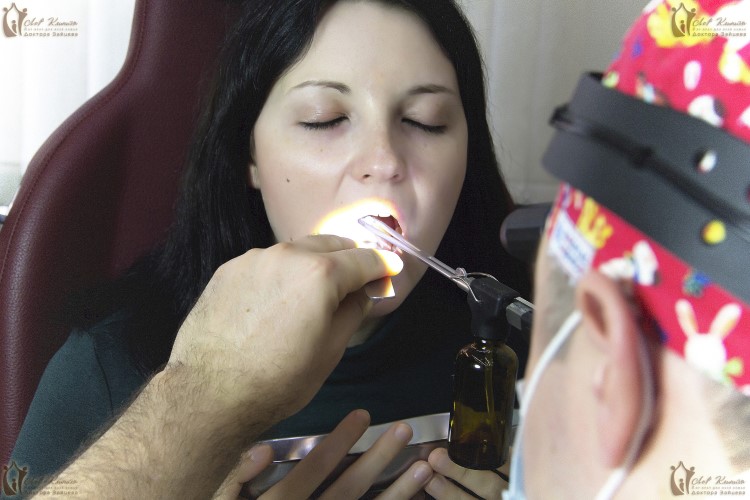
Если проблема с голосовым аппаратом связана с заболеваниями лор-органов, вам будет предложена эффективная схема лечения. Если осиплость не сопровождается температурой, болью в горле и кашлем, может потребоваться консультация смежных специалистов. В этом случае лечение заболевания без температуры будет назначено после установления его причины, вызвавшей проблемы с голосом.
Ожог глотки – это повреждение слизистой оболочки глотки, вызванное высокой температурой, химическими веществами, реже электричеством или ионизирующим излучением. Сопровождается колющей или жгучей болью в области шеи, усиливающейся при глотании, дисфагией, гиперсаливацией, нарушением вкуса, кашлем, интоксикационным синдромом. Диагностика основывается на анамнестических данных, результатах физикального осмотра, фарингоскопии, ларингоскопии и лабораторных анализов. Лечение включает дезинтоксикационную, противошоковую и симптоматическую медикаментозную терапию.
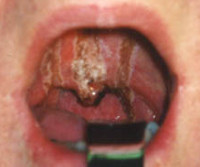
Общие сведения
Ожоги глотки выявляются довольно часто. Наиболее распространенными являются химический и термический варианты – свыше 92% от общего количества поражений. Самый часто встречающийся в странах СНГ этиологический фактор – уксусная кислота, которая вызывает более 90% химических повреждений глотки. У детей ожоги чаще всего провоцируются перманганатом калия. Более 70% от всех случаев составляют поражения I-II степени. Изолированная форма наблюдается у порядка 35-50% больных. Заболевание статистически чаще диагностируется у мужчин молодого и среднего возраста. Суммарный показатель смертности колеблется в пределах 10-26% от общего числа пострадавших.

Причины ожога глотки
Основная причина повреждений – ошибочное или сознательное проглатывание раскаленных либо токсичных предметов или жидкостей. Этиология имеет непосредственное влияние на клиническую симптоматику и проводимое лечение. С учетом этого выделяют следующие варианты ожогов:
- Термические. Развиваются при приеме горячей пищи или кипящих жидкостей. Реже наблюдаются при воздействии раскаленного воздуха, горючего газа или пара. Повреждение глотки часто сочетается с ожогами слизистых оболочек рта и пищевода.
- Химические. Возникают на фоне употребления кислот или щелочей. Чаще всего причиной поражения становится прием уксусной кислоты, нашатырного спирта, каустической соды, перманганата калия и бытовых чистящих средств. Характеризуются более тяжелым, чем при термическом воздействии, повреждением слизистого шара и подлежащих тканей.
В редких случаях встречаются электрические и лучевые ожоги, развивающиеся в результате воздействия на область шеи электрического тока или источника ионизирующего излучения. Обычно выступают в роли осложнений или сопутствующих нозологий при других поражениях – электротравме, лучевой болезни и т. д.
Патогенез
Вне зависимости от степени тяжести ожог глотки последовательно проходит 3 стадии: альтеративно-деструктивную, репаративную и регенерационную. Различные этиологические варианты нозологии имеют свои патогенетические особенности. Повреждения, вызванные высокой температурой и кислотами, оказывают местное прижигающее действие по типу коагуляционного некроза. Это обусловлено нарушением целостности клеточных мембран на фоне растворения липидов – их основной структурной единицы. Контакт с агрессивными щелочами приводит к колликвационному некрозу, который формируется в результате образования водорастворимого альбумината – вещества, транспортирующего щелочь к здоровым тканям и вызывающего более глубокие поражения.
При выраженных ожогах патологический процесс распространяется не только на слизистую оболочку, но и на подслизистый и мышечный слой. Происходит резорбция химического вещества, что может приводить к гемолизу эритроцитов, токсической коагулопатии и ДВС-синдрому. Стадии репарации и регенерации характеризуются отторжением омертвевшей ткани, восстановлением нормальной слизистой оболочки или образованием рубца. При тяжелых ожогах полноценного выздоровления зачастую не происходит – возникают предпосылки к развитию стеноза гортани или воспалительных заболеваний.
Классификация
Основываясь на глубине поражения тканей, выраженности клинической картины, ожидаемой длительности и возможных результатах лечения выделяют три степени ожогов глотки:
- I (легкая) степень. Характеризуется поражением только поверхностного слоя эпителия глотки. Поврежденные ткани отторгаются на 3-5 сутки, оставляя оголенной нормальную слизистую оболочку. Общее состояние больного не нарушается.
- II (средняя) степень. Включает в себя сочетание интоксикационного синдрома и поражения глотки до уровня слизистого шара. Отторжение отмерших тканей происходит к концу первой недели, после чего остаются быстро заживающие поверхностные эрозии. На месте ожога формируется рубец.
- III (тяжелая) степень. Проявляется повреждением всего слоя слизистой оболочки и нижерасположенных тканей на различную глубину, тяжелой интоксикацией. Струп отторгается через 13-15 дней, оставляя после себя глубокие эрозии, продолжительность заживления которых может колебаться от 7 дней до нескольких месяцев. Образовавшиеся рубцы часто вызывают клинически значимое сужение просвета глотки.
В зависимости от распространения процесса на другие органы и структуры различают следующие формы ожога глотки:
- Изолированные или локальные. При этом варианте патологические реакции ограничивается полостью глотки.
- Комбинированные. Сопровождаются вовлечением других отделов пищеварительного тракта, чаще всего – пищевода и желудка. Реже происходит поражение гортани.
Симптомы ожога глотки
Выраженность симптоматики зависит от тяжести патологического процесса и вовлечения других органов ЖКТ. Обычно пострадавший пытается выплюнуть проглоченную жидкость, это предотвращает поражение пищевода и желудка, но обеспечивает дополнительные повреждения слизистой оболочки рта, губ, языка. Из-за этого на них формируется плотный струп, цвет которого зависит от свойств этиологического фактора. При термических и химических ожогах, вызванных уксусной кислотой и щелочами, струп белый, азотной кислотой – желтый, серной либо хлористоводородной кислотой – черный или темно-бурый.
Основная жалоба пациента при любом этиопатогенетическом варианте ожога глотки – боль жгучего и/или колющего характера в верхней трети шеи, иногда иррадиирующая в нижнюю часть шеи. При комбинированной форме болевые ощущения также возникают за грудиной и в эпигастрии, часто сочетаются с рвотой, которая при II-III степени поражения имеет вид «кофейной гущи». Отмечается повышенное слюноотделение, кашель, нарушение вкуса. Еще один характерный симптом – затруднение глотания. При I степени нарушается проходимость только твердой пищи, при II степени твердая еда не проходит вовсе, а жидкая – с сильной болью. III степень проявляется невозможностью проглотить даже жидкость. Выраженные ожоги сопровождаются тяжелым интоксикационным синдромом – повышением температуры тела до 39,0-40,0 °C, ознобом, головокружением, общим недомоганием и слабостью.
Осложнения
Основное осложнение ожога глотки – деформация просвета органа и развитие стеноза, что характерно для тяжелых поражений. У детей даже при I и II степени могут возникать массивные реактивные процессы в виде отека гортани и глотки с выделением большого количества мокроты. Зачастую такие состояния приводят к значительному нарушению проходимости ЛОР-органов и выраженной дыхательной недостаточности. В зоне сформировавшихся рубцов создаются благоприятные условия для развития воспаления, повышается вероятность возникновения хронического фарингита, абсцессов или флегмон шеи. При вовлечении в патологический процесс пищевода отмечается риск перфорации, медиастинита, периэзофагита и образования пищеводно-трахеального свища. Тяжелые химические повреждения нередко сопровождаются резорбцией токсических веществ в системный кровоток и поражением внутренних органов, чаще всего – головного мозга, печени и почек.
Диагностика
Постановка диагноза обычно не вызывает особых трудностей. Основная цель отоларинголога или хирурга – правильное определение степени тяжести и формы патологии, что необходимо для выбора соответствующей тактики лечения. С этой целью проводится:
- Сбор анамнеза и жалоб. Играет ведущую роль в диагностике. Важно установить этиологический фактор, его концентрацию или температуру, размеры или объемы, длительность контакта со слизистой оболочкой. Также выясняются присутствующие субъективные симптомы и динамика их развития.
- Физикальный осмотр. В первую очередь производится оценка работы сердечно-сосудистой и дыхательной системы, поскольку при тяжелом интоксикационном синдроме наблюдается тахипноэ, тахикардия, падение артериального давления. При ожогах уксусной кислотой, бытовой химией или аммиаком в выдыхаемом воздухе ощущается специфический запах.
- Фарингоскопия и непрямая ларингоскопия. Ожог I ст. сопровождается гиперемией слизистой оболочки, слабовыраженным отеком. Аналогичные изменения могут возникать на внешней поверхности надгортанника, в межчерпаловидном пространстве и грушевидных синусах. При II ст. выявляются язвы, налет бело-серого цвета, реже – ожоговые пузыри с серозной жидкостью. III ст. проявляется участками глубокого некроза, распространяющегося в подлежащие ткани.
- Лабораторные исследования. При легких ожогах изменения в ОАК отсутствуют. При II-III ст. наблюдается лейкоцитоз 9-18х10 9 г/л и сдвиг лейкоцитарной формулы влево. В биохимическом анализе крови может повышаться уровень креатинина, мочевины, АлАТ, АсАТ, калия, билирубина.
- Цитология. Состав мазка-отпечатка при I ст. характеризуется наличием небольшого количества фагоцитов и бактериальной флоры. При II ст. присутствует большое количество микроорганизмов, клеток с признаками дегенерации, иногда – с элементами вакуолизации. III ст. дополняет признаки II ст. наличием распада ядерных клеток.
- Фиброэзофагогастроскопия (ФЭГС). Процедура проводится не ранее 10 дня после ожога. Используется для определения сопутствующего поражения пищевода и/или желудка, развития рубцового стеноза. При повреждении на стенках органов возникают такие же изменения, как в глотке.
Лечение ожога глотки
Лечебные мероприятия осуществляются в максимально короткие сроки. Ведущую роль играет медикаментозная терапия. Комбинация препаратов зависит от формы, степени тяжести и этиологии. При ожогах глотки применяется:
- Дезинтоксикационная терапия. Играет важнейшую роль при химических ожогах, заключается в нейтрализации ядовитого вещества антидотом на протяжении первых 6 часов. При необходимости проводится внутривенная инфузия плазмозаменителей, ощелачивание крови и форсированный диурез. При комбинированных формах выполняется зондовое промывание желудка холодной водой.
- Патогенетическое и симптоматическое лечение. Подразумевает нормализацию АД и реологических свойств крови, устранение болевого синдрома, профилактику бактериальных осложнений. Назначаются антибиотики широкого спектра действия, прямые антикоагулянты, ненаркотические и наркотические анальгетики, спазмолитики, кортикостероиды, холинолитики, растворы коллоидов и кристаллоидов, препараты крови.
- Медикаментозное дестенозирование. Показано при распространении патологического процесса на гортань, развитии выраженного отека и асфиксии. Выполняется с использованием антигистаминных препаратов, хлорида кальция и преднизолона. При неэффективности требуется трахеостомия.
- Пластика гортани. Необходима при выраженном стенозе. Предполагает иссечение рубцовой ткани, мобилизацию небных дужек, мягкого неба, временную имплантацию трубчатого протеза с целью рекалибровки просвета гортани.
Прогноз и профилактика
Прогноз при ожоге глотки зависит от этиологии, степени тяжести, адекватности и своевременности оказания медицинской помощи. Несвоевременно или неправильно оказанная медицинская помощи при тяжелых комбинированных ожогах приводит к летальному исходу. Длительность терапии может колебаться от 3-5 суток до 2 и более недель. При полноценном лечении повреждений I-II ст. обычно наблюдается полное выздоровление, при III ст. – формирование рубцового стеноза. Специфические превентивные меры не разработаны. Профилактика сводится к предотвращению проглатывания химических веществ, бытовых средств и кипящих жидкостей, вдыхания раскаленного дыма и пара.
Ежегодно врачи сталкиваются с огромным количеством эпизодов химических ожогов ротоглотки и гортани. В медицинской помощи при этом нуждаются пациенты разных возрастных групп - наиболее часто ими становятся дети, которые используют агрессивное вещество в ходе игрового процесса или просто из любопытства. Однако ожог горла химическим веществом нельзя назвать редким диагнозом и среди взрослых - контакт происходит случайно, намеренно, а также в результате пренебрежения правилами техники безопасности. Иногда химические вещества применяют с целью лечения - например, купирования воспалительных заболеваний. Какой бы ни была причина возникновения химического повреждения слизистой оболочки горла, пациенту необходима адекватная помощь.
Содержание статьи
Причины

С точки зрения анатомии понятие «горло» включает глотку, в некоторых случаях - также гортань. Для возникновения химического повреждения слизистой оболочки агрессивное вещество должно попасть внутрь - поэтому, как правило, неизбежно также сопутствующее поражение полости рта. Существует два способа поступления химического агрессора в организм:
- во время заглатывания;
- во время вдыхания.
Если пациент глотает химическое вещество, в зависимости от его количества, концентрации и повреждающей активности происходит также травма нижележащих отделов - пищевода, желудка. При ингаляционном поступлении возможно повреждение не только глотки, но и гортани, трахеи, бронхов. Исходя из локализации ожога, его распространения за границы глотки химическое повреждение горла можно разделить как:
Какие вещества могут спровоцировать химический ожог горла? Существует огромное количество химических агрессоров, среди которых наиболее распространены и опасны:
- Уксусная эссенция.
- Аккумуляторная жидкость.
- Нашатырный спирт.
- Концентрированный раствор йода.
- Пероксид водорода 30% (пергидроль).
- Едкий натр (каустическая сода, гидроксид натрия).
Подавляющее большинство случаев химических повреждений горла происходит при пользовании моющими средствами, йодом, нашатырным спиртом. Если емкости легко открываются и находятся на видном месте, к ним могут проявить интерес маленькие дети, которые часто пробуют на вкус незнакомые жидкости. Распространена также бытовая неосторожность, связанная с отсутствием маркировки агрессивной среды.
Щелочи вызывают более глубокий и обширный ожог слизистой оболочки горла, нежели кислоты.
При оценке степени повреждения имеет значение принадлежность химического агрессора к группе кислот или щелочей. В первом случае травма сопровождается развитием некроза коагуляционного типа. Контактный участок покрывается плотным фибриновым налетом - это замедляет проникновение агрессора в глубокие слои ткани, уменьшает объем вещества, попадающий в кровь. Во втором случае наблюдается некроз колликвационного типа, для которого характерно отсутствие пленчатого налета и поражение не только поверхностных, но и глубоких слоев ткани.

Хотя, на первый взгляд, ожог кислотой должен протекать легче, чем ожог щелочью, для пациента опасны оба варианта повреждения. «Сжечь» слизистую оболочку могут концентрированные кислоты (соляная, азотная, карболовая) и щелочи (гидроксид натрия). То же самое касается кристаллов перманганата калия. Менее выраженное прижигающее действие, то есть способность вызывать ожог, свойственно нашатырному спирту, лимонной и уксусной кислоте. При этом повреждающее действие щелочей усиливается в результате образования водорастворимого альбумината - это приводит к распространению прижигающего вещества на ткани, расположенные рядом с участком непосредственного контакта.
Симптомы
Как проявляется ожог глотки химически агрессивным веществом? Стоит отметить, что симптомы возникают остро, резко, почти сразу же после контакта с прижигающей средой, выраженность их быстро нарастает. Это упрощает сбор анамнеза (данных о событиях, которые предшествовали развитию заболевания), но лишь в том случае, если больной - взрослый человек или эпизод травмы произошел при свидетелях. Ключевым признаком является боль - очень интенсивная, мучительная.
Жалобы
При ожоге слизистой оболочки глотки пациента беспокоит:
- боль, усиливающаяся при попытке глотания, иррадиирующая в уши;
- затруднение приема пищи - даже жидкой консистенции (дисфагия);
- слюнотечение (гиперсаливация);
- нарушение вкусовой чувствительности;
- затруднение дыхания;
- лихорадка.
Клиническую характеристику симптомов можно представить в таблице:
Ожог слизистой оболочки горла оказывает влияние на весь организм в целом, что выражается в развитии интоксикации.
Химический агент действует не только на обожженный участок горла, он может всасываться и попадать в кровь; также способны распространяться по организму продукты ожоговой реакции, выделяющиеся при деструкции тканей. Системное повреждение характерно для тяжелых, распространенных ожогов. Запах химического агента, который исходит от больного, чувствуется при ожоге уксусной эссенцией, аммиаком, а также бытовыми моющими средствами.
Данные фарингоскопии
Во время фарингоскопии, то есть визуального осмотра глотки, можно видеть разрыхленную, покрасневшую (гиперемированную) слизистую оболочку; она нередко кровоточит, отекает. Изменения локализуются на задней стенке глотки, небных миндалинах, мягком небе. При I степени тяжести травмы преобладает гиперемия и отек, при II степени картина дополняется появлением налетов, реже - пузырей. Ожог III степени влечет за собой глубокий некроз, в результате которого образуются изъязвления и струпья.
Лечение
Как поступить, если произошел ожог горла - лечение может проводиться дома? Даже взрослый человек иногда неспособен объективно оценить свое состояние; между тем химическое повреждение глотки у ребенка не всегда обнаруживается сразу же, а область контакта с прижигающим веществом может быть обширной. Поэтому во всех случаях необходим незамедлительный осмотр специалиста; в зависимости от состояния пациент может быть госпитализирован в отделение отоларингологии (ЛОР-отделение), токсикологии.
Неотложная помощь

Что делать при ожоге глотки химическим веществом? Установив факт травмы и тип травмирующего агента, следует вызвать «Скорую помощь», обязательно сообщив предполагаемый диагноз. Сразу же прекращают поступление повреждающей среды внутрь. Для правильного выбора лечения важно знать, какая химическая среда обожгла горло. Если это неизвестно, осуществляется полоскание ротоглотки прохладной или слегка теплой чистой водой. Неправильное использование средств по принципу «кислота нейтрализует щелочь, а щелочь - кислоту» может усугубить повреждение.
При изолированной травме глотки щелочью проводится аккуратное полоскание слабым раствором кислоты (1% уксусной, лимонной). Если больной контактировал с кислотой, предпочтение отдается 2% раствору гидрокарбоната натрия (пищевой соды). Когда ожог спровоцирован перманганатом калия, используется 1% раствор аскорбиновой кислоты. При поражении не только глотки, но и нижележащих отделов пищеварительного тракта, растворы принимают внутрь небольшими глотками; при повреждении кислотой допускается питье молока в количестве 0,5-1 стакана.
Химическое повреждение глотки уксусной кислотой нельзя лечить посредством приема внутрь гидрокарбоната натрия.
Это провоцирует острое расширение желудка в результате образования углекислого газа, усугубляет кровотечение. Если оказывающий помощь человек сомневается, можно ли дать раствор соды - лучше консультироваться с врачом по телефону и до уверенности в пользе своих действий предпочесть использование чистой воды.
Специализированная помощь
Проводится врачом, фельдшером. Включает нейтрализацию химической среды, способной обжигать, при необходимости - промывание желудка (в первые 6 часов). Чтобы уменьшить боль, используют раствор Новокаина или других местных анестетиков, растительное масло, Алмагель. Назначается полоскание ротоглотки антисептиками (раствор Фурацилина), вводятся анальгетики (Баралгин), антибиотики (Цефазолин, Ципрофлоксацин). Могут быть показаны глюкокортикостероиды (Преднизолон), дезинтоксикационные растворы, парентеральное питание. Схема терапии подбирается индивидуально.
Осложнения
Среди осложнений ожога глотки можно назвать такие как:
- кровотечение;
- перфорация пищевода, желудка;
- тяжелая интоксикация;
- нарушение дыхания, асфиксия;
- формирование рубцовых сужений.
Перечисленные осложнения не появляются при изолированном ожоге I степени тяжести и характерны для тяжелых комбинированных ожогов. Больным требуется неотложная медицинская помощь, незамедлительная госпитализация.
Травмы гортани — повреждения гортани, возникающие под прямым или опосредованным воздействием травмирующего фактора, который может действовать как снаружи (наружные травмы гортани), так и изнутри (внутренние травмы гортани). Клиника травмы гортани зависит от ее характера и тяжести. Она может включать дыхательные расстройства, болевой синдром, наружное или внутреннее кровотечение, дисфагию и дисфонию, кашель, кровохарканье, подкожную эмфизему. Травмы гортани диагностируются по данным осмотра и пальпации места повреждения, ларингоскопии, лабораторных анализов, УЗИ, рентгенологических и томографических исследований, оценки функции внешнего дыхания и голосообразования. Травмы гортани нуждаются в обезболивающем, противовоспалительном, антибактериальном, противоотечном лечении. По показаниям проводится инфузионная и противошоковая терапия, хирургические вмешательства.
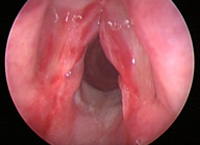
Общие сведения
Гортань — это часть верхних дыхательных путей, граничащая в своем верхнем отделе с глоткой, а в нижнем отделе с трахеей. Кроме дыхательной функции гортань также отвечает за голосообразование. Рядом с ней расположены другие важные анатомические образования: пищевод, щитовидная железа, позвоночник, крупные сосуды шеи, возвратные нервы и парасимпатические нервные стволы. Травмы гортани могут сочетаться с травмами глотки и трахеи, а также с повреждением расположенных рядом с ней анатомических структур. Такие сочетанные травмы гортани, как правило, приводят к тяжелым нарушениям дыхания, массивной кровопотере, расстройству иннервации жизненно важных центров и могут стать причиной гибели пострадавшего.

Причины
Причинами закрытой тупой травмы гортани могут являться: удар тупого предмета или кулака в шею, автомобильная авария, спортивная травма, попытка удушения. Тупые травмы гортани зачастую сопровождаются переломом ее хрящей и подъязычной кости, отрывом гортани, разрывом голосовых связок. Проникающие травмы гортани связаны с ее пулевыми или ножевыми ранениями. Около 80% пулевых ранений гортани являются сквозными. В большинстве случаев оба пулевых отверстия находятся на шеи, в отдельных случаях одно из отверстий расположено на голове. При слепых ранениях выходное отверстие может быть обнаружено в стенке гортани.
Причиной внутренней травмы гортани часто являются ее повреждения в ходе медицинских манипуляций: интубация трахеи, проведение бронхоскопии и эндоскопической биопсии, искусственная вентиляция легких, бужирование пищевода, удаление инородного тела глотки или гортани и пр. В других случаях травмы гортани обусловлены попаданием в нее инородных тел, имеющих острые края или углы. Ожоговые травмы гортани возникают при вдыхании едких химических веществ или горячего пара.
В отдельных случаях травмы гортани происходят при резком повышении внутригортанного давления во время сильного кашля или крика. Обычно они случаются на фоне предрасполагающих факторов: голосового перенапряжения, нарушения кровоснабжения голосовых связок, гастроэзофагеального рефлюкса.
Классификация
По механизму происхождения отоларингология классифицирует травмы гортани на внутренние и наружные. Внутренние травмы гортани чаще являются изолированными, т. е. поражающими лишь гортань. Наружные травмы гортани зачастую бывают сочетанными и сопровождаются повреждением соседствующих с гортанью анатомических структур.
По характеру повреждающего фактора различают пулевые, резанные, колотые, тупые, химические и термические травмы гортани. По факту проникновения в анатомические образования шеи выделяют проникающие и непроникающие травмы гортани, по факту нарушения целостности кожных покровов — открытые и закрытые. В зависимости от ситуации, в которой были получены травмы гортани, они могут иметь бытовой, производственный или военный характер.
Симптомы травм гортани
Симптоматика травмы гортани зависит от характера и обширности повреждений. Главным симптомом является нарушение дыхательной функции, которое может иметь различную степень. Если дыхательная недостаточность не развилась сразу же после травмы, то она может возникнуть спустя некоторое время в результате нарастания воспалительной инфильтрации, отека или образования гематомы.
Нарушения голоса (дисфония, афония) в той или иной степени возникают при всех травмах гортани и особенно выражены при травмировании области голосовых связок. Повреждения входа в гортань зачастую сопровождаются расстройствами глотания (дисфагией). Болевой синдром может иметь самую различную интенсивность от ощущения дискомфорта до выраженной боли в области гортани. Кашель не всегда сопровождает травмы гортани. Как правило, он возникает при попадании инородного тела в гортань, внутреннем кровотечении или развитии острой воспалительной реакции. При повреждении гортанных нервов отмечается нейропатический парез гортани.
Наружное кровотечение сопровождает наружные травмы гортани. Наибольшая кровопотеря наблюдается при ранении крупных сосудов шеи. Внутренние травмы гортани могут сопровождаться внутренним кровотечением, которое проявляется кровохарканьем. Кроме скрытой кровопотери, внутреннее кровотечение опасно аспирацией крови в легкие и возникновением аспирационной пневмонии, а также образованием гематом, уменьшающих просвет гортани.
Наличие подкожной эмфиземы в области шеи говорит о проникающем характере травмы гортани. Эмфизема способна быстро распространяться на область средостения и подкожной клетчатки в области груди. Изменение формы шеи в результате инфильтрации свидетельствует о тяжелом течении посттравматического периода.
Травмы гортани могут привести к гибели пострадавшего от травматического шока, инфекционных осложнений (пневмонии, хондроперихондрита гортани, флегмоны шеи, гнойного медиастинита), асфиксии. Асфиксия может быть вызвана острым стенозом гортани, развившемся в результате ее рефлекторного спазма, посттравматического отека или попадания в гортань инородного тела.
Диагностика
Травмы гортани диагностируются травматологом, в случае внутреннего характера повреждений гортани пострадавшие могут обращаться к отоларингологу. Диагностика травмы гортани включает осмотр и пальпацию места повреждения, оценку тяжести состояния пострадавшего и характера полученных повреждений, зондирование раневого канала. Проводятся общеклинические исследования крови и мочи, анализ газового состава крови и КОС, бакпосев отделяемого из раны.
При внутренних повреждениях гортани проводится ларингоскопия. Она может выявить царапины и разрывы слизистой оболочки гортани, подслизистые кровоизлияния, ожоги, внутреннее кровотечение, прободение стенки гортани, нахождение в ее полости инородного тела. Отрыв гортани от подъязычной кости диагностируется по следующим ларингоскопическим признакам: удлинение надгортанника, повышенная подвижность его свободного края, более низкое местонахождение голосовой щели.
Оценка распространенности повреждений, состояния соседствующих с гортанью органов и посттравматических осложнений осуществляется путем рентгенографии и МСКТ гортани, рентгенографии позвоночника в шейном отделе, рентгенографии пищевода с контрастированием, УЗИ щитовидной железы, УЗИ и МРТ тканей шеи, рентгенографии легких, исследования внешнего дыхания. При отсутствии серьезных повреждений или в восстановительном периоде проводится исследование голосообразования (фонетография, стробоскопия, электроглоттография).
Лечение травм гортани
Пострадавшие с повреждениями гортани нуждаются в первую очередь в противошоковых мероприятиях, остановке кровотечения, восстановлении проходимости дыхательных путей и коррекции дыхательных нарушений. Пациента укладывают на кровать с приподнятой головой. Производится иммобилизация шеи, масочная вентиляция и кислородотерапия. Рекомендован двигательные и голосовой покой. Питание пострадавшего осуществляется через назогастральный зонд.
Медикаментозное лечение травмы гортани заключается в антибактериальной, дезинтоксикационной, инфузионной, обезболивающей, противовоспалительной и противоотечной терапии. Хороший эффект наблюдается при применении антибактериальных препаратов и глюкокортикостероидов в виде лекарственных ингаляций. Хирургическое лечение травмы гортани показано при переломах ее хрящей со смещением, стенозе, нарастающей эмфиземе, профузном кровотечении, нарушении скелета гортани, обширных повреждениях. В соответствии с показаниями хирургическим путем производят первичную обработку раны, удаление инородного тела гортани, удаление гематомы, трахеостомию, перевязку наружной сонной артерии, ларингопексию (подшивание гортани к подъязычной кости), резекцию гортани, хордэктомию, реконструктивные вмешательства, протезирование и пластику гортани. В периоде реконвалесценции пациенты, перенесшие травмы гортани, посещают занятия с врачом-фониатором, направленные на восстановление голосовой функции.
Состояние, когда хрипнет голос, — явление весьма неприятное. Принято считать, что причиной осипшего голоса является простуда или громкий крик. Но существуют и другие, более серьёзные причины, которые требуют обязательного лечения у оториноларинголога и врачей смежных специальностей. Почему же голос хрипнет и становится осиплым? Как восстановить охрипший голос быстро? Какое лечение осипшего голоса является эффективным? Ответы вы найдёте в нашей новой статье.
Голос для человека играет далеко не последнюю роль. Благодаря нему мы можем полноценно общаться друг с другом и вести привычный образ жизни. Вспомните, какой дискомфорт возникает, когда голос хрипнет и становится осипшим. Охрипший голос становится проблемой глобального масштаба для представителей речевых профессий: певцов, дикторов, учителей, экскурсоводов. Да и любой рядовой человек в повседневной жизни, если осип голос, сталкивается с массой неудобств: невозможно отвечать на звонки по телефону, контактировать с коллегами, участвовать в обсуждениях и т.п.
В медицине расстройство голосового аппарата, когда голос хрипнет и становится осипшим, называется дисфонией.
Осиплость может проявиться в любом возрасте. Разумеется, при появлении этого симптома, единственное желание, которое возникает, — быстро восстановить осипший голос. Возможность полноценно разговаривать, без охриплости, восстанавливается после грамотного лечения. Но прежде чем начать лечить осипшее горло, необходимо установить причины осипа голоса. От определения причины и назначения корректного лечения зависит, насколько быстро восстановится работа голосового аппарата.
Почему же голос хрипнет и становится осиплым? Как восстановить охрипший голос быстро? Какое лечение осипшего голоса является эффективным? Давайте разбираться!
Как работает голосовой аппарат человека?
Гортань — это не только часть дыхательных путей, это орган звукообразования. На ней расположены голосовые связки — парный орган, представляющий собой скопление мышц. Когда человек молчит, между связками есть расстояние — гортанная щель. Чтобы рождался звук, необходимо, чтобы связки были плотно прижаты друг к другу. При таком плотном смыкании воздушный поток, выходящий из лёгких на выдохе, проходит через сомкнутые связки, вызывая их колебания. В этот момент зарождается звук, и мы слышим человеческую речь.
Если голос охрип и стал осипшим, значит связки не могут плотно примыкать друг к другу, в результате чего звучность речи теряется.
Состояние, при котором осипли голосовые связки, может быть вызвано их воспалением либо рядом других причин, которые мы разберём далее.
Почему голос становится осипшим?
Считается, что, если осип или охрип голос, виновницей такого неприятного состояния является простуда. Либо осипшее горло стало следствием громкого крика. Но это лишь вершина айсберга. Есть и другие причины, от которых горло может охрипнуть:

- Причиной, почему осипло горло, могут быть инфекционные заболевания вирусной или бактериальной природы: ангина, хронический тонзиллит, фарингит, ларингит.
- Состояние, при котором осипли голосовые связки, часто связывают с аллергической реакцией. Контакт с аллергеном (пыльцой растений, домашней пылью, шерстью домашних животных, продуктами бытовой химии и пр.) может спровоцировать сильнейший отёк гортани и голосовых связок. Одним из таких опасных проявлений аллергии является отёк Квинке, — при появлении первых признаков отёка необходимо быстро обратиться за медицинской помощью, поскольку любое промедление несёт в себе угрозу жизни и здоровья.
- Перегрузка голосовых связок — частая «болезнь» представителей речевых профессий, которые по роду деятельности должны много разговаривать. Но и простой человек может перенапрячь свои голосовые связки, если будет громко и долго разговаривать или кричать.
- Горло может осипнуть при ожоге его слизистой оболочки, например, уксусной кислотой.
- Посторонний предмет (например, мелкая рыбная кость) может легко ранить стенки гортани, в результате чего горло также может осипнуть.
- Изменения в звучании речи происходят у мальчиков-подростков в период полового созревания. Это естественный процесс, и как-то специально пытаться быстро восстановить голосовые функции не нужно.
- Горло может осипнуть при неблагоприятных внешних условиях: при холодном, пересушенном, запыленном, загрязнённом воздухе.
- Табакокурение — частая причина проблем с голосовыми связками. Все помнят, как звучит речь у заядлых курильщиков.
- Охриплость или полная афония может появиться после перенесённой операции, когда неумышленно повреждается нервус рекуренс — возвратный нерв.
- Так же при проведении операции трахеотомии, когда в первые кольца трахеи ставится трахеотомическая трубка, голос так же отсутсвует полностью..
- Сильный стресс или испуг могут стать причиной осиплости. Восстановиться поможет полный покой и избегание нервных перенапряжений.
- Причиной охриплости могут стать онкологические заболевания гортани, как доброкачественные, так и злокачественные. Осиплость — это первый звоночек, на который нужно быстро отреагировать и пройти диагностические мероприятия у онколога.
Осиплость горла — это симптом, от которого можно избавиться, вылечив основное заболевание. А поскольку причин появления дисфонии много, и некоторые их них действительно опасны для жизни, необходимо своевременно обратиться к оториноларингологу для диагностики.
Как быстро вернуть голос?
Быстрое восстановление охрипшего голоса возможно лишь после установления причины неприятного симптома.
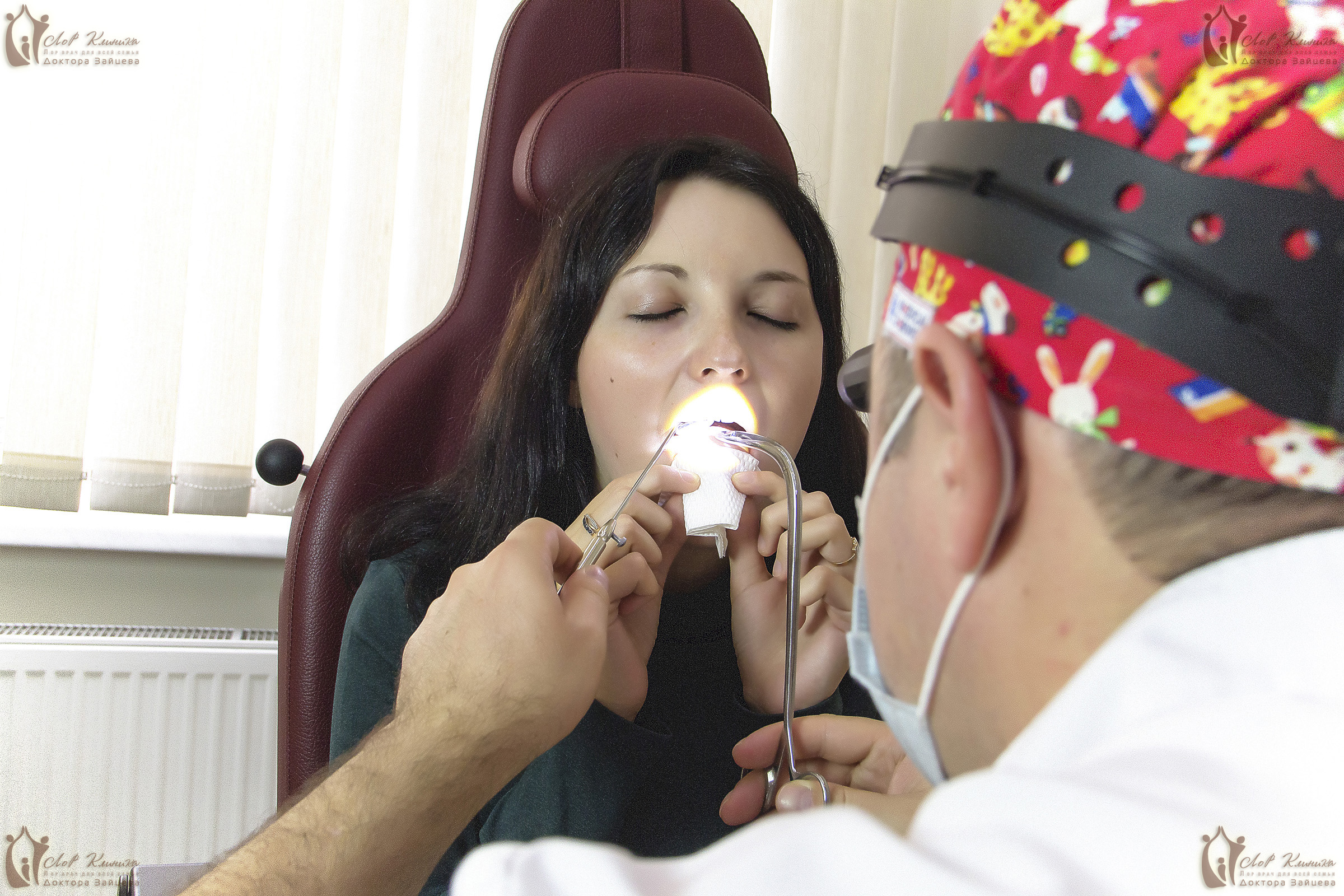
Если осиплость вызвана инфекционным заболеванием, чтобы быстро восстановить работу голосового аппарата, назначают (в зависимости от диагноза):
- антибактериальные препараты;
- противовирусные препараты;
- антисептики;
- антигистаминные препараты;
- противовоспалительные пастилки для рассасывания;
- ингаляции;
- промывания отварами лекарственных трав.
Если причиной охриплости стала аллергическая реакция, назначаются антигистаминные препараты. Важным элементом терапии является устранение аллергена.
При развитии отёка Квинке требуется экстренная помощь врачей: необходимо как можно скорее вызвать бригаду скорой помощи, поскольку отёк может спровоцировать приступ асфиксии.
Если неприятный симптом появился вследствие перенапряжения голосовых связок, показан абсолютный голосовой покой. Запрещается даже шептать — из-за шёпота связки напрягаются ещё сильнее.
Попавший в гортаноглотку инородный предмет нужно доставать как можно быстрее, обратившись за помощью к лор-врачу. Самостоятельные попытки могут протолкнуть его ещё глубже и перекрыть доступ кислорода. Восстанавливать голос после ожога нужно также под контролем оториноларинголога.
При онкологических заболеваниях необходимо лечение у врача — онколога.
Восстановить осипший голос можно при помощи специальной гимнастики — её назначает врач, специализирующийся на голосовых связках — фониатр.
На время лечения необходимо меньше говорить, воздержаться от курения, от употребления слишком горячей или холодной пищи.
При соблюдении всех предписаний лор-врача голос достаточно быстро восстанавливается.
В нашей клинике работает высококвалифицированный врач-фониатр с большим практическим опытом работы, поэтому любая проблема с голосовым аппаратом будет решена качественно и быстро.
Читайте также:

