Чем крапивница отличается от атопического дерматита
Обновлено: 29.04.2024
В дерматологии большое количество нозологий, и все они делятся на группы исходя из причины появления заболевания или симптомов проявления. Например, генодерматозы — генетически обусловленные кожные заболевания, буллезные дерматозы — кожные заболевания с образованием пузырей. А вот группа кожных заболеваний, основной причиной которых являются аллергические реакции, называется аллергодерматозами.
В данную группу входят такие болезни, как токсикодермия, экзема, атопический дерматит, аллергический контактный дерматит, крапивница.
В настоящее время на долю разных видов аллергии на коже приходится около 20% от всех больных аллергическими заболеваниями. Дерматозы этой группы объединяют по принципу участия в их патогенезе аллергических механизмов развития, органом-мишенью которых является кожа.
Как развивается аллергия на коже?
Аллергическая реакция — это особая форма ответа нашего иммунитета на аллерген, другими словами, реакция повышенной чувствительности нашего организма на какое-либо вещество.
В развитии истинной аллергии существует 2 глобальных понятия:
Сенсибилизация — это когда человек впервые встречается с аллергеном, и он в небольших дозах действует на организм. Так сказать, знакомство с аллергеном.
Собственно реакция — аллергия, сопровождающаяся зудом, покраснением кожи и другими проявлениями.
Первичный контакт с аллергеном дает сигнал иммунной системе на создание особых антител, которые впоследствии прикрепляются к тучным клеткам и «сидят» там. Во время сенсибилизации наш организм не начинает «войну» против аллергена, он его только запоминает, поэтому симптомов аллергии, таких как пятна на коже, сразу не появится.
Но в следующий раз, когда произойдёт контакт между поступившим аллергеном и уже сидящими на клетках антителами, произойдет каскад реакций с высвобождением определенных веществ (главным из которых является гистамин), и все это вызовет симптомы аллергии — зуд кожи и т.п.
Такой механизм развития аллергии называется реакцией немедленного типа, и происходит она в течение 30–120 минут. Данный тип характерен для крапивницы, аллергического ринита, ангионевротического отека.
Также существует клеточно-опосредованный механизм развития аллергии, который характерен для гастроформ аллергии. В таком случае лимфоциты нашего организма не создают никаких особых антител при попадании аллергена, а выделяет цитокины. В свою очередь цитокины активируют другие клетки нашего организма, которые формируют воспаление в тканях.
А вот при хронических аллергодерматозах (экзема, атопический дерматит) могут присутствовать оба механизма развития аллергии.
Какие виды аллергии на коже — самые распространенные у детей?
Крапивница
Крапивница — это группа заболеваний, характеризующихся развитием зудящих волдырей и/или ангиоотёка. Данный диагноз относится к 20 наиболее распространённым кожным заболеваниям и по статистике бывает хотя бы один раз в жизни у 15–25% людей в общей популяции.
Крапивница классифицируется на острую форму (до 6 недель) и хроническую (более 6 недель). И если острая крапивница, как правило, не вызывает трудностей при диагностике и лечении, в частности кожа после аллергии восстанавливается быстро и полностью, то хроническая крапивница представляет собой важную медико-социальную проблему.
Острая крапивница более характерна для детей в возрасте до 13–16 лет, у детей первого года жизни она бывает редко.
Частые причины появления крапивницы:
Истинные аллергические реакции на продукты питания — в этом случае важно соблюдать диету при аллергии на коже. Также могут быть реакции на лекарства, укусы насекомых и т.д.
Реакция на паразитарную инвазию (гельминтов).
Псевдоаллергическая причина (когда происходит активация тучных клеток без аллергии — рентгеноконтрастные вещества, некоторые виды лекарств).
Реакция на ОРВИ (одна из самых распространенных причин).
Наличие системного заболевания (в данном случае, крапивница расценивается как симптом).
Аллергия появляется на сухой коже в виде красно-розовых волдырей округлой формы, возвышающихся над уровнем кожи. При надавливании волдыри бледнеют. Размер элементов составляет от нескольких миллиметров до нескольких сантиметров. Локализоваться сыпь может на любом участке кожного покрова, чаще всего аллергия сопровождается зудом кожи и сохраняется без лечения до 24 часов.
Крапивница может быть одной из стадий ангионевротического отека, что является очень опасной реакцией и сопровождается удушьем, затруднением дыхания и речи, синюшностью кожи лица, падением давления и потерей сознания.
Диагностика крапивницы заключается в сборе анамнеза и физикальном осмотре. Аллерготесты обычно не назначаются, а определение общего Ig E малоинформативно и не должно использоваться как скрининговый метод.
Первое, что необходимо сделать при острой крапивнице, это вызвать скорую помощь. До приезда скорой требуется дать антигистаминный препарат в дозировке согласно возрасту ребенка, а также обильно поить его водой. В случае низкой эффективности антигистаминных врач скорой помощи может сделать внутримышечный укол глюкокортикостероидов.
Родители, в свою очередь, должны сохранять спокойствие, спокойно разговаривать с ребенком и не пугать его своим поведением при аллергии, даже если эти пятна на коже их очень пугают.
Аллергический контактный дерматит
Эта аллергия проявляется в виде воспаленных пятен на коже в ответ на внешнее воздействие веществ, способных вызывать специфическую аллергическую реакцию. Поражение кожи обусловлено развитием сенсибилизации и иммунного ответа замедленного типа к какому-то контактному аллергену.
В связи с тем, что обязательным условием развития контактной аллергии является проникновение аллергена через защитный барьер кожи, важную роль в патогенезе аллергического контактного дерматита играет нарушение функции эпидермального барьера.
Самыми распространенными веществами, которые вызывают аллергический контактный дерматит, являются металлы (никель, хром, кобальт и др.). Латекс, дезинфицирующие средства, лекарственные препараты и косметические средства также являются контактными аллергенами.
При этой аллергии пятна на коже обычно полиморфны и представлены эритемой, отечностью, папулами и везикулами. При кратковременном сильном воздействии раздражителя возникает покраснение кожи, на фоне которой формируются пузыри или даже некроз кожи.
Диагноз «аллергический контактный дерматит» ставится на основании анамнеза и общего осмотра кожных покровов.
Лечение же заключается в применение наружных глюкокортикостероидов, а если при аллергии имеется выраженный зуд кожи, назначают системные антигистаминные препараты.
Основным моментом при данном дерматозе является выявление причинного фактора и полное устранение контакта с ним.
Токсикодермия
Данная островоспалительная реакция кожного покрова возникает в ответ на поступление аллергена в организм. Чаще всего причиной развития токсикодермии является приём лекарственного препарата.
Токсикоаллергическую реакцию может дать практически любой препарат, поступивший в организм пероральным, ингаляторным, внутривенным, подкожным, внутримышечным или интравагинальным путями.
Однако в большинстве случаев развитие токсидермий ассоциировано с применением антибиотиков пенициллинового ряда, а также цефалоспоринов, сульфаниламидов и противоэпилептических средств. Развитие таких высыпаний ассоциируется с гиперчувствительностью замедленного типа.
Клинические проявления токсикодермий разнообразны. На коже после приступа аллергии могут появиться папулы, везикулы, пятна, волдыри и т.д.
Лечение заключается в применение антигистаминных препаратов, а при тяжелых формах назначают системные глюкокортикостероиды.
Как и при любых аллергодерматозах, важным пунктом является выявление и элиминация аллергена.
Как отличить истинную аллергию на коже от псевдоаллергии?
Если ребенок уже несколько раз пробовал определенный продукт, и у него не было никакой реакции, то истинной аллергии на этот продукт у него нет, и сажать малыша на диету при аллергии на коже не имеет смысла.
Если же родители замечают связь с количеством потребляемого продукта и кожной реакцией, то, вероятнее всего, речь идет о псевдоаллергии, которая зависит от дозы. В таком случае не надо исключать конкретный продукт, стоит снизить его количество в диете при аллергии на коже до таких доз, которые не дают реакции.
Важно, что аллергическая реакция возникает исключительно на белок, а вот на углеводы бывает только псевдореакция. Поэтому истинной аллергии на сладкое не бывает. Если же мама отмечает появление высыпаний после поедания ребенком шоколада, то необходимо минимизировать его потребление, а не исключать вовсе.
В любом случае, при появлении на коже ребенка тех или иных высыпаний необходимо обратиться к дерматологу, а при наличии связи с конкретными аллергенами — к аллергологу.
Список литературы
Самцов В.И. Токсидермии. — Кожные и венерические болезни. Руководство для врачей под ред. Ю.К.Скрипкина и В.Н.Мордовцева. — М.- Медицина. — 1999. — С.790 — 803.
Емельянов А.В. Анафилактический шок. Пособие для врачей. СПб, 2010, 31с.
Акимов В.Г. Побочные эффекты лекарственных средств: кожные проявления аллергических реакций. Consillium Medicum. — 2005. — т. 7. — № 3. — С. 168 — 172.
Greenberger P.A. Drug allergy.- J. Allergy Clin. Immunol., 2006. — v. 117. — Suppl. 2. — P. 464 — 470.
Callen JP. Recognition and management of severe cutaneous drug reactions. Dermatol. Clin. 2007 v. 25 № 2 P.255-261.
Knowles S.R., Shear N.H. Recognition and management of severe cutaneous drug reactions. Dermatol Clin. 2007 v 25 № 2. — P. 245-253.
Аллергодерматозы, или аллергические заболевания кожи, представляют собой одну из наиболее распространенных форм аллергопатологии. В структуре аллергических заболеваний кожи у детей первое место занимает атопический дерматит, у взрослых — крапивница и ан
Аллергодерматозы, или аллергические заболевания кожи, представляют собой одну из наиболее распространенных форм аллергопатологии.
В структуре аллергических заболеваний кожи у детей первое место занимает атопический дерматит, у взрослых — крапивница и ангионевротические отеки Квинке.
Крапивница характеризуется высыпаниями островоспалительных бесполостных элементов — волдырей (волдырь — urtica) разной формы, величины и окраски (от бледной до темно-коричневой). Уртикарные высыпания в ряде случаев сопровождаются зудом разной степени интенсивности.
В основе крапивницы лежит острый, ограниченный отек сосочкового слоя дермы и расширение капилляров. Отеки Квинке и крапивница имеют общие механизмы развития и различаются лишь глубиной отека. При ангионевротическом отеке он распространяется на более глубокие слои дермы.
Особенностью крапивницы и отеков Квинке является их быстрое развитие и столь же быстрое исчезновение (от нескольких минут до нескольких часов) после назначения адекватной терапии.
В формировании аллергодерматозов вообще и крапивницы в частности могут принимать участие как истинные аллергические реакции (ИАР), так и псевдоаллергические реакции (ПАР). Мы не будем рассматривать те случаи крапивницы, которые связаны с наличием системных заболеваний, симптомами которых могут быть упорно рецидивирующие уртикарные высыпания.
Крапивницы, протекающие по механизмам истинных аллергических реакций, обусловлены участием в их развитии специфических аллергических антител (АТ) или сенсибилизированных лимфоцитов.
В настоящее время выделяют пять типов истинных аллергических реакций, в соответствии с которыми протекают аллергодерматозы, в том числе крапивница. Механизмы этих реакций широко освещены в отечественной и зарубежной литературе.
Свое название псевдоаллергические реакции, или ложная аллергия, получили в связи с тем, что четкая связь развития крапивницы с воздействием причинного фактора, а также клинические симптомы делают их очень похожими на истинную аллергию, но отличаются от последней механизмами развития.
Одним из важнейших механизмов ПАР при крапивницах является неспецифическая либерация медиаторов, и в первую очередь гистамина, из клеток-мишений аллергии (тучные клетки, базофилы и др.).
Участие ИАР в механизме крапивницы и ангионевротических отеков Квинке (АОК) было нами доказано лишь в 38,5% случаев, в отличие от атопического дерматита, протекающего по механизму первого типа ИАР.
Критерии участия ИАР в механизме крапивницы являются общими для всех аллергических заболеваний и включают следующие признаки:
- наличие специфических аллергических АТ в сыворотке;
- положительные кожные тесты с аллергенами;
- положительные провокационные тесты с аллергенами;
- положительный аллергологический, фармакологический, пищевой анамнез;
- положительный тест торможения естественной эмиграции лейкоцитов in vivo (по А. Д. Адо) с медикаментами;
- положительный тест Шелли;
- возможность пассивного переноса чувствительности;
- положительный тест специфического высвобождения гистамина из базофилов;
- отрицательный тест-плацебо и др.
При крапивницах, протекающих по механизмам ПАР, вышеуказанные признаки отсутствуют, за исключением наличия положительного фармакологического или пищевого анамнеза.
На основании многолетних наблюдений как отечественных, так и зарубежных исследователей, а также опираясь на собственные данные, мы смогли выделить два основных вида крапивницы и АОК, различающиеся механизмами развития: иммунологический и неиммунологический.
Развитие и формирование иммунологической крапивницы связано в основном с нарушениями функционирования различных звеньев иммунной системы.
Иммунологическая крапивница может быть трех типов:
- протекающая с участием специфических иммунных реакций (аллергический тип);
- протекающая с участием неспецифических иммунных реакций (неаллергический тип);
- смешанные формы.
В зависимости от типа аллергических реакций, принимающих участие в развитии иммунологической крапивницы, можно выделить разные формы крапивницы, протекающие по разным механизмам и требующие разных методических подходов к терапии: атопическая форма, инфекционно-аллергическая, иммунокомплексная и другие.
В частности, в наших исследованиях атопическая форма крапивницы и АОК встречались в 13,6% случаев, холодовая крапивница, протекающая по механизмам ИАР, — в 2,9% случаев, иммунокомплексная — в 2,2% случаев.
Иммунологическая крапивница и АОК неаллергического генеза часто связаны с нарушениями в неспецифических звеньях иммунной системы, в частности в системе комплемента, калекреин-кининовой системе и других биологических системах организма. В наших исследованиях такой тип крапивницы выявлялся приблизительно у 31% обследованных. Основными этиологическими факторами этой формы иммунологической крапивницы служили экзотические продукты: салаты из морских животных и водорослей (мидии, омары, крабы, раки, и т. п.), блюда из плавников акулы и многие другие; экзотические фрукты; продукты, богатые биологически активными веществами; медикаменты; контакт с химическими веществами и т. д.
Основными причинными и провоцирующими факторами неиммунологической крапивницы, которая в наших исследованиях составляла 36,8% случаев, являлись: патология ЖКТ и гепатобилиарной системы, патология нейроэндокринной системы, патология со стороны мочевыделительной системы, обменные нарушения, физические факторы (давление, вибрация, температура и др.), химические факторы (щелочи, кислоты, соли кислот и щелочей, медикаменты и т. п.), биологические факторы и др.
Как правило, на развитие неиммунологической крапивницы оказывают влияние одновременно несколько факторов.
Клинические проявления крапивницы, независимо от ее вида, обусловлены участием медиаторов, высвобождающихся из клеток-мишеней под действием специфических или неспецифических факторов.
Основные медиаторы, принимающие участие в развитии клинических симптомов крапивницы, представлены в табл. 1.
Тактики ведения и лечения крапивницы, протекающей по механизмам ИАР и ПАР, принципиально различаются. Однако при любой форме крапивницы и ангионевротических отеков Квинке должны соблюдаться принципы комплексного и этапного подхода в лечении.
Основные принципы терапии крапивницы
- Выявление причинного фактора развития крапивницы.
- Устранение причиннозначимых факторов.
- Фармакотерапия крапивницы, предусматривающая купирование острого состояния и базисную терапию. Для купирования острого состояния проводится интенсивная терапия, включающая назначение антигистаминных препаратов, глюкокортикостероидов, в случае необходимости вводятся препараты эпинефрина, проводится инфузионная терапия (гемодез), плазмаферез. Выбор терапии при острых состояниях, способы введения препаратов, дозы, длительность проводимой терапии определяются врачом в зависимости от тяжести состояния, возраста больного, наличия сопутствующих заболеваний и других факторов.
- Базисная терапия, которая включает применение антигистаминных препаратов второго и третьего поколений; в случае необходимости назначаются системные глюкокортикостероиды, седативные средства и другие препараты.
- Адекватная терапия основного заболевания.
- Коррекция терапии, назначаемой больным по поводу сопутствующих заболеваний.
- При наличии клинических показаний проведение адекватной иммуномодулирующей терапии.
- Назначение диеты, соответствующей по объему и соотношению основных пищевых ингредиентов возрасту, весу и сопутствующим заболеваниям, которыми страдает пациент.
- Проведение профилактических мероприятий по предупреждению обострений крапивницы.
Выделяют специфические и неспецифические методы лечения крапивницы и ангионевротических отеков Квинке.
Основными патогенетическими методами лечения крапивницы, протекающей по механизмам ИАР, являются элиминация аллергена. При возможности и в случае необходимости назначается специфическая иммунотерапия, если есть клинические показания — иммуномодулирующая терапия, однако эти методы требуют отдельного освещения.
Неспецифические методы лечения, т. е. фармакотерапия, направлены на устранение клинических симптомов крапивницы, снижение чувствительности рецепторов и снижение гиперреактивности тканей к медиаторам аллергии.
Среди фармакологических средств важную роль в лечении крапивницы занимают антимедиаторные (в первую очередь антигистаминные) препараты, которые ингибируют секрецию и высвобождение медиаторов аллергии, а также медикаменты, подавляющие воспалительные реакции (противовоспалительные средства), в т. ч. глюкокортикостероиды.
Препараты, обладающие антигистаминными свойствами, можно разбить на несколько групп, различающихся механизмом действия: препараты, блокирующие гистаминовые — Н1 — рецепторы первой, второй и третьей генерации; препараты, повышающие способность сыворотки крови связывать гистамин (гистаглобин, гистаглобулин); препараты, тормозящие высвобождение гистамина из тучных клеток (кетотифен).
Поскольку в развитии симптомов крапивницы, протекающей по механизмам ИАР и ПАР, принимают участие одни и те же медиаторы, симптоматическая терапия, направленная на устранение клинических признаков заболевания, имеет много общего.
При обострении крапивницы широко используются антигистаминные препараты-блокаторы Н1-гистаминовых рецепторов первой, второй и третьей генерации как отечественных, так и зарубежных фармацевтических фирм.
Выбор антигистаминного препарата, способ введения и доза зависят от возраста, степени тяжести заболевания и стадии его развития, от наличия сопутствующих заболеваний и индивидуальной переносимости препаратов и др.
В настоящее время известно свыше 150 различных антигистаминных препаратов, нашедших широкое применение в лечении крапивницы.
Антагонисты Н1-гистаминовых рецепторов первого поколения имеют ряд побочных фармакологических эффектов, ограничивающих возможности их использования в клинической практике. Тем не менее в некоторых случаях показано назначение именно антигистаминных препаратов первого поколения.
Появление новой генерации антигистаминных препаратов второго и третьего поколения, не проникающих через гематоэнцефалический барьер и лишенных побочных эффектов (центрального, холинолитического и седативного), расширило возможности использования этой группы препаратов у лиц, профессия которых требует повышенного внимания и активности.
В современной клинической практике для лечения аллергодерматозов используют следующие антигистаминные препараты второго поколения: пиперидиновые производные (терфенадин, бронал, теридин, тофрин и др.), пиперидин-имидазоловые производные (астемизол, астелонг, астемисан, гисманал, гистолонг и др.), пиперазиновые производные (зиртек, цетрин и др.), азатидиновые производные (кларитин, ломилан и др.), оксипиперидины (кестин).
К препаратам третьего поколения относится телфаст (фексофенадин), клиническая эффективность которого при разных формах крапивницы была показана в современных исследованиях.
Телфаст обладает всеми свойствами, характерными для антигистаминных препаратов второго поколения: высокая специфичность и высокое сродство к Н1-рецепторам, быстрое начало действия, продолжительный основной эффект (24 и более часов), отсутствие блокады других типов рецепторов, непроходимость через гематоэнцефалический барьер в терапевтических дозах, отсутствие связи абсорбции с приемом пищи, отсутствие тахифилаксии (привыкания). Кроме того, сочетание с телефастом не изменяет фармакокинетику эритромицина и кетоконазола и не вызывает удлинение интервала QT. В настоящее время телфаст относится к препаратам с высоким профилем безопасности.
В табл. 2 представлены некоторые дифференциальные признаки разных форм крапивницы и атопического дерматита, позволяющие определить основные механизмы формирования заболевания и подобрать адекватную терапию.
Безусловно, осветить в рамках одной статьи все многообразие механизмов и тактики ведения больных не представляется возможным, поэтому мы представили здесь лишь часть сведений об особенностях формирования одной из форм аллергодерматозов — крапивницы и АОК.
Значение атопии неоспоримо при таких заболеваниях, как бронхиальная астма, аллергическая риносинусопатия, атопический дерматит. В то же время о ее роли при рецидивирующей крапивнице единого мнения не существует. Уртикарные высыпания могут
 |
Значение атопии неоспоримо при таких заболеваниях, как бронхиальная астма, аллергическая риносинусопатия, атопический дерматит. В то же время о ее роли при рецидивирующей крапивнице единого мнения не существует. Уртикарные высыпания могут наблюдаться при различных соматических и инфекционных процессах (коллагенозы и иерсиниоз), глистных инвазиях.
Крапивница является неотъемлемым компонентом острых аллергических состояний (анафилактоидная реакция, анафилактический шок), наблюдаемых главным образом при лекарственной, инсектной и холодовой аллергии. Однако наибольшие трудности представляет рецидивирующая крапивница как самостоятельная нозологическая форма при трактовке ее патогенеза. Согласно нашим наблюдениям, несмотря на однотипность клинической картины, последняя характеризуется патогенетической неоднородностью. Если не представляется возможным выявить причинно-значимые аллергены, то в таких ситуациях обычно применяется термин “псевдоаллергическая” крапивница. Последняя является предметом специального исследования и преобладает в структуре всех рецидивирующих уртикарных высыпаний.
Вместе с тем при детальном анализе результатов анамнеза, клинического наблюдения, иммуннологических и аллергологических исследований, проведенных у 105 детей в возрасте от 4 до 15 лет с рецидивирующей крапивницей, оказалось, что у 35 из них уртикарные высыпания были обусловлены иммунноглобулин-Е-зависимой гиперчувствительностью.
Таким образом, согласно нашим наблюдениям, атопическая крапивница отмечается у 33% больных детей, страдающих рецидивирующими уртикарными высыпаниями. У 29 больных с атопической рецидивирующей крапивницей имела место наследственная отягощенность. А именно - ближайшие родственники страдали такими заболеваниями, как бронхиальная астма, поллиноз. У 27 матерей отмечались токсикозы беременности и патологические роды (у 11 — стремительные, у 16 — со стимуляцией), что послужило причиной наличия у детей перинатальной энцефалопатии в виде в гипертензионно-гидроцефального синдрома (по заключению невропатолога). В дальнейшем в преддошкольном возрасте у этих больных сформировалась вегетососудистая дистония, преимущественно с парасимпатическим преобладанием. Последняя послужила фоном, на котором стала проявляться рецидивирующая крапивница.
Подобное явление выглядит закономерным в свете современных представлений о связи нервной системы с иммуннологической реактивностью, опосредованной, по-видимому, эндогенной опиоидной системой.
У всех больных в раннем детстве отмечались проявления экземы, возникавшие в основном при переводе на искусственное вскармливание (у 19 детей) или при введении прикорма (у 16 детей). Однако точно выявить наличие пищевой аллергии в указанный период не представляется возможным, так как специальное аллергологическое обследование не проводилось. В дальнейшем в возрасте 1,5-2 лет проявления экземы исчезли. Повторные уртикарные высыпания стали появляться в преддошкольном и школьном возрасте.
Можно полагать, что сосочковый слой кожи, являющийся при крапивнице шоковым органом, претерпевает возрастную эволюцию в отношении содержания в нем клеток-”мишеней”, способных фиксировать реагины.
Многие аллергологи-клиницисты утверждают, что уртикарные высыпания часто сочетаются с ангионевротическими отеками Квинке. Однако нам не удалось выявить подобной закономерности. Только у 7 детей, находившихся под нашим наблюдением, рецидивам крапивницы сопутствовали ограниченные отеки, носившие односторонний характер с локализацией в области верхней губы, верхнего века и ушной раковины.
Поскольку возрастной состав детей был различным, давность заболевания рецидивирующей крапивницей также колебалась в довольно широком диапазоне (от 6 месяцев до 8 лет). Однако это не отражалось на особенностях клинических проявлений уртикарных высыпаний. Частота рецидивов также была разной, но у всех детей они наблюдались не менее пяти раз в году.
Клиническая картина рецидивов была однотипна. Наряду с зудом на коже возникали уртикарные элементы округлой формы или в виде полос различного размера с неровными контурами белого или бело-розового цвета, окруженные участками гиперемии. Высыпания носили распространенный характер с преимущественной локализацией на шее, туловище, внутренней поверхности конечностей. Сопутствующий отек Квинке возникал быстро, но быстро и проходил — обычно через два часа после приема супрастина. Уртикарные высыпания исчезали медленнее. Полная их ликвидация наступала на вторые-третьи сутки от начала приема антигистаминных препаратов.
| В настоящее время атопия рассматривается как патологическое состояние, обусловленное аллергическими реакциями немедленного типа, опосредованными антителами, относящимися к иммунноглобулинам Е. Эти антитела называются реагинами. Те ткани, на клетках которых происходит реакция “аллерген — антитело”, получили название шоковых |
Помимо анализов крови и мочи, у всех детей было проведено всестороннее обследование (анализ кала по выявлению яиц глистов, копрологическое исследование, рентгенограмма органов грудной клетки и придаточных пазух носа, УЗИ-исследование органов брюшной полости, ЭЭГ, кардиоинтервалография) с целью выявления возможных патологических состояний, на фоне которых может возникнуть псевдоаллергическая крапивница.
Следует подчеркнуть, что проведенное обследование не выявило наличия каких-либо “фоновых” заболеваний, за исключением вегетососудистой дистонии, отмечавшейся практически у всех детей. Последняя была определена по клиническим признакам, указанным в таблице А. М. Вейна, модифицированной применительно к детскому возрасту Н. А. Белоконь. О парасимпатическом преобладании объективно свидетельствовали сниженные показатели индекса напряжения, установленные на основании анализа кардиоинтервалограмм. Эти показатели находились в пределах 10-30 условных единиц (при норме 40-80 условных единиц).
Наиболее демонстративными оказались результаты иммуннологических и аллергологических исследований. Уровень общего иммунноглобулина Е в крови у всех больных превышал 300 нг/л (при норме не более 200 нг/л). Отмечалось также снижение числа клеток, относящихся к Т-супрессорной субпопуляции лимфоцитов (от 5 до 11% при норме 20%). Как известно, повышенный уровень иммунноглобулина Е и снижение количества Т-лимфоцитов супрессоров рассматриваются как один из важнейших признаков атопии. Наиболее существенным объективным доказательством наличия последней явились результаты аллергологического обследования по выявлению специфической гиперчувствительности.
С помощью скарификационных проб у всех больных определялись по немедленному типу реакции повышенной чувствительности к тем или иным аллергенам разных групп в различных сочетаниях. Чаще всего положительные тесты выпадали с пищевыми аллергенами. Следует отметить, что сенсибилизация к I аллергену была выявлена лишь у 13 детей (у 7 — к куриному яйцу, у 6 — к домашней пыли). У подавляющего большинства детей была констатирована так называемая поливалентная сенсибилизация. Так, у 8 детей наблюдалось сочетание пищевой, бытовой и пыльцевой сенсибилизации; у 7 — пищевой и бытовой, у 4 — бытовой и пыльцевой; у 2 — пищевой и эпидермальной; у 1 — бытовой и эпидермальной. При пищевой сенсибилизации в спектре аллергенов преобладало куриное яйцо. Значительно реже — молоко, геркулес, гречка. Бытовые аллергены были представлены только домашней пылью, эпидермальные — шерстью кошки и собаки, пыльцевые — пыльцой деревьев семейства березовых, одуванчика, злаковых трав и полыни. Можно полагать, что поливалентная сенсибилизация определялась перекрестной аллергией, обусловленной общностью антигенный структур аллергенов, в том числе относящихся к разным группам. Например, у 3 детей одновременно отмечалась повышенная чувствительность к аллергенам из злаковых трав и геркулесу.
У 15 выборочно обследованных детей положительные скарификационные пробы соответствовали позитивным результатам определения специфических иммунноглобулинов Е in vitro с помощью иммунноферментного анализа, что убедительно свидетельствует о высокой информативности кожного тестирования. У всех детей указания в анамнезе и данные клинического наблюдения также свидетельствовали о достоверности результатов кожных проб. Так, при сенсибилизации к аллергену из домашней пыли четко выявлялся эффект элиминации, заключавшейся в том, что рецидивы крапивницы никогда не возникали вне дома. Достоверность кожных проб с эпидермальными аллергенами подтверждалась появлением уртикарных высыпаний при контакте с соответствующими животными (кошка, собака). У детей с положительными кожными пробами к пыльцевым аллергенам рецидивы крапивницы возникали в периоды пыления соответствующих растений. Например, при повышенной чувтствительности к пыльце деревьев семейства березовых и одуванчика — в апреле — начале мая; злаковых трав — с конца мая до начала августа; полыни — в августе — начале сентября.
Несомненный интерес представляет тот факт, что у этих детей рецидивы крапивницы возникали также поздней осенью и зимой. При детальном анализе анамнестических сведений оказалось, что эти рецидивы появлялись при употреблении яблок, моркови, петрушки, имеющих общие антигенные структуры с пыльцой березы, геркулеса — “родственного” по составу с пыльцой злаковых трав, то есть имела место перекрестная аллергия.
Характерной особенностью течения рецидивирующей атопической крапивницы при наличии пыльцевой сенсибилизации было отсутствие риноконъюнктивального синдрома, бронхиальной астмы. Очевидно, у детей избирательность “шокового” органа не всегда зависит от путей поступления в организм аллергена. Можно полагать, что такие аллергены, как домашняя пыль, пыльца растений, шерсть животных, внедряясь в организм ингаляционным путем, системой кровотока достигает тех клеток, на поверхности которых имеются рецепторы к реагинам. Наличие подобных клеток в тех или иных органах, очевидно, генетически детерминировано. Повидимому, этим можно объяснить значимость ингаляционных аллергенов при уртикарных высыпаниях.
Выявление причинно-значимых аллергенов при рецидивирующей атопической крапивнице имеет существенное практическое значение для построения адекватных терапевтических мероприятий. Всем детям с пищевой сенсибилизацией мы назначали строгую элиминационную диету, то есть полностью исключали продукты питания, “виновные” в возникновении уртикарных высыпаний. При этом учитывалось значение перекрестной аллергии. В частности, при повышенной чувствительности к аллергену из яиц куриное мясо из пищевого рациона исключалось. Элиминационную диету назначали на срок не менее полутора лет. При сенсибилизации к эпидермальным аллергенам рекомендовали исключить контакт с домашними животными, а при бытовой и пыльцевой аллергии проводили специфическую иммунотерапию. Детям, у которых отмечалась сочетанная сенсибилизация к домашней пыли и пыльце растений, эти аллергены вводили параллельно путем подкожных инъекций в возрастающих дозах по традиционной схеме. В стационаре инъекции аллергенов осуществляли ежедневно. В дальнейшем поддерживающие дозы, устанавливаемые индивидуально, вводили в условиях аллергологических кабинетов детских поликлиник. Инъекции поддерживающих доз проводили 1 раз в две недели. Домашнюю пыль вводили круглогодично, а применение пыльцевых аллергенов заканчивали за две недели до начала пыления соответствующих растений. Каких-либо осложнений и побочных реакций при проведении специфической иммунотерапии мы не наблюдали.
Результаты катамнестических наблюдений (через два года от начала терапевтических воздействий) показали, что у подавляющего большинства детей (у 29 больных) рецидивов крапивницы не отмечалось. Только у 6 больных с пищевой аллергией возникали уртикарные высыпания, что было связано с нарушением диеты. Кроме специфических воздействий мы не назначали никакой терапии. По поводу вегетососудистой дистонии были даны рекомендации по соблюдению режима, предусматривающего устранение физических и эмоциональных перегрузок.
Таким образом, на основании проведенных наблюдений, иммунологических и аллергологических исследований можно сделать следующие выводы:
1. Среди детей с рецидивирующей крапивницей атопия выявляется у 33 % больных.
2. Характерным признаком рецидивирующей атопической крапивницы является наследственная отягощенность по атопическим заболеваниям, повышенный уровень общего иммуноглобулина Е в крови, снижение числа клеток, относящихся к Т-супрессорной субпопуляции лимфоцитов, положительные кожные пробы с различными аллергенами разных групп — пищевых, бытовых, пыльцевых, эпидермальных.
3. Основу терапии атопической рецидивирующей крапивницы составляют воздействия специфического характера (элиминация аллергенов или специфическая иммунотерапия), весьма эффективные у подавляющего числа больных.
Зачастую человек мучается из-за элементарного незнания симптомов, видов и методов лечения аллергии. В настоящее время аллергией и ее разновидностями страдает более 30% населения нашей планеты. Как бороться с этим заболеванием?

Разобраться в этом нам поможет врач-аллерголог ГБУЗ «ДГП № 105» Елена Владимировна Саранюк.
– Елена Владимировна, что такое крапивница? Какие характерные проявления этого заболевания?
– Крапивница – это группа заболеваний, характеризующаяся развитием волдырей или ангиоотеков, ее классифицируют по продолжительности течения, по типам и подтипам. Острая крапивница длится до 6 недель, хроническая более 6 недель. Крапивница бывает аллергическая, идиопатическая (вызванная воздействием низкой или высокой температуры), дермографическая, вибрационная, холинергическая, контактная и т.д.
Аллергическая крапивница бывает легкая (менее 20 волдырей до 24 часов), средней тяжести (до 50 волдырей до 24 часов) и интенсивная (более 50 волдырей до 24 часов).
Интенсивная крапивница характеризуется местами со сливающимися волдырями, выраженным зудом, возможным повышением температуры, развитием ангиоотеков.
Диагностика крапивницы не требует лабораторного подтверждения. Расширенное диагностическое обследование проводится пациентам с длительно сохраняющейся, рецидивирующей крапивницей. Хроническая крапивница чаще встречается у женщин среднего возраста, у детей наблюдается реже (только 5% больных – дети до 16 лет). Для нее характерно волнообразное течение без прогрессирующего ухудшения, у 50% пациентов наступает спонтанная ремиссия.
– Каковы причины этого заболевания?
– Причиной крапивницы могут быть аутоиммунный тиреоидит, вирусные инфекции, гепатит, бактериальные инфекции, паразитарные инвазии, неинфекционные хронические воспалительные процессы (гастрит, холецистит), неспецифическая пищевая гиперчувствительность, аутоиммунные заболевания. Только в 15-20% случаев крапивницы удается четко выявить причины заболевания. В 95% случаев острая крапивница самостоятельно купируется в течение двух недель и достаточно эффективно лечится антигистаминными препаратами 2-го поколения. В большинстве случаев острая крапивница остается единственным эпизодом в жизни пациента.
– В чем заключается лечение?
– Больному проводится рациональная медикаментозная терапия. Пациент должен соблюдать гипоаллергенную диету с исключением предполагаемых аллергенов, избегать условий, при которых возникает перегревание организма: слишком теплая одежда, чрезмерная физическая нагрузка, употребление горячих блюд и напитков. В случае дермографической крапивницы нужно отказаться от тесной одежды, переноса тяжелых грузов, длительных пеших походов. При солнечной крапивнице следует избегать прямого воздействия солнца, ношения открытой одежды. При холодовой крапивнице – переохлаждения, исключить купание в водоемах.
– Что такое атопический дерматит?
– Это аллергическое заболевание кожи, возникающее, как правило, в раннем детском возрасте у людей с наследственной предрасположенностью к этому заболеванию. Вероятность атопического дерматита у детей здоровых родителей составляет до 20%. При наличии отягощенного анамнеза по аллергии у одного из родителей вероятность заболевания может быть до 50%, у обоих – 80%. Атопический дерматит характеризуется кожным зудом, в 5% случаев не имеет аллергической природы. Он классифицируется возрастными периодами болезни: младенческий (до 2 лет), детский (2-13 лет), подростковый и взрослый (старше 13лет), а также стадиями болезни: обострение – ремиссия и распространенностью и степенью тяжести процесса.
Младенческий период характеризуется преобладанием экссудативной формы с проявлениями гиперемии, отечностью, мокнутием, корками, характерной локализацией в области наружной поверхности голеней, сгибательных и разгибательных поверхностей конечностей, шеи.
Детский период характеризуется высыпаниями, шелушением, утолщением кожи, усилением кожного рисунка, расчесами, гипо- или гиперпигментацией, локализующейся в области сгибательных поверхностей суставов, шеи, заушной области.
Подростковая (взрослая) форма характеризуется проявлением инфильтрации, гиперемией с синюшным оттенком, локализующейся в области верхней половины туловища, лица, шеи, верхних конечностей.
Атопический дерматит со временем может полностью исчезнуть, приобрести легкую степень течения или принять хроническое рецидивирующее течение с обострениями.
У 70% больных с тяжелой формой заболевания впоследствии развивается бронхиальная астма.
Пациентам с проявлениями атопического дерматита нужно провести аллергологическое обследование в период ремиссии для уточнения природы заболевания, чтобы устранить воспаление, зуд, избежать вторичного инфицирования, улучшить качество жизни.

Атопический дерматит - воспалительное заболевание кожи, имеющее хроническое течение и аллергическую природу развития. Многие считают атопический дерматит детским заболеванием, однако, это не так. Довольно часто заболевание проявляется и во взрослом возрасте.
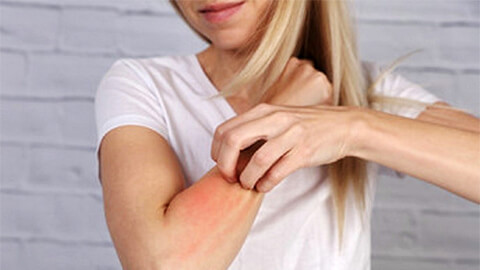
Дерматит – общее название для воспалительных кожных заболеваний разного происхождения. Патология способна поражать разные участки тела, но чаще всего затрагивает кожу рук, ног и лица. Дерматит – это синдром, выражающийся в развитии воспаления при столкновении с раздражителем. Заболевание проявляется жжением, зудом, патологическими изменениями кожного покрова. Выяснить причину дерматита и получить эффективное лечение вы можете в Поликлинике Отрадное. Запишитесь по телефону или через форму на сайте в удобное для вас время!
Классификация дерматита
Все дерматиты можно условно разделить на 2 большие группы:
- Простой дерматит (также его называют искусственный или артефициальный) возникает как реакция на облигатные раздражители – вещества или явления, которые способны вызвать поражение кожи у любого человека. К ним относят химические вещества, трение, вещества, ядовитые растения и т.д. Воспалительная реакция развивается из-за непосредственного повреждения кожного покрова.
- Аллергический дерматит возникает из-за воздействия факультативных раздражителей. Такие вещества являются раздражителями не для всех, а лишь для лиц, имеющих к ним индивидуальную повышенную чувствительность. Это могут быть парфюмерия, косметика, бытовая химия и т.д. Когда такие раздражители попадают на кожу и соединяются с ее белками, возникает реакция иммунной системы и, как следствие, кожные проявления.
По характеру возникновения дерматит бывает двух видов:
При контактном дерматите кожная реакция возникает при непосредственном соприкосновении кожи с раздражителем. Контактным путем способен развиваться как простой, так и аллергический дерматит.
Токсидермия – это токсико-аллергический дерматит, при котором раздражитель сначала попадает внутрь организма через пищеварительный тракт, инъекции или дыхательные пути (продукты питания, химические вещества, лекарственные препараты), а затем возникает аллергическая кожная реакция. Кожные проявления способны развиваться как через несколько часов после попадания вещества внутрь, так и через несколько месяцев.
Причины дерматита
Простой контактный дерматит может быть вызван физическими и химическими факторами:
Физические факторы бывают:
- Механические: трение или давление.
- Термические: воздействие слишком высоких или низких температур, вследствие которых возникают ожоги или обморожения.
- Связанные с излучением: инфракрасные, ультрафиолетовые, радиоактивные лучи.
К химическим раздражителям относят:
Аллергический контактный дерматит тоже вызывается химическими раздражителями, но, как уже говорилось, эти вещества вызывают патологическую кожную реакцию не у всех пациентов. К таким факторам можно отнести:
- Полимеры.
- Инсектициды.
- Стиральные порошки и прочую бытовую химию.
- Парфюмерию и косметические средства.
- Соки «безобидных» для другие людей растений: алоэ, чеснока, герани.
Токсидермия развивается при попадании в организм следующих веществ:
- Лекарственных препаратов: барбитуратов, антибиотиков, фурацилина, анальгетиков, сульфаниламидов.
- Продуктов питания: пищи с консервантами, яиц, орехов, фруктов (особенно экзотических), шоколада, грибов, кофе.
- Химических веществ: никеля, хрома, ртути, кобальта.
Симптомы дерматита
Для разных видов дерматитов характерны «свои» симптомы, однако существуют признаки, одинаковые для всех типов этого заболевания:
- Покраснение кожи.
- Повышение местной температуры на участках поражения, отеки.
- Зуд, жжение, умеренные боли.
- Высыпания на коже (как правило, небольшие или крупные пузыри).
- Корочки или чешуйки на местах заживших высыпаний.
Особенности течения разных видов дерматитов
Выделяют следующие виды контактного простого дерматита:
- Острый контактный дерматит возникает стремительно, сопровождается жжением, болью, зудом и развивается в 3 стадии:
- Эритрематозная – возникают отеки и покраснения.
- Везикулезная – помимо отеков, формируются пузырьки или большие пузыри, которые затем подсыхают с образованием корочек или вскрываются, сменяясь мокнущими эрозиями.
- Некротическая – ткани распадаются, возникают язвы, после заживления которых остаются рубцы.
- Хронический контактный дерматит развивается под постоянным слабым воздействием раздражителей. Для этой формы характерны длительное покраснение кожных покровов, возникновение инфильтратов, трещин, ороговение и в некоторых случаях атрофия кожи.
- Аллергический контактный дерматит характеризуется возникновением на коже эритемы (специфическим покраснением кожи, развивающимся вследствие расширения капилляров в дермальном слое, а также пузырьков, которые, вскрываясь, превращаются в мокнущие эрозии, а затем засыхают чешуйками и корочками. Когда корочки отпадают, на их месте остаются розово-синие пятна, проходящие через какое-то время.
К тяжелым видам дерматита относится токсидермия. Болезнь развивается в 3 стадии:
- Легкая – общее состояние пациента не страдает или меняется незначительно, патология проявляется одиночными очагами воспаления, несильной крапивницей, зудом.
- Средняя – часто сопровождается повышением температуры тела, может возникнуть отек Квинке, иногда развиваются поражения внутренних органов, на коже проявляется крапивница с множественными волдырями.
- Тяжелая – сильные высыпания, часто возникают осложнения в виде системной красной волчанки, сывороточной болезни, узелкового периартериита. Иногда, если пациент не получает медицинской помощи, тяжелая степень токсидермии приводит к летальному исходу.
Часто токсидермия развивается как реакция организма на медикаментозные препараты. Существует несколько видов лекарственной патологии:
- Фиксированная – в период обострений развивается на одних и тех же участках кожи, проявляется также зудом и жжением, вызывается, как правило, приемом сульфаниламидов, ремиссия наступает примерно через 3 недели.
- Крапивница – на коже возникают пузыри разных размеров, распространяются на лицо и все тело. Раздражителями могут выступать новокаин, пенициллин, анальгетики, тетрациклин, эритромицин.
- Синдром Лайела – развивается после приема медикаментов (чаще всего сульфаниламидов), проявляется сначала кожной сыпью, как при кори, затем сменяется крупными плоскими пузырями с серозным или серозно-геморрагическим содержимым. Сопровождается повышением температуры тела, головной болью, слабостью и ухудшением общего самочувствия.
- Бромодерма – возникает после длительного приема препаратов брома, характеризуется высыпаниями разного характера: угреподобными, везикулезными, бородавчатыми, эритрематозными и т.д.
- Йододерма – обусловлена непереносимостью препаратов йода, представляет собой опухолевидное образование, развивается из узелка небольших размеров.
Существуют также виды дерматитов, возникающие вследствие воздействия внешних и внутренних факторов. К ним относятся себорейный и атопический дерматит. Первый возникает вследствие нарушения процесса выработки кожного сала и размножения в этом секрете бактерий. Второй обусловлен генетической предрасположенностью, нарушениями местного и системного иммунитета, воздействием аллергенов.
Диагностика дерматита
Для диагностики заболевания нужно обратиться к дерматологу, может также возникнуть потребность в помощи аллерголога. Сначала врач собирает анамнез, проводит осмотр. В некоторых случаях поставить диагноз и назначить лечение можно уже на данном этапе. Если же информации недостаточно, назначаются следующие диагностические процедуры:
Лечение дерматита
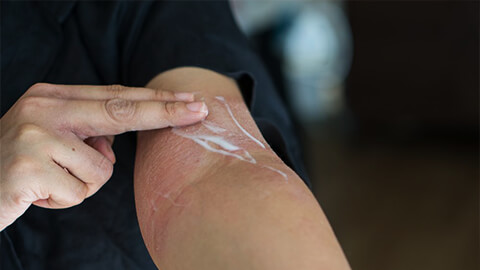
Лечение любой разновидности дерматита начинается с выявления и устранения раздражителя, так как в противном случае терапия будет иметь мало смысла: приступы заболевания будут повторяться. Если полностью ликвидировать провоцирующий фактор невозможно, то контакты с ним сводят к минимуму.
Для снятия острых проявлений и облегчения состояния назначают местные препараты (мази, гели или кремы):
- Противовоспалительные.
- Увлажняющие, питающие.
- Противозудные.
- Антисептические.
- Противоотечные.
- Эпителизирующие.
- Ранозаживляющие.
А качестве местных средств также используются присыпки и аппликации. В некоторых сложных случаях могут понадобиться гормоносодержащие средства.
Также комплексная терапия включает в себя:
- Прием сорбентов (особенно при токсидермиях) – для детоксикации организма и повышения эффективности лечения.
- Применение специальных косметических средств, не раздражающих кожу.
- Антигистаминные препараты (при наличии аллергии).
- Седативные средства (если кожная реакция была спровоцирована стрессом).
- Диету.
Диета при дерматите преследует 2 основных цели:
- Ускорение регенерации кожных покровов.
- Исключение потенциальных раздражителей.
Необходимо отказаться от следующих видов пищи:
- Сладостей и сдобной выпечки.
- Жареных, острых, копченых, маринованных, соленых продуктов.
- Фаст-фуда.
- Сои.
- Яиц.
- Шоколада и кофе.
- Меда.
- Орехов.
- Красных ягод.
- Цитрусовых.
- Грибов.
- Свеклы.
- Моркови.
- Помидоров.
С осторожностью, в ограниченных количествах употреблять:
- Крахмалистые овощи (картофель, кукурузу).
- Персики и абрикосы.
- Гречку.
- Баранину.
- Зеленый перец.
Основой рациона должны стать:
- Нежирное мясо: индейка, кролик, говядина, постная свинина.
- Овощи: кабачки, капуста, патиссоны, репа.
- Каши на воде: рисовая, пшенная, гречневая, кукурузная, перловая, овсяная.
- Фрукты и ягоды, богатые клетчаткой: зеленые яблоки, крыжовник, арбуз, смородина, сливы, груши.
- Рыба с высоким содержанием жирных кислот омега-3: лосось, сельдь, сардины, анчоусы.
- Козье молоко.
- Кисломолочные продукты без ароматизаторов и прочих синтетических добавок.
- До 30 г растительного масла в день (оливкового, подсолнечного).
Также в список разрешенных продуктов входит морская капуста, если вы ее любите, то можно себя не ограничивать. Пить рекомендуется натуральный чай, свежевыжатые фруктовые и овощные соки (в умеренных количествах), морсы, много чистой воды.
Пациентов с тяжелыми формами дерматита желательно госпитализировать. Назначают кортикостероиды местно и перорально, лечебные аппликации. Также осуществляют вскрытие волдырей в стерильных условиях.
Профилактика дерматита
В качестве профилактики рекомендуется исключить из рациона потенциальные аллергены, устранить из своей жизни раздражители (как облигатные, так и факультативные). Если вы вынуждены контактировать с ними по роду деятельности, важно тщательно соблюдать технику безопасности.
Необходимо своевременно устранять инфекции. Принимать антибиотики и другие препараты, способные вызвать дерматит, следует только по назначению врача, строго соблюдая дозировки.
Читайте также:

