Болит сухожилие над пяткой при ходьбе что делать как лечить
Обновлено: 29.04.2024

Пяточное сухожилие, более известное в медицинской терминологии как ахиллово, является самой мощной частью человеческого опорно-двигательного аппарата. Расположено оно между пяткой и икроножной мышцей, которые, объединяясь в единый механизм, передают усилия мускулатуры голени на стопу.
Природа наделила сухожилие невероятной выносливостью, позволяющей ему выдерживать вес, превышающий массу тела в 5-8 раз. Оно участвует в любом проявлении физической активности – в ходьбе, беге, прыжках, сгибании и разгибании ног. Но, несмотря на свою крепость, легко подвергается травмам и ушибам.
Что служит причиной болей ахиллова сухожилия?
Боли в области ахиллова сухожилия могут спровоцировать десятки причин – естественное старение, регулярные физические нагрузки, ожирение, ушибы и даже неправильно подобранная обувь. Наиболее частыми причинами остаются следующие:
- Возрастные дисфункции. В молодом возрасте пяточное сухожилие способно растягиваться, увеличиваться до 5% от своего исходного размера. Это позволяет человеку совершать движения без ограничений и дискомфорта. Однако с возрастом мышцы изнашиваются, теряя эту способность, что приводит к регулярным травмам и трещинам.
- Чрезмерные физические нагрузки. Травму способны получить спортсмены, которые пренебрегают перерывами, разминками и разогревом мышц. Причина тому – излишняя нагрузка, не дающая тканям вовремя отдохнуть и восстановиться.
- Плоскостопие. Врожденный анатомический дефект, из-за которого связки функционирую неправильно. Кроме болей, человек с плоскостопием получает регулярную отечность и усталость конечностей.
- Неправильная обувь. Длительное ношение анатомически неграмотной обуви приводит к суставной деформации, и прежде всего это касается ношения высоких шпилек. Когда женщина передвигается в подобной обуви, происходит следующее: из-за подъемника ахиллово сухожилие укорачивается, поскольку не вытягивается, как в случае с ровной подошвой, и начинает травмироваться. Позже, перейдя на обувь без каблука, человек испытывает боль и дискомфорт.
К менее распространенным причинам, но имеющим место, можно отнести наследственные болезни, повышение уровня мочевой кислоты, ревматические заболевания, избыточную массу тела, слаборазвитые икроножные мышцы, физические травмы и увечья.
Тендинит ахиллова сухожилия
Данное заболевание описывается как патологическое воспаление волокон сухожилия. Чаще всего им страдают профессиональные бегуны, теннисисты, баскетболисты и волейболисты, которые не контролируют интенсивность и плавность спортивных тренировок. Сопровождается заболевание классическими симптомами – покраснением, припухлостью, болью и скованностью движений. Обычно боль возникает в состоянии активности и стихает во время отдыха.
Во время воспалительных процессов происходит следующая картина: в тканях нарушается вывод солей и продуктов обмена, отчего волокна теряют свою крепость и гибкость. Если же они продолжают получать нагрузку, образовываются трещины и микроразрывы. Спустя время сухожилия восстанавливаются, но теряют упругость и приобретают рубцы, поэтому, чтобы не допустить хронических последствий, необходимо вовремя обращаться за помощью.
Воспалительные процессы ахиллова сухожилия
Воспаление ахиллова сухожилия, именуемое в медицинской терминологии как «тендинит», является заболеванием, для которого характерно болевое ощущение и нарушение опорно-двигательных функций. Первые, кто подвержены тендиниту – профессиональные спортсмены, занимающиеся прыжками и бегом на длинной дистанции. Кроме того, причиной патологии выступают:
- повышенные физические нагрузки без предварительной подготовки;
- падение с высоты;
- развивающийся ахиллобурсит;
- травмы пяточной кости;
- ношение тесной обуви или туфель на шпильках;
- инфекционное поражение сухожилий;
- пяточные шпоры;
- ревматоидный артрит;
- подагра;
- сахарный диабет.
Симптомы заболевания остаются классическими: появляется жгучая боль, усиливающаяся при движении, а также по утрам. Может сопровождаться хромотой, скованностью, отеком и повышенной температурой. На фоне воспаления нередко появляется разрыв ахиллова сухожилия, который без своевременного лечения перерастает в мышечную атрофию. Стоит учесть, что разрывы не восстанавливаются и требуют хирургического вмешательства.
Бурсит ахиллова сухожилия
Бурситом ахиллова сухожилия называют воспалительный процесс, поражающий сухожильную сумку. Причиной его развития становятся травмы, тесная и неудобная обувь, подагра. В зависимости от того, с какой стороны сухожилия возник его очаг, различают задний и передний бурсит:
- Задний бурсит. Возникает преимущественно у женщин в результате ношения высоких каблуков. Подъемник провоцирует так называемые «шишки», которые и приводят к заболеванию. Ранними симптомами служит боль, покраснение и гипертермия, поздними – плотный и чувствительный нарост, известный как «деформация Хаглунда».
- Передний бурсит. Заболевание, которое также известно, как «болезнь Альберта». К нему способно привести любое состояние, сопровождающееся нагрузкой на сухожильную область. Сопутствующие болезни – подагра и ревматоидный артрит. Если причиной стал ушиб или подагра, симптомы развиваются быстро, если же другие нарушения – постепенно. В качестве симптомов появляется боль, припухлость и красные пятна, распространяющиеся по обе стороны пятки.
Симптомы заболеваний пяточного сухожилия
Вне зависимости от того, что стало причиной воспаления, всегда можно подчеркнуть одни и те же симптомы:
- покраснение в зоне больной связки;
- повышенная чувствительность и пульсирование;
- дискомфорт, усиливающийся, когда больной опирается на стопу;
- ярко выраженная отечность мягких тканей;
- повышенная температуры тела;
- острая и жгучая боль, тянущаяся от пятки до икроножной мышцы;
- в суставе может слышаться хруст.
Если причиной болей послужил надрыв ахиллова сухожилия, к симптомам добавляется и другие:
- резкая боль, аналогичная механическому удару;
- больному не удается стать на носочки либо вытянуть вперед стопу;
- прощупывание «выемки» в области поражения;
- место отека приобретает синий цвет.
Медицинская диагностика
Диагностирование заболевания осуществляется методом осмотра и детального опроса больного. В качестве дополнительных мер медики прибегают к ультразвуковому исследованию и магнитно-резонансной терапии. Реже – используют рентгенографию. Рентгенография малоэффективна в выявлении причины болей, так как сухожильные ткани не задерживают рентгеновские излучения, однако она может выявить переломы. После того, как врач установил диагноз, начинается комплексное лечение ахиллова сухожилия.
Лечение ахиллова сухожилия в Набережных Челнах
Порой боль и дискомфорт – реакция сухожилия на чрезмерную физическую нагрузку, и чтобы снять симптомы, достаточно дать себе отдохнуть, наложив эластичный пластырь. Если имеется покраснение – положить на воспаленное место лед. Однако, когда процедуры не помогают, следует немедленно обратиться за помощью. Центр восстановительной медицины найдет причину ваших болей, установит диагноз и продумает максимально эффективное лечение.
Консервативное лечение
Суть консервативного лечения заключается в полном обездвиживании голени. Фиксируя ногу, необходимо добиться вытянутого носка, который позволит разорванным волокнам медленно срастаться. Иммобилизация ступни в среднем длится 6-8 недель и осуществляется с помощью таких способов:
- наложение шины;
- наложение спортивных лент (тейпов);
- фиксация ортезами, которые, в зависимости от тяжести заболевания, могут быть ночными либо круглосуточными;
- гипсование, иногда полимерное;
- наложение повязки из эластичного бинта;
- прописывание вспомогательных костылей.
В качестве медикаментозных мер врач назначает анальгетики, противовоспалительные препараты, а также комплексы витамины. Так же может назначаться массаж и физиотерапия.
Оперативные методы
Если консервативное лечение не помогло, проводится операция на ахиллова сухожилие. Зачастую к ней прибегают, если у пациента сильнейшее повреждение, в частности, разрыв. Проводят хирургическое вмешательство двумя способами – сшиванием или пластикой:
- Сшивание. Применяется в случае, если разрыв свежий, полученный в течение последних суток.
- Пластика. Обычно к ней прибегают в том случае, если не помогло длительное консервативное лечение. Операция является достаточно сложной и направлена на то, чтобы перебросить кусок сухожилия из одной части голени в другую. После проделанных манипуляций пациенту накладывают гипс.
Реабилитация ахиллова сухожилия
После хирургического вмешательства сроки реабилитации в среднем 1–3 месяца. От соблюдения восстановительных мер зависит не только крепость швов, но и вероятность повторного травмирования. К мерам относится состояние полного покоя, отсутствие физических нагрузок и фиксация стопы в приподнятом положении. Традиционно реабилитация включает в себя следующие этапы:
- Применение обезболивающих и противовоспалительных препаратов.
- Ношение гипсовой повязки в первую неделю после операции.
- После снятия гипса начинается аккуратная разработка сустава, но без нагрузки на больную ступню. В этом случае используются костыли.
- Спустя один – два месяца применяются бандажи и ортезы.
Самое главное в реабилитации – ее постепенность, ведь любые неаккуратные преждевременные меры приводят к разрыву швов.
Профилактические меры
Чтобы никогда не знать горестей с голеностопом, нужно лишь помнить о профилактических мерах. Это и упражнения для ахиллова сухожилия, и грамотно подобранная обувь, и сбалансированное питание:
- Проводить разминку голеностопа перед сложными физическими упражнениями.
- Грамотно качать икроножные мышцы, укрепляя тем самым конечность.
- Практиковать упражнение «выпрыгивание» – они обеспечат эластичность волокон.
- Практиковать упражнения, направленные на растяжку сухожилия.
- Употреблять достаточное количество белка, кальция и витамина D.
- Минимизировать в повседневной жизни каблуки и шпильки.
- Покупать анатомически правильную обувь, а именно с жестким задником.
Если вы испытываете боль и дискомфорт в зоне сухожилия, самолечение может сыграть с вами злую шутку – привести к хромоте либо хроническому воспалению. Центр восстановительной медицины предлагает вам консультацию грамотных травматологов-ортопедов, передовую методику лечения и индивидуальную реабилитацию.
Свободные, ничем не ограниченные движения – часть нашей полноценной жизни, поэтому любой тревожный сигнал – повод нам позвонить.
Что делать при болях в позвоночнике? Хотя бы раз в жизни каждый человек испытывал боли и дискомфорт в спине. Современный человек регулярно сталкивается с такой проблемой из-за малоактивного образа жизни, неправильной осанки. Кроме того, может развиться остеохондроз, межпозвоночная грыжа, люмбаго.

Крестцово-подвздошное сочленение – это участок соединения ушковидных суставных отделов крестца с соответствующими подвздошными костями. В основе артроза крестцово-подвздошных сочленений лежит дегенеративный процесс, который сопровождается разрушением костных тканей с последующим замещением патологическими образованиями. Происходит стремительное уменьшение объема синовиальной жидкости в суставной сумке, что приводит к ограничению двигательной активности и появлению выраженной клинической симптоматики.
2017 — 2022 ©«Центр Восстановительной Медицины» Все права защищены. Полное или частичное копирование материала без разрешения запрещено!
Лицензия №: ЛО-16-01-006209 от 24.08.2017 г. на осуществление медицинской деятельности ООО "Бальзам +".
Тендинит ахиллова сухожилия – это воспалительный процесс в области сухожилия икроножной и камбаловидной мышц. Протекает остро или хронически. Провоцируется хроническими перегрузками или однократной чрезмерной нагрузкой на сухожилия. Проявляется болями, отеком и незначительным ограничением тыльного сгибания стопы. Диагноз выставляют на основании симптомов, данных МРТ и рентгенографии. Лечение обычно консервативное: ЛФК, физиотерапевтические процедуры. Иммобилизация требуется редко. В отдельных случаях при упорном течении показана операция.
МКБ-10

Причины
Тендинит ахиллова сухожилия чаще выявляется у спортсменов, является следствием перегрузки, неправильной техники или нарушения режима тренировок. Может диагностироваться у людей 40-60 лет после однократной интенсивной нагрузки ахиллова сухожилия (например, при попытке заняться бегом), высокая вероятность развития тендинита в таких случаях обусловлена усиливающейся с возрастом ригидностью ахиллова сухожилия и некоторым уменьшением объема движений в голеностопном суставе.
Классификация
В клинической травматологии и ортопедии различают три формы тендинита. Перитендинитом называют воспаление тканей, окружающих ахиллово сухожилие. Тендинит – воспаление собственно сухожилия, приводящее к его дегенерации. Энтезопатия – воспалительный процесс, локализующийся в области прикрепления ахиллова сухожилия к пяточной кости, может сопровождаться образованием пяточной шпоры и очагов обызвествления в ткани сухожилия. Все три формы заболевания могут протекать изолированно, наблюдаться одновременно или переходить одна в другую.
Симптомы тендинита
Заболевание развивается постепенно, вначале пациент чувствует боль в голеностопе (в области ахиллова сухожилия) только в первые минуты нагрузки или тренировки. После разминки боль уменьшается, а в покое окончательно исчезает. При пальпации области поражения появляется некоторый дискомфорт, но боли, как правило, отсутствуют. При отсутствии лечения болезнь со временем переходит в хроническую форму. В течение нескольких недель или месяцев нарастает болевой синдром. В отличие от начальной стадии, после разминки боль не уменьшается, а усиливается. Облегчения не приносит даже продолжительный отдых, некоторых пациентов боли беспокоят после ночного сна.
Многие больные отмечают боли при спуске или подъеме по лестнице либо наклонной поверхности. При осмотре выявляется напряжение икроножной мышцы, утолщение ахиллова сухожилия, местная гиперемия и локальное повышение температуры кожи в области поражения. Объем движений в голеностопном суставе несколько ограничен. При перитендините боли обычно локализуются на протяжении всего сухожилия, при тендините – на 2-6 см выше пятки, при энтезопатии – в области прикрепления сухожилия или чуть выше нее.
Диагностика
Диагноз выставляется в ходе консультации ортопеда на основании жалоб и данных внешнего осмотра. Из дополнительных методов исследования применяют рентгенографию голени и голеностопного сустава, магнитно-резонансную томографию и УЗИ голеностопного сустава. На рентгенограммах в ряде случаев определяются очаги обызвествления. При тендините они «разбросаны» по всему сухожилию, при энтезопатии локализуются преимущественно в его нижней части. Отсутствие кальцификатов не является основанием для подтверждения или опровержения диагноза тендинит.
УЗИ и МРТ – более точные методики, позволяющие детально исследовать мягкие ткани, определить очаги воспаления и участки дегенеративных изменений. Кроме того, МРТ голеностопного сустава дает возможность выявить острую стадию воспаления – на этом этапе в ткани сухожилия скапливается большое количество жидкости, однако внешний отек мало выражен или отсутствует, что затрудняет клиническую диагностику.
Лечение тендинита ахиллова сухожилия
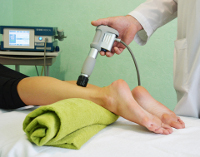
Лечение преимущественно консервативное, проводится амбулаторно в условиях травмпункта. В острой фазе показан покой, возвышенное положение конечности и тугое бинтование на время ходьбы. В первые дни болезни следует прикладывать холод к области поражения. Для устранения болей, ликвидации воспалительного процесса и восстановления функции сухожилия пациенту назначают НПВС на срок не более 7-10 суток.
После устранения или значительного уменьшения болевого синдрома начинают занятия лечебной гимнастикой. Программа ЛФК при тендините включает в себя легкие укрепляющие и растягивающие упражнения, способствующие восстановлению сухожилия и укреплению икроножной мышцы. В последующем постепенно вводят упражнения с сопротивлением. Наряду с ЛФК для восстановления сухожилия используют физиотерапевтические процедуры: электростимуляцию, электрофорез и ультразвуковую терапию.
Применяют массаж, способствующий улучшению кровообращения, укреплению и растяжению сухожилия. При вальгусной или варусной деформации стопы больному рекомендуют носить специальные фиксаторы для голеностопного сустава. Фиксацию с использованием гипсовой повязки применяют очень редко – только при сильных постоянных болях в области сухожилия. При особенно упорном болевом синдроме иногда выполняют лечебные блокады с глюкокортикоидными препаратами. Глюкокортикоиды вводят только в окружающие ткани, инъекции в само сухожилие или место его прикрепления категорически запрещены, поскольку данные препараты могут стимулировать дегенеративные процессы и провоцировать разрыв сухожилия.
Хирургическое вмешательство показано при неэффективности консервативной терапии в течение полугода и более. Операцию проводят в плановом порядке в условиях травматологического или ортопедического отделения. Выполняют срединный разрез кожный разрез по задней поверхности голени, ахиллово сухожилие выделяют, исследуют и иссекают дегенеративно измененные ткани. Если в процессе вмешательства пришлось иссечь 50% и более от ткани ахиллова сухожилия, удаленные участки замещают сухожилием подошвенной мышцы. В послеоперационном периоде проводят иммобилизацию в течение 4-6 недель, используя ортез или гипсовую повязку. Наступать на ногу разрешают через 2-4 недели, в течение 6 недель проводят реабилитационные мероприятия.
1. Повреждения и заболевания мышц, сухожилий и связок / Гиршин С.Г., Лазишвили Г.Д., Дубров В.Э. - 2013
Ахиллодиния – это боль в области ахилла, обусловленная поражением самого сухожилия или близлежащих сумок на фоне перегрузок, травм, дегенеративных и воспалительных процессов. Болевой синдром локализуется по задней поверхности нижней части голени, сочетается с локальным отеком и гипертермией, усиливается при ходьбе, давлении обуви. Патология диагностируется на основании жалоб, данных внешнего осмотра, результатов УЗИ и МРТ. Для исключения костных патологий назначается рентгенография. Лечение – ортопедическая коррекция, ЛФК, физиопроцедуры, медикаментозная терапия.
МКБ-10
Общие сведения
Ахиллодиния – достаточно распространенная патология. Сопровождает тендиниты ахиллова сухожилия и ахиллобурситы различного генеза. Чаще встречается у физически активных мужчин среднего возраста. Может поражать взрослых пациентов любого пола и возрастной группы. В детстве и юношестве диагностируется редко, что объясняется высокой эластичностью мышечно-связочного аппарата, отсутствием предшествующих дегенеративных изменений.

Причины ахиллодинии
Ахилл является самым крупным сухожилием в человеческом организме, выдерживает вес, который в 5-8 раз превышает массу тела, участвует прыжках, беге и ходьбе. Из-за постоянных высоких нагрузок нередко травмируется, может страдать от различных патологических процессов. Основными причинами ахиллодинии являются:
- Возрастные изменения. Эластичность мышц и связок снижается по мере старения, что приводит к учащению травматизации. У людей с привычно высокой физической активностью в течение жизни возникают множественные микротравмы. У малоподвижных пациентов из-за недостаточной нагрузки ткани рано становятся менее прочными.
- Чрезмерные нагрузки. Ахиллодиния нередко беспокоит спортсменов (футболистов, легкоатлетов) и представителей некоторых специальностей (артистов балета, профессиональных танцовщиков). Патология также может возникать у неподготовленных людей, начавших заниматься спортом. Вероятность развития во всех случаях повышается при отсутствии разминки, нерациональном плане тренировок.
- Неудобная обувь. При постоянном хождении на высоких каблуках ахилл укорачивается, при переходе на обувь без каблука возникают боли из-за перерастяжения сухожилия. Туфли со слишком твердым задником травмируют ткани, способствуют развитию воспаления и дегенерации.
- Патологии стопы. Нарушение амортизационной функции ступни при плоскостопии ведет к неправильному распределению нагрузки, постоянному переутомлению мышц и связок конечностей. Ахиллодиния также нередко наблюдается при деформации Хаглунда и пяточной шпоре.
- Другие причины. Вероятность возникновения болезненных ощущений в зоне ахилла повышается при подагре, сахарном диабете, ревматоидном артрите, системных болезнях соединительной ткани. Возникновению ахиллодинии способствуют ожирение, слабость икроножных мышц, аномалии развития и последствия травм, из-за которых увеличивается нагрузка на сухожилие.
Симптомы ахиллодинии
При ахиллодинии вследствие травм страдает одна сторона. У больных с ревматическими патологиями процесс нередко носит двухсторонний характер. При травматических повреждениях и перегрузках начало чаще острое, при других провоцирующих состояниях симптомы прогрессируют постепенно. Выраженность болевого синдрома существенно варьируется: одни пациенты отмечают незначительный или умеренный дискомфорт, другие жалуются на интенсивные ощущения, препятствующие ходьбе и ограничивающие физическую активность.
На фоне воспалительного процесса возникают отек и локальная гиперемия. Перечисленные явления особенно ярко выражены при бурсите и тендините. У пациентов с бурситом над пяткой выявляется выпячивание. Максимальная болезненность определяется в надпяточной зоне, боль нередко иррадиирует вверх по ходу икроножной мышцы. Болезненные ощущения появляются или усиливаются при ходьбе, беге, активных движениях в голеностопном суставе, ослабевают или исчезают в покое.
Диагностика
Определение характера патологии осуществляет врач-ортопед. Пациентов с ревматическими заболеваниями направляют к ревматологу. Специалист выясняет обстоятельства появления, длительность и особенности течения ахиллодинии. Для установления причины возникновения боли проводятся такие исследования, как:
- Физикальное обследование. В проекции сухожилия могут выявляться локальная гиперемия и гипертермия. Пальпация болезненна. При ахиллобурсите определяется характерная ограниченная припухлость.
- УЗИ сухожилия. Свидетельствует о наличии воспаления в ахилле и окружающих мягких тканях. При длительно текущем процессе обнаруживаются дегенеративные изменения сухожилия. При ахиллобурсите могут визуализироваться фиброзные участки и зоны кальцинации в стенке бурсы.
- МРТ голеностопного сустава. Позволяет уточнить характер, локализацию и распространенность процесса, точно диагностировать патологию, спровоцировавшую ахиллодинию, подобрать оптимальную тактику лечения.
- Рентгенография голеностопного сустава. Мягкие ткани на снимках отображаются плохо, методика применяется для исключения травм и воспалительных заболеваний твердых структур.
- Лабораторные анализы. У пациентов с ахиллодинией на фоне перегрузок, хронической травматизации и дегенерации сухожилия малоинформативны. Позволяют определить характер причинной патологии при наличии ревматических болезней, обменных и гормональных нарушений.
Лечение ахиллодинии
Консервативная терапия
Консервативные лечебные мероприятия при ахиллодинии осуществляются в амбулаторных условиях, включают медикаментозные и немедикаментозные методики. В перечень немедикаментозных способов входят:
- ЛФК. Пациента обучают комплексам, включающим эксцентрические упражнения, которые повышают силу, улучшают координацию и изменяют оптимальную длину икроножной мышцы при сокращении. Все перечисленное позволяет предохранять сухожилие и сустав от травм, в том числе – при резких и быстрых движениях.
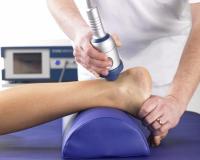
- Физиотерапия. В зависимости от причин развития, тяжести и давности ахиллодинии могут быть назначены УВЧ, электротерапия, лазеротерапия, магнитотерапия, ультразвук, ударно-волновая терапия и пр. Успешно применяются рефлексотерапия и специальные массажные приемы для улучшения кровообращения, укрепления и растяжения сухожилия.
- Ортопедическая коррекция. Уменьшить напряжение ахилла можно с помощью ортопедических стелек. Еще один вариант – бандажи, обеспечивающие компрессию и защиту сухожилия. В период обострения дополнительно используют подпяточники.
- Прогревания. Наряду с озокеритовыми и парафиновыми аппликациями, назначаемыми в рамках физиотерапевтического лечения, больным рекомендуют самостоятельно прикладывать грелки или бутылки с теплой водой, выполнять массажные движения с использованием теплого влажного полотенца.
Фиксация голеностопа гипсовой повязкой требуется редко. Медикаментозное лечение чаще проводится средствами местного действия. На область ахилла наносят противовоспалительные крема и мази. В фазе обострения ахиллодинии при наличии показаний применяют НПВС в таблетках курсами продолжительностью 1-2 недели.
При бурситах в полость сумки вводят глюкокортикостероиды. При тендинитах лечебные блокады проводят с осторожностью и только в случае неэффективности других методов. Инъекции выполняют строго в окружающие ткани. Непосредственно в ахилл гормоны вводить нельзя, поскольку они вызывают дегенерацию сухожильной ткани и повышают вероятность ее последующего разрыва.
Хирургическое лечение
Операции рекомендованы при неэффективности консервативного лечения у больных с тендовагинитами и бурситами. Хирургические вмешательства выполняют в плановом порядке. В зависимости от характера патологии применяют следующие методики:
- Тенотомия. Показана при дегенерации менее 50% ахилла. Предполагает иссечение рубцовой ткани и удлинение сухожилия. Измененную сухожильную оболочку иссекают, на ахилле делают несколько продольных разрезов, обнаруживают и удаляют зоны муцинозной дегенерации, что способствует активной пролиферации клеток и росту новых сосудов. Разрезы ушивают.
- Пластика сухожилия. При вовлечении 50-80% толщины ахилла требуется спортсменам и людям, чья профессия предполагает значительную нагрузку на ноги. При поражении более 80% сухожилия обязательна вне зависимости от уровня физической активности. Чаще всего измененный участок замещают сухожилием длинного сгибателя 1 пальца стопы. Возможно использование аллотрансплантата, низведение перевернутого лоскута и другие способы.
- Удаление бурсы. Необходимо пациентам с передним ахиллобурситом. На сухожилии делают продольный разрез для обеспечения доступа к сумке, которую затем иссекают и удаляют. На ахилл накладывают швы.
- Коррекция деформации Хаглунда. Если ахиллодиния обусловлена избыточным давлением на околосуставную сумку, производятся клиновидная остеотомия или краевая резекция пяточной кости.
Прогноз
При своевременном начале лечения и адекватном подборе терапевтических мероприятий прогноз, как правило, благоприятный. Острая ахиллодиния успешно купируется, при соблюдении врачебных рекомендаций рецидивы возникают редко. После хирургических вмешательств по поводу хронических процессов функции сухожилия восстанавливаются, болевой синдром исчезает, возможно возвращение к спорту и профессиональной деятельности. Прогноз при вторичных ахиллодиниях на фоне заболеваний соединительной ткани, эндокринных и обменных нарушений определяется особенностями течения основной патологии.
Профилактика
В рамках профилактических мероприятий советуют укреплять икроножные мышцы, делать упражнения на растяжку, отказаться от высоких каблуков, выбирать удобную обувь. Спортсменам и танцовщикам рекомендуют проводить разминку голеностопного сустава, составлять план тренировок и репетиций с учетом уровня подготовленности. Необходимо своевременно лечить тр авмы и заболевания, которые могут спровоцировать ахиллодинию.
1. Дифференциальный диагноз при болях в области стопы: заболевания периартикулярных тканей/ Беленький А.Г.// Справочник поликлинического врача – 2007 - №11.
2. Болевой синдром нижних конечностей в амбулаторно-поликлинической практике. Учебно-методическое пособие/ Голосницкий П.Ю. – 2020.
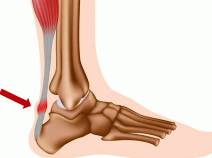
Ахиллобурсит – это воспаление сумки, расположенной рядом с ахилловым сухожилием. Может быть острым или хроническим, одно- или двухсторонним. Проявляется отеком по ходу ахилла, гиперемией, локальной гипертермией и болями по задней поверхности голеностопа. При остром течении отмечаются общая гипертермия, слабость, разбитость. При хронической форме повышается вероятность разрыва сухожилия. Диагноз выставляется на основании жалоб и клинической симптоматики, для уточнения причин ахиллобурсита назначаются визуализирующие и лабораторные методики. Лечение – иммобилизация, медикаментозная терапия, частичное или полное иссечение бурсы.
МКБ-10
Общие сведения
Ахиллобурсит – достаточно распространенная патология. По частоте встречаемости она занимает четвертое место среди воспалений околосуставных сумок после бурситов локтевого, коленного и плечевого суставов. Как правило, носит асептический характер, реже сопровождается накоплением гноя. Обычно поражает физически активных людей молодого и среднего возраста. Мужчины страдают чаще женщин. Острые бурситы поддаются лечению лучше хронических, редко осложняются разрывом сухожилия.

Причины ахиллобурсита
Основной причиной развития патологии является чрезмерная нагрузка на сухожилие. Реже воспаление возникает при заболеваниях суставов, экзогенном или эндогенном инфицировании. Выделяют следующие факторы, провоцирующие ахиллобурсит:
- Спортивные и танцевальные нагрузки. Болезнь часто диагностируется у легкоатлетов, футболистов, артистов балета, народных танцовщиков, представителей некоторых других профессий.
- Другие нагрузки. Определенную роль в возникновении ахиллобурсита играет длительное пребывание в положении стоя, например, у продавцов. У людей с излишним весом ноги постоянно страдают от перегрузок даже при умеренной физической активности.
- Ношение неудобной обуви. Из-за нефизиологического перераспределения нагрузки патология может возникать при использовании обуви на высоком каблуке. Обувь с твердым задником оказывает непосредственное травмирующее воздействие на околосухожильные сумки.
- Ревматические заболевания. Обычно в качестве первопричины выступает ревматоидный артрит. Реже бурсит выявляется при псориазе, подагре, болезни Бехтерева, реактивных артритах.
- Травматические повреждения. Развитие ахиллобурсита может быть обусловлено закрытыми повреждениями задней поверхности голеностопного сустава с кровоизлиянием в ткани или ссадинами и царапинами, через которые болезнетворные бактерии проникают в подлежащие ткани.
- Гнойные процессы. Гнойный ахиллобурсит иногда формируется при контактном или лимфогенном распространении инфекции из близлежащего очага при абсцессе, флегмоне, фурункуле, остеомиелите, иных гнойно-воспалительных процессах.
В литературе есть указания на возможность возникновения бурсита ахиллова сухожилия на фоне специфических инфекций (сифилиса, гонореи, туберкулеза и пр.), однако во врачебной практике такие случаи встречаются чрезвычайно редко. Предрасполагающими факторами, повышающими вероятность возникновения ахиллобурсита, считаются сахарный диабет, истощение, нарушения иммунитета, почечная недостаточность, алкоголизм, прием стероидных препаратов.
Патогенез
В зоне прикрепления ахилла к пяточной кости располагаются две слизистые сумки, облегчающие движения сухожилия – передняя и задняя. Передняя находится между сухожилием и костью, задняя (непостоянная) – под кожей. В норме в бурсах есть небольшое количество жидкости, обеспечивающее скольжение сухожилия при движениях. При развитии асептического воспаления количество жидкости увеличивается из-за скопления серозного отделяемого. Стенки сумки пропитываются серозной жидкостью.
При закрытой травме излишняя жидкость появляется вследствие разрыва сосудов и носит геморрагический характер. При открытых повреждениях и инфекционных очагах из-за инфицирования серозное воспаление быстро сменяется гнойным. В последующем в стенках сумки откладывается фибрин, образуются рубцовые сращения, что создает благоприятную почву для развития рецидивов.
Классификация
Заболевание классифицируется с учетом нескольких параметров:
- Расположение бурсы. Передний ахиллобурсит (болезнь Альберта) выявляется у танцовщиков и спортсменов, задний диагностируется при травмах, инфекциях, деформации Хаглунда.
- По особенностям течения. Болезнь имеет острое, подострое или хроническое (рецидивирующее) течение.
- По виду возбудителя. Неспецифическая форма развивается при инфицировании стафилококками, стрептококками и иными микроорганизмами, специфическая – при туберкулезе, сифилисе, гонорее, других специфических инфекциях. При отсутствии возбудителя говорят об асептическом бурсите.
- По составу экссудата. Ахиллобурсит может быть серозным, гнойным и геморрагическим. При хроническом процессе в стенках слизистой сумки иногда образуются участки обызвествления с развитием кальцинирующей формы заболевания.
Симптомы ахиллобурсита
Бурсит вследствие травмы или распространения инфекции развивается остро, поражается одна сторона. При ревматических заболеваниях начало постепенное, возможно двухстороннее поражение. При перегрузках вначале наблюдается острый эпизод, затем болезнь приобретает хроническое течение, иногда патология носит первично хронический характер. Пациенты предъявляют жалобы на боль в надпяточной области, усиливающуюся при движениях и давлении обуви.
При осмотре выявляется припухлость и локальная гиперемия. Вначале отек незначительный, ограниченный. В последующем его площадь увеличивается, в нижней трети голени определяется утолщение. При переднем ахиллобурсите обнаруживается припухлость веретенообразной формы с выпячиваниями по обеим сторонам ахилла. При поражении задней сумки определяется мягкое округлое или продолговатое образование над сухожилием.
При пальпации заднего ахиллобурсита резкая болезненность отмечается под сухожилием, переднего – в поверхностных тканях. Измененная область мягко-упругой консистенции, симптом флюктуации положительный. При асептическом воспалении температура кожи над пораженной зоной незначительно повышена. При инфицировании обнаруживается значительная локальная гипертермия на фоне повышения общей температуры тела, краснота распространяется на близлежащие ткани, боли усиливаются, становятся дергающими, лишающими ночного сна.
Осложнения
При хроническом течении существенно увеличивается вероятность разрыва ахиллова сухожилия. При инфекционных ахиллобурситах существует опасность распространения гнойного процесса на окружающие ткани с развитием абсцесса или флегмоны. Грозными осложнениями являются остеомиелит пяточной кости и гнойный артрит голеностопного сустава. В отдельных случаях возможна генерализация с развитием сепсиса.
Диагностика
Диагноз обычно устанавливается врачом-ортопедом. При наличии ранее выявленного ревматического заболевания диагностика осуществляется ревматологом, при признаках гнойного воспаления – хирургом. Для определения причин, вида и особенностей течения ахиллобурсита применяются следующие методики:
- Опрос. Врач выясняет динамику развития заболевания, обстоятельства, предшествующие появлению симптомов (травма, перегрузка), особенности профессиональной деятельности, наличие болезней суставов и околосуставных тканей.
- Осмотр. При объективном обследовании определяются боли, локальное утолщение в зоне бурсы, гиперемия, гипертермия. В пользу ахиллобурсита свидетельствуют максимальная болезненность при пальпации мягких тканей, а не костных структур, ограниченная припухлость типичной формы.
- УЗИ сухожилия. При исследовании сухожилия и окружающих тканей выявляются признаки воспаления. При хронических ахиллобурситах обнаруживаются участки фиброзного перерождения стенки бурсы, иногда – известковые включения, сухожилие дегенеративно изменено.
- МРТ голеностопного сустава. Послойные снимки пораженной зоны дают возможность точно определить локализацию воспалительного процесса, характер и выраженность изменений сухожилия и околосухожильных сумок.
- Рентгенография голеностопного сустава. При поражении мягких тканей методика малоинформативна, назначается для исключения травматического или воспалительного поражения голеностопа, уточнения причин развития ахиллобурсита.
- Лабораторные анализы. При гнойном процессе обнаруживаются маркеры воспаления – повышение СОЭ, лейкоцитоз со сдвигом влево. Исследование уровня мочевины, С-реактивного белка, ревматоидного фактора, антицитруллиновых антител и других показателей позволяет подтвердить или опровергнуть ревматическую этиологию ахиллобурсита.
Диагностика обычно не представляет затруднений из-за типичной картины заболевания и поверхностного расположения сумок. Важной частью обследования является исключение поражения твердых структур и дифференцировка разных форм ахиллобурсита для составления оптимального плана лечения.
Лечение ахиллобурсита
Тактика лечения определяется формой заболевания, может консервативной или хирургической. Пациенты с асептическим бурситом на фоне небольшой травмы или перегрузки наблюдаются амбулаторно. При гнойных формах и ревматических поражениях может потребоваться госпитализация в хирургическое или ревматологическое отделение.
Консервативная терапия
Конечности обеспечивают покой. При острой форме иногда осуществляют кратковременную иммобилизацию гипсовой лонгетой. Ноге рекомендуют придавать возвышенное положение. При асептических ахиллобурситах проводят следующие лечебные мероприятия:
- Тепловые процедуры. Включают грязевые, озокеритовые или парафиновые аппликации, использование полуспиртовых компрессов.
- Другие физиотерапевтические методы. Достаточно эффективен фонофорез гормональных препаратов. Может применяться лазеротерапия, магнитотерапия, ударно-волновая терапия.
- Медикаментозная терапия. Используют местные средства с противовоспалительным и отвлекающим действием. При ахиллобурситах ревматического генеза осуществляют этиопатогенетическое лечение.
- Блокады. Наиболее эффективным методом считаются инъекции гидрокортикостероидов в полость бурсы. Курс состоит из 3 инъекций с интервалом в 3 дня.
При неспецифических инфекционных поражениях используют антибактериальные препараты широкого спектра действия с последующей коррекцией антибиотикотерапии после определения чувствительности микроорганизмов. При специфических инфекциях проводят терапию согласно методическим рекомендациям.
Хирургическое лечение
Оперативные вмешательства показаны при гнойных ахиллобурситах, часто рецидивирующих хронических передних (глубоких) бурситах и поражениях задней (поверхностной) сумки, обусловленных деформацией Хаглунда. Выполняются:
- Вскрытие, дренирование. Производится при гнойных процессах. Включает широкие разрезы, удаление гноя, промывание полости асептическими растворами, установку дренажей.
- Иссечение передней бурсы. Для обеспечения доступа к сумке ахилл частично рассекают в продольном направлении, бурсу иссекают и удаляют, сухожилие ушивают, накладывают гипс на 3 недели.
- Коррекция деформации Хаглунда. Для устранения причины воспаления (излишнего давления на сумку) проводят краевую резекцию или клиновидную остеотомию пяточной кости.
В послеоперационном периоде назначаются антибиотики, выполняются перевязки, осуществляются реабилитационные мероприятия. Срок восстановления определяется видом ахиллобурсита и объемом вмешательства.
Прогноз
Прогноз в большинстве случаев благоприятный. Острые ахиллобурситы, как правило, полностью исчезают после блокад с гормональными препаратами, рецидивы наблюдаются редко. После оперативного лечения хронической патологии спортсмены и танцовщики возвращаются к своей профессиональной деятельности. Исход бурситов ревматической этиологии зависит от особенностей течения основного заболевания. После гнойных поражений возможно грубое рубцевание, ограничение функции.
Профилактика
Профилактические мероприятия включают ношение удобной обуви с мягким задником, своевременное лечение ревматических заболеваний, составление планов танцевальных нагрузок и персональных тренировок с учетом уровня подготовки танцовщиков или спортсменов. При травматических повреждениях, возникновении гнойных очагов необходимо как можно раньше обращаться за медицинской помощью.
1. Дифференциальный диагноз при болях в области стопы: заболевания периартикулярных тканей/ Беленький А.Г.// Справочник поликлинического врача – 2007 - №11.
Ахиллово сухожилие - одно из основных сухожилий, которые отвечают за полноценное передвижение человека. Без него невозможно сгибание стопы и ее поворот внутрь - движения, возникающие при ходьбе. С учетом постоянных ежедневных нагрузок ахиллово сухожилие подвержено травматизации и воспалению. Особенно часто (примерно в 6 раз чаще) они встречаются у мужчин. Также к заболеваниям и разрывам ахиллова сухожилия предрасположены люди постклимактерического возраста. Возможно ли уберечься от проблемы и что делать, если болит ахиллово сухожилие? Читайте ниже.

Анатомия ахиллова сухожилия
Развитое ахиллово сухожилие присутствует только у человека и является эволюционным приспособлением к прямохождению. Считается, что опорно-двигательный аппарат человека еще не успел окончательно приспособиться к прямохождению, поэтому отдельные его элементы испытывают повышенные нагрузки.
Хотя эволюционный отбор и подарил ахилловому сухожилию высокую выносливость (его тяга на разрыв достигает 400 кг) и сделал его самым толстым сухожилием человеческого тела, оно, тем не менее, считается одним из самых уязвимых.
Ахиллово сухожилие сверху, в самой широкой и тонкой своей части, крепится к слиянию головок трехглавой мышцы (образуется икроножной и камбаловидной мышцами), а снизу, сужаясь на уровне 3-4 см выше пяточной кости, прикрепляется к пяточному бугру.
В силу своих анатомических особенностей ахиллово сухожилие отвечает за нормальную супинацию и пронацию стопы (основные биомеханические процессы, которые происходят при движении человека). Также оно обеспечивает анатомически правильное движение и стабильность в коленном, голеностопном и подтараннном суставах.
Механические свойства ахиллова сухожилия вполне соответствуют этим задачам: при беге оно выдерживает нагрузки, которые в 8 раз превышают вес самого человека.
Симптомы воспаления и разрыва ахиллова сухожилия
Вовремя замеченные симптомы разрыва или воспаления в ахилловом сухожилии нередко помогают обойтись амбулаторным лечением - дома, с периодическими консультациями врача. А их игнорирование способно привести к операции, ведь постоянное травмирование уже деформированных коллагеновых волокон может привести к полному разрыву ахиллова сухожилия. Признаки воспаления в ахилловом сухожилии таковы:
- боль при пальпации и наступании в области пятки, которая усиливается после физических нагрузок и отступает во время отдыха;
- отечность лодыжки;
- покраснение и разгоряченность кожи на задней поверхности щиколотки;
- хруст и боль при попытке вращения стопой;
- ухудшение подошвенной подвижности;
- заметная жесткость сухожилия, утрата способности к нормальному растяжению;
- трудности при подъеме по лестнице, прыжках, подъеме на мысках.
- отек в области голеностопного сустава с “западением” в месте разрыва;
- резкая боль, особенно, при попытке встать на пятку или носок;
- серьезные трудности при ходьбе.
Основные причины повреждения ахиллова сухожилия
- травмы сухожилия (открытые и закрытые);
- воспалительные, обменные, вирусные и другие заболевания, которые могут не затрагивать ахилл непосредственно (подагра, ревматоидный артрит) или возникать в непосредственной близости от него (пяточная шпора, тендинит, ахиллобурсит);
- врожденные проблемы с ахилловым сухожилием (его недостаточная длина от рождения и парез стопы) или синтезом коллагена, конституциональные особенности;
- прочие (возрастные, биохимические, связанные с привычками пациентов).
Повреждаться и болеть ахиллового сухожилие может при инфекционных заболеваниях на фоне приема антибиотиков фторхинолонового ряда. Уже в первые 48 часов после начала лечения ими спровоцировать разрыв ахиллова сухожилия может любая высокая нагрузка на него.
Повреждаться сухожилие может и вследствие избыточного веса, постоянного ношения неудобной обуви (слишком тесной или на высоком каблуке). Эти причины вызывают деформацию коллагеновых волокон и снижают их выносливость. При малоподвижном образе жизни возрастают нагрузки на ахиллово сухожилие. Это связано с плохим развитием и укорочением икроножных мышц - “компаньонов” ахилла в вопросах распределения нагрузки.
Возрастные изменения в организме, которые начинаются после 40 лет, вызываю снижение прочности и эластичности сухожилий. Увеличение физических нагрузок в этом возрасте без предварительной продолжительной адаптации может вызвать воспаление и даже разрыв ахиллового сухожилия. При этом для мужчин и женщин корреляция разная, т.к. микроскопическая структура сухожилия у них отличается. Разнится и уровень эстрогена, женского полового гормона, который отвечает за эластичность связок и сухожилий. Из-за того, что у мужчин его мало, их сухожилия более жесткие и менее устойчивы к рывковым нагрузкам.
Болезни
- пяточная шпора и деформация Хаглунда;
- тендинит и обызвествление сухожилия вследствие микроразрывов;
- травматические поражения пятки и голеностопа;
- артрит, артроз и другие заболевания суставов (позвоночника, коленных, голеностопных, стопы и пальцев ног);
- деформации в опорно-двигательном аппарате (например, плоскостопие);
- метаболические заболевания (сахарный диабет, подагра) и эндокринологические проблемы (дисфункция яичников и другие);
- системные и аутоиммунные заболевания, которые поражают соединительную ткань (ревматоидный артрит, ревматизм);
- системные и местные инфекции.
Травмы
Травмы ахиллова сухожилия сопровождаются его частичным или полным разрывом, либо отрывом сухожилия от пяточного бугра, к которому оно крепится. Чаще всего травма возникает в момент старта при спринтерской беговой нагрузке, при приземлении у прыгунов или танцоров, а также во время игры в теннис, волейбол, баскетбол или футбол. Особенно способствует ее получению:
- слишком быстрое увеличение интенсивности нагрузок, к которому опорно-двигательный аппарат не успевает адаптироваться;
- отсутствие нормальной разминки и заминки перед занятиями спортом;
- недостаточное развитие икроножных мышц;
- физические перегрузки;
- резкие рывковые нагрузки;
- неудобная обувь;
- занятия бегом и прыжками на неподходящих покрытиях.
В момент получения травмы пациент испытывает ощущение резкого удара по задней части лодыжки, которое постепенно проходит, уступая место боли. Может быть слышен характерный треск Травматическое поражение ахиллова сухожилия часто сопровождается выраженным кровоизлиянием и отеком. Часто в области разрыва можно прощупать “ложбинку”. Чаще всего травмам подвергается левая нога.
При травматическом разрыве ахиллова сухожилия больной не может произвольно согнуть подошву или приподняться на мысках, а все попытки сопровождаются сильной болью.
Первая помощь при разрывах ахиллова сухожилия заключается в прикладывании льда и наложении специальной шины.

Лечение ахиллова сухожилия
Консервативное лечение ахиллова сухожилия зиждется на обезболивании, снятии отека и обеспечении покоя пораженным тканям. Этиология проблемы вносит свои поправки в лечебную стратегию. Например, если на рентгенограмме обнаруживается обызвествление ахиллова сухожилия, характерное для тендинита, рекомендуется подключать ударно-волновую терапию, а при необходимости - проводить хирургическое лечение.
Если ахиллово сухожилие болит вследствие травмы, используется местное обезболивание (например, новокаин) и наложение гипсовой повязки. При полных разрывах и отрывах всегда проводится операция по сшиванию.
Медикаменты
Для лечения ахиллова сухожилия используется 2 основные группы препаратов - это НПВС (нестероидные противовоспалительные средства) и хондропротекторы. НПВС (то же, что НПВП) помогают снять симптомы воспалительного процесса, уменьшить боль и отек. Их, как правило, назначают в виде гелей, мазей и компрессов, но при сильном воспалении ахиллова сухожилия могут дополнительно применяться таблетки. Курс лечения пероральными НПВП обычно продолжается 10-12 дней. Использовать наружные средства от воспаления можно в течение нескольких недель и даже месяцев (при травмах сухожилия). Если ахиллово сухожилие болит даже после приема НПВП, при тяжелом тендините или воспалении, назначаются глюкокортикостероидные средства.
Ценность хондропротекторов для лечения ахиллова сухожилия заключается в их влиянии на синтез коллагена и здоровье суставных структур. Эта группа препаратов также оказывает превентивное воздействие, поэтому рекомендована для регулярного приема людям, которые входят в группу риска по болезням ахилла (профессиональные спортсмены, пациенты с болезнями опорно-двигательного аппарата). Поскольку ахиллово сухожилие лишено кровеносных сосудов, восстановление его тканей обычно происходит очень медленно. Прием хондропротекторов помогает ускорить этот процесс и препятствует появлению аномальных, нестойких коллагеновых волокон.
Принимать хондропротекторы следует не менее 2-6 месяцев в год, поскольку они обладают накопительным и пролонгированным эффектом. Классическим примером хондропротективного препарата можно считать Артракам - эти саше с глюкозамином нужно принимать ежедневно в течение 2-4 месяцев. Артракам не только снимает боль и способствует нормальному синтезу коллагена в сухожилии, но и защищает другие суставы и сухожилия, вовлеченные в поддержание прямохождения.
Фиксация
Поскольку ахиллово сухожилие чрезвычайно чувствительно к нагрузкам, связанным с перемещением тела, пациентам рекомендовано ношение фиксирующих бандажей и ортезов. Также важно обеспечить больной конечности покой: следует отказаться от бега, прыжков, резкого наступания на стопу и пятку; при повседневных нагрузках, например, подъеме по лестнице, вес тела следует компенсировать за счет икроножных мышц.
Фиксирующие повязки на голеностоп помогают исключить дальнейшую травматизацию ахиллова сухожилия, снимают отек и способствуют нормальному восстановлению тканей без нежелательного рубцевания. При первых признаках воспалительного процесса рекомендовано:
- наложение давящей повязки;
- отдых с поднятием голеностопного сустава выше тазобедренного (например, можно подложить под ногу подушку или диванный валик);
- прикладывание льда или ледяного компресса (не дольше, чем на 20 минут).
Для фиксации пораженного сухожилия можно туго забинтовать стопу и голень обычным или эластичным бинтом. Желательно перед этим посоветоваться с врачом. Практикующие травматологи говорят, что крайне редко пациентам удается с первого раза наложить повязку правильно и действительно зафиксировать мышцы, связки и сухожилия в стабильном положении.

Упражнения
При заболеваниях и травмах ахиллова сухожилия лечебная гимнастика допускается только после снятия воспалительного процесса. На начальных этапах проводится мягкое растягивание мышц голеностопа. Их укрепление позволяет снизить нагрузку на сухожилие, а растягивание - правильно структурировать “молодые” волокна коллагена, изначально скрученные, как спагетти.
При безболезненных движениях в голеностопном суставе, в т.ч. при вращении стопой или при поднятии на мыски, можно переходить к основному комплексу ЛФК. Физические нагрузки наращивают постепенно. прибавляя от 5 до 10% в неделю. Если ахиллово сухожилие болит после упражнений, нагрузку снижают. Каждое занятие лечебной гимнастикой следует начинать с разминки (разогрева мышц) и заминки (растягивания). Это помогает избежать повторной травматизации сухожилия и прилежащих структур опорно-двигательного аппарата. Далее используются следующие группы упражнений:
- Упражнения на балансировку. Они тренируют не только крупные, но и мелкие мышцы, которые отвечают за удержание равновесия, и служат профилактикой травм сухожилия.
- Упражнения на растяжку коротких и длинных икроножных мышц.
- Упражнения на растяжку мышц стопы.
- Упражнения для укрепления икроножных и других мышц.
Лечебно-профилактическая гимнастика при повреждениях и заболеваниях ахиллова сухожилия задействует все мышцы ног, нижней части спины, брюшного пресса - т.е., те части скелетной мускулатуры, которые непосредственно отвечают за стабилизацию человеческого тела и удержание его в анатомически правильном положении. Такие комплексные тренировки, проводимые каждый день для поддержания тонуса, позволяют существенно перераспределить нагрузку с ахиллова сухожилия.
Во время упражнений рекомендовано ношение спортивной обуви, которая стабилизирует лодыжки и обеспечивает хорошую амортизацию стопы (в особенности, пяточной части). В качестве примера можно привести следующие эффективные упражнения для восстановления и укрепления сухожилия.
- Встаньте ровно так, чтобы ощутить чувство натяжения в лодыжках, после чего аккуратно перенесите вес на больную ногу. Пытаясь разгрузить лодыжки за счет икроножных мышц, перенесите вес на пятку, приподымая переднюю часть стопы. Чтобы вернуться в исходное положение, используйте здоровую ногу. При выполнении упражнения возможен ощутимый дискомфорт, который, тем не менее, не должен переходить в острую боль. Упражнение выполняется в 3 подхода по 15 раз дважды в день. При необходимости можно увеличить нагрузку за счет небольшого рюкзака.
- Поставьте пятки на ступеньку или другую небольшую возвышенность так, чтобы носки свободно свисали с нее. Вытяните правую руку перед собой, а левую поставьте на пояс. Не теряя равновесия, плавно присядьте, а затем выпрямьтесь. Рекомендуется выполнять 3 подхода по 10 упражнений ежедневно.
- Встаньте лицом к стене на расстоянии вытянутой руки (без учета ладони). Поставьте одну ногу на стену, прижимая пятку к ее поверхности обеими руками. Через минуту смените ногу.
- Сядьте на пол, выпрямив ноги. Поместите скрученное полотенце в области подъема стопы, удерживая его за концы. Мягко разогните стопу по направлению от себя, создавая умеренное противодействие при помощи полотенца. Рекомендуется выполнять 2 подхода по 10 раз в течение дня.
- Поместите под голень массажный ролл. Выполняйте на нем движения взад-вперед, стараясь промять икроножные мышцы, но не задевая больное сухожилие. Голень можно поворачивать в различных направлениях, чтобы увеличить площадь разминаемых мышц.
- Сидя на стуле, поочередно “пишите” в воздухе носком сначала одной ноги, а затем другой (буквы, цифры, фигуры). Рекомендуется 10-15 подходов с интервалами по 20 секунд.
Для укрепления икроножных мышц больным может быть рекомендовано плавание, аквааэробика, езда на велосипеде.
Физиотерапия
Физиотерапевтические процедуры способствуют не только устранению локальных симптомов и скорейшему восстановлению после травм. Они также запускают процесс формирования здоровых коллагеновых волокон в ахилловом сухожилии (т.е., их распрямлению и укреплению). Если болит ахиллово сухожилие, используются следующие физиотерапевтические методики:
- магнитотерапия;
- ударно-волновая терапия;
- ультразвуковая терапия с медикаментами (чаще всего это противовоспалительные средства, которые препятствуют образованию нестабильной и склонной к разрывам рубцовой ткани в сухожилии и его оболочках);
- озокерит;
- криотерапия;
- парафиновые аппликации;
- бальнеотерапия (в особенности, грязелечение);
- лечебный массаж и ЛФК.
Как правило, длительность курса физиотерапии составляет 10 сеансов, однако он может быть продлен по назначению лечащего врача.
Оперативное вмешательство
Хирургическое лечение ахиллодинии применяется в тех случаях, когда ахиллово сухожилие болит, несмотря на комплексную терапию - т.е., когда консервативные методы лечения уже исчерпаны или априори не могут разрешить болевой синдром.
Как правило, оно показано при образовании костного нароста на задней поверхности пяточной кости (т.н. деформация Хаглунда), тяжелых разрывах или даже полном отрыве ахиллова сухожилия. Используются 3 основных типа операций:
- удаление костных наростов;
- иссечение пораженной ткани, которая не подлежит восстановлению;
- сшивание разрывов лавсановым или капроновым швом.
Также при разрывах может быть рекомендована пластика сухожилия. Восстановление после операций на ахилловом сухожилии заключается в обездвиживании конечности (включая коленный сустав) и ношении специального “сапожка” из гипса или другого материала в течение 45-60 дней. При отсутствии противопоказаний для скорейшего восстановления проводится массажное воздействие, физиотерапия и ЛФК под присмотром квалифицированного врача-реабилитолога.
Читайте также:

