Болит на грудной клетке как после ожога
Обновлено: 26.04.2024
Боль в грудной клетке (торакалгия) — это болевые ощущения в груди различного характера и интенсивности. Болезненность часто отдает в руку, лопатку, ключицу. Симптом возникает при патологических процессах в легких, органах средостения, при поражении сердца, нервно-мышечного аппарата. Иногда грудная клетка болит при заболеваниях брюшных органов. Для установления причины торакалгии проводят УЗИ и рентгенографию органов грудной клетки, ЭГДС, обследуют полость живота, назначают лабораторные исследования. Для купирования болей применяют анальгетики, НПВС, физиотерапевтические методы.
Общая характеристика
Дискомфорт и боли в грудной клетке встречаются при разных патологиях опорно-двигательного аппарата, внутренних органов и кожных покровов, поэтому болезненные ощущения очень вариабельны. По характеру боль бывает тупой, давящей, колющей, сжимающей. Некоторые пациенты описывают свои ощущения как интенсивное жжение в области грудины. Длительность болевого синдрома колеблется от нескольких минут до нескольких недель, при этом боли остаются постоянными или нарастают с течением времени. Часто наблюдается иррадиация в руку, ключицу, лопатку.
Неприятные симптомы усиливаются при выполнении резких движений туловищем, глубоких вдохах, физической нагрузке. В случае повреждения нервных стволов грудная клетка сильнее болит при пальпации, случайных прикосновениях, боли стихают в положении лежа неподвижно. Для воспалительных процессов плевры характерно снижение дискомфорта в положении на больном боку. Постоянные боли умеренной интенсивности и внезапные сильнейшие болевые приступы являются показанием для обращения за медицинской помощью.
Причины боли в грудной клетке
Причины боли в груди слева
В левой половине грудной полости расположено сердце с магистральными сосудами, поэтому болевой синдром зачастую обусловлен кардиальной патологией. Ощущения варьируются от умеренного дискомфорта, развивающегося при физической активности, до сильных болей в грудной клетке, вынуждающих больного сохранять неподвижность. Чаще всего боль в груди слева вызывают:
- Коронарный синдром: стабильная и нестабильная стенокардия, инфаркт миокарда.
- Воспалительные заболевания сердца: инфекционный эндокардит, ревматизм, миокардит.
- Нарушения проводящей системы сердца: аритмии, экстрасистолия, пароксизмальная тахикардия.
- Повышение артериального давления.
- Кардиальные проявления коллагенозов: системной красной волчанки, дерматомиозита, васкулитов.
- Расслаивающая аневризма аорты.
- Болезни органов дыхания: левосторонняя крупозная или очаговая пневмония, левосторонний плеврит, туберкулез.
- Диафрагмальная грыжа.
- Поражение органов брюшной полости: спленомегалия, острый и хронический панкреатит, травма селезенки.
- Редкие причины: опухоли (легкого, бронхов, плевры), язвенная болезнь желудка.
Причины боли в груди справа
Симптом чаще всего связан с поражением органов дыхания. Болевой синдром постоянный, интенсивный, иногда пациентам приходится занимать вынужденное положение на боку. Грудная клетка начинает болеть сильнее при глубоких вдохах, резких поворотах туловища, приступах кашля. Частые причины развития болей в груди справа:
- Инфекционные процессы: правосторонняя бактериальная или вирусная пневмония, гнойный бронхит.
- Плеврит: сухой, экссудативный.
- Травмы: ушибы грудной клетки, гемоторакс и пневмоторакс, ушиб легкого.
- Патологии билиарной системы: холецистит, дискинезия желчевыводящих путей, желчнокаменная болезнь.
- Поражение печени: вирусные гепатиты, новообразования, эхинококковые кисты.
Причины боли за грудиной
Когда болит грудная клетка посередине, а дискомфортные ощущения иррадиируют вверх по ходу пищевода, это чаще указывает на патологию верхних отделов пищеварительной системы, но может быть признаком других заболеваний. Пациенты отмечают усиление симптомов при наклонах туловища, резких движениях. Основные причины появления болей за грудиной:
- Гастроэзофагеальный рефлюкс.
- Поражение грудного отдела пищевода: эзофагит, дискинезия пищеводного сфинктера, эзофагоспазм.
- Патология желудка: гиперацидный гастрит, язвенная болезнь.
- Дисфункции дыхательной системы: трахеит, бронхит, бронхиальная астма.
- Болезни сердца: эндокардит, миокардит, перикардит.
- Объемные образования средостения: патология тимуса (гиперплазия, киста, тимома), лимфопролиферативные синдромы (лимфогранулематоз, неходжкинские лимфомы), гранулематозные процессы (саркоидоз, туберкулез, силикоз).
- Осложнения фармакотерапии: длительный прием НПВС, кортикостероидов, всасывающихся антацидов.
- Редкие причины: синдром Золлингера-Эллисона, остеохондроз, межреберная невралгия.

Причины боли в молочной железе
Существует два типа болей в грудной железе: циклические, связанные с менструальным циклом, и нециклические, свидетельствующие о развитии заболевания. Болевой синдром при гормональных изменениях возникает симметрично с двух сторон, а локальные патологические процессы обычно вызывают односторонние неприятные ощущения. Выделяют такие причины болей в молочных железах, как:
- Внешние факторы: неправильно подобранный бюстгальтер, тесная в груди одежда.
- Физиологические состояния: за несколько дней до начала менструальных кровотечений, при беременности и лактации.
- Воспаления грудной железы: лактационный мастит, гнойный мастит, абсцесс груди.
- Фиброзно-кистозная мастопатия: узловые и диффузные формы.
- Поражение сосков: воспаление, экзема, рак Педжета.
- Доброкачественные опухоли: фибролипома, внутрипротоковая папиллома, аденома.
- Злокачественные новообразования: внутрипротоковый рак, тубулярная карцинома, папиллярный рак.
- Осложнения фармакотерапии: боли после приема оральных контрацептивов, антипсихотиков и антидепрессантов.
Причины боли в ребрах
В таких случаях боль в грудной клетке возникает с одной или с обеих сторон, болевые ощущения чаще резкие, стреляющие. Болезненность усиливается при малейшем движении, неосторожных прикосновениях, ношении тесной одежды. Некоторым пациентам становится трудно дышать. Наиболее распространенными причинами болей в ребрах являются:
- Межреберная невралгия.
- Опоясывающий лишай.
- Травмы: сильные ушибы груди, переломы ребер.
- Реберный хондрит (синдром Титце).
- Заболевания позвонков: остеохондроз, межпозвоночные грыжи, кифосколиоз.
- Поражение мышц: фибромиалгия, растяжение мышц, физическое перенапряжение.
- Остеосаркома ребер.
Диагностика
Выяснением причины возникновения болей в грудной клетке занимается врач-терапевт или семейный врач. Для верификации диагноза обследуют костно-мышечный аппарат и внутренние органы. Основными являются инструментальные методы визуализации анатомических структур, для уточнения причины торакалгии выполняют лабораторную диагностику. Наиболее информативные методы:
- Электрокардиография. Чтобы исключить или подтвердить кардиальную этиологию боли в левой части грудной клетки, регистрируют ЭКГ в стандартных отведениях. Расширения и деформация комплексов, подъем интервала ST указывают на ишемию миокарда. Для диагностики аритмий проводят мониторинг по Холтеру.
- Ультразвуковые исследования. Эхокардиография (ЭхоКГ) необходима, если болит грудная клетка с левой стороны. Оценивают сократительную функцию сердечной мышцы, фракцию выброса, признаки деструктивных поражений клапанного аппарата. УЗИ брюшной полости используется для выявления болезней селезенки, поджелудочной железы или желчного пузыря, вызывающих торакалгию.
- Рентгенография. На рентгенограммах ОГК можно обнаружить очаговые процессы в легочной ткани, объемные образования легких и средостения, которые обычно являются этиологическим фактором болей в грудной клетке. Женщинам назначают маммографию. Обзорная рентгенография ЖКТ рекомендована для обнаружения диафрагмальной грыжи, язвенных дефектов.
- Эндоскопические методы. Для диагностики повреждений пищевода, провоцирующих боль в грудной клетке, выполняют ЭГДС. Во время исследования изучают состояние слизистой оболочки, сократительную способность кардиального сфинктера. При тяжелом поражении дыхательной системы показана бронхоскопия для осмотра слизистой и взятия материала для бакпосева.
В общем и биохимическом анализах крови обнаруживают признаки воспалительных процессов, патологий печени и желчевыводящей системы. Бактериологический посев мокроты и промывных вод бронхов необходим для установления вида возбудителя. У женщин определяют концентрацию половых гормонов. При ощущении невыносимых болей в грудной клетке и подозрении на онкологическое заболевание проводят биопсию подозрительного образования для цитологического анализа.
Лечение
Помощь до постановки диагноза
В случае незначительных дискомфортных ощущений достаточно несколько дней соблюдать покой, избегать физических нагрузок и переутомления. При болях в грудных железах перед менструацией пациенткам рекомендуют носить мягкие удобные бюстгальтеры, принимать НПВС. При интенсивном болевом синдроме или присоединении других патологических симптомов необходима консультация врача, который выяснит, почему болит грудная клетка. Если боли сопровождаются потерей сознания, цианозом кожи и холодным потом, человеку требуется экстренная медицинская помощь.

Консервативная терапия
Врачебная тактика зависит от причины развития торакалгии, в случае заболеваний внутренних органов проводят этиотропное лечение, при невыносимых болях его дополняют анальгетиками. Грудная клетка меньше болит после применения теплых компрессов, электрофореза с противовоспалительными и обезболивающими препаратами. Для устранения причины, вызвавшей болевой синдром, используют медикаменты следующих групп:
- Нестероидные противовоспалительные средства. НПВС являются препаратами выбора при ревматических процессах, позволяют купировать симптоматику и поддерживать стойкую ремиссию. При бронхитах и пневмониях они снижают продукцию воспалительных медиаторов и купируют болевой синдром.
- Антиангинальные препараты. Если болит в околосердечном участке грудной клетки, лекарства улучшают кровоснабжение миокарда, повышают доставку кислорода в клетке. Средства также нормализуют сердечный ритм, снижают риск инфаркта. Применяют блокаторы кальциевых каналов, бета-блокаторы.
- Антибиотики. Этиотропные препараты показаны при пневмониях, гнойных бронхитах и плевритах. Их подбирают эмпирически, в дальнейшем назначения корректируют после результатов бакпосева. Антибиотики снижают активность воспалительного процесса, за счет чего боль в грудной клетке стихает.
- Антациды. Средства понижают кислотность желудочного сока, поэтому эффективны при гастродуоденальном рефлюксе и гиперацидных состояниях. При приеме антацидов уменьшается раздражающее действие соляной кислоты на слизистую пищевода, устраняются болевые ощущения.
- Гормональные препараты. Эстрогенные лекарственные средства используют для терапии сильной боли в обеих молочных железах в предменструальном периоде. Гормоны коры надпочечников рекомендованы в случае тяжелых ревматических заболеваний, при которых болит грудная клетка, так и сердце.
- Цитостатики. Препараты применяются при различных онкологических патологиях. Их действие направлено на уничтожение раковых клеток и замедление роста опухолевой ткани. Наиболее эффективны комбинации из 2-3 лекарств, длительность приема зависит от стадии и степени ответа на химиотерапию.
Хирургическое лечение
Боль в области грудной клетки, связанная с осложненными переломами ребер или позвоночника, требует оперативного вмешательства — открытой репозиции отломков с фиксацией методом накостного остеосинтеза. При гнойных маститах показано вскрытие и дренирование, промывание раны антисептиками. Онкологические причины болевого синдрома служат основанием для радикальных операций. Чтобы предотвратить рецидивы, проводят удаление пораженного органа, прилежащей к нему клетчатки и регионарных лимфоузлов.
1. Синдром боли в грудной клетке. Учебное пособие/ Загидуллин Н.Ш., Загидуллин Ш.З., Фархутдинов У.Р. — 2016.
3. Дифференциальная диагностика внутренних болезней/ Щекотов В.В., Голубев А.Д., Спасский А.А. — 2018.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жжение за грудиной: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Жжение за грудиной – это симптом, характерный для многих заболеваний, – так описывают свои ощущения пациенты с патологиями сердечно-сосудистой системы, позвоночника, органов желудочно-кишечного тракта, дыхательной системы, при невралгиях и панических атаках.
В ряде случаев этот симптом не представляет опасности, однако некоторые патологические состояния требуют незамедлительного обращения за врачебной помощью.
Разновидности жжения за грудиной
Общепринятой классификации жжения за грудиной не существует. Когда пациентов спрашивают об их ощущениях, они говорят о давящей, тянущей, колющей, жгучей, опоясывающей боли.
Возможные причины жжения за грудиной
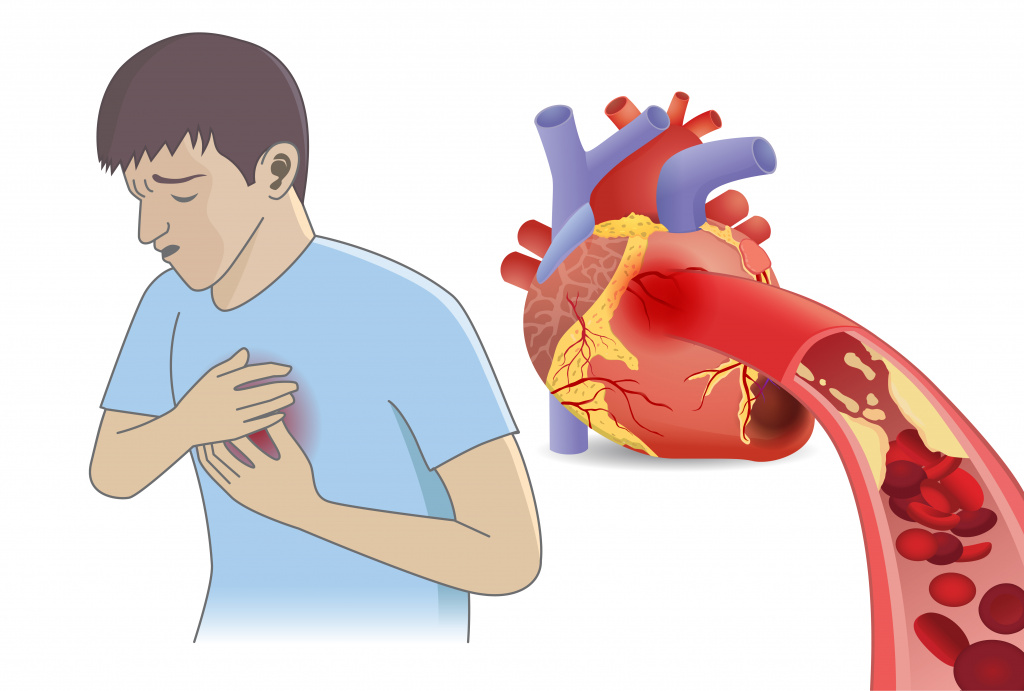
Жжение в области грудины, чувство распирания и тяжести, особенно у людей старшего возраста, могут быть симптомом серьезных кардиологических проблем, причем все они в равной степени требуют обращения за медицинской помощью.
При заболеваниях желудочно-кишечного тракта жжение, как правило, разлитое, нередко отдающее в спину. У многих пациентов оно возникает во время или после приема пищи.
Нарушение работы костно-мышечного аппарата нередко приводит к неприятным ощущениям в грудной клетке. Жжение усиливается на вдохе или выдохе, изменяется при смене положения тела.
Неврозы, панические атаки часто сопровождаются чувством жжения за грудиной.
При нарушении нейроэндокринной регуляции внутренних органов пациенты жалуются на жжение за грудиной. Причиной может стать как недостаточная зрелость систем организма в подростковом возрасте, так и перенесенные инфекционные болезни, стресс, вредные привычки, переутомление. Непосредственно к появлению неприятных ощущений в области сердца приводит кратковременный спазм сосудов. Приступы проходят в покое, сопровождаются слабостью, учащенным сердцебиением, похолоданием рук из-за ухудшения кровотока.
Заболевания, приводящие к жжению за грудиной
Сердечно-сосудистые патологии:
- Стенокардия. Нарушение кровообращения в сосудах сердца вследствие атеросклероза приводит к ухудшению питания сердечной мышцы. При физических нагрузках, волнении сердцу требуется больше кислорода - если его не хватает, то первым сигналом будут неприятные ощущения в области грудной клетки. Жжение, ощущение сдавливания, покалывание могут отдавать (иррадиировать) в левую руку, под лопатку, редко в нижнюю челюсть, продолжаясь не более 15 минут и проходя в покое и после приема нитроглицерина.
- Инфаркт миокарда. При инфаркте происходит резкое нарушение кровоснабжения сердечной мышцы вследствие закупорки тромботическими массами большей части просвета сосуда, питающего сердца. Чаще всего возникает интенсивный болевой синдром, однако может присутствовать и сильное жжение в грудной клетке. Приступ длится долго, не купируется нитроглицерином, не проходит в покое, сопровождается одышкой, резкой слабостью, снижением зрения.
В группе риска пациенты с варикозной болезнью вен, курильщики, больные в первые сутки после операций.
Кроме того, к заболеваниям, для которых характерно жжение за грудиной, относятся межреберная невралгия, остеохондроз, межреберный миозит, вегето-сосудистая дистония.
К каким врачам обращаться при возникновении жжения за грудиной
Если жжение за грудиной сопровождается резким ухудшением состояния, слабостью, нарастанием болевого синдрома, появлением одышки, кашля, головокружения, необходимо немедленно вызвать скорую помощь.
В остальных случаях также не стоит откладывать визит к врачу. Поскольку у этого симптома причин много, целесообразно сначала обратиться к врачу-терапевту . Он назначит обследования и при необходимости направит к другим специалистам: врачу-кардиологу; гастроэнтерологу; пульмонологу; неврологу.
Диагностика и обследования при жжении за грудиной
Постановка диагноза начинается с тщательного сбора анамнеза с учетом всех жалоб пациента и с физикального осмотра.
Чтобы исключить сердечно-сосудистую патологию, в первую очередь выполняют рентгенографию грудной клетки или КТ органов грудной клетки и средостения, а также электрокардиографическое исследование (ЭКГ) или эхокардиографию (ЭхоКГ).
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Межреберная невралгия: причины появления, симптомы, диагностика и способы лечения.
Определение
Межреберная невралгия (грудной радикулит) – это патологическое состояние периферических нервов, проявляющееся в виде болей по ходу межреберных промежутков, способных значительно ухудшить качество жизни. Межреберные нервы отходят от спинного мозга и лежат под ребрами вместе с венами и артериями. Они иннервируют мышцы и кожу грудной клетки, передней стенки живота, молочную железу, реберно-диафрагмальную часть плевры, брюшину, выстилающую переднебоковую поверхность брюшной полости.
Причины появления межреберной невралгии
Причины развития межреберной невралгии могут быть бытовыми: к ним относятся пренебрежение физическими нагрузками, злоупотребление алкоголем, работа за столом в неэргономичной позе, сон на неудобном матрасе и подушке, ношение тесного нижнего белья и др.
Воспалительный характер поражения, как правило, возникает после предшествующего переохлаждения или на фоне инфекционных процессов. Причиной инфекционного характера межреберной невралгии в основном является герпетическая инфекция (опоясывающий герпес).
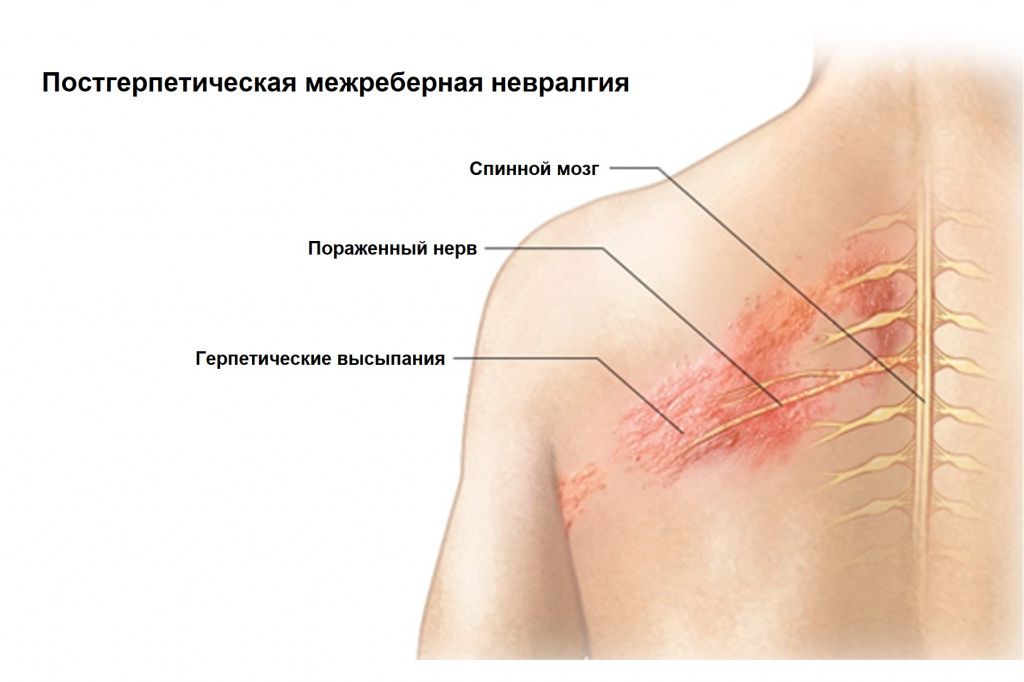
Еще одна существенная причина невралгии – дегенеративные изменения грудного отдела позвоночника. В результате разрушения межпозвоночных дисков и уменьшения их высоты происходит сдавление нервов, проходящих через межпозвоночные промежутки. Кроме того, на позвонках могут формироваться остеофиты – костные наросты, которые также сдавливают нервы.
Физическое перенапряжение, работы, связанные с напряжением мышечного каркаса, хронический вертеброгенный синдром, плевриты могут приводить к сдавлению нервов. В ряде случаев поражение нервов связано с их травматизацией в результате ушибов, переломов ребер, повреждений грудной клетки и позвоночника.
Межреберная невралгия вследствие гипоксии нервных стволов (недостаточного притока кислорода) отмечается при сердечно-сосудистых заболеваниях: артериальной гипертонии, атеросклерозе, ревматизме, а также при анемии.
На проявления межреберной невралгии нередко жалуются женщины в период менопаузы. Это объясняется изменениями позвоночного столба, происходящими в результате гормональной перестройки организма. Гормональная этиология межреберной невралгии наблюдается и при эндокринных заболеваниях (тиреотоксикозе, заболеваниях надпочечников), а также при длительном лечении гормональными препаратами.
Кроме того, возможно возникновение невралгии вследствие сдавления нервов рубцово-измененными тканями, опухолями. Существенное значение в развитии заболевания играют сахарный диабет, дефицит витаминов группы В, часто наблюдающийся при язвенной болезни желудка и двенадцатиперстной кишки, гастрите, гепатитах, колите и сопровождающийся нарушением обмена веществ в нервной ткани.
У детей и подростков межреберная невралгия встречается крайне редко и может возникать в период интенсивного роста скелета.
Классификация заболевания
Специальной классификации межреберной невралгии не существует. Выделяют только отдельные формы этой патологии в зависимости от причины возникновения заболевания, а также первичные и вторичные поражения.
Симптомы межреберной невралгии
Главным симптомом межреберной невралгии является появление острой односторонней пронизывающей боли в грудной клетке, которая распространяется от позвоночника к грудине или средней линии живота и носит нарастающий «опоясывающий» характер. Пациенты описывают ее как «прострел» или «прохождение электрического тока». Симптомы межреберной невралгии отсутствуют в неподвижном состоянии, что отличает межреберную невралгию от патологических состояний сердечно-сосудистой системы. Боль усиливается при кашле, смехе или чихании, глубоком вдохе, резких движениях. Если причиной является перенапряжение одной или нескольких мышц, боль нарастает при наклонах вперед. В ряде случаев заболевание сопровождается онемением или жжением по ходу нервов. Межреберные промежутки болезненны при ощупывании, резко повышена их чувствительность.
В зависимости от локализации пораженного нерва боли могут иррадиировать в область лопатки, сердца, желудка или поясницы. При интенсивном характере невралгия может сопровождаться покраснением или побледнением кожных покровов, локальным гипергидрозом, что обусловлено поражением симпатических волокон межреберных нервов.
Диагностика межреберной невралгии
«Межреберная невралгия» - это диагноз исключения. Она часто маскируется под другие заболевания, поэтому распознать ее бывает довольно сложно. В настоящее время не существует специального теста для этого состояния. Часто приходится дифференцировать межреберную невралгию с заболеваниями сердечно-сосудистой системы, легких, желудочно-кишечного тракта и других органов и систем.
Дифференциальная диагностика включает:
- физикальный осмотр, который дает результаты, если у пациента в анамнезе есть операции на грудной клетке или опоясывающий герпес;
- электрокардиограмму проводят для исключения патологий со стороны сердечно-сосудистой системы;
ЭКГ представляет собой исследование, в основе которого - регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль при кашле: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль при кашле чаще всего сопряжена с заболеваниями органов дыхания и локализуется в грудной клетке.
Дыхательная система состоит из верхних дыхательных путей (полости носа, гортани) и нижних дыхательных путей (трахеи, бронхов и легких). Воздух, проходя по дыхательным путям, очищается, согревается, увлажняется. В конце самых мелких бронхов (бронхиол) расположены альвеолярные ходы и альвеолярные мешочки, в которых происходит газообмен. Дыхательные бронхиолы, альвеолярные ходы и альвеолярные мешочки с альвеолами составляют альвеолярное дерево, или дыхательную паренхиму легкого. Перечисленные структуры, происходящие из одной конечной бронхиолы, образуют функционально-анатомическую единицу - ацинус. Альвеолярные ходы и мешочки, относящиеся к одной дыхательной бронхиоле, составляют первичную дольку (в каждом ацинусе их около 16). Число ацинусов в обоих легких достигает 30 000, а альвеол - 300-350 млн. Из ацинусов слагаются дольки, из долек — сегменты, из сегментов — доли, а из долей — целое легкое.
Каждое легкое заключено в двойную оболочку – два листка плевры, между которыми находится герметичная плевральная полость, заполненная очень малым количеством жидкости.
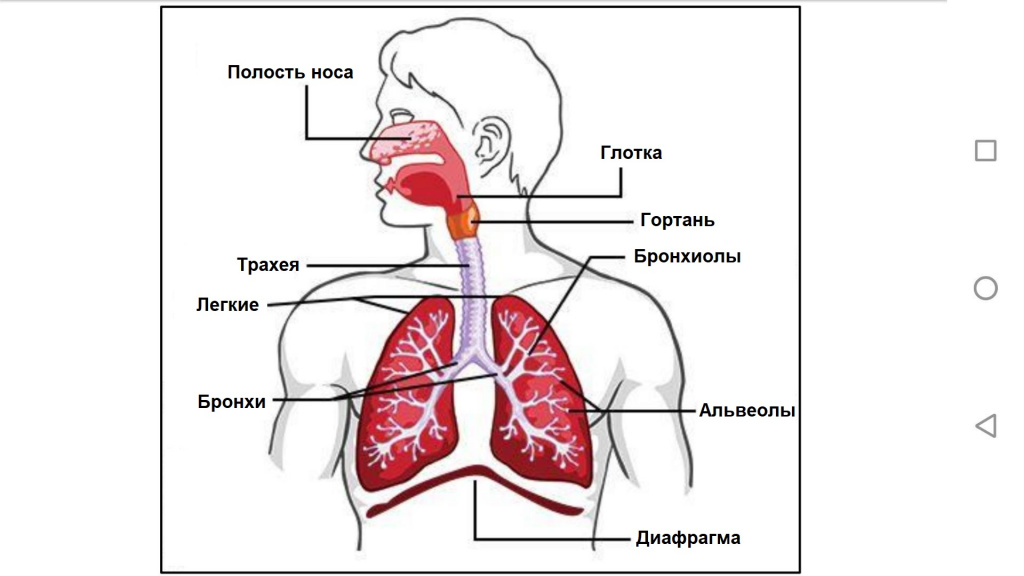
Кашель – это защитная реакция организма на любое раздражение дыхательных путей. Раздражителями кашлевых рецепторов могут выступать мокрота, кровь в дыхательных путях, слизь из носа, стекающая по задней стенке глотки, различные аллергены, дым, пыль, инородные тела, холодный воздух, некоторые лекарства и др.
Разновидности боли при кашле
Боль при кашле может быть сильной или слабой интенсивности, острой или тупой, ограниченной или разлитой. Локализация боли зависит от причины возникновения кашля и от пораженного органа. Она может ощущаться в горле, за грудиной, внутри груди, под ребрами, в спине, животе, отдавать в голову. Кашель и боль могут быть как симптомами одного и того же заболевания, так и независимыми друг от друга.
Возможные причины боли при кашле
Выделяют следующие причины боли при кашле:
- перенапряжение дыхательных мышц, участвующих в осуществлении кашля;
- заболевания органов дыхательной системы;
- заболевания сердца;
- травмы и болезни костей, мышц и нервов грудной клетки;
- заболевания органов пищеварительной системы;
- заболевания почек и др.
При заболеваниях, сопровождающихся постоянным мучительным кашлем, перенапрягаются межреберные мышцы и диафрагма, что проявляется тупой, разлитой мышечной болью.
При воспалении слизистой оболочки трахеи (при трахеите) возникает сухой, громкий, надсадный, грубый кашель, для которого характерны жжение и боль за грудиной.
Выраженность боли уменьшается, когда сухой кашель переходит во влажный. Трахеит чаще бывает инфекционным, вызванным вирусами или бактериями.
У пациентов ухудшается общее самочувствие, поднимается температура тела.
При воспалении легких (пневмонии) отмечается глубокий кашель с отделением мокроты, появляется боль в грудной клетке в проекции воспаленного участка легкого.
Боль усиливается при кашле и глубоком вдохе из-за движения листков плевры, а уменьшается, если пациент лежит на стороне пораженного легкого.
Воспаление легких может быть первичным, в этом случае заболевание начинается остро - с озноба, слабости, повышения температуры тела до 38–39°С, сопровождается кашлем и затруднением дыхания, чаще протекает по типу крупозного поражения, то есть воспалительный процесс захватывает целую долю с вовлечением большого участка плевры. А бывает вторичным, когда воспаление переходит с бронхов на легочную ткань. Возникает очаг бронхопневмонии, но и в этом случае может воспалиться плевра, с той лишь разницей, что размер поражения гораздо меньше. Вызвать пневмонию могут бактерии, вирусы, грибки, паразиты.
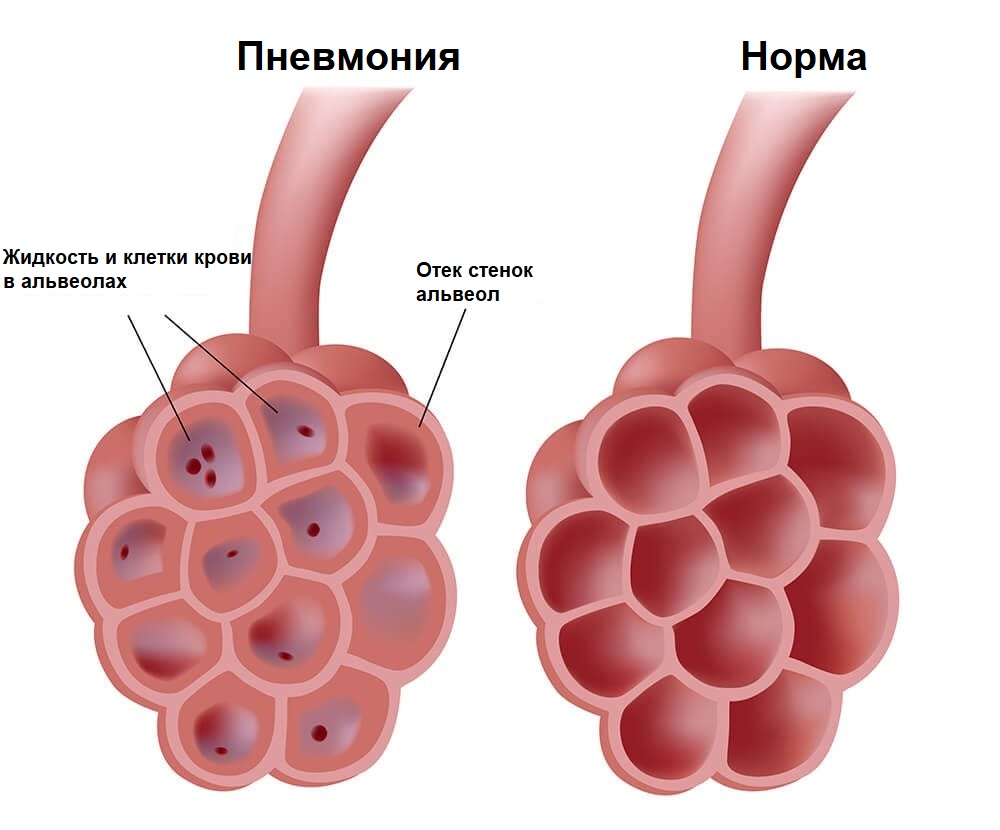
Плеврит (воспаление листков плевры) может быть инфекционным и неинфекционным. Инфекционный плеврит возникает при пневмонии, абсцессе легкого, бронхоэктатической болезни (расширении и деформации бронхов с развитием хронического гнойного воспаления), туберкулезе, абсцессе под диафрагмой, воспалении околопочечной жировой ткани, воспалении поджелудочной железы. Неинфекционный плеврит обусловлен системными заболеваниями соединительной ткани (ревматоидным артритом, системной красной волчанкой и др.), распространением опухолевых клеток на плевру, снижением насосной функции сердца (например, при инфаркте миокарда, тромбоэмболии легочной артерии), травмами грудной клетки (закрытым перелом ребер) и т.д. Плеврит может быть сухим, в этом случае уменьшается количество жидкости в плевральной полости, воспаленные листки плевры не скользят, а трутся друг о друга при дыхании, что провоцирует очень болезненный рефлекторный кашель, усиливающийся при вдохе. Плеврит бывает экссудативным, когда из-за воспалительного процесса выделяется жидкость и накапливается в полости плевры. В период накопления жидкости клиническая картина схожа с сухим плевритом, далее жидкость раздвигает листки плевры, боль становится слабее, но при этом, из-за сдавления легкого, возникает одышка.

При гастроэзофагеальной рефлюксной болезни из-за заброса кислого желудочного содержимого в пищевод воспаляется его слизистая оболочка, наблюдается изжога, отрыжка кислым, боль, жжение за грудиной и кашель, усиливающий боль.
Легочная ткань не имеет болевых рецепторов, поэтому при раке легкого боль появляется тогда, когда опухолевые клетки прорастают в окружающие ткани - плевру, трахею, бронхи и т.д. В этом случае пациента беспокоит мучительный кашель, нередко с кровью. Ухудшается общее самочувствие, беспокоит слабость, похудение без видимых на то причин.
Аналогичная ситуация возникает, если метастазы из других органов попадают в легкие, это может быть при раке молочной железы, желудка, пищевода, прямой кишки, кожи (меланоме), почек, печени и др.
Перикардит (воспаление оболочки сердца), по аналогии с плевритом, бывает сухим и выпотным. Вызвать его могут заболевания сердца (инфаркт миокарда, воспаление сердечной мышцы и др.), различные инфекции, системные заболевания соединительной ткани, травмы сердца, опухоли и т.д. Сухой перикардит сопровождается постепенно нарастающей тупой, давящей болью за грудиной, отдающей в шею, левую лопатку. При этом появляется учащенное сердцебиение, одышка, сухой кашель, который усиливает боль. По мере накопления жидкости между листками перикарда состояние ухудшается из-за сдавления сердца.
Межреберная невралгия возникает при сдавлении межреберного нерва на уровне выхода из позвоночника или по его ходу. Проявляется острой, ноющей болью, усиливающейся во время глубокого вдоха и кашля.
Кашель увеличивает давление в брюшной полости и области таза, поэтому при воспалительных заболеваниях желудочно-кишечного тракта (например, аппендиците), органов малого таза (например, воспалении яичников), грыжах (белой линии живота, пупочной, паховой) кашель может спровоцировать или усилить уже имеющуюся боль.
Головной и спинной мозг омывается ликвором, его колебания при кашле увеличивают внутричерепное давление, возникает головная боль. Этот процесс может носить естественно-закономерный характер, а может скрывать серьезные заболевания: объемные образования в полости черепа, аномалии сосудов, препятствующие движению ликвора.
К каким врачам обращаться?
Прежде всего следует обратиться к терапевту или врачу общей практики, а он, если нужно, направит на консультацию к узкому специалисту ( гастроэнтерологу , неврологу , кардиологу и др.).
Диагностика и обследования в случае боли при кашле
Для выявления причин, вызывающих боль при кашле, врач собирает анамнез, проводит тщательный осмотр пациента и назначает дополнительные лабораторные и инструментальные исследования.
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Жжение в груди развивается при гастроэнтерологических (ГЭРБ, ахалазия кардии), кардиологических (стенокардия, инфаркт миокарда), пульмонологических заболеваниях (бронхит, плеврит, легочное кровотечение). Симптом встречается при межреберной невралгии, а также как компонент панической атаки. Для выяснения причины жжения в груди назначают анализы (гемограмму, биохимию крови, миокардиальные маркеры), инструментальные методы — ЭКГ и ЭхоКГ, рентгенографию и КТ ОГК, эндоскопическую визуализацию пищевода. Купирование жгучих болей включает антациды, антисекреторные препараты, нитровазодилататоры, антиангинальные лекарства.
Причины жжения в груди
Пищевые погрешности
Симптом часто наблюдается при изжоге, которая вызвана приемом жареной, острой или копченой пищи, употреблением большого количества газированных напитков, крепкого кофе или чая. Жжение в груди возникает спустя 15-20 минут после завершения трапезы. Неприятные ощущения обычно локализованы за грудиной, они распространяются от мечевидного отростка до горла. Изжоге сопутствуют неприятный привкус во рту, кислая отрыжка. Симптоматика исчезает самостоятельно спустя 30-60 минут.
Заболевания пищевода
Эзофагеальная патология является самым частым фактором развития жжения в груди. Признак проявляется при забросе кислого желудочного содержимого в пищевод, что сопровождается повреждением слизистого слоя. Пациенты сообщают, что мучительный симптом появляется после еды, усиливается в лежачем положении, при наклоне туловища вперед. Жжение наиболее интенсивно ощущается за грудиной.
Подобная клиническая картина характерна для ГЭРБ. Кроме указанных признаков, больные жалуются на отрыжку воздухом или кислым, тошноту, неприятный запах изо рта. Жжение в грудной клетке наблюдается и при ахалазии кардии. В таких случаях помимо типичных признаков отмечается симптом «мокрой подушки» — во сне происходит регургитация содержимого желудка.
Изредка жжение является признаком варикозного расширения пищеводных вен. В начале болезни симптоматика соответствует эзофагиту: жгучие ощущения за грудиной, возникающие по окончании еды, тошнота и рвота, ухудшение самочувствия при наклонах и в положении лежа. После физической нагрузки или переедания жгучие боли в груди усиливаются, на их фоне часто открывается кровотечение из патологически измененных вен. Отмечаются рвота кровью, слабость и бледность, нарушения сознания.
Диафрагмальная грыжа
Для грыжи пищеводного отверстия диафрагмы характерно жжение в загрудинной области, которое распространяется по ходу пищевода и отдает в межлопаточную область. Дискомфорт начинается внезапно. Обычно ему предшествуют приступ кашля, натуживание, физическая нагрузка. Интенсивность симптома уменьшается после отрыжки. рвоты. При ущемлении грыжевого мешка появляется постоянная жгучая боль в груди, которая сочетается с одышкой, снижением АД, тахикардией.

Ишемическая болезнь сердца
У людей среднего и пожилого возраста жжение в груди, как правило, вызвано кардиологической патологией. Жгучие боли с левой стороны и за грудиной возникают при приступе стенокардии. Симптом провоцируется эмоциональным потрясением, быстрой ходьбой. При начале пароксизма человек останавливается, садится, занимает максимально неподвижное положение. Чтобы купировать жжение, используют нитроглицерин, который устраняет дискомфорт в груди за 5-10 минут.
Сильные жгучие боли, которые длятся 20 минут и более, указывают на развитие острого коронарного синдрома — инфаркта миокарда или нестабильной стенокардии. В таком случае жжение разливается по загрудинной области, иррадиирует в лопатку, левую руку и ключицу, сочетается с учащенным сердцебиением, падением АД, холодным потом. Больные ощущают головокружение и предобморочное состояние, зачастую испытывают панический страх смерти.
Заболевания органов дыхания
Болезни бронхолегочной системы также проявляются жгучей болью в груди. Для них более характерны односторонние дискомфортные ощущения, которые соответствуют локализации патологического процесса. Жжение возникает на фоне синдрома интоксикации: повышения температуры тела, ломоты в теле, головной боли. Основные респираторные причины появления неприятного чувства в груди:
- Бронхит. При воспалении бронхов жжение чаще располагается посередине грудной клетки, сопровождается саднением за грудиной. Дискомфорт ощутимо усиливается при кашле. Жгучие боли сохраняются около 10-14 дней, ослабевают по мере урежения частоты кашлевых приступов.
- Плеврит. Интенсивное жжение в одной половине груди типично для фибринозного воспаления плевры. Мучительные симптомы усугубляются при наклонах туловища в противоположную сторону, при глубоких вдохах, смехе или кашле. Для облегчения болей человек ложится на бок и старается не двигаться.
- Кровохаркание. Патология проявляется мучительным пароксизмом кашля с развитием сильного жжения в груди. В мокроте заметны примеси крови — от нескольких прожилок до многочисленных сгустков, свидетельствующих о легочном кровотечении.
Межреберная невралгия
При поражении нервов больной ощущает приступы жжения, которые локализованы с одной стороны груди. Дискомфортные ощущения начинаются одномоментно либо волнообразно распространяются вдоль межреберных промежутков от позвоночника к грудине. Жгучие боли очень сильные, они вынуждают человека замереть и задержать дыхание, чтобы не усугублять дискомфорт. Пароксизм заканчивается спустя 3-5 минут.
Паническое расстройство
Во время приступа пациенты часто испытывают мучительное жжение по всей грудной клетке, которое сопровождается чувством нехватки воздуха, невозможностью глотания. Неприятный симптом дополняется тахикардией, перебоями в работе сердца, ознобом или чувством жара. Среди психических проявлений преобладает неконтролируемый страх, тревожность. Паническая атака в среднем длится до 10 минут.
Диагностика
Первичное обследование больного проводит терапевт, который ставит предположительный диагноз и направляет к профильному врачу: пульмонологу, гастроэнтерологу, кардиологу. При физикальном обследовании специалист выслушивает сердце и легкие для обнаружения типичных аускультативных изменений, пальпирует живот, чтобы выявить гастроэнтерологическую патологию. Для установления причин жжения в груди используются:
- ЭКГ. Жгучие боли за грудиной — показание к немедленной регистрации кардиограммы. ЭКГ фиксирует признаки ишемии или некроза миокарда, нарушения сердечного ритма и проводимости. При наличии патологических отклонений выполняют ЭхоКГ, чтобы осмотреть анатомическую структуру и сократимость миокарда, оценить сердечный выброс.
- Рентгенография. Рентгенограмма ОГК применяется в качестве скринингового метода и позволяет обнаружить признаки кардиологических или пульмонологических болезней, проявляющихся жжением в груди. На снимке можно увидеть инфильтрацию или распад легочной ткани, симптомы плеврита, изменение конфигурации или размеров тени сердца. Для уточнения диагноза проводится КТ органов грудной клетки.
- ЭФГДС. Жжение в груди, сочетающееся с нарушениями пищеварения, требует эндоскопической диагностики. При осмотре пищевода врач обращает внимание на цвет слизистой оболочки, ее целостность, наличие эрозий или язв. При ЭФГДС изучают состояние желудка и 12-перстной кишки, чтобы исключить гиперацидные состояния.
- Неврологический осмотр. При обследовании оценивают симметричность и выраженность основных рефлексов, проверяют мышечный тонус, изучает вегетативный статус пациента. Из инструментальных методов рекомендована электронейромиография. Если приступ напоминает паническую атаку, требуется консультация специалиста в сфере психиатрии.
- Анализы крови. В гемограмме обнаруживают лейкоцитоз при воспалительных процессах, снижение эритроцитов и гемоглобина — при кровохаркании. Чтобы быстро диагностировать инфаркт, определяют уровень миокардиальных маркеров. В биохимическом анализе крови смотрят на соотношение плазменных белков, количество острофазовых показателей.

Лечение
Помощь до постановки диагноза
Жжение и изжогу, которые обусловлены погрешностями в диете, легко предотвратить: придерживаться рационального питания, не ложиться сразу после приема пищи, избегать тугих поясов и одежды, сдавливающей живот. Больные с ранее диагностированной ГЭРБ для купирования симптома могут принять назначенные врачом антисекреторные и антацидные средства. Для быстрой помощи при коронарогенном жжении за грудиной применяются нитровазодилататоры.
Консервативная терапия
Лечение жжения в груди подбирается дифференцировано, с учетом основного заболевания, провоцирующего изнуряющий симптом. Большинство патологий требуют терапии в амбулаторных условиях, но при подозрении на острый коронарный синдром или при легочном кровотечении требуется госпитализация пациента. Лечебные схемы включают препараты разных фармакологических групп:
- Антисекреторные средства. Медикаменты из категории Н2-гистаминоблокаторов, ингибиторов протонной помпы эффективно справляются с жжением, вызванным ГЭРБ. Лекарства снижают кислотность в желудке, способствуют заживлению воспалений и эрозий пищевода, предотвращают обострения болезни.
- Антиангинальные препараты. Для уменьшения ишемии миокарда и снижения риска ИМ применяют бета-адреноблокаторы, антагонисты кальция, миотропные спазмолитики. Они увеличивают доставку кислорода к сердечной мышце, расширяют коронарные сосуды, повышают устойчивость органа к гипоксии.
- Антибиотики. Препараты используются при инфекционном поражении дыхательных органов. Их подбирают эмпирическим путем и корректируют после получения результатов антибиотикограммы. При плеврите показано целенаправленное внутриплевральное введение антибактериальных средств.
- Антиконвульсанты. Представители этой группы назначаются для терапии устойчивых форм невралгий, которые не снимаются обычными анальгетиками и противовоспалительными средствами. При необходимости терапию жжения в груди неврологического происхождения дополняют антидепрессантами, транквилизаторами.
При панических атаках необходима квалифицированная психиатрическая помощь. Пациентам рассказывают о специальных приемах для контроля пароксизмов. Для формирования конструктивных и положительных паттернов мышления рекомендованы методики когнитивно-поведенческой терапии. Иногда лечение дополняют психоанализом, групповой или семейной психотерапией.
Хирургическое лечение
Вмешательство абдоминальных хирургов необходимо при осложненном течении диафрагмальной грыжи. Применяют операцию по ушиванию и пластике грыжевых ворот, методики гастропексии и фундопликации. Для достижения стойкой ремиссии больным с ахалазией кардии проводится эзофагокардиомиотомия с последующей пластикой. При гиперацидности, рефрактерной к медикаментозной терапии, назначается селективная проксимальная ваготомия.
При остром коронарном синдроме может потребоваться реваскуляризация миокарда с помощью малоинвазивной эндоваскулярной ангиопластики или коронарного шунтирования. При кровотечении из варикозных вен пищевода производится экстренное эндоскопическое клипирование или электрокоагуляция пораженного сосуда. В случае массивного легочного кровотечения удаляется пораженный сегмент или доля легкого.
3. Дифференциальная диагностика болей и жжения за грудиной: гастроэзофагеальная рефлюксная болезнь или стенокардия/ В.М. Проворотов, М.М. Шаповалова// Новые Санкт-Петербургские врачебные ведомости. – 2017.
Читайте также:

