Болезнь риттера что это такое
Обновлено: 02.05.2024
Синдром Риттера (Ritter) - синонимы, авторы, клиника
Синонимы синдрома Риттера. Дерматит Ritter. Эксфолиативный дерматит. Эксфолиативный дерматит новорожденных. Эксфолиативный дерматит детей. Dermatitis erysipelatosa. Кератолизис новорожденных.
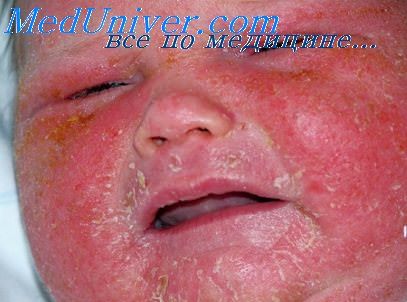
Определение синдрома Риттера. Редко встречающийся воспалительный процесс в коже новорожденных или грудных детей, сопровождающийся отслойкой эпидермиса. Относится к эритродермиям.
Автор. Ritter v. Rittershain Gottfried — чешский педиатр, Прага, 1820— 1883. Впервые синдром был описан в 1870 г. под названием «dermatitis erysipelatosa».
Симптоматология синдрома Риттера:
1. Заболевание начинается в первые месяцы жизни.
2. Первичная гиперемия кожи, особенно в окружности рта; многочисленные изолированные маленькие пузырьки. Резко выраженный отек сосочков дермы приводит к отторжению эпидермиса от нижележащих отделов; под давлением пальца кожа отходит как «кожура зрелого персика» (симптом Никольского). Роговой слой отторгается большими пластами, обнажая воспаленную мокнущую поверхность сосочков дермы.
3. Аналогичный процесс может происходить и на слизистых оболочках.
4. Наблюдают развитие стафилококкового сепсиса.
5. Прогноз сомнительный, однако он улучшился с применением сульфаниламидных препаратов и антибиотиков.
Этиология и патогенез синдрома Риттера. По-видимому, причиной заболевания является инфекция стафилококком типа 55/71 (злокачественная пиодермия), однако дискутируют вопрос также и о вирусной инфекции со вторичным осеменением стафилококками. Особенности заболевания до сих пор не изучены. Существует связь с пузырчаткой новорожденных (стафилококки).
Дифференциальный диагноз. Врожденный сифилис. Пузырчатка новорожденных. S. Leiner (см.). Себорейный дерматит. Эритема новорожденных. Медикаментозные дерматозы (поступление медикаментов с материнским молоком). Буллезный эпидермолиз. Монилиаз.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Общие сведения
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже - женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.

Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
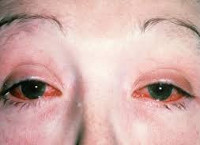
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже - ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов - сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов - односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Шистосоматидный дерматит – это дерматологическое заболевание паразитарной природы, обусловленное заражением кожи личинками (церкариями) шистосом (один из родов плоских червей или трематод). Симптомами этого состояния являются кожный зуд, появление красных пятен и папул на коже, крапивница и аллергический отек. В редких случаях наблюдается повышение температуры, сухой кашель, головокружение. Диагностика шистосоматидного дерматита производится на основании результатов дерматологического осмотра и данных анамнеза пациента. Обычно лечение заболевания симптоматическое, применения специфических противопаразитарных средств не требуется.
МКБ-10
Общие сведения
Шистосоматидный дерматит (церкариоз, зуд купальщиков) – паразитарное заболевание кожи, вызываемое внедрением в ткани церкариев (личинок некоторых трематод) и сопровождающееся выраженной аллергической реакцией. Шистосомы и родственные им плоские черви обладают сложным жизненным циклом, при этом церкарии обычно внедряются в тело окончательного хозяина, где и трансформируются во взрослых особей.
Чаще всего шистосоматидный дерматит встречается в странах Африки и Азии, где теплый климат способствует развитию трематод в пресноводных застойных водоемах. Намного реже это состояние встречается в Европе и западных регионах России, однако в последние годы врачи-дерматологи отмечают стойкую тенденцию к росту заболеваемости. Так, если в середине XX века в этих регионах регистрировались единичные случаи шистосоматидного дерматита, то уже в 2011 году только в Москве с проявлениями этого заболевания в медучреждения обратилось свыше 500 человек. Чаще всего патология поражает детей по причине тонкости кожных покровов и повышенной реактивности организма в этом возрасте.

Причины
Несмотря на то, что некоторые виды шистосом и других трематод могут вызывать у человека паразитарные заболевания мочевыделительных путей и кишечника, причиной шистосоматидного дерматита вышеуказанные паразиты выступают крайне редко. Обычно это заболевание является результатом внедрения церкариев (личинок) трематод, паразитирующих в организме водоплавающих птиц, а человек в данном случае выступает в роли «случайного хозяина». Неприспособленность личинок паразита к условиям человеческого организма во многом обуславливает особенности течения шистосоматидного дерматита.
Чаще всего церкарии обнаруживаются в теплых мелководных водоемах с пресной застойной водой. Обязательным условием является обитание в озере некоторых видов моллюсков, выступающих в качестве промежуточного хозяина для трематод – в их организме происходит превращение мирацидиев в церкарии. При купании человека в таком водоеме личинки паразита сначала прикрепляются к поверхности кожи, а затем при помощи грызущего аппарата проникают в ее толщу.
Патогенез
Причиной первых симптомов шистосоматидного дерматита являются гидролитические ферменты, выделяемые личинками паразитов для более глубокого проникновения в ткани, а также механическое раздражение. Ферменты обладают сильными иммуногенными и аллергенными свойствами, поэтому на месте проникновения церкариев и по ходу их движения возникает выраженная воспалительная реакция.
Поскольку человек не является для данных паразитов окончательным хозяином, вскоре они гибнут в толще кожных покровов. Продукты распада церкариев усиливают воспалительную реакцию, что наблюдается на заключительных этапах шистосоматидного дерматита, после чего возникает спонтанное выздоровление.
При вторичном заражении личинками шистосом проявления заболевания становятся намного более выраженными, могут присоединяться различные общие симптомы. Причина этого заключается в том, что при первом эпизоде шистосоматидного дерматита происходит сенсибилизация организма продуктами распада церкариев, а при последующих заражениях намного быстрее развивается аллергическая реакция, приводящая к более тяжелым симптомам.
Симптомы шистосоматидного дерматита
Первые проявления шистосоматидного дерматита развиваются очень быстро – буквально через несколько минут после купания в водоеме, где обитают трематоды и их личинки. Если имеет место первичный контакт с этим паразитом, то симптомы выражены слабо, картина заболевания является стертой. Через 10-15 минут после купания возникает кожный зуд в области проникновения церкариев, через 1-2 часа там же появляются мелкие красные пятна, полностью исчезающие на протяжении 6-12 часов. После этого никаких других симптомов шистосоматидного дерматита обычно не наблюдается при условии отсутствия дальнейших контактов с возбудителем. При этом эпизоде происходит сенсибилизация организма и развитие гиперчувствительности к антигенам личинок шистосом.
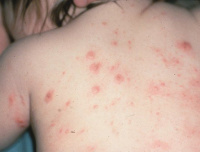
Если имеет место вторичный контакт с церкариями, клиническая картина шистосоматидного дерматита становится более выраженной и тяжелой. После начальных проявлений (сильного кожного зуда, жжения и развития эритематозной сыпи) пятна не исчезают, на их месте на 1-2 день образуются папулы – иногда их развитие может задержаться, и они проявляются на 5-10 день. Нередко на пораженной области кожи возникает отек и сыпь, напоминающая крапивницу.
Также при такой форме шистосоматидного дерматита возможно появление общих симптомов – сухого кашля, головных болей, повышения температуры тела. Проявления заболевания сохраняются на протяжении 2-3 недель, после чего наблюдается спонтанное выздоровление. Возможным осложнением шистосоматидного дерматита может быть вторичная бактериальная инфекция, занесенная самим больным при расчесывании пораженных участков кожи.
Диагностика
В диагностике шистосоматидного дерматита используют метод дерматологического осмотра, расспрос и изучение анамнеза больного, в спорных случаях может быть произведена биопсия кожи на пораженных участках и гистологическое исследование.
- Анамнез и объективные данные. Больные шистосоматидным дерматитом жалуются на упорный кожный зуд, болезненность и жжение в области поражения. При расспросе выясняется, что первые симптомы заболевания проявились вскоре после купания в пресноводном водоеме. При осмотре выявляют эритематозную сыпь в виде красных пятен диаметром 1-4 миллиметра, при более тяжелом течении заболевания могут определяться папулы размером 2-4 миллиметра.
- Морфологическое исследование. Гистологическая картина при шистосоматидном дерматите представлена признаками неспецифического воспаления (расширение артериол, отек, нейтрофильная инфильтрация) и лизисом клеток эпидермиса. Иногда под микроскопом можно обнаружить церкарии.
- Прочие анализы. Изредка на фоне развития церкариоза возникает шистосомоз мочевыделительных путей, кишечника или других органов, поэтому рекомендуется произвести анализ кала и мочи на яйца этих паразитов.
Лечение шистосоматидного дерматита
В клинической дерматологии лечение шистосоматидного дерматита обычно неспецифическое, направлено на уменьшение активности аллергической и иммунологической реакции организма. Используют антигистаминные средства, в тяжелых случаях назначают препараты кальция и глюкокортикоиды. Наружно для уменьшения болезненности наносят анестетики (масляный раствор анестезина, лидокаин), для облегчения зуда и снижения воспалительных проявлений применяют цинковую мазь. В случае обнаружения шистосомоза назначают комплексную антигельминтную терапию.
Прогноз и профилактика
Прогноз простого шистосоматидного дерматита, не осложненного шистосомозом, благоприятный – все проявления дерматологического заболевания бесследно исчезают через несколько часов (при первичном контакте) или дней. Некоторую опасность это состояние может представлять для маленьких детей, у которых еще плохо сформированы механизмы иммунной защиты. Поэтому в их отношении особенно важно придерживаться правил профилактики шистосоматидного дерматита – избегать купания в водоемах с обильной водной растительностью и в местах обитания водоплавающих птиц. После купания в любом пресном водоеме или контакте с водой из него необходимо сразу обтереться сухим полотенцем и заменить промокшую одежду. Также не следует контактировать с водой из озер или прудов при наличии около них указаний о запрете купания.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Эритродермия - эксфолиативный дерматит. Причины и механизмы развития
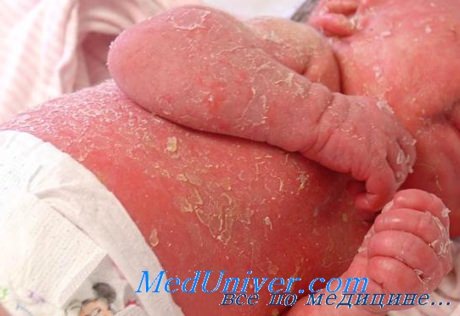
а) Пример из истории болезни. 56-летний мужчина жалуется на сыпь, распространенную по всей поверхности его тела. Высыпания появились два месяца тому назад в области ягодицы и распространились на кисти, предплечья, туловище, голени, стопы и, совсем недавно - на лицо. У пациента отмечается выраженный зуд и чувство дискомфорта. Он признался, что последние 20 лет ежедневно выпивает бутылку джина и не может избавиться от этой привычки. Пациент сообщил, что ранее у него не возникало проблем с кожей и ему никогда не устанавливали диагноз псориаза или экземы. Он отрицает лихорадку, озноб или ночные потения. Кроме дискомфортного зуда кожи другие симптомы не выявлены. При физикальном обследовании на руках и большей части тела наблюдаются обширные эритематозные бляшки с белыми чешуйками.
На рисунке заметны отдельные шелушащиеся бляшки на тыльной поверхности левой кисти и распространенные изменения ногтей правой кисти. На другом рисунке представлена распространенная эритродермия в ягодичной области и на руках. Дифференциальная диагностика эритродермии включает псориаз, экзему, грибковые инфекции, себорейный дерматит и грибовидный микоз. Была выполнена трепанобиопсия 4-мм трепаном и начато лечение местными кортикостероидами. Больной отказался от госпитализации с целью детоксикации и дерматологического лечения. Ему предоставили большой тюбик 0,1% мази триамцинолона для ее аппликации на пораженные участки кожи два раза в день. Нанося триамцинолон на всю пораженную кожу в течение первых нескольких дней, ему следовало надевать хлопчатобумажную пижаму, предварительно смоченную теплой водой, и укрываться одеялом на 15 минут, по истечении которых снимать пижаму.
Тесты на ВИЧ, сифилис, красную волчанку, вирусный гепатит В и С отрицательные. Уровень тиреостимулирующего гормона в норме, уровни ферментов печени повышены, СОЭ - 52. Пациенту было рекомендовано уменьшить употребление алкоголя, пить много жидкости и явиться на повторный прием; на следующий день он отметил улучшение своего состояния. Через два дня было получено патоморфологическое заключение о наличии экзематозного дерматита, что позволило назначить пациенту курс системных стероидов наряду с местным применением мази. Наметившееся улучшение приостановилось через три недели, в связи с чем для улучшения состояния кожи настоятельно подчеркивалась необходимость отказа от алкоголя. Между врачом и пациентом установились доверительные отношения, которые способствовали согласию больного на детоксикацию в условиях стационара, и после сложного периода в палате интенсивной терапии он выписан из больницы трезвым, практически полностью с чистой кожей.
Эритродермия на руках у 56-летнего алкоголика. Бляшки и дисморфические ногти предполагают наличие псориаза, однако данные биопсии указали на экзематозный дерматит Эритродермия на спине и ягодицах пациента, представленного на рисунке выше
б) Распространенность (эпидемиология). Эритродермия или эксфолиативный дерматит является редким заболеванием, которое обычно развивается после системных или кожных заболеваний.
• Эритродермия возникает в любой возрастной группе - от младенцев до пожилых людей.
• У взрослых средний возраст начала заболевания составляет 55 лет, соотношение мужчин и женщин равно 2,3:11,2.
• Вольные эритродермией составляют примерно 1% от всех пациентов, госпитализированных в дерматологические клиники.
• Эритродермия иногда протекает очень тяжело, в ходе заболевания часто развиваются метаболические, инфекционные, кардиологические и респираторные осложнения, а также расстройства терморегуляции.
в) Этиология (причины), патогенез (патология). Примерно в 50% случаев эритродермия возникает на фоне предшествующих дерматозов, однако может развиваться и вследствие системных заболеваний, злокачественных опухолей и токсидермии (реакции на лекарственные средства). Эритродермия с неустановленной причиной (идиопатическая) отмечается в 9-47% случаев.
• Патофизиология заболевания полностью не выяснена, однако наблюдается повышение скорости замены старых клеток эпидермиса новыми.
• Быстрое созревание и миграция клеток через эпидермальный слой приводит к избыточному шелушению.
• Быстрое обновление эпидермиса вызывает потерю жидкости, электролитов и белка, что обычно имеет тяжелые метаболические последствия, включая сердечную недостаточность и синдром острого респираторного дистресса.
• Определенную роль в патогенезе играет взаимодействие иммунологических модуляторов (включая интерлейкины 1, 2, 8) и фактора некроза опухоли.
1. Дерматологические состояния, которые чаще всего сопутствуют эритродермии, включают следующие:
• Псориаз - особенно генерализованный пустулезный псориаз с эксфолиацией
• Красный волосяной лишай
• Себорею
• Атопический и контактный дерматиты.
2. Эритродермия может также развиваться после ряда инфекционных заболеваний:
• ВИЧ-инфекции
• Туберкулеза
• Норвежской чесотки
• Гепатита
• Сыпного тифа
• Гистоплазмоза.
3. Системные заболевания, сопуствующие эритродермии, включают следующие:
• Саркоидоз
• Тиреотоксикоз
• Реакцию «трансплантат против хозяина»
• Дерматомиозит.
Эритродермия - эксфолиативный дерматит
4. Точная заболеваемость эритродермией, сопутствующей злокачественным опухолям, неизвестна, однако ретикулоэпдотелиальные неопластические процессы, особенно кожные Т-клеточные лимфомы, вызывают эритродермию наиболее часто.
Эритродермия может предшествовать кожной Т-клеточной лимфоме или развиваться после ее выявления; в свою очередь, при хронической идиопатической эритродермии высок риск последующего развития кожной Т-клеточной лимфомы.
Опухоли толстого кишечника, легких, предстательной железы и щитовидной железы являются причиной 1% всех случаев эритродермии.
У детей эритродермия может сочетаться со следующими состояниями:
• Синдром Оменна
• Квашиоркором
• Диетическим фиброзом
• Аминоацидозом.
5. Реакции на лекарственные препараты (токсидермия) - общеизвестная причина эритродермии. Список лекарств, вызывающих эритродермию, обширен и включает системные и местные препараты, многие из которых широко применяются, в том числе травяные, гомеопатические и аюрведические средства. Список основных препаратов включает:
• Пенициллины
• Сульфонамиды
• Производные тетрациклина
• Сульфат мочевины
• Блокаторы кальциевых каналов
• Каптоприл
• Тиазиды
• Нестероидные противовоспалительные препараты
• Барбитураты
• Соли лития.
У детей была выявлена связь заболевания с местным применением борной кислоты.
Читайте также:

