Болезнь когда у человека нет кожи
Обновлено: 26.04.2024
Зуд кожи – это раздражение сенсорных рецепторов, представляющих собой свободные нервные окончания. Сильное раздражение сенсорных рецепторов ощущается как боль, незначительное – как зуд. Однако порою зуд вытерпеть гораздо сложнее; человек неизбежно начинает чесаться, а делать это не следует. При сильном зуде человек может расчесать себя до крови. Следует помнить, что расчёсывании кожа травмируется, а через ранки в организм может попасть инфекция. Расчесывание часто становится причиной развития местного воспаления.
Каким бывает и чем вызывается зуд кожи?
Различают локализованный и генерализованный зуд кожи.
Локализованный зуд кожи
Локализованным называют зуд, сосредоточенный в каком-либо одном месте. Наиболее часто такой зуд отмечается в области:
- заднего прохода (при геморрое, глистах, воспалении прямой кишки);
- наружных половых органов (в случае заболевания этих органов, а также у женщин – в период климакса);
- волосяного покрова головы (педикулёз).
Локализированный зуд может вызываться также сухостью кожи, укусами насекомых и аллергическими реакциями.
Зуд по всему телу
Генерализованный (то есть распространённый по всему телу) зуд может вызываться различными причинами, среди которых:
- заболевания печени (в том числе – вирусный гепатит);
- эндокринные заболевания (например, сахарный диабет);
- некоторые заболевания крови;
- заболевания кожи;
- психические расстройства;
- некоторые онкологические заболевания.
Оставьте телефон –
и мы Вам перезвоним
Когда при зуде следует обратиться к врачу?
Консультация врача необходима, если зуд:
- продолжается в течение значительного времени (более недели);
- создаёт значительный дискомфорт, мешает спать;
- распространяется на всё тело (то есть имеет место генерализированный зуд);
- сопровождается другими тревожащими симптомами (сыпью, утомляемостью, потерей веса, изменением стула и т.п.).
К какому врачу надо обращаться при зуде?
В случае локализованного зуда кожи следует обращаться к врачу-дерматологу. Иногда аллергическое происхождение зуда является несомненным; в этом случае рекомендуется посетить аллерголога-иммунолога. Женщинам при зуде в области половых органов требуется консультация гинеколога.
Если же зуд кожи является генерализованным, то в первую очередь следует обратиться к терапевту. Скорее всего, потребуется комплексное обследование, чтобы установить причину зуда.
Квалифицированный и опытные врачи "Семейного доктора" помогут Вам выявить причину зуда и назначат эффективный курс лечения.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.

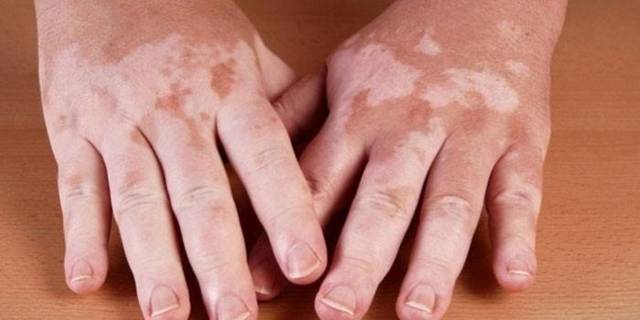
Витилиго – это патология, которая характеризуется обесцвечиванием эпидермиса. На коже появляются светлые пятна (обычно неправильной, произвольной формы), которые остаются такими навсегда и не восстанавливают свой цвет. Чем темнее кожа, тем заметнее эффект.
Локализуется витилиго на любых местах – на руках, ногах, туловище, лице, волосистой части головы и даже во рту. Причем предсказать локализацию невозможно – цвет кожных покровов теряется без какой-либо логики.
Особенности витилиго
- не заразно – при любом контакте заразиться им невозможно;
- не несет никакой опасности для жизни – все проблемы носят эстетический характер;
- не является инфекционным.
Опасаться людей с такой особенностью точно не стоит, а если она проявилась у вас, то вашей жизни и здоровью ничего не угрожает. Правда, обратиться к врачу и проверить основные показатели организма все равно нужно.
Причины и основные проявления
На данный момент медицина на 100% не знает, каковы причины витилиго. Но есть понимание того, как этот процесс происходит. За цвет нашей кожи отвечают специальные клетки-меланоциты и количество меланина в них. Когда такие клетки начинают гибнуть, участки кожи обеспечиваются.
Факторы, которые запускают этот процесс, пока находятся под вопросом. Но врачи предполагают, что этому способствуют следующие моменты:
- проблемы аутоиммунного характера. Предполагается, что меланин по каким-то причинам разрушается защитными клетками собственного организма;
- генетический фактор. Нередко синдром витилиго наблюдается у детей и внуков тех людей, которые страдали этой патологией;
- серьезные стрессы, которые могут дать в организме абсолютно любой сбой;
- сильное воздействие на кожу – например, контакт с серьезными химикатами или солнечные ожоги.
Часто установить причину проявления не представляется возможным, но некоторые факторы врачи стараются хотя бы исключить, чтобы в организме не было других проблем.
Как начинается и протекает заболевание: клинические проявления

Чаще всего первые признаки заболевания проявляются в возрасте до 20 лет. Причем болезнь витилиго сразу начинается в тех местах, которые больше контактируют с солнцем – на руках, лице, ногах.
Пятна могут располагаться симметрично, захватывая большие участки тела, но могут появляться и только на одной стороне тела либо захватывать относительно небольшой участок. Нередко пятна прогрессируют в течение относительно короткого времени (год или два), а затем прекращают свой рост. В начале болезни витилиго очень трудно сказать, какое количество тканей будет поражено, остановится ли она на определенном уровне. Чаще всего встречаются случаи, когда пятна постепенно разрастаются, захватывают все больше кожных покровов.
Диагностика витилиго
Процесс диагностики относительно простой. Врач-дерматолог осматривает кожные покровы (в том числе и под ультрафиолетовой лампой), чтобы исключить другие заболевания – псориаз, дерматит или что-то другое. Затем пациенту предлагают сдать дополнительные анализы, чтобы посмотреть, нет ли анемии, аутоиммунных заболеваний, диабета.
Для подтверждения диагноза часто нужна биопсия – изучение маленького участка кожи, чтобы исключить нежелательные образования и процессы.
Лечение витилиго в Москве
Столкнувшись с такой проблемой, пациент, конечно, интересуется, как вылечить витилиго. Сразу уточним, что 100% действенных способов не существует. Некоторые варианты лечения позволяют значительно затормозить процесс осветления тканей – однако всегда есть риск, что он начнется заново. Легче всего добиться результатов на первых этапах заболевания.
Сейчас есть препараты для лечения витилиго, но их эффективность не слишком высокая, поэтому врачи отдают предпочтение комплексному подходу. В зависимости от конкретной ситуации лечение витилиго осуществляется при помощи:

- некоторых гормональных средств. Обычно выбирают более мягкие и щадящие;
- кремов с глюкокортикоидами. Ни в коем случае нельзя назначать себе такие препараты самостоятельно – у них есть серьезные побочные эффекты при неправильном применении;
- мази от витилиго с пимекролимусом или такролимусом. Их назначают при незначительных поражениях кожи и часто совмещают с фототерапией;
- ПУВА-терапия. Она предполагает использование препаратов на основе псоралена, а также УФ-лучей. Терапия длительная, обычно она растягивается на полгода-год и повторяется несколько раз в неделю.
Поскольку витилиго у людей дает нежелательный эстетический эффект, при не слишком выраженных пятнах цвет кожи выравнивают за счет здоровых участков – их осветляют, что делает пятна менее заметными.
К кардинальным методам лечения витилиго относится пересадка кожи, что не рекомендуется врачами, поскольку вместо эстетической проблемы можно получить риск серьезных осложнений.
Самолечение: работает ли?
Домашние способы – это не лечение, а, скорее, профилактика витилиго. Чтобы поддерживать кожу в хорошем состоянии и защищать ее от лишнего стресса рекомендуется:
- пользоваться средствами от губительного воздействия солнца. Это кремы с SPF, которые выпускаются и для тела, и для лица. Рекомендуется наносить такие кремы достаточным (толстым) слоем, а также постоянно обновлять, если того требует инструкция;
- выбирать безопасные средства для автозагара – на данный момент — это составы с дигидроксиацетоном;
- укреплять иммунитет, следить за качеством анализов. При необходимости пропивать курсы витаминов (по рекомендации эндокринолога);
- следить за психологическим состоянием. Поскольку психосоматика для витилиго считается одной из вероятных причин, необходимо заботиться о своем спокойствии и комфорте.
Считается, что состояние кожи улучшают отвары и компрессы (например, из семян редьки), а также настойки для внутреннего применения – на основе ромашки, зверобоя, душицы и других трав. Важно понимать, что все эти средства не помогут остановить болезнь или повернуть ее вспять. Это вспомогательные варианты для поддержания иммунитета. Но будьте осторожны: натуральные средства также имеют побочные эффекты и могут вызывать аллергию.
Вопросы-ответы
Ответим на наиболее популярные вопросы, связанные с причинами и лечением витилиго.
Можно ли вылечить витилиго?
Конкретные прогнозы может дать врач в процессе лечения, когда будет видно, насколько действует выбранная схема. Но помните, что имеющиеся пятна окончательно не исчезнут и всегда возможны рецидивы.
Что такое витилиго у девушек?
У девушек, как и мужчин, детей и пожилых людей, витилиго – это обесцвеченные участки кожи, которые появляются в результате разрушения меланина. Это не заразно и не опасно.
Как вылечить заболевание навсегда?
К сожалению, нет такого способа, который помог бы избавиться от проблемы навсегда и «откатить» последствия заболевания обратно, до равномерной кожи без пятен.
Чем опасно витилиго?
Сам по себе этот синдром не опасен – главное, исключить другие заболевания, что и делают врачи во время диагностики. В остальном эта проблема чисто эстетическая – она не влияет на продолжительность и качество жизни.
Если у вас на коже появились светлые пятна, обратитесь к опытным дерматологам, чтобы исключить нежелательные заболевания и/или назначить эффективное лечение.

Дисфункция коры надпочечников, или болезнь Аддисона – достаточно редкое заболевание, которое выражается в снижении либо даже полном прекращении выработки ряда гормонов, принадлежащих к группам глюкокортикоидов и минералокортикоидов. Впервые заболевание было описано более полутораста лет назад британским медиком Т. Аддисоном, в честь которого оно получило свое название. Внешне аддисонова «бронзовая болезнь» часто выражается в изменении пигментации кожи, нередко приобретающей бронзовый, коричневый или грязно-серый оттенок. Это прогрессирующее заболевание, одинаково часто поражающее как мужчин, так и женщин.
Причины возникновения
Патогенез болезни Аддисона включает различные факторы, но все они приводят к поражению тканей коры надпочечников и последующему сокращению секреции гормонов. Сюда относятся:
- аутоиммунные поражения – иммунная система синтезирует специфические антитела, называемые иммуноглобулинами М, которые инфильтруются в кору надпочечников и блокируют клетки, продуцирующие гормоны;
- инфекционные поражения – возбудители попадают в надпочечники с кровотоком, провоцируя некроз тканей и кальцификацию;
- гипоплазия, или недостаточное развитие тканей;
- возникновение новообразования;
- врожденные патологии;
- травмы коры надпочечников;
- отравление организма;
- длительное лечение гормональными препаратами, приводящее к дисфункции коры надпочечников.
По характеру причин болезнь Аддисона определяют как:
- первичную – вызванную частичным или полным отмиранием коры надпочечников из-за болезни или травмы;
- вторичную – вызванную ослаблением функции передней доли гипофиза, из-за чего клетки надпочечников тоже уменьшают секрецию;
- ятрогенную – вызванную приемом кортикостероидных лекарственных препаратов, что приводит к снижению их естественной выработки организмом.
Без надлежащего лечения заболевание рано или поздно приводит к гипоадреналовому, или аддисоническому, кризу – состоянию, угрожающему жизни.
Как распознать заболевание
Симптомы болезни Аддисона в начальной стадии выражены очень слабо, и их легко спутать со многими другими недомоганиями. У больного развиваются:
- постоянно прогрессирующая усталость;
- слабость мышц;
- беспокойство, раздражительность, тревожность;
- депрессия;
- сухость во рту, жажда, необходимость в частом и обильном питье;
- тахикардия, сильное сердцебиение;
- изменение вкуса пищи и напитков, которые начинают казаться чересчур кислыми либо солеными;
- постоянное расстройство пищеварительного тракта, тошнота, нарушение процесса глотания пищи;
- потеря аппетита и снижение веса;
- полиурия – чрезмерное мочевыделение, провоцирующее обезвоживание;
- ухудшение чувствительности пальцев;
- гипогликемия;
- судороги и тремор, усиливающиеся после молочных продуктов;
- снижение количества крови (гиповолемия).
Специфический признак «бронзовой болезни» – гиперфункция клеток мальпигиевого слоя, выраженная в обильном отложении меланина.
В вышеописанном состоянии человек может прожить несколько лет, до тех пор, пока сильный стресс или другое заболевание не спровоцирует аддисонический криз. У больного резко снижается давление, появляются острые боли в области живота, рвота и диарея. Из-за пониженного давления развиваются обмороки. Нередко наблюдается спутанность сознания либо признаки острого психоза. При отсутствии квалифицированной медицинской помощи «бронзовая болезнь» у человека может привести к летальному исходу.
Как определить болезнь Аддисона
Надежная диагностика болезни Аддисона базируется на совокупности изучения анамнеза, симптомов и результатов лабораторных исследований. Пациенту назначают:
- УЗИ надпочечников, чтобы выявить области поражения;
- анализ крови и мочи на содержание кортизола;
- анализы крови на АКТГ, альдостерон, глюкозу, натрий, калий, хлор;
- АКТГ-тест надпочечников;
- компьютерную томограмму надпочечников для обнаружения патологий коры;
- магнитно-резонансную томографию гипоталамо-гипофизарной области мозга.
Перечисленные исследования позволяют с высокой степенью достоверности определить наличие у человека болезни Аддисона.
Как вылечить «бронзовую болезнь»
Поскольку единственным центром секреции кортизола и ряда других важных гормонов в организме человека является кора надпочечников, то единственным способом лечения болезни Аддисона является заместительная терапия, продолжающаяся в течение всей последующей жизни пациента. Препараты, содержащие необходимые гормоны, подбираются индивидуально, как и их дозировка. Вначале назначаются минимальные дозы, которые затем увеличиваются, пока не наступит нормализация состояния пациента.
Помимо этого, для устранения симптомов болезни Аддисона пациенту внутривенно вводят глюкозу и физраствор, для лечения инфекции назначают соответствующие антибиотики и другие препараты. По мере восстановления функций их отменяют. При условии выполнения всех назначений и рекомендаций врача пациент чувствует себя хорошо, а его продолжительность жизни не снижается из-за болезни.
Часто задаваемые вопросы
К какому врачу нужно обращаться при болезни Аддисона?
Для диагностики болезни Аддисона необходимо обратиться к эндокринологу. После установления диагноза этот врач будет осуществлять лечение заболевания.
Что такое «бронзовая болезнь»?
«Бронзовой болезнью» часто называют болезнь Аддисона, так как ее характерным симптомом является потемнение кожи, приобретающей бронзовый или коричневый оттенок. Пигментация начинается с кожи лица и постепенно распространяется на всю поверхность тела либо на отдельные участки кожи. Часто пигментированные участки соседствуют с пятнами, практически лишенными пигмента (лейкодерма, витилиго).
Существует ли специальная диета при болезни Аддисона?
Из-за ухудшения функций пищеварительного тракта пациентам, страдающим болезнью Аддисона, рекомендована диета с повышенным содержанием балков, углеводов и жиров. В меню обязательно должны присутствовать продукты, богатые витаминами С и группы В (яблоки, лук, капуста, печень, желтки, морковь, фасоль). Желательно отказаться от продуктов, богатых калием (бананов, картофеля, орехов, гороха).
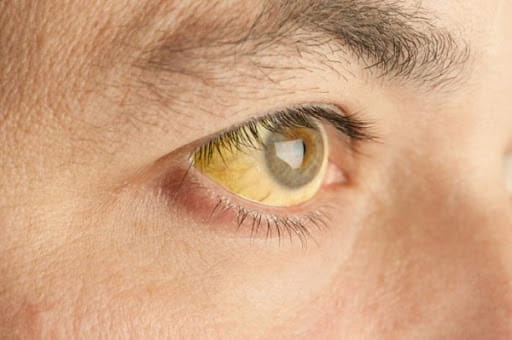
Возникновение желтухи у взрослых людей явление не столь частое. По факту это клиническое проявление патологических нарушений в организме. Желтуха имеет характерные симптомы в виде пожелтевших склер глаз, кожи лица, тела, включая слизистые оболочки. Иногда заболевание ставят в один ряд с вирусными гепатитами, что не совсем верно. Патогенез может быть разным, определяя в итоге тип диагноза и выбор тактики лечения. В зависимости от природы происхождения заболевание может иметь заразный характер (в случае с гепатитами). При нарушении пигментного обмена, оттока желчи, патологиях печени – передача болезни от человека к человеку не происходит.
Информация о заболевании: что необходимо знать
Самый большой метаболический орган – печень. При различных заболеваниях ее структура и функциональность изменяется. Один из ключевых участников процесса – билирубин, который образуется в результате разрушения гемоглобина. Он транспортируется в печень вместе с кровотоком, связывается с желчью и затем через желчные протоки перемещается в пищеварительный тракт. Билирубин выводится из организма преимущественно с каловыми массами и в незначительном количестве – с мочой. Если на каком-то этапе происходит сбой, это вещество накапливается в крови, оказывая негативное воздействие на внутренние органы.
Особенности проявления симптомов
У взрослых людей симптомы желтухи проявляются не только в виде желтого цвета кожи, белков глаз, слизистых оболочек. В списке находятся и следующие пункты:
- усиленный кожный зуд;
- увеличенная печень;
- изменение цвета мочи и кала;
- болевые ощущения в правом подреберье;
- повышенные показатели эритроцитов в крови;
- лихорадка и озноб;
- потеря веса;
- расстройство пищеварения;
- склонность к появлению синяков;
- кровь в рвотных массах.
Перечень причин для возникновения болезни
Причины желтухи могут быть патологического или приобретенного характера:
- вирусные инфекции;
- опухоли печени или желчевыводящих путей;
- заражение паразитами;
- патологические изменения печени и желчного пузыря;
- длительное применение лекарств;
- злоупотребление алкоголем;
- разные виды болезней в анамнезе;
- осложнения после операций.
Основные виды у взрослых
У взрослых людей желтуха виды имеет с разным патогенезом и этиологией. Классификация обширная. Необходимо выделить основные типы заболеваний этого направления. Желтуха бывает:
- гемолитическая (патологическое разрушение эритроцитов);
- паренхиматозная (печеночная);
- холестатическая (экстрапеченочная).
Это краткая классификация желтух, поскольку каждая из них имеет много подвидов. Гемолитическая форма характеризуется скоплением билирубина и сложностью его выведения из организма. Протекает в умеренной форме, показатели не превышают 85 мкмоль/л. Причинами для ее возникновения может быть ряд заболеваний в виде анемии, лимфолейкоза, тропической малярии и лимфосаркомы, токсического воздействия лекарственных препаратов.
Паренхиматозная или печеночная форма имеет главный провоцирующий фактор – цирроз печени и вирусный гепатит. Патогенез сложный. Характерными признаками являются желтый цвет кожи, который со временем сменяется красным оттенком. На УЗИ наблюдается увеличенная печень, а на коже появляются сосудистые звездочки.
Холестатическая желтуха характеризуется повышенным давлением в желчевыводящей системе, а также невозможностью транспортировки билирубина из печени в кишечник. У пациентов с таким диагнозом наблюдается зуд кожного покрова, признаки цитолиза (повреждение клеток эукариот).
Различия при заболевании у детей и взрослых
У взрослых и детей желтуха протекает по-разному, что определяется патогенезом (причинами возникновения). В классификации заболевания есть отдельное направление с разновидностями только детских (неонатальных) форм болезни. К ним относятся: физиологическая, конъюгационная, ядерная, патологическая желтухи.
Есть ли риск заразиться и профилактика
Не все виды заболевания носят заразный характер. Это возможно только в случае с вирусными гепатитами. Путь передачи инфекции: орально-фекальный. По этой причине необходимо соблюдать правила личной гигиены, не употреблять грязные овощи и фрукты, перед каждым приемом пищи мыть руки. Для снижения нагрузки на важный метаболический орган (печень) рекомендуется ограничить алкоголь и неконтролируемый прием медикаментов. Один из эффективных методов профилактики желтухи и вирусных гепатитов – вакцинация.
В чем опасность
Своевременная постановка диагноза позволяет полностью вылечить заболевание. Как только есть признаки желтухи у взрослого человека, необходимо срочно обратиться к врачу. Запущенные стадии болезни могут привести к осложнениям, например, циррозу печени, перитониту, интоксикации нервной системы, печеночной коме.
Сведения о диагностике и лечении заболевания
Диагностика желтухи заключается в определении причин ее появления. После визуального осмотра врач назначает ряд исследований для изучения патогенеза и постановки диагноза:
- исследование маркеров вирусных гепатитов;
- биохимический и общий анализ крови;
- УЗИ органов брюшной полости;
- МРТ;
- дуоденальное зондирование;
- биопсия печени.
Основные аспекты лечения
При обнаружении причин заболевания желтуха лечение назначается с учетом типа патологических процессов. Терапия носит комплексный характер и состоит из:
- медикаментозного лечения;
- физиотерапевтических мероприятий;
- соблюдения пациентом диеты.
В сложных случаях, когда необходимо обеспечить выведение желчных масс, пациенту показано оперативное вмешательство с целью удаления опухолей или образовавшихся камней. Возможно удаление желчного пузыря. Если у пациента надпочечная форма заболевания, требуется лечение анемии. При наличии осложнений пациенту делают переливание крови. Если желтуха имеет инфекционный характер, лечение проводится исключительно в условиях стационара. Не рекомендуется заниматься самолечением по народным советам. Без квалифицированного медицинского сопровождения это опасно для здоровья.
Ответы на самые частые вопросы
Как передается желтуха?
Желтуха не передается от человека к человеку, если причиной ее развития стали функциональные нарушения и внутренние патологии органов. Если заболевание имеет инфекционную природу, заразиться можно орально-фекальным путем. Рекомендуется часто мыть руки, не употреблять сырую воду из-под крана, не пользоваться услугами сомнительных стоматологических клиник, салонов красоты.
Как лечить желтуху?
В большинстве случаев заболевание является проявлением патологических нарушений в организме. Лечение зависит от формы болезни. Терапия назначается комплексная с изучением первопричины появления желтухи.
Заразна ли желтуха у взрослых?
Болезнь заразна только в том случае, если носит гепатитный характер. При функциональных нарушениях печени и желчевыводящих путей желтуха у взрослых не заразна.
Онихолизисом называется состояние, при котором ноготь отделяется от ногтевого ложа. При этом болевые ощущения отсутствуют.
Обычно это не одномоментное событие, ослабление происходит постепенно – под воздействием повторяющегося или длительно действующего фактора.
Если ноготь отошел от ногтевого ложа, то обратно он уже не пристанет. Эффект ослабления связи ногтя с ногтевым ложем развивается от дистального края (кончика ногтя) к его основанию (корню ногтя). И, наоборот, нормализация ситуации связана с ростом здорового ногтя от ногтевого валика к дистальному краю. Чаще всего онихолизис наблюдается у женщин.
Причины онихолизиса
Причиной может быть механическое повреждение, например, травма. Постоянное постукивание длинными ногтями при работе с клавиатурой компьютера или калькулятором – типичная ситуация. Ноготь может быть повреждён при маникюре: неправильное подпиливание ногтей также может ослабить ногти и со временем отделить их от ногтевого ложа. Ещё один способ получить онихолизис – сушить лак для ногтей феном.
Если под ноготь забился какой-нибудь мусор, он может стать благоприятной средой для развития инфекции. Инфекция (бактерия, грибки, вирусы) – это ещё одна причина отслоения ногтей. Развитию инфекции способствует нарушения естественной защиты кожных покровов, что часто происходит при работе, связанной с погружением рук в воду или использованием различных химических веществ, таких как растворители или чистящие средства.
Онихолизис может быть побочным эффектом от приёма некоторых медицинских препаратов (при длительном лечении). Подобный риск описан для следующих групп медикаментов: тетрациклины, псоралены, фторхинолоновые антибиотики, хлорпромазин и даже оральные контрацептивы.
Онихолизис также часто оказывается симптомом различных заболеваний. Он может быть проявлением как кожной болезни (псориаза, дерматита, вульгарной пузырчатки, поздней кожной порфирии), так и заболеваний внутренних органов и системных заболеваний (таких, как амилоидоз, множественная миелома, анемия, сахарный диабет, заболевания щитовидной железы, нарушение периферического кровообращения, пеллагра, псориатический артрит, синдром Рейтера, саркоидоз – список неполный).
Симптомы онихолизиса
Отделение ногтя заметно и легко устанавливается: розовая часть ногтя становится меньше. При прикосновении к ногтю он может заметно отодвигаться от ногтевого ложа. Если в процессе участвует инфекция, ноготь может стать белым, зеленым или желтым. В некоторых случаях кожа под краями ногтя может утолщаться. Само ногтевое ложе может деформироваться – могут появиться вмятины или выступы. Болевые ощущения обычно отсутствуют, наличие боли говорит об активном воспалении (инфекции).
Лечение онихолизиса
При появлении первых признаков онихолизиса следует повысить внимание, уделяемое здоровью ногтей и обеспечить максимально бережное к ним отношение. Если причина онихолизиса – физическое повреждение, то при правильном обращении с ногтями усугубления ситуации можно избежать.
В случае инфекции необходимо обратиться к врачу-дерматологу для проведения лечения. При значительном отслоении ногтя от ногтевого ножа, скорее всего, потребуется его удаление. Коррекцию ногтя в этом случае может выполнить врач-хирург. Если онихолизис развился на нескольких ногтях или является частой проблемой, следует пройти комплексное обследование и установить причину – заболевание, проявлением которого является ослабление и отслоение ногтей.
Читайте также:

