Бледность кожных покровов при шоке
Обновлено: 02.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Шок: причины появления, симптомы, диагностика и способы лечения.
Определение
Шок – остро развивающееся, угрожающее жизни критическое состояние, которое является ответной реакцией организма на чрезвычайные раздражители и сопровождается нарушением деятельности центральной нервной системы, органов дыхания, системы кровообращения. При шоке сердечно-сосудистая система не способна обеспечить адекватное кровоснабжение органов и тканей, что приводит к гипоксии, нарушению метаболизма, развитию синдрома полиорганной недостаточности. Шок возникает при различных заболеваниях, повреждениях и патологических состояниях.
Причины шока
Пусковыми факторами развития шока могут быть внешние причины (травма, отравление, анафилактическая реакция) и внутренние - декомпенсация хронических болезней (ишемической и гипертонической болезни сердца, нарушения сердечного ритма), тромбоэмболические осложнения, нейроэндокринные нарушения (диабетический кетоацидоз, острая надпочечниковая недостаточность), желудочно-кишечные кровотечения, острая кишечная непроходимость.
Шок представляет собой динамический процесс, начинающийся с момента действия фактора агрессии, который приводит к системному нарушению кровообращения, и при прогрессировании нарушений заканчивающийся необратимыми повреждениями органов и смертью больного.
Эффективность компенсаторных механизмов, степень клинических проявлений и обратимость возникающих изменений позволяют выделить в развитии шока ряд последовательных стадий:
- компенсаторные реакции организма (со временем обычно исчерпываются);
- метаболические и электролитные нарушения вследствие гипоксии;
- последствия ишемии органов (полиорганная недостаточность).
- Гиповолемический (геморрагический) шок, характеризующийся уменьшением общего объема крови вследствие кровотечения, большой внешней или внутренней кровопотери, ожогов, обезвоживания.
- Распределительный (дистрибутивный) шок, который сопровождается расширением кровеносных сосудов:
- анафилактический шок - вызванный падением сосудистого тонуса при острой аллергической реакции;
- септический шок – наблюдается при сепсисе или вызван токсинами стафилококков или стрептококков;
- нейрогенный шок – возникает как следствие выраженной спинальной травмы, инсульта, отека головного мозга, расширения сосудов в ответ на боль;
- шок, обусловленный гормональными нарушениями (острой недостаточностью надпочечников, тиреотоксическим кризом, гиперметаболической комой).
- Кардиогенный шок, характеризующийся нарушением работы сердца в результате острого инфаркта миокарда, нарушений сердечного ритма или дисфункции клапанов.
- Обструктивный шок характеризуется снижением сердечного выброса из-за физического препятствия кровотоку и встречается при напряженном пневмотораксе, синдроме повышенного внутрибрюшного давления, опухоли сердца и тромбах в полостях сердца, тромбоэмболии легочной артерии, острой легочной гипертензии в результате острой дыхательной недостаточности.
- со стороны кожи — бледность, охлаждение и потливость (при септическом шоке вначале кожа обычно сухая и теплая, а при обезвоживании — сухая и неэластичная), замедление капиллярного наполнения (после прекращения нажатия на ноготь побледнение исчезает через >2 с), цианоз, мраморность;
- со стороны ЦНС — чувство страха, беспокойство, спутанность сознания, психомоторное возбуждение, сонливость, ступор, кома, очаговый неврологический дефицит;
- со стороны почек — олигурия или анурия и другие симптомы острой почечной недостаточности;
- со стороны мышц — слабость;
- со стороны желудочно-кишечного тракта — тошнота, рвота, вздутие, ослабление или отсутствие перистальтики, кровотечение;
- со стороны печени — желтуха является редким симптом и возникает поздно или уже после вывода из шока;
- со стороны дыхательной системы — возможны различные нарушения функции дыхания; оно может вначале быть поверхностным и учащенным, затем замедленным, остаточным или апноэ; на фоне гиповентиляции легких может возникнуть острая дыхательная недостаточность.
Уменьшение общего объема крови (гиповолемический шок) наступает в результате кровотечения, обезвоживания (рвоты, диареи), полиурии, ожогов.
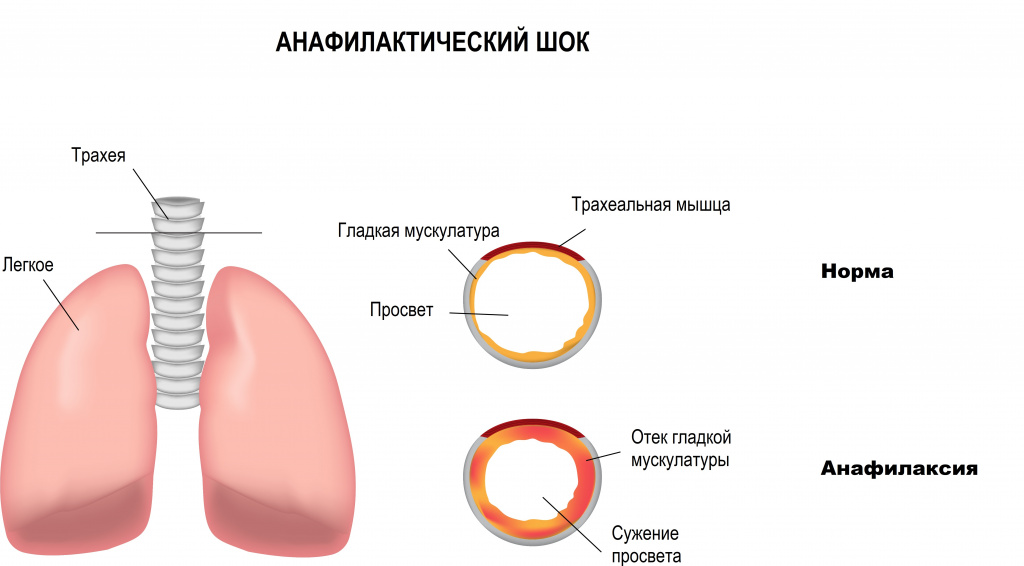
Депонирование крови в венозных бассейнах (распределительный, дистрибутивный шок) наблюдается при анафилаксии, острой надпочечниковой недостаточности, сепсисе, нейрогенных факторах.
Малый сердечный выброс (кардиогенный шок) возникает из-за несостоятельности насосной функции сердца, а также в результате обструкции венозного притока к сердцу или сердечного выброса (обструктивный шок).
Диагностика шока
Шок не оставляет времени для упорядоченного сбора информации и уточнения диагноза до начала лечения. В экстренном случае диагноз ставится на основе клинической картины. Дальнейшие диагностические исследования при шоке включают:
1. Исследование системы кровообращения:
- измерение артериального давления (инвазивное при продолжительном шоке);
- ЭКГ в 12 отведениях и постоянный мониторинг нарушений ритма, симптомов ишемии, инфаркта миокарда либо другого заболевания сердца;
ЭКГ представляет собой исследование, в основе которого - регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Синдромный диагноз «шок» ставится у больного при наличии острого нарушения функции кровообращения, которое проявляется следующими симптомами:
• холодная, влажная, бледно-цианотичная или мраморная кожа,
• резко замедленный кровоток ногтевого ложа,
• затемненное сознание,
• диспноэ,
• олигурия,
• тахикардия,
• уменьшение артериального и пульсового давления.
В тех случаях, когда у больного имеются бесспорные признаки кровопотери, но еще отсутствует гипотония, нужно решить вопрос, развился шок или нет. В данной ситуации удобно пользоваться патогенетической классификацией Г. А. Рябова. Исходя из патогенеза, автор предлагает выделять три стадии в развитии гипо-волемического (геморрагического) шока (см. табл. 18):
1. Компенсированный обратимый шок (синдром малого выброса).
2. Декомпенсированный обратимый шок.
3. Необратимый шок.
Острая кровопотеря в объеме до 500 мл у взрослого человека протекает практически бессимптомно и не требует проведения интенсивной терапии.
Таблица 18. Патогенетическая классификация, основные клинические симптомы и компенсаторные механизмы гиповолемического шока (по Г. А. Рябову).
| Кровопотеря % и объем (мл) | Состояние | Клинические симптомы | Компенсаторные и патологические механизмы |
| 10% 450-550 | Норма | Отсутствуют | Гемодилюция, юные эритроциты |
| 15-25% 700-1300 | Шок 1 ст. | 1. Умеренная тахикардия 2. Незначительная артериальная гипотония 3. Умеренная олигурия | Перестройка ССС, катехоламины, начинает формироваться централизация кровообращения |
| 25-45% 1300-1800 | Шок II ст. | 1. ЧСС 120-140 2. АД < 100 3. Олигурия 4. Одышка | Снижение системного АД, одышка, цианоз, стаз |
| Более 50% 2000-2500 | Шок III ст. | 1. ЧСС > 140 2. Гипотония более 12 ч. 3. Гипостаз 4. Анурия | Сладж, феномен некроза и отторжения слизистой кишечника |
При шоке ПЕРВОЙ СТАДИИ организм хорошо компенсирует острую кровопотерю физиологическими изменениями деятельности ССС. Сознание полностью адекватное, иногда отмечается некоторое возбуждение. При осмотре обращают на себя внимание незначительная бледность кожных покровов и наличие запустевших, нитевидных вен на руках. Верхние и нижние конечности на ошупь прохладные. Пульс слабого наполнения, умеренная тахикардия. АД, несмотря на снижение сердечного выброса, остается в пределах нормы, а иногда даже отмечается его увеличение. ЦВД на уровне нижней границы нормы или еще ниже, умеренная олигурия. Незначительные признаки субкомпенсированного ацидоза. С патогенетической точки зрения, первую стадию шока можно расценивать как начало формирования централизации кровообращения.
Для шока ВТОРОЙ СТАДИИ ведущим клиническим симптомом является снижение системного давления. В основе этого явления лежит истощение возможностей организма при помощи спазма периферических сосудов компенсировать малый сердечный выброс. В результате нарушения кровоснабжения сердца падает его сократительная способность. Это в еще большей степени нарушает органную перфузию и усиливает ацидоз. В системе микроциркуляции развивается стаз. Клинически вторая стадия проявляется спутанностью сознания, компенсаторными тахикардией (ЧСС 120—140) и одышкой, низким пульсовым АД, венозной гипотонией, низким или отрицательным ЦВД. Компенсаторная одышка появляется в ответ на метаболический ацидоз и как ответная реакция на формирующиеся шоковые легкие. Прогностически плохими предвестниками в данной стадии шока является появление у больного акроцианоза на фоне общей бледности в сочетании с гипотонией и олигоанурией.
Шок ТРЕТЬЕЙ СТАДИИ начинает формироваться, если некомпенсированная гипотония держится у больного 12 и более часов. С точки зрения патогенеза, принципиальным отличием третьей фазы шока от второй является переход стаза в системе микроциркуляции в сладж-синдром. Это сопровождается, помимо начала первой фазы ДВС-син-дрома, феноменом некроза и отторжения слизистой оболочки кишечника. В основе данного явления лежит переполнение сосудов кишечника кровью, выходом плазмы в интерстиций и последующим отторжением. Клинически состояние больного характеризуется как крайне тяжелое. Сознание отсутствует. Отмечаются резкая бледность кожных покровов, холодный пот, низкая температура тела, олигоанурия. Пульс на периферии определяется с большим трудом или вообще отсутствует, ЧСС более 140, АД менее 60 мм рт. ст. или совсем не определяется.
Шок. Клиника и признаки шока
Шок — одна из самых тяжелых форм ОСНК; Сущность его состоит в резком замедлении капиллярного кровотока, падении минутного объема кровообращения, развития тяжелой тканевой гипоперфузии. Причинами шока могут быть шповолемия, сепсис, интоксикация некоторыми ядами, анафилаксия. Кардиогенный шок возникает в результате острого значительного падения выброса крови в артериальную систему при острой слабости сердца. Резкие боли также могут вызвать шок.
Картина шока определяется комплексом нарушения функций ЦНС, гемодинамики, изменением перфузии тканей. Капиллярный стаз обуславливает повышение проницаемости сосудистой стенки, что способствует дальнейшему падению ОЦК и МО. В связи с феноменом централизации кровообращения региональный кровоток области артериол и венул резко сокращен.
Для симптоматики шока характерна заторможенность сознаний, бледность и влажность кожи, учащение пульса и дыхания, падение артериального кровяного давления, снижение минутного объема крови, объема циркулирующей крови, повышение периферического сосудистого сопротивления, резкое снижение минутного диуреза. Одновременно увеличивается артериовенозная разница крови по кислороду, появляются признаки метаболического ацидоза.
Лечение всех форм шока должно проводиться в стационаре, желательно в отделениях интенсивной терапии, обязательно с учетом формы и стадии шока.
Гиповолемический шок является сравнительно легкой формой, возникающий в результате быстрого снижения, минутного объема крови. Он может развиваться в результате потери жидкости при кровотечениях, поносе, рвоте, невосполнения объема жидкости после операций. Вторично гипо-волемия может возникать в случае нарушения кровотока в микрососудах при острой недостаточности выброса.

Гиповолемический шок обуславливает тканевую гипоперфузию. Признаками его являются слабость, заторможенность больного вплоть до сопора. Кожные покровы бледные, холодные. Пульс частый, малый, АД снижено. Дыхание учащено. Периферическое сосудистое сопротивление повышено.
Критериями тяжести шока, кроме клинических признаков, являются: 1) снижение кожной температуры; 2) падение АД и высокое ПС; 3) низкое ЦВД; 4) низкий МО, УВ, СИ; 5) снижение ОЦК более чем на 15% от нормы; 6) повышение уровня лактата крови, тканевой ацидоз.
Лечение гиповолемического шока должно быть этиологическим. Основная его цель — повышение МО путем восполнения объема жидкости. В ранних стадиях для излечения достаточно восполнения ОЦК. Контролем эффективности лечения служат динамика клинического состояния, повышение кожной температуры, АД, диуреза, снижение показателей вязкости и гематокрита. Точными методами контроля являются определение ЦВД, МО, ОЦК, ПС.
В клинической практике применяются объемзамещающие жидкости. Изотонические растворы хлорида натрия или глюкозы и декстраны с молекулярным весом до 40 000 дают хороший непосредственный эффект, но быстро покидают русло. Декстраны с молекулярным весом свыше 60 000, а также плазма, кровь (при кровопотере) при сохранении резервов межклеточной жидкости удерживают ОЦК более стойко.
Лечение начинается с быстрого введения объема жидкости до улучшения состояния больного с последующей медленной инфузией до нормализации показателей. При этом важно избегать перегрузки объемом. Обязательна кислородотерапия. В случае тяжелого состояния больной дополнением является введение кордиамина, камфоры. Нельзя применять до восполнения адекватного объема норадрена-лин: дальнейшее сужение и без того суженных периферических сосудов вызывает прогрессировать гипоперфузии. При высоком ПС замещение объема сочетается с применением вазодилататоров.
Наиболее тяжелые формы шока развиваются при анафилаксии, сепсисе, отравлениях разными ядами (например, отравлении грибами). Тяжесть шока в значительной мере определяется состоянием капилляров, нарастанием их проницаемости. Рано нарушается процесс внутрисосудистого свертывания. Наряду с микротромбами возникает и понижение свертываемости крови (патология "потребления"). При септическом шоке обнаруживается шунтирование крови на уровне артериол, и капилляры обескровливаются. При токсических шоках имеет место паралитическое расширение капилляров. Анафилактический шок нередко сочетается с бронхоспазмом и отеком легких.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Критерии инфекционно-токсического шока. Степени ИТШ
В нашем понимании, существуют следующие клинико-патогенетические критерии ИТШ:
• генерализация инфекции и выраженность интоксикационного синдрома;
• нарушения КОС и водно-электролитного обмена;
• гипоксия;
• гемодинамические расстройства;
• расстройства микроциркуляции и капилляротрофи-ческая недостаточность;
• ДВС-синдром;
• развитие "шоковых органов" и полиорганной недостаточности.
"Шоковые органы" могут обнаруживаться не только у больных с ИТШ и, следовательно, не являются эквивалентом шока. По мнению В.А.Гологорского и соавт. (1988), дисфункция органов при шоке определяется их резервами и исходной способностью противостоять метаболическим расстройствам. По данным Г.А Рябова (1994), метаболические расстройства у больных с ИТШ сводятся к: 1) гипергликемии; 2) повышению уровня свободных жирных кислот; 3) катаболизму белков с повышением синтеза мочевины; 4) повышению внутриклеточной осмолярности.
В последние годы клинико-патогенетические различия в процессах, обусловленных грамположительной и грамотрицательной флорой, вызывающих ИТШ, рядом исследователей во внимание не принимаются и рассматриваются как архаизм.
Шоковые состояния с патофизиологических позиции целесообразно разделить на 2 категории ; 1) со сниженным сердечным выбросом и нарушенной общей периферической тканевой перфузией; 2) с нормальным или повышенным сердечным выбросом и нарушенным распределением периферического кровотока.
По мнению Г.А.Рябова (1994), для шока характерна фазовость патологического процесса. По данным В.Л.Айзенберга (1993, 1995), при ИТШ у детей, страдающих острыми кишечными инфекциями, целесообразно различать две стадии: компенсированную и декомпенсированную. Первая стадия характеризуется патологической гипердинамией с увеличением сердечного индекса в значительных пределах, тахикардией и натриемией при нормальной концентрации калия, вторая — гиподинамическим вариантом нарушения кровообращения со снижением сердечного индекса, гипонатриемией и гипокалиемией.
Для ИТШ у больных с острыми кишечными инфекциями характерно развитие ДВС-синдрома. При этом четко определяется фазовость коагулопатии. В одних случаях в клинической картине доминируют проявления тромбоза, в других — развитие геморрагического синдрома. При этом тромбоз чаще регистрируется в области мезентериальных, реже в области коронарных и мозговых сосудов. Кровоизлияния выявляются чаще на коже, слизистой оболочке кишки, в паренхиме легких, веществе и оболочках головного мозга.
Помимо непосредственного действия бактериальной флоры на сердечно-сосудистую систему и клеточный метаболизм, патогенез ИТШ определяется действием эндотоксина и липополисахаридных компонентов оболочек грамотрицательных бактерий. Последние активируют систему комплемента и освобождают биологически активные амины.
Таким образом, вначале развивается гипердинамическая фаза шока, и в связи с постепенным перемещением внутрисосудистой жидкости в интерстициальное и внутриклеточное пространства возникает гиподинамическая Фаза шока. С этого момента ИТШ более сходен с гиповолемическим.
Патогенез шока представлен ниже в виде схемы. Практически важным является разграничение шока У больных с острыми кишечными инфекциями по степени тяжести.
Шок I степени (компенсированный): тяжелое состояние больного, двигательное беспокойство, периодическое возбуждение, состояние тревоги, повышенная температура тела, бледность кожных покровов, цианоз губ и ногтевых фаланг. Характерны умеренная одышка, тахикардия и нормальное АД. Диурез умеренно снижен. Рвота и жидкий стул несколько раз в сутки. В крови — метаболический ацидоз, чаще компенсированный, гипокалиемия.
Шок II степени (субкомпенсированный): тяжелое состояние больного, заторможенность. Температура тела повышенная или нормальная. Бледность кожного покрова, цианоз. Тахикардия и глухость тонов сердца.
Пульс слабого наполнения, АД 85/60—60/20 мм рт.ст. рвота и жидкий стул под себя несколько раз в сутки. Олигурия. Декомпенсированный метаболический ацидоз, гипоксемия, гипокалиемия.
Шок III степени (декомпенсированный): крайне тяжелое состояние, сознание сохранено, возможны бред и галлюцинации, при отеке головного мозга — судороги и потеря сознания. Гипотермия и тотальный ацидоз. Тоны сердца глухие, пульс нитевидный или не определяется. дД 50/0 мм рт.ст. Анурия. Стул жидкий под себя несколько раз в сутки, но может отсутствовать. Рвота чаще всего сохраняется. В крови — декомпенсированный метаболический ацидоз, гипоксемия.
Мы наблюдали 36 762 больных с острыми кишечными инфекциями, в том числе 31 555 больных (85,8 %) с пищевыми токсикоинфекциями; 3455 (9,4 %) — сальмонеллезами, 1752 больных (4,8 %) —острой дизентерией, среди них мужчин 6,9%, женщин —93,1 %. Больных в возрасте до 20 лет — 10,9 %, 21 года — 40 лет — 26,5 %, 41 года — 60 лет — 26,9 %, 61 года — 70 лет — 25,6 %, старше 71 года— 10,1 %. Тяжелое течение отмечалось у 2,9% больных, средней тяжести — у 90,6 %, легкое — у 6,5 % больных. ИТШ развился у 57 больных (0,15 %): с выраженным обезвоживанием — у 24, а без выраженного обезвоживания с токсикозом — у 33 больных.
При пищевых токсикоинфекциях ИТШ наблюдался у 32 больных (0,1 %), в том числе с выраженным обезвоживанием — у 15, без выраженного обезвоживания — у 17 больных. При сальмонеллезе ИТШ развился у 21 больного (0,6 %), в том числе с выраженным обезвоживанием — у 9, без выраженного — у 12. При острой дизентерии ИТШ наблюдался у 4 больных (0,2 %) и всегда протекал без выраженного обезвоживания. Таким образом, ИТШ чаще всего возникал у больных сальмонеллезом.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гиповолемический шок – это патологическое состояние, обусловленное быстрым уменьшением объема циркулирующей крови. Проявляется снижением артериального давления, тахикардией, жаждой, тошнотой, головокружениями, предобморочными состояниями, потерей сознания и бледностью кожи. При потере большого объема жидкости расстройства усугубляются, следствием гиповолемического шока становятся необратимые повреждения внутренних органов и смерть. Диагноз выставляется на основании клинических признаков, результатов анализов и данных инструментальных исследований. Лечение – неотложная коррекция нарушений (внутривенные инфузии, глюкокортикоиды) и устранение причины развития гиповолемического шока.
МКБ-10
Общие сведения
Гиповолемический шок (от лат. hypo – ниже, volume – объем) – состояние, возникающее вследствие быстрого уменьшения объема циркулирующей крови. Сопровождается изменениями со стороны сердечно-сосудистой системы и острыми нарушениями обмена: снижением ударного объема и наполнения желудочков сердца, ухудшением тканевой перфузии, гипоксией тканей и метаболическим ацидозом. Является компенсаторным механизмом, призванным обеспечить нормальное кровоснабжение внутренних органов в условиях недостаточного объема крови. При потере большого объема крови компенсация оказывается неэффективной, гиповолемический шок начинает играть разрушительную роль, патологические изменения усугубляются и приводят к смерти больного.
Лечением гиповолемического шока занимаются реаниматологи. Лечение основной патологии, являющейся причиной развития этого патологического состояния, могут осуществлять травматологи-ортопеды, хирурги, гастроэнтерологи, инфекционисты и врачи других специальностей.

Причины
Существует четыре основных причины развития гиповолемического шока: безвозвратная потеря крови при кровотечениях; безвозвратная потеря плазмы и плазмоподобной жидкости при травмах и патологических состояниях; депонирование (скопление) большого количества крови в капиллярах; потеря большого количества изотонической жидкости при рвоте и диарее. Причиной безвозвратной потери крови может стать наружное или внутреннее кровотечение в результате травмы или оперативного вмешательства, желудочно-кишечное кровотечение, а также секвестрация крови в поврежденных мягких тканях или в области перелома.
Потеря большого количества плазмы характерна для обширных ожогов. Причиной потери плазмоподобной жидкости становится ее скопление в просвете кишечника и брюшной полости при перитоните, панкреатите и кишечной непроходимости. Депонирование большого количества крови в капиллярах наблюдается при травмах (травматический шок) и некоторых инфекционных заболеваниях. Массивная потеря изотонической жидкости в результате рвоты и/или диареи возникает при острых кишечных инфекциях: холере, гастроэнтеритах различной этиологии, стафилококковой интоксикации, гастроинтестинальных формах сальмонеллеза и т. д.
Патогенез
Кровь в организме человека находится в двух функциональных «состояниях». Первое – циркулирующая кровь (80-90% от всего объема), доставляющая кислород и питательные вещества к тканям. Второе – своеобразный запас, не участвующий в общем кровотоке. Эта часть крови находится в костях, печени и селезенке. Ее функция – поддержание необходимого объема крови в экстремальных ситуациях, связанных с внезапной потерей значительной части ОЦК. При уменьшении объема крови происходит раздражение барорецепторов, и депонированная кровь «выбрасывается» в общий кровоток. Если этого оказывается недостаточно, срабатывает механизм, призванный защитить и сохранить головной мозг, сердце и легкие. Периферические сосуды (сосуды, снабжающие кровью конечности и «менее важные» органы) сужаются, и кровь продолжает активно циркулировать только в жизненно важных органах.
Если недостаток кровообращения не удается скомпенсировать, централизация еще больше усиливается, спазм периферических сосудов нарастает. В последующем из-за истощения этого механизма спазм сменяется параличом сосудистой стенки и резкой дилатацией (расширением) сосудов. В результате значительная часть циркулирующей крови перемещается в периферические отделы, что ведет к усугублению недостаточности кровоснабжения жизненно важных органов. Эти процессы сопровождаются грубыми нарушениями всех видов тканевого обмена.
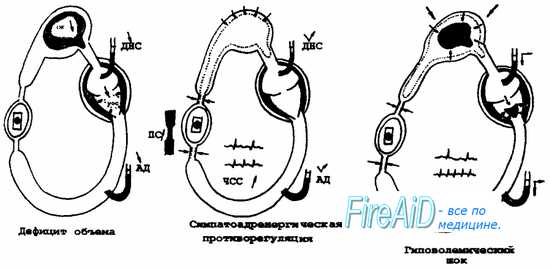
Выделяют три фазы развития гиповолемического шока: дефицит объема циркулирующей крови, стимуляция симпатоадреналовой системы и собственно шок.
- 1 фаза – дефицит ОЦК. Из-за дефицита объема крови уменьшается венозный приток к сердцу, снижается центральное венозное давление и ударный объем сердца. Жидкость, ранее находившаяся в тканях, компенсаторно перемещается в капилляры.
- 2 фаза – стимуляция симпатоадреналовой системы. Раздражение барорецепторов стимулирует резкое повышение секреции катехоламинов. Содержание адреналина в крови увеличивается в сотни раз, норадреналина – в десятки раз. Благодаря стимуляции бета-адренергических рецепторов увеличивается тонус сосудов, сократительная способность миокарда и частота сердечных сокращений. Селезенка, вены в скелетных мышцах, коже и почках сокращаются. Таким образом, организму удается поддержать артериальное и центральное венозное давление, обеспечить кровообращение в сердце и мозге за счет ухудшения кровоснабжения кожи, почек, мышечной системы и органов, иннервируемых блуждающим нервом (кишечника, поджелудочной железы, печени). В течение короткого промежутка времени этот механизм эффективен, при быстром восстановлении ОЦК следует выздоровление. Если же дефицит объема крови сохраняется, в дальнейшем на первый план выходят последствия продолжительной ишемии органов и тканей. Спазм периферических сосудов сменяется параличом, большой объем жидкости из сосудов переходит в ткани, что влечет за собой резкое снижение ОЦК в условиях начального дефицита количества крови.
- 3 фаза – собственно гиповолемический шок. Дефицит ОЦК прогрессирует, венозный возврат и наполнение сердца уменьшаются, АД снижается. Все органы, включая жизненно важные, не получают необходимого количества кислорода и питательных веществ, возникает полиорганная недостаточность.
Ишемия органов и тканей при гиповолемическом шоке развивается в определенной последовательности. Сначала страдает кожа, затем – скелетные мышцы и почки, потом – органы брюшной полости, а на заключительном этапе – легкие, сердце и мозг.
Классификация
Для оценки состояния больного и определения степени гиповолемического шока в травматологии и ортопедии широко используется классификация американской коллегии хирургов.
- Потеря не более 15% ОЦК – если больной находится в горизонтальном положении, симптомы кровопотери отсутствуют. Единственным признаком начинающегося гиповолемического шока может быть увеличение ЧСС более, чем на 20 в мин. при переходе пациента в вертикальное положение.
- Потеря 20-25% ОЦК – незначительное снижение АД и учащение пульса. При этом систолическое давление не ниже 100 мм рт. ст., пульс не более 100-110 уд/мин. В лежачем положении АД может соответствовать норме.
- Потеря 30-40% ОЦК – снижение АД ниже 100 мм рт. ст. в положении лежа, пульс более 100 уд/мин, бледность и похолодание кожных покровов, олигурия.
- Потеря более 40% ОЦК – кожные покровы холодные, бледные, отмечается мраморность кожи. АД снижено, пульс на периферических артериях отсутствует. Сознание нарушено, возможна кома.
Симптомы гиповолемического шока
Клиническая картина шокового состояния зависит от объема и скорости кровопотери и компенсаторных возможностей организма, которые определяются рядом факторов, в том числе возрастом пациента, его конституцией, а также наличием тяжелой соматической патологии, в особенности заболеваний легких и сердца. Основными признаками гиповолемического шока являются прогрессирующие учащение пульса (тахикардия), снижение АД (артериальная гипотония), бледность кожи, тошнота, головокружения и нарушения сознания.
Диагностика
Диагноз и степень гиповолемического шока определяются на основании клинических признаков. Объем и перечень дополнительных исследований зависит от основной патологии. В обязательном порядке берутся анализы мочи и крови, определяется группа крови. При подозрении на переломы выполняется рентгенография соответствующих сегментов, при подозрении на повреждение органов брюшной полости назначается лапароскопия и т. д. До выхода из шокового состояния проводятся только жизненно важные исследования, позволяющие выявить и устранить причину гиповолемического шока, поскольку перекладывания, манипуляции и пр. могут негативно повлиять на состояние пациента.
Лечение гиповолемического шока
Основная задача на начальном этапе терапии – обеспечить достаточное кровоснабжение жизненно важных органов, устранить дыхательную и циркуляторную гипоксию. Выполняют катетеризацию центральной вены (при значительном уменьшении ОЦК проводят катетеризацию двух или трех вен). Пациенту с гиповолемическим шоком вводят декстрозу, кристаллоидные и полиионные растворы. Скорость введения должна обеспечить максимально быструю стабилизацию АД и его поддержание на уровне не ниже 70 мм рт. ст. При отсутствии эффекта от перечисленных препаратов проводят инфузию декстрана, желатина, гидроксиэтилкрахмала и других синтетических плазмозаменителей.
Если гемодинамические показатели не стабилизируются, производят внутривенное введение симпатомиметиков (норэпинефрина, фенилэфрина, допамина). Одновременно выполняют ингаляции воздушно-кислородной смесью. По показаниям проводят ИВЛ. После определения причины снижения ОЦК выполняют хирургический гемостаз и другие мероприятия, направленные на предотвращение дальнейшего уменьшения объема крови. Корректируют гемическую гипоксию, производя инфузии компонентов крови и натуральных коллоидных растворов (протеина, альбумина).
3. Шоковые состояния. Научно-информационный материал/ Российский Государственный медицинский университет федерального агентства по здравоохранению и социальному развитию - 2010
Читайте также:

