Белый налет на коже ребенка при рождении
Обновлено: 28.04.2024
Почему у ребенка язык не такой, как у всех? Географический язык у детей
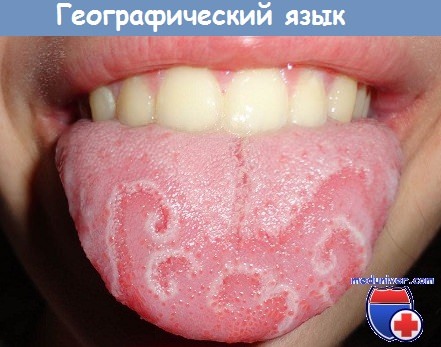
Иногда родители замечают, что у их ребенка язык не однородно розовый, как у всех, а весь покрыт непонятными белесоватыми пятнами и полосами неправильной формы. Обычно эти пятна располагаются только на спинке языка и по бокам, а визуально они сильно напоминают географическую карту. Поэтому такой язык называют географическим, а само заболевание десквамативный глоссит, мигрирующая эритема или доброкачественный блуждающий глоссит.
Географический язык чаще всего встречается у детей, при этом в большинстве случаях такая дистрофия языка передается по наследству. Поэтому родителям, которые обнаружили непонятные пятна на языке ребенка, прежде всего, надо заглянуть в свой рот. Ведь в большинстве случаях дети не замечают отличия внешнего вида своего языка до тех пор, пока им об этом не скажет стоматолог или сами не посмотрят в зеркало, высунув язык. Появляются белесоватые пятна на языке из-за слущивания эпителия сосочков органа. Жалоб со стороны ребенка на дискомфорт и боли в языке обычно не возникает, так как никаких болезненных ощущений данная патология у человека не вызывает.
Географический язык может сопровождать человека до конца жизни, но в большинстве случаях он проходит в зрелом возрасте. Однако язык, когда-то напоминавший географическую карту, все равно отличается от внешнего вида здорового языка. Его поверхность не ровный и шершавый, каким она должна быть, а покрыта многочисленными трещинами, хотя цвет у нее уже розовый.
Если у вашего ребенка географический язык не стоит паниковать, из-за чего это происходит, медицине до сих пор неизвестно. Некоторые ученые предполагают, что десквамативный глоссит может быть связан с псориазом и витилиго - загадочными кожными заболеваниями, однако взаимосвязь этих недугов еще только подлежит установить.
На сегодняшний день географический язык у детей - распространенное явление. Многие родители, обеспокоенные необычным видом языка малыша, приходят к врачу, сдают анализы и проходят обследования, но никаких болезней желудочно-кишечного тракта, эндокринной системы и полости рта у них не обнаруживают.
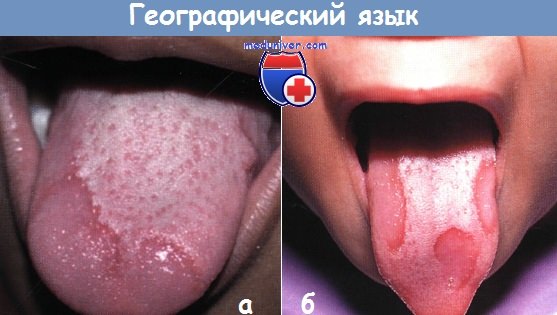
«Географический» язык. Атрофические пятна у (а) 6-летней девочки и (б) у 3-летнего малыша.
Самое главное при лечении географического языка у детей - это спокойствие родителей. Географический язык не является самостоятельным заболеванием, обнаружив его у своего ребенка не нужно суетиться, проходить обследования и пичкать ребенка лекарственными препаратами. Очаги поражения на языке носят доброкачественный характер и никогда не перерастают в злокачественные опухоли, следовательно, не несут угрозу жизни ребенка. Постарайтесь не обращать внимания на изменения поверхности языка ребенка, а чтобы успокоить родителей, приводим пример из жизни одной пациентки:
"Она пришла на прием к врачу в возрасте 23 лет, хотя с самого детства хорошо знала, что у нее язык не такой, как у всех. Впервые об этом ей сказала мама, которая заметила непонятные пятна на ее языке, уже тогда, когда кормила ее грудью. "Это у тебя наследственное, - любила повторять мать своей дочери. Твоя бабушка рассказывала мне, у ее мамы тоже был такой же язык, а перед смертью она очень страдала от этой болезни. Ее язык весь покрылся трещинами, поэтому она постоянно скручивала язык трубкой и шумно вдыхала воздух, чтобы облегчить боль и жжение".
Страх, что со временем язык будет болеть также, как у прабабушки, заставил молодую девушку обратиться к терапевту, который осмотрел ее язык, пожал плечами и спросил: "Он болит"". Услышав: "Нет", терапевт посоветовал девушке не высовывать язык без особой на то необходимости и прийти еще раз, если язык начнет болеть. Сейчас эта девушка уже сама бабушка и со смехом вспоминает свой визит к врачу, а язык у нее теперь такой же розовый, как у всех, просто на нем больше безболезненных трещин".
Осложнения десквамативного глоссита могут наблюдаться только в исключительных случаях, а у людей, ведущих здоровый образ жизни, появления чувства жжения и боли, изменение чувствительности географического языка просто не может быть. Причиной развития осложнения глоссита могут быть:
1. Недостаток витаминов группы В. Недостаток витаминов B1, В2, В6 и В12 приводят к изменениям в работе всех органов и систем, что способствует воспалению кожных покровов, в том числе и языка. Дефицит витаминов группы В могут вызвать хронические заболевания органов пищеварения, щитовидной железы, неправильное питание, курение, злоупотребление алкоголем и гиподинамия. Чтобы обеспечить организм нужной дозой витаминов В, надо включать в рацион питания продукты, богатые ими. Это мясо, рыба, цельные зерновые, орехи, бобовые, молочные продукты, овощи, фрукты и ягоды.
2. Нарушение обмена веществ. Если географический язык сопровождают болезни, вызываемые серьезные нарушения обменных процессов в организме, то это может оказать влияние и на здоровье языка. К таким заболеваниям относятся ревматоидный артрит, рассеянный склероз, сахарный диабет, зоб и тяжело протекающие инфекционные заболевания. У детей осложнить течение глоссита может и дерматит.
Специфического лечения географического языка нет. При обращении к врачу он может порекомендовать пройти обследование, чтобы исключить наличие какого-то заболевания, который мог стать причиной его появления, а также посоветовать сбалансировано питаться и не нарушать правил гигиены рта.
- Вернуться в оглавление раздела "Стоматология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 4.
Рис. 1. Классификация экзантем
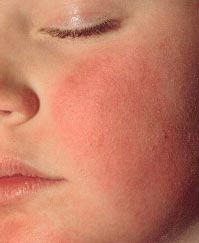
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
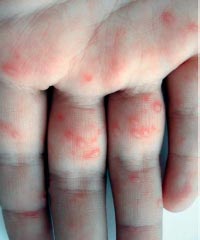
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Резюме: Обзор содержит актуальную информацию о наиболее часто встречающихся формах меланоцитарных невусов у детей с упором на их динамическую эволюцию в течение времени. Обсуждаются факторы риска и вопросы ранней диагностики меланомы в общей практике. Также обсуждается современное понимание рисков, связанных с врожденными меланоцитарными невусами разных размеров и стратегиями для ведения детей с врожденными и приобретенными меланоцитарными невусами.
Ключевые слова: меланоцитарный невус, приобретенный меланоцитарный невус, врожденный меланоцитарный невус, атипичный невус, ранняя диагностика меланомы кожи Summary: This review provides an update on common melanocytic nevi forms in children, focusing on their dynamic evolution over time. IVIarkers for increased risk of melanoma for generl practice srecilists are discussed. Current understanding of the risks associated with congenital melanocytic nevi of different sizes and strategies for the management of children with acquired and congenital nevi are also discussed.
Key words:melanocytic naevus, acquired melanocytic naevus, congenital melanocytic naevus, atypical naevus, skin melanoma early diagnosis
Практически у каждого здорового человека имеются одно или несколько пигментных образований на коже, называемых невусами, или родинками. Они могут существовать с рождения или появляются на протяжении первых десятилетий жизни под влиянием эндогенной предрасположенности или экзогенных провоцирующих факторов. Большинство пигментных образований кожи имеет доброкачественный характер.
Меланоцитарные невусы (МН) - доброкачественные образования, возникающие вследствие пролиферации меланоцитов. Невусы коричневого и черного цвета содержат пигмент меланин, и корректно также название «пигментные невусы». Основной функцией меланина является защита ДНК-клеток от повреждения ультрафиолетовыми лучами. Выделяют врожденные и приобретенные меланоцитарные невусы. Приобретенные меланоцитарные невусы (ПМН) являются доброкачественными опухолями кожи, а врожденные меланоцитарные невусы (ВМН) возникают как порок развития (гамартома). К особым формам МН относят невус Шпиц, невус Реед, невус спилус, галоневус, залегающий в глубоких слоях синий невус. Меланоцитарную структуру имеют также невусы Ота и Ито (эти формы пигментных образований кожи будут рассмотрены отдельно).
В период эмбриогенеза меланоциты из нервного гребня мигрируют в эктодерму, в первую очередь кожу и центральную нервную систему. Также меланоциты мигрируют в ткани глаза, уха, могут обнаруживаться в желудочно-кишечном и мочеполовом трактах [1]. В эпидермисе меланоциты находятся дискретно между клетками базального слоя. Тогда как в меланоцитарных невусах меланоциты образуют гнездные скопления не связанных между собой дендритными связями клеток. Такие клетки называются невусными.
Отмечается тенденция к наличию большего числа невусов у светлокожих лиц, по сравнению с лицами, обладающими более темной кожей. Врожденные меланоцитарные невусы встречаются намного реже приобретенных. Только около 2-3% новорожденных имеют один или более врожденных меланоцитарных невусов [2, 3, 4]. Как правило, это спорадические случаи, редко отмечаются семейные случаи врожденных невусов. Число невусов на коже как правило достигает максимума на третьем десятилетии жизни и в дальнейшем постепенно уменьшается с возрастом.
Скрининг меланомы кожи. Для первичного скрининга меланомы существуют различные алгоритмы. Самым простым является признак «гадкого утенка», основанный на выявлении одного или нескольких пигментных образований, обладающих отличными от большинства невусов пациента признаками [8, 9]. Пигментное образование, которое явно отличается от других у данного человека, должно считаться подозрительным, даже если оно не соответствует критериям ABCD-алгоритма, наиболее часто используемого для скрининга меланомы. Прогностическое значение симптома «гадкого утенка» систематически не изучалось, тем не менее, этот признак позволяет провести быструю оценку кожных образований в повседневной практике до обращения к узкому специалисту [10].
Наиболее часто используемым является правило ABCDE. Диагностический алгоритм и акроним впервые предложен в 1985 г. американскими дерматологами. Алгоритм предназначен для использования врачами, не специализирующимися в области новообразований кожи и для использования в повседневной жизни для самостоятельной оценки новообразований кожи [11, 12].
Asymmetry - если разделить образование по оси на две части, одна часть будет отличаться от другой.
Border - нечеткие границы.
Color - пестрая окраска, присутствуют различные оттенки красного, коричневого, розового, синего, серого или белого цветов.
Diameter - диаметр образования более 6 мм.
Evolution - изменения размера, формы, цвета или появление нового образования. Диагностический алгоритм АВСD предназначен для скрининговой оценки и позволяет выявлять меланому на ранней стадии. Пациент с изменяющимся образованием кожи и выявленным одним или более признаком в обязательном порядке должен быть направлен к специалисту в области дерматоонкологии для дальнейшего наблюдения, проведения дерматоскопии или диагностической биопсии. Алгоритм ABCDE позволяет с высокой точностью проводить скрининговую оценку для выявления поверхностно распространяющейся меланомы. Использование дерматоскопии, метода осмотра кожи с увеличением с помощью специального прибора, позволяет с высокой точностью диагностировать ранние формы меланомы, а также других видов рака кожи [13, 14]. Необходимо учитывать ограниченную диагностическую ценность алгоритма ABCDE для выявления беспигментной меланомы и некоторых других форм, таких как узловые, подногтевые или акральные меланомы, а также в диагностике меланомы у детей.
Возможно использование и других диагностических алгоритмов, таких как система 7 пунктов Glasgow, или правило ФИГАРО [15].
Приобретенные меланоцитарные невусы являются доброкачественными опухолями, возникшими из мигрировавших в кожу в эмбриональном периоде меланоцитов. Возникают ПМН обычно после 6 месяцев жизни, достигают максимальных размеров и числа в молодом возрасте, в дальнейшем регрессируют и могут исчезнуть полностью. Приобретенные меланоцитарные невусы могут локализоваться на коже, в том числе на коже волосистой части головы, коже ладоней и стоп (акральные невусы) или исходить из ногтевого матрикса, создавая сложности для диагностики и наблюдения. Факторами, способствующими их появлению, являются:
- семейная предрасположенность;
- уровень ультрафиолетового облучения кожи в детстве. Особенно важно интенсивное и прерывистое излучение (периодическое посещение регионов с высоким уровнем УФ-излучения). Показано, что использование фотозащитных кремов, фотозащитной одежды или других мер по снижению облучения кожи УФ-лучами, особенно в детском и подростковом возрасте, способствует возникновению меньшего числа невусов [16, 17]. Также усилению образования ПМН способствуют заболевания кожи, сопровождающиеся образованием пузырей (например, буллезный эпидермолиз), склераторофический лихен, химиотерапия, имуносупрессивные состояния, некоторые эндокринные состояния, а также беременность и роды [18, 19];
- фенотипические особенности - светлая кожа со значением фототипа I-II по Фицпатрику особенно в сочетании с рыжими волосами [19, 20].
Amelanotic - беспигментный;
Bleeding, bump - кровоточащий, уплотненный;
Color uniformity - однородно окрашенный;
De novo, any diameter - возникший de novo, любой диаметр;
Color is pink/red, changing - розовый/красный цвет, изменения;
Ulceration, upward thickening - изъязвление, утолщение, выступающее над поверхностью;
Pyogenic granuloma-like lesions, pop-up of new lesions -похожие на пиогенную гранулему.
Эти критерии не являются специфичными для меланомы, однако позволяют повысить чувствительность алгоритма ABCDE для выявления меланомы у детей.
Ведение пациентов с ПМН. Большинство приобретенных меланоцитарных невусов являются доброкачественными, не требуют никакого лечения и нуждаются только в продолжительном наблюдении. Поскольку большинство меланом кожи развивается de novo, т. е. вне предшествующих меланоцитарных невусов, а частота злокачественной трансформации банальных ПМН невысока, профилактическое иссечение невусов нецелесообразно. Если невус все же был удален, неважно по какой причине, обязательным является проведение гистологического исследования иссеченного материала [1, 19].
Атипичные (диспластические) невусы (АН). В отличие от обыкновенных ПМН, атипичные меланоцитарные невусы могут иметь некоторые клинические характеристики меланомы, такие как асимметрия, нечеткие границы, несколько цветов или размер более 6 мм. АН ведут себя стабильно на протяжении времени, не виодизменяются и, как правило, имеют сходные характеристики у одного индивида, что делает особенно важным оценку симптома «гадкого утенка». Термины «атипичный», или «диспластический невус», используются почти одинаково часто, однако термин «диспластический невус» более правильно использовать для гистологических характеристик образования. Их распространенность среди населения с белой кожей составляет 2-10% [36, 37]. Столь большая разница в частоте связана с различием критериев диагностики. И хотя большинство АН имеют доброкачественную природу, наличие АН является маркером повышенного риска развития меланомы [38, 39]. Наличие на коже АН требует повышенного внимания, проведения регулярных осмотров с использованием дерматоскопии, а в некоторых ситуациях, особенно при большом числе невусов, проведения фотодокументирования всей поверхности кожи с использованием специального оборудования. Клиническими признаками, свидетельствующими о возможном злокачественном процессе, являются наличие оттенков серо-голубого, красного, белого цвета; быстрые изменения (в течение нескольких месяцев) формы, цвета, размеров; появление нового образования, особенно в возрасте старше 40 лет.
Врожденные меланоцитарные невусы (ВМН)
ВМН на протяжении жизни так же, как и ПМН, могут изменяться. При рождении это, как правило, плоские, умеренно пигментированные пятна или тонкие бляшки. В дальнейшем они становятся толще, темнее, поверхность приобретает бугристый вид, могут появляться узлы, липоматозные утолщения, рост волос. У части детей, преимущественно со светлой кожей, отмечается тенденция к снижению интенсивности окраски врожденных меланоцитарных невусов на протяжении жизни. Особенно активные изменения ВМН происходят на протяжении первых месяцев жизни [28].
Нейрокожный меланоз (НКМ) является еще одним опасным состоянием, ассоциированным с ВМН. При этом заболевании, кроме ВМН, пролиферация меланоцитов возникает в центральной нервной системе. Развитие меланоза возможно как в лептоменингеальных оболочках, так и в тканях мозга. Протекать НКМ может бессимптомно или с неврологическим нарушениями, такими как судороги, задержка развития, проявления гидроцефалии или симптомов сдавления.
Факторами риска НКМ являются [52, 53, 54]:
- ВМН больших размеров, особенно более 40 см, с заднеаксиальным расположением;
- множественные сателлиты (особенно более 20);
- более двух ВМН средних размеров, особенно наличие множественных ВМН.
НКМ может также быть ассоциирован с невусом Ота, не относящимся к меланоцитарным образованиям [42].
Ведение пациентов с мелкими и средними ВМН
проводиться по индивидуальному плану, зависящему от имеющихся факторов риска, возможности наблюдения за образованием, степени выраженности эстетического недостатка и уровня тревоги пациента.
Ведение пациентов с большими и гигантскими ВМН должно проводиться дерматологом или дерматоонкологом. Нередко рекомендуется раннее удаление из-за возникающих эстетических и психологических проблем, а также из-за предполагавшейся возможности уменьшения рисков малигнизации [40, 57]. До настоящего времени это предположение не имеет достаточных доказательств и требует проведения исследований. Удаление больших и гигантских ВМН является непростой задачей. Как правило, требуется проведение нескольких этапов с использованием эспандеров или графтов клеток. Хирургическое лечение может растянуться на многие годы, достигая десятков операций в детские годы. Многочисленные крупные хирургические операции часто приводят к серьезной психологической и эмоциональной травме, вплоть до формирования посттравматического стрессового расстройства при относительно невысоком риске развития меланомы [58]. Осложнениями хирургического лечения могут быть рубцевание, в том числе ведущее к нарушению подвижности суставов, развитие инфицирования или даже неонатального сепсиса. Добиться полного удаления всех невусных клеток крайне сложно, особенно при больших размерах ВМН, а также вследствие анатомических особенностей локализации и вовлечения глубоко лежащих структур (жировая ткань, фасции, мышцы). Даже если предположить возможность полного удаления всех невусных клеток, это не сможет полностью решить проблему риска развития в дальнейшем меланомы из-за возможности ее развития у пациентов с большими и гигантскими ВМН в ЦНС или ретроперитонеально. В большинстве случаев консервативное наблюдение является обоснованным выбором [42, 53, 58].
В случаях, когда проведение хирургического иссечения невозможно, для получения косметического эффекта возможно использование кюретажа, аблативного лазера или дермабразии. Все эти процедуры, как и хирургическое иссечение, сопряжены с высоким риском рубцевания, инфицирования и не исключают возможность развития в дальнейшем меланомы как в зоне послеоперационного рубца, так и отдаленно. Пациенты, которым проведено хирургическое лечение любым из методов, также подлежат регулярным осмотрам и пальпации зоны рубца иссеченного ВМН, осмотрам интактного кожного покрова и проведению общеклинического наблюдения на протяжении всей жизни.
Появление новых образований часто отмечается в детском и подростковом возрасте. Невусы у детей и подростков могут изменяться или исчезать. Основным фактором, способствующим появлению невусов и меланомы кожи, являются ультрафиолетовые лучи солнца. Солнечное облучение кожи является контролируемым фактором риска не только меланомы, но и других видов рака кожи. Новый или изменяющийся меланоцитарный невус у ребенка или подростка часто вызывает обеспокоенность у родителей и врачей. Как правило, единичные невусы неопасны, тогда как для детей и взрослых с большим числом невусов риск развития меланомы на протяжении жизни повышается. Повышенный риск злокачественной трансформации связан с врожденными и диспластическими невусами. Знание естественного развития невусов и потенциально опасных признаков позволяет избежать чрезмерной тревоги и ненужных процедур.
Изменения на коже новорожденных, не требующие лечения
Рождения ребенка в семье - это всегда большая радость и счастье, но вместе с тем и большая ответственность. Многие родители готовятся к появлению малыша - читают специальную литературу, ходят на курсы, спрашивают советов у родственников и знакомых. Но как бы будущие мамы и папы не настраивались на это событие, когда ребенок появляется на свет (особенно, если он первый), возникает множество вопросов. "Нормально ли то, что происходит с моим малышом?" "Все ли с ним в порядке?" Конечно, при любом беспокойстве можно и нужно обратиться к врачу, тем более что патронаж новорожденного ребенка осуществляется на дому. Но все же, хорошо знать, какие изменения, происходящие с малышом, не требуют лечения и являются нормальными.
Дело в том, что организм новорожденного отличается от организма ребенка другой возрастной группы и, тем более, взрослого человека. Когда малыш рождается, он переходит от внутриутробной жизни, в которой он был связан с мамой и зависел полностью от нее, к жизни в нашем мире. При этом с ним происходит множество изменений, и внешних, и внутренних. Таким образом, ребенок приспосабливается к самостоятельной жизни. В этой статье будут рассмотрены изменения, касающиеся кожи малышей.
1. Родовая опухоль. Звучит грозно, но ничего страшного здесь нет: это отек мягких тканей в той части головки малыша, которой он продвигался вперед во время родов. Из-за этого форма головы ребенка в первое время после родов является неровной. Чаще всего родовая опухоль проходит самостоятельно в течение 1-2 дней. В любом случае, в этот период новорожденный с мамой находится в роддоме под присмотром неонатолога (врач, специализирующийся на новорожденных детях).
2. Простая эритема. Сразу после рождения кожа малыша красная, с синеватым оттенком. Это связано с сильно расширенными сосудами на коже и совершенно нормально. Ко второму дню жизни краснота становится наиболее яркой, а к концу первой недели - полностью исчезает.

3. Физиологическое шелушение. Это нормальное явление, начинающееся на 3-5 день жизни. При угасании простой эритемы, о которой говорилось выше, кожа малыша начинает шелушиться. Чаще всего шелушение появляется на груди, животе, но может быть и на других частях тела. Проходит самостоятельно и лечения не требует.
4. Токсическая эритема. Несмотря на название, это явление также не несет в себе никакой угрозы. Причины такого состояния неизвестны. Чаще всего встречается у здоровых, доношенных детей в первые 3 недели жизни. На коже малыша появляются розовые пятна, по форме похожие на кляксы. Эти пятна могут быть на лице, ручках, ножках, теле, но практически не бывают на ладонях и подошвах. Пятна постепенно развиваются в прыщики и бугорки маленьких размеров, их количество может быть достаточно большим. Процесс периодически усиливается и утихает. Очаги могут исчезнуть как через несколько часов, так и через 2 недели без лечения. В данном случае лучше обратиться к врачу по причине того, что некоторые заболевания имеют похожую картину и их нужно исключить.
5. Желтуха новорожденных - это окрашивание кожи, глаз, слизистых в желтый цвет. Такое состояние у малышей может быть как нормальным процессом, так и заболеванием. Нормальная (или физиологическая) желтуха появляется на 2-3 день жизни. Нужно иметь в виду, что раннее прикладывание к груди (в первые сутки, а лучше всего сразу после родов), кормление по требованию снижает риск возникновения физиологической желтухи (она встречается у 60-70 % новорожденных). Патологическую желтуху отличают от нормальной по следующим признакам:
- Она появляется в первые сутки, особенно в первые 12 часов жизни
- Продолжительность ее составляет более 10 дней (для недоношенных детей - более 7 дней)
- После уменьшения или исчезновения симптомов может возникнуть, наоборот, усиление интенсивности желтухи

Существуют также лабораторные признаки, по которым врач, наблюдающий в роддоме за малышом, отличает патологию от нормы и назначает лечение при его необходимости. Т.к. желтуха у малыша начинается еще в роддоме, то маме нужно только следовать указаниям врача, который и определит, нормальное ли это состояние или болезнь.
6. Младенческие угри (или акне) - это одно из проявлений гормонального криза у новорожденных. Такое состояние является нормальным. Бывает у 2/3 малышей, чаще у девочек, примерно со 2 недели жизни. На коже лица (на лбу, вокруг носа, на подбородке) возникают небольшие бело-желтые прыщики. Их появление связано с гормонами матери, которые действовали на малыша до рождения и продолжают действовать некоторое время после. Лечения не требуется, но иногда, в тяжелых случаях могут быть назначены наружные средства: мази или кремы. Часто младенческие угри путают с аллергической реакцией на какой-то продукт питания мамы или введенную молочную смесь. В отличие от угрей, аллергические проявления возникают не только на лице, но и по всей поверхности тела. На лице они захватывают чаще всего область щек, вокруг рта, на руках и ногах - область под коленями и локтями. Аллергическая реакция всегда сопровождается зудом. В любом случае, если у малыша появилась какая-то сыпь, то лучше уточнить диагноз у педиатра.
Вот какие изменения кожи встречаются у новорожденных детей. Они являются нормальными и отражают приспособление маленького ребенка к нашему миру, к окружающей среде и к своей новой жизни. Конечно, молодых родителей беспокоит все, что происходит с их малышом, и при любом подозрении на болезнь лучше задать вопрос педиатру. Тем не менее, и самим родителям важно обладать некоторой информацией, касающейся здоровья их малыша: так они будут более спокойны и уверены в себе.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Только у 4% мальчиков можно сразу после рождения открыть головку полового члена, то есть 96% рождаются с физиологическим фимозом.
Если у мальчика даже в 6–7 лет нет полного открытия головки полового члена, это не повод для беспокойства. В таком случае рекомендуют просто подождать вплоть до начала полового созревания.
Если хирург настаивает на открытии головки у мальчика без видимых на то причин – бегите от него! Все должно быть естественно и безболезненно.

немного анатомии
Головка полового члена у мальчиков и у мужчин закрыта так называемой крайней плотью – это подвижный участок кожи, который состоит из двух листков: наружного (выглядит как кожа) и внутреннего (напоминает слизистую оболочку). У взрослого мужчины крайняя плоть легко смещается и открывает головку. Между головкой полового члена и внутренним листком крайней плоти есть пространство – полость крайней плоти, в которую выделяется секрет желез, находящихся под крайней плотью. Этот секрет называется смегмой, благодаря ей кожа легко смещается с головки пениса. Головка полового члена у мужчин очень чувствительная, и крайняя плоть нужна для того, чтобы прикрывать ее, а еще во время полового акта она скользит по головке, что усиливает у мужчины сексуальное возбуждение и уменьшает трение.
У всех мальчиков с самого рождения крайняя плоть полностью закрывает головку полового члена, не давая ей показываться наружу, – это совершенно нормальное состояние и называется оно физиологический фимоз. Более того, изнутри крайняя плоть еще и приклеена к головке полового члена так называемыми синехиями (тонкими нежными спайками), которые тоже совершенно обычное явление у маленьких мальчиков.
Постепенное выведение головки с разделением синехий начинается где-то от 3 лет и чаще всего заканчивается в возрасте 7–9 лет. Но есть мальчики, у которых головка открывается только в пубертате – примерно в 12 лет. Так что единого возраста, в котором открывается головка, просто не существует, у каждого ребенка он свой.
Еще 10–20 лет назад (а иногда и сейчас) врачи считали, что если головка полового члена у маленького мальчика не открывается, тем более если есть синехии – это не норма, а патология. Было мнение, что во время каждого мытья головку надо стараться немного приоткрывать, а скопившуюся смегму (секрет желез полового члена) удалять, иначе начнется воспаление крайней плоти. Поэтому, увидев на приеме совершенно здорового малыша, но с неоткрывшейся головкой, врачи предлагали ее открыть. Тем более они рекомендовали делать это, если были синехии или воспалительный процесс. Очень часто многие хирурги открывали головку полового члена, даже не предупредив об этом родителей – просто резко сместив крайнюю плоть во время планового осмотра малыша. Если у мальчика были синехии, то они, естественно, разрывались, ребенку было больно, он плакал. То же самое происходило, если врач разделял синехии планово: мальчики помнили эту манипуляцию очень долго и реагировали на нее крайне болезненно.
Сейчас современные и квалифицированные врачи знают, что физиологический фимоз – это норма и делать с ним ничего не нужно. Кроме того, со временем врачи увидели, что после разделения синехий и выведения головки раньше того, как все это произойдет самостоятельно, часто возникают повторные синехии, но это уже будут не тонкие нежные спайки, а грубые рубцовые сращения. Многим мальчикам приходилось разделять синехии не один раз, и в итоге все нередко заканчивалось обрезанием крайней плоти. Про психологические проблемы после таких манипуляций даже говорить нечего.
Поэтому, если ребенка ничего не беспокоит, то современные урологи настоятельно советуют не трогать крайнюю плоть.
Родителям, которые стараются мыть своего ребенка как можно чаще и чище, врачи советуют не переусердствовать в этом. До того момента, когда крайняя плоть сможет отделяться, половой член мальчика надо всего лишь обмывать обычной водой и ничего более. Не надо даже слегка оттягивать крайнюю плоть, она откроется тогда, когда этому придет время. Если за крайней плотью будет скапливаться смегма (она похожа на белое творожистое вещество), не стоит беспокоиться и стараться всеми силами полностью вымыть ее. Смегма у мальчиков – это нормальное проявление работы желез, она легко смывается под струей воды и этого вполне достаточно.
Если физиологический фимоз – норма, то что тогда патология? Если мальчик вдруг начинается жаловаться на то, что ему больно или неприятно писать, если родители видят, что моча не выходит струей, что во время мочеиспускания кожа крайней плоти раздувается шариком, на половом члене появилось покраснение, отек или гнойные выделения – это повод сразу же идти к врачу. В идеале обратиться к урологу (это врачи, прицельно занимающиеся мочеполовыми органами), а если его нет, то к хирургу. Квалифицированный уролог всегда будет действовать исходя из интересов ребенка и не назначит ему ненужных травмирующих манипуляций. Сначала доктор всегда предложит консервативное лечение – снять воспалительный процесс, затем размягчить и растянуть крайнюю плоть. И только в случае если у мальчика действительно будут серьезные изменения, приводящие к нарушению выведения мочи, а консервативное лечение будет неэффективным, доктор начнет хирургическое лечение.
Ищите хорошего врача, не торопитесь соглашаться на хирургическую манипуляцию или операцию, пока не убедитесь, что не срабатывают консервативные методы лечения. К счастью, в большинстве случаев маленькому пациенту удается избежать неприятных процедур, так как это абсолютное большинство не является проявлением патологии.
Читайте также:

