Антибиотики при гангрене фурнье
Обновлено: 25.04.2024
Чарышкин А.Л. 1 Суворов Д.В. 2 Манушин С.В. 2 Гаврилов А.В. 2 Орёлкина Ю.Д. 1 Орёлкин В.И. 1 Мидленко О.В. 1 Белоногов Н.И. 1 Тонеев Е.А. 1
Идиопатическая фульминантная гангрена паховой и генитальной области у мужчин (гангрена Фурнье (ГФ)) является редким малоизученным заболеванием. Распространенность гангрены Фурнье среди экстренной хирургической патологии достигает 0,35%. С 2000 года частота гангрены Фурнье значительно увеличилась, по данным литературы, от 2,2 до 6,4 раза. Целью нашего исследования является представление клинического случая комплексного лечения пациента с гангреной Фурнье. Материал и методы. Пациент М., 60 лет. Диагноз: эпифасциальная флегмона половых органов (гангрена Фурнье). Проведено комплексное лечение. На первом этапе экстренное оперативное вмешательство: скротумтомия. Ревизия органов мошонки. Вскрытие, дренирование мягких тканей органов мошонки, полового члена. Некрэктомия с дальнейшей консервативной терапией. На втором этапе выполнена свободная кожная пластика, тонкослойным лоскутом послеоперационной гранулирующей раны по методу Тирша. Лечение перенес удовлетворительно, осложнений в послеоперационном периоде не отмечалось. Заключение. Эпифасциальная флегмона промежности у пациента преклонного возраста вызвана нестандартным сочетанием возбудителей микст-инфекции: Peptostreptococcus anaerobius, Acinetobacter baumannii complex. Наличие Acinetobacter baumannii. Двухэтапное хирургическое лечение больного с гангреной Фурнье в сочетании с комплексным подходом в тактике ведения обеспечило благоприятный исход заболевания.

1. Thwaini A., Khan A., Malik A. Cherian J., Barua J., Shergill I., Mammen K. Fournier’s gangrene and its emergency management. Postgrad. Med. J. 2006. Vol. 82. P. 516-519.
2. Алиев С.А., Алиев Е.С., Зейналов В.М. Болезнь Фурнье в свете современных представлений // Хирургия. 2014. № 4. С. 34-39.
3. Тимербулатов В.М., Хасанов А.Г., Тимербулатов М.В. Гангрена Фурнье // Хирургия. 2009. № 3. С. 26-28.
4. Hakkarainen T.W., Kopare N.M., Fellow B., Evans H.L. Necrotizing soft tissue infections; review and current concepts in treatment, systems of care, and outcomes. Curr. Probl. Surg. 2014. Vol. 51. no 8. Р. 344-362.
6. Прийма О.Б. Лечение больных с гангреной Фурнье // Вестник хирургии им. И.И. Грекова. 2017. № 1. С. 76-79.
7. Стешин А.В. Лечение больных с гнойно-некротическими процессами при синдроме диабетической стопы с использованием внутривенного лазерного облучения крови (405 нм): автореф. дис. … канд. мед. наук. Москва, 2011. 22 с.
8. Agostini T., Mori F., Perello R., Dini M., Russo G.L. Successful combined approach to a severe Fourniers gangrene. Indian. J. Plast Surg. 2014. Vol. 47. no 1. Р. 132-136.
9. Khandelwal R., Chintamani, Tandon M. Fournier’s gangrene severity index as a predictor of outcome in patients with Fournier’s gangrene: a prospective clinical study at a tertiary care center. J. Young Med. Researchers. 2013. Vol. 1.no 1. Р. 1-5.
10. Martinschek A., Evers B., Lampl L. Prognostic aspects, survival rate, and predisposing riskfactors in patients with Fournier’s gangreneand necrotizing soft tissue infections: evaluation of clinical outcome of 55 patients. Urol. Int. 2012. no 89 (2). Р. 173-179.
12. Marinella M.A. Group C streptococcal sepsis complicating Fournier gangrene. South Med. J. 2005. Vol. 98. P. 921-923.
14. Ayan F., Sunamak O., Paksoy S.M. Fournier's gangrene: a retrospective clinical study on forty-one patients. ANZ J. Surg. 2005. Vol. 75. P. 1055-1058.
15. Rizos S., Filippou D.K., Condilis N., Filippou G., Trigka A., Skandalakis P., Vezakis A. Fournier's gangrene. Immediate diagnosis and multimodality treatment is the comerstone for successful outcome. Ann. Ital. Chir. 2005. Vol. 76. P. 563-567.
Идиопатическая фульминантная гангрена паховой и генитальной области у мужчин (гангрена Фурнье (ГФ)) является редким малоизученным заболеванием. Доктор Жан Фурнье, по специальности дерматолог и венеролог, впервые дал клиническое описание ГФ в конце 1800-х годов. Жан Фурнье назвал данное заболевание идиопатической фульминантной гангреной паховой и генитальной области мужчин, которая происходит быстро и прогрессивно [1]. Эта редкая и смертельная инфекция, которая в основном поражает иммунокомпрометированных лиц, является результатом как аэробных, так и анаэробных бактерий. Заболевание ГФ наиболее часто возникает у больных старше шестидесяти лет с выраженным иммунодефицитным состоянием, которые имеют характерные сопутствующие заболевания - это сахарный диабет, хронический алкоголизм, метаболические нарушения [2; 3]. Распространенность гангрены Фурнье среди экстренной хирургической патологии достигает 0,35% [4]. С 2000 года частота гангрены Фурнье значительно увеличилась, по данным литературы, от 2,2 до 6,4 раза. Идиопатическая фульминантная гангрена паховой и генитальной области у мужчин - это экстренная хирургическая патология, которая требует безотлагательного оперативного вмешательства. Исход заболевания и качество жизни во многом решает время выполнения экстренного хирургического лечения от начала заболевания. Поздняя диагностика и оказание хирургической помощи с опозданием на 6-10 часов способствует возникновению осложнений, сепсиса, увеличивает летальные исходы [5; 6]. Идиопатическая фульминантная гангрена паховой и генитальной области возникает у иммунокомпромиссных пациентов с диабетической ангиопатией и алкоголизмом до 66%, наркозависимостью [7]. Учитывая значительное возрастание гангрены паховой и генитальной области у мужчин, многие врачи проявляют интерес к изучению патогенеза и тактики лечения этого малоизученного заболевания. Литературные источники по проблеме гангрены Фурнье освещают эпидемиологию, микробиологию, патогенез, клинику, диагностику, лечение, и их количество возросло в 1,7 раза.
Успех лечения гангрены Фурнье зависит от раннего выявления заболевания, так как поздняя диагностика способствует молниеносному развитию обширной гангрены, септическому шоку, сердечно-сосудистой, печеночной, почечной недостаточности и смерти больного. При своевременном обращении пациента диагноз гангрена Фурнье устанавливается при клиническом исследовании. В доступной литературе освещаются проблемы по раннему выявлению заболевания, эффективности применения лучевых методов диагностики (компьютерная и магнитно-резонансная томография), тактики ведения пациентов, усовершенствованным и модифицированным способам лечения (гипербарическая оксигенотерапия, вакуум-терапия, применение источников лазера), лабораторные исследования и прогностические индикаторы, которые определяют течение и исход данной патологии. Значительное число исследований посвящено причинам и патогенетическим аспектам возникновения идиопатической фульминантной гангрены паховой и генитальной области. В эпоху отсутствия антибактериальных средств летальность от гангрены Фурнье составляла 40%, прогрессивные разработки по созданию и применению антибактериальных препаратов не обеспечили снижение летальных исходов, напротив, летальность превышает в 2 раза и составляет 88% при септических состояниях гангрены Фурнье [8]. Госпитализация в стационар пациентов с идиопатической фульминантной гангреной паховой и генитальной области вариабельна и фиксируется от трех до тридцати суток. Большая часть больных, свыше 80%, обращаются за медицинской помощью после трех суток с момента заболевания [9]. Многие хирурги в своих исследованиях резюмируют, что такие индикаторы, как распространенность некроза, сопутствующие заболевания, ожирение, антибактериальные препараты и способы их введения, частота некрэктомий, не являются ведущими и определяющими исход патологии [10; 11]. В основе лечения лежит экстренное и агрессивное хирургическое удаление некротизированных тканей, гемодинамическая и дезинтоксикационная поддержка интенсивной инфузионной терапии и антибиотики широкого спектра действия.
Целью нашего исследования является представление клинического случая комплексного лечения пациента с гангреной Фурнье.
Материалы и методы исследования
Пациент М., 60 лет, поступил в урологическое отделение ГУЗ «Центральная городская клиническая больница» с жалобами на боли, гиперемию, отек наружных половых органов, общую слабость, увеличение температуры тела до 39 °С. За две недели до поступления перенес длительное переохлаждение, с чем и связывал свое состояние. После появления первых признаков заболевания (отек кожи половых органов) на следующий день обратился за медицинской помощью. При опросе пациент сообщал, что вел активный образ жизни, вредных привычек не имел, соблюдал адекватный рацион питания. Также регулярно проходил диспансеризацию по месту жительства. Развивался и рос в соответствии с возрастом и полом в срок, аномалии развития и пороков выявлено не было.
Коморбидная патология: ишемическая болезнь сердца, стенокардия напряжения II функционального класса, недостаточность кровообращения I степени, гипертоническая болезнь 2-й стадии. Больной занимался самолечением, принимал антибактериальные препараты и местное противовоспалительное лечение. Самочувствие ухудшилось. Болевые ощущения в мошонке и промежности усилились, отёчность мошонки, промежности нарастала и распространилась на penis, лобковую и паховую область. Проведен осмотр больного дежурным урологом приёмного отделения. Общее состояние тяжелое. Сознание сохранено. Температура тела 38,2 °C, озноб, потливость, слабость. Передвижение больного затруднено из-за выраженного отёка, боли в области мошонки, промежности, паховой области. Больной нормостенического телосложения (индекс массы тела 22,7 кг/м2). Кожные покровы бледные, влажные. Артериальное давление 130/90 мм ртутного столба, тоны сердца приглушены, пульс ритмичный, 92 удара в минуту, удовлетворительных качеств. Дыхание в лёгких везикулярное, хрипов нет.
Status localis (рисунок 1): мошонка значительно увеличена в размерах, отёчна, гиперемирована. Отёк распространяется на половой член, промежность, лобковую и паховую область. Определяется подкожная крепитация мошонки и промежности. Придатки яичек из-за выраженного отёка мошонки пальпировать не представляется возможным. Визуально выявлены зоны некроза кожных покровов в нижних полюсах левого и правого яичка с четкой демаркационной линией. Ректальное исследование: предстательная железа не увеличена, тугоэластической консистенции, безболезненная; стенки прямой кишки выбухают и резко болезненные по левой полуокружности кишки.
Данные предоперационного лабораторного обследования: лейкоцитоз 21,2 х 10*9/л; нейтрофильный сдвиг влево – сегментоядерные – 56%; палочки – 36%; лимфоциты – 7%; моноциты – 1%, эозинофилы – 1%. Лейкоцитарный индекс интоксикации по Островскому В.К. – 10,2. Биохимические показатели: гипопротеинемия - 58,5 г/л, сахар крови - 7,35 ммоль/л, повышенный уровень креатинина - 142,8 мкмоль/л. Анализ крови на ЭДС, гепатиты «В» и «С», ВИЧ - отрицательны. При рентгенографии органов грудной клетки очаговых и инфильтративных образований выявлено не было.

Рис. 1. Внешний вид половых органов пациента М., 60 лет. Эпифасциальная флегмона половых органов и передней брюшной стенки. До операции
Результаты исследования и их обсуждение
По экстренным показаниям (в течение первых 10 часов) была выполнена операция в объеме: скротумтомия. Ревизия органов мошонки. Вскрытие, дренирование мягких тканей органов мошонки, полового члена. Некрэктомия (рисунки 2, 3).
В послеоперационном периоде проводилось бактериологическое исследование операционного биоматериала на микрофлору и чувствительность к антибиотикам. Выявлены два штамма возбудителей: Peptostreptococcus anaerobius, чувствительность которого проявлялась к препаратам группы бета-лактамных антибиотиков, класса карбапенемы – Тиенам, с минимальной подавляющей концентрацией (МПК) – ≤ 0,5, и внутрибольничный штамм, который также присутствовал в исследуемой флоре: Acinetobacter baumannii complex, с наибольшей чувствительностью к антибиотику тетрациклинового ряда – Тигацил (МПК) – ≤ 0,5. Дальнейшее лечение пациента проводилось в условиях анестезиолого-реанимационного отделения (АРО), под наблюдением реаниматолога, в связи с нарастанием симптомов интоксикации.
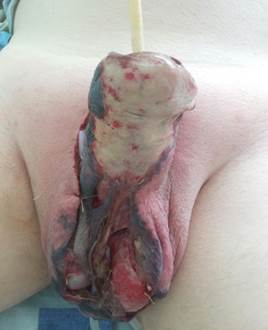

Рис. 2, 3. Внешний вид половых органов пациента М., 60 лет. Эпифасциальная флегмона половых органов и передней брюшной стенки. Операционный этап
В эти дни проводилась интенсивная терапия: с заместительной целью гемотрансфузия, дезинтоксикационная терапия (растворы электролитов, ГБО), анальгетическая терапия. Антибиотикотерапия осуществлялась исходя из бактериологического исследования: Тигацил (в/в капельно в течение 30–60 минут, начальная доза 100 мг, далее по 50 мг через каждые 12 часов) и Тиенам (500 мг в/в 3 раза в день), ежедневные перевязки и профилактика тромбоэмболических осложнений. На 2-е и 3-и сутки пациенту было проведено повторное вскрытие, санация и дренирование мягких тканей мошонки и передней брюшной стенки с последующей некрэктомией. Общее пребывание пациента в условиях АРО составило 10 суток. На фоне проводимого лечения у пациента наблюдалась положительная динамика, уменьшились симптомы интоксикации, нормализовалась температура тела, отсутствовали гнойно-некротические изменения в ране. На 11-е сутки переведен в стационар урологического отделения, где проводились: инфузионная терапия, дезинтоксикационная терапия, анальгетическая терапия, продолжена антибиотикотерапия препаратами Тигацил и Тиенам, ежедневные перевязки и профилактика тромбоэмболических осложнений.
На фоне проведенного лечения отмечалась положительная динамика. Объективно: раневая поверхность чистая, покрыта гранулирующей тканью, налета фибрина и отделяемого нет, края раны не гиперемированы. В промежностной, паховой и подвздошных областях визуализировался обширный дефект кожи площадью (S) = 4% от общей поверхности, представленный гранулирующей раной. Консультирован врачом-комбустиологом для дальнейшего реконструктивно-пластического этапа лечения.


Рис. 4, 5. Внешний вид половых органов пациента М., 60 лет. Эпифасциальная флегмона половых органов и передней брюшной стенки. Второй этап хирургического лечения: пластика тонкослойным лоскутом послеоперационной гранулирующей раны промежности, паховой и подвздошных областей, по методу Тирша
Гангрена Фурнье имеет много провоцирующих факторов, часто встречаемым из которых является сахарный диабет с частотой до 77% [14; 15]. Развитию данного заболевания способствуют алкоголизм, наличие злокачественных новообразований, ожирение и возраст [14; 15].
Эпифасциальная флегмона половых органов полимикробного происхождения, вызванная как аэробными, так и анаэробными организмами, которые вторгаются в зону половых органов через ссадины кожи, вызванные травмой или язвами 12. Все это на фоне благоприятной среды для роста бактерий, которая обнаруживается у пациентов высокого риска, способствует возникновению заболевания.
В нашем случае возбудителем инфекции являлся один из представителей условно-патогенных, анаэробных бактерий-кокков Peptostreptococcus anaerobius, и один из видов аэробных бактерий Acinetobacter baumannii, которые были обнаружены в ходе бактериологического исследования мазка операционного материала.
Оба штамма относятся к условно-патогенным возбудителям, их колонии выявляют на кожных покровах больных, в ротовой полости, носоглотке, конъюнктиве, во влагалище, уретре, толстом кишечнике. Данные бактерии при соответствующих условиях являются причиной септического эндокардита, воспалительных заболеваний мочевыводящих путей, гнойно-некротических заболеваний кожи, включая идиопатическую фульминантную гангрену паховой и генитальной области.
Гангрена Фурнье у пациента преклонного возраста была вызвана вследствие переохлаждения, в сопровождении нестандартного сочетания возбудителей микст-инфекции. Наличие Acinetobacter baumannii, имеющего множественные механизмы резистентности к антибактериальной терапии, утяжелило процесс лечения пациента.
Диагноз гангрена Фурнье предполагает экстренное хирургическое вмешательство операцией [1; 3; 4; 15]. Необходим комплексный подход в тактике ведения пациента с гангреной Фурнье, при этом обеспечивают интенсивную инфузионную и дезинтоксикационную терапию, введение антибактериальных средств, неотложное оперативное хирургическое вмешательство и на втором этапе выполнение реконструктивных кожных пластик лоскутами или трансплантатами.
В нашем клиническом случае комплексное лечение и двухэтапное выполнение хирургических вмешательств способствовали гладкому послеоперационному течению выздоровления больного.
1. Эпифасциальная флегмона промежности у пациента преклонного возраста вызвана нестандартным сочетанием возбудителей микст-инфекции: Peptostreptococcus anaerobius, Acinetobacter baumannii complex. Наличие Acinetobacter baumannii, имеющего множественные механизмы резистентности к антибактериальной терапии, усложняет процесс лечения пациента.
2. Двухэтапное хирургическое лечение больного с гангреной Фурнье в сочетании с комплексным подходом в тактике ведения обеспечило благоприятный исход заболевания.
Заболеваемость МКБ в Российской Федерации (2005-2016 гг) Скрининг РПЖ: современное представление и организация Первично-множественный рак переходноклеточного эпителия Андрогенный скрининг у мужчин старше 50 лет
Роль стволовых клеток в лечении недержания мочи Перкутанная нефролитотрипсия при инфицированной моче Протезирование яичка в детском и подростковом возрасте: результаты мультицентрового исследования Преждевременная эякуляция – современное состояние проблемы
Альтернативные методы лечения локализованного рака предстательной железы Частичное удвоение уретры: парауретральный ход Сравнительный обзор одноразовых гибких уретеронефроскопов
Распространенность симптомов нарушения функции нижних мочевых путей у мужчин по результатам популяционного исследования Модель пациент-центрированной системы организации медицинской помощи.
Прогнозирование развития эректильной дисфункции и сердечно-сосудистых заболеваний Прогностические факторы выживаемости больных при раке предстательной железы
Рекомендации по лечению рака предстательной железы с помощью высокомощностной внутритканевой лучевой терапии (брахитерапии). Экспертное совещание
Радиоизотопная лимфосцинтиграфия при РПЖ Метаболические факторы риска и формирование мочевых камней Ампутация мочеточника при выполнении контактной уретеролитотрипсии
Принципы «Медицины 4П» в организации медицинской помощи на примере урологических заболеваний Изменения электролитного состава мочи под действием гипохлорита натрия. Возможность уменьшения риска рецидива нефролитиаза
Предварительные результаты многоцентрового исследования РПЖ Анализ оказания специализированной медицинской помощи пациентам с макрогематурией, почечной коликой.
Медицинская помощь пациентам с острой задержкой мочеиспускания Прогностическое значение истинного кастрационного уровня тестостерона..
Предикторы гиподиагностики рака мочевого пузыря Сохранение фертильности у больных опухолями яичек Цитокиновый статус больных с хроническим циститом
Современная демографическая ситуация в России Определение мутаций генов FGFR3 и PIK3CA в ДНК из осадка мочи у больных раком мочевого пузыря
Нейроэндокринная дифференцировка при раке предстательной железы Роль вирусов в канцерогенезе рака мочевого пузыр..
Клинико-экономическая оценка скрининга РПЖ Комбинация РСАЗ TMPRSS2-ERG в диагностике РПЖ: первый опыт Рекомендации по лечению РПЖ методом низкодозной .
Роль дистанционного образования в повышении уровня специалистов первичного звена здравоохранения. Сравнительный анализ онкологических результатов ..
Организация работы по улучшению клинических и экономических результатов медицинской помощи при раке предстательной железы Сравнение результатов открытой, лапароскопической и робот-ассистированной нефрэктомии при раке почки Сравнительный анализ функциональных результатов позадилонной ..
Медико-экономические аспекты комплексной этапной стандартизированной программы диагностики и лечения доброкачественной гиперплазии предстательной железы
Уронефрологическая заболеваемость и смертность в РФ за 2002-2012 Андрогены и ишемия в патогенезе ДГПЖ РСА3: первые результаты
Стандартизированная программа диагностики и лечения ДГПЖ Хромограмма-А сыворотки крови при заболеваниях предстательной . Задержанная эякуляция
Заболеваемость МКБ в Иркутской области HIFU-терапия местного рецидива рака. Внепростатические источники простатического.
Программа "Урология" в Воронежской области Анализ уронефрологической заболеваемости Ожирение и мочекаменная болезнь
Клинико-экономический анализ оперативного лечения РПЖ Брахитерапия РПЖ: постимплантная дозиметрия и зависимость. Моделирование канцерогенеза предстательной железы
Урологическая заболеваемость в Нижегородской области Стресс, метаболический синдром и хроническая болезнь почек TVT - 10 лет в России
Программа «Урология» - модернизация здравоохранения Ишемия мочевого пузыря как причина его дисфункции . Современные тенденции в эпидемиологии, диагностике .
Урологическая заболеваемость в РФ в 2005-2010 годах Трансуретральная энуклеация предстательной железы (TUEB) Влияние стандартизации методов определения ПСА на .
Инвалидность вследствие заболеваний мочеполовой системы в РA Стандартизация терминов, методов получения и представления . Эректильная дисфункция у пациентов с .
Уронефрологическая заболеваемость детей в Российской Федерации Структура урологических заболеваний в популяции . Стандартизированный подход к ведению больных с МКБ
Урологическая заболеваемость в РФ в 2002-2009 годах Сравнительный анализ клинических и экономических. Клинико-статистическая классификация андрологических .
Оперативное лечение рака предстательной железы Влияние фетальных костномозговых мезенхимальных . Патогенное минералообразование в почках .
Анализ некоторых аспектов обеспечения заместительной . Российская система последипломного образования Образовательная программа подготовки резидентов
Уронефрологическая заболеваемость детей в РФ Первые результаты целевой программы диагностики . Оценка мужского репродуктивного здоровья молодежи .
Анализ уронефрологической заболеваемости в РФ Объем выборки для популяционного изучения общей . Морфологические изменения в ткани предстательной .
Николай Алексеевич Лопаткин - основатель НИИ урологии Фундаментальные исследования в НИИ урологии 30 лет НИИ Урологии
Главное меню
Главное меню
Гангрена Фурнье (ГФ) молниеносная спонтанная гангрена мошонки (острый фасциит) представляет собой гангренозный процесс, чаще всего развивающийся после инфицирования травмированных тканей мошонки и промежности. Как правило, возбудителем ГФ является комбинация нескольких микроорганизмов: стафилококковые, стрептококковые бактерии, энтеробактерии, анаэробные бактерии и грибы. Заболевание быстро прогрессирует, вызывая некроз тканей кожи, подкожной клетчатки и мышечной стенки [1, 6].
Основными клиническими стадиями течения гангрены Фурнье являются:
- продрома, которая может длиться 2-7 дней;
- интенсивная боль в области гениталий, что иногда сопровождается отеком окружающих тканей;
- увеличение боли и чувствительности вместе с прогрессированием эритемы кожи;
- потемнение кожи над местом поражения, подкожная крепитация;
- гангрена части гениталий, гнойные выделения из раны [3].
Летальность при ГФ достигает 30-40% и она прямо пропорциональна площади пораженной инфекционным процессом области.
Если кроме тканей мошонки в патологический процесс вовлечено одно или два яичка, то летальность увеличивается до 60-90% [4, 5].
Материалы и методы
Изучены клиническое течение, осложнения и отдаленные результаты лечения 13 больных с ГФ в период с 1982 по 2009 гг. Степень тяжести заболевания оценивали с помощью Индекса тяжести Фурнье (ИТФ), оценки данных физикального обследования, лабораторных показателей, данных УЗИ, рентгенографии, томографии.
Результаты и их обсуждение
Все 13 больных поступили в урологическое отделение больницы по ургентным показаниям. Из них 7 были госпитализированы в первые часы заболевания, 4 в течение 6-8 часов после возникновения симптомов, а 2 больных обратились в больницу через 24 часа после начала болезни. Средний ИТФ был 9,1 (от 0 до 15). Средний ИТФ больных, которые остались живы, был 8,6, а умерших 12,4 балов.
При обследовании установлено, что в 6 наблюдениях областью поражения была только мошонка и в незначительной степени близлежащие ткани; в 4 в гнойный процесс был втянут половой член; у 2 больных была поражена передняя брюшная стенка и в 1 наблюдении в процесс были втянуты ткани внутренней поверхности бедра (рисунки 1, 2).
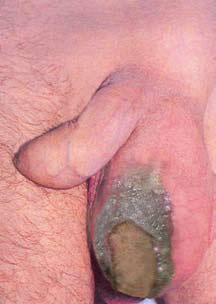
Рисунок 1. Гангрена Фурнье: потемнение и некроз кожи над местом поражения, гнойные выделения из раны
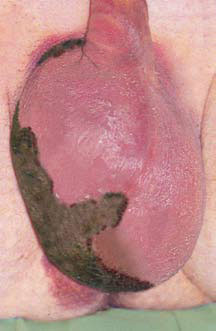
Рисунок 2. Гангрена Фурнье: потемнение кожи над местом поражения, отек мошонки
Заболевание у всех пациентов имело молниеносное течение. Площадь поражения расширялась крайне быстро, переходя на окружающие ткани. При поступлении у одного из больных площадь поражения мошонки была 5 см в диаметре, а уже через 30 минут, к началу оперативного вмешательства, была поражена вся мошонка, что проявлялось характерным потемнением кожи над инфицированной областью кожи.
При рентгенологическом исследовании у больных с распространением гнойного процесса на переднюю брюшную стенку, визуализировался свободный газ в тканях брюшной стенки. При ультразвуковом обследовании у 9 больных в тканях мошонки также присутствовал свободный газ. При компьютерной томографии, которая была проведена 3 больным, в тканях мошонки обнаружено значительное количество свободного газа, который распространялся на ткани малого таза (рисунки 3, 4).
Все больные были прооперированы в первый же час после поступления в клинику.
Объем оперативного вмешательства устанавливался в соответствии со следующими критериями:
- иссечение всех некротизированных тканей включительно с фасциями (рисунок 5);
- при крепитации тканей (свидетельство их поражения) последние следует иссекать;
- если мягкие ткани тупо отделяются от фасций (свидетельство фасциита) они подлежат удалению.
- границы здоровых тканей характеризуются более активным кровотечением.
После иссечения всех некротизированных тканей, яички оказывались обнаженными и их необходимо удерживать в постоянном влажном состоянии. В послеоперационные раны введились дренажные трубки (рисунок 6).
После окончания оперативного вмешательства, больные получали мощную антибактериальную и дезинтоксикационную терапию с использованием препаратов широкого спектра действия. Учитывая разнообразие микрофлоры, использовали антибиотики с широким спектром действия. Параллельно больным проводили контроль функции почек.
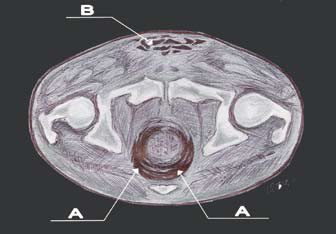
Рисунок 3. На схеме компьютерной томограммы свободный газ в прямой кишке и в тканях передней брюшной стенки
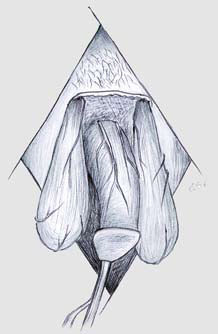
Рисунок 6. Схема операции иссечение всех некротизированных тканей, оба яичка обнажены и постоянно увлажнялись антисептическими растворами
В первые сутки после оперативного вмешательства умерло 2 больных, которые обратились позже 24 часов после начала болезни и у которых наблюдалось распространение воспаления на переднюю брюшную стенку и внутреннюю поверхность бедра. У больных развился инфекционнотоксический шок, который стал причиной гибели пациентов.
Состояние третьего умершего больного с распространением гнойного процесса на ткани передней брюшной стенки, поступившего в течение 6-8 часов после появления первых симптомов заболевания, на вторые сутки после операции резко ухудшилось. Несмотря на постоянную антибактериальную терапию, развился некроз с распадом головки полового члена с распространением некроза на ткани промежности, передней брюшной стенки и поверхности обоих бедер. Больному было проведено повторное оперативное вмешательство, но он погиб в ближайшем послеоперационном периоде от генерализированных гнойно-воспалительных осложнений и сепсиса.
У остальных 10 больных послеоперационный период протекал без существенных осложнений.
Через 1-2 месяца, 9 больным были проведены операции по формированию мошонки по Б.А. Вицину в два этапа. Один больной отказался от операции по формированию мошонки и был выписан для продолжения лечения по месту проживания. При осмотре этого пациента через 3 месяца после выписки, оказалось, что яички самостоятельно покрылись грануляциями, образовав тем самым кожаный мешок, который укрыл обнаженные яички.
Заключение
Гангрена Фурнье является крайне опасным гнойным заболеванием, как правило, имеет молниеносное течение и требует неотложного оперативного лечения в комбинации с мощной антибактериальной терапией препаратами широкого спектра действия. Летальный исход болезни зависит от площади поражения, времени обращения в стационар после начала болезни, оперативности и радикальности хирургического вмешательства. По показаниям проводятся пластические операции по восстановлению мошонки, иногда возможно самостоятельное заживление раны.
Ключевые слова: гангрена Фурнье, гангрена мошонки, диагностика, лечение, результаты лечения.
Keywords : fournier gangrene, scrotal gangrene, diagnosis, treatment, treatment results.
Гангрена Фурнье ‒ это острая инфекция наружных мужских гениталий с некротизацией мягких тканей. Начальные симптомы включают боль, отек и покраснение генитальной области, температурную реакцию, слабость. В течение 2-7 дней клинические проявления нарастают, цвет кожи изменяется на темный, появляется гнойное отделяемое и мокнутие, боль из-за усугубления процесса некротизации уменьшается. Диагноз устанавливают при осмотре, УЗИ и рентгенографии, возбудителя идентифицируют с помощью культурального исследования. Лечение подразумевает проведение дезинтоксикационной, антибактериальной, противошоковой терапии, хирургическое вмешательство.
МКБ-10

Общие сведения
Болезнь Фурнье (гангренозное рожистое воспаление мошонки, эпифасциальный некроз, субфасциальная флегмона и гангрена половых органов) - полимикробный некроз тканей мошонки и пениса. Болезнь впервые была описана 1764 г. немецким врачом Бауреном. В 1883 г. французский венеролог Жан Альфред Фурнье обобщил наблюдения за пятью молодыми людьми, страдающими от быстропрогрессирующей гангрены полового члена и мошонки. С тех пор болезнь носит его имя. Патология не имеет эндемических районов и не зависит от времени года. Типичный портрет больного с гангреной гениталий выглядит так: мужчина старше 65-70 лет с тяжелой сопутствующей патологией и/или злоупотребляющий алкоголем.

Причины
Заболевание мультифакторно. Причины обширного инфекционного процесса гениталий могут быть установлены в 75-95% случаев. Из возбудителей наиболее часто идентифицируют стрептококки, стафилококки, фузобактерии, спирохеты, другие анаэробные и аэробные бактерии, в 43% выделяют кишечную палочку. Имеет значение иммунный статус: у лиц с сопутствующей патологией, связанной с иммуносупрессией (СПИД, туберкулез, сахарный диабет, аутоиммунные заболевания, злокачественные новообразования, цирроз печени, алкоголизм, болезнь Крона и пр.) риск возникновения гангрены Фурнье выше. Чаще инфекционный агент попадает в подлежащие ткани с кожного покрова, ректальной или урогенитальной области при следующих обстоятельствах:
- Травмы гениталий и промежности. При травматизации (ущемление, укус, ожог, ранение, нарушение целостности кожного покрова мошонки в результате дерматологических заболеваний и пр.) появляются входные ворота для патогенной микрофлоры, которая при благоприятных условиях начинает активно размножаться. Описано развитие патологии после пирсинга гениталий.
- Урологические манипуляции и операции. Учитывая особенности анатомии мужского мочеиспускательного канала (наличие естественных сужений), слизистая оболочка легко травмируется при катетеризации, бужировании, уретроцистоскопии. Присоединение вторичной инфекции приводит к реакциям воспаления - отеку, инфильтрации, гиперемии, боли. Функционирующий уретральный катетер, фаллопластику при эректильной дисфункции рассматривают как факторы риска для развития гангрены мошонки, особенно у мужчин с иммуносупрессией любого генеза.
- Урогентитальные и проктологические заболевания. Патология мочеполового тракта (простатит, орхоэпидидимит, уретрит и пр.) - очаги хронической инфекции. Гематогенным или лимфогенным путем происходит распространение микробов, что может инициировать развитие гангрены Фурнье. К источникам персистирующей инфекции со стороны кишечника относят парапроктит, трещину прямой кишки, геморрой, дивертикулит, ректальные свищи и другие воспалительные процессы.
Патогенез
Внутрифасциальное проникновение полимикробной инфекции и ее дальнейшее распространение — основной механизм развития гангрены Фурнье. Микроорганизмы по отношению друг к другу обладают симбиотическим действием: одни вырабатывают ферменты, способствующие тромбообразованию в сосудах с уменьшением локального кровотока и гипоксией, другие продуцируют ряд ферментов, облегчающих проникновение через тканевые барьеры и фасции.
Обсеменение патогенами фасций и межфасциальных пространств влечет за собой молниеносное прогрессирование воспаления. В процесс вовлекаются новые зоны, включая переднюю брюшную стенку и внутреннюю поверхность бедер. Благоприятные условия для персистирования микрофлоры обеспечивают рыхлость эпителиального покрова, тонкость эпидермиса, большое количество потовых и сальных желез и волосяных луковиц. Особенности кровоснабжения гениталий — обширная венозная сеть и скудная артериальная — при воспалении приводят к замедлению кровотока и усиленной свертываемости, что усугубляет некротизацию.
Симптомы гангрены Фурнье
Продромальный период характеризуется повышением температуры тела, слабостью. Местные проявления отсутствуют. Длительность периода вариативна и составляет от 2 до 7 суток. На стадии инфильтрации появляются гиперемия (иногда на ее фоне выделяется более красное пятно), отек, боль. По мере прогрессирования клинические проявления становятся ярче, может определяться крепитация при сжатии мягких тканей, обусловленная скоплением газов.
В стадии абсцедирования самочувствие пациента ухудшается, присоединяются симптомы интоксикации. Степень выраженности общих симптомов индивидуальна и зависит от объема вовлеченных тканей. Слабость, потеря аппетита, температура до 39-40°С с ознобом, мышечные боли, ночной проливной пот присутствуют практически у всех пациентов. В ряде наблюдений отмечают изъязвления и волдыри на головке пениса и коже мошонки, которые сменяются некротизацией тканей. Из них может сочиться гнойное отделяемое с неприятным запахом.
Мочеиспускание происходит ослабленной струей с резями. У некоторых пациентов на фоне боли и отека кожный покров гиперемирован без других внешних проявлений, а основной процесс протекает в более глубоких слоях. Если в анамнезе была проникающая травма мошонки, края раны разведены, выделяется гной. Через несколько часов кожа приобретает фиолетовый оттенок, а затем и черный, болевой синдром уменьшается из-за гибели нервных окончаний, что может быть ложно истолковано как улучшение.
Осложнения
Нередко даже социализированные пациенты обращаются за помощью несвоевременно, в тяжелом состоянии. Некроз быстро захватывает мягкие ткани промежности, бедер, передней брюшной стенки. Основное грозное осложнение гангрены Фурнье — присоединение сепсиса при попадании бактерий в кровяное русло и интоксикация организма продуктами их жизнедеятельности. К отдаленным осложнениям относят спаечно-рубцовый процесс и связанную с ним эректильную дисфункцию, нарушение лимфооттока и отек гениталий, хронический болевой синдром из-за формирования рубцовой деформации.
Диагностика
Диагностика основана на данных осмотра, пальпации, истории заболевания. Дифференциальную диагностику проводят с флегмоной мошонки, парапроктитом, рожистым воспалением, гангренозным баланитом и осложненной формой первичной сифиломы. Решение о тактике ведения принимается коллегиально, больного осматривают хирург, уролог, проктолог, анестезиолог, терапевт. Диагностические мероприятия включают:
- Исследование крови. Кровь реагирует на гнойную катастрофу гиперлейкоцитозом, превышающим норму в 3-4 раза, нейтрофилезом и ускорением СОЭ (до 50-60 мм/ч). Положительные результаты культурального исследования крови у пациента с гангреной Фурнье свидетельствуют о септикопиемии. Для выявления коагулопатии на фоне сепсиса дополнительно исследуют профиль коагуляции (коагулограмму).
- Рентгенография мягких тканей. Рентгенографию тканей промежности проводят в качестве первичной инструментальной диагностики, особенно, когда результаты клинического исследования неубедительны. На снимках можно увидеть большое количество газов в мягких тканях, которые определяются еще до появления выраженной некротизации. МРТ органов мошонки лучше визуализирует мягкие ткани, но требует больше времени для диагностики, из-за этого у пациентов в критическом состоянии ее применение ограничено.
- УЗИ мошонки и промежности. Ультрасонография мошонки используют для определения жидкости или газа, степени выраженности отека. Яички и придатки, как правило, не изменены. Ультразвуковое сканирование позволяет диагностировать интратестикулярную травму, скротальный целлюлит, орхоэпидидимит, перекрут яичка, паховую грыжу. К недостаткам УЗИ относят необходимость надавливания на мошонку, что усиливает болевой синдром.
- Биопсия и гистология. Биопсию пораженного участка проводят для дифференциальной диагностики выраженного целлюлита от некротической инфекции. Образец берут из точки максимального размягчения, включая кожу, поверхностную и глубокую фасцию. При морфологическом исследовании отмечается некроз фасций, фибриноидная коагуляция артериол, полиморфно-ядерная инфильтрация, наличие микроорганизмов внутри вовлеченных тканей.
Лечение гангрены Фурнье
Пациента госпитализируют в стационар в отделение гнойной хирургии или урологии. При тяжелом состоянии нередко требуется помещение больного в условия реанимации. Лечение базируется на трех аспектах: дезинтоксикации, антибиотикотерапии и хирургическом вмешательстве в экстренном порядке. В дальнейшем пациенту может понадобиться ряд операций, включая реконструктивные.
- Антибиотикотерапия. Из антибактериальных препаратов выбирают лекарства с максимальной антианаэробной активностью. До получения результатов посева назначают амоксициллин, тикарциллин, карбапенемы, цефалоспорины III и IV поколения, метронидазол. Длительность и дозировка определяются в каждом случае индивидуально.
- Дезинтоксикационная терапия. Детоксикация подразумевает вливание кристаллоидных растворов, альбумина, плазмаферез, гемосорбцию. Некоторым пациентам при почечной недостаточности могут потребоваться сеансы гемодиализа.
- Хирургическое вмешательство. После подтверждения диагноза все нежизнеспособные ткани максимально радикально иссекают, рану раскрывают и выполняют ревизию; флегмоны, абсцессы и гнойные затеки дренируют. По показаниям (обширное гнойно-некротическое поражение аноректальной области) выводят колостому, при задержке мочи выполняют эпицистостомию или устанавливают уретральный катетер. Реже выполняют пенэктомию и орхиэктомию. После стабилизации состояния проводится серия реконструктивных операций. При обширных кожных дефектах прибегают к дермотензии с применением тканевых экспандеров.
- Физиотерапевтические мероприятия. При назначении гипербарической оксигенации в составе комплексной терапии болезни Фурнье эффект от лечения выше, а смертность ниже. Результативность обуславливается увеличением оксигенации артериальной крови и активизацией макрофагов в зоне воспаления. ГБО усиливает проникновение антибиотиков в пораженные ткани, уменьшает отек за счет сужения сосудов, стимулирует синтез фибробластов и образование грануляций.
Прогнозы и профилактика
Летальность при гангрене Фурнье остается высокой и составляет по разным источникам от 47 до 80%. Прогноз для жизни зависит от своевременности оказания медицинской помощи, без лечения смертность достигает 100%. Профилактика включает своевременное лечение проктологических и урологических заболеваний, коррекцию иммунодефицитных состояний, отказ от пирсинга и татуажа гениталий, безопасный секс, адекватную гигиену и здоровый образ жизни. При первых симптомах неблагополучия важно обратиться за медицинской помощью и не заниматься самолечением.
1. Гангрена Фурнье. Клинико-лабораторная картина (обзор литературы)/ Прохоров А.В.// Экспериментальная и клиническая урология– 2016 –№1.
2. Гангрена Фурнье/ Ефименко Н.А., Привольнев В.В.// Клиническая микробиология и антимикробная химиотерапия. – 2008 – Т.10, №1.
3. Гангрена Фурнье в свете современных представлений/ Алиев С.А., Алиев Э.С., Зейналов Б.М.// Хирургия. - 2014 - №4.
4. Диагностика и лечение гангрены Фурнье (практический опыт)/ Джамалов Ф.Г., Набиева Э.В., Абдуллаев М.М., Захидов З.Т., Баранов А.В., Мустафаев Р.Д.// Лазерная медицина. – 2018. – Т. 22, вып. 2.
Гангрена – это омертвление живых тканей (частей органов или участков тела). Может может поражать любые органы и ткани: кожу, мышцы, подкожную клетчатку, легкие, желчный пузырь, кишечник и т. д. Проявляется болями в зоне поражения с последующим исчезновением чувствительности, характерными внешними изменениями. При влажной гангрене отмечается выраженная интоксикация, наблюдается склонность к распространению инфекционного процесса. Диагноз выставляется на основании клинической картины. Лечение - некрэктомия, ампутация или экзартикуляция пораженного сегмента.
МКБ-10

Общие сведения
Гангрена – некроз (омертвление) участков тела или частей органов, при котором наблюдается характерное изменение окраски пораженных тканей. Из-за разрушения гемоглобина и образования сульфида железа они становятся черными, синеватыми или темно-коричневыми. Гангрена может поражать любые ткани и органы, чаще развивается в области дистальных (удаленных от центра) сегментов. Некроз тканей обусловлен прекращением или резким ухудшением кровоснабжения либо разрушением клеток. При этом непосредственные причины развития гангрены могут быть самыми разными – от воздействия микробов до аллергии или поражения в результате чрезмерного нагревания или охлаждения.

Причины
Гангрена развивается в результате непосредственного воздействия на ткани токсических, химических, механических, лучевых, электрических, термических и других факторов. Все причины возникновения гангрены можно разделить на четыре большие группы.
- Физические воздействия. Механическая сила становится причиной гангрены при достаточно обширных травмах (разрывах или размозжениях), при которых происходит разрушение большого количества клеток или даже целых органов. Температурное воздействие вызывает гангрену при повышении температуры более +60С или менее -15С; в первом случае возникает ожог, во втором – отморожение. Механизм развития гангрены при поражении электрическим током сходен с ожогами: в месте выхода тока возникает значительное повышение температуры, буквально сжигающее ткани.
- Химические воздействия. Кислоты вызывают свертывание клеточных белков и становятся причиной развития сухой гангрены. При воздействии щелочей происходит омыление жиров и растворение белков, развивается колликвационный некроз (расплавление тканей), по своему характеру напоминающий влажную гангрену.
- Инфекционные воздействия. Обычно гангрена развивается при огнестрельных или глубоких ножевых ранениях, а также при раздавливании, размозжении тканей и т. д. Однако из-за сопутствующего нарушения питания тканей может возникать при небольших ранках или даже ссадинах у пациентов, страдающих сахарным диабетом. Гангрена может вызываться энтеробактериями, кишечной палочкой, стрептококками, протеем и клостридиями. В последнем случае развивается газовая гангрена.
- Нарушения кровообращения. Являются самой распространенной причиной возникновения гангрены. Нарушения кровоснабжения могут развиться при серьезных нарушениях сердечной деятельности (декомпенсация), закупорке или продолжительном спазме сосудов при атеросклерозе, эмболии, склерозе сосудов, облитерирующем эндартериите или отравлении спорыньей.
Нередко причиной прекращения кровообращения становится ранение или механическое сдавление сосуда. Например, при ущемлении грыжи может развиться гангрена участка кишки, при чрезмерно тугой гипсовой повязке или чрезмерно длительном наложении жгута – некроз конечности. В эту же группу гангрен можно отнести случаи травматического повреждения крупных сосудов в результате ранений при сохранении целостности тканей.
Существует ряд факторов, оказывающих влияние на вероятность развития и особенности течения гангрены. Более бурное и быстрое течение гангрены наблюдается при нарушениях общего состояния организма, обусловленных истощением, интоксикацией, авитаминозом, острыми или хроническими инфекционными заболеваниями, анемией, переохлаждением, болезнями, сопровождающимися нарушениями состава крови и обмена веществ.
К числу местных особенностей, влияющих на развитие гангрены, относится состояние стенок сосудов (изменения вследствие склероза или эндартериита), тип строения сосудистой системы (рассыпной, с большим количеством анастомозов и коллатералей, при котором вероятность развития гангрены уменьшается или магистральный, при котором гангрена может развиться при повреждении всего одного сосуда), а также степень дифференциации тканей (высокодифференцированные ткани, например, мозговая или легочная переносят повреждения хуже, чем низкодифференцированные, например, жировая).
Инфицирование тканей усугубляет течение процесса, способствует переходу сухой гангрены во влажную и вызывает быстрое распространение некроза. Чрезмерное охлаждение вызывает спазм сосудов, что еще больше усугубляет нарушения кровообращения и способствует распространению некротических изменений. Избыточное согревание стимулирует обмен веществ в тканях, что в условиях недостаточного кровоснабжения также приводит к ускорению процесса развития гангрены.
Классификация
С учетом консистенции погибших тканей и особенностей клинического течения выделяют сухую и влажную гангрену. Влажная гангрена склонна к более тяжелому течению чаще представляет непосредственную опасность для жизни пациента. С учетом этиологических факторов гангрены подразделяются на инфекционные, токсические, аллергические, ишемические и т. д. Кроме того, выделяют газовую гангрену, которая вызывается анаэробными микроорганизмами, поражает преимущественно мышечную ткань и имеет определенные особенности течения.
Симптомы гангрены
Сухая гангрена
Как правило, сухая гангрена развивается в случаях постепенного нарушения кровоснабжения. Чаще наблюдается у обезвоженных, истощенных пациентов, а также у больных сухого телосложения. Обычно бывает ограниченной, не склонна к прогрессированию. Ткани при этой форме гангрены сморщиваются, высыхают, уменьшаются в объеме, уплотняются, мумифицируются, становятся черными с синеватым оттенком или темно-коричневыми.
На начальных стадиях гангрены пациент испытывает сильные боли в области конечности. Кожа в зоне поражения сначала бледнеет, затем становится мраморной, холодной. Пульс на периферических артериях не определяется. Конечность немеет, чувствительность нарушается, однако болевые ощущения сохраняются даже в период выраженных некротических изменений. Длительная боль при гангрене обусловлена продолжительным периодом сохранности нервных клеток в очагах распада и сдавлением нервных стволов из-за реактивного отека тканей, расположенных проксимально (ближе к центру тела) от очага поражения.
Сухая гангрена начинается в дистальных (удаленных) отделах конечности, а затем распространяется вверх, до места с нормальным кровообращением. На границе пораженных и здоровых тканей образуется демаркационный вал. Если некротический участок не удалить оперативным путем, он постепенно отторгается сам, однако этот процесс занимает длительное время.
На начальных этапах очень важно не допустить перехода сухой гангрены с ее относительно благоприятным течением в более опасную и тяжелую форму – влажную гангрену. Поэтому до начала высыхания тканей необходимо обеспечить строгое соблюдение правил асептики. Пострадавшие участки укрывают сухими стерильными салфетками, проводят регулярные перевязки.
Распад некротизированных тканей при сухой гангрене практически не выражен. Малое количество всасываемых токсинов, отсутствие интоксикации и удовлетворительное общее состояние пациента позволяют не проводить раннее оперативное лечение. Хирургическое вмешательство при этой форме гангрены обычно выполняют только после того, как демаркационный вал полностью сформируется.
Влажная гангрена
Влажная гангрена обычно развивается в условиях внезапного, острого нарушения кровоснабжения пораженного участка. К этой форме гангрены больше склонны полные, «рыхлые», пастозные пациенты. Кроме того, влажная гангрена возникает при некрозе внутренних органов (легких, кишечника, желчного пузыря).
При влажной гангрене некротизированные ткани не высыхают. Вместо этого формируется очаг гниения. Продукты распада из этого очага всасываются в организм, вызывая тяжелую интоксикацию и серьезно нарушая общее состояние больного. В омертвевших тканях интенсивно размножаются микроорганизмы. В отличие от сухой гангрены, при влажном некрозе омертвление быстро распространяется на соседние участки. Демаркационный вал не формируется.
На начальных этапах развития влажной гангрены кожа на пораженном участке становится бледной, холодной, затем приобретает мраморную окраску. Возникает значительный отек. На коже появляются темно-красные пятна и пузыри отслоившегося эпидермиса, при вскрытии которых выделяется сукровичное содержимое. При осмотре хорошо видна синеватая венозная сеть. Пульс на периферических артериях исчезает. В последующем пораженный участок чернеет и распадается, образуя зловонную серовато-зеленую массу.
Состояние пациента с влажной гангреной резко ухудшается. Отмечаются выраженные боли, снижение артериального давления, учащение пульса, значительное повышение температуры, заторможенность, вялость, сухость во рту.
Из-за ухудшения общего состояния и интоксикации, обусловленной всасыванием продуктов распада тканей, резко снижается способность организма противостоять инфекции. Гангрена быстро распространяется, захватывая вышележащие отделы. При отсутствии своевременной специализированной помощи развивается сепсис и наступает смерть. Особенно тяжелое течение гангрены наблюдается у больных сахарным диабетом. Это обусловлено ухудшением микроциркуляции, нарушением обмена веществ и снижением общей сопротивляемости организма.
Чтобы предотвратить распространение инфекции при влажной гангрене, удаление пораженных тканей (ампутацию или некрэктомию) производят в самые ранние сроки.
Гангрена внутренних органов
Клинические признаки гангрены внутренних органов зависят от локализации патологического процесса. При состояниях, обусловленных некрозом органов брюшной полости, наблюдаются симптомы перитонита: повышение температуры, интенсивные боли в животе, не приносящие облегчения тошнота и рвота. При осмотре выявляется резкая боль при надавливании. Мышцы передней брюшной стенки напряжены. Определяются специфические симптомы (Щеткина-Блюмберга, Воскресенского, Менделя). Характерным признаком является симптом мнимого благополучия – резкая боль в момент перфорации, которая затем уменьшается, а через 1-2 часа вновь усиливается.
При гангрене легкого наблюдается высокая температура, проливные поты, вялость, учащение пульса и снижение АД. Состояние больного тяжелое и быстро ухудшается. При откашливании выделяется зловонная мокрота, которая при отстаивании разделяется на три части: нижнюю – густую крошковатую массу (разрушенную легочную ткань), среднюю – коричневую жидкую с примесью крови и гноя и верхнюю – пенистую. В легких прослушиваются множественные влажные хрипы.
Лечение гангрены
Лечение проводится в условиях стационара и включает в себя общие и местные мероприятия. При гангрене, возникшей вследствие воздействия химических и механических факторов (размозжение конечности, ожоги, отморожения и т. д.) пациента направляют к травматологам-ортопедам.
Выбор отделения при других видах гангрены зависит от локализации патологии: лечением гангрены органов брюшной полости (поджелудочной железы, аппендикса, желчного пузыря, кишечника), а также гангрены конечностей при сахарном диабете занимаются хирурги (отделение общей хирургии), лечением гангрены легкого – торакальные хирурги, лечением гангрены, обусловленной сосудистой патологией – сосудистые хирурги.
Пациенту с гангреной назначают постельный режим. Принимают меры для стимуляции кровообращения и улучшения питания тканей. Чтобы устранить рефлекторный спазм коллатеральных сосудов по показаниям выполняют новокаиновые блокады.
Проводятся общие лечебные мероприятия по улучшению функции сердечно-сосудистой системы, борьбе с инфекцией и интоксикацией. Производится внутривенное введение растворов, плазмы и кровезаменителей, при необходимости – переливание крови. Назначаются антибиотики и сердечные препараты.
При гангрене, развившейся вследствие поражения сосудов, одной из важнейших задач является восстановление кровообращения в еще жизнеспособных тканях. При тромбозах назначают тромболитические препараты. В случае необходимости выполняют оперативные вмешательства на артериях.
Тактика местного лечения зависит от вида гангрены. При сухой гангрене на начальных этапах проводится консервативная терапия. После формирования демаркационного вала и мумификации некротизированного участка выполняется ампутация или некрэктомия. Уровень ампутации выбирается так, чтобы максимально сохранить функцию конечности и при этом обеспечить благоприятные условия для заживления культи. В ходе оперативного вмешательства дистальная часть культи сразу закрывается кожно-мышечным лоскутом. Заживление происходит первичным натяжением.
При влажной гангрене показано немедленное иссечение некроза в пределах здоровых тканей. Некрэктомия или ампутация производятся в экстренном порядке. Конечность отсекается гильотинным способом. Формирование культи осуществляется после очищения раны. При гангрене внутренних органов проводится экстренное оперативное вмешательство для удаления некротизированного органа.
Прогноз и профилактика
Прогноз для сохранения пораженного участка неблагоприятный, для жизни при сухой гангрене благоприятный. Исход влажной гангрены зависит от распространенности поражения и наличия осложнений. Мероприятия по предупреждению гангрены включают в себя раннюю диагностику и своевременное лечение заболеваний, которые могут стать причиной развития некроза. При травмах проводится профилактика инфекции, принимаются меры по улучшению кровоснабжения пораженного участка.
Читайте также:

