Аллергические высыпания на теле и возникающая при этом одышка
Обновлено: 28.04.2024
Аллергический бронхит — это воспаление стенок бронхов, которое возникает вследствие гиперергических иммунных реакций. Болезнь провоцируют различные аллергены: бытовые, растительные, инфекционные, продукты химического производства. Заболевание проявляется приступообразным кашлем, затруднением дыхания, явлениями дыхательной недостаточности. План диагностики включает рентгенографию грудной клетки, спирометрию, лабораторные исследования крови и мокроты. Лечение предполагает исключение контакта с аллергенами, медикаментозную терапию с применением бронходилататоров, кортикостероидов, антигистаминных препаратов.
МКБ-10

Общие сведения
Аллергический бронхит — распространенная проблема детского возраста. Заболевание обычно становится компонентом «аллергического марша» у детей, а если не проводится своевременное лечение, оно нередко трансформируется в бронхиальную астму. Поражение бронхолегочной системы с характерным обструктивным компонентом типично для дошкольников и школьников, в более раннем возрасте патология у детей встречается редко. Частота болезни постоянно увеличивается на фоне нарастающей сенсибилизации населения, что объясняет высокую актуальность проблемы и ее лечения.

Причины
Для формирования аллергического бронхита требуется провоцирующий фактор — эндогенный или экзогенный аллерген, в ответ на который у детей запускается характерная иммунная гиперергическая реакция. В раннем детском возрасте частым триггером выступают пищевые аллергены, по мере взросления ребенка на первый план выходит домашняя пыль, растительные факторы, продукты жизнедеятельности кишечных гельминтов. Все причины бронхита можно разделить на следующие группы:
- Ингаляционные. В эту категорию входят бытовые триггеры (пыль, клещи), эпидермальные антигены (шерсть и секреты домашних животных, частицы эпидермиса, волосы человека), пыльцевые аллергены. Развитие аллергического бронхита возможно при вдыхании паров лакокрасочных изделий, сильно пахнущей бытовой химии.
- Энтеральные. Пищевые факторы типичны для раннего возраста, именно они вызывают первые проявления поражения дыхательной системы у детей. Наиболее часто патологию провоцируют яйца, коровье молоко, орехи, цитрусовые. К энтеральным триггерам принадлежат некоторые лекарства.
- Инфекционные. Сюда относят характерные для детей гельминтозы (аскариды, власоглав, острицы), негативное воздействие простейших, плесневых грибов. Аллергическое воспаление бронхов нередко возникает как осложнение стафилококковой, стрептококковой инфекции, некоторых вирусных процессов при их некорректном лечении.
- Эндоаллергены. В эту категорию входят все виды аллергенов, которые образуются в организме под действием физических вредных факторов, при ишемии органов и тканей, изменении структуры белков макроорганизма во время инфекционных заболеваний.
Факторы риска
Помимо действия аллергенов, как непосредственной причины болезни, для развития патологии требуются предрасполагающие факторы. Более 50% детей имеют наследственную предрасположенность к атопическим заболеваниям, зачастую при детальной оценке анамнеза выявляется патологическое течение беременности и родов.
Кроме того, в последние десятилетия наметилась тенденция к росту числа аллергозов, что связано с антигенной нагрузкой на ребенка при использовании вакцин, сывороток, лекарств, повсеместным влиянием промышленных факторов, народными, а не традиционными методами лечения.
Патогенез
Развитие респираторного аллергоза протекает по первому (реагиновому) типу аллергической реакции, согласно классификации Джелла и Кумбса. Он проявляется усиленной выработкой иммуноглобулинов класса Е, а основными компонентами воспалительной реакции в стенке бронхов выступают базофилы, тучные клетки, эозинофилы. Специфической чертой такого процесса является быстрота появления симптоматики после контактного воздействия аллергенов.
В механизме формирования иммунного воспаления выделяют 3 последовательные фазы. Первая стадия — иммунологическая. Она начинается с неспецифического взаимодействия аллергена с макрофагами, в результате чего активизируется выработка специфических антител. В-лимфоциты начинают синтезировать IgE, которые циркулируют в кровотоке, оседают на тучных клетках и гладкомышечных элементах.
На втором этапе начинается патохимическая реакция. В ее развитии основную роль играют тучные клетки (базофилы), в цитоплазме которых присутствуют гранулы медиаторов. Начинается процесс дегрануляции: через 20-30 минут после взаимодействия с аллергеном выделяются медиаторы первого порядка — гистамин, триптаза, фактор хемотаксиса нейтрофилов, а спустя 2-6 часов медиаторы второго порядка — лейкотриены, тромбоксаны, простагландины.
Повреждение бронхов происходит на третьем этапе — при патофизиологической фазе иммунной реакции. Под влиянием воспалительных медиаторов развивается капилляропатия, формируются клеточные инфильтраты, возникает отечный синдром. На этой стадии у детей заметны клинические симптомы. наблюдается гиперреактивность бронхов, узость дыхательных путей, поэтому быстро нарастает обструктивный компонент.
Симптомы аллергического бронхита
Основным признаком болезни считается мучительный приступообразный кашель. Приступы с одинаковой частотой встречаются днем и ночью, могут усиливаться при повторном взаимодействии с триггером. При кашле выделяется незначительное количество вязкой слизистой или мутной мокроты. Нередко за 2-3 дня до появления кашлевых пароксизмов ребенок жалуется на першение в горле, водянистые выделения из носа.
Для поражения бронхов, протекающего с явлениями обструкции, типично свистящее дыхание. Эти звуки настолько сильно выражены, что родители замечают их даже на расстоянии. «Свист» в дыхательных путях усиливается при кашлевом приступе. Также у детей учащается дыхание до 25–30 и более за минуту, что свидетельствует о неэффективности вентиляции легких, появлении одышки, прогрессирующей гипоксии тканей.
Отличительной чертой аллергического бронхита служит умеренно выраженный интоксикационный синдром. У большинства детей температура тела нормальная или субфебрильная, из дополнительных симптомов беспокоят повышенная утомляемость, головные боли, снижение аппетита. Из-за частого мучительного кашля пациенты становятся раздражительными, ночные кашлевые приступы нарушают сон.
Помимо респираторных симптомов, могут проявляться другие признаки аллергии. Нередко образуются кожные высыпания: крупные волдыри, мелкие красные узелки, отечность и покраснение кожи. Сыпь сопровождается интенсивным кожным зудом. В случае проникновения аллергена через ЖКТ наблюдаются расстройства пищеварения: боли и спазмы в животе, тошнота, диарея.
Осложнения
При аллергическом бронхите у детей возможно развитие дыхательной недостаточности (ДН) вследствие явлений бронхообструкции. Сначала возникает компенсированный вариант, лечение которого не представляет сложностей, при отсутствии своевременной помощи ДН переходит в декомпенсированную фазу, сопровождающуюся артериальной гипоксемией, гиперкапнией. Такое состояние является одной из причин полиорганной недостаточности.
При затяжном течении аллергического бронхита отмечается негативное влияние кашля в целом на организм. Вследствие уменьшения присасывающего действия грудной клетки нарушается приток крови к сердцу, повышается артериальное давление. В сочетании с увеличенным венозным давлением появляются мелкие кровоизлияния в конъюнктиву глаз. Длительный сухой кашель приводит к неврозам, снижает качество жизни.
Аллергический бронхит у детей может возникать как первый приступ бронхиальной астмы, которая на начальном этапе, как правило, имеет стертую клиническую картину, напоминает типичную простуду. К настораживающим симптомам относят приступы непродуктивного кашля, которые сопровождаются затруднением выдоха. После окончания пароксизма беспокоят вялость, сонливость, апатичность.
Диагностика
При физикальном осмотре ребенка врачом-педиатром определяются сухие свистящие хрипы, бронховезикулярное дыхание с удлиненным выдохом (экспираторный визинг), коробочный звук при перкуссии над легкими. Выявление одышки, дыхания со «свистом» и мучительных кашлевых приступов дает возможность заподозрить аллергию в качестве этиологии бронхита. Для подтверждения диагноза и выбора лечения назначаются следующие диагностические методы:
- Рентгенография ОГК. При остром аллергическом бронхите изменения представлены двусторонним усилением легочного рисунка, расширением и деструктуризацией корней легких. При частых рецидивирующих воспалениях бронхов отмечается увеличение прозрачности легочных полей, расширение межреберных промежутков, уплощение купола диафрагмы.
- Функциональная диагностика. У детей старше 5 лет используется методика спирометрии, с помощью которой оценивается объемная скорость выдоха, индекс Тиффно, функциональная жизненная емкость легких. Для оперативной оценки пиковой скорости выдоха выполняется пикфлоуметрия. По результатам диагностики дифференцируют обструктивные и рестриктивные нарушения.
- Анализы мокроты. При микроскопическом исследовании мокроты выявляется повышенное число эозинофилов, появление характерных спиралей и кристаллов указывает на развитие бронхиальной астмы. Чтобы исключить инфекционную природу бронхита, используется бактериологический анализ мокроты, исследование на туберкулез.
- Анализы крови. При общеклиническом исследовании определяются эозинофилия, повышение СОЭ, в биохимическом анализе — повышение острофазовых показателей. Специфическим проявлением аллергического бронхита является увеличение уровня иммуноглобулина Е (от ˃1,5 МЕ/мл в возрасте до года, до ˃200 МЕ/мл для 10-16-летних пациентов и ˃100 МЕ/мл для взрослых). Утрети больных общий IgЕ не повышается, а растет только содержание специфических IgЕ к отдельным аллергенам.
- Кожные аллергопробы. После достижения ремиссии аллергического бронхита производится комплексная диагностика для выяснения причинно-зависимых факторов. Чтобы выявить клинически значимые аллергены и степень сенсибилизации, рекомендованы скарификационные пробы.
Лечение аллергического бронхита
Немедикаментозная терапия
Для быстрого купирования острого приступа, предупреждения его рецидивов необходимо изменение образа жизни ребенка, что позволяет по максимуму ограничить контакт с провоцирующим факторами. По возможности исключаются неспецифические факторы, раздражающие бронхи: холодный воздух, запыленность помещений, резкие запахи растений и косметических средств. Родителям категорически запрещено курить при ребенке.
Учитывая высокую распространенность пищевых аллергий у детей, схема лечения обязательно включает щадящую диету. Исключаются вещества, которые могут запустить приступ. К таковым относятся консерванты с метабисульфитом и окисью серы, многие пищевые красители, глутамат натрия. Чтобы не провоцировать псевдоаллергию, рекомендуется сократить потребление продуктов, содержащих гистамин.
При лечении важна адекватная гидратация: обильное питье воды, морсов, несладкого чая. Чтобы уменьшить раздражение бронхов, в помещении поддерживают температуру 20-22 градуса, влажность на уровне 50-60%. Чтобы стимулировать отхождение мокроты из бронхиального дерева, назначается дренажный массаж, дыхательная гимнастика, лечебная физкультура.
Медикаментозное лечение
Терапия аллергического бронхита подбирается педиатром совместно с детским пульмонологом и аллергологом-иммунологом. Лечение включает местные средства для расширения просвета бронхов, уменьшения интенсивности приступов кашля, а также системные лекарства, предназначенные для купирования специфического воспаления в тканях дыхательных путях. В терапевтических целях используются:
- Бронхолитики. Для ликвидации явлений бронхиальной обструкции показаны бронходилататоры короткого действия, которые вводятся при помощи ингалятора или небулайзера. В редких случаях в лечении используются пероральные производные метилксантинов.
- Муколитики. Для разжижения вязкой мокроты у детей применяются препараты амброксола, ацетилцистеина. Возможно назначение для лечения средств рефлекторного действия, фитопрепаратов. Хороший эффект дают ингаляции, которые увлажняют слизистую бронхов, способствуют эффективному отхаркиванию мокроты.
- Антигистаминные препараты. Медикаменты показаны для быстрой ликвидации гипериммунной реакции, уменьшения выброса медиаторов аллергии. Лечение может быть дополнено стабилизаторами клеточных мембран, другими современными противоаллергическими средствами.
- Противовоспалительные средства. Чтобы снизить отечность бронхов и ликвидировать другие симптомы болезни, подбираются средства из группы нестероидных противовоспалительных средств. В тяжелых случаях лечение дополняют ингаляционными или системными кортикостероидами.
При острой недостаточности проводится стандартный комплекс интенсивного лечения: восстановление проходимости дыхательных путей, искусственная оксигенация с введением носовых катетеров или накладыванием лицевой маски, а при тяжелом течении производится искусственная вентиляция легких. Схема лечения также включает улучшение дренажной функции бронхов: аспирацию секрета через эндобронхоскоп, ультразвуковые ингаляции, массаж грудной клетки.
Прогноз и профилактика
Комплексный подход к лечению аллергического бронхита с исключением провоцирующих факторов позволяет быстро купировать симптоматику, восстановить полноценную функцию дыхательной системы. Однако, патология нередко имеет хроническое рецидивирующее течение, может трансформироваться и проявляться в форме бронхиальной астмы, поэтому прогноз для жизни благоприятный, а для выздоровления — сомнительный.
Профилактика бронхита заключается в максимально возможном избегании аллергизирующих воздействий, своевременной терапии острых респираторных инфекций. Для повышения неспецифической резистентности организма требуется сбалансированное витаминизированное питание, укрепление иммунитета, рациональный режим двигательной активности. Для предупреждения рецидива аллергического бронхита проводится диспансерное наблюдение.
1. Острый бронхит у детей: принципы диагностики и терапии/ А.В. Катилов, Л.И. Лайко, Д.В. Дмитриев, С.В. Зайков. — 2017.
3. Современный подход к лечению бронхитов: убеждает то, что доказано/ И.А. Зупанец, И.А. Отришко// Аптека online. — 2013. — №21.
4. Атопия и аллергические заболевания у детей/ И.И. Балаболкин// Педиатрия. Журнал им. Г.Н. Сперанского. — 2003. — №6.
Аквагенная крапивница – иммунопатологическая реакция кожи, индуцированная контактом с водой любой температуры. Сопровождается появлением волдырей, окруженных эритематозным венчиком, кожного зуда, иногда – бронхоспазма или одышки. Диагноз подтверждается положительным тестом при проведении пробы с водой, результатами лабораторных исследований (определение уровня гистамина, сывороточного иммуноглобулина Е, ингибитора С1), биопсии кожи. Лечение включает нанесение на кожу барьерных средств перед взаимодействием с водой, прием антигистаминных препаратов, СИОЗС, анаболических стероидов, фототерапию.
МКБ-10


Общие сведения

Причины
Клинические проявления аквагенной крапивницы развиваются после соприкосновения кожи с водой (пресной, морской, дождевой, водопроводной, дистиллированной), потом, слюной или слезами. Кожная сыпь возникает после мытья рук, умывания, приема душа или ванны, плавания в бассейне или открытом водоеме, ношения мокрой одежды, потоотделения. Появление симптомов может иметь зависимость от солености и количества воды, длительности ее контакта с кожей.
Патогенез
Патофизиология аквагенной крапивницы изучена слабо. За весь период изучения заболевания выдвинуто несколько гипотез, но ни одна из них до сих пор не является доказанной и общепризнанной. Так, дерматологи Шелли и Ронсли изначально предположили, что при взаимодействии воды с кожным салом образуются вещества, которые у предрасположенных людей стимулируют дегрануляцию тучных клеток с высвобождением гистамина. Другие ученые ключевым механизмом считают наличие в эпидермисе некого водорастворимого антигена, который в водной среде диффундирует в дерму, вызывая гистаминовую реакцию.
Однако позднее было доказано, что не у всех пациентов с аквагенной крапивницей отмечается повышение уровня гистамина в период приступа. Это определило поиск гистаминнезависимых механизмов уртикарии. Одна из таких гипотез предполагает, что появление сыпи провоцируется изменением осмотического давления вокруг волосяных фолликулов при контакте с водой. Косвенным подтверждением этой теории являются случаи развития локальной аквагенной крапивницы вскоре после эпиляции.
Другая гипотеза связывает появление волдырей с прочими медиаторами: ацетилхолином, серотонином, брадикинином. При этом отмечено, что в некоторых случаях тяжесть дерматоза коррелирует с концентрацией соли в растворе, что позволяет говорить о солезависимой аквагенной крапивнице.

Симптомы аквагенной крапивницы
Клиническая симптоматика разворачивается через 20-30 минут после попадания на кожу воды любой температуры. В местах контакта появляются мелкие волдыри диаметром 1-3 мм в окружении венчика гиперемии до 3-х см. Может присутствовать жжение, зуд, покалывание кожи. В некоторых случаях наблюдается кожный дермографизм. Уртикарные высыпания при аквагенной крапивнице чаще захватывают шею, верхнюю половину туловища, предплечья, другие части тела. Свободными от зудящей сыпи обычно остаются подошвы и ладони.
Кожные явления стихают в течение 30-60 минут после прекращения контакта с водой. Как правило, в течение последующих нескольких часов пораженные участки остаются невосприимчивы к повторному воздействию воды. Внекожная симптоматика аквагенной крапивницы включает головные боли, головокружение, бронхоспазм, одышку, тахикардию, тошноту.
Аквагенный зуд
Аквагенный (аквагенический) зуд достаточно широко распространен в популяции – о его наличии сообщают 45% населения. Так же, как и крапивница, провоцируется попаданием воды на кожу, однако в отличие от АК, не сопровождается видимыми изменениями кожного покрова. Характеризуется ощущением пощипывания, покалывания, жжения. Обычно сначала в патологический процесс вовлекаются нижние конечности, затем другие части тела. Зудящие ощущения могут сохраняться до 2-х часов.
Аквагенный зуд может быть ассоциирован с пожилым возрастом, истинной полицитемией, гиперэозинофильным синдромом, ювенильной ксантогранулемой, миелодиспластическим синдромом, метастатическим РШМ.
Осложнения
При развитии системных реакций аквагенная крапивница может быть потенциально смертельной. Наиболее опасным осложнением является ангионевротический отек гортани, приводящий к асфиксии и смерти. Хроническое течение заболевания, проблемы с ежедневными гигиеническими процедурами, постоянные ограничения во взаимодействии с водой способствуют возникновению бессонницы и невротических расстройств.
Диагностика
Постановка диагноза аквагенной крапивницы главным образом основывается на анамнезе (рецидивирующие высыпания после контакта с водой) и провокационных пробах. Пациенты должны получить консультацию врача-дерматолога, аллерголога-иммунолога.
- Провокационные пробы. Аквагенный тест заключается в нанесении на кожу компресса, смоченного водой при температуре тела (37˚С), на 20 мин. Тест является положительным при появлении зудящих волдырей. Другие диагностические пробы (тест на дермографизм, тест с кубиком льда, тест с горячей водой) дают отрицательный результат.
- Лабораторные исследования. Уровень гистамина в крови может быть повышен или соответствовать норме. Иногда для дифференциальной диагностики требуется лабораторная оценка сывороточного IgЕ, эозинофильного катионного белка, активности ингибитора С1-эстеразы.
- Биопсия кожи. Гистопатологическое исследование кожного биоптата выявляет выраженный интерстициальный отек, периваскулярную и интерстициальную воспалительную инфильтрацию (лимфоциты, тучные клетки, нейтрофилы), отек эндотелия.

Дифференциальная диагностика
Для постановки правильного диагноза важно исключить другие формы крапивницы, индуцированной физическими факторами:
- дермографическую – вызывается механическим раздражением кожи;
- холинергическую – развивается в ответ на действие повышенной температуры;
- холодовую – обусловлена воздействием холода;
- солнечную – характеризуется появлением сыпи после пребывания на солнце;
- вибрационную – элементы уртикарной сыпи появляются в местах вибрационного воздействия.
- аквагенный зуд – отличается отсутствием видимых кожных изменений.
Также необходимо отдифференцировать другие кожные заболевания, проявляющиеся уртикарными высыпаниями: аллергический дерматит, герпетиформный дерматит, уртикарный васкулит, многоформную эритему и др.
Лечение аквагенной крапианицы
Из-за редкой встречаемости заболевания существует мало данных об эффективности тех или иных методов лечения. В отличие от других видов физической крапивницы, когда можно избежать контакта с этиологическим агентом, исключить контакт с водой практически невозможно. В практической дерматологии для лечения аквагенной крапивницы используются следующие методы и их комбинации:
Прогноз и профилактика
При проведении индивидуально подобранного лечения во многих случаях отмечается клиническое улучшение. Случаи спонтанной регрессии заболевания неизвестны. Многие пациенты, страдающие от аквагенной крапивницы, оказываются невосприимчивыми ни к какому лечению. Единственным выходом для них остается пожизненное ограничение взаимодействия с водой, минимизация времени купания, избегание определенных видов деятельности. Ввиду того, что патогенетические механизмы остаются невыясненными, говорить о мерах профилактики не представляется возможным.
2. Aquagenic urticaria diagnosed by the water provocation test and the results of histopathologic examination/ J. E. Seol, D.H.g Kim, S.H. Park, J. N. Kang, H.S. Sung, H. Kim// Ann Dermatol. - 2017. - Vol. 29, №3.
3. Aquagenic urticaria: contact sensitivity reaction to water/ Shelley WB, Rawnsley HM.// JAMA. – 1964; 189.
4. Aquagenic urticaria: report of a case and review of the literature/ Luong K, Nguyen L.// Ann Allergy Asthma Immunol. - 1998; 80.
Острые аллергические реакции – это патологические состояния, возникающие вследствие гиперчувствительности организма к проникающим извне аллергенам и характеризующиеся внезапным развитием локализованных или генерализованных аллергических реакций. К локализованным формам относят крапивницу, ангиоотек, ларингоспазм и бронхоспазм, к системным – анафилактический шок и распространенные токсико-аллергические дерматиты. Проявления острой аллергической реакции зависят от ее формы, состояния организма, возраста и других факторов. Лечебные мероприятия включают элиминацию аллергена, восстановление жизненно важных функций, введение антигистаминных средств и глюкокортикостероидов.
МКБ-10
Общие сведения
Острые аллергические реакции – это заболевания, развивающиеся при наличии повышенной чувствительности иммунной системы к проникающим в организм извне аллергенам. Обычно при этом выявляются признаки аллергической реакции немедленного типа с внезапным острым началом, распространением патологического процесса на различные органы и ткани, выраженным нарушением жизненно важных функций организма. По статистике каждый десятый житель нашей планеты когда-либо переносил острую аллергическую реакцию. Выделяют легкие (локализованные) проявления гиперчувствительности в виде обострения аллергического риноконъюнктивита и ограниченной крапивницы, среднетяжелые – с развитием распространенной крапивницы, отека Квинке, ларингоспазма, бронхоспазма и тяжелые – в виде анафилактического шока.

Причины
Развитие острых аллергических реакций обычно связано с воздействием чужеродных веществ, проникающих в организм с вдыхаемым воздухом (бактериальные, пыльцевые, содержащиеся в атмосферном воздухе и домашней пыли аллергены), продуктами питания, лекарственными препаратами, вследствие укусов насекомых, при использовании латекса, нанесении на кожу и слизистые различных неорганических и органических веществ.
Провоцирующими моментами могут выступать экзогенные факторы: экологическое неблагополучие, вредные привычки, неконтролируемое употребление лекарственных средств и бытовой химии. К эндогенным факторам риска относят отягощенную по аллергии наследственность, стрессовые ситуации, иммунные нарушения.
Патогенез
Патологический процесс чаще всего характеризуется развитием острой аллергической реакции немедленного типа. При этом формируется IgE-опосредованная гиперчувствительность к проблемному чужеродному веществу, становящемуся антигеном. Развивающаяся иммунная реакция протекает в присутствии клеток трех типов – макрофагов, T- и B-лимфоцитов. Синтезируемые B-клетками иммуноглобулины класса E располагаются на поверхности клеток-мишеней (тучных клеток, базофилов).
Повторное поступление аллергена в организм приводит к развитию аллергической реакции с активацией клеток-мишеней и выбросом большого количества медиаторов воспаления (это, прежде всего, гистамин, а также серотонин, цитокины и др.). Такая иммунная реакция обычно наблюдается при поступлении пыльцевых, пищевых, бытовых аллергенов, лекарственных средств и сывороток, проявляясь симптомами поллиноза, атопического дерматита и бронхиальной астмы, анафилактическими реакциями.
Механизм возникновения острых аллергических заболеваний может быть обусловлен формированием цитотоксических, иммунокомплексных, клеточно-опосредованных иммунных реакций. В результате развивающихся после сенсибилизации патохимических и патофизиологических изменений появляются типичные симптомы острой аллергии.
Симптомы аллергических реакций
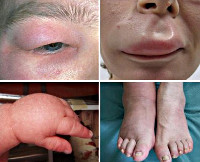
Легкое течение острых аллергических реакций чаще всего проявляется симптомами аллергического ринита (затруднение дыхания через нос, ринорея, приступы чихания) и конъюнктивита (зуд и отечность век, покраснение глаз, светобоязнь). Сюда же можно отнести появление признаков крапивницы на ограниченном участке кожи (округлые пузыри, гиперемия, зуд).
При среднетяжелом течении острых аллергических реакций поражение кожных покровов становится более выраженным и характеризуется развитием генерализованной крапивницы с захватом практически всей поверхности кожи и появлением новых пузырей в течение нескольких суток. Нередко при этом отмечаются признаки ангионевротического отека Квинке с возникновением ограниченного ангиоотека кожи, подкожной клетчатки, слизистых оболочек. Патологический процесс чаще локализуется в области лица, поражая губы и веки, иногда встречается на кистях, стопах и мошонке, может приводить к отеку гортани и слизистой оболочки желудочно-кишечного тракта. Острая аллергическая реакция с развитием воспаления слизистой оболочки гортани и бронхов может вызывать тяжелые осложнения вплоть до летального исхода от асфиксии.
Наиболее тяжелые последствия гиперчувствительности иммунной системы наблюдаются в случае развития анафилактического шока. При этом поражаются жизненно важные органы и системы организма – сердечно-сосудистая и дыхательная с возникновением выраженной артериальной гипотензии, коллаптоидного состояния и потери сознания, а также нарушений дыхания вследствие отека гортани или бронхоспазма. Клинические проявления, как правило, развиваются в течение нескольких минут после контакта с аллергеном, при отсутствии квалифицированной неотложной помощи нередко наступает смерть.
Диагностика
Диагностика острых аллергических реакций предусматривает тщательный анализ анамнестических данных (переносимость лекарственных препаратов и сывороток, перенесенные ранее аллергические заболевания), клинических проявлений аллергии (поражение кожи, верхних дыхательных путей, признаки удушья, обморок, наличие судорог, нарушение сердечной деятельности и т. д.). Необходим осмотр аллерголога-иммунолога и других специалистов: дерматолога, оториноларинголога, гастроэнтеролога, ревматолога и пр.
Выполняются общеклинические лабораторные исследования (крови, мочи), биохимический анализ крови, по показаниям – определение ревматоидного фактора и антинуклеарных антител, маркеров вирусного гепатита, наличия антител к другим микроорганизмам, а также необходимые в данном конкретном случае инструментальные диагностические процедуры. При возможности могут проводиться кожные пробы, определение общего и специфических иммуноглобулинов класса E, а также другие используемые в аллергологии обследования.
Дифференциальная диагностика острых аллергических реакций требует исключения широкого круга различных аллергических, инфекционных и соматических заболеваний, сопровождающихся кожными проявлениями, поражением слизистых оболочек внутренних органов, нарушением функции дыхания и кровообращения.
Лечение острых аллергических реакций
Лечебные мероприятия при острых аллергических реакциях должны включать скорейшую элиминацию аллергена, проведение противоаллергической терапии, восстановление нарушенных функций дыхания, кровообращения и других систем организма. Чтобы прекратить дальнейшее поступление вещества, вызвавшего развитие повышенной чувствительности, необходимо остановить введение лекарственного средства, сыворотки или кровезаменителя (при внутримышечных и внутривенных инъекциях, инфузиях), уменьшить всасывание аллергена (наложение жгута выше места введения лекарства или укуса насекомого, обкалывание этого участка с использованием раствора адреналина).
Проведение антиаллергической терапии предусматривает использование антигистаминных препаратов и глюкокортикостероидных гормонов местно, внутрь или парентерально. Конкретные дозировки препаратов и способ их введения зависят от локализации патологического процесса, тяжести острой аллергической реакции и состояния больного. Симптоматическая терапия направлена на коррекцию нарушенных функций организма и, прежде всего, дыхания и кровообращения. Так при бронхоспазме ингаляционно вводятся бронхолитические и противовоспалительные препараты (ипратропия бромид, сальбутамол и др.), при выраженной артериальной гипотензии назначаются вазопрессорные амины (допамин, норадреналин) с одновременным восполнением объема циркулирующей крови.
В тяжелых случаях неотложная помощь оказывается в условиях реанимационного отделения стационара с применением специальной аппаратуры, поддерживающей функцию кровообращения и дыхания. После купирования острых проявлений аллергических реакций лечение осуществляется врачом-аллергологом-иммунологом с использованием индивидуально подобранной схемы медикаментозной терапии, соблюдением элиминационной диеты, при необходимости – проведением АСИТ.
1. Неотложные состояния в детской аллергологии: учеб.-метод. пособие/ И.А. Козыро, Г.М. Батян, А.В. Сукало. - 2015.
2. Острые аллергические реакции у детей. Клиника, диагностика, неотложная помощь/ Васильева Е.И. - 2004.
4. Оказание скорой медицинской помощи при острых аллергических заболеваниях/ Балаболкин И.И., Намазова Л.С., Сидоренко И.В., Элькис И.С., Тополянский А.В., Верткин А.Л.// Русский медицинский журнал. - 2001 - №20.
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.

Чихание - естественный для организма способ избавления от раздражающих субстанций (пыль, песок и т.д.), которые удаляются вместе с небольшим количеством секреторной жидкости. При аллергии эта реакция становится преувеличенной. Приступы чихания длятся изо дня в день без очевидной причины, при отсутствии признаков простуды.
Заложенность носа, насморк
При аллергии слизистая оболочка носа воспаляется и утолщается. Это приводит к нарушению нормального оттока слизи из носовых ходов или даже полностью его блокирует. Попытки высморкаться ни к чему не приводят и только усиливают заложенность носа. Часто аллергия проявляется непрерывным или эпизодическим выделением из носа большого количества прозрачной водянистой слизи («вода из носа»), тогда как при простуде выделения обычно желтоватые и более густые.
Покраснение и зуд глаз, слезотечение
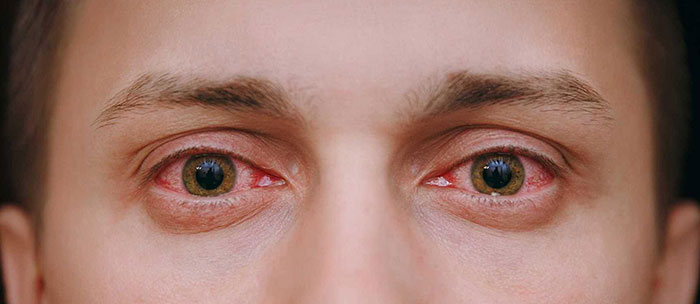
Покраснение глаза, слезы, зуд и жжение могут возникать при попадании в глаз инородного предмета (соринка, песчинка, ресница), но как только причина раздражения устранена, дискомфорт проходит. Однако если у Вас аллергия, ситуация резко меняется: зуд в глазах возникает без внешней причины, и ничто не может его уменьшить. Этот зуд может продолжаться неделями. Веки обычно бывают покрасневшими и опухшими. Характерным является одновременное и одинаковое поражение обоих глаз.
Кашель
Кашель «придуман» организмом для удаления микроорганизмов, пылевых и других инородных частиц, попавших в бронхи. Он является нормальной защитной реакцией при простудном заболевании. Однако, при бронхиальной астме кашель не несет защитную функцию, а является следствием сужения просвета дыхательных путей из-за аллергического воспаления в бронхах. Для такого кашля характерным является приступообразность, «сухость» (т.е. отсутствие мокроты), кашель может быть изнуряющий, «до рвоты». Часто при бронхиальной астме приступ сухого кашля заканчивается обильным отхождением светлой немного пенистой мокроты, после чего наступает облегчение.

Одышка, свисты при дыхании
Одышка – всем хорошо знакомое ощущение нехватки воздуха после пробежки, при занятиях в спортзале, т.е. при интенсивной физической нагрузке. Патологическая одышка при аллергическом воспалении в бронхах возникает в покое или при незначительной физической нагрузке, часто сопровождается ощущением затрудненного выдоха. Нередко такая одышка сопровождается свистами и хрипами при дыхании, которые слышны окружающим.
Приступы удушья
Приступ удушья – это мучительное, вызывающее страх состояние, при котором невозможность дышать проявляется в большей степени затруднением выдоха. Часто такой приступ удушья разрешается кашлем с отхождением белой пенистой мокроты. При приступе возникает желание принять сидячее положение с небольшим наклоном вперед, выпить горячей воды, что в ряде случаев приносит облегчение.
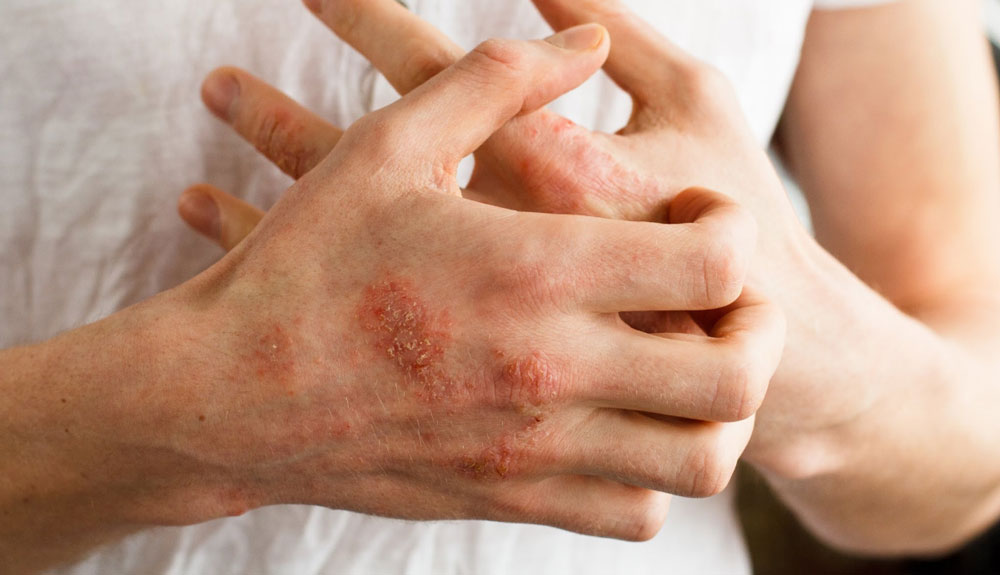
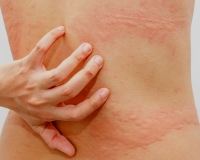
Кожный зуд, покраснения и высыпания на коже
Аллергия – частая, но не единственная причина зуда и кожных высыпаний. В то же время аллергические заболевания кожи всегда сопровождаются зудом. Кожные проявления аллергии могут выглядеть как ожог крапивой или расчесанные укусы насекомых (крапивница), отеки лица и других частей тела отеки (отеки Квинке), а также как красные шелушащиеся пятна различного размера (дерматит).
Высыпания при крапивнице обычно не располагаются на теле симметрично, каждый волдырь держится на коже не более суток, новые волдыри образуются в новых местах.
Излюбленное расположение очагов воспаления при аллергическом дерматите – локтевые и коленные сгибы, внутренняя поверхность рук от локтя до кистей. Такие очаги могут сохраняться годами, изменяя структуру кожи.
Читайте также:

