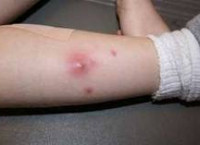
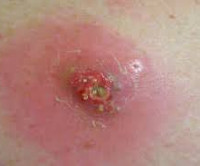
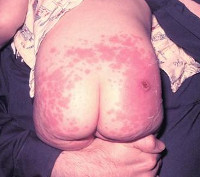
Абсцесс при подкожном введении вакцины
Обновлено: 28.04.2024
Конечно любая вакцина может вызывать побочные реакции, и уплотнение или шишка в месте укола (поствакцинальный инфильтрат) – одна из них. В случае с уплотнением реакция может быть вызвана самим фактом укола и ввода препарата, которому необходимо время, чтобы рассосаться:
- Сразу после укола введенный препарат давит на нежную кожу ребенка, из-за чего возникает шишка.
- Лимфоциты обнаруживают чужеродные тела и активизируются.
- Ошибки во время процедуры прививки:
- укол сделан не в мышцу, а под неё, в жировую клетчатку, где процесс рассасывания лекарства проходит гораздо медленнее
- использована неправильная игла
- нарушена техника введения лекарства
- в место укола попала грязь, из-за чего шишка воспаляется и наполняется гноем: его надо выпустить и прочистить ранку.
Уплотнение и шишка относятся к местным реакциям, и обычно оно наблюдается вместе с болью и покраснением в месте инъекции. Хорошая новость - уплотнение и покраснение после прививки держится недолго и проходит само в течение 1-3 дней. Можно сказать, что это всё классические реакции на вакцину, и к ним надо относится спокойно: по статистике уплотнения появляется у каждого четвертого ребенка (после некоторых прививок – чаще). Если же шишка растет или не проходит через 3-5 дней – это повод обратиться к врачу.
Какие вакцины вызывают уплотнение и шишку
Местные побочные реакции в виде боли, уплотнения и отека, покраснения на месте инъекции дают многие вакцины, кроме того, это обычная реакция на укол. Но некоторые вакцины, например, АКДС, дает ярко выраженные реакции – коротко расскажем о них (здесь будут описаны только местные реакции, про повышение температуры, например, рассказывается в другой статье).
Профилактика COVID-19
После прививки от коронавируса возможны обычные местные реакции в легкой форме: отечность, уплотнение, болезненность, покраснение. Все они проходят через 2-3 дня без постороннего вмешательства, но, если вы испытываете дискомфорт, можно принять лекарство от аллергии. Это относится ко всем вакцинам от ковида, включая Pfizer/BioNTech, Moderna, Спутник V.
АКДС – сложная вакцина, защищающая сразу от нескольких болезней, к тому "славящаяся" наиболее частыми, по сравнению с другими вакцинами, осложнениями. Шишка на ноге не является исключением, и после АКДС встречается практически в 100% случаев, и более ярко выражено.
Шишка, как правило, небольшая (норма – 2-7 см), не болезненная, и должно проходить через 3-5 дней. Бить тревогу стоит, если область уплотнения увеличивается более 8 см, и наблюдается обострение других местных и общих реакций: высокая температура, пульсирующая боль в месте инъекции, красная и горячая кожа, в уплотнении ткань на ощупь мягкая. В таких ситуациях лучше не заниматься самолечением, а сразу обратиться к врачу.
Профилактика коклюша, гепатита В, столбняка, полиомиелита
АДС, АДС-М, Инфанрикс, Пентаксим, Полиорикс, Регевак, Тетраксим могут вызывать боль, покраснение и уплотнение в первые 3 дня.
Профилактика Гепатита А
После вакцин Аваксим, Хавриск и других в первые 3 дня возможны болезненность, отек и покраснение.
Профилактика гриппа
Как и после многих других прививок, вакцины от гриппа (Инфлювак, Ваксигрип и другие) могут дать стандартную местную реакцию в виде болевых ощущений, красноты и небольшой шишки в месте укола.
Профилактика клещевого энцефалита
Обычные боль, уплотнение и покраснение в месте инъекции в течение первых 3-х дней.
Профилактика менингококковой и пневмококковой инфекции
Также в течение первых 3-х дней возможны болевые ощущения, отек и покраснение после вакцин Превенар, Хиберикс, Менинго А+С и им подобным.
Профилактика ВПЧ
Боль, отек и покраснение после вакцины Гардасил возможно в течение 5 дней.
Профилактика бешенства
Cocav – припухлость, покраснение, зуд, болезненность.
Профилактика желтой лихорадки
Обычные местные реакции в течение 3-х дней.
Профилактика брюшного тифа
Вианвак – боль, уплотнение и покраснение в первые 3 дня.
Наблюдение после вакцинации
Если уплотнение небольшое и держится не долее 3-5 дней – беспокоиться не о чем. Многие мамы начинают волноваться при разрастании шишки или когда оно долго не проходит. Но здесь в первую очередь надо смотреть на самочувствие ребенка: если никаких заметных проблем нет, то и не стоит впадать в панику, даже если шишка не рассасывается пару недель.
Чтобы точно знать, какие реакции возможны после прививки, внимательно изучите инструкцию к вакцине. Советуем соблюдать следующие правила после прививки:
- Место укола не мочить и не нагревать, оно должно быть сухим. Выбирайте одежду, чтобы место инъекции не потело.
- Когда моетесь, не трите место укола мочалкой, лучше, если и мыло не будет на него попадать.
- Ничем не обрабатывайте ранку, в том числе мазями (например, Вишневского), кремами, зеленкой и йодом: своими действиями нормальную реакцию организма на прививку вы можете превратить в абсцесс.
- Не трите и не расчесывайте ранку, не мните и давите на неё, не давайте это делать ребенку.
- Одеваться надо в свободную одежду, чтобы место укола не терлось о ткань. Лучше выбрать одежду из натуральных тканей, так как синтетика может вызвать аллергическую реакцию.
Как облегчить состояние
Так как уплотнение относится к обычным местным реакция на вакцину, настоятельно советуем вам не впадать в панику и избегать самолечения: через 3-5 шишка сама рассосется, а неверно выбранные лекарства могут только ухудшить самочувствие. Если ребенок пытается расчесать место укола, можно прикрыть его легкой марлевой повязкой.
Когда пора обратиться к врачу
В подавляющем большинстве случае небольшое уплотнение в месте инъекции – совершенно нормальная реакция и она проходит в течение 3-5 дней, но иногда реакция затягивается, и это уже повод посоветоваться с врачом:
Абсцесс мягких тканей — это расположенная в мышцах или подкожной жировой клетчатке, отграниченная от окружающих тканей и заполненная гнойным содержимым полость. Характеризуется наличием отека, гиперемии, болезненности кожи и симптома флюктуации в зоне поражения. Сопровождается общесоматическими изменениями: головной болью, гипертермией, недомоганием, расстройством сна. Обследование включает осмотр, УЗИ, рентгенографию, диагностическую пункцию абсцесса и бактериологическое исследование его содержимого. После формирования абсцесса производится его вскрытие с последующим послеоперационным дренированием и промыванием растворами антисептиков.
МКБ-10
![Абсцесс мягких тканей]()
![КТ живота и таза. Ограниченное гиподенсное скопление жидкости в толще левой подвздошно-поясничной мышцы (псоас-абсцесс).]()
![КТ предплечья. Ограниченное скопление гноя (красная стрелка) вокруг инородного тела (синяя стрелка).]()
Общие сведения
Абсцесс мягких тканей отличается от других гнойно-воспалительных заболеваний наличием инфильтративной капсулы (пиогенной мембраны). Капсула ограничивает абсцесс от близлежащих анатомических структур и препятствует распространению гнойного процесса. Однако накопление значительного количества гнойного экссудата, увеличение абсцесса и истончение его капсулы могут привести к прорыву с выходом гнойного содержимого в окружающую клетчатку или межмышечные пространства и развитием разлитого гнойного воспаления — флегмоны.
![Абсцесс мягких тканей]()
Причины
Абсцесс мягких тканей обусловлен попаданием в ткани гноеродных микроорганизмов. Примерно в четверти случаев патология вызвана стафилококковой инфекцией. Возбудителями также могут являться стрептококки, кишечная палочка, протей, синегнойная палочка, клостридии и пр. патогенные микроорганизмы. Зачастую отмечается полимикробная этиология. При костном туберкулезе может наблюдаться «холодный» абсцесс, вызванный микобактериями. Основные причины заболевания:
- Травматические повреждения. Проникновение гноеродных микроорганизмов чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений, открытых переломов.
- Отдаленные очаги инфекции. Абсцесс мягких тканей может возникать при распространении микроорганизмов лимфогенным и гематогенным путем из имеющихся в организме гнойных очагов, например, фурункула, карбункула, пиодермии и пр.
- Врачебные манипуляции. Инфицирование может произойти ятрогенным путем при проведении инъекции инфицированной иглой.
- Разъедающие жидкости. В редких случаях наблюдается асептический абсцесс, возникающий в результате попадания в ткани вызывающих их некроз жидкостей (керосин, бензин и др.).
Факторы риска
По наблюдениям специалистов в сфере гнойной хирургии, благоприятствующим фоном является:
- наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит);
- длительно протекающее заболевание желудочно-кишечного тракта (гастроэнтерит, энтерит, колит);
- расстройства периферического кровообращения (при атеросклерозе, варикозе, посттромбофлебитической болезни);
- обменные нарушения (ожирение, гипотиреоз, авитаминоз).
Особенно значимую роль в развитии и прогрессировании гнойного процесса играет сахарный диабет с выраженной ангиопатией.
![КТ живота и таза. Ограниченное гиподенсное скопление жидкости в толще левой подвздошно-поясничной мышцы (псоас-абсцесс).]()
КТ живота и таза. Ограниченное гиподенсное скопление жидкости в толще левой подвздошно-поясничной мышцы (псоас-абсцесс).
Симптомы
Абсцесс мягких тканей характеризуется наличием местных и общесоматических симптомов. К местным признакам относится болезненность, припухлость и покраснение участка кожи, расположенного над абсцессом. Надавливание в пораженной области вызывает усиление боли. При поверхностном расположении местная симптоматика отчетливо выражена. Через несколько дней появляется симптом флюктуации, свидетельствующий о скоплении жидкого содержимого внутри воспалительного очага.
При глубоко расположенном абсцессе местные симптомы не так заметны, флюктуация отсутствует, на первый план выходят изменения в общем состоянии больного. Общесоматические признаки неспецифичны. Пациенты отмечают повышенную утомляемость, периодическую головную боль, разбитость, нарушение сна, подъем температуры тела, которая может достигать 39-40° С и сопровождаться ознобом.
Осложнения
Возможно распространение гнойного процесса с развитием сепсиса, представляющего угрозу для жизни больного. Другими осложнениями абсцесса являются:
- флегмоны мягких тканей, распространяющиеся по межмышечным и клетчаточным пространствам;
- гнойное расплавление стенки близлежащего крупного сосуда с возникновением кровотечения;
- вовлечение в процесс нервного ствола с формированием неврита;
- распространение процесса на твердые структуры с развитием остеомиелита близлежащей кости.
Диагностика
В ходе консультации гнойный хирург обращает внимание на наличие в анамнезе указания на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Для выявления фоновых заболеваний по показаниям привлекают терапевта и других специалистов. План обследования включает следующие диагностические процедуры:
- Объективный осмотр. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Определяется локальная резкая болезненность, отек, гиперемия и гипертермия, в ряде случаев выявляется флюктуация.
- Дополнительные исследования. Глубокие абсцессы требуют назначения УЗИ мягких тканей и диагностической пункции. Полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам. При подозрении на «холодный» абсцесс производят рентгенологическое обследование пораженной области и ПЦР-диагностику туберкулеза.
![КТ предплечья. Ограниченное скопление гноя (красная стрелка) вокруг инородного тела (синяя стрелка).]()
Лечение абсцесса мягких тканей
Основной метод лечения – оперативный. Тактика определяется локализацией, объемом и стадией гнойного процесса, наличием или отсутствием осложнений. При небольших поверхностных абсцессах возможно амбулаторное наблюдение. Госпитализация необходима при рецидивировании, наличии осложнений и тяжелых фоновых заболеваний, выявлении анаэробной инфекции, высоком риске распространения гнойного воспаления при расположении абсцесса на лице, вблизи крупных сосудов и нервов.
Консервативная терапия
В начальной стадии рекомендованы консервативные мероприятия: противовоспалительные средства и УВЧ. В последующем медикаментозную терапию применяют в дополнение к хирургическому лечению. Назначают антибиотики широкого спектра действия, после получения результатов бакисследования схему корректируют с учетом чувствительности возбудителя. При генерализации инфекции необходимо проведение массивной антибактериальной терапии, дезинтоксикационных, инфузионных и симптоматических лечебных мероприятий.
Хирургическое лечение
Сформировавшийся абсцесс мягких тканей подлежит обязательному оперативному лечению. Вскрытие и дренирование обычно проводится хирургом в амбулаторной операционной. В хирургии в настоящее время применяется открытое и закрытое оперативное лечение абсцесса. Закрытое вмешательство производится через небольшой разрез, включает кюретаж стенок и аспирацию содержимого абсцесса, использование двупросветной трубки для дренирования, активную аспирацию и промывание полости после операции.
Открытый способ лечения предусматривает опорожнение и промывание абсцесса антисептиком после его широкого рассечения, дренирование при помощи широких полосок, ежедневный послеоперационный туалет полости абсцесса и перевязки. Швы не накладывают. После санации очага и формирования грануляций применяют мазевые повязки. Рана заживает вторичным натяжением.
Прогноз и профилактика
При своевременном адекватном лечении прогноз благоприятный. Позднее обращение за медицинской помощью может стать причиной развития опасных осложнений. Предупреждение образования абсцесса заключается в соблюдении правил асептики и техники выполнения инъекций, применении только одноразовых шприцев и игл, своевременном лечении гнойных процессов различной локализации, повышении неспецифической резистентности организма, адекватной тщательной первичной обработке ран при травматических повреждениях.
Постинъекционный абсцесс – это ограниченный гнойно-воспалительный очаг в месте инъекционного введения лекарственного препарата. Для абсцесса характерно появление локального отека и покраснения кожи, постепенно увеличивающегося в объеме уплотнения, нарастание болей распирающего характера, флюктуация. Диагноз ставится на основании анамнеза и клинической картины (появление гнойно-воспалительного очага в месте проведения внутримышечных и внутривенных инъекций), данных УЗИ, МРТ мягких тканей. На стадии инфильтрации эффективно консервативное лечение. Сформировавшийся абсцесс вскрывают хирургическим путем и дренируют.
МКБ-10
![Постинъекционный абсцесс]()
Общие сведения
Случаи постинъекционного абсцедирования мягких тканей встречаются у лиц всех возрастов, чаще у тучных, полных пациентов. Большая часть постинъекционных гнойников развивается в области ягодиц, так как для парентерального введения лекарственных средств ягодичную мышцу используют чаще всего. У детей велика доля абсцессов плеча как следствие проведения прививок. Внутривенное введение наркотиков – наиболее частая причина формирования очага нагноения в области локтевой ямки. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркозависимых.
![Постинъекционный абсцесс]()
Причины
- Высокая патогенность микроорганизмов. Разные виды бактерий имеют различную скорость деления клеток и способность противостоять иммунной системе. Золотистый стафилококк или синегнойная палочка чаще вызывают формирование постинъекционного абсцесса, чем условно-патогенные виды, составляющие микрофлору кожи.
- Ослабление иммунитета. Может быть следствием банального сезонного ОРВИ или серьезного сопутствующего заболевания. Вероятность развития абсцессов выше у больных сахарным диабетом, тяжелыми сердечно-сосудистыми, эндокринными, инфекционными заболеваниями.
- Локальное нарушение кровообращения. Этому способствует одномоментное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком абсцедирования является значительное уплотнение в месте уколов. Риск постинъекционного нагноения повышается у лежачих больных, пациентов с пролежнями.
- Местнораздражающее действие лекарств. Спровоцировать гнойное расплавление тканей способны не только бактерии, но и химические вещества. Ошибочное внутримышечное введение препаратов, предназначенных для внутривенных или подкожных вливаний, может вызвать некроз и воспаление. Индивидуальную реакцию может дать препарат, который разрешен для внутримышечного применения, но не подходит конкретному пациенту.
- Нарушение техники инъекций. Факторами развития постинъекционных осложнений служат несоблюдение правил асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость разных лекарственных средств. Одним из последствий неправильной техники может стать повреждение сосудов различного диаметра иглой. Сгустки крови являются субстратом для размножения микроорганизмов и формирования постинъекционного абсцесса.
Патогенез
В основе развития воспалительной реакции лежит выход из поврежденных и погибших клеток во внеклеточную среду большого количества лизосомальных ферментов, которые изменяют обмен веществ в патологическом очаге. В зоне некроза обмен веществ замедляется, а в прилегающих к нему областях резко усиливается, что приводит к повышению потребления кислорода и питательных веществ, развитию ацидоза вследствие накопления недоокисленных продуктов: молочной, пировиноградной и других кислот.
Кровоснабжение патологического очага изменяется: усиливается приток крови и замедляется отток. Этим объясняется покраснение пораженной области. Кровеносные сосуды расширяются, повышается проницаемость капилляров для плазмы крови и клеток. В ткани выходят лейкоциты, макрофаги. Локальный приток жидкости приводит к формированию отека. Сдавливание нервных окончаний провоцирует болевые ощущения. Это этап инфильтрата, когда в очаге воспаления гноя еще нет. При благоприятных условиях на этапе инфильтрации изменения обратимы.
На этапе абсцедирования отмершие ткани и погибшие клетки иммунной системы образуют гной. Постинъекционный абсцесс располагается в центре очага воспаления. Сгустки гноя отграничены от здоровых тканей грануляционным валом. Гной не рассасывается. Устранить воспаление можно лишь в том случае, если создать условия для оттока содержимого абсцесса.
Симптомы постинъекционного абсцесса
Патологический очаг формируется в течение нескольких дней. Начало заболевания может пройти незамеченным для пациента в связи с незначительной степенью выраженности симптомов. Замаскировать первые проявления развивающегося гнойного воспаления могут боли и припухлость мест инъекции, обусловленные физиологической реакцией на введение лекарств. Разграничить формирование воспалительного инфильтрата и нормальную для внутримышечных инъекций реакцию можно при внимательном отношении к своим ощущениям.
Боль после укола сразу резкая распирающая, затем ноющая. Интенсивность ее достаточно быстро уменьшается. Боль при зреющем абсцессе постоянно усиливается. В норме уплотнение после уколов достаточно равномерное, температура его не отличается от температуры окружающих областей, кожа над уплотнением обычного цвета. Присоединение воспалительной реакции знаменуется заметным локальным повышением температуры. Нарастание отека и болей в ягодице приводит к тому, что на пораженной стороне невозможно сидеть. Неприятные ощущения усиливаются при ходьбе и выполнении других движений. Надавливание на область абсцесса резко болезненно, тогда как обычное уплотнение можно ощупать, не провоцируя у пациента выраженных неприятных ощущений.
Для постинъекционного абсцесса характерна лихорадка с повышением температуры тела до 39-40 о С. Однако ориентироваться только на этот симптом не стоит. Если воспалительный очаг развивается на фоне продолжающихся инъекций нестероидных противовоспалительных средств, обладающих обезболивающим и жаропонижающим действием, то гипертермия отсутствует.
Осложнения
Бурное развитие инфекции в очаге может спровоцировать образование затеков гноя в межмышечные пространства. Распространение бактерий в тканях вызывает развитие обширных флегмон ягодицы, бедра, плеча. Существует опасность формированием длительно незаживающих свищей мягких тканей и прямокишечных фистул. Прорыв гноя в кровеносное русло становится причиной сепсиса, перикардита, остеомиелита, ДВС-синдрома - в этих случаях даже при назначении адекватного лечения исход для пациента может быть неблагоприятным.
Диагностика
Постановка диагноза не вызывает у консультирующего хирурга сложностей. Характерная пентада признаков воспаления (покраснение, отек, боли, повышение температуры, нарушение функции) в месте выполнения инъекций позволяет быстро определиться с характером патологического процесса. Положительный симптом флюктуации свидетельствует о наличии жидкости в очаге, что является показанием к проведению хирургической операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях проводят:
- УЗИ абсцесса. В трех случаях из четырех скопление гноя локализуется в толще мышцы и межмышечных промежутках и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Ее наибольший радиус расположен параллельно оси тела. УЗИ мягких тканей позволяет разграничить инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявить затеки и «карманы», которые могут остаться незамеченными в ходе хирургической операции.
- МРТ пораженной области. Назначается в тех случаях, когда информативность УЗИ недостаточна для постановки правильного диагноза. На снимках, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет обнаружить патологические изменения, провести дифференциальную диагностику, выявить осложнения.
- Лабораторные тесты. С целью подбора эффективного антибактериального препарата может быть выполнен посев содержимого гнойника на флору и ее чувствительность к антибиотикам. В обязательном порядке выполняется общий и биохимический анализы крови, общий анализ мочи для исключения патологии со стороны внутренних органов.
Лечение постинъекционного абсцесса
Подходы к лечению абсцессов на этапах инфильтрации и нагноения кардинально различаются. В первом случае показана консервативная терапия, во втором - хирургическая операция. Основные принципы консервативного местного лечения инфильтратов могут быть с успехом применены для быстрого рассасывания постинъекционных уплотнений, не имеющих признаков воспаления.
- Общее лечение. Его объем определяется врачом исходя из клинической картины. Противовоспалительные препараты и антибиотики нацелены на разрешение воспалительного процесса. Дополнительно может быть назначена инфузионная терапия для борьбы с интоксикацией.
- Местная терапия. Предполагает нанесение на пораженную область мази Вишневского или использование компрессов с димексидом. На начальных этапах допускается выполнение йодной сетки. Если улучшения состояния не наступает в течение суток, целесообразно использовать более эффективные препараты.
- Физиотерапия. Все тепловые воздействия под запретом. Эффективны электрофорез противовоспалительных средств, диадинамические токи. Физиотерапевтические процедуры назначаются одновременно с местным и общим противовоспалительным лечением.
- Хирургическая операция.Вскрытие и дренирование гнойной полости проводится под местным обезболиванием. Под общим наркозом операция выполняется при расположении постинъекционного абсцесса глубоко в тканях. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз и профилактика
Прогноз постинъекционного нагноения благоприятный при условии своевременного обращения за медицинской помощью. В противном случае возможно развитие осложнений заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, а без эвакуации гноя из полости выздоровление не наступает. Хирургическое вскрытие гнойника позволяет решить проблему за один день.
Профилактика постинъекционных осложнений предполагает введение лекарств парентерально в условиях лечебных учреждений медицинским персоналом, отказ от самолечения. Места введения растворов при курсовом назначении целесообразно менять: если на ягодицах уже сформировались уплотнения, можно вводить лекарства в мышцы передней поверхности бедра. Нельзя вводить средства для в/в инфузий в мышцы, даже если вены тонкие и ломкие. Инъекционный курс желательно сделать максимально коротким, продолжив лечение приемом таблеток.
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И.В. - 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А.Л., Уракова Н.А.// Современные проблемы науки и образования. - 2012 - №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание - инъекционная болезнь/ Уракова Н.А., Ураков А.Л.// Проблемы экспертизы в медицине. - 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л.И.// Военная медицина. - 2009 - №1.
Поствакцинальные осложнения – различные стойкие или тяжелые нарушения здоровья, развившиеся вследствие проведения профилактической вакцинации. Поствакцинальные осложнения могут быть местными (абсцесс в месте инъекции, гнойный лимфаденит, келоидный рубец и др.) или общими (анафилактический шок, БЦЖ-инфекция, энцефалит, менингит, сепсис, вакцино-ассоциированный полиомиелит и др.). Диагностика поствакцинальных осложнений основана на анализе клинических данных и их связи с недавно проведенной прививкой. Лечение поствакцинальных осложнений должно включать этиотропную, патогенетическую и симптоматическую общую и местную терапию.
![Поствакцинальные осложнения]()
Общие сведения
Поствакцинальные осложнения – патологические состояния, имеющие причинную связь с профилактической прививкой, нарушающие состояние здоровья и развитие ребенка. Проведение профилактической вакцинации в педиатрии направлено на формирование протективного иммунитета, не позволяющего развиться инфекционному процессу при повторном контакте ребенка с патогенном. Кроме индивидуального типоспецифического иммунитета, массовая вакцинация детей преследует цель создания коллективного (популяционного) иммунитета, призванного прекратить циркуляцию возбудителя и развитие эпидемий в обществе. С этой целью в России принят Национальный календарь профилактических прививок, регламентирующий перечень, сроки и порядок проведения обязательной и дополнительной вакцинации детей от рождения и до совершеннолетия.
В некоторых случаях у ребенка возникает неожидаемый, патологический ответ организма на вакцинацию, который расценивается как поствакцинальное осложнение. Частота поствакцинальных осложнений сильно варьируется в зависимости от вида прививки, используемых вакцин и их реактогенности. Согласно имеющимся в литературе данным, «лидером» по развитию поствакцинальных осложнений является прививка против коклюша, дифтерии и столбняка – частота осложнений составляет 0,2-0,6 случаев на 100 тыс. привитых. При вакцинации против полиомиелита, против кори, против паротита нежелательные последствия наступают в 1 и менее случае на 1 млн. вакцинированных.
![Поствакцинальные осложнения]()
Причины поствакцинальных осложнений
Возникновение поствакцинальных осложнений может быть связано с реактогенностью препарата, индивидуальными особенностями организма ребенка, ятрогенными факторами (техническими погрешностями и ошибками при проведении иммунизации).
Реактогенные свойства той или иной вакцины, т. е способность при введении в организм вызывать поствакцинальные реакции и осложнения, зависят от ее компонентов (бактериальных токсинов, консервантов, стабилизаторов, растворителей, адъювантов, антибиотиков и др.); иммунологической активности препарата; тропности вакцинных штаммов к тканям организма; возможного изменения (реверсии) свойств вакцинного штамма; контаминации (загрязнения) вакцины посторонними веществами. Различные вакцины значительно отличаются по количеству и тяжести побочных реакций; наиболее ректогенными из них считаются БЦЖ и АКДС-вакцины, наименее «тяжелыми» - препараты для прививок против полиомиелита, против гепатита В, против паротита, против краснухи и др.
Индивидуальные особенности организма ребенка, обусловливающие частоту и тяжесть поствакцинальных осложнений, могут включать фоновую патологию, обостряющуюся в постпрививочном периоде; сенсибилизацию и изменение иммунной реактивности; генетическую предрасположенность к аллергическим реакциям, аутоиммунной патологии, судорожному синдрому и пр.
Как показывает практика, частой причиной поствакцинальных осложнений выступают ошибки медицинского персонала, нарушающего технику прививки. К их числу может относиться подкожное (вместо внутрикожного) введение вакцины и наоборот, неправильное разведение и дозировка препарата, нарушение асептики и антисептики при проведении инъекции, ошибочное использование в качестве растворителей других лекарственных веществ и т. д.
Классификация поствакцинальных осложнений
К числу патологических состояний, сопровождающих вакцинальный процесс, относятся:
- интеркуррентные инфекции или хронические заболевания, присоединившиеся либо обострившиеся в поствакцинальном периоде;
- вакцинальные реакции;
- поствакцинальные осложнения.
Повышенная инфекционная заболеваемость в поствакцинальном периоде может быть обусловлена совпадением болезни и прививки во времени либо транзиторным иммунодефицитом, развивающимся после вакцинации. В этот период у ребенка может возникать ОРВИ, обструктивный бронхит, пневмония, инфекции мочевыводящих путей и др.
К вакцинальным реакциям относятся различные нестойкие расстройства, возникающие после прививки, сохраняющиеся кратковременно и не нарушающие жизнедеятельность организма. Поствакцинальные реакции однотипны по клиническим проявлениям, обычно не нарушают общего состояния ребенка и проходят самостоятельно.
Местные вакцинальные реакции могут включать гиперемию, отек, инфильтрат в месте инъекции и пр. Общие вакцинальные реакции могут сопровождаться повышением температуры, миалгией, катаральными симптомами, кореподобной сыпью (после вакцинации против кори), увеличением слюнных желез (после вакцинации против паротита), лимфаденитом (после вакцинации против краснухи).
Поствакцинальные осложнения делятся на специфические (вакциноассоциированные заболевания) и неспецифические (чрезмерно сильные токсические, аллергические, аутоиммунные, иммунокомплексные). По выраженности патологического процесса поствакцинальные осложнения бывают местными и общими.
Характеристика поствакцинальных осложнений
Чрезмерные по силе токсические реакции расцениваются как поствакцинальные осложнения, если развиваются в первые трое суток после вакцинации, характеризуются выраженным нарушением состояния ребенка (подъемом температуры выше 39,5°С, ознобами, вялостью, нарушением сна, анорексией, возможно – рвотой, носовыми кровотечениями и др.) и сохраняются в течение 1-3 суток. Обычно такие поствакцинальные осложнения развиваются после введения АКДС, Тетракока, живой коревой вакцины, противогриппозных сплит-вакцин и др. В отдельных случаях гипертермия может сопровождаться кратковременными фебрильными судорогами и галлюцинаторным синдромом.
Поствакцинальные осложнения, протекающие в форме аллергических реакций, делятся на местные и общие. Критериями локального поствакцинального осложнения выступает гиперемия и отек тканей, которые распространяются за область ближайшего сустава либо на площадь более 1/2 анатомической зоны в месте введения вакцины, а также гиперемия, отек и болезненность, сохраняющиеся свыше 3-х дней не зависимо от размеров. Наиболее часто местные аллергические реакции развиваются после введения вакцин, содержащих сорбент гидроксид алюминия (АКДС, Тетракок, анатокисны).
К поствакцинальным осложнениям с аутоиммунным механизмом развития относятся поражения центральной и периферической нервной системы (поствакцинальный энцефалит, энцефаломиелит, полиневрит, синдром Гийена-Барре), миокардит, ювенильный ревматоидный артрит, аутоиммунная гемолитическая анемия, системная красная волчанка, дерматомиозит, склеродермия и др.
Своеобразным посвакцинальным осложнением у детей первого полугодия жизни является пронзительный крик, имеющий упорный (от 3 до 5 часов) и монотонный характер. Обычно пронзительный крик развивается после введения коклюшной вакцины и обусловлен связанным с этим изменением микроциркуляции в головном мозге и острым приступом внутричерепной гипертензии.
Наиболее тяжелые по своему течению и последствиям поствакцинальные осложнения представляют так называемые вакциноассоциированные заболевания – паралитический полиомиелит, менингит, энцефалит, клиническая симптоматика которых не отличается от таковых заболеваний с другим механизмом возникновения. Вакциноассоциированные энцефалиты могут развиваться после вакцинации против кори, против краснухи, АКДС. Доказана вероятность заболевания вакциноассоциированным менингитом после получения прививки против эпидемического паротита.
Поствакцинальные осложнения после введения вакцины БЦЖ включают локальные поражения, персистирующую и диссеминированную БЦЖ-инфекцию. В числе локальных осложнений наиболее часто встречаются подмышечный и шейный лимфадениты, поверхностные или глубокие язвы, холодные абсцессы, келоидные рубцы. Среди диссеминированных форм БЦЖ-инфекции описаны остеиты (оститы, остеомиелиты), фликтенулезные конъюнктивиты, иридоциклиты, кератиты. Тяжелые генерализованные поствакцинальные осложнения обычно возникают у детей с иммунодефицитом и нередко заканчиваются летальным исходом.
Диагностика поствакцинальных осложнений
Поствакцинальное осложнение может быть заподозрено педиатром на основании появления в разгар вакцинального процесса тех или иных типичных клинических признаков.
Обязательным для дифференциальной диагностики поствакцинальных осложнений и осложненного течения вакцинального периода является лабораторное обследование ребенка: общий анализ мочи и крови, вирусологические и бактериологические исследования крови, мочи, кала. Для исключения внутриутробных инфекций (цитомегалии, герпеса, хламидиоза, токсоплазмоза, микоплазмоза, краснухи и др.) у детей первого года жизни используются методы ИФА, ПЦР, РНГА, РСК и др. Биохимический анализ крови позволяет исключить судорожные состояния, обусловленные снижением уровня кальция при рахите и спазмофилии; гипогликемией при сахарном диабете.
По показаниям (при признаках поражения ЦНС) назначается люмбальная пункция с исследованием ликвора, проводится электроэнцефалография и электромиография, нейросонография, МРТ головного мозга. Дифференциальная диагностика поствакцинальных осложнений в этих случаях осуществляется с эпилепсией, гидроцефалией, опухолями мозга и пр.
Диагноз поствакцинального осложнения устанавливается только после того, как исключаются все другие возможные причины нарушения состояния ребенка.
Лечение поствакцинальных осложнений
В рамках комплексной терапии поствакцинальных осложнений проводится этиотропное и патогенетическое лечение; организуется щадящий режим, тщательный уход и рациональная диета. С целью лечения локальных инфильтратов назначаются местные мазевые повязки и физиотерапия (УВЧ, ультразвуковая терапия).
При выраженной гипертермии показано обильное питье, физическое охлаждение (обтирания, лед на голову), жаропонижающие препараты (ибупрофен, парацематол), парентеральное введение глюкозо-солевых растворов. При аллергических поствакцинальных осложнениях объем помощи диктуется тяжестью аллергической реакции (введение антигистаминных препаратов, кортикостероидов, адреномиметиков, сердечных гликозидов и пр.).
В случае поствакцинальных осложнений со стороны нервной системы назначается посиндромная терапия (противосудорожная, дегидратационная, противовоспалительная и т. п.). Лечение поствакцинальных БЦЖ-осложнений проводится с участием детского фтизиатра.
Профилактика поствакцинальных осложнений
Профилактика поствакцинальных осложнений предусматривает комплекс мероприятий, среди которых первое место занимает правильный отбор детей, подлежащих вакцинации, и выявление противопоказаний. С этой целью проводится предвакцинальный осмотр ребенка педиатром, при необходимости – консультации детских специалистов, наблюдающих ребенка по основному заболеванию (детского аллерголога-иммунолога, детского невролога, детского кардиолога, детского нефролога, детского пульмонолога и др.). В поствакцинальном периоде за привитыми детьми должно быть организовано наблюдение. Важное значение имеет соблюдение техники иммунизации: к проведению вакцинации детей должен допускаться только опытный, специально обученный медперсонал.
Детям, перенесшим поствакцинальное осложнение, вакцина, вызвавшая реакцию, больше не вводится, однако в целом плановая и экстренная иммунизация не противопоказаны.
Вакцинопрофилактика туберкулеза является одним из значительных достижений медицины и применяется повсеместно. Во всем мире с 1945 г. вакцинировано более 3 миллиардов человек. Эпидемиологическая ситуация и сегодня оставляет этот вид противотуберкулезной профилактики на одном из первых мест. При этом, наряду с повышением уровня заболеваемости, возросла частота осложнений и после вакцинопрофилактики. Общее их число после вакцинации БЦЖ составляет 0,02–1,2%, после ревакцинации — 0,003%.
Вакцина БЦЖ представляет живую культуру микобактерий бычьего типа (Mycobacterium bovis). После многократных пассажей такая культура утрачивает патогенные свойства, однако остается иммуногенной. При введении в организм новорожденного (на 3–5 сутки жизни) вакцина БЦЖ ведет себя подобно вирулентным микобактериям туберкулеза и способствует развитию специфического иммунитета. При определенных условиях микобактерии могут вызывать клинически выраженный процесс со всеми чертами туберкулезного воспаления. Наиболее уязвимы новорожденные и дети грудного возраста, т. к. для данного периода жизни характерно состояние транзиторного иммунодефицита.
Несмотря на хорошую переносимость и ареактогенность вакцины БЦЖ, все же регистрируется ряд хирургических осложнений вакцинации.
![]()
Региональные лимфадениты(«бецежиты»)
Относятся к наиболее частым осложнениям вакцинации БЦЖ. Воспалительный процесс локализуется в левой подмышечной области, региональной по отношению к месту введения вакцины. Начало осложнения обычно бессимптомное. Спустя 4–8 нед. и позже после прививки постепенно увеличивается лимфатический узел, иногда спаиваясь с кожей и длительное время оставаясь безболезненным. Могут наблюдаться умеренные признаки интоксикации. Иногда лимфоузел нагнаивается с образованием свища и выделением гноя. При бактериологическом исследовании с посевом материала на среду Левенштейна–Йенсена приблизительно в половине случаев выделяются микобактерии БЦЖ.
Морфологически на пораженных лимфоузлах виден казеозный распад аналогичный при туберкулезных лимфаденитах. Однако тщательное обследование исключает наличие туберкулезной инфекции. Иногда в лимфатических узлах обнаруживаются кальцификаты, которые могут быть выявлены рентгенологически. Лечение заключается в удалении пораженных лимфоузлов с капсулой на фоне специфической химиотерапии. Консервативный этап проводится в течение 2–3 мес. с последующим диспансерным наблюдением.
Наблюдение 1. Мальчик М., 5 мес. В левой подмышечной области в 2,5 мес. обнаружен увеличенный лимфоузел. Состояние ребенка удовлетворительное. В анамнезе прививка БЦЖ в периоде новорожденности. Лимфоузел диаметром 1,5 см безболезненный, кожа над ним не изменена. Данных за наличие туберкулезной инфекции не выявлено. Диагноз: БЦЖ-лимфаденит. Лимфоузел удален. Посев роста не дал. Гистологически обнаружены признаки воспаления, характерные для туберкулезного процесса. Проведен курс специфического лечения. Диспансерное наблюдение.
«Холодные» абсцессы
Могут образоваться на месте введения вакцины БЦЖ, обычно через 3–6 недель. Это осложнение связано с введением вакцины не внутрикожно, а подкожно или внутримышечно. Вначале формируется подкожный инфильтрат, спаянный с подлежащими тканями. Состояние ребенка обычно не ухудшается. Инфильтрат постепенно размягчается, кожа над ним краснеет, пигментируется и истончается. Далее определяется флюктуация без выраженных воспалительных явлений. «Холодный» абсцесс может самопроизвольно вскрыться с образованием длительно не заживающего свища и выделением жидкого, крошковидного гноя. Возможно ухудшение состояния, повышение температуры тела, интоксикация. При посеве гноя специфическая микрофлора из очага обычно не выделяется. Морфологически наблюдаются признаки специфического воспалительного процесса в виде характерных грануляций и казеозных масс. Тактика лечения, основанная на длительном выжидании, вскрытии и дренировании абсцесса, неоправданна, так как приводит к продолжительному гноетечению и образованию избыточных грануляций. Целесообразно раннее иссечение гнойника в пределах здоровых тканей с ушиванием раны. Всем детям проводится специфическая терапия.
Наблюдение 2. Девочка Т., 6 мес. На левом плече через 3 мес. после прививки БЦЖ сформировалось уплотнение мягких тканей. В возрасте 4 мес. произошло вскрытие гнойника. Состояние удов-летворительное. На левом плече безболезненный инфильтрат — 1´1,5 см, кожа над ним истончена, багрового цвета, свищ со скудным серозно-гнойным отделяемым. Туберкулезная инфекция не выявлена. Диагноз: «холодный» абсцесс (вскрывшийся) после прививки БЦЖ. Произведено иссечение абсцесса в пределах здоровых тканей с ушиванием раны. Посев материала из удаленных тканей роста не дал. Гистологически — признаки туберкулезного процесса. Проведен курс специфического лечения. Диспансерное наблюдение.
Келоидные рубцы
Как осложнение прививки БЦЖ наблюдаются только после внутрикожного введения вакцины. Обычно начинают формироваться через 1 год после прививки. Морфологически структура рубца после БЦЖ не отличается от келоидов после травм и ожогов. Поствакцинальные келоидные рубцы можно разделить на растущие и нерастущие. Растущий отличается напряженностью ткани, ярко-багровой окраской, неправильной формой, развитием капиллярной сети в толще келоида, медленным, но неуклонным ростом и отсутствием самостоятельного обратного развития. Клинически в таких случаях отмечается зуд, иногда болевые ощущения.
Пока не найдено методов рассасывания келоидных рубцов. Консервативно (лучевые, физиотерапевтические, медикаментозные методы) удается замедлить темпы роста келоида, а в некоторых случаях и прекратить его рост. Наиболее эффективна консервативная терапия при раннем лечении в первые 2 года после развития рубца.
БЦЖ-остеомиелит
Нечастое, но наиболее тяжелое осложнение после вакцинации. Зарубежные авторы указывают его частоту — 1:80000–1:100000. Существует предположение, что истинная частота осложнения в 4 раза выше из-за трудности идентификации возбудителя заболевания (M. bovis). К сожалению, БЦЖ-остеомиелит у детей в большинстве случаев не регистрируется, а сведения о клинических и рентгенологических особенностях данного осложнения педиатрам и хирургам практически неизвестны.
В настоящее время отмечается рост частоты БЦЖ-остеомиелита, что обусловлено как улучшением качества диагностики, так и сниженной иммунологической резистентностью вакцинируемых детей.
БЦЖ-остеомиелит встречается одинаково часто у девочек и мальчиков. Обычно поражаются длинные трубчатые кости в области метафизов, а также губчатые кости (позвонки, таранная, пяточная, кубовидная, грудина), короткие (ключица) и плоские (ребра).
Симптомы заболевания появляются через 3 мес.–5 лет (в среднем через год) после вакцинации. Состояние детей не страдает. Возможно незначительное повышение температуры тела.
Клинические признаки БЦЖ-остеомиелита характеризуются медленным и постепенным началом. Локально отмечается умеренная припухлость мягких тканей, ограничение функции в суставе, близлежащем к очагу поражения. Болевая реакция выражена мало. В некоторых случаях уже при первичном обращении выявляется абсцедирование, иногда со свищом.
Выявление БЦЖ-остеомиелита представляет сложность прежде всего из-за особенностей клинического течения и трудности лабораторного подтверждения возбудителя. Диагностика основана на совокупности клинических, лучевых, бактериологических и морфологических критериев, впервые предложенных T. Foucard и A. Hjelmstedt (1971), позднее детализированных другими авторами:+
• вакцинация на 1 году жизни и период после нее менее 4 лет;
• отсутствие контакта с туберкулезным больным;
• рентгенологические признаки очагового поражения кости;
• наличие хотя бы одного из следующих признаков: а) выделение бактериального штамма БЦЖ из костного очага; б) присутствие кислотоустойчивых бактерий в материале костного очага; в) гистологическое подтверждение туберкулезного поражения кости.
Среди лабораторных данных обнаруживается повышение СОЭ (15–45 мм/ч) и СРБ, хотя возможны и нормальные показатели. Изменений лейкоцитарной формулы обычно нет, в отдельных случаях — увеличенное содержание лимфоцитов. Содержание иммуноглобулинов (IgG, IgA, IgM) в крови чаще соответствует возрастной норме. Иногда отмечается снижение функциональной активности лимфоцитов при стимуляции фитогемагглютинином.
Рентгенологически в начале заболевания выявляется остеопороз, через несколько недель — очаги лизиса и деструкции с минимальными реактивными изменениями окружающей костной ткани. Очаги в метафизах длинных костей иногда распространяются через зону роста на эпифиз. Периостальная реакция встречается редко, в ряде случаев обнаруживается невыраженная перифокальная зона склероза, редко наблюдаются мелкие секвестры. Иногда возможно выявление патологического перелома. При поражении грудных позвонков и грудины в средостении может быть выявлена перифокальная воспалительная реакция, симулирующая медиастинальную опухоль. При длительном течении заболевания развивается коллапс позвонка и деформация позвоночника. Таким образом, клинически и рентгенологически БЦЖ-остеомиелит не отличается от хронического неспецифического остеомиелита, имеющего под-острое и первично-хроническое течение.
Сканирование (технеций-99m) позволяет обнаружить накопление радиофармпрепарата в зоне поражения. Чувствительными методами для выявления костных очагов и изменений в окружающих мягких тканях являются КТ и МРТ, однако специфичность их невысока.
Выделение возбудителя при БЦЖ-остеомиелите сопряжено со значительными трудностями и бывает успешным примерно в половине случаев, когда культура дает рост микроба, не отличающегося от БЦЖ по морфологическим, биохимическим тестам и вирулентности, установленной на морских свинках. При этом выделенный штамм необходимо дифференцировать от вирулентной культуры микобактерий человеческого типа, атипичных микобактерий и кислотоустойчивых сапрофитов.
Метод выбора в диагностике БЦЖ-остеомиелита — молекулярный анализ нуклеотидов ДНК возбудителя при помощи полимеразной цепной реакции.
Изучение выделенной культуры на свинках, кроликах и мышах с последующим исследованием органов животных не выявляет макроскопических изменений, хотя при посеве выделяется культура, аналогичная по свойствам исходной. При гистологическом исследовании органов через 6 недель после заражения обнаруживается картина, характерная для вакцинного штамма БЦЖ — пролиферация ретикулоэндотелиальных клеток, гистиоцитарных элементов с наличием гигантских эпителиоидных клеток. Оценивая важность бактериологического исследования в диагностике БЦЖ-остеомиелита, необходимо иметь в виду его длительность, что затрудняет своевременное начало этиологически адекватного медикаментозного лечения.
Гистологическое изучение материала из очагов БЦЖ-остеомиелита выявляет гранулематозный процесс. При этом обнаруживаются эпителиоидные клетки, гигантские клетки Лангерганса и поля творожистого перерождения. Воспалительные инфильтраты состоят главным образом из лимфатических и плазматических клеток. В зонах некроза содержится значительное количество гранулоцитов. Необходимо отметить, что гистологическая картина напоминает пролиферативные и некротические очаги, инициированные туберкулезными бациллами человеческого типа.
Дифференциальную диагностику БЦЖ-остеомиелита необходимо проводить с гематогенным, туберкулезным, сифилитическим и грибковым остеомиелитом, а также опухолевым поражением, эозинофильной гранулемой, гистиоцитозом и костной кистой.
При лечении БЦЖ-остеомиелита целесообразно оперативное вмешательство (некрэктомия) с последующим глухим швом раны, которое одновременно с санацией очага позволяет получить материал для бактериологического и гистологического исследований. В очаге поражения обнаруживается грануляционная и некротическая ткань серого цвета с участками казеозного распада. При локализации очага в длинных костях необходимо бережное отношение к метаэпифизарной зоне роста ввиду возможности нарушения роста кости. Медикаментозное лечение заключается в длительной (до 1 года и более) специфической химиотерапии (рифампицин, тубазид и т. д.). Нецелесообразно использовать пиразинамид, так как все штаммы M. bovis резистентны к нему. Прогноз при лечении БЦЖ-остеомиелита благоприятный, ортопедические осложнения, как правило, отсутствуют.
Наблюдение 3. Девочка В., 1,5 года. В возрасте 1 год повысилась температура тела до 37,5°С. Госпитализирована в детское отделение областной больницы с диагнозом пневмония (рентгенологически не подтверждена). Проводилась антибиотикотерапия. Через 2 недели мать заметила у ребенка в с/3 грудины безболезненную полушаровидную припухлость диаметром 2 см. Диагноз хирурга — фиброма. Рекомендовано плановое оперативное лечение. Постепенно цвет кожи над припухлостью начал изменяться — вначале гиперемия, затем багрово-фиолетовый оттенок. Диагноз — абсцесс в области грудины.
При вскрытии выделился гной серого цвета, водянистый с крошковидными включениями. Посев роста не дал.
Лечение (перевязки, антибиотики) безуспешно, сформировался свищ. При зондировании выявлен дефект в грудине, свищевой ход распространяется в средостение. Ребенок переведен в ДХЦ Минска. Данные КТ: деструкция со сквозным дефектом с/3 грудины, наличие полости в переднем средостении прилежащей к грудине, перифокальная реакция мягких тканей. В анамнезе — прививка БЦЖ. Контакт с туберкулезным больным родители отрицают. Признаков туберкулезной инфекции не обнаружено. Диагноз — БЦЖ-остеомиелит грудины. Операция — некрэктомия грудины, санация очага воспаления в грудине и средостении. Посев удаленных тканей роста не дал. Гистологически — признаки туберкулезного воспаления. После специфической химиотерапии наступило выздоровление. Дефект грудины в течение 6 мес. заполнился костной тканью.
При выявлении остеомиелита у детей дошкольного возраста, имеющего подострое или первично-хроническое течение следует предполагать туберкулезную природу заболевания, в частности БЦЖ-остеомиелит, особенно при безуспешной терапии традиционными антибиотиками. Большое значение для эффективного лечения имеет ранняя диагностика, так как остеомиелиты, обусловленные различными микобактериями (M. tuberculosis, M. bovis и M. bovis БЦЖ) требуют разных протоколов медикаментозного лечения. При этом следует учесть факторы, затрудняющие диагностику:
БЦЖ-остеомиелит не относится к часто встречающимся заболеваниям, поэтому о нем редко вспоминают при дифференциальной диагностике;
после вакцинации и до появления симптомов БЦЖ-остеомиелита проходит длительный период (в среднем 1 год);
медленное развитие БЦЖ-остеомиелита при удовлетворительном состоянии ребенка и нормальной температуре тела обусловливает позднее обращение за медпомощью;
малая информативность лабораторных данных (СОЭ, СРБ и др.);
отсутствие патогномоничных рентгенологических костных изменений.
Важность установления точного этиологического диагноза для адекватной химиотерапии определяет целесообразность раннего хирургического вмешательства, преследующего две цели: забор материала из очага для бактериологического и гистологического исследований, ПЦР-диагностики; санацию патологического очага.
Основным средством активной специфической профилактики туберкулеза остается вакцина БЦЖ, ее применение предполагает педантичное выполнение медицинской манипуляции и строгий отбор детей для вакцинопрофилактики туберкулеза.
Осложнения вакцинации БЦЖ в большинстве случаев обусловлены:
• нарушением методики (превышение дозы, подкожное, внутримышечное введение);
• повышением реактогенности вакцины;
• вакцинацией новорожденных из групп перинатального риска.
Юрий АБАЕВ, профессор кафедры детской хирургии БГМУ, доктор мед. наук
Читайте также: