Сыпь при пересадке кожи
Обновлено: 23.05.2024
Техника и методика трансплантации кожи на голове, шее
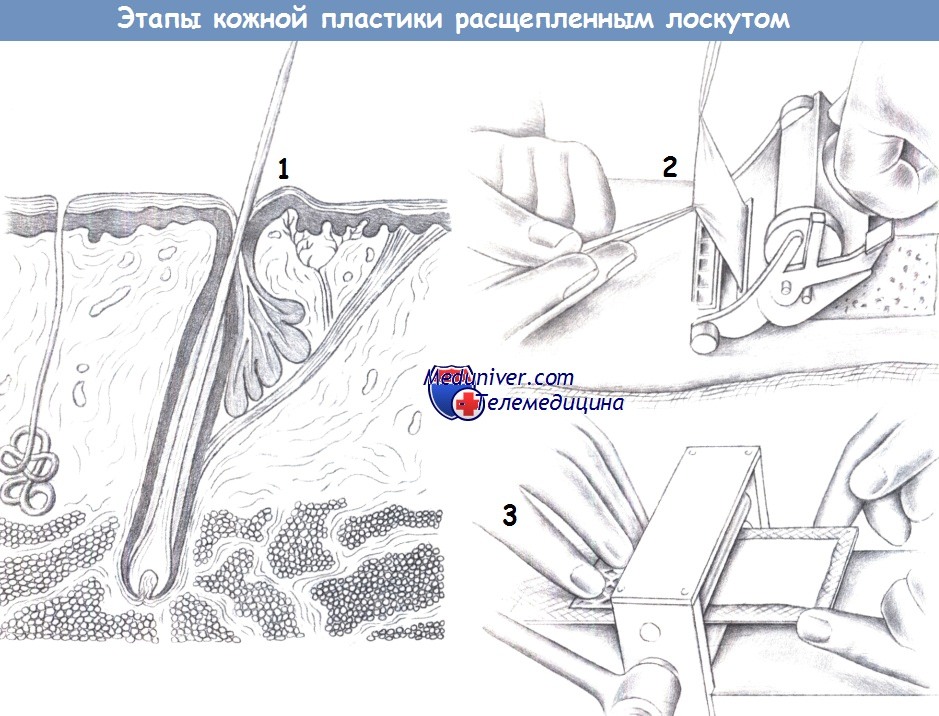
а) Расщепленные кожные трансплантаты. Большинство хирургов для забора расщепленного кожного трансплантата пользуются специальным дерматомом, позволяющим точно контролировать толщину трансплантата. Чтобы дерматом не заедал и скользил гладко, кожа донорской области смазывается маслом. Это позволяет избежать разрывов лоскута и появления на нем заусениц.
Желательно, чтобы по мере продвижения дерматома ассистент аккуратно приподнимал край кожи с помощью щипцов, чтобы трансплантат не сминался и не рвался. После получения достаточного количества кожи, ее следует обернуть в марлю, пропитанную физиологическим раствором. Не стоит помещать трансплантат непосредственно в раствор или, тем более, воду, поскольку это может привести к его отеку и размягчению.
Другие хирурги просто укладывают в рану биосинтетический материал, под которым и будет происходить реэпителизация раны; это позволит избежать частой смены повязок в раннем послеоперационном периоде.
Следует избегать соблазна просто измерить размер дефекта, а затем на столике подогнать трансплантат под нужный размер. Если хирург совершит ошибку и избыточно резецирует трансплантат, вариантов действий у него останется немного: либо пришивать «обрезки» кожи к реципиентной области; либо делать в трансплантате большое число отверстий, чтобы его можно было подогнать к краям дефекта; либо выполнять забор нового трансплантата.
Всех подобных ситуаций следует избегать, поскольку они не позволяют добиться максимально приемлемого косметического результата и увеличивают риск развития осложнений (наличие которого всегда нужно объяснять пациенту). Чтобы избежать такой ситуации, лучше поместить превышающий по размеру дефект кожи трансплантат и подшить одну из сторон, а затем уже скорректировать размеры. Обрезать трансплантат нужно постепенно, двигаясь от периферии. Не следует пытаться достичь нужного размера одним взмахом скальпеля. Немного терпения оправдывается результатом. Затем выполняется простое однослойное ушивание раны по краям раны.
Поскольку вероятность того, что трансплантат приживется, зависит от питания от раневого ложа, следует предотвращать скопление жидкости (формирование серомы или гематомы) под трансплантатом. Поэтому для эвакуации избытка жидкости из-под трансплантата ушивать края раны разумно простыми узловыми швами. Некоторые хирурги предпочитают наложить в центре трансплантата фиксирующий шов, чтобы не допустить его возвышения над раневым ложем и закрыть все пустоты. Эта техника особенно полезна при трансплантатах большого размера. Также при использовании большого трансплантата для удаления избытка жидкости в нем можно проделать несколько небольших отверстий скальпелем № 15 («дырочки в пироге»).
Установка дренажа необязательна, т. к. в качестве инородного тела он нарушит реваскуляризацию покрывающей его части трансплантата.
Вне зависимости от размера трансплантата, его приживление ускоряется при использовании давящего тампона. Обычно в качестве тампона используется рыхлая марля или схожий материал, затем идет слой неприлипающего материала, обработанного мазью с антибиотиком. Тампон привязывается над трансплантатом нерассасывающейся монофиламентной нитью и выполняет две основные функции. Во-первых, он устраняет мертвое пространство и предотвращает формирование серомы под трансплантатом, во-вторых, снижает распространение на трансплантат сдвигающих сил (ориентированных в латеральном направлении), которые могут разрушить формирующиеся сосуды, а также травмировать сам трансплантат, приводя к формированию серомы или гематомы.
Тампоны могут быть достаточно крупными и неудобными для пациентов, но они незаменимы для обеспечения приживления трансплантата и достижения благоприятного результата лечения. Как правило, убирать их можно на седьмой день, в зависимости от клинической картины. После удаления тампона рана осматривается, при необходимости проводится туалет.
б) Полнослойные кожные трансплантаты. Вследствие самой сути полнослойного кожного трансплантата, рана на месте донорской области должна быть ушита, обычно веретенообразным методом. Поэтому хирург должен планировать не только размер донорской ткани, но и дополнительное иссечение кожи вокруг раны для того, чтобы ее можно было ушить без образования кожных дефектов.
После выбора донорской области разумным будет примерно на 10-15% увеличить размер планируемого трансплантата, поскольку в дальнейшем он несколько сократится. Затем выполняется забор кожи и удаляется подкожно-жировая клетчатка. Это увеличивает вероятность приживления трансплантата. Затем кожа укладывается в пропитанную марлю, обеспечивается гемостаз раневой поверхности, и дефект донорской области послойно ушивается.
Техника размещения полнослойного трансплантата аналогична таковой для расщепленного, лишь за тем исключением, что делать отверстия в коже чаще всего не требуется, т.к. обычно расщепленные трансплантаты по размеру не такие маленькие, как расщепленные (например, при пластике крупных дефектов волосистой части кожи головы).

Удаление злокачественной лентиго-меланомы спинки носа с соответствующими краями.
Также резецированы остатки нарушенных субъединиц носа, дефект восстановлен при помощи полнослойного кожного трансплантата.
(а) Вид пациента до операции. (б) Вид во время операции, на котором отмечены границы образования и края резекции, включающие в себя субъединицы носа.
(в) Операционный материал. (г) Хирургический дефект. (д) Полнослойный кожный трансплантат из надключичной области подшит к краям дефекта.
(е) Вид пациента спустя пять дней после операции. (ж) Вид пациента спустя два года, определяется умеренная гиперпигментация полнослойного трансплантата.
в) Дермальные трансплантаты. Забор дермального аутотрансплантата начинается с частичного выделения расщепленного трансплантата (толщина 0,3-0,4 мм), который остается прикрепленным к коже на дистальном конце. Затем нужно уменьшить ширину рабочей поверхности дерматома и сделать им еще одно движение по обнажившемуся участку (толщина 0,3-0,35 мм), для того, чтобы выделить полоску дермы. Выделенный расщепленный лоскут пришивается на место одним рядом швов, после чего на рану аккуратно накладывается повязка.
Затем дермальный трансплантат подшивается в реципиентное ложе, чаще всего рассасывающимися швами, дермальная поверхность должна быть обращена кнаружи. В некоторых ситуациях, когда можно не опасаться смещения трансплантата, подшивание не требуется. AlloDerm укладывается по такой же методике.
г) Жировые трансплантаты. Для забора жировых трансплантатов может использоваться либо метод липосакции, либо открытые методики. Обычно выбор конкретной техники зависит от предпочтений хирурга.
При использовании метода липосакции донорской областью обычно становится брюшная стенка, поскольку жировая ткань чаще всего присутствует здесь в достаточном количестве; а поскольку живот находится достаточно далеко от головы и шеи, работать могут сразу два хирурга, в результате сокращая время операции. Врач всегда должен пытаться работать в подкожном слое, не повреждая брюшину, при этом отверстие в канюле должно быть направлено в сторону от дермы. Иногда после забора материала на донорскую область накладывается давящая повязка для предотвращения формирования серомы или гематомы.
Аналогично выполняется и открытый забор жировой ткани. После небольшого поверхностного разреза следует ножницами отделить кожу от подкожно-жировой клетчатки. При заборе жирового трансплантата автор данной главы обычно предпочитает использовать полукружный разрез вокруг пупка, что позволяет избежать появления новых шрамов. Если разрез выполняется в нижних квадрантах живота, предпочтительно использовать левую сторону, чтобы в дальнейшем специалисты не перепутали его с рубцом после открытой аппендэктомии. Также для лучшего сокрытия шрама место будущего разреза разметка наносится при вертикальном положении пациента в нижнем белье.
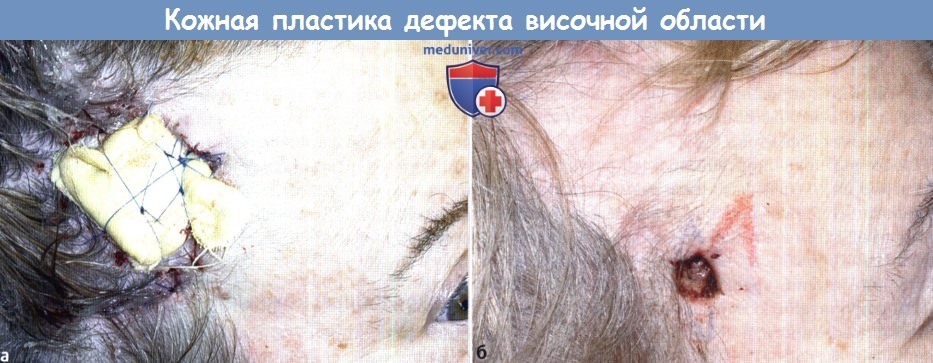
(а) Дефект кожи правой височной области, восстановленный полнослойным кожным трансплантатом,
удерживается на месте краевыми швами и давящим тампоном, привязанным лигатурами.
(б) Вид пациента спустя восемь месяцев во время реконструкции второго дефекта. Заметна небольшая гипопигментация кожного трансплантата.
д) Послеоперационный период после трансплантации кожи. При любых угрожающих признаках наблюдение должно быть как можно более тщательным. Проводится местный уход за раной (аккуратная обработка раны физиологическим раствором или перекисью водорода для удаления корочек, применение антибактериальных мазей, выявление и устранение любых состояний, способствующих неблагоприятному течению процесса заживления). Например, скопление экссудата (серомы) под трансплантатом ухудшает его питание, поэтому серомы необходимо дренировать.
Нарушить процесс заживления раны могут сопутствующие факторы, такие как курение или неконтролируемый сахарный диабет; для обеспечения оптимального результата необходимо контролировать подобные условия в послеоперационном периоде. Для документирования и отслеживания проблем при заживлении раны полезно пользоваться фотоаппаратом; в дальнейшем эти фотографии будут иметь образовательную ценность как для самого хирурга, так и для ординаторов.
При обнаружении участков некроза предпринимаются меры, описанные выше, с тем лишь исключением, что очаг(и) некроза следует иссечь для того, чтобы они не служили питательной средой для роста бактерий. На этом этапе не стоит пытаться повторно использовать трансплантаты или местные лоскуты, поскольку факторы, способствовавшие неудачному исходу, еще не были в полной мере скорректированы, а повторение неудачи обескуражит и хирурга, и пациента. Предпочтительнее оставить рану заживать вторичным натяжением, а спустя некоторое время провести повторную реконструкцию. Исключение составляют только дефекты средних и крупных размеров, либо дефекты, расположенные на участках, где избыточное рубцевание приведет к функциональным нарушениям или нарушению анатомических структур. В случаях, когда причина неудачного исхода недостаточно ясна или неисправима, для предотвращения повторения подобной ситуации следует использовать другой метод реконструкции.
Как и с любым другим рубцом, ограничение контакта с ультрафиолетовыми лучами является основной мерой, направленной на предотвращение появления пигментных изменений в рубце. В течение года после операции рекомендуется использовать солнцезащитные кремы или фильтры с солнцезащитным коэффициентом 30 или больше. После окончательного заживления можно рассмотреть способы дальнейшего улучшения внешнего вида рубца. Использование косметики очень сильно помогает скрыть остаточные дефекты как на ранних, так и на поздних этапах. И хотя обсуждение дермабразии выходит за рамки данной главы, ее можно использовать по краям трансплантата или на границах субъединиц лица для улучшения цвета и текстуры кожи.
Также на конечный результат может благоприятно повлиять использование лазера или некоторых световых устройств, которые улучшают внешний вид окружающей кожи. Как правило, страховые компании не оплачивают эти методы лечения, поэтому многим пациентам они оказываются недоступны.
Видео техники пересадки кожи - пластики расщепленным лоскутом

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии им. Д. Рогачева, Москва, Россия, 117997
ГБОУ ВПО «Российский национальный медицинский университет им. Н.И. Пирогова», Москва, Россия, 117997
Кожные проявления хронической реакции трансплантат против хозяина
Журнал: Клиническая дерматология и венерология. 2016;15(1): 85‑87
Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии им. Д. Рогачева, Москва, Россия, 117997
В статье представлены особенности клинической картины, диагностики и лечения кожных проявлений хронической реакции трансплантат против хозяина.
Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии им. Д. Рогачева, Москва, Россия, 117997
ГБОУ ВПО «Российский национальный медицинский университет им. Н.И. Пирогова», Москва, Россия, 117997
Хроническая реакция трансплантат против хозяина (РТПХ) представляет собой мультисистемное алло/аутоиммунное заболевание, характеризующееся иммунной дисрегуляцией, иммунодефицитом и поражением внутренних органов.
Актуальность темы обусловлена тем, что РТПХ — частое осложнение трансплантации гемопоэтических стволовых клеток (ТГСК). По данным зарубежных коллег [1], РТПХ возникает у половины больных после аллогенной трансплантации кроветворных стволовых клеток и является одной из основных причин смертности этих пациентов.
Хроническая РТПХ развивается спустя 100 дней после аллогенной ТГСК. Через 2 года после ТГСК РТПХ регистрируется у 25—80% пациентов. Лимитированная кожная форма составляет 30—50%, по данным разных авторов, а 5-летняя общая выживаемость при экстенсивных формах данного осложнения не превышает 40%.
Биологические механизмы формирования хронической РТПХ не столь очевидны по сравнению с острой РТПХ. В основе патогенеза данного состояния лежит реакция несовместимых по тканевым антигенам иммунокомпетентных клеток донора, против иммунонекомпетентных клеток реципиента [2]. К главным органам-мишеням РТПХ относят кожу, кишечник и печень. Хроническая РТПХ в коже представлена мононуклеарным воспалительным инфильтратом, лимфоцитарной деструкцией сальных и потовых желез, неравномерным акантозом, гиперкератозом или атрофией эпидермиса, фиброзом и склерозом дермы. Помимо этого, происходит деструкция слезных и слюнных желез, эпителия респираторного тракта, кишечника, желчных протоков. Повреждение эндотелия сосудов в период кондиционирования, т. е. подготовке к ТГСК с целью создания иммуносупрессивного состояния, приводит к стимуляции синтеза клеток-предшественников эндотелиоцитов и васкуляризации. Васкуляризация в свою очередь облегчает распространение иммунных клеток к органам-мишеням. Затем образовавшиеся сосуды сами становятся мишенью для аллореактивных донорских T-клеток, что приводит к фиброзу кровеносных сосудов. Алло-аутоиммунный характер процесса, нарушение как гуморального, так и клеточного звеньев иммунитета объясняют полиморфизм клинической картины [2].
К факторам риска возникновения хронической РТПХ относят наличие острой РТПХ, возраст пациента (риск развития хронической РТПХ увеличивается с возрастом), женский пол донора (для реципиента мужского пола) и периферическую кровь, как источник стволовых клеток. Если в качестве источника гемопоэтических стволовых клеток (ГСК) используются периферические стволовые клетки крови здорового человека, полученные после стимуляции костного мозга рекомбинантными факторами роста — гранулоцитарным/гранулоцитарно-макрофагальным колониестимулирующим фактором (Г-КСФ, ГМ-КСФ) — риск развития РТПХ возрастает [3].
Клиническая картина хронической РТПХ может быть представлена как изолированно кожными поражениями, так и экстенсивными формами, с вовлечением в патологический процесс внутренних органов. У 50% пациентов с хронической РТПХ в патологический процесс включено несколько систем внутренних органов. Кожный процесс при хронической РТПХ может имитировать пойкилодермию, красный плоский лишай, склеродермию, атрофодермию, ихтиоз, пруриго. Хроническая РТПХ, имитирующая витилиго или атопический дерматит, развивается редко (5,3 и 4,9% случаев соответственно). Склеродермоподобная форма хронической РТПХ представляет особый фенотип хронической РТПХ, который часто связан с тяжелой формой инвалидности после аллогенной ТГСК [4, 5]. Склероз слезных каналов может приводить к формированию синдрома Шегрена. Тяжесть течения хронической РТПХ определяется степенью вовлечения в патологический процесс внутренних органов. Снижение массы тела, диарея, диспноэ, сухость глаз, быстрая утомляемость являются неблагоприятными прогностическими признаками [3].
Эффлоресценции при хронической РТПХ могут быть как истинно, так и ложно полиморфными. Первичные элементы представлены папулами, бляшками, розеолой; вторичные — атрофией, гиперпигментацией, депигментацией, лихенификацией, рубцовыми изменениями. Кожные высыпания, сопряженные с нарушением целостности кожного покрова (экскориации, трещины, эрозии и язвы), наиболее опасны для пациентов с хронической РТПХ, так как на фоне иммуносупрессивной терапии могут приводить к инфекционным осложнениям. Хроническая РТПХ может сопровождаться алопецией и ониходистрофией (онихогрифоз, онихолизис).
Дифференциальную диагностику проводят с системной склеродермией, токсидермией, вирусными экзантемами и фототоксическими реакциями [6].
В общем и биохимическом анализах крови при хронической РТПХ определяется лимфоцитопения, эозинофилия, гипер-, гипогаммаглобулинемия [3].
Диагностика кожной формы хронической РТПХ методами патоморфологического исследования сложна в силу неоднозначности интерпретации. Так, в ходе многоцентрового исследования, в котором из 72 центров, занимающихся аллогенной трансплантацией костного мозга, лишь 25 центров участвовали в описании клинической картины и только 17 центров участвовали в интерпретации гистологической картины. При этом только 88% опрошенных согласились, что гистологическая картина при кожной форме РТПХ специфична и может быть использована для постановки диагноза [7]. Для патоморфологической картины склеродермоподобной формы хронической РТПХ характерны утолщение, гомогенизация и уплотнение коллагена в дерме [3, 8]. Для кожной формы хронической РТПХ описаны критерии гистологической диагностики, однако, по мнению ряда авторов [8—11], они являются неспецифичными и их интерпретация субъективна.
Для контроля эффективности лечения кожной формы РТПХ методом экстракорпоральной фотохимиотерапии используются цитологические тесты (оцениваются апоптоз мононуклеарных клеток и пролиферация лимфоцитов) [12]. Имеется единичное описание использования ультразвукового метода исследования (20 MHz) с акцентом на плотность и толщину очагов поражения [13].
На сегодняшний день не существует валидизированной шкалы, позволяющей оценивать кожные проявления хронической РТПХ, с этой целью используется шкала NIH (0—3). Эта шкала эффективна в определении степени тяжести хронической РТПХ с кожными проявлениями, но не достаточно чувствительна для динамического наблюдения [7, 14].
Патогенетическое лечение проводится гематологами, однако пациенты с кожными проявлениями хронической РТПХ нуждаются также и в симптоматическом лечении кожных проявлений. Пациенты с хронической РТПХ получают стандартную системную иммуносупрессивную терапию. Эффективными являются фототерапия и фотоферез. Так, в исследовании F. Taverna и соавт. [12] показано, что при проведении фототерапии отмечается общая тенденция снижения интенсивности кожных проявлений РТПХ, благодаря чему может быть ограничено использование системных ГКС. Местное лечение подразумевает применение топических ГКС, нестероидных топических иммуномодуляторов, топических ингибиторов кальциневрина [3].
Вышесказанное диктует необходимость разработки методов местного лечения и ухода за пораженной кожей больных с хронической РТПХ.

В медицинской практике, к сожалению, нередки случаи получения серьезных травм, при которых пересадка кожи на поврежденном участке необходима. Чтобы избежать осложнений после операции, за травмированным местом требуется особый уход и наблюдение у врача. Однако процесс реабилитации не всегда проходит гладко — после пересадки кожи может начаться образование рубцов. Как ухаживать за прооперированной раной, чтобы после полного заживления не осталось следов от несчастного случая? Читайте в этой статье.
Общая информация

Хирургическое вмешательство путем пересадки кожи называется дерматопластикой. Операцию назначают при лечении ожогов и ран большой площади пострадавшим любого возраста, а также в ряде других случаев:
- ожоги;
- раны, в том числе после хирургического вмешательства;
- диабетическая стопа, сопровождаемая язвенными дефектами, которые плохо поддаются консервативным методам лечения;
- операции, связанные с дефектами конечностей, а также слоновостью.
Кожная пластика противопоказана при повышенной температуре, инфицировании раны и при наличии декомпенсации соматических болезней. Материал для пересадки кожи может быть взят из 3 источников:
- кожа самого пациента или донора;
- кожный покров животных, после специальной подготовки;
- искусственные материалы из биологических полимеров и клеточных покрытий.
Материал подбирается исходя из клинических показаний и его доступности. По классификации операций дерматопластики выделяют следующие разновидности хирургического вмешательства:
Предполагает использование собственной кожи пациента. Проводится, если дефекты кожи занимают не более 35–50% от всего тела. Со здоровой части спины или ноги срезают тонкий слой кожного покрова и пересаживают его на травмированную область.
В этом способе особенно сложен процесс реабилитации. Согласно исследованиям, после устранения аутодермопластикой до 10% ожогов первой степени, от 55 до 62% ожогов второй степени и от 30 до 40% ожогов третьей степени развиваются келоидные и гипертрофические рубцы.
Именно они являются самыми проблемными и чувствительными из возможных шрамов, поскольку в процессе развития доставляют неудобство человеку: эстетически портят внешний вид, вызывают зуд, покраснение, повышенную температуру в месте травмы. А гипертрофический рубец со временем еще и разрастается в размерах, захватывая здоровые участки кожи.
Назначается, если поврежденная кожа составляет более 50% от всего тела или при наличии противопоказаний к проведению аутодермопластики. При этом используется донорский, животный или синтетический кожный покров.
Проводится в немногих медицинских центрах, имеющих крупные научные подразделения. Для операции используется биологический материал, взятый у самого больного.
По срокам проведения и реабилитации дерматопластику разделяют на первичную и вторичную. Первичная проводится при госпитализации пациента, не дожидаясь регенеративных процессов в дерме. Вторичная трансплантация проводится через неделю, когда начинает формироваться грануляционная ткань из незрелых соединительных тканей.
Кроме этого, в хирургии существуют понятия свободной и несвободной пересадки кожи. В первом случае лоскут кожи полностью переносят на поверхность раны, а во втором — участок кожи имеет питательную ножку, обеспечивающую лучший заживляющий эффект.
При тяжелых ожогах и обширной площади поражения необходимо обращение к комбустиологу. Этот врач занимается лечением сложных травм и тесно сотрудничает с рентгенологом, анестезиологом, трансплантологом и другими специалистами.
Комбустиологи используют следующие методы работы:
- Лечение под повязкой. Ожог обрабатывают антисептиком и назначенными медикаментами, накладывают повязку. Бинты должны быть стерильны, обязательно менять их каждый оговоренный промежуток времени.
- Терапия в безбактериальной среде. Пострадавший с открытыми ожогами находится в специальном стерильном боксе. Этот метод применяется в случаях, когда невозможно наложить повязку либо по причине больших площадей раны, либо ее трудной доступности (промежность, лицо).
- Некроэктомия и работа со струпом. Гнойники и мертвые клетки удаляются с помощью хирургического вмешательства.
- Пересадка кожи. Ее принято считать завершающим этапом терапии. Проводится при больших площадях поражения, когда естественная регенерация клеток невозможна.
Эксперт в области хирургии знает десятки операций по трансплантации кожи. Однако во всех случаях за прооперированной частью тела необходимо тщательно ухаживать, чтобы избежать возникновения раны после пересадки кожи.

Уход после пересадки кожи
Скорость заживления после операции зависит от того, насколько точно вы будете следовать рекомендациям врача. Сам процесс регенерации проходит в три этапа:
- Адаптивные изменения в пересаженной коже. Инородный фрагмент адаптируется к новым условиям и начинает взаимодействовать с организмом. Этот процесс протекает за 2–3 дня.
- Период регенерации (заживления). Проходит полная адаптация пересаженной кожи, донорские клетки полностью заменяются на новые, синтезируются белки соединительной ткани. Процесс проходит за 3 месяца.
- Стабилизация. Восстанавливается нормальная структура кожи, пересаженные участки становятся идентичны «родной» коже. Этап проходит за 6–18 месяцев.
После проведения операции пересаженная кожа прирастает к телу за 7–10 дней. Менять повязку рекомендуется на 2–3 день, причем снимать старый бинт послойно: нижние слои прилипают к незажившей ране и при неосторожном движении есть риск ее открыть вновь. Далее повязку следует менять ежедневно при помощи медсестры или врача. Для ускоренного заживления и профилактики инфицирования рану обрабатывают антисептиками и делают аппликации медикаментозными препаратами, которые назначает врач. Помимо перевязок, существует ряд рекомендаций, которые следует соблюдать прооперированному пациенту:
- исключить термическое и механическое воздействие на поврежденную область — не носить колючую, синтетическую и ограничивающую движения одежду;
- не мочить прооперированное место, при соблюдении личной гигиены закрывать его полиэтиленом или другим водоотталкивающим материалом;
- не снимать самостоятельно повязку;
- пить много жидкости, для взрослого — порядка 2-2,5 л воды в сутки;
- исключить из рациона острые, соленые и копченые продукты, добавить витамины, макроэлементы и белковую пищу;
- отказаться от употребления алкоголя и курения.
После снятия повязки врач назначает обезболивающие препараты, а также противовоспалительные и противорубцовые средства. С этими задачами успешно справляется гель Ферменкол — уникальный ферментный комплекс природного происхождения на основе коллагеназы камчатского краба. Данный гель применяется для устранения гипертрофических и келоидных рубцов после операции, ожога, травмы, а также в комплексной терапии контрактур. Почему Ферменкол используется в качестве мази после пересадки кожи:
- обновляет кожу до 90%;
- охлаждает, снимает чувство стягивания и зуда;
- выравнивает рельеф, нормализует окраску, повышает эластичность кожи;
- не содержит гормонов, в составе только натуральные ингредиенты и зеленый консервант;
- можно применять во время беременности, лактации и детям с 0 лет;
- действует местно, не затрагивая интактные (здоровые) ткани.
Гель Ферменкол наносят аппликационно (мажут тонким слоем 2–3 раза в день на чистую сухую кожу) несколько раз в сутки. Это способствует формированию нормотрофического мягкого рубца, который исчезает самостоятельно спустя несколько месяцев. Курс применения в этом случае длится 30–40 дней.
Для достижения максимального эффекта специалисты рекомендуют совмещать Ферменкол с физиотерапией: электрофорез, фонофорез, микротоки. Если прооперированное место имеет большую площадь, специалисты могут назначить курс фонофореза с гелем Ферменкол (воздействие ультразвуком).
В случае застарелых грубых рубцов — электрофорез с набором Ферменкол (воздействие электрическим током). Физиотерапия с Ферменкол существенно ускоряет процесс обновления кожи за счет положительного воздействия самих процедур и более глубокого проникновения активных компонентов в дерму. Данный метод зарекомендовал себя более эффективно, чем аппликации (накожное применение).
Так, для прохождения курса электрофореза Ферменкол применяется в виде специального раствора, который можно приобрести как отдельно, так и в комплекте с портативным аппаратом для домашних процедур. Для курса фонофореза подойдет гель Ферменкол, его также возможно приобрести как отдельно, так и в комплекте с аппаратом для фонофореза, который пригодится в каждой домашней аптечке.
Какие могут быть осложнения при заживлении рубца после пересадки кожи
Если в реабилитационном периоде была занесена инфекция или рана подвергалась травмированию, возможно формирование грубого келоидного или гипертрофического рубца. Эти виды шрамов не исчезают самостоятельно, в случае с келоидным — наоборот, способны увеличиваться со временем, затрагивая здоровые соседние ткани.
Стоит учитывать, что у взрослых и у детей процесс развития шрамов протекает с разной скоростью. Детская кожа реактивно реагирует на ожоги 3А и 3Б степени бурным ростом послеожоговых рубцов, причем активный рост наблюдается даже на донорских участках. Если у взрослого человека рубцы созревают и начинают регрессировать в течение года, то у маленьких детей этот процесс может занять 2–3 года.
Применение Ферменкола при послеожоговых рубцах целесообразно, так как входящая в его состав коллагеназа избирательно разрушает избыточный патологический коллаген — основную составляющую рубцовой ткани. На сегодняшний день аналогов Ферменколу по силе проявления активности к патологическому коллагену не существует. При выборе способа коррекции следует учитывать множество факторов. Чтобы достичь максимального эффекта при коррекции именно послеожоговых рубцов, одного геля недостаточно. При таких рубцах детям показан электрофорез с набором для энзимной коррекции (2–3 курса по 10–15 процедур в год), а аппликации гелем Ферменкол показаны в перерывах между курсами физиопроцедур.
Также после пересадки новой кожи могут образоваться келоидные рубцы в области суставов, препятствующие нормальному функционированию конечности и способные привести к необратимым деформациям. Чем раньше начнется лечение, тем быстрее кожа приобретет эстетически приятный, здоровый вид! Купить продукцию Ферменкол вы можете на официальном сайте или в аптеке вашего города. Будьте здоровы!

Кожная пластика с использованием расщепленного кожного лоскута является самым простым способом заживить обширные раневые поверхности.
Смысл этой пластики заключается в использовании тонкого 0,1-0,8 мм поверхностного слоя кожи, который забирается специальным инструментом дерматомом. Этот кожный лоскут перфорируется, что позволяет увеличить его площадь в несколько раз.
После этого он укладывается на подготовленную воспринимающую рану и фиксируется отдельными швами.
В результате операции пересаженная кожа врастает в рану и закрывает ее. Участок, откуда кожа забиралась заживает самостоятельно, так как ростковая часть кожи остается на месте.
Преимущества лечения в ИСЦ
По сравнению с другими клиниками нашей страны Инновационный сосудистый центр имеет неоспоримые преимущества в применении методов пластической хирургии для лечения сосудистых больных. В нашей клинике закрытием кожных ран и трофических язв занимаются в специализированном отделении по лечению критической ишемии. Таким образом, лечением ран занимаются хирурги, которые и обеспечивают восстановление кровообращения, необходимое для успешного заживления раны.
Нам хорошо известно течение раневых процессов у пациентов и мы выбираем для каждого случая необходимое время и метод закрытия трофической язвы или раны. Для подготовки ран к пересадке кожи мы используем методы активной подготовки раневой поверхности . Перевязки и антибактериальные препараты назначаются с учетом чувствительности раневой микрофлоры.
Благодаря инновационным технологиям нам удается заживить такие раны, за которые не берется ни одна другая клиника в нашей стране!
Подготовка к лечению
Для успеха кожной пластики необходимо соблюсти ряд условий. Организм человека должен быть стабилизирован по показателям крови, синтеза белка. Необходимо остановить инфекционный процесс. Условия для выполнения кожной пластики должны быть местными:
- Хорошая кровоточивость краев раны, активные сочные грануляции.
- Рана в стадии грануляции (без признаков активной инфекции и гнойного воспаления).
- Рана должна хорошо кровоснабжаться (предварительно кровообращение должно быть восстановлено).
- Рана должна быть ощищена от омертвевших тканей с помощью физических и химических методов.
Общие условия для выполнения кожной пластики:
- Уровень белка в крови должен быть не менее 60 г/литр.
- Уровень гемоглобина не менее 90 г/литр.
- Пациент должен быть стабилизирован по общему состоянию
Непосредственная подготовка к операции предполагает бритье места забора кожного лоскута, катетеризация мочевого пузыря, установка эпидурального катетера для анестезии.
Обезболивание при лечении
При операциях на конечностях используется преимущественно эпидуральная или спинальная анестезия. Преимущество их заключается в локальном воздействии на организм. Эпидуральная анестезия позволяет осуществлять продленное обезболивание в послеоперационном периоде.
С целью контроля над функциями сердечно-сосудистой системы к пациенту подключается специальный слядящий монитор.
Как проходит метод лечения

Пациент помещается на операционном столе так, чтобы был обеспечен хороший доступ к ране. После обработки операционного поля и закрытия зоны операции стерильными простынями проводится хирургическая обработка трофической язвы или раны. Во время этой обработки удаляются все оставшиеся некротизированные участки тканей и обеспечивается точечное кровотечение из грануляций.
После этого производится забор расщепленного кожного лоскута. В толщу кожи нагнетается физиологический раствор, который приподнимает собственно кожу и облегчает ее разделение. После создания такой "водной подушки" производится забор лоскута с помощью специального инструмента - электродермотома. Это специальный дисковый нож, который выставляется на определенную толщину необходимого лоскута. После этого бритва этого дерматома снимает тончайший кожный лоскут нужного размера.
Для увеличения площади кожного лоскута его пропускают через специальный инструмент - перфоратор. Перфоратор в шахматном порядке наносит небольшие разрезы на лоскуте. Теперь лоскут при растягивании может покрыть площадь в несколько раз большую, чем его изначальная.
После перфорации лоскут размещают на раневой поверхности и моделируют по форме раны. С целью фиксации его подшивают тончайшими швами к краям раны и прижимают давящей повязкой.
Донорский участок закрывают конурной повязкой с антисептиком.
Возможные осложнения при лечении
Первую перевязку после пересадки лоскута желательно делать через 2-3 дня после операции. За это время большая часть лоскута прирастает к грануляционной ткани и не отрывается при смене повязки. В любом случае смену повязки надо проводить крайне аккуратно, снимая ее послойно с помощью инструмента.
Во время перевязки отмечается фиксация пересаженного лоскута к грануляциям, убираются не прихватившиеся кусочки кожи. Если отмечается локальная инфекция, то берется посев и используются повязки с антисептиками.
Донорскую рану можно не открывать, если не наблюдается признаков ее инфицирования. Достаточно поменять повязку сверху. Со временем кожа эпителизируется и повязка отойдет сама. Обычно через на 14 - 21 день после операции.
Прогноз после метода лечения
Если операция проводится по показаниям, при условии устранения причин развития некрозов и трофических язв, то результаты кожной пластики очень хорошие. Правильно проведенная операция заканчивается успехом в 95% случаев. В послеоперационном периоде происходит постепенная замена пересаженной кожи своим эпидермисом, что проявляется в появлении небольших корочек, под которыми заметна молодая кожа.
Аутодермопластика может являться окончательным методом закрытия ран, если эта рана не находится на опорной поверхности или в области крупного сустава. В таких местах молодая кожа может повреждаться при нагрузке с образованием трофических язв. Для опорных и костных поверхностей лучше использовать полнослойную кожную пластику лоскутами на сосудистой ножке.
Программа наблюдения после метода лечения
Оперирующий хирург должен наблюдать пациента до полной эпителизации трофической язвы или раны, на которую была пересажена кожа.
В послеоперационном периоде могут назначаться препараты, которые уменьшают процесс рубцевания кожи в области пластики. Эти мази (Контратубекс) могут втираться в рану на протяжении 3-6 месяцев и способствуют формированию мягкого нежного рубца.
Окончательный исход операции по пересадке кожи зависит от течения сосудистого заболевания, которое послужило причиной образования трофической язвы или некротической раны. Поэтому основное наблюдение проводится за результатами сосудистого этапа лечения.
Заболевания
Кожная пластика расщепленным лоскутом (аутодермопластика) является основным метом закрытия обширных гранулирующих ран, трофических язв и глубоких пролежней.
Операцию отличает простота выполнения и хорошие непосредственные результаты. Залогом успеха является хорошая подготовка раневой поверхности и общего состояния больных.
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Читайте также:

