Сыпь из мелких прыщиков на ушах что это
Обновлено: 17.05.2024
Контагиозный моллюск – это вирусное заболевание кожи, которое проявляется в виде плотных узелков (папул). Заболевание называется так, потому что содержимое узелка-папулы выглядит достаточно специфично и при рассмотрении вблизи (в частности, под микроскопом) напоминает раковину моллюска. Термин «контагиозный» подчёркивает, что инфекция передается при телесном контакте.
Оставьте телефон –
и мы Вам перезвоним
Причины контагиозного моллюска
Контагиозным моллюском болеют и взрослые и дети. Для взрослых типично заражение половым путем.
Контагиозный моллюск у детей
Контагиозный моллюск у детей встречается чаще, чем у взрослых. До года дети практически не болеют контагиозным моллюском. Это связано с тем, что на первом году жизни круг контактов ребенка невелик: ребенок перемещается в ограниченном, часто специально подготовленном для него пространстве и под строгим контролем взрослых, не стремясь соприкасаться с другими детьми. Но как только ребенок начинает активно общаться и самостоятельно осваивать мир, угроза заразиться контагиозным моллюском резко возрастает.
Пик заболеваемости контагиозным моллюском у детей приходится на возраст от 2-х до 6-ти лет. Иммунитет в этом возрасте еще слабый. Дети заражаются через игрушки или грязные руки. Вирус проникает в кожу в том месте, где целостность кожных покровов оказалась нарушенной – через ранки, ссадины, трещины. Детская кожа – нежная и чувствительная, а активность ребенка-дошкольника велика. В результате возникают многочисленные микротравмы, открывающие дорогу инфекции. Также описаны случаи заражения контагиозным моллюском при купании в бассейне.
С 6-ти до 10-ти лет заболеваемость контагиозным моллюском снижается. Большое значение имеет привитие навыков бытовой гигиены. Чем раньше ребенок начнет заботиться о чистоте рук, тем лучше.
Симптомы контагиозного моллюска
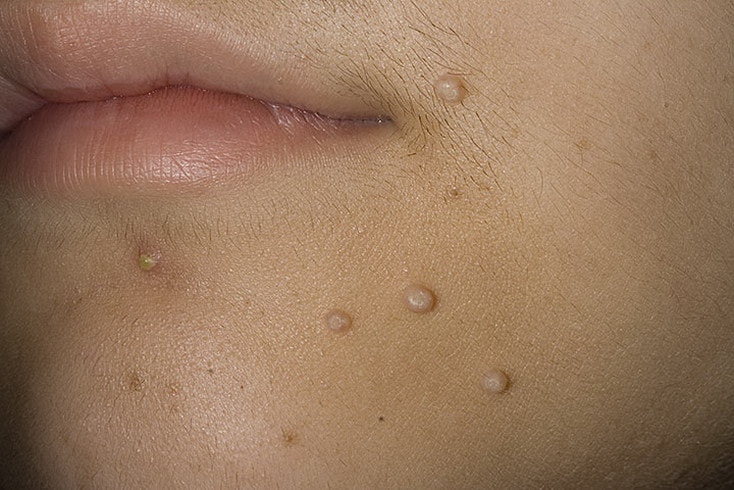
Инкубационный период заболевания составляет от двух недель до нескольких месяцев, но чаще всего высыпания появляются на 14-15-й день.
Вначале появляются единичные высыпания, потом их становится больше. Контагиозный моллюск может поражать любые участки кожи, кроме ладоней и стоп. У детей наиболее часто страдают открытые участки рук, ног, а также лицо и шея. У взрослых чаще всего поражается область половых органов, а также внутренняя сторона бедер.
При типичной форме заболевания высыпания располагаются только в одной анатомической области, при генерализированной форме распространяются по всему телу.
Элементы сыпи выглядят как выпячивания (папулы), на ощупь плотные и безболезненные, розового или телесного цвета, с перламутровым верхом. В центре папулы присутствует небольшое углубление, из которого при надавливании выдавливается белая кашицеобразная масса. Папулы имеют круглую или овальную форму, размер обычно варьируется в диапазоне 2-5 мм, но иногда узелки сливаются, и тогда подобные образования могут достигать в диаметре до 1 см и более.
В некоторых случаях высыпания сопровождаются зудом, который усиливается при расчесывании. Расчесывать папулы ни в коем случае нельзя, потому что в этом случае можно занести бактериальную инфекцию. О присоединении бактериальной инфекции говорит покраснение кожи вокруг папул, припухлость, нагноение.
Методы диагностики контагиозного моллюска
Контагиозный моллюск можно спутать с проявлениями других заболеваний, в том числе таких серьезных как сифилис или рак. Также активность вируса контагиозного моллюска повышается при снижении иммунитета, поэтому в 20% случаях контагиозный моллюск сопутствует ВИЧ-инфекции. А это означит, что при появлении высыпаний, соответствующих описанию контагиозного моллюска, требуется врачебное обследования, чтобы исключить подобные варианты.
При обращении к врачу-дерматологу доктор произведет осмотр больного, поставит диагноз и предложит метод лечения.
В большинстве случаев диагноз контагиозный моллюск ставится врачом-дерматологом по результатам осмотра пациента.
Так как ВИЧ часто сопутствует контагиозному моллюску может быть назначена ПЦР-диагностика на ВИЧ.
При обнаружении контагиозного моллюска у взрослых назначается серологический анализ крови для выявления инфекций, которые передаются половым путём (гепатиты B и C, ВИЧ, сифилис и т.д.).
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения контагиозного моллюска
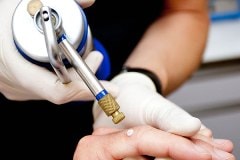
Лечение контагиозного моллюска должен проводить врач. Не следует самостоятельно пытаться удалить папулы – это может привести к проникновению бактериальной инфекции.
Лечение контагиозного моллюска зависит от ряда факторов, прежде всего, – от стадии развития заболевания, выраженности симптомов и состояния иммунитета больного. Могут использоваться следующие методы:
Удаление папул может проводиться инструментально, с последующей обработкой ранки антибактериальными средствами.
Криодеструкция – это удаление папул с помощью воздействия низких температур. Папулы обрабатываются жидким азотом. Обработанные таким образом ткани замораживаются и отмирают.
Папулы контагиозного моллюска могут быть удалены радиоволновым методом (с помощью аппарата Сургитрон) и с помощью лазера.
Электрокоагуляция – это воздействие на папулы высокочастотным током. В народе его описывают как "прижигание электричеством". В момент разряда возникает локальное сильное тепловое воздействие, ткани коагулируют, что практически исключает риск проникновение инфекции в месте обработки.
Курс лечения контагиозного моллюска может предусматривать консервативное лечение с помощью мазей и кремов, а также прием противовирусных препаратов (при значительной площади поражения).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.

Сыпь на ушах требует особенного внимания даже, если не причиняет какое-то время беспокойства. В любой момент она может начать распространяться и достаточно быстро, вызывая особенные осложнения для человеческого организма. Сначала это может быть небольшое количество точек, а спустя небольшой промежуток времени – целый очаг. Соответственно, принимаются определенные меры для лечения высыпаний.
Конечно, сыпь на ушах, вызванная обыкновенными раздражителями, выводится, как правило, без особенного труда. Но бывают более серьезные причины, заниматься выявлением и лечением которых должен квалифицированный дерматолог. Вот об этом и следует поговорить более детально.
- К какому врачу необходимо обратиться при кожной сыпи?
- Заразна ли кожная сыпь?
- Какая диета необходима при кожной сыпи?
- Какая необходима диагностика при кожной сыпи?
- Чем опасна кожная сыпь?
- Почему необходимо сдавать анализы при кожной сыпи?
- О каких заболеваниях говорит кожная сыпь?
- Какое обследование необходимо при кожной сыпи?
- Какая кожная сыпь является опасной?
- Как отличить аллергическую сыпь от инфекционной
- Как избавиться от сыпи на коже?
- Как избавиться от зуда при кожной сыпи?
- Какие органы поражаются при кожной сыпи?
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
Аллергия
Появление аллергического дерматита на коже ушей может быть вызвано тем, что поражается основной эпидермис. Нарушается нормальное функционирование иммунной системы, могут появляться стрессовые ситуации, кожные покровы могут травмироваться. Все это тоже своим результатом нередко имеет сыпь на ушах.
У ребенка иногда продуцируется недостаточное количество ферментов или же мать может употреблять во время беременности продукты, которые оказываются пищевыми аллергенами. Когда на кожном покрове появляются пятна, обладающие красным или розовым оттенком, впоследствии трансформирующиеся в пузырьки, это считается основными признаками аллергического дерматита.
Затем пузыри начинают разрываться, отчего образуются мокнущие язвочки. Из-за этого человек страдает от чувства жжения, а кожный покров чешется не только там, где появились образования, но и на остальных участках ушей. Подобная симптоматика похожа на признаки возможной экземы, однако характер не такой выраженный.
Если говорить о контактном дерматите, он представляет собой реакцию человеческого организма на попадание раздражителя на кожный покров. Появиться же воспалительные элементы могут из-за влияния:
- Щелочей;
- Моющих средств;
- Кислот и так далее.
Проявление эритематозной формы может выражаться в форме отечностей, излишней сухости, а также возникновения трещин на коже. Буллезными разновидностями болезни могут быть такие явления, как водянистая сыпь, появляющаяся в форме пузырьков, внутри которых содержится серозная жидкость. Из-за некротического контактного дерматита формируются серьезные язвы, покрывающиеся струпом. Когда они со временем заживают, после них огбычно остаются видимые рубцы.
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Воспаление

Во время воспалительного процесса появляются первичные элементы и затем вторичные, отягощающие саму болезнь и отражающие общую симптоматику. К примеру, экзема считается хроническим воспалительным кожным заболеванием, от которого появляется сыпь и другие эритематозные признаки. Основной ее причиной считается иммунная реакция на разнообразные раздражители.
Бывает еще так, что склонность к экземе может передаваться по наследству и выражаться особой чувствительностью к определенным провоцирующим факторам. Когда появляются экземы, отдельное влияние оказывают некоторые патологии в нервной системе и болезни, связанные с внутренними органами.
Если сыпь на ушах небольшая, то она может скоро исчезнуть и после этого остаются зудящие элементы, выделяющие серозный экссудат. Сверху кожной поверхности могут появляться процессы мокнутия, сменяющиеся появлением корост, которые обладают желто-коричневой окраской.
Хронические заболевания сопровождаются сильным шелушением, появлением трещин, сильной сухостью и тем, что кожные покровы становятся толще. Локализируется экзема не только в области голени, но и на ушах.
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.

Кожа является самым большим органом человека и самым чувствительным к изменениям в организме. При сбоях в работе внутренних органов или при неблагоприятном воздействии на организм кожа реагирует высыпаниями. Относиться к такому симптому надо серьезно. Следует, не откладывая посетить врача.
Важно узнать, имеет ли сыпь инфекционную или аллергическую природу. То и другое требует своевременного лечения, а иногда и изоляции больного, если болезнь заразна. Наша клиника предлагает услуги опытных специалистов, а также достаточную базу для современных, точных лабораторных и диагностических исследований.
- К какому врачу необходимо обратиться при кожной сыпи?
- Заразна ли кожная сыпь?
- Какая диета необходима при кожной сыпи?
- Какая необходима диагностика при кожной сыпи?
- Чем опасна кожная сыпь?
- Почему необходимо сдавать анализы при кожной сыпи?
- О каких заболеваниях говорит кожная сыпь?
- Какое обследование необходимо при кожной сыпи?
- Какая кожная сыпь является опасной?
- Как отличить аллергическую сыпь от инфекционной
- Как избавиться от сыпи на коже?
- Как избавиться от зуда при кожной сыпи?
- Какие органы поражаются при кожной сыпи?
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
Виды аллергической сыпи
Аллергическая реакция появляется на попадание в организм какого-либо внешнего или внутреннего аллергена. Обычно выражается в виде высыпаний и зуда. Организм человека бросает все силы на нейтрализацию аллергена. Сосуды расширяются, кожа краснеет и воспаляется, появляется отек. Надо немедленно вызывать скорую помощь.
Иногда аллергия протекает в более легкой форме. Основные виды аллергических высыпаний:
- Крапивница. Она может выражаться в виде средних и больших волдырей. Они иногда сливаются друг с другом. Волдыри матового цвета, а по краям розовая каемка.
- Атопический дерматит. Кожа зудит, сухая и раздраженная. Это реакция на растения, животных, некоторые виды пищи, на духи и дезодоранты, бытовую химию, крема и пыль, на лекарственные препараты.
- Контактный дерматит. Появляются пузырьки на теле, кожа краснеет, зудит. Высыпания локализуются там, куда попал аллерген, как реакция на косметику, синтетическую одежду, медикаменты.
- Экзема. Она чаще локализуется на руках и на лице. Это многочисленные точечные высыпания с серозной жидкостью. Вызывают сильный зуд. Это может быть из-за стресса, нарушения эндокринной системы, обмена веществ, реакция на пищу, косметику, бытовую химию.
Есть еще токсикодермия, нейродермит, синдром Лейелла и так далее. Опытный врач-дерматолог или аллерголог помогут определить диагноз и назначить соответствующее лечение.
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Сыпь при инфекционных заболеваниях
Сыпь при инфекционных заболеваниях сопровождается увеличением лимфоузлов, слабостью, утомляемостью, тошнотой и диареей, высокой температурой. Форма и локализация высыпаний зависит от вида инфекции, вызвавшей эту сыпь.
Болезни, сопровождающиеся кожными высыпаниями:
- Корь. Высыпания в виде папул появляются на 3-4 сутки за ушами, в области переносицы. И очень быстро сыпь распространяется на все лицо. Затем она переходит на верх спины, грудь, в последнюю очередь – на стопы и кисти рук.
- Краснуха. Сыпь мелкопятнистая, бледно-розовая. Локализуется на коже ягодиц в сгибах локтей и колен. На вторые сутки покрывает поверхность тела и конечностей.
- Скарлатина. Высыпания сплошные в виде покраснения из точек красного цвета. Сначала сыпь яркая, потом бледнеет и затем становится коричневатой. Сначала покрывается лицо, потом шея, грудь, верх спины. А потом – на бедрах и предплечьях.
- Ветряная оспа. Очень заразное заболевание с появлением везикул на волосистой части головы, в паховой области, на по всему телу, кроме ладоней и стоп.
- Герпес. Сыпь мелкая с жидкостью внутри. Очень болезненная. Образуется чаще на слизистой губ, на носу, половых органах. Сопровождается зудом и жжением.
Есть много других инфекционных заболеваний с сыпью на теле. Среди них менингит, мононуклеоз, пневмония. Протекает болезнь с явными симптомами общей интоксикации организма.
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Главные отличия аллергической и инфекционной сыпи
При внешней схожести аллергическая сыпь и инфекционная имеют свои особенности.

Аллергическая сыпь появляется на лице и руках, редко по всему телу. Инфекционная – на любой поверхности тела.
Сыпь при аллергии возникает внезапно, когда попадает аллерген. Инфекционная сыпь появляется поэтапно, сначала в одном, потом в другом месте.
У аллергических высыпаний нет четкой формы, края размыты. Инфекционная сыпь чаще имеет четкие формы.
Инфекционная сыпь, как правило, проявится, спустя время и у кого-то из членов семьи, так как она заразна. Аллергия не заразна.
- Лечение сыпи на коже
- Сыпь у женщин
- Сыпь у мужчин
- Сыпь у подростков
- Сыпь при беременности
- Диагностика кожной сыпи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.

Абаева Юлиана Генриховна
Стоимость приема - 2700 р.
Абакарова Севиля Абакаровна
Стоимость приема - 2000 р.
Абачева Маида Ферезуллаевна
Стоимость приема - 2600 р.
Абдуллаева Ульвия Абдуллаевна
Стоимость приема - 13164 р.
Абдурахмонова Гульчехра Баротовна
Стоимость приема - 1900 р.
Абрамова Екатерина Игоревна
Стоимость приема - 2000 р.
Абрамова Светлана Николаевна
Стоимость приема - 3320 р.
Абросимова Валерия Сергеевна
Стоимость приема - 1534 р.
Авакян Назели Аваговна
Стоимость приема - 2000 р.
Аванесян Гаяне Юрьевна
Стоимость приема - 2000 р.

Прыщи — явление всегда неприятное. Они не только портят внешний вид, но иногда могут приносить и болезненные ощущения. Особенно неприятно, когда воспаление кожи проявляется на ушной раковине или в слуховом проходе, где его сложно разглядеть и обработать. В этой статье будет рассказано, почему появляются прыщи на ушах и как их вылечить.
Причины возникновения
Кожные воспалительные процессы на любой части тела сигнализируют о непорядках в организме, в том числе и прыщи на мочках ушей. Причиной их появления могут послужить следующие проблемы:
- Плохая гигиена. Уши нужно чистить регулярно, иначе скопившаяся грязь закупоривает поры и отрезает выход для желёз внешней секреции.
- Аллергическая реакция. Нахождение аллергена вблизи уха может привести к высыпанию зудящей сыпи.
- Инфекции и простудные заболевания. Попадание инфекции через ранку в ухе, поражение организма заразной болезнью также может возбудить воспаление на коже.
- Гормональный дисбаланс. Нарушение в выработке гормонов является главной причиной возникновения прыщей у подростков.
- Неправильное питание. Недостаточное потребление витаминов и прочих необходимых организму веществ тоже может способствовать развитию прыщей.
- Переохлаждение. Уши — деликатный орган, и его требуется защищать от холодного зимнего воздуха. Однако проблемы могут возникнуть и летом, когда дует прохладный ветер, образуя перепад температуры.
Лечение прыщей на ушах
Чтобы вылечить прыщики на ушах и не допустить их повторного появления, необходимо выявить причину недуга и нейтрализовать её.
При возникновении прыщика на ухе рекомендуется обратиться к врачу, но при желании можно обойтись и домашними методами. В этом случае больной должен следовать следующим правилам:
- Не расчёсывать ухо, чтобы избежать травм и последующего занесения инфекции.
- Не выдавливать прыщ, пока он не созреет.
- Соблюдать стерильность во время операции. Рекомендуется использование антисептиков.
- Выполнять обработку поражённой поверхности с помощью ватных палочек или тампонов.
Если прыщ вызывает пульсирующую боль, то это фурункул, также называемый «чирей» или «гнойник». Такое образование опасно тем, что внутри скапливается гной, который при неумелом выдавливании может привести к инфицированию. Поэтому в первую очередь требуется удалить жидкость. Для этих целей подходит компресс, пропитанный мазью Вишневского или ихтиоловой мазью. Если прыщ находится в слуховом проходе, лекарственный препарат наносят на ватку или тампон и закрепляют внутри уха.
Вытягивающий эффект может оказать также и солевой раствор. Чтобы приготовить его, нужно растворить в стакане тёплой воды чайную ложку соли и смешать с двумя каплями йода. Холодный компресс рекомендуется накладывать на прыщ по несколько раз в день.
В случае когда высока вероятность, что внутренний чирей вскроется сам, на ночь следует ложиться на больное ухо, чтобы гной вытек наружу.
Если прыщ на ухе не создаёт болевых ощущений, скорее всего, гноя в нем нет. Тогда нужно лишь дождаться его созревания. Для ускорения процесса проблемный участок обрабатывают йодным раствором или камфорным спиртом. Противовоспалительный эффект оказывает также салициловая кислота и левомицитиновые глазные капли.
Причинить дискомфорт могут и подкожные прыщи. Отличным решением этой проблемы является распаривание и смачивание лекарством, чтобы вскрыть образования. Сначала к уху прикладывают горячий компресс. После этого мажут смесью, в которую входят масла оливы, чайного дерева и эвкалипта. На выбранную зону накладывают повязку и снимают через некоторое время. В конце открывшиеся высыпания высушивают с помощью салицилового спирта.
Крупное образование в слуховом проходе может вызвать неприятные осложнения в виде фистулы или омертвения тканей. При этом может наблюдаться повышение температуры и обширные боли в ухе. При таких обстоятельствах требуется хирургическое вмешательство. Пострадавшую часть дезинфицируют, обезболивают, а затем удаляют прыщ и его содержимое.
Профилактика недуга
- Выполнять гигиенические процедуры. Уши рекомендуется чистить пальцем и водой, чтобы не повредить барабанную перепонку. Требуется также прочищать область за ушами. Однако не нужно стремиться к стерильной чистоте, так как сера, вырабатываемая в слуховом проходе, необходима для естественного вывода посторонних частиц.
- Наушники и ушную гарнитуру тоже нужно содержать в чистоте и протирать их салфетками после использования.
- Носить головной убор в холодную и жаркую погоду.
- Правильно питаться. Сбалансированное питание, избегание переизбытка в рационе фастфуда, сладкого, жирного и жареного значительно улучшит общее состояние организма.
Преимущества лечения в ЛОР-центре
Лечение заболеваний уха, горла и носа в ЛОР ЦЕНТРЕ – это комплексный и индивидуальный подход к каждому пациенту. Сделав предварительную запись на сайте медицинского центра или по телефону, вы сможете:
- получить очную консультацию специалиста;
- пройти лечение ЛОР заболеваний с использованием прогрессивных методик;
- получить рекомендации по дальнейшему консервативному лечению и профилактике ЛОР-заболеваний.
Обращайтесь в ЛОР ЦЕНТР: здесь вам помогут решить любую проблему в компетенции ЛОР-врачей максимально эффективно, безопасно, быстро и безболезненно.
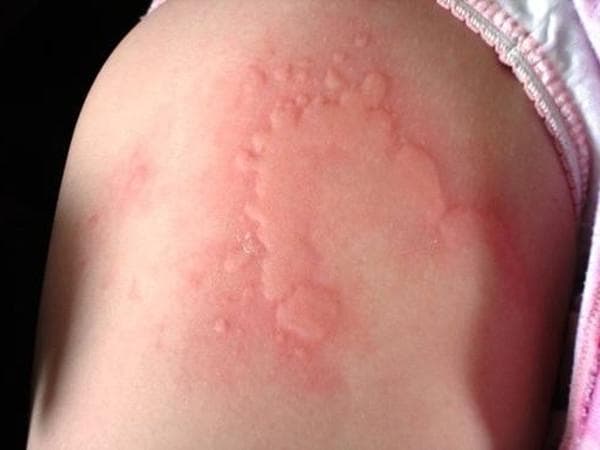
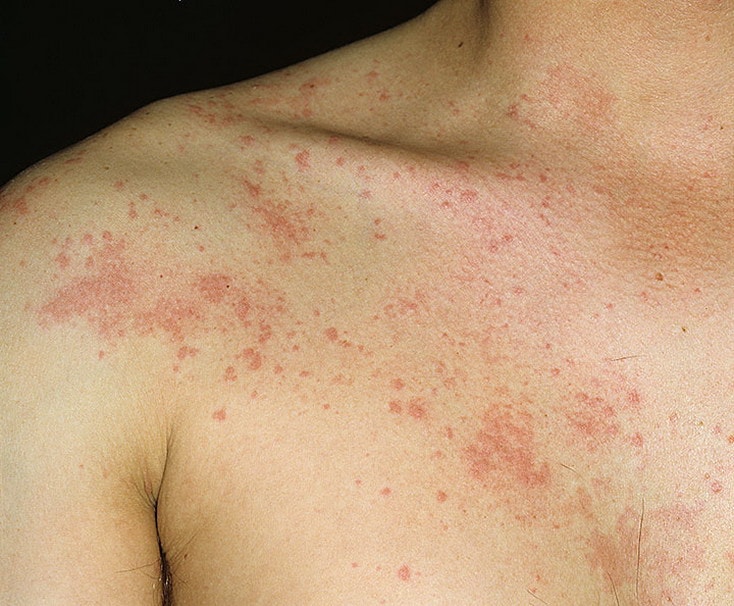
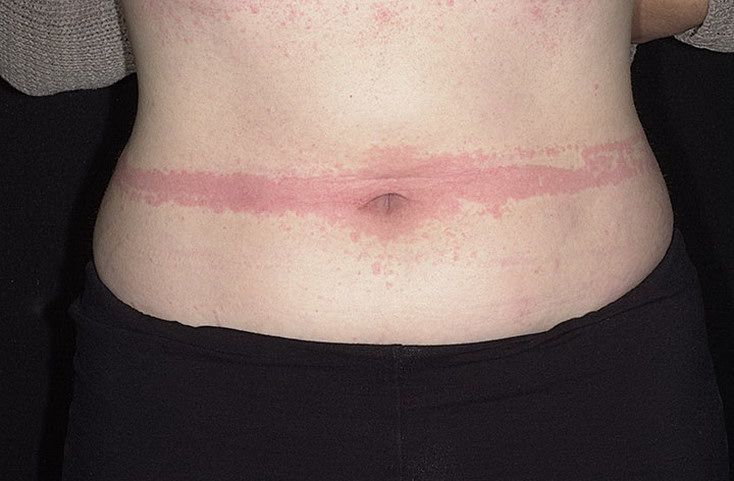
Крапивница – это группа заболеваний (в основном аллергической природы), характерным симптомом которых является сыпь на коже в виде красных волдырей.
В России крапивница очень распространена – от 10 до 20% населения как минимум один раз в жизни наблюдали у себя ее проявления. При этом у большинства она проходит в острой форме (70-75%), у остальных принимает хроническое течение. ВОЗ (Всемирная организация здравоохранения) прогнозирует, что XXI век станет веком аллергии. Каждый год число пациентов с той или иной формой аллергии увеличивается на 5%.
Симптомы и механизмы развития крапивницы

Появление основных симптомов крапивницы – волдырей и покраснений – связано с механизмом развития заболевания. Это повышение проницаемости сосудов и острый отек в тканях, которые окружают сосуды.
Ведущую роль в развитии крапивницы играет тучная клетка. Это специальные иммунные клетки, в гранулах которых содержатся особые биологически активные вещества (медиаторы). Самый изученный из них – гистамин. Именно из-за его действия и возникают симптомы крапивницы – высыпания, краснота, отек, кожный зуд.
Сыпь в виде волдырей появляется внезапно на любой части тела, быстро и без следа проходит в течение 24 часов, а затем возникает в другом месте. При надавливании по центру покраснения видно белое пятно.
Зуд начинается одновременно с сыпью. Так проявляется действие гистамина на нервные окончания.
В зависимости от фактора, который активировал высвобождение гистамина из гранул тучных клеток, выделяют различные виды крапивницы.
У детей при крапивнице может наблюдаться ухудшение общего состояния: повышение температуры тела, нарушением работы пищеварительной системы (диарея).
Виды крапивницы
Существует несколько классификаций крапивницы.
1. По времени:
острая – длится до 6 недель;
хроническая – более 6 недель.
2. По природе:
аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
неаллергическая – через прямое высвобождение гистамина.
3. По причине:
- аллергическую крапивницу могут вызвать:
прием лекарственных препаратов;
аллергены насекомых (инсектная аллергия);
- неаллергическая форма заболевания возникает из-за прямого влияния на тучную клетку:
физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
некоторых лекарственных средств, например, аспирина;
инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Барр, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
Оставьте телефон –
и мы Вам перезвоним
Когда и к какому врачу обращаться
Обычно к врачу обращаются:
если сыпь распространяется на большой площади;
при нарастании симптомов;
при присоединении признаков общей интоксикации;
если крапивница не проходит самостоятельно после устранения фактора, который ее вызвал;
если заболевание переходит в хроническую форму или часто рецидивирует,
Желательно не затягивать с визитом к доктору и прийти, когда возникли первые проявления заболевания. Тогда установить причину будет проще, а лечение займет меньше времени. Кроме того, врач порекомендует, что делать для профилактики крапивницы.
Оказать помощь при крапивнице могут терапевт или педиатр, дерматолог, а прицельной диагностикой и лечением занимается врач-аллерголог.
Диагностические процедуры при крапивнице
Обычно диагностика острой крапивницы довольно проста. Достаточно осмотра и расспроса пациента об истории его болезни. Выяснить же причину бывает не так легко, и для этого проводят дополнительные исследования:
1. Лабораторные анализы:
биохимия крови (печеночные пробы – АлАТ, АсАТ, билирубин, ревмопробы, глюкоза крови);
Читайте также:

