Сколько времени проходят шрамы на лице
Обновлено: 17.05.2024
Для пациента совершенно нормально беспокойство перед предстоящей операцией. И среди всего множества вопросов и уточнений по поводу операции, подготовки к ней и реабилитационного периода, нередко можно услышать, волнующий многих вопрос: «Будут ли видны/заметны рубцы?». Пациент, обращающийся за помощью к пластическому хирургу, настроен на максимально выраженный эстетический результат, точнее - выраженный в своей неприметности! Вот такой каламбур. Красивый итоговый результат для послеоперационных рубцов - это работа, в которую должны быть включены обязательные составляющие: грамотный хирург, ответственный пациент и максимально благоприятные условия для заживления ран.
Биологические аспекты рубцевания
Заживление раны - это биологический процесс, длящийся около года и заканчивающийся формированием зрелого рубца. С практической точки зрения в этом процессе выделяют несколько стадий, на протяжении которых существенно меняются два важных как для хирурга, так и для пациента, показателя - прочность кожного рубца и его внешний вид.
- 1 - 10 сутки – идёт процесс послеоперационного воспаления и эпителизации раны. В этот период рубца, как такового, ещё нет. Даже после снятия швов края раны могут разойтись под действием даже незначительной силы.
- 10 - 30 сутки – образование незрелого рубца. В этот период активно образуются белковые структуры и кожный рубец относительно легко растяжим и пока ещё хорошо заметен.
- 30 - 90 сутки – образование прочного рубца – образуется ещё больше прочных волокон, которые принимают то направление нагрузки, которое преобладает. Таким образом, если рубец расположен неправильно, то он может утолщаться, растягиваться или подвергаться келоидозу. В нормальных условиях рубец становится прочным и малозаметным.
- 90 сутки - 1 год - окончательная трансформация рубца. Кожный рубец постепенно достигает максимальной прочности из-за перестройки в нём направления волокон, которые укладываются продольно, и становится ещё менее заметным из-за отсутствия в нём клеточных элементов и сосудов.
Важно уточнить, что значительное влияние на образующийся рубец оказывает воздействие внешних сил, например, чем сильнее продольное растяжение рубца, тем больше образуется коллагеновых и эластических волокон с более чёткой их ориентацией. У пациентов с нарушенными процессами продукции и распада этих волокон могут образоваться гипертрофические и даже келоидные рубцы вне зависимости от направления растяжения.
Факторы, влияющие на конечный вид рубца
Многочисленные факторы, которые оказывают влияние на конечный результат, условно можно разделить на две группы – общие и местные.
К общим факторам относится:
- возраст пациента – чем моложе пациент, тем активнее процесс заживления раны;
- наследственный фактор – люди, склонные к образованию келоидных рубцов, имеют генетические предпосылки к этому. К тому же у каждого человека своя собственная активность работы надпочечников, уровень концентрации в крови их гормонов и состояние клеточного запаса, что в конечном итоге влияет на результат;
- иммунный статус – ни для кого не секрет, что от состояния иммунной системы зависит процесс заживления раны.
К местным факторам относятся:
- расположение раны – хирург всегда должен учитывать силовые линии кожи или линии минимального растяжения, так как качество будущего рубца зависит от направления оси раны по отношению к этим линиям: чем больше ось раны отклоняется от силовых линий, тем хуже становятся характеристики рубца;
- способы хирургического закрытия раны – от того, как сопоставлены края раны, зависит качество будущего рубца, поэтому важно всё – чем произведён разрез, каким материалом и способом ушита рана, нужно ли временное ограничение движений для той области, где проведено хирургическое вмешательство.
- эффективность дренирования раны – некоторые раны должны иметь возможность оттока внутритканевой гематомы, что благоприятно сказывается на заживлении раны. Чем меньше свободного пространства внутри раны, тем лучше.
Во многом сложный процесс образования рубцовой ткани уже изучен и может быть спрогнозирован хирургом, но успешный результат всегда зависит и от того, как добросовестно выполняет пациент рекомендации своего врача.
Автор статьи:
Пластический хирург «Своей клиники»
Соболь Дарья Юрьевна
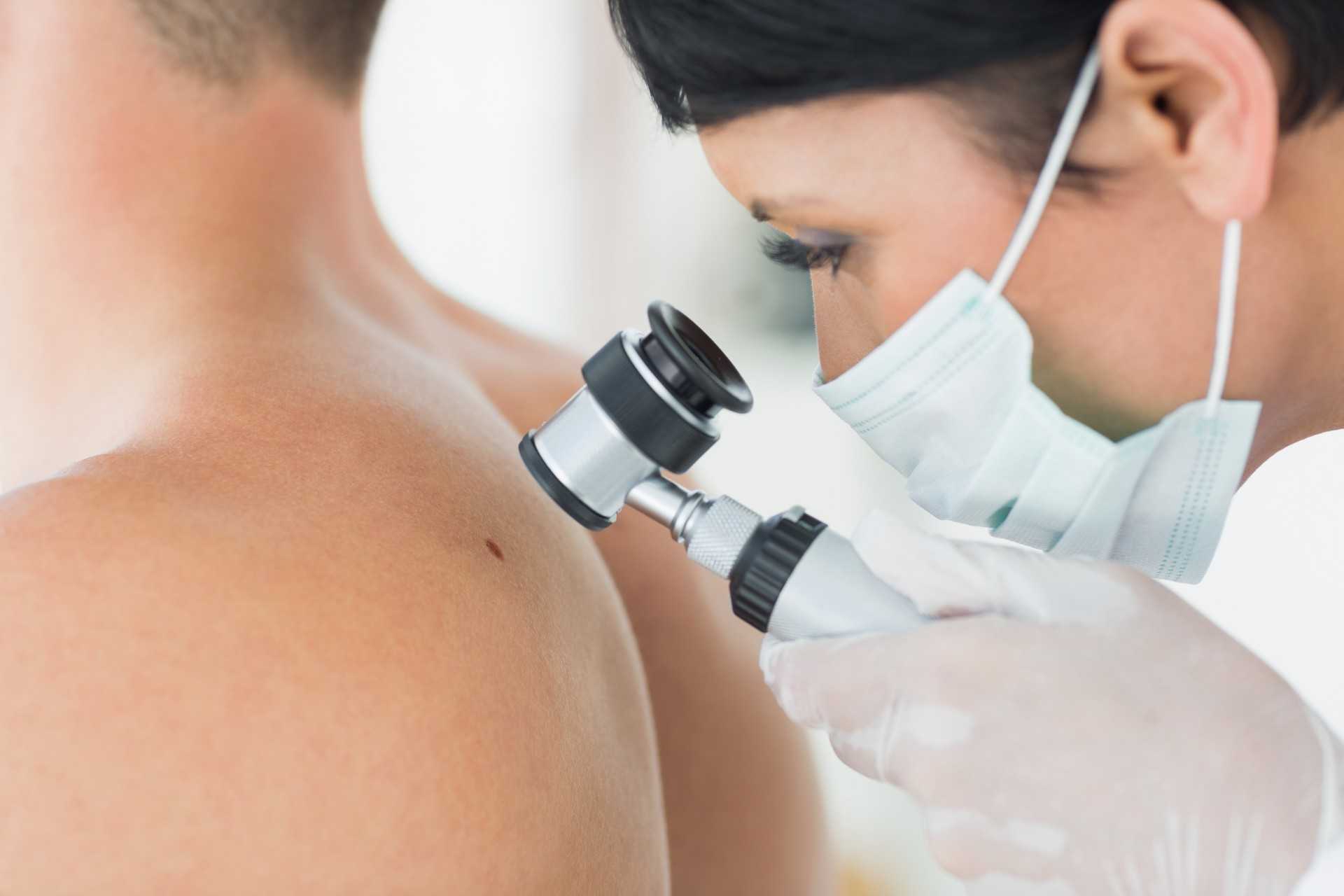
Избавиться от надоевшей родинки нетрудно: в любом салоне красоты или в кабинете хирурга операцию проведут без проблем. Но что делать потом?
Вместо нее остается открытая ранка, которую дезинфицируют и впоследствии следят за ее гигиеной до полного заживления. А это непросто!
Если попадает инфекция — то осложнений не избежать и останется заметный рубец.
Формирование шрама
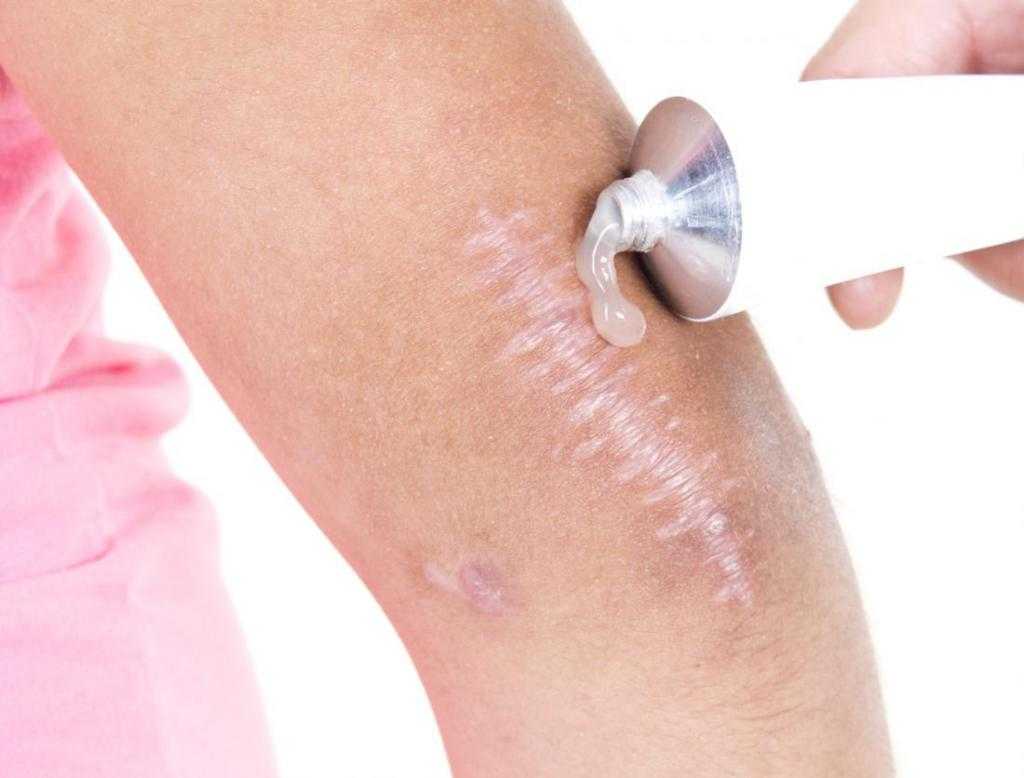
Рана после родинки затягивается корочкой. Как бы она ни чесалась, ее ни в коем случае нельзя удалять самостоятельно — под ногтями находится множество бактерий, да и условия процедуры могут быть нестерильными. Когда рана полностью заживет, корочка отвалится естественным путем. Процесс заживления раны играет важнейшую роль в формировании рубца.
На месте раны нарастает соединительная ткань, которая может краснеть, если родинка находилась над кровеносными сосудами. Иногда в ней больше волокон коллагена, чем требуется для здорового эпидермиса — шрам приобретает келоидный или гипертрофический вид, а это серьезное осложнение, которое требует вмешательства. В редких случаях склонность к образованию избыточного патологического коллагена — индивидуальная особенность организма, чаще всего это последствие нарушения рекомендаций врача:
- не трогать прооперированное место, несколько раз в сутки менять повязки и промывать место мыльным раствором, дезинфицируя хлоргексидином;
- наносить гель/крем/мазь, которую прописал врач, на чистую сухую кожу в области повреждения;
- выпивать не менее 1 л воды в день, употреблять витамины;
- избегать яркого солнца — ультрафиолет повреждает незащищенный эпидермис и может спровоцировать бурный рост рубцовой ткани. Необходимо обязательно пользоваться солнцезащитными кремами (spf 30);
- использовать смягчающую и дезинфицирующую мазь от шрамов после удаления родинки.
Возникновение рубца и его активный рост могут провоцировать:
- травма от неудобной одежды, чесания и др.;
- резкий гормональный скачок — влияет на обменные процессы, из-за чего соединительная ткань растет неправильно;
- генетическая особенность.
Также заметный след после удаления родинки может остаться вследствие чрезмерной сухости кожи или ошибки неопытного хирурга. Молодая здоровая кожа чаще всего заживает полностью, не оставляя рубцов.
Но как определить, что рана до конца не зажила и процесс формирования грубого рубца запущен? Это можно сделать по следующим признакам:
- Красное пятно после операции — норма, но если оно начинает беспокоить и появляется боль, то это свидетельствует о том, что начался воспалительный процесс.
- Прооперированное место отекает, боль носит пульсирующий характер — необходимо срочно показаться врачу.
- Зуд и неприятные ощущения в области раны говорят об инфицировании.
Вовремя приняв меры, осложнение можно быстро остановить. Когда шрам окончательно сформируется, избавиться от него будет сложнее, но тоже реально.
Профилактика возникновения рубца

Предусмотреть проблему всегда проще, чем исправлять последствия. Чтобы снизить вероятность осложнений, перед операцией рекомендуется пройти 2-х недельный курс витаминов А, В, С и Е, включить в рацион продукты с содержанием железа, магния, селена, цинка и калия.
Виды шрамов
Чтобы понять, как убрать шрам после удаления родинки, надо определить, с каким именно осложнением столкнулся человек. От правильного диагноза зависит способ лечения:
- Атрофический рубец (в народе “оспина”) выглядит как ямка, находится ниже уровня эпидермиса и чаще возникает на дряблой возрастной коже.
- Гипертрофический рубец, наоборот, выглядит выпуклым, возвышается над кожей, но не разрастается за пределы изначальной раны.
- Нормотрофический. Не портит внешний вид, так как он плоский и телесного цвета.
- Келоидный шрам. Самый беспокойный из всех — находится над уровнем кожи, может расти на протяжении нескольких лет, существенно превышая размеры изначальной раны. Зудит, болит, имеет бордовый или синюшный цвет.
Поскольку последний из списка вид рубца доставляет больше всех неудобств, расскажем о нем поподробнее.
Этапы формирования келоидного рубца
Несмотря на развитие медицины, причины появления келоидного шрама до сих пор неизвестны. Предположительно это могут быть:
- ослабленный иммунитет;
- повреждение эпидермиса на глубинных слоях;
- аллергия;
- сахарный диабет;
- дисбаланс гормонов в организме;
- наследственность;
- беременность;
- генетические особенности (чаще келоидам подвержены азиаты и темнокожие люди).
Если у близких родственников есть келоидные рубцы, большая вероятность, что они возникнут и у вас даже без видимой травмы кожи или из-за крошечного пореза.
Келоид формируется через год после удаления родинки в виде разросшейся ткани на месте шрама. Появляется краснота, кожа выглядит воспаленной и размер рубца вскоре заметно увеличивается.
На ощупь келоид может быть гладким или бугристым, возвышается над остальной кожей примерно на 8–10 мм. Рост его продолжается от 2 до 5 лет, за этот период келоид грубеет, появляются стяжки и провоцируется повторное повреждение. Даже после иссечения такого рубца при помощи операции, рецидива не избежать.
После указанного срока след не меняется многие годы.
Как избавиться от шрама?
Способы убрать шрам после удаления родинки зависят от степени сложности задачи:
- в самом начале формирования рубца достаточно аппликаций смягчающей мазью с антибактериальным эффектом;
- при первых симптомах появления келоида помогают силиконовые пластины и гели, оказывающие давление на рубец, тем самым препятствуя его росту;
- косметические процедуры, например, пилинги с кислотами. Они эффективны на первых этапах формирования рубца, когда он находится в активной фазе роста. А вот лазерную шлифовку рекомендовано проводить уже после окончательного формирования шрама. Излишнее травмирование рубца может только провоцировать его рост и нужно быть особенно аккуратным в выборе процедуры;
- при серьезной проблеме — иссечение шрама операционным путем и профилактика дальнейшего нарастания избыточного коллагена;
- при большой площади рубца назначают физиотерапию: например, электрофорез с косметическими или лекарственными средствами, а также ультразвук или микротоковую терапию;
- инъекции кортикостероидами (гормонами) в рубец, но не чаще, чем 1 раз в месяц.
Помните, что у большинства из перечисленных процедур имеются противопоказания. Перед тем, как принять решение о том или ином методе коррекции шрама, проконсультируйтесь со своим врачом!
Иссечение рубца — сложная и рискованная процедура, если ее провести неправильно, рецидив гарантирован. Поэтому эксперты рекомендуют проводить операцию у квалифицированного опытного хирурга в больнице или клинике.
Метод тугого бинтования — бандажей (компрессионного белья) — также не всегда приносит результат, а инъекции дополнительно травмируют иглой рубец, что может вызвать рецидив, и препараты для уколов стоят недешево.
Аппликации мазями и физиотерапия наиболее доступны и безопасны для пациента: их проводят либо в поликлинике по месту жительства, либо с помощью специальных аппаратов.
Практикующий дерматолог Светлана Викторовна Огородникова рекомендует в качестве мази от рубцов после удаления родинки гель Ферменкол.

Шрамы после операций часто приносят дискомфорт, особенно, если находятся на видном месте. Прежде людям оставалось только смириться с их существованием, но сейчас избавиться от дефектов кожи стало возможно. Давайте разберемся, как это сделать.
Виды послеоперационных шрамов
Перед тем, как убрать шрам, оставшийся от операции, сначала нужно понять, какого он вида. На формирование рубца влияют условия заживления раны. Процесс проходит в несколько этапов, при которых сначала вырабатываются белки коллагена, а затем расщепляются его излишки.
Выделяют:
-
нормотрофический — самый здоровый вид шрама. Он образуется при нормальных условиях заживления, фактически не заметен: имеет схожий с остальной кожей цвет, безболезненный на ощупь.



К образованию атрофических, гипертрофических и келоидных шрамов приводят осложнения в виде ожогов, нагноений, специфической реакции иммунитета, наследственных предрасположенностей или неправильной стыковки ткани.
Способы удаления шрамов
В зависимости от вида шрама, его возраста и размера определяют способ удаления. Рассмотрим основные методы и их особенности.
Салонные процедуры

Салонные процедуры считаются наиболее эффективным, но дорогостоящим вариантом. Разнообразие услуг растет с каждым днем. Среди самых распространенных:
- инъекции стероидов и мезоинъекции — вкалывание препаратов, расщепляющих или стимулирующих выработку коллагена. Прямое воздействие на белки рубцовой ткани приводит к быстрому выравниванию кожи, однако имеет ряд противопоказаний.
- пластическая хирургия — пересадка кожи или экспандерная дермотензия – использование силиконовых баллонов для растяжения кожи. Подходит для обширных рубцов.
- дермабразия — механическая шлифовка кожи, при которой удаляется один или несколько слоев эпидермиса. Применяется для лечения всех видов рубцов и из-за своей травматичности приравнивается к хирургическому вмешательству
- лазерная терапия — в зависимости от вида лазера на кожу воздействуют по разному, но, в любом случае, это связано с выработкой или расщеплением коллагена.
Массаж

Массаж наиболее эффективен в ранние периоды появления рубцов. Его применяют для сохранения эластичности ткани и обеспечения притока крови. Массаж чаще используется в комплексной терапии или для избавления от маленьких, свежих шрамов.
В лечении рубцов, в основном, используют аппаратный массаж, в частности эндермологический — особый массаж, который применяется даже для работы с келоидным видом. Во время процедуры на пациента в специальном костюме воздействуют вакуумными роллерами. Такой массаж обеспечивает разбивание и отток жировых клеток, что провоцирует рост необходимых для заживления веществ.
Классический ручной массаж тоже окажет положительное влияние, но используется он, в основном, в комплексной терапии.
Народная медицина

Для борьбы со свежими и небольшими шрамами часто прибегают к народной медицине.
Для компрессов, масок, примочек, домашних кремов и скрабов используют различные лекарственные составы. В них включают:
- травы — ромашку, шалфей, зверобой, тысячелистник и т.д.
- мед
- барсучий или медвежий жир
- эфирные масла и многое другое.
Такой способ требует продолжительного времени, а для лечения келоидных рубцов малоэффективен без применения других методов.
Гели, мази

В противопоставление домашним средствам применяют различные аптечные гели, мази и кремы. Их преимущество заключается в проверенном составе, ведь перед выпуском лекарство проходит множество клинических испытаний.
При выборе гелей и мазей стоит обращать внимание на вещества в составе. Положительное воздействие оказывают силиконовые компоненты, эфирные масла, витамины и минеральные соединения.
Компоненты в составе делятся на:
- Заживляющие, обеспечивающие ускоренное восстановление кожных покровов
- Противовоспалительные, оказывающие антибактериальное воздействие и успокаивающие кожу
- Стимулирующие образование коллагена и эластина.
В зависимости от давности шрама, его вида и величины выбирается состав мази или геля.
Когда не стоит бороться со шрамами в домашних условиях?
Перед началом любого лечения, в том числе избавления от шрамов, необходимо проконсультироваться с врачом. Он поможет определить наиболее эффективный способ борьбы в вашем случае.
Однозначно не рекомендуется использовать в домашних условиях травмоопасные или ненадежные средства.
От лечения в домашних условиях стоит полностью отказаться, если в области рубца
- замечено покраснение, раздражение, отек кожи
- обнаружилась экзема, герпес или другие кожные заболевания
- проявились сосуды, резко изменился цвет дефекта
Ферменкол
Серия Ферменкол — еще один способ коррекции шрамов. В состав средств входит 9 ферментов коллагеназы. Они комплексно воздействуют на рубцовую ткань, разрушая основные патологические компоненты и возвращая коже здоровый вид.
В зависимости от возраста, вида и размера дефекта проводят процедуры фонофореза, аппликации или электрофорез. Осуществлять процедуры можно самостоятельно в домашних условиях, а первый видимый эффект появляется уже через 1 месяц.

Средства из серии эффективны в профилактике и борьбе с любыми видами шрамов. Ферменкол безопасен, не содержит токсинов и тяжелых металлов и может применяться беременными женщинами и кормящими мамами.
Сделать первый шаг в борьбе против шрамов и приобрести Ферменкол можно в ближайшей аптеке или заказать на сайте.
В фильмах супергерои падают с высоты, сбивают колени, их пытают, в них стреляют и уже в следующем кадре мы видим лишь легкие ссадины и ушибы. В жизнеутверждающем кино нет места шрамам и рубцам - на то оно и кино.
В повседневной жизни наша кожа мужественно выполняет свою защитную функцию, спасая нас в тысячи случаях, но порой ее восстановительного резерва бывает недостаточно, и на нашем теле или лице появляются участки замещенные соединительной тканью, то что мы знаем под названием шрам, рубец, растяжка.
Долгое время устойчиво считалось, что бороться с рубцами и шрамами неблагодарное занятие. «Что есть - то есть» или «тут ничего не поделать » и другие фразы, заставляющие погаснуть глаза и смириться, успокоить себя мыслью, что с годами все рубцы бледнеют, почти сливаются с цветом кожи и не стоит так на этом концентрироваться. Но неизбежное стремление к совершенству не позволяет остановиться и просто ждать.
Проблема коррекции рубцов является общей и для хирургов и для дерматокосметологов. Для достижения максимального терапевтического эффекта очень важно выделять стадии рубцевания и подбирать процедуры направленной коррекции рубца, исходя из «срока давности», сформированной рубцовой ткани.
В этой статье мы хотели провести обзор современных методов коррекции уже сформированных рубцов, вне зависимости от их происхождения (травма, ожог, постакне или послеоперационный рубец) на разных стадиях рубцевания.
Если повреждение затрагивает только эпидермис, то следов практически не остается, так как клетки базального слоя эпидермиса сохраняют способность к полной регенерации в течение всей жизни. Если же повреждение затрагивает более глубокие слои кожи (дерму), то тканевый дефект заполняется грануляционной тканью, которая в дальнейшем формируется в рубец. При нормальном течении процесса рубцевания ткань рубца постепенно уплощается и приобретает цвет окружающих тканей (нормотрофический рубец). Если же течение процесса нарушается, то велика вероятность образования патологических рубцов.
Стадии формирования рубцов
В своем формировании рубец проходит 4 последовательно сменяющие друг друга стадии:
I - стадия воспаления и эпителизации
Протекает от 7 до 10 суток с момента возникновения травмы. Характеризуется постепенным уменьшением отека и воспаления кожи. Формируется грануляционная ткань, сближающая края раны, рубец пока отсутствует. Если не происходит инфицирования или расхождения раневой поверхности, то рана заживает первичным натяжением с формированием едва заметного тонкого рубца. С целью профилактики осложнений на данном этапе накладываются атравматичные швы, щадящие ткани, проводятся ежедневные перевязки с местными антисептиками. Ограничивается физическая активность, чтобы избежать расхождения раневых краев.
II - стадия образования «молодого» рубца
Охватывает период с 10-х по 30-е сутки с момента травмы. Характеризуется формированием в грануляционной ткани коллаген-эластиновых волокон. Рубец незрелый, рыхлый, легко растяжимый, ярко-розового цвета (из-за усиленного кровоснабжения раны). На этой стадии следует избегать вторичной травмы раны и усиленных физических нагрузок.
III - стадия образования «зрелого» рубца
Длится с 30-х по 90-е сутки со дня травмы. Волокна эластина и коллагена разрастаются в пучки и выстраиваются в определенном направлении. Уменьшается кровоснабжение рубца, из-за чего он уплотняется и бледнеет. На этом этапе нет ограничений по физической активности, но повторная травма раны может вызвать формирование гипертрофического или келоидного рубца.
IV - стадия окончательной трансформации рубца
Начиная с 4 месяца после травмы и до года, происходит окончательное созревание рубца: отмирание сосудов, натяжение волокон коллагена. Рубец уплотняется и бледнеет.
Гистологическая классификация физиологического рубцевания включает три стадии и дает доктору дополнительную информацию о состоянии рубцевой ткани на различных сроках:
- 1-я стадия - фибробластическая - продолжается до 30 суток, она характеризуется появлением юных фибробластов, обилием сосудов.
- 2-я стадия - волокнистая - формируется к 33-м суткам с момента нанесения травмы; характеризуется присутствием зрелых фибробластов и накоплением в рубцовой ткани волокнистых конструкций, в первую очередь - коллагеновых волокон.
- 3-я стадия - гиалиновая - формируется к 42-м суткам; характеризуется уменьшением количества клеток и сосудов.
Изучив стадии рубцевания, можно провести тщательную диагностику и разработать эффективный план лечения.
Виды рубцов
Очень важно правильно определить тип рубца для определения срока и выбора метода лечения. Различают следующие виды рубцов:
Нормотрофические рубцы
Нормотрофические рубцы находятся на одном уровне с окружающей кожей, имеют бледный или телесный цвет и обладают эластичностью, близкой к нормальным тканям. Они чаще всего не беспокоят пациента. Как правило, их не рекомендуется лечить радикально, то есть прибегать к хирургии. Но это не значит, что ими не нужно заниматься. Здесь на помощь доктору приходят поверхностные( иногда срединные) химические пилинги. При своевременно начатой терапии нормотрофические рубцы можно сделать практически незаметными.
Атрофические рубцы
Атрофические рубцы - часто такие рубцы называют «минус ткань», в силу того, что они располагаются ниже уровня окружающей кожи. Такие рубцы, остающиеся, как правило, после акне или ветряной оспы, формируются в результате недостаточного образования соединительной ткани. Одним из примеров атрофических рубцов являются так же стрии (растяжки).
Гипертрофические и келоидные рубцы
Гипертрофические и келоидные рубцы, напротив, являются избыточными. Их формирование связано с чрезмерно интенсивной работой клеточного матрикса. Такие рубцы образуются на месте нарушения целостности кожи: вследствие ран, ожогов, хирургических вмешательств, прокалывания ушей или сведения татуировок. Гипертрофические рубцы выступают над поверхностью кожи, ограничены травмированной областью и спонтанно регрессируют в течение двух лет, хотя регресс может быть и неполным. Лучший косметический результат достигается при хирургическом лечении - иссечении рубцовой ткани и дальше этот рубец ведется дерматокосметологами как нормотрофический. Если рубец небольшого размера, то прекрасно проходит лечение химическими пилингами. В последние годы все большую популярность завоевывает фракционный фототермолиз в устранении как атрофических, так и нормотрофических рубцов.
Келоидные рубцы
Келоидные рубцы появляются в результате индивидуальных патологических изменений в структуре рубцовой ткани. Келоидные рубцы могут иметь различную форму и размеры, часто не совпадающие с линиями операционного разреза или травмы. Такие рубцы доставляют много неприятностей. Они начинаются с небольшого узелкового уплотнения, затем быстро растут и увеличиваются в размерах, сохраняя склонность к росту в течение многих лет. Формирование и рост келоида сопровождается зудом, болезненностью, жжением и напряжением тканей. Поверхность келоидного рубца резко отграничена от здорового кожного покрова. Сам рубец выпуклый, блестящий, имеет багровый или синюшный цвет. В случае с келоидными рубцами процесс лечения длительный, требующий осторожного выбора метода коррекции. Тактику ведения келоидных рубцов имеет смысл рассмотреть отдельно.
Успешную коррекцию может гарантировать только максимально верная диагностика вида рубца, с анализом данных анамнеза, выбор адекватного метода коррекции и грамотным и тщательным домашним уходом. Выраженного результата всегда легче достичь при коррекции свежих рубцов (существующих до 1 года).
Определившись с тем, к какому типу относится рубец, на какой он стадии хронологического и гистологического развития, мы можем подобрать оптимальную лечебную программу.
Поговорим подробнее о методах коррекции.
Коррекция рубцов: обзор методов
Хирургическое иссечение рубцов
Хирургическая коррекция рубцов позволяет заменить имеющиеся рубцы на более аккуратные и менее заметные. Зачастую хирургический способ коррекции рубцов – иссечение рубца с пластикой или без нее местными тканями, является единственным способом улучшения внешнего вида рубца, особенно если это касается уменьшения ширины рубца.
Хирургическое иссечение рубцов способствует:
- уменьшению ширины рубца;
- коррекции нарушений рельефа тканей в области рубца;
- удалению инородных частиц из ткани рубца (если есть);
- перемещению рубца в скрытую зону.
Хирургическая коррекция рубцов предполагает использование местной инфильтрационной анестезии (1% раствор лидокаина, 0,25%, 0,5% раствор новокаина), или эндотрахеального наркоза. Рубец иссекают скальпелем или лазером (лазерная коррекция рубцов). Выполняют мобилизацию (подъем) краев раны, с одновременной коагуляцией сосудов. Последним этапом хирургического иссечения рубцов является наложение швов.
В удалении рубцов очень важен послеоперационный период, в котором выделяют ряд ключевых моментов. После того как было проведено хирургическое удаление рубцов, на рану накладывают давящую повязку, которая способствует остановке кровотечения. Она накладывается на сутки. После операции нужно как можно дольше избегать воздействия солнечных лучей, а также травмирования и натяжения в области рубца.
Одним из осложнений является несоответствие результата операции ожиданиям пациента. Но если операция проведена правильно, пациент адекватен, информирован и имеет реалистические ожидания, практически всегда он будет доволен.
В первые дни после операции, может быть небольшой подъем температуры. Если температура поднимается до высоких показателей, возникает сильный отек, или появляется интенсивная боль в области раны надо немедленно обратиться в клинику, возможно, это воспаление. Хотя хирургическое иссечение рубцов воспаление вызывает крайне редко, тем не менее, всегда назначаются антибиотики в качестве превентивной меры.
Хирургический метод коррекции является вариантов выбора при обширных гипертрофических рубцах. Очень важно провести дифференциальную диагностику от келоидных рубцов перед иссечением.
Химические пилинги
Химические пилинги очень успешный инструмент для работы с рубцами уже на ранних этапах их формирования. Наилучшим образом для работы с рубцами и стриями зарекомендовали себя поверхностные и срединные пилинги.
Курс поверхностных химических пилингов при атрофических и гипертрофических рубцах условно может быть разделен на два этапа:
- Подготовительный этап
На первом этапе используются поверхностные химические пилинги с частотой раз в шесть-семь дней проводится две-четыре процедуры поверхностного пилинга( используются гликолевая, салициловая , молочная и пировиноградные кислоты). - Этап стимуляции естественных репаративных (восстановительных) процессов
На этом этапе проводят пять - десять процедур, увеличивая время экспозиции кислоты - для стимуляции естественных физиологических процессов, реорганизации капилляров дермы и коллагеновых волокон. Кроме того, пилинг оказывает дефиброзирующее воздействие, улучшая трофические процессы в окружающих здоровых тканях.
Срединные пилинги
Один из наиболее частых вариантов срединного пилинга в коррекции рубцов предусматривает использование трихлоруксусной кислоты в сочетании с лимонной и аскорбиновой кислотами. Процедура срединного пилинга не ограничивается только удалением рогового слоя кожи, но и оказывает глубокое стимулирующее действие на все ее слои. Есть четкие критерии глубины проникновения кислоты. Глубина воздействия пилинга может быть от средне-поверхностной до средне-глубокой. Срединный пилинг это более серьезная процедура, чем поверхностный пилинг , однако в коррекции рубцов этот метод дает результат, во многом превосходящем все щадящие методики.
Химические пилинги применяются для работы как с атрофическими, так и гипертрофическими рубцами.
При выраженных гипертрофических рубцах пилинги проводятся через шесть-восемь месяцев после иссечения патологического рубца или проведенного курса физиотерапии (гальвано-, фонофорез) с гиалуронидазой и гепарином.
Фракционный фототермолиз в коррекции рубцов
Современная дерматокосметология и пластическая хирургия очень широко использует фракционный (селективный) фототермолиз для работы с изменной рубцовой тканью. Итак, подробнее о лазерной коррекции рубцов.
Фракционный принцип воздействия лазерного излучения на кожу заключается в следующем: достаточно тонкий сфокусированный луч лазера формирует в коже микрозону повреждения, окруженную неповрежденной тканью. Клетки, находящиеся в вокруг микрозоны повреждения, активируются и начинают восстанавливать поврежденный участок. При операции важны как глубина так и диаметр микрозоны, поскольку от глубины зависит в ряде случаев эффективность лечения, а от диаметра - безопасность. В зависимости от длины волны лазера и от используемой энергии микрозона повреждения может представлять из себя столбик коагулированной ткани, зону абляции (выпаривания) ткани и зону абляции, окруженную коагулированной тканью. Всё зависит от способности лазера нагревать воду, поскольку в этом случае основным хромофором является вода. Удаление рубцов лазером достаточно популярно сегодня за счет надежности и эффективности.
Лазерная коррекция рубцов: принцип действия
Точечно (фракционно) воздействуя на поверхность кожи, проникая на глубину до 1 мм, лазерный луч запускает механизм естественного восстановления тканей с формированием нового коллагена. Коллаген, в свою очередь, буквально вытесняет соединительную ткань, из которой состоят рубцы, в этом и заключается лазерная коррекция рубцов. Результатом является сглаженность рельефа, улучшение текстуры рубцовой ткани. Положительный терапевтический результат достигается после курса процедур. Их количество индивидуально подбирает доктор на первичной консультации после оценки стадии и типа рубца.
Фракционный фототермолиз используется для лечения следующих видов рубцов: атрофических, гипертрофических рубцов, стрий. Помимо этого, удаление рубцов лазером применяется при лечении постакне.
Лазерная коррекция рубцов требует соблюдения определенных рекомендаций непосредственно после операции. Очень важным моментом реабилитации после процедуры является использование солнцезащитных средств и необходимость избегать избыточной инсоляции в течение трех недель.
Наружная терапия
Какими бы интенсивными и революционными не были современные методы коррекции, например, удаление рубцов лазером, ни в коем случае нельзя забывать об использование наружных (топических) средств.
Чем моложе рубец, тем меньше времени может понадобиться для его лечения. В домашний уход важно включить средства с компонентами, помогающие выравнивать поверхность кожи и наращивать ее. Например, ретинол и фруктовые кислоты. Чтобы ретинол оказывал должное воздействие, нужно использовать его не менее года. И в летнее время, то есть в период агрессивного воздействия солнечных лучей, препараты с ретинолом и фруктовыми кислотами нужно использовать в комплексе со средствами с защитой от УФ-лучей.
Во время проведения активных процедур в домашний уход назначается силиконовый дерматологический крем, с целью сглаживания рубцовой гипертрофии, который создает окклюзионную пленку, защищая кожу от потери влаги, снимает воспаление и эритему, стимулирует репарацию.
Сравнительно новым методом избавления от рубцов является применение специальных силиконовых пластин. Они сдавливают рубец, делают его более плоским и, что немаловажно, предупреждают его разрастание.
Учитывая тот факт, что люди не биороботы и все мы подвержены риску получить нежелательный участок соединительной ткани на нашем теле, произойдет ли это случайно или вполне сознательно в ходе операции, тем не менее, нам нужен четкий алгоритм действия, чтобы минимизировать риск развития грубой рубцовой ткани:
- Определиться с типом рубца и сроком эпителизации
- Избегать травматизации этой зоны на ранних сроках заживления
- Использовать силиконовый дерматологический крем или пластины на самых ранних сроках
- Определиться со своим косметологом и пластическим хирургом с дальнейшей тактикой коррекции рубцовой ткани и последовательностью выбора методик.
И надо обязательно помнить, что если еще несколько лет назад сама идея окончательно побороть рубцовую ткань казалась недостижимой, то в настоящее время постоянно совершенствующиеся технологии позволяют нам смотреть на эту проблему гораздо оптимистичнее.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
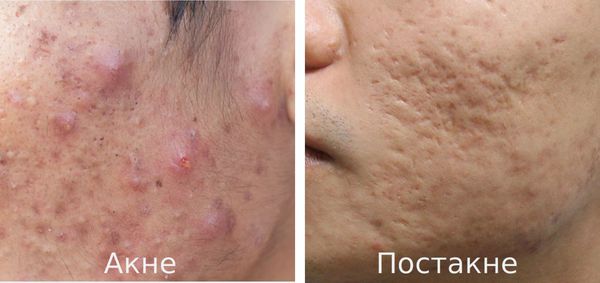
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
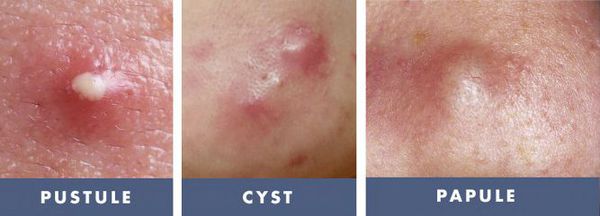
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
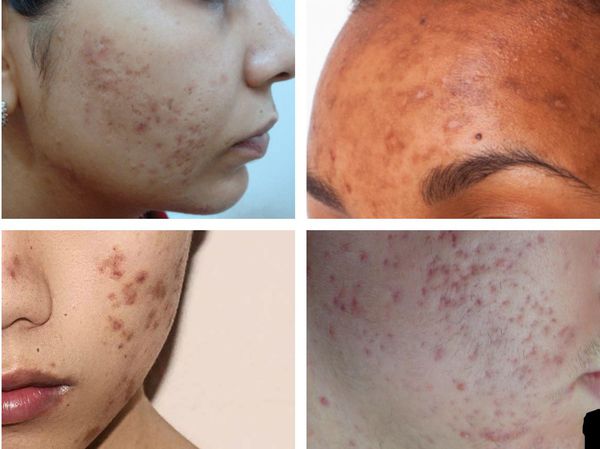
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
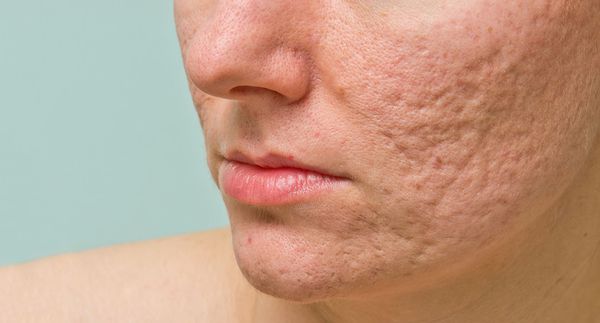
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
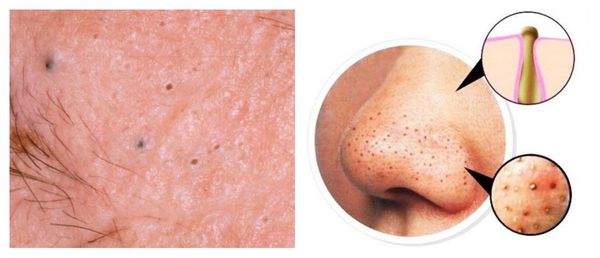
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
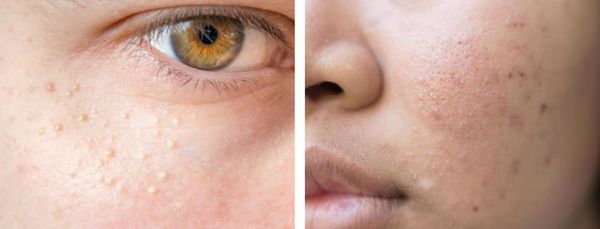
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
Патогенез постакне
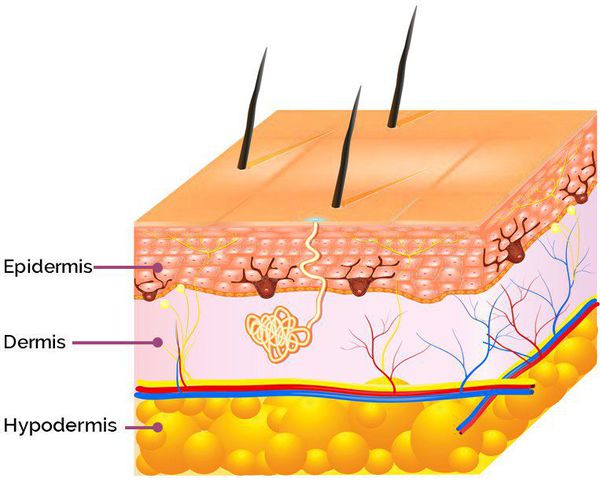
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
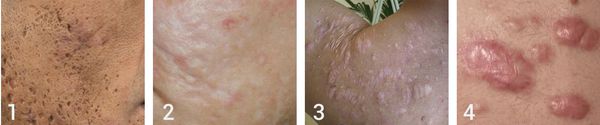
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
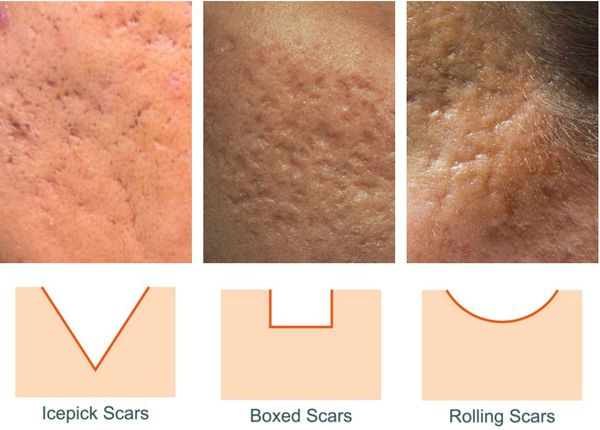
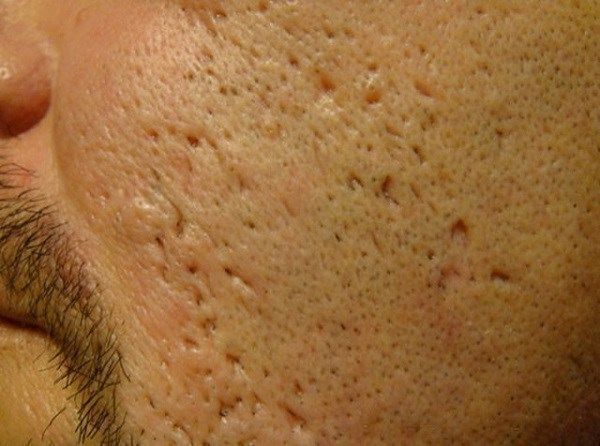
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
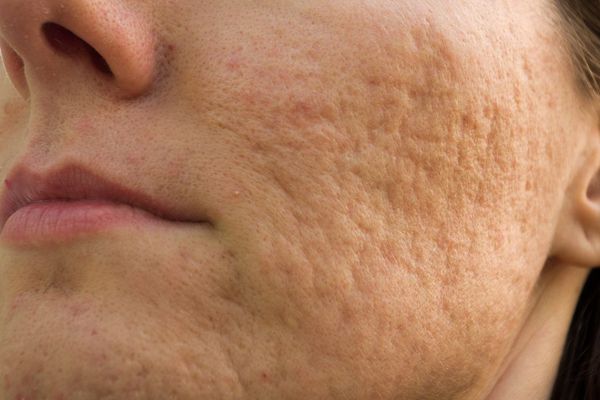
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
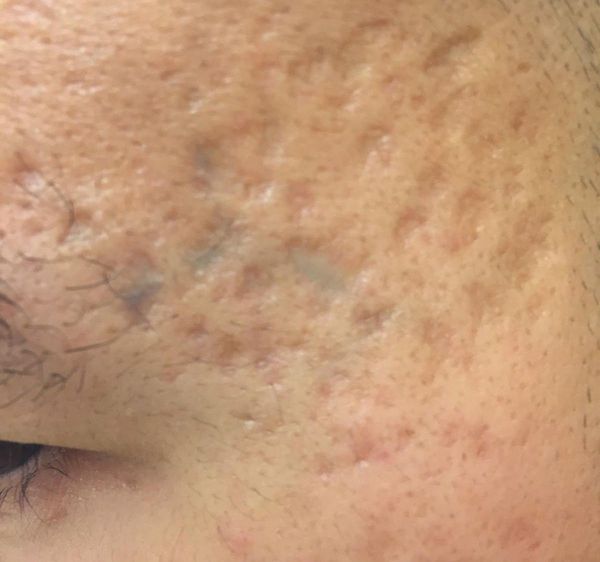
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
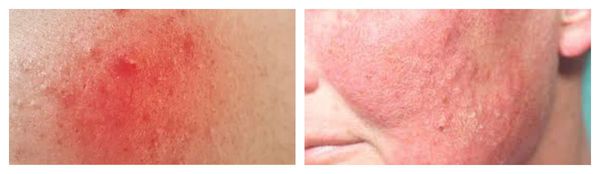
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
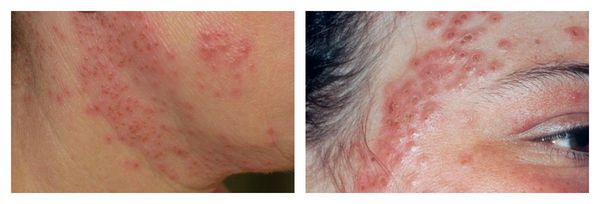
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Читайте также:

