Отеки щек при беременности
Обновлено: 21.05.2024
Опухшая щека — нередкое явление, сигнализирующее об остром воспалении. На этом фоне ухудшается самочувствие, что нарушает привычный образ жизни и эстетику лица. Отек возникает по ряду причин и требует безотлагательной врачебной помощи.
Какие основные причины отека с болью?
Основной причиной являются воспалительные процессы тканей пародонта, которые вызываются рядом патологических состояний.
- Запущенный кариес, вредные привычки, игнорирование правил гигиены или некачественное пломбирование корневых каналов. В большинстве случаев отеку щеки предшествует боль, локализованная на стороне пораженного зуба. Очаг воспаления находится в области корня и через несколько дней может образоваться флюс, который без лечения трансформируется в гнойник.
- Очень часто припухлость щеки возникает из-за нарушения прорезывания зубов мудрости. В этом случае гнойные воспаления обусловлены образованием кармана (капюшона) между десной и непосредственно зубной единицей. Помимо этого, из-за нехватки места в челюстной дуге моляры могут занимать нефизиологичное положение и травмировать слизистую оболочку щеки.
- Воспаление, обусловленное инфицированием лунки после удаления моляра, очень часто приводит не только к отеку щеки, но и более серьезным последствиям.
- Для кисты зуба характерно бессимптомное формирование в течение длительного времени, при увеличении до 5—7 мм новообразование давит на кость. Для патологии характерна острая пульсирующая боль, сопровождающаяся припухлостью и покраснением десны, а также ухудшением общего состояния.
Опасность воспалительных процессов в полости рта заключается в близком расположении патогенной отечности к тканям лица и головного мозга. При отсутствии лечения велики риски образования флегмоны и абсцесса, что в крайних ситуациях может привести к летальному исходу.
Зуб не болит, а щека опухла — причины патологического состояния
Очень часто отечность является следствием аллергии на материалы, используемые для пломбирования, протезирования и обработки зубных единиц. Помимо этого, клиническая ситуация может быть связана с реакцией организма на пищу, пыльцу растений, пыль или шерсть домашних животных. В этом случае отек не имеет четкой локализации и может распространяться на область носа, губ и глаз. .
Следует понимать, что после удаления зуба, нерва или рассечения десны припухлость и болевой синдром считается нормой и может сохраняться в течение недели после вмешательства. Также следует исключить респираторные и вирусные патологии, сопровождающиеся увеличением подчелюстных лимфоузлов (паротит, фарингит), высокой температурой тела, ознобом.
Еще одной причиной являются ушибы и травмы лица, помимо этого, щека может опухать при нарушениях неврологического характера, например, воспалении нерва. О проблеме сигнализирует боль в горле и околоушной области, нарушения слуха, мимики и дикции.

Прием включает консультацию и составление плана лечения с определением стоимости
Какие основные методы лечения отека щеки?
В медицинском центре ATLANTIS DENTAL созданы идеальные условия для диагностики и лечения стоматологических заболеваний любой сложности. Если вы обнаружили, что у вас опухла щека необходимо срочно посетить врача. Опытные терапевты и хирурги быстро и безболезненно устранят проблему, что позволит избежать нежелательных осложнений.
- На консультации врач собирает анамнез, осуществляет стоматологический осмотр, назначает диагностические мероприятия (рентгенографию, КТ, анализы крови и т. д.).
- В случае необходимости пациента направляют на консультацию к узким специалистам: неврологу, отоларингологу, эндокринологу и др.
- По результатам обследования определяется схема лечения.
- При выявлении кистозных новообразований, пульпитов и воспалений надкостницы необходимо хирургическое вмешательство.
- Также может потребоваться удаление зуба или перепломбировка каналов.
Хороший эффект показывает лечение антибактериальными препаратами, полоскания полости рта антисептиками и аппликации на пораженные области стоматологических гелей.
Как облегчить состояние в домашних условиях?
Для облегчения состояния до посещения врача снять болевой синдром и уменьшить отек щеки можно домашними средствами.

- Выраженный противовоспалительный эффект оказывают настои для полоскания из коры дуба или соцветий календулы, ромашки, шалфея. Для приготовления раствора две столовые ложки сырья запаривают кипятком и настаивают в течение 15—30 минут, после чего проводят полоскания три-четыре раза в день.
- Эффективно снимает болевой синдром, уменьшает отечность и оказывает выраженное антисептическое действие содово-солевой раствор. Для этого компоненты в количестве 15 г (1 ч. л.) размешивают в стакане теплой воды и используют по назначению.
- Хорошо зарекомендовали себя стоматологические мази и гели, которые накладывают методом аппликации на пораженную область 2-3 раза в день.
- Аптечные антисептики результативны всегда, независимо от причин отека щеки и тканей десны. Среди наиболее популярных: Хлоргексидин, Мирамистин, Фурацилин, перекись водорода.
При ухудшении самочувствия и подозрении на аллергию необходим прием антигистаминных препаратов, таких, как: Тавегил, Зодак, Супрастин, Кестин и др. Для купирования болевого синдрома принимают анальгетики или НПВП — нестероидные противовоспалительные препараты.
Важно! В случае сильного отека щеки, «дергающей» боли, высокой температуры тела и нарушения функции дыхания необходима срочная госпитализация. Симптоматика может указывать на анафилактический шок или сепсис.
Основные методы профилактики отека щеки и поражения костных тканей десны
Для предотвращения воспаления необходимо придерживаться стандартных врачебных рекомендаций.
- Поскольку основной причиной патологического состояния является запущенный кариес, то главной профилактической мерой считают правильный гигиенический уход за ротовой полостью. Процедуры включают очищение зубов утром и вечером, использование зубной нити, а также ирригаторов для полного удаления остатков пищи.
- Важное значение имеет своевременное купирование стоматологических заболеваний. В этих целях обязательным является посещение врача не менее двух раз в год. Регулярные осмотры выявляют опасные патологии и позволяют избежать сложного лечения, а также рисков осложнений.
- Полноценный рацион, включающий полезные для здоровья продукты (творог, мясо, рыба, овощи, фрукты, зерновые каши) способствует повышению иммунитета, что благотворным образом влияет на состояние костной ткани и зубной эмали. По назначению врача рацион дополняют витаминно-минеральными комплексами.
- Не следует пренебрегать регулярными физическими нагрузками. Бег трусцой, ходьба, умеренные силовые тренировки оказывают благоприятное воздействие на все системы организма. На фоне регулярных занятий спортом значительно повышается выносливость, стабилизируется гормональный фон, стимулируются защитные силы организма.
Помимо этого, рекомендуем пациентам регулярно проходить общую диспансеризацию. Обращение к терапевту поможет на ранних стадиях выявить сахарный диабет, остеопороз, заболевания ЖКТ и сердечно-сосудистой системы.
Отеки при беременности могут быть физиологическими либо патологическими. Наблюдаются при гестозах, сдавлении крупных сосудов маткой, болезнях почек, сердца и сосудов, некоторых гиповитаминозах, эндокринных заболеваниях. Чаще выявляются в дистальных отделах конечностей, особенно нижних. Реже обнаруживаются на лице или распространяются по всему телу. Диагностируются на основании внешнего осмотра, специальных подсчетов. Причину устанавливают с помощью аппаратных методик, лабораторных исследований. Лечение включает диету, диуретики, спазмолитики, гипотензивные средства, антиагреганты, другие препараты. План ведения родов определяют индивидуально.
Общая характеристика
Отеки во время беременности могут выявляться как в норме, так и при развитии различных патологических состояний. Склонность к отечности в этот период обусловлена повышением уровня прогестерона, увеличением количества жидкости в организме. У беременных женщин по сравнению с небеременными объем жидкости возрастает на 6-8 литров, 4-6 из которых содержатся в плаценте, околоплодных водах, плоде, а остальные 2-4 распределяются по организму.
Почему возникают отеки при беременности
Физиологические причины
Причинами данного проявления при беременности становятся:
- переутомление;
- высокая температура окружающей среды, духота, повышенная влажность;
- ношение обуви на каблуках;
- продолжительная ходьба, длительное пребывание в неподвижном положении;
- употребление большого количества соли или жидкости.
К развитию отеков склонны пациентки небольшого роста. Предрасполагающим фактором является лишний вес. У девушек с незначительным избытком массы тела пастозность появляется чаще, но не достигает значительной степени выраженности. У больных с тяжелым ожирением склонность к периферическим отекам возрастает, симптом становится постоянным, сочетается с одышкой, болями в позвоночнике, суставах ног.
Гестозы
Отечность характерна для всех поздних токсикозов, которые, по существу, являются последовательными стадиями одного патологического процесса. Смена стадий может быть как постепенной, так и молниеносной, что обуславливает важность учета выраженности симптома, других проявлений для определения тяжести состояния, необходимости неотложных мероприятий. Возможны следующие варианты гестоза:
- Водянка беременных. Развивается из-за нарушений водно-электролитного баланса, повышения проницаемости сосудов, выхода жидкости в ткани. Вначале отечность незначительная, охватывает только конечности, затем отеки становятся генерализованными. Характерным внешним признаком является глянцевый оттенок кожи. Пациентку беспокоит жажда. Отмечается урежение мочеиспускания.
- Нефропатия. Сменяет водянку у 25% женщин. Проявляется отеками, протеинурией, повышением АД. Отечность варьируется от незначительной пастозности лица, кистей рук до генерализованных отеков. Прогрессирующая гипертензия сопровождается головными болями, тошнотой, рвотой. Другими типичными симптомами нефропатии считаются слабость, головокружение, жажда, одышка, диспепсия, боли в пояснице.
- Преэклампсия. Формируется после нефропатии. Отеки сохраняются. Перечисленные выше признаки дополняются тяжестью в затылке, интенсивной цефалгией, усталостью, вялостью, заторможенностью, тремором, потливостью кистей рук, бессонницей либо повышенной сонливостью. У четверти пациенток наблюдаются зрительные расстройства. Возможны боли в подложечной области, тошнота, рвота.
- Эклампсия. Сменяет преэклампсию на протяжении периода, не превышающего 3-4 суток. На фоне отечности туловища и конечностей, других симптомов преэклампсии возникает судорожный припадок с последующей комой, которая переходит в восстановление сознания либо усугубляется.
Синдром нижней полой вены
Как правило, диагностируется после 25 недели беременности. Проявляется тахикардией, слабостью, затруднением дыхания, усилением шевеления плода в положении лежа на спине. Выявляются кардиалгии, страх, беспокойство, нарушения зрения, шум и звон в ушах. Развивается постуральная гипотензия, иногда – обмороки. Отеки при синдроме НПВ обнаруживаются на нижних конечностях, обусловлены ухудшением оттока крови на фоне сдавления крупного венозного ствола.
Почечные патологии
Повышенная вероятность отеков при беременности отмечается у женщин с единственной почкой вследствие агенезии органа либо после нефрэктомии. Увеличение нагрузки на мочевыделительную систему может приводить к утренней отечности лица, уменьшению или увеличению мочеотделения, появлению примесей крови, помутнению мочи. Ухудшается общее состояние, наблюдаются сонливость, слабость, утомляемость. Существует высокая вероятность развития гестационного пиелонефрита, который проявляется дизурией, сильной болью по типу почечной колики.
Гломерулонефрит возникает на фоне инфекций, токсических воздействий, системных патологий. При острой форме болезни лицо и веки внезапно становятся отечными, наблюдаются слабость, гипертермия, ознобы, нарушения аппетита, боль в пояснице. Мочевыделение уменьшается, моча приобретает бурый, красный или розовый оттенок.
Более чем у половины пациенток гломерулонефрит при беременности протекает хронически. Отечный синдром ярко выражен у 5% больных. Возможно вовлечение лица, рук, ног. При тяжелом течении отечность распространяется на все тело, развивается анасарка. О наличии асцита свидетельствует быстрое увеличение живота. Нарастающая одышка является признаком гидроторакса.
Варикозная болезнь
В 60-80% случаев варикоз провоцируется беременностью, у остальных женщин усугубляется из-за повышенной нагрузки на сосуды. Как правило, поражает нижние конечности. На начальной стадии незначительная пастозность возникает к вечеру, особенно – после продолжительного стояния, сочетается с ощущением тяжести, «гудением» в ногах. В последующем появляются боли, локальные судороги. Выраженная отечность стоп, голеностопов, нижних частей голеней свидетельствует о поражении глубоких вен.
Редким вариантом болезни является генитальный варикоз. Возможны отеки половых губ и промежности, кровомазание после сексуальных контактов, зуд, тяжесть, распирание в области гениталий. Отмечаются ноющие и тянущие боли внизу живота и половых органах, отдающие в пах, крестец, поясницу.
Тромбофилия
Патологическое состояние обусловлено нарушениями свертывающей системы крови, сопровождается образованием тромбов. Наиболее распространенным осложнением тромбофилии при беременности является тромбофлебит. Отек ноги при глубоком венозном тромбозе сочетается с распирающими болями, синюшностью кожи, набуханием поверхностных вен, повышением локальной температуры, уплотнением, болезненностью поврежденного сосуда. Вследствие тромбоза сосудов плаценты развивается тяжелый гестоз с массивными отеками живота, верхних и нижних конечностей.
Артериальная гипертензия
У двух третей женщин провоцируется беременностью, после рождения ребенка артериальное давление нормализуется. Наблюдается повышенная склонность к отекам дистальных отделов ног. Возможна отечность кистей рук. Основными проявлениями гипертонии при беременности являются головокружения, шум в ушах, головные боли, повышенная утомляемость, одышка, тахикардия.
Болезни сердца
Основной кардиологической причиной отечности на фоне беременности считается недостаточность кровообращения при ревматических или врожденных пороках сердца. Отекают преимущественно нижние конечности: голени, стопы, голеностопные суставы. Наблюдаются сонливость, мышечная слабость, утомляемость, перебои в работе сердца, одышка, синеватый оттенок либо бледность кожи. Более редкой сердечной патологий, провоцирующей развитие отеков, является дилатационная кардиомиопатия.
Патологии щитовидной железы
Достаточно распространенный у беременных йододефицит становится причиной отеков только при снижении уровня тиреоидных гормонов. В тяжелых случаях развивается клинически выраженный гипотиреоз. Наиболее заметные отеки наблюдаются на лице и шее, иногда охватывают все тело. Лицо маскообразное, одутловатое. Изменения цвета кожи или отпечатки при надавливании отсутствуют. Обнаруживаются быстрый набор веса, апатичность, запоры, тошнота, ухудшение состояния волос и ногтей.
Гиповитаминозы
Отеки, судороги, заторможенность, ранние токсикозы наблюдаются у беременных с гиповитаминозом В6. Перечисленные симптомы усугубляются при сопутствующем дефиците витаминов В9 и В12. Развитию специфической клинической картины предшествуют апатия, слабость, сонливость, снижение аппетита, ухудшение концентрации внимания, склонность к простудным заболеваниям.
Диагностика
Определением причины симптома при беременности занимается акушер-гинеколог. По показаниям больную направляют на консультации к нефрологу, флебологу, кардиологу, другим специалистам. Обследование проводится с использованием следующих методик:
- Сбор анамнеза. Врач опрашивает больную, выявляя клинические признаки отечности. Об отеках ног говорит ощущение, что привычная обувь стала тесной, невозможность застегнуть сапоги, выраженные, долго не исчезающие следы от резинок носков на коже. Об отеках рук свидетельствуют проблемы при снятии и надевании колец.
- Физикальный осмотр. Специалист определяет распространенность отеков, устанавливает проявления, указывающие на этиологию симптома. Обнаруживает внешние и пальпаторные признаки асцита и анасарки, прослушивает сердце и легкие для выявления пороков, гидроторакса.
- Специальные измерения. Показаны при подозрении на наличие скрытых отеков. Основаны на определении суточного привеса, подсчете диуреза. В норме еженедельное увеличение массы тела составляет менее 300 г, суточный объем выпитой жидкости превышает количество мочи не более чем на 20-25%. Отклонение этих показателей указывает на высокую вероятность отечности.
- Аппаратные методы. Рекомендованы безопасные, достаточно информативные ультразвуковые и электрофизиологические исследования. Проводят гинекологическое УЗИ, допплерографию маточно-плацентарного кровотока. При патологиях мочевыводящей системы назначают УЗИ почек, при гипотиреозе – УЗИ щитовидной железы, при варикозе и тромбофлебите – УЗИ нижних конечностей. Кардиологическим больным наряду с эхокардиографией производят ЭКГ, суточное, фонокардиографию.
- Лабораторные анализы. При болезнях почек показаны общий и биохимический анализы мочи, при гипотиреозе – тесты на гормоны. Для определения наличия и вида тромбофилии осуществляются специальные исследования. Лабораторное обследование при гестозах включает ОАК, ОАМ, биохимические анализы крови и мочи, коагулограмму.
Лечение
Консервативная терапия
В зависимости от причины появления симптома проводят следующие лечебные мероприятия:
- Гестозы. Больных госпитализируют (за исключением случаев легкой водянки). Назначают постельный режим. Показаны коррекция питьевого режима, специальная диета с увеличенным количеством белка, ограничением соли. Мочегонные не рекомендованы, поскольку могут усугублять выход жидкости сосудов в ткани и способствовать нарастанию отеков. Применяют спазмолитики, десенсибилизирующие, гипотензивные, седативные и противосудорожные средства, инфузионную терапию, оксигенотерапию.
- Болезни почек. Назначают специальную диету. В легких случаях используют фитопрепараты. При клинических значимых формах гломерулонефрита схема лечения включает петлевые диуретики, ксантины, калийсодержащие средства, гипотензивные препараты, антиагреганты. При единственной почке могут потребоваться гормоны и антибиотики. Для повышения уровня гемоглобина нужны препараты железа. Эффективен импульсный ультразвук на поясничную область.
- Варикоз. Проводят компрессионную терапию, лечение флеботониками и флебопротекторами, антикоагулянтами, антиагрегантами. Полезны умеренная физическая активность, лимфодренажный массаж, лечебная физкультура, диета с большим количеством растительных жиров и клетчатки.
- Тромбофилия. Больным с тромбозами назначают антикоагулянты и тромболитики. При нарушениях реологии крови профилактически используют дезагреганты. Проводят гемодилюцию (эритроцитоферез, тромбоцитоферез), гирудотерапию. При недостатке факторов свертывания и антикоагулянтов переливают свежую или свежезамороженную плазму. Иногда необходим плазмаферез.
- Артериальная гипертензия. В рамках гипотензивной терапии назначают альфа-2-адреномиметики, селективные бета-блокаторы, миотропные вазодилататоры, блокаторы медленных кальциевых каналов. Для улучшения микроциркуляции и метаболических процессов в фетоплацентарной системе применяют периферические вазодилататоры. Диуретики и блокаторы АПФ беременным с гипертонией не рекомендованы.
- Поражение щитовидной железы. Основу лечения составляют гормональные и йодосодержащие лекарственные препараты. При органных нарушениях вследствие гипотироксинемии дополнительно используются кардиопротекторы, антиаритмические средства, иммуностимуляторы, витаминно-минеральные комплексы, ноотропы.
- Пороки сердца. Терапия включает антибиотики, нитраты, бета-блокаторы, сердечные гликозиды, антикоагулянты, петлевые и тиазидные диуретики. Лечебные схемы составляются индивидуально с учетом особенностей патологии, выраженности симптоматики, срока беременности.
Хирургическое лечение
Как правило, предпочтительным вариантом являются естественные роды. При необходимости проводят кесарево сечение, малые акушерские операции. Иногда требуется досрочное родоразрешение. Специфическое хирургическое лечение по возможности откладывают до завершения беременности или лактации. Больным с варикозом по показаниям выполняют кроссэктомию, минифлебэктомию, эндовазальную лазерную коагуляцию. Малоинвазивными методами лечения пороков сердца являются закрытая митральная комиссуротомия, баллонная дилатация аортального стеноза.
Беременность — счастливое время в предвкушении чуда, но даже в ней есть несколько «ложек дегтя», избежать которых мало кому удается. Пожалуй, самые известные из них — токсикоз, проблемы с пищеварением, боли в пояснице и, конечно, отеки. Почему беременные отекают? По каким признакам можно понять, что пора начинать лечение? Что делать, чтобы предотвратить или уменьшить отеки? Давайте обсудим причины и последствия.
Отечность при беременности — это норма?
Скорее да, чем нет. Ключевыми причинами отеков во время беременности являются увеличение жидкости в организме женщины и высокий уровень прогестерона 1 . Этот гормон начинает активно вырабатываться еще во время овуляции, подготавливая матку к имплантации яйцеклетки. Его концентрация остается стабильно высокой в крови женщины в течение всей беременности, обеспечивая множество важных функций, связанных с развитием плода. К сожалению, у него есть такой побочный эффект.
Интересный факт
Многие женщины отмечают у себя отеки перед менструацией 2 . Это тоже он — прогестерон. Уровень гормона повышается во второй половине менструального цикла, что и приводит к такому результату.
Сам факт того, что одной из причин отеков при беременности служит выработка очень важного гормона, вовсе не означает, что вам надо со смирением принять эту ситуацию. Все зависит от тяжести состояния: небольшие отеки у беременных почти неизбежны, но, если они становятся значительными, стоит задуматься о лечении.
Какие еще изменения в организме появляются во время беременности, читайте здесь.
Где могут появиться отеки?
Отеки при беременности чаще всего локализуются на ступнях, лодыжках и в нижней части голеней. Причины понятны: лишняя жидкость сначала собирается в самом низу — там, куда ее тянет гравитация. Обычно все начинаются с пастозности — слабо выраженной отечности с побледнением и уменьшением эластичности кожи.
Следующее любимое место пастозности и отеков — кисти рук. Также часто лишняя жидкость оставляет след на лице, вместе с отеками может появиться задолженность носа — так называемый «ринит беременных» 3 .
Большинство людей считает капли и спреи от насморка одними из самых безобидных лекарственных средств. Только не во время беременности — многие из них опасны для плода 4 ! Обязательно проконсультируйтесь с врачом перед лечением насморка.
А еще на ранних сроках беременности температура тела женщины поднимается до более комфортной плоду — чуть выше 37 °С. Это вовсе не означает, что вы простудились или подхватили вирус. Чтобы узнать больше о базальной температуре, читайте нашу статью.
Как обнаружить отеки?
Сильные отеки при беременности сложно не заметить. Когда отечность выражена не так явно, особенно если накопление лишней жидкости происходит медленно, обнаружить их помогут следующие признаки:
Наблюдается подозрительная динамика веса. Если вы соблюдаете рекомендованный врачом режим питания, но недельная прибавка в весе превышает норму для этого срока беременности, скорее всего, где-то в организме задерживается вода.
Кольца застревают на пальцах, жмет обувь. Признаки пастозности при беременности легче всего обнаружить по вещам, подобранным по руки или по ноге — они начинают давить. Кстати, кольца лучше снять, пока есть такая возможность.
Округляется лицо. Каждый день вы видите свое лицо в зеркале и наверняка заметите, если его формы начнут расплываться, сглаживаться.
Остаются следы от резинок. Многие женщины сегодня носят «следки» — короткие носки, которые почти не видно из обуви. Возможно, высокая «классика» не так элегантна, но это прекрасное средство ранней диагностики отеков при беременности. Если их резинки оставляют рельефные следы на ногах, значит, в тканях собирается лишняя жидкость.
Появляются необычные ощущения в пальцах. Если вы чувствуете покалывание, жжение или онемение пальцев, если появляется боль или напряжение, когда вы сгибаете пальцы рук или наступаете на пальцы ног, с большой вероятностью это признак отека.
Отеки при беременности опасны?
Отеки — это избыточное накопление жидкости в тканях 5 . Как видите, в этом определении нет уточнения «в тканях, расположенных непосредственно под кожей», отекать могут и внутренние органы. Нередко отеки рук, ног, лица у беременных — лишь верхушка айсберга. Скрытый от глаз внутренний застой воды может стать причиной расстройства функционирования органов, общего обезвоживания, нарушения транспорта кислорода. В конечном итоге это может грозить плоду недостаточной поставкой питательных веществ и кислородным голоданием. Сильные отеки при беременности отражаются не только на красоте будущей мамы, но и на здоровье ее малыша.
Медицина делит отеки при беременности на физиологические и патологические. Под первыми подразумеваются почти неизбежные изменения, связанные с гормональным сдвигом и общим увеличением циркулирующей в организме жидкости. Вторые являются признаком различных внутренних проблем, таких как заболевания почек, сердечная недостаточность, варикозное расширение вен, гестоз (поздний токсикоз) и прочих. Физиологические отеки обычно не требуют лечения — чтобы уменьшить их, достаточно придерживаться здорового образа жизни. При патологических необходимо найти причину и устранить ее.
Отличить физиологические отеки от патологических сможет ваш врач по результатам осмотра и анализов. В частности, тревожным признаком является присутствие белка в моче. Между визитами к доктору вы и сами можете заподозрить патологию, если отеки слишком быстро растут, начинают подниматься выше голеней, а при надавливании на отекшие места на коже остаются вмятины, которые медленно рассасываются.
Как уменьшить отеки при беременности?
Лечение с помощью фармацевтических препаратов — последний метод, к которому прибегают только в крайних случаях. Обычно достаточно скорректировать образ жизни и обзавестись несколькими полезными привычками. Мы дадим вам 12 простых рекомендаций, которые помогут уменьшить застой воды в организме 1 .
Соблюдайте режим дня. Старайтесь не переутомляться в течение дня и хорошо отдыхать. Продолжительность сна во время беременности должна составлять не менее 8 часов, а, если у вашего организма есть такая потребность, даже 9–10 часов.
Больше гуляйте. Вашими помощниками в лечении отеков при беременности являются свежий воздух и разумная физическая активность. Если в обычной жизни вы привыкли гулять только от лифта до припаркованной машины и обратно, с этим надо что-то делать.
Носите удобную обувь. Даже если вы очень любите туфли на высоких каблуках, даже если без них комплексуете из-за собственного роста, от них придется на время отказаться. Неудобная обувь усугубляет отечность при беременности, а мягкие туфли с невысоким каблуком помогают с ней бороться. Если ноги в конце дня все равно болят, посетите ортопедический салон и попросите специалиста изготовить для вас индивидуальные стельки.
Чаще меняйте позу. Когда ваше тело затекает — оно отекает. Старайтесь не сидеть и не стоять без движения долго. И на работе, и дома периодически покидайте любимое кресло, чтобы немного размяться. А пока сидите в нем, не застывайте в одной позе — двигайте руками и ногами, меняйте положение тела.
Давайте ногам отдохнуть. Для профилактики отеков на ногах необходимо периодически поднимать их повыше. Так вы облегчаете работу кровеносной системы и позволяете ей выкачать немного лишней жидкости из ног. Идеально полежать на спине с задранными вверх ногами, но даже если вы просто положите их на соседний стул во время обеда на корпоративной кухне — это уже неплохо.
Делайте физические упражнения. В борьбе с отечностью при беременности полезны простые физические упражнения — наклоны, повороты и т.п. Поможет и статика: встаньте на колени, затем опуститесь на локти, постойте в таком положении 5 минут. Занятия йогой для беременных также позволяют разогнать жидкость.
Лежите на боку. На поздних сроках беременности ваше тело само подскажет правильную позу для отдыха — лежа на боку. На ранних сроках она тоже самая полезная: в таком положении почки работают наиболее эффективно, утилизируя лишнюю воду.
Пейте, и не ограничивайте себя в этом. Вы можете подумать: чем меньше я выпью, тем меньше будут отеки. Нет, так их не согнать, а получить обезвоживание — запросто. Пейте столько, сколько хочется, но только чистую воду, морсы или отвары без сахара. Газировка, соки из магазина и прочие сладкие напитки стоит исключить из рациона.
Соблюдайте пищевой баланс. В течение беременности ешьте больше белковой пищи, не налегайте на выпечку, хлеб, сладости и другие богатые углеводами продукты, ограничьте количество жиров в рационе. Полностью откажитесь от «пустых калорий» — снэков и фаст-фуда.
Устраивайте разгрузочные дни. Раз в неделю устраивайте себе лечение диетой. Разговор не о том, чтобы целый день сидеть только на воде. Есть масса рецептов вкусной и довольно питательной «разгрузки» — от кефирной или банановой диеты до дня куриной грудки или фруктовых коктейлей.
Контролируйте потребление натрия. Соли натрия удерживают жидкость в тканях, и самая известная из них — обычная поваренная соль. Для профилактики сильных отеков при беременности ограничьте ежедневное потребление соли до одной чайной ложки без горки, лучше даже меньше. При расчетах не забывайте, что соль попадает в организм не только из солонки. Она имеется во многих пищевых ингредиентах (мясо, рыба, молочные продукты, томаты и пр.), есть почти во всех полуфабрикатах и готовых продуктах — от колбасы до хлеба. Со временем вы даже можете полюбить естественный вкус пищи без или с минимальным добавлением соли — он весьма неплох.
Принимайте природные мочегонные средства. Шиповник, боярышник, ромашка, брусника, толокнянка — в аптеке можно найти немало натуральных средств для борьбы с отеками. Обсудите покупку со своим врачом: во время беременности необходимо консультироваться с ним перед приемом любых лекарственных препаратов, даже растительных.
Для профилактики отеков и варикозного расширения вен можно носить компрессионное белье 6 . Проконсультируйтесь с врачом — он расскажет, что лучше купить и как использовать.
Если отеки во время беременности пропадают, это хорошо?
Если вы недавно изменили свою диету, стали проводить больше времени на свежем воздухе или предпринимаете другие действия, это очень хорошо. Значит, ваши методы лечения работают, и вы на верном пути.
Другое дело, когда отеки при беременности исчезают сами собой, без каких-либо изменений в вашей жизни. За несколько дней до планируемой даты родов это нормально: прогестерон сделал свое дело, и его уровень падает 7 , освобождая лишнюю воду. Если же до родов еще далеко, самопроизвольное уменьшение отеков — как минимум подозрительный признак. Обратитесь к врачу, чтобы он установил причину неожиданного подарка организма, и решил, что с этим делать.
Третий год эпидемиологическая обстановка в мире оставляет желать лучшего. А главное отличие коронавирусной эпидемии в том, что эффективных противовирусных препаратов до сих пор нет.
Беременные болеют чаще и сильнее: правда или миф?
Во время беременности женский организм претерпевает ряд физиологических изменений в иммунной и сердечно-легочной системе. Это делает будущую маму уязвимой к различным заболеваниям. Особенно высока предрасположенность к респираторным вирусным инфекциям [1].
Вспомним эпидемию свиного гриппа в 2009–2010 годах — уровень заболеваемости беременных тогда составлял 27,9% [2].
На сегодня доказано, что женщины в положении болеют COVID-19 чаще, чем люди в популяции [3, 4]. Но ряд публикаций из Китая, Италии и США свидетельствует об одинаковом течении заболевания ковидом во время беременности и среди обычных людей [5, 6]. Несмотря на это будущая мама, инфицированная коронавирусом, сразу попадает в группу высокого риска тяжелой заболеваемости и смертности. Это объясняется высокой реактивностью иммунной системы и избыточной восприимчивостью к респираторным вирусам.
Кто переносит болезнь тяжелее?
Помимо того, что беременность сама по себе является отягчающим фактором, дополнительную настороженность вызывает ряд хронических заболеваний:
заболевания сердечно-сосудистой системы;
хроническая болезнь почек;
Эти женщины, если заболели ковидом-19 во время беременности, должны быть под тщательным присмотром не только акушера-гинеколога, но и смежного специалиста.
Каковы симптомы COVID-19 у беременных?
Будущие мамы часто переносят заболевание бессимптомно [8]. Но, несмотря на это, каждая женщина должна знать признаки коронавирусной инфекции, чтобы своевременно обратиться за медицинской помощью.
Крупномасштабное исследование M. Jafari (2021) не выявило отличий в проявлениях COVID-19 у беременных и небеременных пациентов [8].
Основными симптомами являются:
К сожалению, развитию пневмонии подвержены от 71 до 89% беременных [9].
Особенности течения ковида-19 во время беременности
Быстрое развитие критического состояния [10].
Стабильное и легкое течение болезни — это не повод терять бдительность. Ситуация может ухудшиться молниеносно и привести к очень серьезным последствиям.
Более частая госпитализация
Среднетяжелое течение инфекции — показание для госпитализации беременной женщины, в отличие от остальной части населения.
Особая необходимость в эндотрахеальной интубации [11, 12].
Пневмония — далеко не редкий спутник ковида во время беременности.
Повышенная смертность относительно небеременных пациентов [8].
Процент летального исхода от инфекции SARS-CoV-2 среди беременных составляет до 25% [11].
Что делать женщине при подозрении на ковид-19 во время беременности?
Сообщить о своем состоянии лечащему акушеру-гинекологу.
Вызвать участкового терапевта на дом.
Рутинные консультативные приемы отложить до получения отрицательного результата мазка.
Ограничить контакты, чтобы обезопасить окружающих и минимизировать риск заражения бактериальными инфекциями.
Регулярно проветривать помещение.
Поддерживать адекватные параметры температуры и влажности дома (температура — 20–21 °С, влажность — 50–60%).
Измерять температуру 3 раза в день и при ухудшении самочувствия.
Измерять сатурацию с помощью пульсоксиметра не менее 2 раз в день.
При ухудшении самочувствия ни в коем случае не начинать лечение самостоятельно, а обращаться за специализированной помощью в стационар третьего уровня.
Чем лечить ковид?
Противовирусные препараты
Эффективных средств против SARS-CoV-2 пока не разработано [13]. А рекомбинантный интерферон альфа-2b и противомалярийные средства, используемые в общей популяции, противопоказаны к применению у будущих мам. Чем же лечить это заболевание?
Есть лишь один препарат, который разрешен для лечения ковида во время беременности и в послеродовом периоде. Это Гриппферон [14].
Начинать лечение Гриппфероном нужно при появлении первых симптомов и не позднее 7–8 дней от начала болезни.
Восстановление водно-солевого баланса
При лечении COVID-19 необходимо восполнять суточную потребность организма в жидкости. В среднем необходимо выпивать 2,5–3,5 литра в сутки.
Но высокая температура, одышка, повышенная потливость, диарея и рвота могут потребовать увеличения объема потребляемой жидкости.
Профилактика тромбов
Адекватный питьевой режим и двигательная активность играют главную роль в тромбопрофилактике при ковиде во время беременности [15]. Но не стоит пренебрегать применением антикоагулянтов.
Гепаринотерапия требуется всем беременным, которые подлежат госпитализации (среднетяжелые и тяжелые формы).
Легкая форма заболевания также может послужить основанием для назначения лечения низкомолекулярными гепаринами (НМГ). В частности, при наличии сопутствующих заболеваний, требующих профилактики, или таких факторов риска, как:
возраст старше 35 лет и другие.
Рекомендуются профилактические дозы НМГ с продолжением лечения после полного выздоровления в течение 7–14 дней.
Симптоматическое лечение
Оно включает в себя:
жаропонижающие лекарственные средства;
комплексную терапию ринита и фарингита;
комплексную терапию бронхита.
Сбивать необходимо температуру выше 38,0 °C. Резкие головные боли, повышение артериального давления, выраженное сердцебиение могут послужить основанием для приема жаропонижающих средств при более низких цифрах. Препарат первого выбора — парацетамол. В 1-м и 2-м триместрах беременности может быть назначен целекоксиб.
При заложенности или выделениях из носа рекомендованы промывания или орошения носовых полостей солевыми растворами на основе морской воды. В случае их неэффективности показаны назальные деконгестанты или средства с антисептическим действием.
Кашель и одышка при ковиде-19 во время беременности нередко становятся основанием для назначения лечения с помощью бронхорасширяющих средств. На протяжении всей беременности может быть использован сальбутамол, а во 2-м и 3-м триместре — ипратропия бромид + фенотерол, а также ингаляции разжижающих мокроту средств с помощью небулайзера (например, амброксола).
Антибиотики назначаются лишь в том случае, когда есть подозрение на бактериальную инфекцию с характерными симптомами.
Нужно ли прерывать беременность, если заболела на ранних сроках?
Если COVID-19 настиг будущую маму в 1-м триместре, прерывать беременность не нужно. Отрицательное влияние вируса на плод не доказано [16].
При тяжелом течении заболевания вопрос о пролонгировании беременности решается консилиумом врачей. Высокая температура может оказаться губительной для малыша, а лекарства, спасающие жизнь матери, могут давать эмбриотоксические эффекты.
Что делать после выздоровления?
Если женщина успела переболеть ковидом во время беременности, она подлежит более тщательному мониторингу и наблюдению.
Всем перенесшим легкую или среднетяжелую форму заболевания каждые 4 недели с 1-го по 3-й триместр проводится УЗИ для оценки динамики роста плода, индекса амниотической жидкости, при необходимости — с оценкой кровотока в артерии пуповины [17, 18].
После тяжелых форм заболевания требуется более интенсивное ультразвуковое, допплерометрическое и КТГ-наблюдение.
Если женщина заболела ковидом во время беременности — в 1-м или в начале 2-го триместра, детальный скрининг плода производится в 18–23 недели. Процедура проводится с особой тщательностью на аппаратах экспертного класса, так как эти пациентки отнесены в группу высокого риска осложнений [8].
В 24—28—32—36 недель беременности проводятся дополнительные исследования:
определение индекса амниотической жидкости;
допплерометрия среднемозговой артерии и артерии пуповины [19, 20].
Каковы последствия перенесенной коронавирусной инфекции во время беременности?
Если женщина переболела COVID-19, будучи беременной, это вовсе не значит, что в будущем обязательно пострадает малыш или она сама.
Тем не менее, частота неблагоприятных последствий от ковида во время беременности заставляет врачей быть настороже каждое мгновение.
Осложнения беременности, которые вызывает коронавирус:
преждевременные роды (у 14,3–25,0% переболевших);
преэклампсия (у 5,9%);
преждевременный разрыв плодных оболочек (у 9,2%);
задержка роста плода (у 2,8—25,0%)[8, 9].
Осложнения послеродового периода:
послеродовые кровотечения (54,5%);
необходимость оперативного родоразрешения путем операции кесарева сечения (48–100%) [8, 9, 21].
К сожалению, негативным последствиям ковида во время беременности подвержена не только мама, но и малыш. Госпитализация новорожденных в отделение интенсивной терапии требуется в 43% случаев [21, 22].
К перинатальным осложнениям относят:
дистресс-синдром плода (26,5–30,0%);
низкую массу тела при рождении (25,0%);
асфиксию новорожденных (1,4%) [3, 4, 8].
Если малыш заболел сразу после рождения, причиной тому служит тесный контакт с инфицированной мамой [23, 24]. Достоверных данных о внутриутробном заражении плода на сегодня нет.
Как женщине защитить себя от заражения ковидом во время беременности?
Особых мер защиты, как и лечения, для беременных нет. Поэтому следует придерживаться общих принципов неспецифической профилактики:
Носите одноразовые медицинские маски, меняя их каждые 2 часа.
Прикасайтесь к лицу только чистыми салфетками или вымытыми руками.
Избегайте мест большого скопления людей.
Регулярно обрабатывайте руки спиртосодержащими антисептиками.
Используйте одноразовые салфетки при чихании или кашле.
При повышенной температуре тела, кашле или затрудненном дыхании немедленно обратитесь за медицинской помощью.
Вакцинация «Гам-КОВИД-Вак» при беременности рекомендована в тех случаях, когда ожидаемая польза для матери превышает потенциальный риск для плода, и разрешена с 22-х недель беременности, т.е. в конце 2-го и в 3-м триместре [25, 26, 27].
Источники:
Poon, LC, Yang H, Lee JC, et al. ISUOG Interim Guidance on 2019 novel coronavirus infection during pregnancy and puerperium: information for healthcare professionals. Ultrasound Obstet Gynecol. 2020.doi: 10.1002/uog.22013.
Белокриницкая Т.Е., Шаповалов К.Г. Грипп и беременность. — ГЭОТАР- Медиа, 2015. — 144 с.
Белокриницкая Т.Е., Артымук Н.В., Филиппов О.С., Шифман Е.М. Динамика эпидемического процесса и течение новой коронавирусной инфекции COVID-19 у беременных Дальневосточного и Сибирского федеральных округов. Гинекология. 2020; 22 (5): 6–11. DOI: 10.26442/20795696.2020.5.200439
Breslin N, Baptiste C, Gyamfi-Bannerman C, et al. COVID-19 infection among asymptomatic and symptomatic pregnant women: Two weeks of confirmed presentations to an affiliated pair of New York City hospitals. Am J Obstet Gynecol MFM 2020.
Liu D et al. Pregnancy and Perinatal Outcomes of Women With Coronavirus Disease (COVID-19) Pneumonia: A Preliminary Analysis. AJR Am J Roentgenol. 2020 Mar 18:1-6. doi: 10.2214/AJR.20.23072.
Coronavirus (COVID-19) Infection in Pregnancy. Version 12: RCOG, 14.10.2020. 77 p.
Jafari M., Pormohammad A., Sheikh Neshin S.A., Ghorbani S., Bose D., Alimohammadi S., Basirjafari S., Mohammadi M., Rasmussen-Ivey C., Razizadeh M.H., Nouri-Vaskeh M., Zarei M.. Clinical characteristics and outcomes of pregnant women with COVID-19 and comparison with control patients: A systematic review and meta-analysis. Rev Med Virol. 2021 Jan 2:e2208. doi: 10.1002/rmv.2208. Epub ahead of print. PMID: 33387448.
Diriba K, Awulachew E, Getu E. The effect of coronavirus infection (SARS- CoV-2, MERS-CoV, and SARS-CoV) during pregnancy and the possibility of vertical maternal-fetal transmission: a systematic review and meta-analysis. Eur J Med Res. 2020 Sep 4;25(1):39. doi: 10.1186/s40001-020- 00439-w. PMID: 32887660; PMCID: PMC7471638.
Vallejo V, Ilagan JG. A Postpartum Death Due to Coronavirus Disease 2019 (COVID-19) in the United States. Obstet Gynecol. 2020 May 8. doi: 10.1097/AOG.0000000000003950.
Wong SF, Chow KM, Leung TN, et al. Pregnancy and perinatal outcomes of women with severe acute respiratory syndrome. Am J Obstet Gynecol, 2004, 191(1):292-297.
Alfaraj SH, Al-Tawfiq JA, Memish ZA. Middle East respiratory syndrome coronavirus (MERS-CoV) infection during pregnancy: report of two cases & review of the literature. J Microbiol Immunol Infect 2019; 52:501-503.
Boseley S. China trials anti-HIV drug on coronavirus patients. The Guardian. February 7, 2020.
D’Souza R, Malhamé I, Teshler L, Acharya G, Hunt BJ, McLintock C. A critical review of the pathophysiology of thrombotic complications and clinicalpractice recommendations for thromboprophylaxis in pregnant patients with COVID-19. Acta Obstet Gynecol Sca.
Приказ Минздравсоцразвития РФ от 03.12.2007 N 736 «Об утверждении перечня медицинских показаний для искусственного прерывания беременности» (в ред. 27.12.2011).
bu-Rustum, R.S., Akolekar, R., Sotiriadis, A., Salomon, L.J., Da Silva, C.F., Wu, Q., Poon, L.C. (2020). ISUOG Consensus Statement on organization of routine and specialist obstetric ultrasound services in the context of COVID
Favre G, Pomar L, Qi X, Nielsen-Saines K, Musso D, Baud D. Guidelines for pregnant women with suspected SARS-CoV-2 infection. Lancet Infect Dis 2020. DOI:10.1016/S1473-3099(20)30157-2.
Poon LC, et al. ISUOG Safety Committee Position Statement: safe performance of obstetric and gynecological scans and equipment cleaning in the context of COVID-19. Ultrasound Obstet Gynecol 2020;13: 287-288.
Balakrishnan, Ashokka, et al. Care of the pregnant woman with covid-19 in labor and delivery: anesthesia, emergency cesarean delivery, differential diagnosis in the acutely ill parturient, care of the newborn, and protection of the healthcare personnel. 2020.
Capobianco G., Saderi L., Aliberti S., Mondoni M., Piana A., Dessole F., et al. COVID-19 in pregnant women: A systematic review and meta-analysis [published online ahead of print, 2020 Jul 16]. Eur J Obstet Gynecol Reprod Biol. 2020; S0301- 2115(20)30446-2. doi:10.1016/j.ejogrb.2020.07.006
Белокриницкая Т.Е., Артымук Н.В., Филиппов О.С., Шифман Е.М. Особенности течения COVID-19 у беременных Дальнего Востока и Сибири. Проблемы репродукции. 2020; 26 (3): 85–91. DOI: 10.17116/repro20202603185
Liu D et al. Pregnancy and Perinatal Outcomes of Women With Coronavirus Disease (COVID-19) Pneumonia: A Preliminary Analysis. AJR Am J Roentgenol. 2020 Mar 18:1-6. doi: 10.2214/AJR.20.23072.
Schwartz DA. An Analysis of 38 Pregnant Women with COVID-19, Their Newborn Infants, and Maternal-Fetal Transmission of SARS-CoV-2: Maternal Coronavirus Infections and Pregnancy Outcomes [published online ahead of print, 2020 Mar 17]. Arch Pathol Lab Med
Shimabukuro Tom T., et al. Preliminary findings of mRNA COVID-19 vaccine safety in pregnant persons. New England Journal of Medicine.2021.
Stafford Irene A., Jacqueline G. Parchem, Baha M. Sibai. The coronavirus disease 2019 vaccine in pregnancy: risks, benefits, and recommendations. American Journal of Obstetrics and Gynecology. 2021; 224(5): 484-495
Отеки во время беременности являются нормальным явлением, потому что организм производит примерно на 50% больше крови и биологических жидкостей для удовлетворения потребностей развивающегося ребенка.

Отеки во время беременности
Отёки во время беременности наблюдается на руках, лице, ногах, лодыжках и ступнях.
Почему появляются отёки во время беременности?
Это дополнительное удержание жидкости необходимо для смягчения тела, что позволяет ему расширяться по мере развития ребенка. Дополнительная жидкость также помогает подготовить тазовые суставы и ткани к открытию для родов. Дополнительные жидкости составляют примерно 25% от веса женщины, прибавляемой во время беременности.
Когда возникает отек при беременности?
Отек может появиться на любом этапе беременности, но обычно он проявляется примерно на пятом месяце и может усилиться, пока вы находитесь в третьем триместре.
Какие факторы могут повлиять на появление отеков при беременности
Следующие факторы также могут повлиять на отёки во время беременности:
- Варикозная болезнь
- Летняя жара
- Стоять в течение длительного времени
- Продолжительная физическая активность
- Диета с низким содержанием калия
- Высокий уровень потребления кофеина
- Высокий уровень потребления натрия
При нормальном течении беременности появляется умеренная отёчность, однако, если вы почувствуете внезапный отек рук и лица, это может быть признаком преэклампсии.

Беременность и тромбоз
Резкая отёчность дистальных отделов нижних конечностей может быть следствием тромбоза. В этих случаях внезапного отека важно немедленно обратиться к врачу.
Что сделать, чтобы избавиться от отёков во время беременности?
- Избегайте длительного стояния.
- Сведите к минимуму время пребывания на улице в жаркую погоду.
- Отдыхайте с приподнятыми ногами.
- Носите удобную обувь, по возможности избегая высоких каблуков.
- Носите специальные компрессионные колготки или чулки.
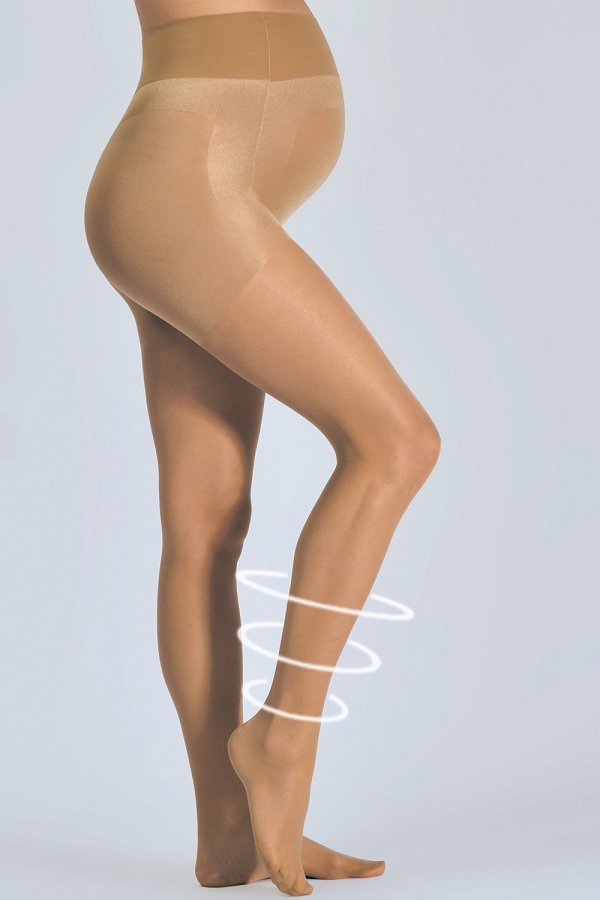
Компрессионный трикотаж при беременности
- Избегайте одежды, которая обтягивает ваши запястья или лодыжки.
- Отдохнуть или искупаться в бассейне.
- Используйте холодные компрессы на опухших участках.
- Пейте воду, которая стимулирует почки и помогает уменьшить задержку воды.
- Сведите к минимуму потребление натрия (соли) и избегайте добавления соли в пищу.

Профилактика отеков при беременности
Данные простые рекомендации помогут уменьшить отёки во время беременности и сделать данный период более комфортным и безопасным.
Вопросы пациенток про отеки и беременность
Что делать при отеках ног во время беременности?
Отёки при беременности чаще всего физиологическое явление, но и нередко признак серьёзных клинических ситуаций. Важно сказать о беспокоящих вас отёках вашему доктору, гинекологу. Имеет смысл проконсультироваться у флеболога, дабы исключить патологию вен нижних конечностей.
Как бороться с отеками во время беременности?
Бороться с отёками во время беременности поможет соблюдение определённого режима, указанного выше. Также необходимо следовать рекомендациям вашего акушера-гинеколога и флеболога.
Можно ли избежать отёков во время беременности?
Полностью избежать отёков во время беременности практически невозможно. Следует уделять внимание режиму и соблюдать рекомендации вашего доктора. Также, полезно уделять внимание динамике отёка, его симметричности. В случае сомнений, озвучивать их доктору.
К какому доктору идти, если появились отёки во время беременности?
Если появились отёки во время беременности нужно обратиться к акушеру-гинекологу, а также к врачу-флебологу.
Опасны ли отёки во время беременности?
Во время беременности неизбежна физиологическая отёчность. Тем не менее, необходимо держать отёки под контролем и в случае сомнения обращаться за медицинской помощью.
Читайте также:

