Можно ли увидеть на рентгене костную мозоль
Обновлено: 18.05.2024
библиографическое описание:
Рентгенологическая диагностика давности переломов ребер — 2011.
код для вставки на форум:
Стадии развития мозоли
- соединительнотканная;
- остеоидная;
- костная.
Соединительнотканная мозоль
В место перелома пролиферирует соединительная ткань (в течение 7-10 дней). Образуется гематома (форменные элементы крови, плазма, фибрин и мигрирующие сюда с первых часов травмы фибробласты). Источником грануляционной ткани является периост, и, в меньшей степени, эндост.
Рентгенологически соединительнотканная мозоль не определяется.[1][2]
Остеоидная мозоль
При нормальных условиях заживления во второй стадии происходит метапластическое превращение незрелой соединительной ткани в остеоидную за счет обызвествления, на что также требуется недельный или полуторанедельный срок. Раньше остеоидную мозоль без достаточного основания, главным образом из-за ее «хрящевой плотности» при ощупывании, принимали за хрящевую.
На начальных стадиях рентгенологически остеоидная мозоль не определяется. Первые нежные облаковидные очаги обызвествления появляются на рентгенограмме в среднем не раньше 3-4 недель (на 16-22-й день) после перелома. Одновременно, или несколькими днями раньше, концы отломков несколько притупляются, контуры корковых отломков в области мозоли становятся неровными и смазанными. [1][2]
Костная мозоль
Остеоидная ткань переходит в костную за счет обогащения апатитами.
В начальной фазе своего формирования костная мозоль имеет рыхлое строение, велика.
В фазе обратного развития начальная костная мозоль перестраивается, уменьшается в размерах, приобретает нормальную (или близкую к ней) архитектонику.[1][2]
Сроки заживления переломов ребер
По данным С.Я.Фрейдлина [4], основанным на исследовании 128936 человек, средняя длительность нетрудоспособности при переломах ребер составляет 23.9 суток (21.6 сут. — у межчин, 32.4 сут. — у женщин).
«. Первые признаки мозоли появляются на снимке лишь при ее обызвествлении. Время появления костной мозоли колеблется в очень широких пределах и зависит от ряда условий: возраста, места перелома в различных костях и в различных частях одной и той же кости, от вида и степени смещения отломков, от степени отслоения надкостницы, от объема вовлечения в процесс окружающих мышц, от способа лечения/ от осложнения течения регенеративного процесса, например, инфекцией или каким-нибудь общим заболеванием и т. д. Наиболее сильна восстановительная деятельность надкостницы в длинных трубчатых костях на местах прикрепления мышц и сухожилий, т. е. соответственно буграм, отросткам, шероховатостям. Здесь надкостница особенно толста, богата сосудами и нервами, функционально активна. По этой же причине наиболее неблагоприятно заживление переломов на границе средней и дистальной третей голени и предплечья.
В течение первого года костная мозоль продолжает моделироваться; по структуре она еще не имеет слоистого строения; ясная продольная исчерченность появляется только через 1/2-2 года.
«При свежем переломе на тщательно выполненных рентгенограммах на краях изображения костных отломков нередко удается различить выступающие зубчики. На 10-20-й день у взрослых и на 6—10-й день у детей вследствие остеокластического рассасывания костных концов эти зубчики сглаживаются и перестают различаться на снимках. При этом образуется зона рассасывания, в результате чего линия перелома, которая до сего времени могла быть недостаточно хорошо видна, а порой даже и совершенно не различима, начинает четко определяться. На 3—4-й неделе в поврежденной кости появляются признаки пятнистого или равномерного остеопороза.
Пятнистый остеопороз рентгенологически характеризуется расположенными на фоне неизмененного или несколько более светлого рисунка кости светлыми участками округлой, овальной или многоугольной формы с нечеткими контурами. Кортикальный слой при данном виде остеопороза обычно неизменен, и лишь иногда его внутренние слои представляются несколько разрыхленными. При равномерном или диффузном остеопорозе кость на снимке приобретает прозрачный, гомогенный, как бы стеклянный вид. Кортикальный ее слой истончен, но на прозрачном фоне кости его тень выступает более подчеркнуто.
Обычно пятнистый остеопороз наблюдается в течение относительно небольшого промежутка времени, сменяясь затем остеопорозом равномерным. Однако в ряде случаев пятнистый остеопороз может существовать и довольно долго. К моменту появления остеопороза, примерно на 16—20-й день, на рентгенограммах начинают обнаруживаться первые признаки костной мозоли. Эти признаки выражаются в наличии на снимках слабоинтенсивных, облаковидных теней. Со временем тени становятся более плотными, сливаются между собой, и через 3-8 месяцев на рентгенограмме видна одна интенсивная, гомогенная тень костной мозоли. Обычно в этот промежуток времени исчезает и линия перелома, на месте которой начинает определяться в виде узкой тени костный шов, исчезающий вместе с костной мозолью. При дальнейшем развитии костной мозоли ее тень теряет свой гомогенный характер и через 1,5—2 года изображенная на снимке мозоль обнаруживает костную структуру с соответствующим расположением трабекул и костномозговым пространством. На этом формирование мозоли заканчивается и наступает ее обратное развитие. » [3]
«В первый день возникновения перелома края сломанного ребра четко видны, они мелко — или крупнозубчатые, на каждом отдельном участке края острые, без закруглений и размытости, между краями (при смещении отломков) щель минимальная. В первые несколько дней после возникновения переломов ребер их края начинают немного закругляться, четкость и острота очертаний теряется, щель остается минимальной. К 7— 10 дню после перелома кости развивается соединительнотканная (провизорная) мозоль, происходит рассасывание краев, которые приобретают закругленные очертания, между краями образуется щель шириною 0,1—0,2 см. Постепенно фиброзная ткань превращается в остеоидную мозоль; на ее образование требуется около 20—30 дней, края переломов находятся как бы ближе один к другому, в виде плавных извилистых линий, а между ними видна узкая полоска остеоидной ткани. В отдельных местах видны очаговые участки образования костной мозоли в виде светлых участков. Затем происходит образование костной мозоли — обызвествляется остеоидная мозоль, теперь между отломками и по краям видны обширные массы обызвествленной ткани, имеющие костную структуру. Эта ткань в виде муфт окружает отломки кости со всех сторон через 8—24 недели. В ближайшие несколько лет линии переломов слабо различимы, вокруг участков переломов ребер со всех сторон видна костная мозоль в виде муфт на протяжении 1,5—2 см, толщиною от 0,2 до 0,4 см в виде светлых участков однородного строения. » [5]
похожие статьи
Установление давности повреждения кости / Саенко А.В., Осипенкова Т.К., Пиголкин Ю.П. // Матер. IV Всеросс. съезда судебных медиков: тезисы докладов. — Владимир, 1996. — №1. — С. 102-103.
Диагностика давности закрытой травмы грудной клетки с переломами ребер / Меркулова В.Г., Толпежников В.Ф., Волксоне В.Я. // Матер. II Всеросс. съезда судебных медиков : тезисы докладов. — Иркутск-М., 1987. — №. — С. 97-99.
Особенности повреждения надкостницы от действия механических повреждающих факторов / Ширяева Ю.Н., Журихина С.И., Макаров И.Ю. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 210-213.
а) Терминология:
• Клиническое срастание: достаточный рост кости вокруг перелома независимо от рентгенологического закрытия линии просветления перелома с восстановлением исходной функции
• Рентгенологическое срастание: костная мозоль соединяет линию перелома, объединяя фрагменты; мозоль такой же плотности или почти такой же плотности, как и нормальная кость
• Несрастание: костные отломки не соединились за счет зрелой кости и процесс срастания остановился
• Замедленное срастание: отсутствие клинического или рентгенологического срастания в течение ожидаемого периода времени, но соответствующее лечение может привести к максимальному срастанию перелома
• Неправильное срастание: костные отломки срастаются под углом и/или с вращением поперечно перелому, с изменением длины конечности или неконгруэнтностью сустава, которая функционально или косметически неприемлема
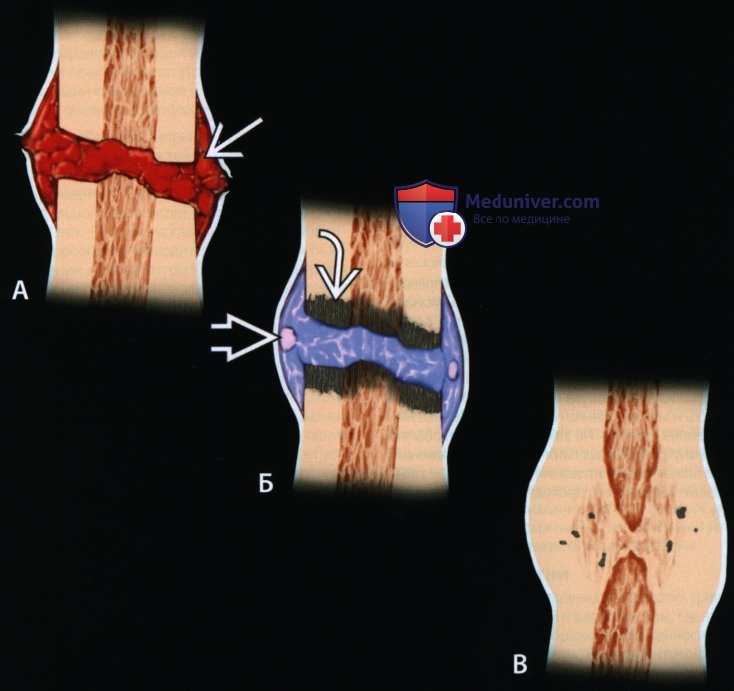
Постепенное срастание кости.
А: Острый перелом сопровождается повреждением тканей; гематома наполняет щель, поднимает надкостницу и начинается воспалительная фаза.
Б: Грануляционная ткань превращается в незрелую костную (голубой) и хрящевую мозоль, соединяющую щель снаружи и внутри. Омертвевшая кость продолжает резорбироваться (этот процесс начался в фазе воспаления).
В: Происходит замещение незрелой мозоли зрелой костью и продолжается ремоделирование. Кость заполняет всю щель.
б) Визуализация:
• Расширение линии перелома, расплывчатость краев перелома являются основными рентгенологическими признаками срастания
• Частично вокруг и поперек перелома появляется кальцифицированная незрелая мозоль (первичная мозоль или мягкая мозоль)
• Дуга периферической мозоли должна протянуться поперечно линии перелома до центрального схватывания кости
• Гипертрофическое несрастание: образуется избыточная мозоль, не пересекающая линию перелома
• Атрофическое несрастание: значительная мозоль не образуется
• В случаях клинической и рентгенологической неопределенности относительно срастания/несрастания методом выбором для оценки перелома является КТ
(Слева) На рентгенограммах в заднепередней (слева) и латеральной проекции можно видеть запястье у мальчика 11 лет через месяц после перелома Салте-ра-Харриса II учевой кости в типичном месте. Линия перелома не совсем четкая и имеется незрелая мозоль пересекающая снаружи линию перелома. Репозиция перелома неполная .
(Справа) На рентгенограммах в заднепередней (слева) и латеральной проекции у этого же пациента через месяц определяется интенсивный рост мозоли и нечеткость линии перелома. Смещение все еще заметно, но уже не так выражено, несмотря на иммобилизацию в течение всего периода времени. (Слева) На рентгенограммах в заднепередней (слева) и латеральной проекции у этого же па -циента через месяц определяется почти полное закрытие линии перелома с ремоделированием мозоли. Мозоль уже напоминает здоровую кость. В этот момент перелом, вероятно, клинически стабилен.
(Справа) На рентгенограммах в заднепередней (слева) и латеральной проекциях у этого же пациента через девять месяцев можно видеть полное срастание перелома Салтера-Харриса II лучевой кости в типичном месте. Правильное положение восстановлено, несмотря на кажущееся значительное смещение на исходных снимках. У молодых пациентов переломы ремоделируются в большей степени, чем у пожилых пациентов. (Слева) На рентгенограммах в латеральной (слева) и заднепередней проекциях запястья у мальчика 14 лет после наложения гипсовой лонгеты при переломе обеих костей предплечья виден выступающий изгиб перелома как лучевой, так и локтевой кости.
(Справа) На рентгенограммах в латеральной (слева) и заднепередней проекциях в динамике у этого же пациента через шесть месяцев можно видеть полное срастание обеих переломов. Процесс ремоделирования уменьшил степень смещения обеих переломов. Учитывая возраст пациента, при дальнейшем ремоделировании, вероятно, через несколько лет перелом не будет заметен.
в) Диагностическая памятка:
• Нарушение фиксации металлоконструкции свидетельствует о несрастании или неполном срастании
• Ожидаемое время срастания зависит от возраста пациента и кости, в которой произошел перелом
а) Определения:
• Клиническое срастание: достаточный рост кости поперечно перелому независимо от рентгенологического закрытия линии перелома с восстановлением исходной функции:
о Стабильность при физикальном исследовании, отсутствие боли в месте перелома, способность использовать сломанную конечность в повседневной деятельности
о Ожидаемое время срастания перелома зависит от возраста пациента и кости, где произошел перелом
• Рентгенологическое срастание: костная мозоль соединяет линию перелома, объединяя фрагменты; мозоль такой же плотности или почти такой же плотности, что и нормальная кость:
о Рентгенологическое срастание часто отстает от клинического срастания
о Рентгенологические критерии не всегда коррелируют с прочностью и жесткостью кости на месте перелома
• Несрастание: костные отломки не соединились за счет зрелой кости и процесс срастания остановился
• Замедленное срастание: отсутствие клинического или рентгенологического срастания в течение ожидаемого периода времени, но соответствующее лечение может привести к максимальному срастанию перелома
• Псевдоартроз: ложный сустав, который может образоваться при условии несрастания, препятствующий дальнейшему срастанию, пока не будет удалена синовиальная ткань
• Неправильное срастание: костные отломки срастаются под углом и/или с вращением поперечно перелому, с изменением длины конечности или неконгруэнтностью сустава, которая функционально или косметически неприемлема
• Остеосинтез: процесс усиления срастания перелома за счет хирургической фиксации в некоторых случаях с добавлением костного трансплантата или других ускорителей
б) Визуализация срастания перелома кости:
1. Общая характеристика:
• Лучший диагностический метод:
о Оссифицированная мозоль связывает линию перелома с такой же или почти такой же плотностью, что и нормальная кость
о Подтверждено, по меньшей мере, в двух проекциях
(Слева) На рентгенограмме в ладьевидной проекции (заднепередняя проекция с отклонением локтевой кости) запястья у мальчика 15 лет, который травмировал запястье во время игры в футбол, определяется острый перелом без смещения шейки ладьевидной кости. Необходимо указать степень смещения, поскольку практически при любом смещении необходимо проводить хирургическую фиксацию.
(Справа) На рентгенограмме в ладьевидной проекции у этого же пациента через три месяца наблюдается первичное срастание. Линия перелома практически закрыта, но без периферической мозоли и лишь с минимальным склерозом, указывающим на внутреннюю мозоль. Внутрисуставные переломы не образуют наружную мозоль. (Слева) На переформатирую-щей КТ во фронтальной проекции видна сохраняющаяся линия перелома шейки ладьевидной кости с кортикацией краев перелома и вторичным дегенеративным формированием кисты, все признаки несрастания. КТ точнее, чем рентгенография при определении несрастания.
(Справа) На КТ с реформатированием в косой сагиттальной проекции, разработанной для визуализации всей ладьевидной кости, виден несросшийся перелом. Неустойчивый винт с резьбой расслабился, о чем свидетельствует просветление около проксимальной части, и винт выступает в дистальном направлении. (Слева) На рентгенограмме в заднепередней проекции визуализируются запястье и дистальная часть предплечья у мужчины 41 года, направленного для лечения несросшегося перелома лучевой кости более чем через год после фиксации. Несмотря на обильную мозоль. в области перелома, линия перелома остается частично заметной.
(Справа) На КТ с переформатированием во фронтальной (слева) и сагиттальной проекции у этого же пациента обнаруживается полное отсутствие мозоли, пересекающей перелом в этом гипертрофическом несрастании. Многоплоскостная КТ лучше подходит для определения областей костных мостиков и сохраняющихся щелей. Изображения являются диагностическими, несмотря на наличие металлических винтов.
2. Рентгенологические данные:
• Рентгенография:
о Острый перелом: острые, неровные края в просветлении перелома в сочетании с отеком мягких тканей
о Расширение линии перелома, расплывчатость краев перелома являются первыми рентгенологическими признаками срастания, в то время как омертвевшая кость резорбируется на концах перелома в результате воспалительного ответа
о Можно наблюдать на 10-14 день
о Частично кальцифицированная незрелая мозоль (первичная мозоль или мягкая мозоль) вокруг и поперек перелома
о Через 10 дней у детей раннего возраста, через две недели у взрослых
о Дуга периферической мозоли должна протянуться поперечно линии перелома до центрального схватывания кости
о По мере созревания у незрелой мозоли появляются рентгенологические свойства/костная структура
о В большинстве случаев периферическая мозоль развивается при: переломах длинных трубчатых костей (в противоположность коротким трубчатым костям, краевым выступам, как например, бугристость, переломы костей запястья и предплюсны), диафизарных переломах, широкой щели перелома и неадекватной иммобилизации
о При переломах губчатых костей и внутрисуставных переломах периферическая мозоль не образуется; линия перелома становится менее отчетливой и в костномозговом канале может образоваться склеротическая внутренняя мозоль
- Этот процесс называется «первичное срастание перелома» в противоположность вторичному срастанию перелома, при котором образуется периферическая мозоль
- Кроме того, может встречаться при очень жестко фиксированных переломах: для образования первичной мозоли требуется, по меньшей мере, минимальное движение в переломе
о Ожидается появление дисфункциональной атрофии кости (дисфункционального остеопороза) при иммобилизации и срастании перелома; встречается у всех пациентов через 7-8 недель иммобилизации, часто раньше
о Генерализованная деминерализация костей в месте перелома и дистально
о Несрастание: отсутствие костного мостика по линии перелома в ожидаемый период времени (клинический диагноз):
- Гипертрофическое несрастание: вырастает избыточная мозоль, не пересекающая линию перелома
- Атрофическое несрастание: значительная мозоль не образуется
- Концы костей в линии перелома образуют корковый слой вдоль всей поверхности, препятствуя последующему срастанию без оперативной ревизии
- Фиброзное срастание: успешное клиническое срастание, но с образованием фиброзной ткани в линии перелома вместо костной:
Несостоятельность металлоконструкции однозначно свидетельствует о несрастании или неполном срастании
(Слева) На рентгенограмме плечевого сустава в проекции Грасгея у мужчины 66 лет через 10 месяцев после проксимального перелома плечевой кости видна оссификация краев перелома и сохраняющееся неправильное расположение отломков. Местами имеются небольшие точки кальцификации, но отсутствует выраженная связывающая мозоль.
(Правый) КТ с реформатированием во фронтальной плоскости у этого же пациента подтверждает оссификацию несросшихся краев перелома без мозоли. Это атрофическое несрастание, которое встречается значительно реже, чем гипертрофическое несрастание. (Слева) На рентгенограммах в латеральной (слева) и передне-задней проекции голени виден внутримозговой штифт через срастающийся спиральный перелом в дистальной части большеберцовой кости. Хотя проксимальная часть большеберцовой кости правильно расположена на обеих снимках, дистальные части расположены не по оси.
(Справа) Осевые томограммы верхней (выше) и нижней части большеберцовой кости получены у этого же пациента для оценки ротации. Проксимальная часть большеберцовой кости больше ротирована внутрь справа , чем нормальная левая сторона, а дистальная часть большеберцовой кости в больше ротирована кнаружи, указывая на неправильное срастание с ротацией. (Слева) На снимке в передне-задней (слева) и латеральной проекции визуализируется голень у пациента после фиксации перелома большеберцовой кости в результате несчастного случая на кроссовом мотоцикле 19 лет назад. Пациент не выполнял рекомендации по ограничению нагрузки на конечность, что привело к неправильному срастанию с кривизной, направленной латерально и кпереди. Неправильное сопоставление привело к раннему остеоартриту коленного сустава.
(Справа) На снимке бедренной кости в передне-задней проекции визуализируется избыточная периферическая мозоль вокруг сросшегося перелома. Избыточная мозоль часто встречается в бедренной кости, большеберцовой кости и плечевой кости и часто, в конечном итоге, ремоделируется.
3. КТ:
• Часто используются при первичной оценке перелома, особенно для определения тяжести внутрисуставных переломов и для планирования операции
• В случаях клинической и рентгенологической неопределенности срастания/несрастания, методом выбора является КТ:
о Необходимо многоплоскостное переформатирование изображений
о Во-первых, определение наличия пересечения и связывания мозолью линии перелома; во-вторых, оценка процента связывания линии перелома мозолью
о Увеличивающаяся большая периферическая мозоль бесполезна, если она не пересекает линию перелома
о Зачастую первичной находкой при исследовании срастания посредством КТ является простой каркас периферической мозоли, который полностью пересекает линию перелома:
- Об этой находке могут сообщать как о доказательстве раннего срастания
о Пересечение линии перелома незрелой мозолью является положительным прогностическим признаком:
- Первоначально более плотная (большее поглощение), чем перелом, но не такой же плотности, как и нормальная кость
- В конечном итоге, созревает до кости
4. МРТ:
• МРТ, как правило, не используется или бесполезно при оценке срастания перелома
• Может быть полезно при оценке осложнений, которые препятствуют срастанию, как например, инфекция, интерпозиция мягких тканей
• Псевдоартроз: определяется жидкость в щели несросшегося перелома:
о Получение высокого сигнала от жидкости, который не усиливается контрастом
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Обычно достаточно рентгенографии
о КТ является надежным средством в случае, когда рентгенография и клинические данные неубедительные
• Рекомендация по протоколу:
о Рентгенография: для оценки срастания перелома требуется, по меньшей мере, две проекции
- Дополнительные проекции, в том числе косые, часто необходимы для полной оценки линии перелома, в частности, если фиксация металлоконструкцией закрывает перелом
о КТ: если имеется металлоконструкция значительных размеров, то рекомендуется увеличить экспозицию; необходим мультисрезовый сканер с реконструкцией накладывающихся изображений, многоплоскостное переформатирование изображений
- Дополнительные проекции, в том числе косые, часто необходимы для полной оценки линии перелома, в частности, если фиксация металлоконструкцией закрывает перелом
о КТ: если имеется металлоконструкция значительных размеров, то рекомендуется увеличить экспозицию; необходим мультисрезовый сканер с реконструкцией накладывающихся изображений, многоплоскостное переформатирование изображений
в) Дифференциальная диагностика:
1. Фиброзное срастание:
• При сохраняющемся просветлении в месте перелома может наблюдаться клинически сросшийся/стабильный перелом
• По ошибке может быть принят за несросшийся перелом при рентгенографии
• Часто полностью срастается со временем
г) Патология. Стадирование, градации и классификация:
• Стадии срастания:
о Явление острого перелома:
- Включает разрушение тканей, связанных с переломом, образованием гематомы и воспалительный ответ
- Нежизнеспособная кость по краю перелома резорбируется
о Образования грануляционной ткани по линии перелома и около нее:
- Продолжающаяся резорбция омертвевшей кости вдоль краев перелома
о Формирование зрелой мозоли:
- Хондробласты и остеобласты начинают образовывать хрящевой и костный матрикс
- Минерализация матрикса может начаться через неделю
- Состоит из плетеной (незрелой) кости
о Переход мозоли в пластинчатую кость:
- Это длительный процесс, который продолжается в течение нескольких месяцев или лет
о Ремоделирование кости в нормальный контур, имевшийся до перелома:
- Более эффективный и полный процесс у молодых пациентов
- Дети могут переносить перелом с большим смещением, поскольку у них в процессе ремоделирования создается нормальный контур
д) Клинические особенности срастания перелома:
1. Демография:
• Возраст:
о У детей переломы срастаются быстрее и эффективнее, чем у взрослых
о Способность к срастанию перелома уменьшается у пожилых
2. Течение и прогноз:
• К факторам, задерживающим срастание, относятся
о Повреждения с высокой энергией с большим раздроблением кости и большим повреждением окружающих мягких тканей
о Васкуляризация дистальной трети плечевой кости, локтевой кости и большеберцовой кости снижена → более медленное срастание, чем другие кости
о Двойные переломы
о Щель между костными отломками
о Неадекватная иммобилизация
о Инфекция в месте перелома
о Этиология перелома связана с заболеванием: доброкачественное образование, болезнь Педжета, фиброзная дисплазия, лучевой некроз
о Внутрисуставная локализация: синовиальная жидкость вызывает лизис тромбов; и поэтому отсутствует периостальная реакция внутри сустава
о Пожилой возраст, при котором наблюдается остеопороз и уменьшение мышечной массы
о Другие методы лечения и препараты: лучевая терапия, химиотерапия, НПВС-а, бисфосфонаты (обсуждается)
о Курение
о Сопутствующие заболевания, в том числе сахарный диабет и недостаточное питание
3. Лечение:
• Одним из условий срастания перелома является стабильность костных фрагментов, а также достаточно близкое сопоставление костных отломков для эффективного процесса срастания:
о Если при смещении костных отломков требуется репозиция, ее можно достичь за счет закрытых или открытых (хирургических) вмешательств
о Стабилизацию перелома можно достигнуть за счет закрытых (поддерживающая повязка, шина, гипсовая повязка), подкожных (наружный фиксатор, спицы Киршнера) или открытых хирургических методов
• Неправильное срастание: требуется ревизионная операция для устранения неправильного срастания:
о К таким операциям обычно относятся остеотомия, реконструкция, костный трансплантат
• Несрастание: существуют различные тактики, которые зависят от возраста пациента, клинического статуса, места перелома и временного интервала с момента первичного перелома/операции: о Хирургическая обработка несросшегося перелома, после которой проводят иммобилизацию перелома со свежими костными поверхностями и часто костным трансплантатом:
- Часто добавляют костный морфогенетический протеин (BMP) и другие ускорители
о Продолжающиеся исследование многих новых методов лечения, как например, экстракорпоральная шоковая терапия, тканевая инженерия, генная терапия и системная активация срастания костей
ж) Список использованной литературы:
1. Dijkman BG et al: When is a fracture healed? Radiographic and clinical criteria revisited. J Orthop Trauma. 24 Suppl 1:S76-80, 2010
Рентгенограмма, КТ при переломе лодыжки
а) Определение:
• Переломы дистальных отделов большеберцовой и малоберцовой костей делятся на:
о Переломы дистального метаэпифиза: обусловлены действием осевой нагрузки:
- Вторично могут повреждаться лодыжки
о Переломы лодыжек: обусловлены сдвигающим или вращающим усилием
• Перелом Мезоннева: перелом проксимальной части малоберцовой кости при пронационной травме голеностопного сустава:
о Обусловлен повреждением межберцового синдесмоза и межкостной мембраны
• Перелом Потта или Дюпюитрена (устаревший термин): перелом дистального отдела малоберцовой кости выше синдесмоза
• Перелом Фолькмана (Ирла): перелом латерального края «задней лодыжки» (заднего отдела большеберцовой кости):
о Представляет собой отрывной перелом области прикрепления задней нижней межберцовой связки (ЗНМС)
• Перелом Тилло-Шапута: перелом латерального края передней части большеберцовой кости:
о Соответствует отрывному перелому области прикрепления передней нижней межберцовой связки (ПНМС)
б) Визуализация:
1. Рентгенография при переломе лодыжки:
• Точность исследования голеностопного сустава в 3-х проекциях (включая проекцию суставной щели) выше, чем в 2-х
• Боковая проекция используется недостаточно часто:
о В этой проекции лучше всего визуализируются переломы «задней лодыжки», однако достоверность определения размеров и положения отломков выше при КТ
о Во многих случаях позволяет выявить перелом типа В по Веберу
о Некоторые переломы латеральной и «задней» лодыжек выявляются только в боковой проекции
• Исследование с нагрузкой:
о Выявить повреждение синдесмоза можно при исследовании с наружной ротацией стопы, но выполнить его в остром периоде травмы достаточно трудно
о Было показано, что исследование с использованием собственного веса характеризуется сравнимой точностью:
- Пациент лежит на боку на стороне поврежденной конечности
- Под ногу подкладывается блок, который заканчивается выше голеностопного сустава
- На рентгенограмме следует искать смещение отломков или расширение суставной щели
• Рентгенографические признаки разрыва дельтовидной связки:
о Ширина медиального свободного пространства превышает 4 мм:
- Значения 4-6 мм являются пограничными
о Латеральное смещение купола таранной кости
• Признаки разрыва межберцового синдесмоза:
о Величина перекрытия большеберцовой и малоберцовой костей о Смещение малоберцовой кости из малоберцовой вырезки большеберцовой кости
• Травма Мезоннева:
о Перелом проксимальной части малоберцовой кости вследствие пронационной травмы голеностопного сустава при повреждении межберцового синдесмоза
о Может выявляться изолированный перелом медиальной или «задней» лодыжек при отсутствии повреждения латеральной
о Может наблюдаться расширение синдесмоза без перелома
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется горизонтальный перелом латеральной лодыжки, медиальная лодыжка не изменена. Это повреждение соответствует перелому типу А по Веберу и супинационно-аддукционному перелому I стадии. Латеральнее уровня перелома выявляется выраженный отек мягких тканей.
(Справа) При рентгенографии голеностопного сустава в передне-задней проекции определяется перелом типа А по Веберу: линия перелома малоберцовой кости, расположенная ниже уровня нижней суставной поверхности большеберцовой кости, сочетается с косой линией перелома медиальной лодыжки ЕЯ. По классификации Лауге-Хансена это супинационно-аддукционный перелом II. (Слева) Рентгенограмма, выполненная в проекции суставной щели голеностопною сустава. Определяется перелом типа В по Веберу с минимальным смещением. Отнести данный перелом к типу В можно по уровню обрыва кортикального слоя в медиальном крае малоберцовой кости. В этой области к ней прикрепляются связки синдесмоза. В латеральном крае малоберцовой кости линия перелома всегда располагается проксимальнее нижней суставной поверхности большеберцовой кости.
(Справа) При рентгенографии голеностопного сустава в передне-задней проекции визуализируется перелом типа В по Веберу. Поскольку смещение отломков отсутствует, линии переломов медиальной и латеральной лодыжек различить трудно. (Слева) Этот же пациент. На рентгенограмме, выполненной в проекции суставной щели голеностопного сустава, линии переломов обеих лодыжек видны лучше. Кроме того, выявляется небольшой костный фрагмент, возникший в результате перелома Фолькмана. Данный перелом по классификации Лауге-Хансена можно отнести к типу CP III стадии.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции хорошо различим перелом типа В по Веберу. В этой проекции линия перелома видна сбоку, что позволяет выявлять перелом даже при отсутствии смещения отломков и оценивать консолидацию при динамическом наблюдении. Однако в боковой проекции достаточно трудно обнаружить перелом медиальной лодыжки.
2. КТ при переломе лодыжки:
• Используется редко:
о Позволяет подтвердить наличие перелома, плохо визуализирующегося при рентгенографии
о Позволяет оценить эффективность репозиции
3. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография
в) Дифференциальная диагностика перелома лодыжки:
1. Перелом дистального метаэпифиза большеберцовой кости:
• Воздействие избыточной осевой нагрузки
• Линия перелома достигает нижней суставной поверхности большеберцовой кости:
о Как правило, определяются вдавление и фрагментация суставной поверхности
• Нижняя суставная поверхность большеберцовой кости повреждается и при переломах «задней лодыжки»:
о Однако в этом случае визуализируется короткая линия перелома, пересекающая в косом направлении лишь задний отдел нижней суставной поверхности
• При переломе медиальной лодыжки линия перелома может достигать медиального отдела нижней суставной поверхности
2. Вывих голеностопного сустава:
• Смещение таранной кости относительно большеберцовой
• Для подтверждения наличия вывиха не обязательно видеть полное смещение суставных поверхностей
• Как правило, сочетается с переломами лодыжек
3. Повреждение связок голеностопного сустава:
• Повреждение латерального коллатерального комплекса связок [передней таранно-малоберцовой связки (ПТМС), пяточно-малоберцовой связки (ПМС), задней таранно-малоберцовой связки]
• Часто выявляется отрывной перелом области прикрепления ПМС
4. Стресс-перелом лодыжки:
• Чаще возникает в латеральной лодыжке, реже-в медиальной
• Изолированный неполный перелом
5. Перелом Салтера-Харриса:
• Повреждение зоны роста при переломе до достижения скелетной зрелости
6. Перелом латерального отростка таранной кости:
• Проявляется болями в латеральном отделе голеностопного сустава при внутренней ротации стопы
7. Перелом шиловидного отростка пятой плюсневой кости:
• Помимо голеностопного сустава, следует оценивать состояние и плюсневых костей
8. Фрагментирование суставной поверхности голеностопного сустава:
• Часто изменения при рентгенографии едва различимы
9. Добавочные кости голеностопного сустава и стопы:
• Подмалоберцовая кость
• Добавочный центр оссификации медиальной лодыжки
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяются спиральный перелом малоберцовой кости с минимальным смещением и поперечный перелом медиальной лодыжки с выраженным латеральным смещением. Поскольку при осуществлении репозиции возникли трудности, была выполнена КТ.
(Справа) У этого же пациента при КТ в коронарной плоскости в синдесмозе визуализируется костный фрагмента, который препятствовал выполнению репозиции. Также выявляется перелом медиальной лодыжки. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется спиральный перелом типа С по Веберу. Пронационная травма в данном случае привела еще и к разрыву дельтовидной связки, о чем можно судить по расширению медиального свободного пространства.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции визуализируется перелом «задней лодыжки», проявляющийся образованием «ступеньки» в области кортикального слоя суставной поверхности. Также на фоне тени большеберцовой кости выявляется перелом малоберцовой кости. (Слева) На рентгенограмме, выполненной в проекции суставной щели голеностопного сустава, определяются перелом малоберцовой кости типа С по Веберу (пронационно-абдукционный по Лауге-Хансену), косой перелом медиальной лодыжки и перелом угла большеберцовой кости, свидетельствующий об отрывном переломе области прикрепления связки синдесмоза.
(Справа) У этого же пациента при КТ в аксиальной плоскости визуализируется фрагмент угла большеберцовой кости, отделившийся в результате отрывного перелома Тилло-Шапута. Следует отметить наличие волдыря, часто встречающегося при переломе лодыжек. Причиной его возникновения является повреждение дермо-эпидермального соединения, вследствие чего он напоминает волдырь при ожогах второй степени.
г) Патология:
1. Общая характеристика:
• Сопутствующие патологические изменения:
о Повреждение связок голеностопного сустава
о Отрывной перелом области прикрепления удерживателя сухожилий малоберцовых мышц или сгибателей
2. Классификация перелома лодыжки:
• Основные классификации: по Лауге-Хансену и Веберу
• Классификация Лауге-Хансена:
о За основу взят механизм травмы
о Для описания каждого типа перелома применяют два параметра
- 1-й характеризует усилие, направленное на таранную кость
- 2-й характеризует положение стопы во время травмы
о Четыре основных типа переломов:
- Супинационно-аддукционный (СА):
Стадия I: поперечный перелом малоберцовой кости ниже уровня нижней суставной поверхности большеберцовой кости (тип А по Веберу) или разрыв латерального коллатерального комплекса связок
Стадия II: стадия I + вертикальный/косой перелом медиальной лодыжки
Также может выявляться импрессионный перелом медиального отдела нижней суставной поверхности большеберцовой кости
- Супинационно-ротационный (СР): наиболее частый тип травмы:
Стадия I: разрыв ПНМС
Стадия II: стадия I + спиральный перелом малоберцовой кости на уровне нижней суставной поверхности большеберцовой кости (тип В по Веберу) или несколько выше этого уровня (тип С по Веберу)
Стадия III: стадии I-II + разрыв ЗНМС или перелом «задней лодыжки»
Стадия IV: стадии I-III + перелом медиальной лодыжки или разрыв глубокого слоя дельтовидной связки
- Пронационно-абдукционный (ПА):
Стадия I: перелом медиальной лодыжки или разрыв дельтовидной связки
Стадия II: стадия I + разрыв ПНМС и ЗНМС или отрывной перелом области их прикрепления к большеберцовой кости (отсутствуют патологические изменения синдесмоза выше уровня нижней суставной поверхности большеберцовой кости)
Стадия III: стадии I-II + перелом дистального отдела малоберцовой кости выше уровня нижней суставной поверхности (тип В по Веберу)
- Пронационно-ротационный (ПР):
Стадия I: перелом медиальной лодыжки или разрыв дельтовидной связки
Стадия II: стадия I + разрыв ПНМС
Стадия III: стадии I-II + косой перелом дистального отдела большеберцовой кости выше уровня нижней суставной поверхности большеберцовой кости
Стадия IV: стадии I-II + разрыв ЗНМС или отрыв «задней лодыжки»
• Классификация Вебера (правильнее АО-Дениса-Вебера):
о За основу взята локализация повреждения кортикального слоя медиального края малоберцовой кости при ее переломе
о Тип А: перелом малоберцовой кости ниже уровня нижней суставной поверхности большеберцовой кости:
- Линия перелома идет горизонтально
- Соответствует типу СА по классификации Лауге-Хансена
- Перелом является нестабильным только при сочетании с переломом медиальной лодыжки
о Тип В: перелом малоберцовой кости на уровне нижней суставной поверхности большеберцовой кости (обычно линия перелома распространяется и выше):
- Наиболее часто встречающийся тип перелома
- Линия перелома идет по спирали
- Соответствует типу СР по классификации Лауге-Хансена (в редких случаях - ПР)
о Тип С: перелом малоберцовой кости выше уровня нижней суставной поверхности большеберцовой кости:
- Часто, но не всегда сочетается с повреждением синдесмоза
- Данный перелом может возникать также в результате прямого удара или представлять собой стресс-перелом
- Некоторые авторы делят тип С по Веберу на подтипы С1 и С2:
С1 соответствует типу ПА при переломе чуть выше уровня суставной щели
При С2 линия перелома расположена выше; соответствует типу ПР
3. Краткие анатомические сведения:
• Голеностопный сустав: типичный блоковидный сустав (соединение по типу «шип-паз»)
• Медиальная лодыжка:
о Медиальная часть дистального отдела большеберцовой кости
• Латеральная лодыжка:
о Дистальный отдел малоберцовой кости, верхняя граница которого расположена на уровне нижней суставной поверхности большеберцовой кости
о Спереди прикрепляются:
- ПНМС, ПТМС, ПМС
о Сзади прикрепляются:
- ЗНМС, ЗТМС, межлодыжковая связка
• «Задняя лодыжка»:
о Отграничена менее отчетливо по сравнению с латеральной и медиальной лодыжками
о Задний край дистального отдела большеберцовой кости
о Место прикрепления ЗНМС
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяются поперечный перелом медиальной лодыжки и наклон таранной кости. В латеральных отделах наблюдается отек мягких тканей, однако перелом не выявляется. Такая картина позволяет заподозрить травму Мезоннева без перелома дистального отдела малоберцовой кости.
(Справа) У этого же пациента при рентгенографии голени в передне-задней проекции визуализируются переломы медиальной лодыжки в и проксимального отдела малоберцовой кости, соответствующие травме Мезоннева. На уровне перелома малоберцовой кости выявляется разрыв синдесмоза. Голеностопный сустав в таком случае нестабилен. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции с наружной ротацией определяется перелом малоберцовой кости типа В по Веберу. Расширение медиального свободного пространства свидетельствует о разрыве дельтовидной связки. В норме ее ширина составляет 6 мм достоверно соответствует разрыву дельтовидной связки.
(Справа) На рентгенограмме, выполненной в проекции суставной щели голеностопного сустава, визуализируется состояние после остеосинтеза. Синдесмоз фиксирован двумя винтами, отломки медиальной лодыжки - пластиной и межфрагментными винтами, отломки латеральной лодыжки-пластиной, винтами и межфрагментными винтами. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции в структуре большеберцовой и малоберцовой костей определяется канал, в котором проходит рентгенонегативная нить, удерживаемая кортикальными фиксаторами-пуговицами. Нить внедрена с целью стабилизации синдесмоза после травмы.
(Справа) На рентгенограмме, выполненной в проекции суставной щели голеностопного сустава, между большеберцовой и малоберцовой костями визуализируются гетеротопические оссификаты, которые образовались после перелома лодыжек. Такие изменения встречаются достаточно часто и свидетельствуют о повреждении синдесмоза. Как правило, клинические проявления отсутствуют.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Невозможность опираться на травмированную конечность, местная болезненность над поврежденной лодыжкой
• Оттавские правила облегчают прогнозирование риска возникновения перелома при травме голеностопного сустава:
о При наличии как минимум одного признака из нижеперечисленных требуется выполнить рентгенографию:
- Ограниченный болезненный участок над задним краем латеральной или медиальной лодыжки, расположенный на расстоянии - Ограниченный болезненный участок над ладьевидной костью или основанием пятой плюсневой кости
- Невозможность опираться на поврежденную конечность
2. Лечение:
• Закрытая репозиция либо ОРИФ в зависимости от типа перелома и выраженности деформации
• Восстановление длины малоберцовой кости и расположения латеральной лодыжки являются ключевым при выполнении ОРИФ
• Как правило, синдесмозные винты мигрируют, и чтобы предотвратить их поломку, винты часто приходится удалять
• Чтобы избежать нестабильности голеностопного сустава при большой площади повреждения суставной поверхности (>20-25%) в результате перелома «задней лодыжки», отломки фиксируют
• Методика укрепления синдесмоза гибкой рентгенонегативной нитью, удерживаемой кортикальным фиксатором-пуговицей
о Позволяет сохранить некоторый объем движения в синдесмозе
3. Частые осложнения:
• Нестабильность голеностопного сустава и вторичный остеоартроз
• Синостоз большеберцовой и малоберцовой костей:
о Повреждение синдесмоза → образование костного мостика
е) Диагностическая памятка:
1. Советы по интерпретации изображений:
• Изолированный перелом медиальной или «задней» лодыжки указывает на повреждение синдесмоза и нестабильность голеностопного сустава:
о ± перелом Мезоннева
2. Советы по отчетности:
• За стандарт принята классификация Вебера
ж) Список использованной литературы:
1. Gardner MJ et al: Technical considerations in the treatment of syndesmotic injuries associated with ankle fractures. J Am Acad Orthop Surg. 23(8):510-8, 2015
2. Mulligan ME: Ankleandfoottrauma.SeminMusculoskeletRadiol.;4(2):241-53, 2000
Несрастающийся перелом – это патологическое состояние, при котором на месте повреждения не образуется полноценная костная мозоль. Сопровождается сохранением подвижности в зоне перелома, снижением функции конечности, нарастающей угловой деформацией. Отмечаются неинтенсивные боли. Могут выявляться отек, гиперемия, трофические расстройства. Диагноз устанавливается на основании жалоб, анамнеза, результатов внешнего осмотра, рентгеногра фии, КТ, других аппаратных и лабораторных методов. На ранних сроках возможно консервативное лечение с преимущественным использованием физиотерапевтических методик. В последующем показаны операции.
МКБ-10
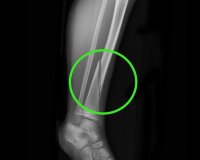


Общие сведения
Несрастающийся перелом – понятие, которое объединяет три варианта нарушения консолидации: замедленное сращение, несросшийся перелом и ложный сустав. Перечисленные состояния являются фазами одного патологического процесса, последовательно сменяют друг друга при отсутствии лечения. По различным данным, проблемы восстановления кости наблюдаются в 15-30% случаев от общего количества переломов. Чаще встречаются при тяжелых оскольчатых и открытых повреждениях, сочетанных и множественных травмах, истощении, сопутствующей соматической патологии.

Причины
В 90% случаев основным этиофактором несрастающихся переломов становятся локальные нарушения в зоне поражения. На долю системных и общих причин приходится около 5% случаев, у остальных больных различные механизмы сочетаются между собой или остаются неустановленными. Перечень местных факторов включает:
- Тяжелые повреждения. Чем больше разрушается кость и мягкие ткани, тем обширнее очаги некроза и тем меньше клеток участвует в процессе восстановления. Из-за взаимного отягощения сращение ухудшается при множественных переломах соседних сегментов, одновременном воздействии различных повреждающих факторов (например, при сочетании с отморожением или ожогом).
- Потеря отломков и интерпозиция. Утрата фрагментов при открытых повреждениях или их неоправданное удаление в ходе ПХО приводят к уменьшению площади контакта костной ткани. При развороте отломка, попадании мягких тканей между отломками правильное сопоставление становится невозможным, кость не срастается.
- Некорректная репозиция. Отсутствие вправления, недостаточное сопоставление отломков или излишнее растяжение конечности при скелетном вытяжении препятствуют хорошему контакту фрагментов. При запоздалой репозиции оказывается упущенным время наиболее выраженной реакции организма на повреждение.
- Неадекватная иммобилизация. Недостаточная, непостоянная или преждевременно прерванная фиксация является причиной нарушений реваскуляризации пораженной зоны, нехватки кислорода и, как следствие, образования хрящевой и соединительной, а не костной ткани.
- Нарушения нервной регуляции. При травмах периферических нервов, синдроме Зудека возникают стойкие изменения со стороны сосудов, ухудшающие кровоснабжение пораженной зоны и нередко приводящие к несрастающимся переломам.
- Нагноение. Локальные гнойные процессы становятся причиной гипоксии и повреждения окружающих интактных тканей продуктами распада. При концевом остеомиелите в зоне контакта отломков образуются участки некроза, которые препятствуют соединению фрагментов.
Эпифизарные переломы срастаются лучше диафизарных и метаэпифизарных, поскольку эпифизы лучше кровоснабжаются и в них больше остеобластов. Консолидация ухудшается по мере старения. Образование костной мозоли замедляется при гормональных расстройствах, особенно – сопровождающихся остеопорозом. Отрицательную роль играют дефицит витаминов Д, С и А, наличие заболеваний с нарушениями питания: кахексии, анемии, туберкулеза, злокачественных опухолей. Сращение ухудшается на фоне приема кортикостероидов, НПВС, цитостатиков и антикоагулянтов.
Классификация
В зависимости от времени с момента травмы и характера изменений в зоне поражения выделяют три варианта несрастающихся переломов:
- Замедленная консолидация. Диагностируется при отсутствии или незначительной выраженности костной мозоли по истечении среднего срока сращения переломов данной локализации.
- Несросшийся перелом. Определяется при сохранении подвижности в случае удвоения стандартного срока консолидации и отсутствия признаков псевдоартроза.
- Ложный сустав. Отличается от предыдущего состояния образованием замыкательных пластинок на концах отломков, их соединением при помощи соединительнотканной капсулы, наличием пространства, заполненного жидкостью и напоминающего суставную щель.

Симптомы несрастающегося перелома
В покое болевой синдром выражен незначительно или отсутствует. Основной жалобой является ухудшение функции конечности из-за подвижности и болей при движениях. Рука или нога постепенно «усыхают» из-за атрофии мышц. В зоне несрастающегося перелома появляется угловая деформация, которая прогрессирует из-за нагрузки. При замедленном сращении обнаруживается умеренный или нерезко выраженный отек, возможна гиперемия.
При несросшихся переломах и ложных суставах отечность исчезает, выявляется локальное утолщение, обусловленное образованием крупной, но неполноценной мозоли из хрящевой и фиброзной ткани. Гиперемия часто сменяется усиленной пигментацией. Из-за трофических нарушений кожа становится сухой, бледной, приобретает мраморную окраску, шелушится. Могут образовываться трещины, язвы, келоидные рубцы.
Больная конечность тоньше здоровой, ее ось нарушена из-за деформации, возможно укорочение. При пальпации и постукивании определяется нерезко выраженная локальная болезненность. Местная температура при замедленной консолидации и несросшихся переломах повышена, при ложных суставах не изменена. Обнаруживается патологическая подвижность пружинящего характера при отсутствии крепитации. Объем движений в суставах снижен. Опороспособность нарушена.
Диагностика
Диагностические мероприятия при несрастающихся переломах проводят травматологи-ортопеды. Врач выясняет жалобы, устанавливает анамнез, включая вид повреждения, особенности первичных неотложных мероприятий, характер лечения, наличие осложнений, общее состояние здоровья. Существенную помощь в диагностике оказывают медицинские документы: выписки, заключения, рентгенограммы. В сроки 4-8 месяцев с момента повреждения можно заподозрить несросшийся перелом, свыше 8 месяцев – ложный сустав.
В ходе осмотра оценивают внешний вид конечности, определяют повышение температуры, наличие патологической подвижности и другие симптомы. Измеряют длину парных конечностей и объем движений в суставах. Для более точной оценки тяжести функциональных расстройств пациента просят совершать различные действия: стоять, идти (если это возможно), сидеть, вставать, одеваться и пр. В рамках аппаратного обследования назначают рентгенографию и КТ. По данным визуализационных методик выявляются следующие изменения:
- Замедленная консолидация. Визуализируется слабо выраженная периостальная костная мозоль, которая связывает фрагменты и частично перекрывает линию излома. На фоне мозоли прослеживаются участки с отсутствием сращения.
- Несросшийся перелом. Острые края отломков сглажены в результате резорбции. Костная мозоль отсутствует или слабо выражена, имеет беспорядочный характер. Линия излома хорошо просматривается на всем протяжении.
- Ложный сустав. Концы фрагментов утолщены, в их зоне выявляются выраженные склеротические изменения. Костномозговые каналы закрыты замыкательными пластинками.
При подозрении на местные нарушения кровоснабжения пациентам дополнительно назначают ангиографию, допплерографию или реовазографию. Больным с инфицированными несрастающимися переломами при наличии свищевых ходов производят фистулографию, выполняют забор отделяемого с последующим бактериологическим исследованием для выделения возбудителя и определения антибиотикочувствительности.

Лечение несрастающегося перелома
Целью лечения несрастающихся переломов является восстановление функции конечности. Основными задачами считаются обеспечение полноценной консолидации, устранение деформации, устранение тугоподвижности суставов, санация инфекционных очагов. При наличии общих провоцирующих факторов (гормонального дисбаланса, авитаминоза и др.) проводят соответствующие общие терапевтические мероприятия. Программу местного лечения составляют с учетом вида несрастающегося перелома.
Лечение замедленной консолидации
Возможна консервативная терапия. Конечность фиксируют с помощью гипсовой повязки или ортеза на срок, необходимый для сращения фрагментов. Для стимуляции консолидации назначают ударно-волновую терапию, УВЧ, электрофорез солей кальция, электромагнитные волны. Применяют анаболические стероиды. В несрастающийся перелом вводят костно-хрящевой экстракт, изготовленный из эмбриональной ткани.
Плюсами консервативной терапии являются отсутствие дополнительной травматизации, наркозных и послеоперационных рисков. Минусами – продолжительная фиксация, которая может обернуться тугоподвижностью суставов и атрофией конечности. Для предупреждения перечисленных осложнений или при отсутствии эффекта от консервативных мероприятий прибегают к оперативному лечению. Возможны следующие варианты:
- Остеосинтез. Проводится с использованием винтов, компрессионных пластин, внутрикостных штифтов и аппаратов внешней фиксации. Показан при наличии элементов сращения, отсутствии выраженного смещения и нарушения оси конечности.
- Костная пластика. Используют аутотрансплантаты, которые, как правило, берут из крыла подвздошной кости пациента. Перемещенная губчатая кость способствует перестройке окружающей мозоли в нормальную костную ткань.
- Стимуляция остеогенеза. Осуществляется с использованием биологических методик – декортикации и туннелизации. При декортикации с помощью острого остеотома вокруг перелома создают муфту из большого количества костных фрагментов, соединенных с надкостницей. При туннелизации формируют туннели, активизирующие костеобразование.
Перечисленные методы могут сочетаться между собой в различных вариациях. При обнаружении интерпозиции фрагменты разъединяют, мешающие сращению мягкие ткани удаляют. Деформации устраняют с помощью аппарата Илизарова. После операции применяют консервативные методики для стимуляции остеогенеза.
Лечение несросшихся переломов
Безоперационные способы неэффективны, показана оперативная коррекция. При наличии противопоказаний к хирургическому лечению пациентам с несрастающимися переломами рекомендуют ношение ортезов. Вмешательства включают удаление рубцов и измененных тканей в зоне повреждения, обнажение фрагментов с последующей обработкой концов, сопоставление отломков, биологическую стимуляцию костеобразования. Фиксацию в большинстве случаев осуществляют аппаратом Илизарова.
Попеременное сдавление и растяжение фрагментов в компрессионно-дистракционном аппарате дополнительно активизирует образование сосудов и замещение фиброзно-хрящевой мозоли нормальной костью. При значимых костных дефектах осуществляют аутопластику (например, недостающий фрагмент большеберцовой кости заменяют частью малоберцовой). В послеоперационном периоде назначают стимулирующие методики, проводят комплексную реабилитацию.
Лечение ложных суставов описано в соответствующей статье.
Прогноз
Прогноз в значительной степени зависит от типа несрастающегося перелома. Чем раньше начато лечение – тем легче достигнуть нормальной консолидации. В отдаленные сроки восстановление целостности кости возможно, но требует длительного лечения и последующей реабилитации. В исходе могут наблюдаться достижение хорошего функционального результата, сохранение тугоподвижности суставов, остаточные нарушения функции конечности на фоне атрофии.
Профилактика
Профилактика несрастающихся переломов включает раннюю адекватную репозицию, устранение интерпозиции, отказ от удаления жизнеспособных костных фрагментов, своевременное проведение операций при неэффективности вправления, соблюдение сроков иммобилизации, постепенное увеличение нагрузки на конечность с учетом клинических и рентгенологических признаков сращения.
1. Осложнения при лечении переломов (замедленно срастающиеся и несросшиеся переломы, ложные суставы). Учебное пособие/ Маланин Д.А. и др. – 2007.
2. Лечение больных с осложнениями и последствиями переломов длинных костей конечностей. Автореферат диссертации/ Елдзаров П.Е. – 2015.
4. Способ прогнозирования нарушения регенерации костной ткани при переломах длинных костей конечностей в послеоперационном периоде/ Мироманов А.М., Усков С.А.//Гений ортопедии – 2011 – № 4.
Читайте также:

