Может ли быть сыпь от горчицы
Обновлено: 22.05.2024
IgE-зависимая аллергия на горчицу считается редкой разновидностью пищевой аллергии. Аллергия на горчицу обычно начинается в раннем детстве, хотя тяжелые аллергические реакции характерны в основном для взрослых. Зачастую наблюдается перекрестная аллергическая реакция на брокколи, турнепс, капусту, цветную капусту, брюкву, рапс, орехи, бобовые и к пыльце сорных трав (полынь, лебеда, амброзия). Чаще всего встречаются такие проявления, как заболевания пищеварительной системы (аллергический стоматит, хейлит, гастрит, колит, гастроэнтерит), кожи (атопический дерматит, крапивница, отек Квинке) и реже - органов дыхания (аллергический ринит, астма). Определение специфического иммуноглобулина Е к данному аллергену в повышенном количестве свидетельствует об острой аллергической реакции (гиперчувствительность немедленного типа).
Синонимы русские
Специфические иммуноглобулины класса Е к горчице.
Синонимы английские
Allergen f89 - mustard (Brassica / Sinapsis spp), IgE antibodies; specific IgE to mustard.
Метод исследования
Единицы измерения
МЕ/мл (международная единица на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Столовая горчица – это приправа из семян растений горчицы белой (Sinapis alba), горчицы сарептской (Brassica juncea) и горчицы чёрной (Brassica nigra). Некоторые виды горчицы (чаще всего американские) содержат куркуму, которая дает ярко-желтый цвет. Также могут быть добавлены пшеничная мука, вода, крахмал, стабилизаторы, консерванты и красители. Горчичный порошок обычно сочетает в себе черно-белые горчичные семена и используется в различных рецептах и обработанных пищевых продуктах, особенно в колбасах. Горчичная паста чаще всего состоит из измельченных или молотых семян и уксуса, вина или винного уксуса. Семена черной и коричневой горчиц в чистом виде используются в качестве специи или приправы. Из-за содержания эруковой кислоты и изотиоцинаната масло горчицы не продается в качестве продукта питания в большинстве западных стран, но широко распространено в некоторых восточных кухнях (особенно в бенгальской, индийской). Масло также имеет косметическое применение в Индии, на Западе встречается в составе мыла, линиментов и смазочных материалов, а также в нелетучем состоянии в некоторых пищевых продуктах.
Горчица может использоваться в широком ассортименте продуктов, включая майонез, соус для барбекю, кетчуп, томатный соус, маринады, маринованное мясо, колбасы, соленья, пиццы, салатные заправки. В Италии горчицу используют для приготовления сладкого горчичного сиропа с фруктами, который чаще всего подается к мясным блюдам.
Также горчица может входить в состав различных лекарственных препаратов, имеющих слабительный, антисептический, противогрибковый или противовоспалительный эффект. Поэтому нужно внимательно изучать состав в инструкции.
Горчица является одним из 14 основных аллергенов, которые в обязательном порядке должны быть заявлены в списках ингредиентов во всех расфасованных продуктах. Это связано с тем, что аллергия на нее является серьезной проблемой в некоторых европейских странах (например, во Франции и Испании). Так, по некоторым данным, среди французских детей с пищевой аллергией 1,1% имеет сенсибилизацию к горчице.
Симптомы истинной пищевой аллергии на эту приправу чаще всего развиваются в течение нескольких минут, реже через пару часов после контакта с ней. Легкие симптомы могут проявляться в виде покалывания или зуда в полости рта, тошноты и дискомфорта в животе, сыпи в различных местах (также по типу крапивницы). Более серьезные симптомы включают в себя отек в области лица, горла и/или рта, затрудненное дыхание, астматический статус. В некоторых случаях происходит резкое снижение артериального давления (анафилактический шок). Чаще всего это сопровождается сильной слабостью, головокружением, ускоренным сердцебиением.
По результатам различных исследований, все пациенты с идиопатической анафилаксией (анафилаксия неизвестной причины) должны обязательно обследоваться на наличие сенсибилизации к горчице. При этом симптомы, возникающие более чем через два часа после употребления этого продукта, делают аллергию на него маловероятной причиной.
Основными аллергенами горчицы являются Sin a 1 (Sin 1,1, ингибитор альбумина/амилазы 2S; Sin a 1,2, ингибитор альбумина/амилазы 2S; rSin a 1, рекомбинантная форма Sin a 1) и альбумин 2S. В Brassica alba выделено пять низкомолекулярных ингибиторов трипсина, принадлежащих к семейству RTI/MTI-2, ингибитор сериновой протеиназы, но их антигенность не определялась. В Brassica juncea идентифицирован Bra j 1, 2S альбумин, тесно связанный с Sin a 1 (основным аллергеном из семян белой горчицы).
Все горчичные белки, вызывающие аллергию, являются термоустойчивыми и не зависят от обработки. Поэтому люди с горчичной аллергией будут реагировать на нее в любых блюдах (в т.ч., в обработанных или разогретых).
Обнаружена перекрестная реактивность белков горчицы с некоторыми фруктами (например, с персиком, яблоком, грушей, абрикосом, вишней, сливой, киви, дыней), овощами (главным образом, белокочанной и цветной капустой, брокколи), орехами и семенами подсолнечника. У многих людей с аллергией на горчицу также имеется поллиноз (сенная лихорадка).
Для чего используется исследование?
- Выявление аллергии к горчице;
- определение возможных причин обострения аллергического заболевания (аллергического ринита/риноконъюнктивита, атопического дерматита, крапивницы и т.д.);
- при поиске возможных аллергенов при идиопатической анафилаксии.
Когда назначается исследование?
- При подозрении на аллергию к горчице;
- при наличии аллергии к семенам подсолнечника, некоторым овощам, фруктам и орехам, чтобы определить перекрестную сенсибилизацию;
- при поллинозе (особенно при поздней сенной лихорадке);
- при наличии идиопатической анафилаксии в анамнезе;
- при невозможности проведения кожных проб или в дополнение к ним.
Что означают результаты?
Референсные значения: 0.00 - 0.10 МЕ/мл.
Причины повышенного результата:
Причины отрицательного результата:
- отсутствие сенсибилизации к данному аллергену;
- длительное ограничение или исключение контакта с аллергеном.
Важные замечания
- Выполнение данного исследования безопасно для пациента по сравнению с кожными тестами (in vivo), так как исключает контакт пациента с аллергеном. Прием антигистаминных препаратов и возрастные особенности не влияют на качество и точность исследования.
Также рекомендуется
- Суммарные иммуноглобулины E (IgE) в сыворотке
- Фадиатоп (ImmunoCAP)
- Фадиатоп детский (ImmunoCAP)
- Экзема
+ определение специфических иммуноглобулинов класса E к прочим аллергенам
Кто назначает исследование?
Аллерголог, гастроэнтеролог, дерматолог, педиатр, терапевт, врач общей практики.
Аллергия является ответом иммунной системы на поступление в организм человека специфических веществ (аллергенов). Они могут быть естественного (растительные и животные белки) или искусственного происхождения, отличаться между собой устойчивостью к воздействию температуры и ферментов. Аллергены растительного и животного происхождения вызывают развитие пищевой аллергии. В процессе кулинарной обработки продуктов питания (варки, жарки, сушки, консервирования, копчения и т.д.) их аллергенная активность может изменяться (усиливаться или ослабевать).
Признаком развития аллергической реакции является повышение в крови уровня специфических иммуноглобулинов класса IgE к белкам конкретных продуктов, что позволяет при проведении теста выявить какой из них является ее причиной. Данное исследование предназначено для выявления специфических антител класса Е к аллергенам горчицы.
Столовая горчица – это приправа, приготовляемая из семян разных сортов горчицы (белой, черной, коричневой) с добавлением вспомогательных веществ – муки, крахмала, воды, консервантов, красителей, стабилизаторов. В некоторые виды приправы добавляется также куркума. Из молотых семян горчицы изготавливают пасту, в которую добавляют уксус. Отдельной приправой служат семена черной и коричневой горчицы.
В ряде стран масло горчицы как продукт питания не продается, т. к. в ней содержатся такие вещества как эруковая кислота и изотиоцинанат. Однако оно входит состав мыл, жидких мазей, смазочных материалов.
Горчица добавляется в состав соусов, майонезов, кетчупов, ее используют для маринования мяса, приготовления колбасы, в солениях, заправках для салатов и т.д. Также она является одним из компонентов слабительных, обеззараживающих, противогрибковых и противовоспалительных средств. Поэтому лицам с повышенной чувствительностью к аллергенам горчицы необходимо обращать пристальное внимание на состав покупаемых продуктов и медикаментов.
Пищевая аллергия на горчицу, сопровождаемая повышением уровня специфических антител класса IgE – явление редкое. Она, как правило, свойственна маленьким детям, хотя ее тяжелые формы проявляются у взрослых. Горчица входит в список из 14 ингредиентов, присутствие которых в составе расфасованных пищевых продуктов должно указываться в обязательном порядке.
Время появления признаков аллергии на горчицу составляет от нескольких минут до двух часов. К легким симптомам аллергии относятся:
- зуд или покалывание во рту;
- тошнота;
- неприятные ощущения в области живота;
- появление сыпи (иногда крапивницы).
Более тяжелые формы могут проявляться:
- отеком лица, горла, рта (или и того, и другого);
- затрудненным дыханием;
- астматическим статусом (тяжёлым осложнением бронхиальной астмы, создающим угрозу для жизни и являющимся следствием затяжного некупирующегося приступа).
Самой тяжелой реакцией является развитие анафилактического шока – состояния, представляющего угрозу для жизни и характеризующегося резким снижением артериального давления, потерей силы, головокружением, учащенным сердечным ритмом.
При возникновении у пациента анафилактического шока без очевидной причины, он обязательно обследуется на наличие специфических антител Е к горчице. Появление симптомов аллергии более чем через 2 часа с момента употребления горчицы позволяют с большой степенью вероятности отрицать наличие у обследуемого лица наличие повышенной чувствительности к ней.
В результате исследований были выявлены основные аллергены горчицы – Sin a 1 и альбумин 2S. В составе сарептской горчицы был выявлен Bra j 1,2S альбумин, имеющий тесную связь с основным аллергеном белой горчицы Sin a 1. Все аллергены горчицы устойчивы к воздействию высоких температур и другим видам кулинарной обработки, что делает продукт для лиц с повышенной чувствительностью одинаково опасным как в виде семян, так и в любой форме приготовления.
Наблюдения показали, что у людей, страдающих аллергией на горчицу, возникают перекрестные реакции с бобовыми, брокколи, капустой, турнепсом, брюквой, цветной капустой, рапсом, орехами, пыльцой сорных трав (в частности полыни, амброзии, лебеды).
Тестирование рекомендуется проводить не ранее, чем через 4 часа после приема пищи. Разрешается пить негазированную воду. Чай, кофе, соки исключить.
На результаты обследования может оказать влияние прием препаратов глюкокортикоидных гормонов, поэтому необходимо проконсультироваться с аллергологом о возможности их временной отмены.
- оптимальной является сдача крови утром натощак;
- накануне исследования желательно воздерживаться от физических и эмоциональных перегрузок;
- за сутки до забора крови запрещено употребление спиртных напитков, за час – курение;
- непосредственно перед сдачей крови желательно 10-15 минут спокойно посидеть.
Важно! Прием антигистаминных (противоаллергических) препаратов не влияет на точность результатов тестирования. Результат также не зависит от особенностей возраста пациента.
Забор крови нежелательно проводить после ректального, мануального, ультразвукового, инструментального обследований физиопроцедур и других манипуляций.
Тестирование предназначено для выявления сенсибилизации (повышенной чувствительности) к горчице у людей со следующими заболеваниями:
- бронхиальной астмой;
- поллинозом (сезонной аллергической реакцией на пыльцу растений);
- экземой (незаразным заболеванием кожи, при котором появляется зудящая сыпь);
- атопическим дерматитом (хроническим воспалением кожных покровов);
- пищевой или лекарственной аллергией.
Обследование проводится в следующих случаях:
- при диагностике аллергии на горчицу;
- при подозрении на аллергию к горчице;
- при выявлении перекрестных реакций в случае аллергии на семена подсолнечника, орехи, некоторые фрукты и овощи;
- при оценке риска развития аллергии на горчицу;
- при невозможности проведения исследования кожных проб, если имелись случаи системной реакции на них в прошлом;
- при гиперчувствительности пациента, которая может стать причиной развития анафилактического шока;
- при резко измененной или низкой реактивности кожных покровов (в частности при обследовании детей младше 5 лет);
- во время острой фазы аллергической реакции, в т.ч. при поражении кожных покровов;
- при заболевании, протекающем непрерывно, без периодов ремиссии (уменьшения интенсивности или полного исчезновения симптомов);
- при невозможности отмены препаратов, которые могут исказить результат кожных проб;
- при групповой аллергии (поливалентной сенсибилизации) – состоянии, характеризуемом повышенной чувствительностью к нескольким аллергенам, при отсутствии возможности исследовать в короткий срок кожные пробы на все нужные аллергены;
- при получении ложноположительных или ложноотрицательных результатов.
Количество специфических антител класса IgE измеряется в килоединицах аллергена на литр (kU/I).
Нормой является уровень антител ниже 0,35 kU/L, что соответствует нулевому классу и результату «отрицательно».
Результат анализа выдается на бланке лаборатории. В графе «Нормы интерпретации» содержится описание классов проб с расшифровкой полученного показателя:
Исследование
Результат
Нормы интерпретации
Примечание
[2101] Горчица (F89)
специфические IgE-антитела не
0,35 - 0,7 kU/I (Класс 1):
очень низкий уровень специфических IgE-антител, при наличии сенсибилизации клинические признаки часто отсутствуют;
0,7 - 3,5 kU/I (Класс 2):
низкий уровень специфических IgE антител, при наличии сенсибилизации клинические признаки могут присутствовать;
3,5 - 17,5 kU/I (Класс 3):
Четкое наличие специфических IgE антител, клинические признаки сенсибилизации обычно присутствуют;
17,5 - 50 kU/I (Класс 4):
высокий уровень специфических IgE-антител, клинические признаки сенсибилизации почти всегда присутствуют;
50 - 100 kU/I (Класс 5):
очень высокий уровень IgE-антител;
> 100 kU/I (Класс 6):
уровень специфических IgE антител.
Повышенный уровень специфических антител IgE может наблюдаться:
- при повышенной чувствительности к аллергенам горчице;
- при поллинозах – сезонных аллергиях, провоцируемых попаданием в организм пыльцы растений;
- при бронхиальной астме;
- при респираторных аллергозах, которые могут проявляться в форме:
- ринита (насморка);
- синусита (воспаления слизистой оболочки околоносовых пазух);
- ларингита (воспаления слизистых оболочек гортани);
- трахеита (воспаления слизистой оболочки трахеи);
- бронхита (воспаления бронхов);
- пневмонии (воспаления легких);
- альвеолита (воспаления легочных пузырьков - альвеол);
- при ангионевротическом отеке Квинке;
- при крапивнице (заболевании кожи, характерной особенностью которого является образование сильно зудящих бледно-розовых приподнятых волдырей);

Акне — воспалительное заболевание кожных покровов, которое вызывается изменением сальных желез, а также их выводных протоков и волосяных фолликулов. К причинам появления угревой сыпи можно отнести наследственность, гормональные сбои, стрессы, гинекологические заболевания, прием некоторых медицинских препаратов, плохую экологию и несбалансированное питание. Чтобы нормализовать выработку кожного сала, в качестве комплексного компонента лечения назначается диета.

Какие продукты нельзя есть при акне
Не только курение и алкоголь, но и некоторые повседневные продукты питания могут вызывать интоксикацию организма и ухудшение состояния кожи. Они влияют на уровень глюкозы и холестерина в крови, чем усиливают работу сальных желез. Организм стремится вывести образующиеся токсины наружу, что и приводит к появлению угревой сыпи.
Согласно результатам ряда исследований, в регионах, где население употребляет минимальное количество животных жиров, заболеваемость акне ниже среднего уровня по миру. Это доказывает эффективность назначения диеты при заболевании.
Какие продукты исключить при акне? При лечении угревой сыпи необходимо отказаться от следующих продуктов:
- Сладости. Сахар и рафинированные продукты (например, рафинированная мука) провоцируют накопление инсулина, что приводит к выработке мужских гормонов — андрогенов. Все это провоцирует повышенную выработку кожного сала, которое закупоривает поры. При присоединении бактерий появляется акне.
- Молочные продукты. Традиционно молоко считается полезным продуктом, однако оно действительно необходимо только детям. Взрослые утрачивают способность переваривать коровий белок, вызывающий повышение инсулина в крови. Содержащийся в молоке бетакуллин вызывает рост новых клеток и замедляет отмирание старых, что не соответствует норме. Самыми вредными молочными продуктами, вызывающими акне, являются жирный сыр и коктейли на основе молочной сыворотки, действующие как концентрированное молоко.
- Мучные изделия, каши (хлопья, разваристые каши), макароны, крахмалсодержащая еда. Зерновые культуры (пшеница, рожь, ячмень) и продукты на их основе в больших количествах содержат глютен. Это вещество образует клейковину, мешающую нормальной работе кишечника. Продукты на основе пшеничной муки и крахмала вызывают выброс инсулина, что провоцирует появление угревой сыпи.
- Кофе. Этот напиток стимулирует выработку кортизола — гормона стресса. Он оказывает разрушающее воздействие на печень и вызывает повышение сахара в крови.
- Фастфуд, полуфабрикаты и соусы. К продуктам, которые нельзя есть при акне нужно отнести те, что содержат в своем составе усилители вкуса и трансжиры (снеки, гамбургеры, чипсы, луковые кольца). Они вызывают не только зависимость и рост жировой ткани, но и образование угрей на коже.
- Алкоголь. Спиртсодержащие напитки расширяют сосуды, вызывая покраснение кожи и обезвоживание.
- Жирное мясо. Блюда из продуктов, содержащих животные жиры, усиливают работу сальных желез, что в дальнейшем провоцирует появление акне.

Некоторые продукты, заслуженно отнесенные к группе полезных и диетических, могут провоцировать возникновение угревой сыпи:
- Шпинат. Овощ — отличный источник железа. В то же время шпинат содержит йод, который при накоплении в организме в больших количествах может провоцировать появление несовершенств на коже.
- Арахис. Это полезный продукт, но не для страдающих от угревой сыпи, так как в составе этих орехов есть вещество, усиливающее выработку кожного жира.
Продукты, которые можно есть при акне
Несмотря на внушительный список запрещенных при лечении прыщей продуктов, диета предполагает употребление вкусных и полезных блюд. При соблюдении основных положений правильного питания положительный результат можно заметить всего через несколько недель.
Диета предполагает употребление следующих продуктов питания:
- Миндаль, кешью. Эти орехи содержат цинк и селен. Растительные жиры в отличие от животных не вызывают усиленную выработку кожного жира.
- Зеленые овощи и фрукты. Цветная капуста, кольраби, зеленые яблоки содержат клетчатку, которая способствует выведению из организма избытка гормонов, вызывающих акне.
- Помидоры. Содержащийся в томатах ликопин нормализует гормональный фон.
- Виноград. Фрукт способствует быстрой регенерации кожи.
- Цельнозерновые крупы. Продукты содержат селен, цинк, витамин Е и антиоксиданты.
- Какао. Напиток нормализует содержание инсулина, а также улучшает кровоснабжение кожи и волос.
- Соя. Содержащиеся в составе этой культуры фитоэнтрогены нормализуют гормональный фон.
- Зеленый чай. Напиток оказывает противовоспалительное действие.
При соблюдении диеты важно не переедать. Избыточное употребление пищи вызывает усиление выработки кожного сала.

Согласно исследованиям маркетологов, жители США тратят ежемесячно в среднем 100$ на средства от угревой сыпи. При этом в большинстве случае проблема разрешается корректировкой питания. Диета позволяет нормализовать выработку себума в коже, успокоить сальные железы и пополнить запасы витаминов и минералов в организме. В то же время не стоит забывать о том, что правильное питание работает эффективно только в комплексе с другими назначениями врача.
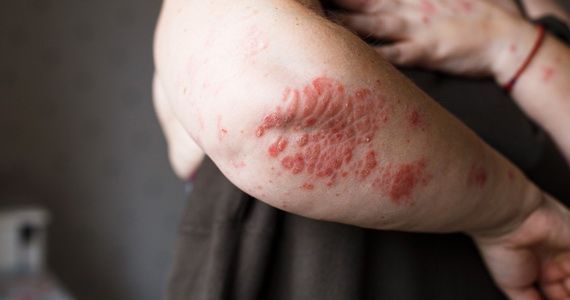
Псориаз — распространенное дерматологическое заболевание, которое с древних времен и по сегодняшний день вызывает много вопросов. Болезнь не представляет угрозы для окружающих, она не имеет инфекционного компонента, но при этом может существенно испортить качество жизни самому больному. Важная задача, стоящая перед врачами, — донести до пациента информацию, что провоцирует псориаз, сформировать рекомендации, как максимально исключить эти факторы. Эффективное лечение псориаза всегда основано на взаимодействии врача и пациента, на систематическом выполнении всех рекомендаций и коррекции образа жизни.
Проявляется псориаз розовыми приподнятыми пятнами на теле. Они вызывают зуд, склонны к слиянию и образованию обширных бляшек. Это очаги хронического воспаления, а чешуйки, которыми покрыты бляшки, говорят врачам о том, что в этом месте клетки эпителия делятся с бешеной скоростью, во много раз активней, чем это должно быть в норме.
Причины псориаза не ясны до конца. На данный момент предполагается аутоиммунная природа заболевания. Также врачи считают, что есть генетические факторы, предрасполагающие к появлению псориаза, потому что очень часто встречаются семейные случаи. Спровоцировать дебют могут инфекции, стресс, переохлаждение. При этом псориаз протекает волнообразно, эпизоды обострения сменяются ремиссией. И от правильно назначенного лечения и образа жизни пациента, от его систематического ухода за кожей напрямую зависит длительность спокойных периодов. В острые периоды улучшить состояние помогает мазь от псориаза.
Так как вылечить псориаз окончательно врачи пока не могут, основная цель — добиться стойкой длительной ремиссии, улучшить качество жизни пациента и максимально очистить от бляшек кожу. Мы расскажем, может ли острая пища вызвать псориаз, как влияют на рецидивы некоторые лекарственные препараты, какие факторы могут спровоцировать новое обострение.
Какие продукты провоцируют псориаз
Как ни странно, есть пища, провоцирующая псориаз. Под запретом любые острые, копченые и сильно соленые блюда, они нарушают процесс всасывания в кишечнике. Также спровоцировать рецидив могут цитрусовые, которые блокируют фолиевую кислоту из-за содержащегося в них колхицина. А фолиевая кислота важна для восстановления кожи. Нельзя употреблять в пищу консервированные продукты, которые могут послужить триггером к новому обострению.

Вот еще продукты, провоцирующие псориаз:
- торты, пирожные, газированные напитки, содержащие большое количество сахара;
- алкоголь;
- полуфабрикаты.
Желательно питаться блюдами, приготовленными дома, тогда можно контролировать состав и калорийность. Диета должна быть богата овощами и фруктами, медленными углеводами и белком, который легко усваивается.
Лекарства, вызывающие рецидивы болезни
Фармакологические препараты также могут влиять на течение болезни. Если говорить о том, какие лекарства провоцируют псориаз, то в первую очередь это антибиотики, нестероидные противовоспалительные препараты, бета-блокаторы. Существенное влияние оказывают вакцины и сыворотки, потому что они затрагивают напрямую иммунитет, некорректная работа которого и лежит в основе псориаза. Также провоцируют псориаз лекарства от повышенного давления, от психических заболеваний. Это не значит, что человек, страдающий от псориаза, не должен заниматься лечением других болезней, например, гипертонии, не вакцинироваться, но он должен сообщать врачам о наличии дерматологических проблем, не заниматься самолечением и не покупать в аптеке самостоятельно назначенные себе средства.
Какую роль играют паразиты в течении болезни
Существует паразитарная теория развития псориаза. Дело в том, что у людей, у которых уже установлен этот диагноз, часто обнаруживаются кишечные паразиты. Конечно, это не первопричина появления болезни, но не исключено, что паразиты влияют на иммунную систему человека, создают постоянную напряженность иммунитета, вырабатывают аллергичные токсины, могут вызывать эпизоды псориаза. Если говорить о том, какие паразиты провоцируют псориаз, то стоит выделить следующие:
- аскариды;
- острицы;
- лямблии;
- бычий цепень и другие.
У больных псориазом должна быть выявлена и вылечена любая паразитарная инвазия. Это поможет снизить вероятность обострений.
Профилактика рецидивов псориаза
Новый эпизод может быть вызван стрессом, переохлаждением, гормональными изменениями. Также провоцирует псориаз тесная синтетическая одежда, грубые швы, важно носить только свободную одежду из натуральных тканей — хлопка и льна. Летом нужно защищать кожу от ультрафиолетового излучения, использовать солнцезащитную косметику с фильтрами. Больные псориазом должны избегать ссадин и порезов, соблюдать гигиену, не допускать обезвоживания кожи и использовать регулярно эмоленты. Тогда можно будет добиться длительной и стойкой ремиссии.
А если вы хотите узнать об этой болезни больше, читайте статью "Все о псориазе во время беременности".

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
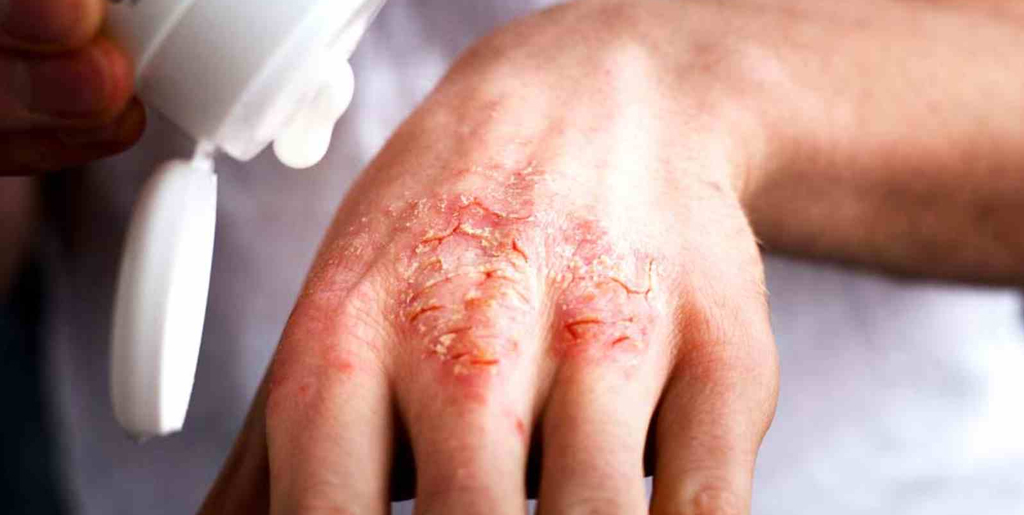
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
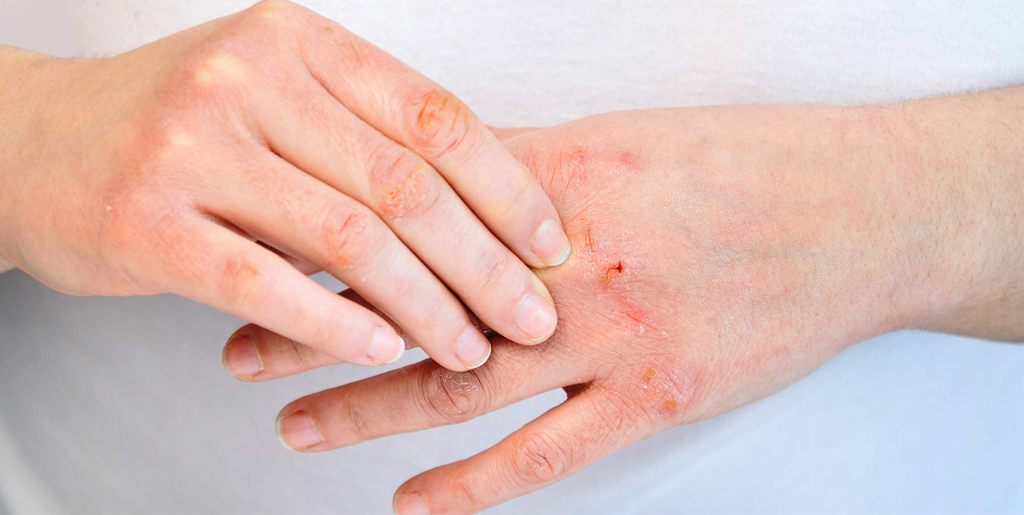
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
Читайте также:

