Как вылечить угревую сыпь на теле в домашних условиях
Обновлено: 17.05.2024
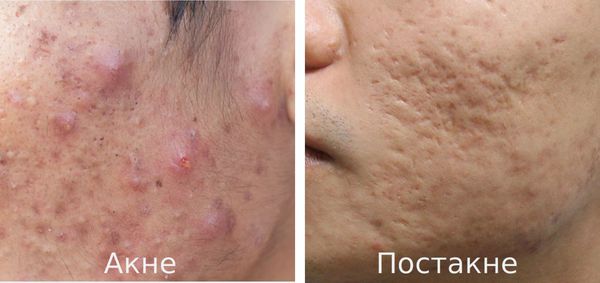
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
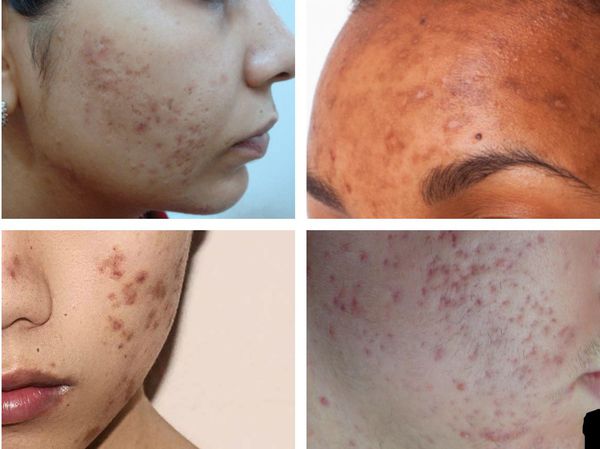
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
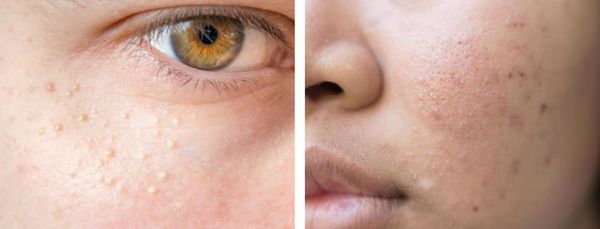
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
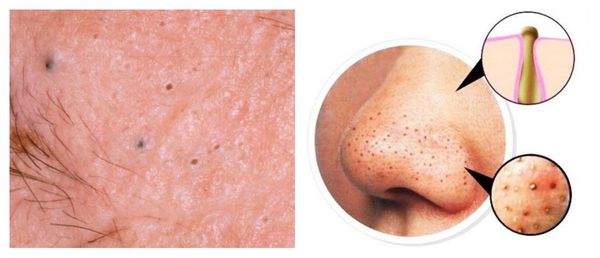
Патогенез постакне
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
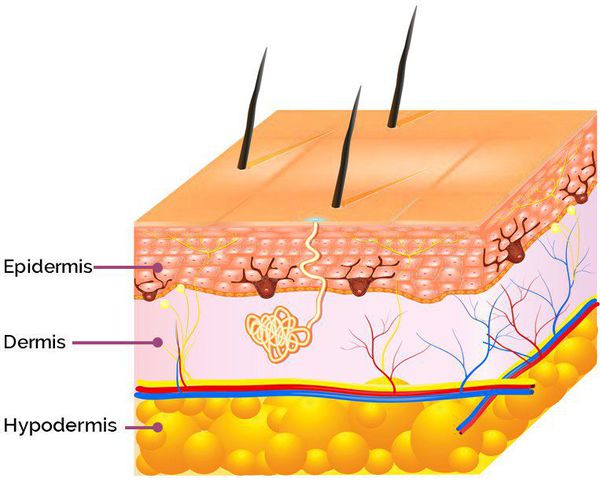
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
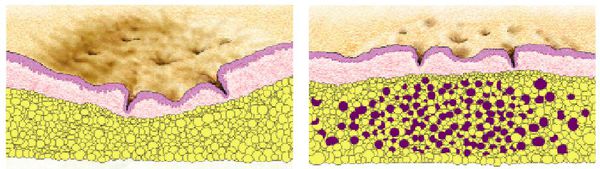
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
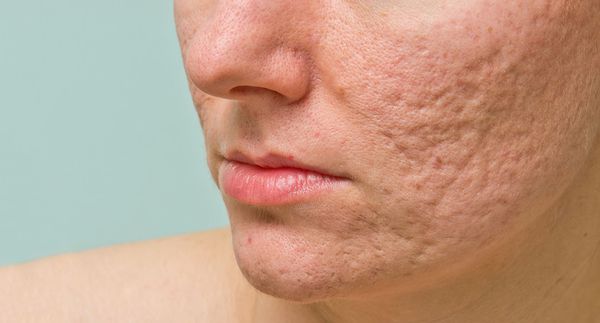
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
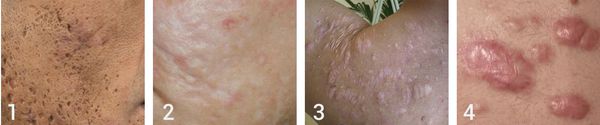
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
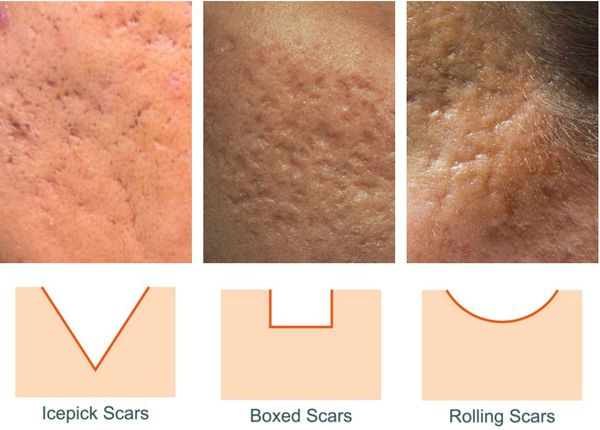
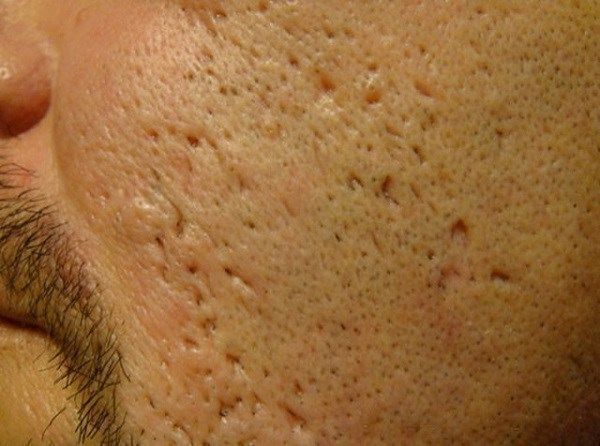
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
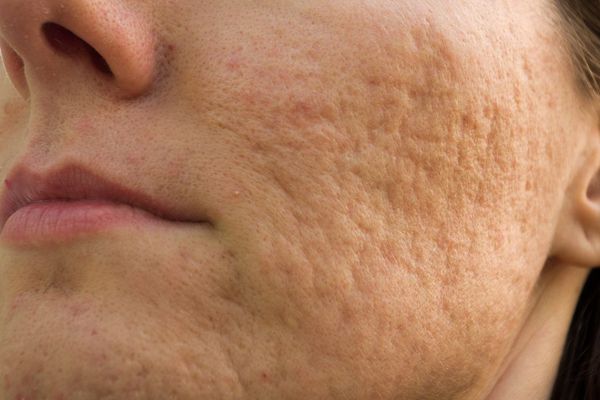
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
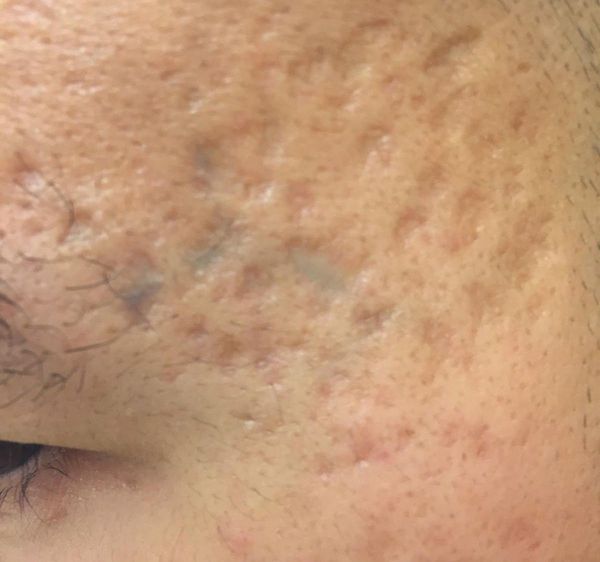
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
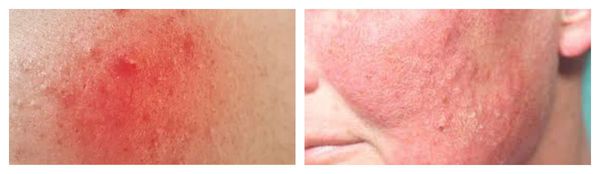
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
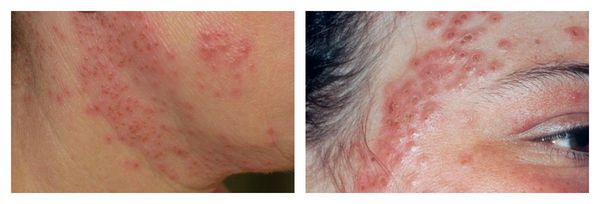
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
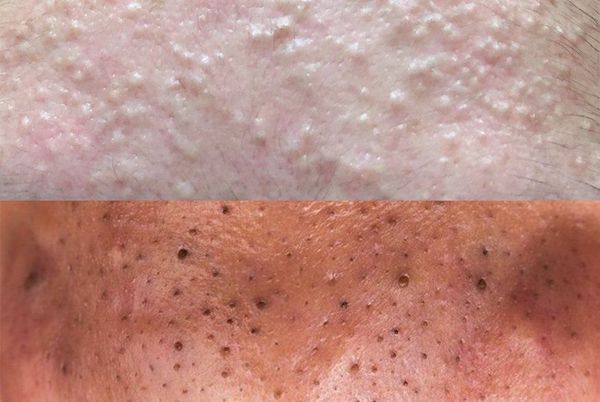
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
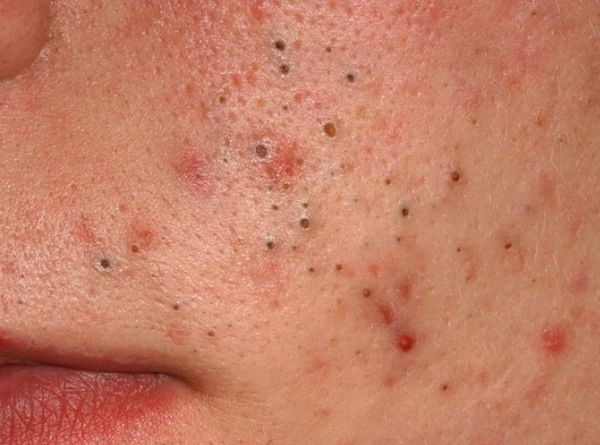
Американская академия дерматологии выделяет четыре степени тяжести акне:
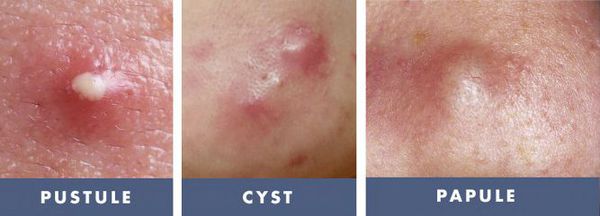
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
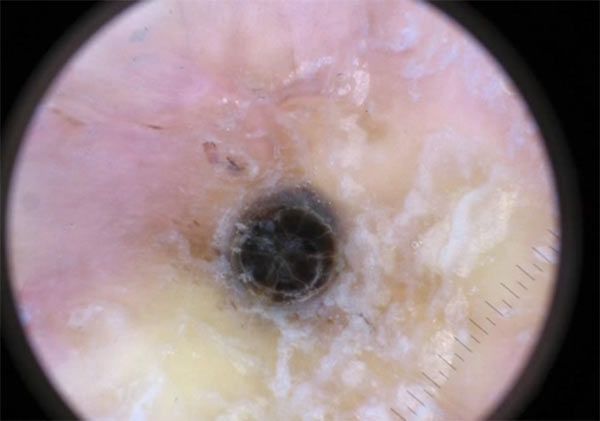
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
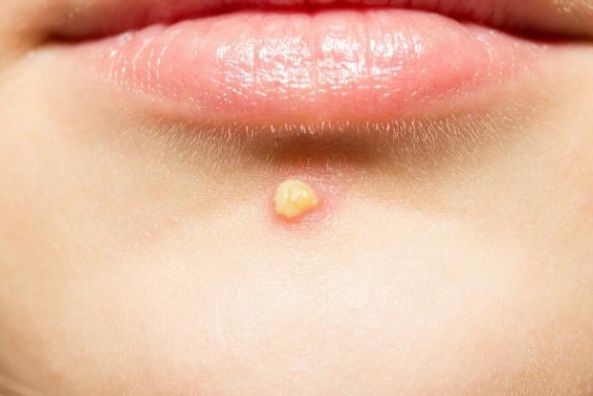
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
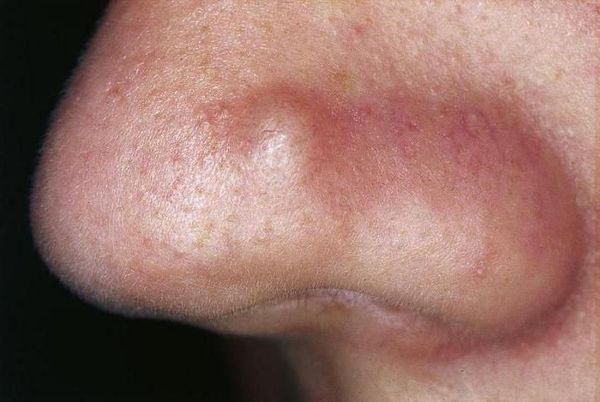
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
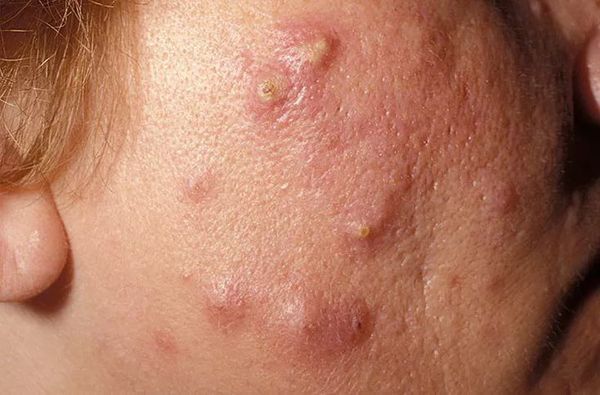
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
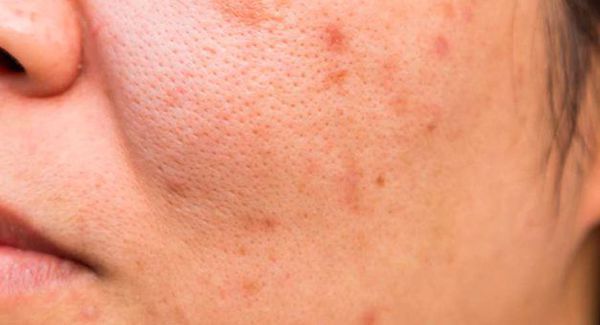
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
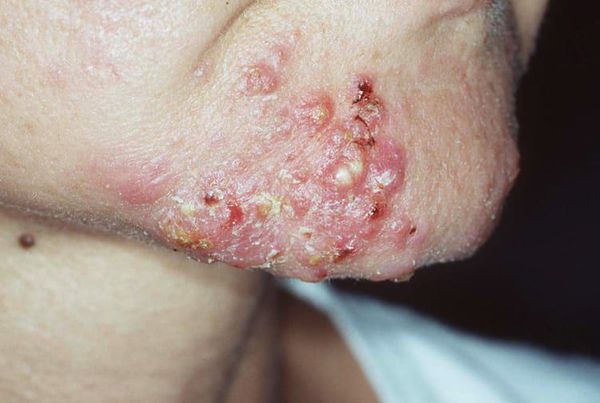
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
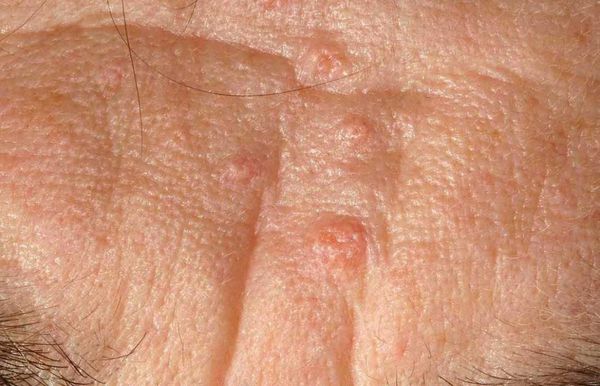
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
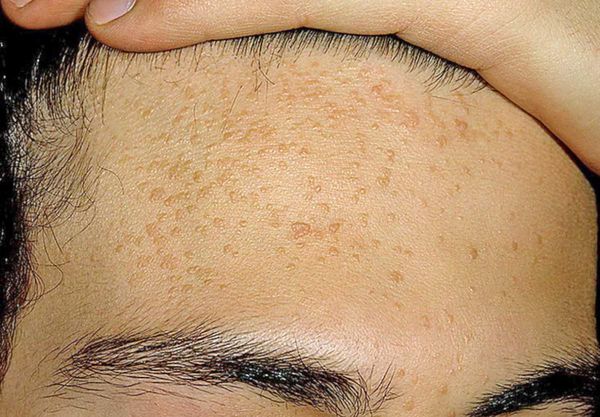
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
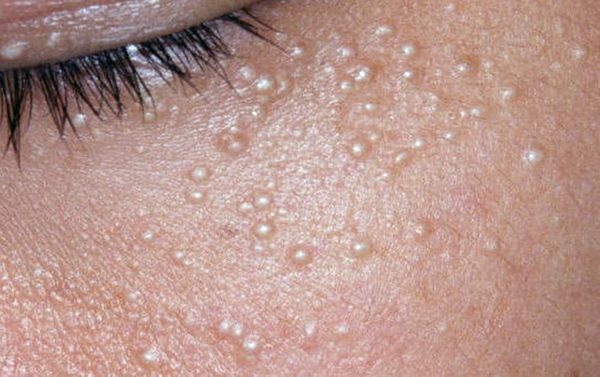
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.

Врач гинеколог-эндокринолог. Стаж 23+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 27.05.2020
- Reading time: 2 минут чтения
В среднем женщины вступают в менопаузу в возрасте 51 года, это означает, что большинство из них живут в постменопаузальном периоде около 30 лет.
Почему в период менопаузы возникает угревая сыпь
Изменения кожи во время менопаузы могут быть неожиданными и неприятными.
Гормональная перестройка, стресс, генетика – вот несколько возможных причин появления угревой сыпи в период менопаузы. Как правило, виновен круг причин, которые действуют в совокупности.
В большинстве случаев акне вызвано гормональным дисбалансом, при котором либо организм вырабатывает слишком много андрогенов (мужских половых гормонов), либо развивается повышенная чувствительность к нормальным уровням андрогенов на уровне рецепторов кожи. У некоторых женщин меняется голос, который становится более грубым, появляются волосы на лице (гирсутизм), а волосы на голове редеют и выпадают (андрогенная алопеция).
Изменение гормонального фона женщины средних лет вызывают не только андрогены, но и падение уровня эстрогенов. Эстроген – это мощный гормон. Он стимулирует развитие всех органов репродуктивной системы девушки в период полового созревания. Затем обеспечивает своевременные регулярные ежемесячные кровотечения, защищает от атеросклероза, помогает сохранить кости сильными. Именно эстроген стимулирует образование коллагена и регулирует работу сальных желез.
Падение содержания эстрогенов приводит к тому, что организм испытывает относительное усиление действия «мужских» гормонов, в первую очередь одного из самых сильных андрогенов – тестостерона. Когда уровень тестостерона повышается, сальные железы стимулируются, вырабатывая избыток кожного сала – маслянистого вещества, которое может блокировать поры.
Эта проблема еще более усугубляется замедленной регенерацией клеток в старой коже. По мере накопления избыточных клеток кожи они блокируют поры, уже забитые кожным салом, что приводит к воспалению и инфекции. Иммунный ответ организма вызывает накопление лейкоцитов в зараженной области, в результате чего появляются пятна или угри.
Лечение угревой сыпи у женщин в период менопаузы: самостоятельный уход за кожей
В домашних условиях и без рецепта варианты лечения акне у женщин включают:
- Ежедневное очищение . Мойте лицо два раза в день с помощью мягкого, моющего средства, которое не сушит кожу, а затем нанесите легкое увлажняющее средство – крем или гель. Иногда можно использовать средства, содержащие салициловую кислоту, это помогает лучше очистить поры.
- Мягкий подход к коже. Не применяйте жесткие скрабы и энергичную чистку. Эти способы очищения определенно не подходят для зрелой кожи, которая таким способом может быть легко раздражена или повреждена. Не выдавливайте угри, поскольку кожа, которая становится более хрупкой в период менопаузы, может более легко травмироваться.
- Защита от солнца. Избегайте загара и наносите солнцезащитный крем на лицо, когда проводите время на свежем воздухе.
- Смена косметики . Замените старую косметику, особенно если она на масляной основе, поскольку она усиливает жирность кожи и может усугубить развитие угревой сыпи. Ищите косметику на водной или минеральной основе, и будьте особенно осторожны в ее применении – по возможности не наносите яркий макияж и тщательно удаляйте его перед сном.
Лекарственные средства для лечения угревой сыпи
Варианты лечения акне у женщин в период менопаузы включают: антибактериальные наружные средства, витаминно-минеральные препараты для приема внутрь, ЗГТ.
Наружные средства для лечения угревой сыпи
Дерматологи часто рекомендуют безрецептурные местные препараты, такие как гель Базирон АС (бензоила пероксид 2,5 и 5%) и Эффезел (бензоила пероксид+адапален), которые оказывают кератолитическое и противомикробное действие.
Назначается также местный антимикробный гель, содержащий антибиотик эритромицин (бензамицин), для борьбы с вызывающими прыщи бактериями. Например, Акнемикс, который обладает антибактериальным действием и способствует очищению сальных желез.
Ретиноиды, производные витамина А, считаются еще одним эффективным классом местных препаратов, назначаемых для лечения угрей или небольших пятен. Например, Адаклин, содержащий метаболит ретиноида адапален, обладает противовоспалительным действием и растворяет комедоны. Используются также комбинированные средства – Клензит С (адапален+клиндамицин).
Ретиноиды повышает чувствительность кожи к солнечному свету, поэтому необходимо ежедневное применение солнцезащитного крема при использовании этих продуктов.
Препараты для лечения акне для приема внутрь
В дополнение к местному лечению дерматологи могут также назначать таблетированные препараты, такие как антибиотики, низкодозированный изотретиноин (лекарство для лечения угрей, широко известное под торговой маркой Роаккутан или Акнекутан) или спиронолактон, антиандрогенный диуретик.
Но стоит понимать, что антибиотики лишь временно устраняют акне, так как проблема, вызывающая угри, остается. Поэтому при появлении угревой сыпи в менопаузе нужно обратиться к гинекологу-эндокринологу.

Лечение угревой сыпи
Заместительная гормональная терапия (ЗГТ)
Наиболее эффективным методом лечения акне у взрослых обычно является та или иная форма гормональной терапии. Для женщин в период менопаузы это означает назначение ЗГТ гинекологом или эндокринологом.
Женщины, которые принимают препараты в рамках заместительной гормональной терапии, отмечают не только исчезновение угрей, но и улучшение цвета лица. Дополнительный эстроген, обеспечиваемый при приеме гормонов, помогает коже сохранять упругость и мягкость, а также предотвращает появление пятен и угревой сыпи.
Важно знать, что гормональные препараты не применяются только для лечения дерматологических проблем. ЗГТ обычно назначается гинекологами для устранения всех симптомов менопаузы, и при отсутствии противопоказаний успешно с ними справляется.
Угревая болезнь знакома в той или иной степени почти 80% людей, особенно молодого возраста. И это не только угри на лице, но и поражение других участков тела, где повышено отделение кожного сала. Если кожа вокруг прыщей травмируется, нарушен процесс заживления, вероятно формирование и другой проблемы – постакне, бороться с которой не менее сложно, чем с самой угревой сыпью.
Содержание статьи:
Что такое постакне
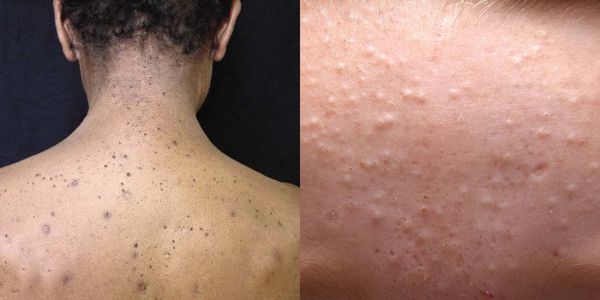
Прыщи могут появляться на лице и шее, в межлопаточной области, на спине и в верхней части груди. Угревая болезнь или акне – это образование на коже воспалительных элементов – уплотненных покрасневших бугорков (папул) и черных точек, гнойных белых головок с краснотой вокруг. Если элементы травмируются, выдавливаются или плохо заживают, формируются поствоспалительные, рубцовые, пигментные изменения на коже – это и есть постакне.
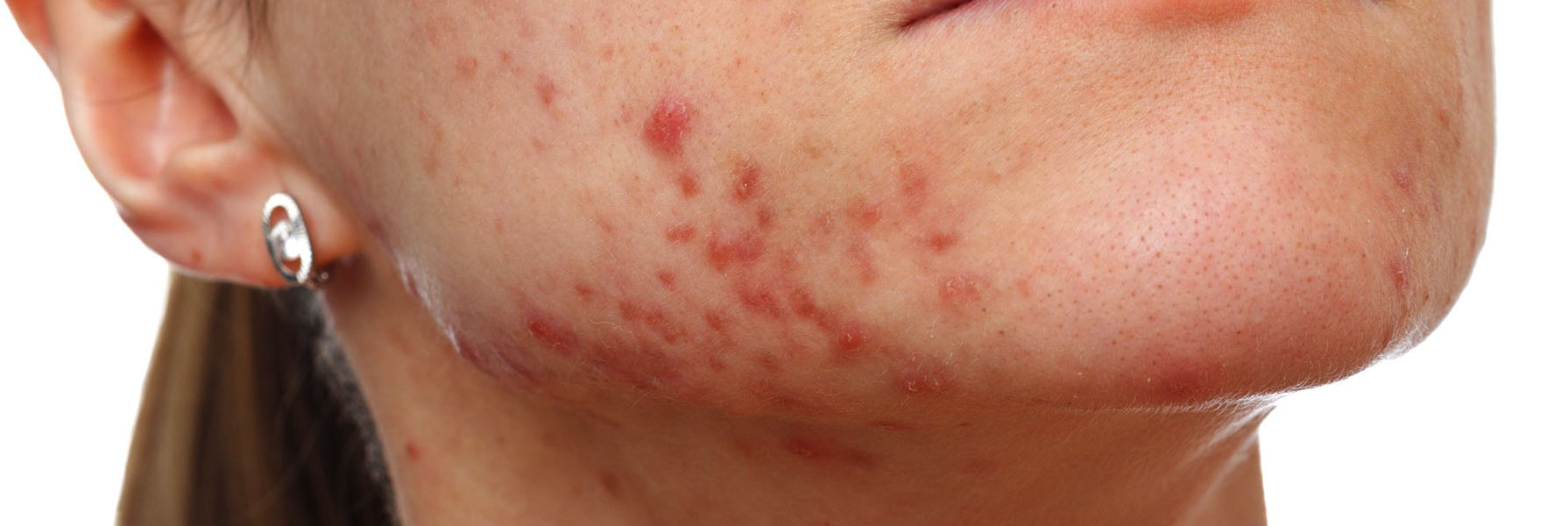
Так выглядит постакне
Причины появления и области локализации постакне
Кожа – самый крупный орган в организме человека, и он имеет сложное строение. Помимо клеток эпителия, образующих непрерывный кожный покров, есть еще волосяные фолликулы, потовые и сальные железы. Именно железы, выделяющие кожное сало и формирующие на поверхности эпителия защитную гидролипидную мантию, страдают при развитии акне.
Для начала важно понять, почему возникают угри. При нарушении работы сальных желез эпителий в области протоков утолщается, просвет железы сужается и кожное сало не может регулярно и полноценно выделяться через поры на поверхность. Тогда жировой секрет задерживается внутри самого протока железы, что провоцирует воспаление с участием микробов, которые постоянно присутствуют на поверхности кожи, составляя ее микрофлору.
Процесс образования акне проходит определенные этапы: изначально образуются комедоны – увеличение сальной железы в размерах. Формируются узелки в коже с раздраженным устьем сальной железы. По мере развития процесса по центру образуются черные точки, а нарушение оттока кожного сала, активность микробов, работа лейкоцитов при воспалении приводят к образованию гнойных головок (пустул).
Сами по себе эти элементы могут оставлять после себя рубцы, неровности кожи, а при их дополнительном травмировании, если вы будете выдавливать черные точки или гнойные головки, воспаление только усиливается, гнойное содержимое может переходить на соседние участки кожи.
Чтобы воспаление не распространялось, не повреждалось все больше участков тканей, а гной не проникал в соседние зоны, вокруг повреждения сальной железы образуются воспалительные изменения.
В области прыща возникает отечность, стимулируется выработка коллагена, формируются рубцовые изменения: образуются соединительнотканные элементы, разрастаются новые капилляры, что дает красноту, стимулируется работа пигментных клеток – образуются пигментные пятна – стойкие и с неровными краями.
Особенно часто проблемы возникают на лице, преимущественно в области лба, на носу и на щеках, на груди, также они появляются в зоне декольте либо на спине.
Покраснения со временем исчезают, пигментация становится не такой яркой, рубцы могут атрофироваться, образуя ямочки, либо, наоборот, становятся выпуклыми и грубыми.
Виды и стадии постакне
Среди основных признаков постакне выделяют гиперпигментацию – это участки нормально окрашенной и более темной кожи, чередующиеся между собой и формирующие неровный тон.
Кроме того, типично наличие застойных красных пятен, расширенных пор кожи, нередко заполненных кожным салом, а также патологических рубцов. В области закупорки сальных желез образуются атеромы (кисты сальной железы, заполненные жировым секретом) или милиумы – белые угорьки.
Основной признак постакне – застарелые рубцовые изменения, шрамы после заживших гнойных прыщей. Они могут иметь три формы:
- вдавленные участки кожи, ямочки (или атрофические рубцы);
- выпуклые, бугристые области, нередко с участками эритемы (гипертрофические);
- области дисхромии (поверхность кожи пятнистая, с участками усиленной пигментации).
Иногда в классификацию ошибочно добавляют образование келоидных рубцов. Это неправильный подход. Люди с наследственной предрасположенностью к образованию грубых и плохо заживающих, обезображивающих внешность шрамов нечасто страдают от акне, поэтому и явления постакне у них – редкость.
Самый распространенный вариант постакне – это появление атрофических рубцов. Согласно классификации Jacob C.I., они могут иметь форму округлых, сколотых и квадратных элементов. Это разделение помогает врачам планировать лечение и прогнозировать его результаты.
Круглые рубцы – самые неглубокие, в отношении них прогноз самый благоприятный. Квадратные несколько глубже, но тоже достаточно хорошо устраняются. Самая большая проблема – это сколотые формы постакне, они похожи на латинскую букву «V», их дно расположено глубоко в дерме.

Виды повреждений кожи от акне
Способы избавления от постакне
Интенсивность постакне напрямую связана с тяжестью угревой болезни. Поэтому важна работа не только по устранению последствий, но и предотвращению появления новых элементов на коже. Нужно бороться с самим акне, устраняя основные его причины. Если прыщи появляются снова и снова, прогноз лечения постакне – сомнительный, воспаление будет порождать новые рубцы. Поэтому требуется работа с опытным дерматологом-косметологом.
Большую часть работы по восстановлению, выравниванию кожи и устранению рубцов проводит врач-косметолог, но определенные мероприятия можно выполнять и в домашних условиях. Более того, только комплексный подход даст самые максимальные результаты.
Постакне и рубцы от прыщей: что делать?
Что можно сделать дома
В домашних условиях нужно помочь коже восстановиться, она нуждается в строительных элементах и полноценном питании. Для регенерации кожи и формирования ее структуры необходимо поступление витаминов и минералов, белка как источника аминокислот для построения коллагеновых волокон и синтеза гиалуроновой кислоты, которая увлажняет и придает коже тонус, гладкость.
Кроме того, важны омега-кислоты, которые участвуют в обновлении клеток, формируют клеточные оболочки. Важно скорректировать диету, максимально устранить из нее обработанные продукты, пищевую химию (красители, консерванты, Е-добавки) и отказаться от вредных привычек.
Для профилактики новых прыщей и улучшения тонуса, питания кожи, заживления воспалений и мелких рубцов помогут аптечные средства. Можно использовать 1% салициловый спирт или борную кислоту и протирать ими кожу дважды в день. С лечением прыщей, подавлением воспаления и устранением рубцов достаточно хорошо справляется мазь Левомеколь. Многие используют порошок бодяги, который разводят в воде до кашицы и наносят на пораженную область. Но перед применением всех этих средств важно предварительно проконсультироваться с врачом, чтобы не допустить побочных эффектов и осложнений.
Дополняют уход за кожей подобранные косметологом сыворотки, уходовые кремы (дневной, ночной), а также домашние пилинги с фруктовыми кислотами. Они деликатно отшелушивают кожу, устраняют отмершие клетки, очищают ее поверхность.
Нередко в ход идут и народные средства, например настои зверобоя и ромашки, обладающие противовоспалительным и успокаивающим, очищающим действием. Их можно замораживать и полученными кубиками льда протирать кожу, дополнительно повышая кровообращение и тонус капилляров.
Также можно использовать маски с голубой глиной. Рецепт приготовления маски очень простой: три ложки порошка разводят в воде до кашицы, наносят на проблемную зону на 20 минут и затем тщательно смывают водой.
Какие методики лечения применяют в косметологической клинике
Хотя домашние рецепты и помогают в борьбе с постакне, не стоит думать, что только за счет них можно устранить все проблемы. Домашние методы действуют на самые верхние слои кожи и уменьшают лишь мелкие дефекты.
От глубоких рубцов, пигментации и неровностей помогут избавиться современные косметологические процедуры. Но не стоит ждать мгновенного результата.
Методы лечения подбираются индивидуально и комплексно. Чем тяжелее исходная проблема и чем обширнее зона поражения, тем длительнее будет лечение.
Чтобы добиться максимальной гладкости кожи и ровного цвета лица или устранения дефектов на теле, нужна целая серия процедур, дополненная домашним уходом и тщательно подобранной косметикой. В среднем, первые заметные результаты будут видны через 1-2 месяца при регулярном проведении всех необходимых лечебных мероприятий.
При наличии бугристости, снижении тонуса кожи, пигментных или застойных пятнах на помощь приходят пилинги. Вариантов процедур очень много: это могут быть механические пилинги (составы с травами, мелкими плотными частичками) и химические (с ретинолом, гликолевый, с резорцином или другими составами).
При механическом пилинге эффект очищения и отшелушивания достигается за счет механического соскабливания частицами, входящими в состав, верхнего слоя кожи с отжившими свое клетками эпителия.
При химическом пилинге аналогичный эффект достигается за счет химического прижигания верхнего слоя эпидермиса, что приводит к его последующему отторжению с шелушением.
Косметолог подбирает пилинги под ваши потребности и строго соблюдает все правила их проведения, чтобы добиться максимального эффекта и избежать побочных эффектов. В среднем, первые результаты видны через 5-6 процедур.
Более эффективным аналогом пилинга является лазерная шлифовка кожи. Врач проводит процедуру специальной лазерной установкой со строго заданной длиной волны, чтобы оказывать влияние на кожу на необходимой глубине, не повреждая соседние ткани. Луч лазера прижигает кожу, обработанные зоны активно отшелушиваются, что позволяет стимулировать регенерацию новых тканей, более ровных и гладких.
Посмотрите отзыв нашего пациента о лазерной шлифовке лица:
Лазерная шлифовка лица: честный отзыв пациента
Фототермолиз – более усовершенствованный метод лазерной обработки кожи. Лучи воздействуют не сплошным полем, а отдельными точками – создают на обрабатываемой зоне сеточку. Это достаточно результативное, но менее травматичное воздействие, период реабилитации после таких процедур сокращается.
В отдельных случаях для борьбы с несовершенствами кожи используется дермабразия. Это использование порошка оксида алюминия под давлением или специального вращающегося абразивного диска для механической шлифовки кожи, удаления с нее верхних слоев эпидермиса.
Для устранения атрофических рубцов и ямочек, выравнивания кожи могут помочь инъекции филлеров. Они вводятся под зону дефекта, создают дополнительный объем, приподнимают вдавленную кожу. Эффект длится до 6-10 месяцев (в зависимости от препарата), затем инъекции повторяют.
Хорошие результаты дает мезотерапия с препаратами, стимулирующими синтез коллагена и обновление эпидермиса. В поверхностные слои кожи делается серия микроинъекций с введением гиалуроновой кислоты, антиоксидантов, витаминных компонентов. Конкретный препарат подбирает косметолог в зависимости от поставленных задач и выраженности дефектов кожи.
Еще один метод – озонотерапия. Это методика введения в проблемную зону специальной кислородной смеси путем серии микроинъекций. Состав помогает насытить ткани кислородом, стимулирует кровообращение или дренаж лимфы, регенерацию эпителия.
Если никакие другие методики не дали выраженного эффекта, можно использовать хирургическое удаление рубцов. Пораженные рубцовые ткани иссекают в границах здоровой кожи. Процесс реабилитации – длительный, и само вмешательство тоже может оставлять в последующем рубцы.
Лечение постакне в клинике доктора Груздева:

В клинике представлены щадящие поверхностные пилинги: миндальный и гликолевый.

Себорейный дерматит – хроническое дерматологическое неинфекционное заболевание грибкового происхождения, при котором на кожных покровах возникают воспаленные и шелушащиеся участки. Патология преимущественно развивается на лице и волосистой части головы, однако может затронуть и любые участки тела.
Себорейный дерматит приносит пациенту немало неприятных ощущений – пораженные места чешутся и зудят. Однако зачастую на первое место выходит психологический дискомфорт. Ведь при патологии на коже появляются четко очерченные покраснения, покрытые чешуйками, что выглядит неэстетично и часто внушает пациенту сомнения в собственной внешней привлекательности. Заболеванию свойственны смены периодов ремиссий и обострений.
Лечение себорейного дерматита должен осуществлять только врач-дерматолог. Самодеятельность в данном вопросе недопустима: это может привести к осложнениям, а также инфицированию пораженных участков кожи.
Особенности себорейного дерматита
Заболевание может развиться у человека любого возраста, начиная с младенческого. Преимущественно наблюдается у подростков и молодых людей, после 40 лет возникает гораздо реже. У мужчин заболевание развивается намного чаще, чем у женщин. Это объясняется тем, что на увеличение количества секрета сальных желез (себума) влияет повышенный уровень мужских половых гормонов тестостерона и дигидротестостерона.
Возбудителем себорейного дерматита считают условно-патогенные микроорганизмы рода Malassezia – Malassezia globossa и Malassezia restricta. Это дрожжеподобные грибки, которые обитают на коже у 80% людей и являются частью микрофлоры организма. Однако при определенных условиях (снижении иммунитета, гормональном дисбалансе) они начинают активно размножаться, вследствие чего возникает шелушение, а в ряде случаев его дополняют воспаления.
Это интересно! Название Malassezia этот род грибков получил по фамилии открывшего их микробиолога – французского ученого Л. Малассе.
Сальные железы обычно концентрируются вокруг волосяных луковиц, но на некоторых участках тела сальные железы находятся не рядом с волосяными фолликулами – например, на ушных раковинах. Жировой секрет необходим для смазки кожи и волос: он создает на их поверхности пленку, защищающую их от неблагоприятного воздействия окружающей среды.
Как развивается себорейный дерматит
Развитие заболевания происходит следующим образом. Сальные железы человека продуцируют секрет, богатый жирными кислотами. Грибки Malassezia, живущие рядом с сальными железами, «питаются» этим секретом. Перерабатывая его, они выделяют жирные кислоты, раздражающие человеческую кожу и разрушающие защитный барьер, а также делающие токсичной олеиновую кислоту, входящую в состав себума.
В норме регенерация (отшелушивание омертвевших клеток и образование новых) эпидермиса, самого верхнего слоя кожи, происходит примерно за месяц. Активность грибков ускоряет этот процесс. В результате кожа начинает сильно шелушиться.
Расположение сальных желез на коже бывает разным. На одних участках их больше, на других меньше, на каких-то они вовсе отсутствуют. Заболевание развивается чаще всего в тех местах, где сальных желез и волосяных фолликулов больше всего. Наиболее распространенная разновидность патологии – себорейный дерматит на голове, на ее волосистой части. Также заболевание часто может затрагивать лицо:
- носогубный треугольник;
- лоб;
- крылья носа;
- ушные раковины и области за ушами;
- брови и надбровья;
- скулы;
- усы и бороду.
На теле себорейный дерматит локализуется на следующих участках:
- Наружных половых органах.
- Предплечьях.
- В подмышечных впадинах.
- Пупке.
- Груди.
- Области между лопаток.
Сальные железы полностью отсутствуют на коленях и стопах. Поэтому на них заболевание не развивается.
Себорейный дерматит может сопровождаться себостазом. Так называют застой секрета в сальных железах. Эта патология способна привести к развитию инфекции, гнойных процессов.
Виды себорейного дерматита
Заболевание может быть врожденным и приобретенным.

Врожденная форма встречается редко. В этом случае у ребенка с самого рождения повышена секреция сальных желез. Такое заболевание является неизлечимым. Обычно себорейный дерматит – это все же приобретенная патология.
По форме, в зависимости от активности сальных желез, себорейный дерматит бывает:
При сухой форме выделяется недостаточно жирного секрета. Кожа пересыхает, растрескивается. При сухом себорейном дерматите не бывает очагов острого воспаления. Для него характерно наличие обилие мелкой сухой перхоти на волосистой части головы. Такая разновидность заболевания чаще всего наблюдается у подростков.
При жирной форме из жировых желез выделяется избыточной количество густого секрета, склеивающего чешуйки отшелушивающейся кожи. Волосы приобретают неопрятный, сальный вид. Кожа становится слишком жирной. Этот тип заболевания характерен для молодых женщин.
Для смешанной формы характерно наличие очагов жирного и сухого дерматита на разных участках тела и головы. Чаще всего данная разновидность встречается у мужчин.
Причины развития себорейного дерматита
Выделяют три основные причины себорейного дерматита:
- Иммунная. Ослабление иммунитета наблюдается при системных и инфекционных заболеваниях, недостатке витаминов и микроэлементов в организме, неправильном питании и малоподвижном образе жизни. При снижении иммунитета любой сопутствующий фактор может вызвать незамедлительное развитие себорейного дерматита.;
- Гормональная. К гормональным причинам относятся патологии органов внутренней секреции (надпочечников, щитовидной железы, яичников) и другие состояния, при которых возникает гормональный дисбаланс. Гормоны отвечают и за секрецию сальных желез. Поэтому при избытке некоторых из них происходит повышенная выработка себума. Часто себорейный дерматит наблюдается в период полового созревания, когда происходит гормональная перестройка организма.;
- Нейрогенная. На активность сальных желез влияет также и центральная нервная система. Она управляет вегетативной системой, ответственной за уровень выработки себума. Поэтому себорейный дерматит часто наблюдается при заболеваниях нервной системы (маниакально-депрессивных психозах, шизофрении, энцефалите, параличах, болезни Паркинсона).
К сопутствующим факторам, «запускающим» развитие болезни, относятся:
- стрессы;
- несоблюдение правил личной гигиены;
- избыточный вес;
- нарушения работы ЖКТ;
- злоупотребление сладкой, острой, соленой пищей;
- применение косметики, раздражающей кожу;
- гиподинамия (малоподвижный образ жизни);
- прием антидепрессантов, гормонов, психотропных препаратов;
- гипергидроз (повышенное потоотделение);
- резкая смена климата.
В группе риска находятся пациенты:
- С иммунодефицитными состояниями (ВИЧ, СПИД).
- С болезнями желудочно-кишечного тракта.
- Подверженные частым стрессам.
- С наследственной предрасположенностью.
У младенцев себорейный дерматит возникает при повышенном содержании гормонов в материнском молоке. Как правило, после окончания периода грудного вскармливания симптомы заболевания исчезают.
Признаки себорейного дерматита

Симптомы патологии начинают проявляться, если количество грибков Malassezia превышает 50% от общей микрофлоры (ниже 50% – норма). Примерно у каждого пациента в этом случае возникает перхоть – предвестник заболевания. При повышении концентрации грибков до 80% и более развивается непосредственно сам себорейный дерматит.
Его основные симптомы:
- Покраснение кожи;
- Зуд и болезненность;
- Шелушения – мелкие или крупные чешуйки.
Также на коже могут наблюдаться другие симптомы:
- Желтовато-красноватые пятна.
- Папулы (красноватые уплотнения).
- Группы пузырьков.
- Трещинки.
- Крупные бляшки с четкими очертаниями.
- Утолщение рогового слоя кожи.
- Плотные корочки на волосистой части головы.
Осложнения себорейного дерматита
Важно как можно раньше начать лечение себорейного дерматита, так как при его прогрессировании способны возникнуть осложнения:
- Угревая сыпь.
- Абсцессы.
- Себорейная экзема.
- Алопеция (облысение).
- Стрептодермия (инфекционное заболевание кожи).
- Пиодермия – гнойной поражение кожи.
Особенно опасно запускать себорейный дерматит на лице, близко к ушам или голове, так как он часто становится причиной развития конъюктивита, блефарита (воспаления век), отита.
Диагностика себорейного дерматита
Для постановки диагноза необходимы:
- Осмотр дерматолога, трихолога.
- Дифференциальная диагностика с псориазом, атопическим дерматитом, лишаем и другими заболеваниями со схожей клинической картиной.
- Дерматоскопия – исследование кожи под микроскопом.
- Анализы крови: общий, биохимический, на гормоны, сахар.
Дополнительно могут понадобиться:
-
.
- Анализ кала на дисбактериоз. , брюшной полости.
- Трихограмма.
Лечение себорейного дерматита
- Назначение местных и системных антибактериальных, противогрибковых, противовоспалительных, антигистаминных препаратов.
- Прием витаминов.
- Применение лечебной косметики (мазей, кремов, шампуней) для кожи лица, тела и волосистой части головы.
- Специальная диета.
Диета является важной частью лечения, так как неправильное питание провоцирует обострение кожных заболеваний. Она подразумевает отказ от острой, мучной, жареной, сладкой, копченой и соленой пищи. Также исключается алкоголь.
Питаться рекомендуется фруктами и овощами, отварным нежирным мясом, кисломолочными изделиями. Важно включать в рацион продукты, богатые витаминами А, С и B, селеном, цинком.
В Поликлинике Отрадное вы можете записаться на прием к дерматологу в любое удобное для вас время, без очередей. Врач установит причину развития заболевания и назначит индивидуальное лечение, благодаря которому вы скоро вернетесь к привычному образу жизни.
Читайте также:

