Фурункулы при сниженном иммунитете
Обновлено: 17.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Флегмона: причины появления, симптомы, диагностика и способы лечения.
Определение
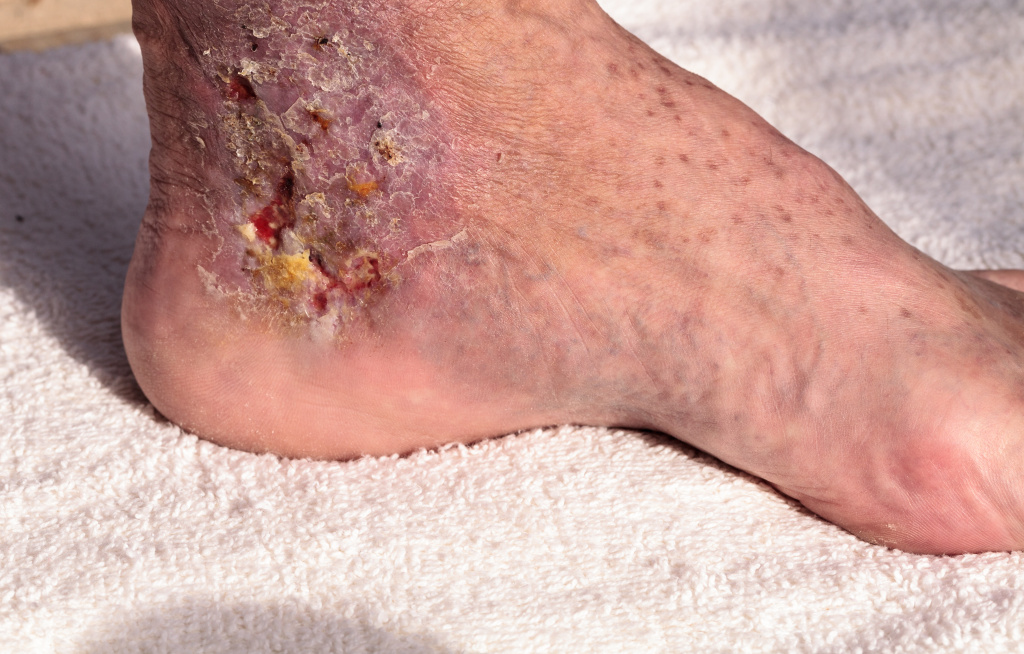
Флегмона – это острое разлитое гнойное воспаление жировой клетчатки с тенденцией к быстрому распространению по клетчаточным пространствам и вовлечением в гнойный процесс мышц, сухожилий. Заболевание возникает в результате проникновения в мягкие ткани патогенных микроорганизмов, чаще золотистого стафилококка и стрептококка.
В отличие от абсцесса флегмона не имеет четких границ, поэтому гнойный экссудат может быстро распространяясь в окружающие ткани, постепенно приводя к их разрушению и некрозу.
Флегмона может образоваться на лице, шее, в полостях тела, на конечностях, в зоне переломов, раневых поверхностей, в местах укусов животных.
Если флегмона развивается в клетчатке, окружающей тот или иной орган, то для обозначения этого заболевания пользуются названием, состоящим из приставки «пара» и латинского наименования воспаления данного органа (паранефрит – воспаление околопочечной клетчатки, параметрит – воспаление клетчатки малого таза и т.д.).
Причины появления флегмоны
Гнойную флегмону вызывают гноеродные микробы (стафилококки, стрептококки, синегнойная палочка и др.). При проникновении в ткани кишечной палочки, вульгарного протея, гнилостного стрептококка развивается гнилостная флегмона. Наиболее тяжелые формы флегмоны вызывают облигатные анаэробы, размножающиеся в условиях отсутствия кислорода. Так как микроорганизмы являются достаточно агрессивными, то и развитие воспаления происходит очень быстро.
Флегмона в большинстве случаев связана с проникновением в ткани патогенных микроорганизмов гематогенным путем (при повреждениях кожи и слизистых оболочек) и ятрогенным путем (инъекции) при несоблюдении правил асептики или техники введения препаратов.
Причиной флегмоны может стать попадание под кожу различных химических веществ (скипидара, керосина и др.).
Сильное и быстрое распространение процесса воспаления по клеточному пространству имеет связь со сниженным иммунитетом организма, его истощением, хроническими заболеваниями (туберкулезом, болезнями крови, сахарным диабетом и др.), регулярными интоксикациями (например, алкогольной) и иммунодефицитными состояниями.
Флегмоны могут стать осложнением других гнойных заболеваний (карбункула, абсцесса, сепсиса).
Другие причины формирования флегмоны:
- негнойное воспаление подкожной клетчатки (целлюлит), обычно распространяющееся по ходу соединительной ткани в межклеточном пространстве;
- осложнения остеомиелита, тромбофлебита, лимфаденита;
- в последние годы в связи с развитием эстетической хирургии участились случаи возникновения флегмон после операций по коррекции фигуры и введения филлеров.
Флегмона может быть первичной (возникшей в результате непосредственного внедрения микроорганизмов) или вторичной (развившейся при переходе воспаления с окружающих тканей), острой или хронической, поверхностной (поражение ткани до мышечного слоя) или глубокой, прогрессирующей или отграниченной.
С учетом локализации флегмоны подразделяют на подкожные, межмышечные, подфасциальные, забрюшинные, межорганные, флегмоны клетчатки средостения, флегмоны шеи, кисти, стопы.
Согласно медицинской классификации, флегмона подразделяется на следующие виды:
- серозная – начальный этап воспаления, характеризующийся скоплением экссудата в пораженном участке ткани и инфильтрацией лейкоцитами. Клетчатка напоминает водянистый студень с трудноразличимой границей между здоровой и инфицированной тканью. Дальнейшее развитие процесса приводит к переходу серозной формы в гнилостную либо гнойную;
- гнойная – характеризуется расплавлением тканей и образованием гнойного скопления беловатого, желтоватого либо зеленого цвета. Возможно образование свища, язвы или полости. В процесс могут вовлекаться соседние ткани и анатомические образования;
- гнилостная – пораженная ткань разрушается с образованием зловонной биомассы темно-зеленого либо коричневого цвета. Развитие гнилостного процесса сопровождается тяжелой интоксикацией организма;
- некротическая – пораженная ткань некротизируется, образуя либо расплав, либо раневую поверхность. Воспаленная область окружается лейкоцитарным валом, затем флегмона преобразуется в абсцесс;
- анаэробная – воспалительный процесс приводит к некротизации обширных участков ткани с выделением зловонных газовых пузырьков. Окружающие воспалительный очаг ткани приобретают «вареный» вид без покраснения покровов.
Клинические проявления флегмоны почти всегда протекают бурно и характеризуются внезапным началом и быстрым распространением. Среди ключевых признаков флегмоны выделяют:
- резкое повышение температуры до крайне высоких значений (39-40°С);
- общую интоксикацию со слабостью, бледностью, недомоганием, снижением аппетита, тошнотой, потливостью;
- озноб, головную боль, жажду;
- красноту и резкий отек тканей в месте поражения (если это подкожный процесс);
- увеличение лимфоузлов;
- нарушение функции пораженной части тела;
- формирование плотного, горячего, болезненного инфильтрата, не имеющего четкой границы;
- постепенное формирование участка размягченных тканей (гнойной полости).
Хроническая флегмона характеризуется появлением инфильтрата, кожа над которым приобретает синюшный оттенок.
Одним из видов хронической флегмоны является деревянистая флегмона (флегмона Реклю) – результат инфицирования микроорганизмами ротоглотки.
При серозной флегмоне клетчатка имеет студенистый вид, пропитана мутной водянистой жидкостью, по периферии воспалительный процесс без четкой границы переходит в неизмененную ткань. При прогрессировании процесса пропитывание мягких тканей резко увеличивается, жидкость становится гнойной. Процесс может распространяться на мышцы, сухожилия, кости.
Гнилостная флегмона характеризуется развитием в клетчатке множественных участков некроза, расплавлением тканей, обильным гнойным отделяемым со зловонным запахом.
Для анаэробной флегмоны характерны распространенное серозное воспаление мягких тканей, обширные участки некроза и образование в тканях множественных пузырьков газа.
Диагностика флегмоны
Как правило, для диагностики флегмоны назначают:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
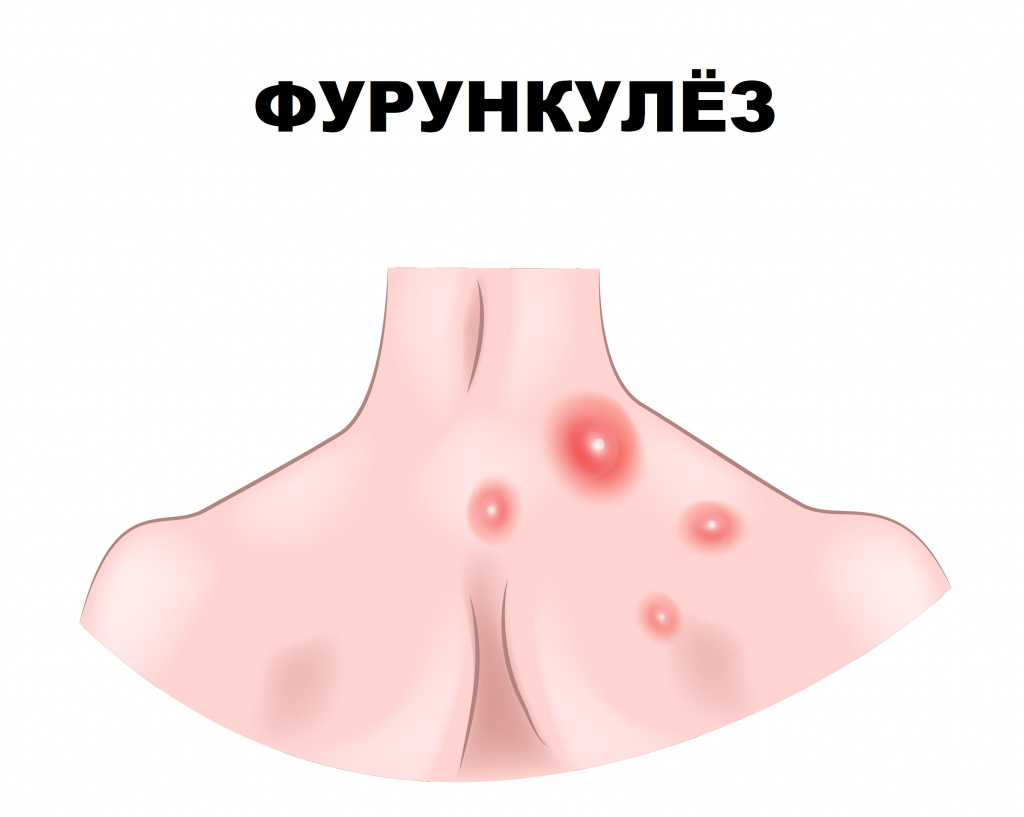
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Абсцесс: причины появления, симптомы, диагностика и способы лечения.
Определение
Абсцесс - это ограниченное скопление гноя, окруженное оболочкой (пиогенной капсулой).
Причины появления абсцессов
Абсцессы могут быть асептическими и септическими. Асептические абсцессы развиваются после подкожного введения некоторых раздражающих химических веществ (скипидара, керосина, хлоралгидрата, хлористого кальция), которые вызывают некроз тканей. При этом некротизированные ткани растворяются лейкоцитами с образованием гноя, не содержащего микробов. Септические абсцессы чаще всего формируются в результате внедрения в ткани микроорганизмов (стафилококков, стрептококков, кишечной палочки, синегнойной палочки и т.д.), вызывающих гнойное воспаление.
Инфекционные агенты (бактерии, грибы) могут проникать в организм экзогенно через поврежденный эпителий кожи или слизистые оболочки (входные ворота) или эндогенно (из очага инфекции в самом организме).
Открытые повреждения кожи, инородные тела, медицинские манипуляции (инъекции, блокады, пункции), гематомы, серомы, а также гнойно-воспалительные процессы в организме (сепсис, гнойный лимфаденит, гнойный лимфангит, гнойный тромбофлебит, фурункул, карбункул и др.) могут приводить к развитию абсцесса.
На месте внедрения инфекции и воспаления ткани отмирают, и формируется гнойная полость, вокруг которой на границе со здоровой тканью начинает образовываться пиогенная капсула. Эта капсула служит своеобразным биологическим барьером, препятствующим распространению инфекции по организму. Чем дольше существует абсцесс, тем толще становится пиогенная капсула.
По распространенности самым частым считается абсцесс кожи, подкожной жировой клетчатки и мышечной ткани, хотя возникнуть он может в любом органе и ткани.
При прогрессировании гнойного процесса повышается риск разрыва пиогенной капсулы, в результате чего инфекционный процесс распространяется за ее пределы.
Классификация абсцессов
По причине возникновения:
а) стафилококковые;
б) стрептококковые;
в) пневмококковые;
г) колибациллярные;
д) гонококковые;
е) анаэробные неспорообразующие;
ж) клостридиальные анаэробные;
з) смешанные;
и) грибковые и др.
По происхождению и путям проникновения инфекции:
- метастатические (гематогенные) абсцессы, возникающие из отдаленных гнойных очагов;
- контактные абсцессы, происходящие из близлежащих очагов воспаления;
- травматические абсцессы, являющиеся следствием открытых и проникающих повреждений;
- криптогенные абсцессы, происхождение которых и пути проникновения инфекции установить не представляется возможным.
- поверхностные (поражение кожи и подкожной клетчатки);
- глубокие (в органах и тканях):
- острые абсцессы;
- хронические абсцессы.
Симптомы абсцессов
В начальной стадии формирования поверхностного абсцесса определяется отграниченная болезненная припухлость, горячая на ощупь. Через 3-4 дня в центре появляется размягчение, кожа в центре инфильтрата становится более тонкой и темной, а границы абсцесса - более четкими. На 4-7 сутки абсцесс вскрывается и из него выходит гнойное содержимое. При этом болезненность воспаленного участка уменьшается.
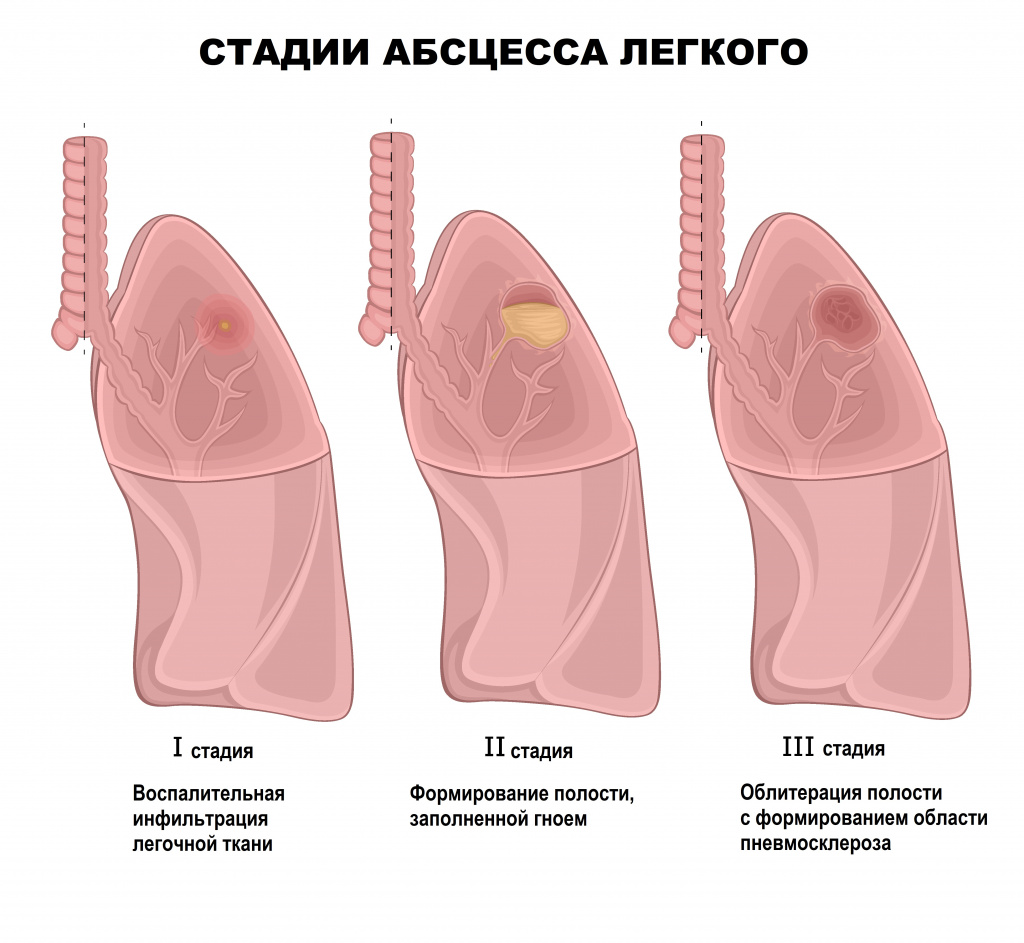
Глубокие абсцессы могут формироваться на фоне пневмонии. Чаще всего абсцесс бывает одиночным и локализуется в одном сегменте легкого, реже наблюдаются большие абсцессы, которые захватывают сразу несколько сегментов. В начале заболевания больных беспокоит кашель, боль в грудной клетке, общая слабость, озноб, отсутствие аппетита, жажда. Температура может достигать высоких значений. После прорыва абсцесса в просвет бронха пациенты отмечают отхождение мокроты «полным ртом», симптомы интоксикации уменьшаются. При раннем прорыве и хорошем полном опорожнении гнойная полость может быстро уменьшиться и зажить рубцом. При плохом или недостаточном опорожнении воспаление не затихает, и возникают повторяющиеся обострения.
Абсцесс печени чаще всего возникает в результате распространения инфекции по сосудистому руслу из воспалительных очагов других органов или тканей брюшной полости (аппендицит, холангит, язвенный колит). Абсцессы могут быть одиночными или множественными. Для заболевания характерна высокая температура, озноб, боль и тяжесть в области печени, увеличение ее размеров.
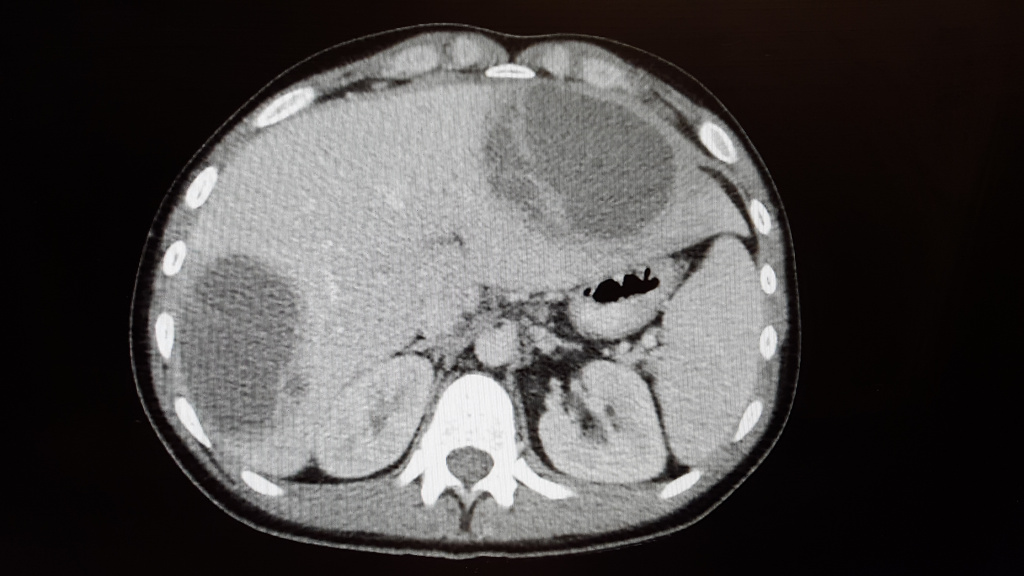
Абсцесс в печени
Абсцесс головного мозга может сформироваться в результате проникновения инфекции из среднего или внутреннего уха, придаточных пазух носа, из гнойных очагов мягких тканей головы. Абсцессы могут быть одиночными или множественными. Заболевание начинается с интоксикации, симптомов повышения внутричерепного давления (головной боли, тошноты и рвоты, сонливости, недомогания, нарушения памяти, расстройства внимания, нарушения зрения). Затем присоединяются общемозговые (головокружение, психомоторное возбуждение, галлюцинации) и очаговые симптомы (неврологические симптомы, свойственные местному поражению определенных структур центральной или периферической нервной системы).
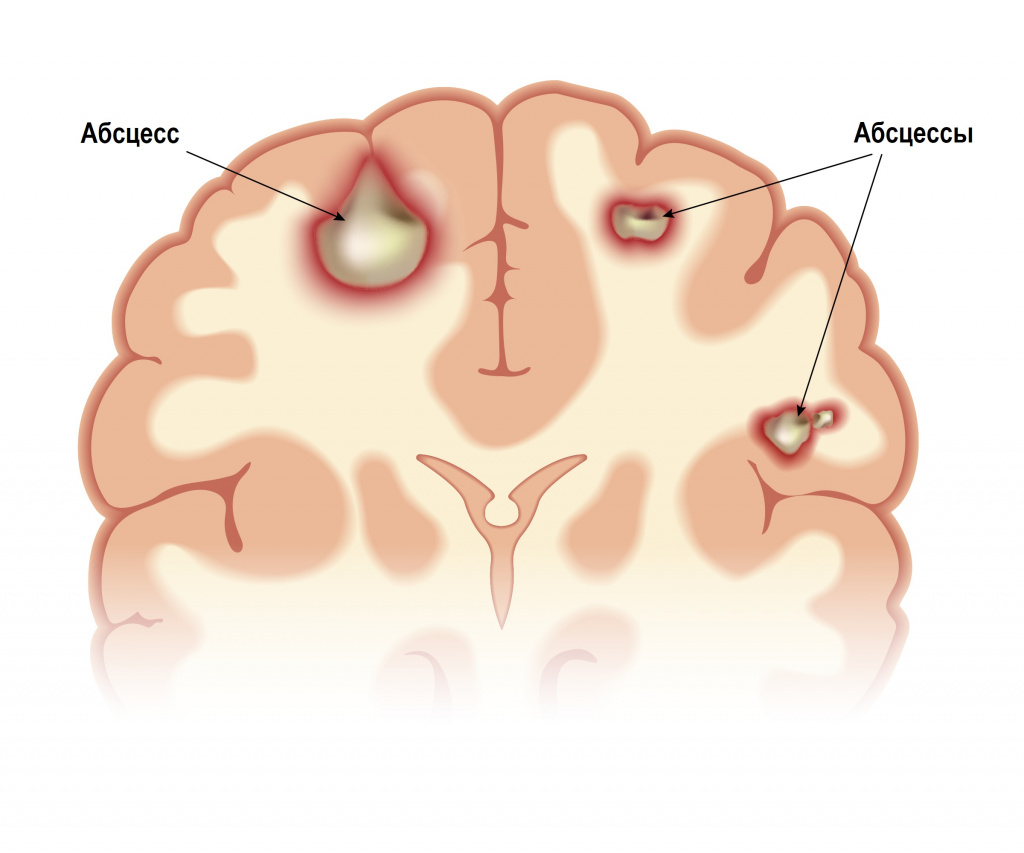
Внутримозговой абсцесс
Абсцессы брюшной полости встречаются в 30-35% у больных гнойным перитонитом. Обычно они располагаются в отлогих областях живота: подпеченочном, поддиафрагмальном пространстве, в подвздошных ямках и т.п. Клинике формирования абсцесса соответствует ухудшение состояния после небольшого светлого промежутка на фоне воспалительного заболевания брюшной полости (аппендицита, холецистита), наблюдается усиление интоксикации и боль в животе.
Внутрикостный абсцесс Броди – это отграниченный некроз губчатого вещества кости с преследующим расплавлением и образованием полости. Локализуется обычно в проксимальном отделе большеберцовой кости. Заболевание начинается с чувствительности к надавливанию. Нередко очаги ничем не проявляются, и боль носит эпизодический характер. Повышение температуры, озноб и другие симптомы интоксикации, как правило, отсутствуют, процесс может длиться годами.
Диагностика абсцессов
Диагностика поверхностного абсцесса не представляет трудностей. Диагноз устанавливается по совокупности жалоб и осмотра. Диагностика глубоких абсцессов может быть основана на результатах дополнительных лабораторных и инструментальных методов исследования.
-
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов) покажет присутствие в организме воспалительного процесса.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний яв
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний является хронический рецидивирующий фурункулез (ХРФ). Фурункул развивается в результате острого гнойно-некротического воспаления волосяного фолликула и окружающих его тканей. Как правило, фурункул является осложнением остеофолликулита стафилококковой этиологии. Фурункулы могут возникать как одиночно, так и множественно (так называемый фурункулез).
В случае рецидивирования фурункулеза диагностируется хронический рецидивирующий фурункулез. Как правило, он характеризуется частыми рецидивами, длительными, вялотекущими обострениями, толерантными к проводимой антибактериальной терапии. В зависимости от количества фурункулов, распространенности и выраженности воспалительного процесса ХРФ классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Тяжелая степень: диссеминированные, множественные, непрерывно рецидивирующие небольшие очаги со слабой местной воспалительной реакцией, не пальпируемыми или слегка определяющимися регионарными лимфатическими узлами. Тяжелое течение фурункулеза сопровождается симптомами общей интоксикации: слабостью, головной болью, снижением работоспособности, повышением температуры тела, потливостью.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, протекающие с бурной воспалительной реакцией, с рецидивами от 1 до 3 раз в год. Иногда сопровождается увеличением регионарных лимфатических узлов, лимфангоитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с рецидивами от 1 до 2 раз в год, хорошо пальпируемыми регионарными лимфатическими узлами, без явлений интоксикации.
Чаще всего пациенты, страдающие фурункулезом, получают лечение у хирургов, в лучшем случае на амбулаторном этапе им проводится исследование крови на сахар, аутогемотерапия, некоторым назначают и иммуномодулирующие препараты без предварительно проведенного обследования, и в большинстве случаев они не получают положительного результата от проведенной терапии. Цель нашей статьи — поделиться опытом ведения больных с ХРФ.
Основным этиологическим фактором ХРФ считается золотистый стафилококк, который встречается, по разным данным, в 60–97% случаев. Реже ХРФ вызывается другими микроорганизмами — эпидермальным стафилококком (ранее считавшимся апатогенным), стрептококками групп А и В и другими видами бактерий. Описана вспышка заболеваемости фурункулезом нижних конечностей у 110 пациентов, являвшихся пациентами одного и того же педикюрного салона. Возбудителем данной вспышки являлся Mycobacterium fortuitium, причем этот микроорганизм был выявлен в ванночках для ног, используемых в салоне. В большинстве случаев ХРФ из гнойных очагов высеваются антибиотикорезистентные штаммы золотистого стафилококка. По данным Н. М. Калининой, St. aureus в 89,5% случаев резистентен к пенициллину и ампициллину, в 18,7% — резистентен к эритромицину и в 93% случаев чувствителен к клоксациллину, цефалексину и котримоксазолу. В последние годы отмечается достаточно широкое распространение метициллин-резистентных штаммов этого микроорганизма (до 25% пациентов). По данным зарубежной литературы, наличие на коже или на слизистой оболочке носа патогенного штамма St. aureus считается важным фактором развития заболевания.
ХРФ имеет сложный и до сих пор недостаточно изученный патогенез. Установлено, что дебют и дальнейшее рецидивирование заболевания обусловлены целым рядом эндо- и экзогенных факторов, среди которых наиболее значимыми считаются нарушение барьерной функции кожных покровов, патология ЖКТ, эндокринной и мочевыделительной систем, наличие очагов хронической инфекции различной локализации. По данным проведенных нами исследований, очаги хронической инфекции различной локализации выявляются у 75–99,7% пациентов, страдающих ХРФ. Наиболее часто встречаются очаги хронической инфекции ЛОР-органов (хронический тонзиллит, хронический гайморит, хронический фарингит), дисбактериоз кишечника с увеличением содержания кокковых форм. У больных хроническим фурункулезом патология ЖКТ (хронический гастродуоденит, эрозивный бульбит, хронический холецистит) определяется в 48–91,7% случаев. У 39,7% пациентов диагностируется патология эндокринной системы, представленная нарушениями обмена углеводов, гормонпродуцирующей функции щитовидной и половых желез. У 39,2% больных с упорно текущим фурункулезом имеется латентная сенсибилизация, у 4,2% — клинические проявления сенсибилизации к аллергенам домашней пыли, пыльцы деревьев и злаковых трав, у 11,1% — повышенная концентрация сывороточного IgE.
Таким образом, для большинства больных ХРФ характерны непрерывно рецидивирующее течение заболевания (41,3%) при тяжелой и средней тяжести течения фурункулеза (88%) и длительные обострения (от 14 до 21 дня — 39,3%). У 99,7% пациентов выявлены хронические очаги инфекции различной локализации. В 39,2% случаев определялась латентная сенсибилизация к различным аллергенам. Основным возбудителем является St. aureus.
В возникновении и развитии хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, наличием сопутствующей патологии, большая роль отводится нарушениям нормального функционирования и взаимодействия различных звеньев иммунной системы. Иммунная система, призванная обеспечить биологическую индивидуальность организма и, как следствие, выполняющая защитную функцию при контакте с инфекционными, генетически чужеродными агентами, в силу разных причин может давать сбой, что ведет к нарушению защиты организма от микробов и проявляется в повышенной инфекционной заболеваемости.
Иммунная защита от бактерий-патогенов включает два взаимосвязанных компонента — врожденный (носящий преимущественно неспецифический характер) и адаптивный (характеризующийся высокой специфичностью к чужеродным антигенам) иммунитет. Возбудитель ХРФ при попадании в кожу вызывает «каскад» защитных реакций.
У 26–35% больных, страдающих хроническим фурункулезом, снижается количество В-лимфоцитов. При оценке компонентов гуморального иммунитета у больных фурункулезом выявляются различные дисиммуноглобулинемии. Наиболее часто встречаются снижение уровней IgG и IgM. Отмечено снижение аффинности иммуноглобулинов у больных ХРФ, причем выявлена корреляция между частотой встречаемости этого дефекта, стадией и тяжестью заболевания. Тяжесть нарушений лабораторных показателей коррелирует с тяжестью клинических проявлений фурункулеза.
Из вышесказанного следует, что изменения показателей иммунного статуса у больных ХРФ носят разноплановый характер: у 42,9% отмечено изменение субпопуляционного состава лимфоцитов, у 71,1% — фагоцитарного и у 59,5% — гуморального звена иммунной системы. В зависимости от выраженности изменений в показателях иммунного статуса больных ХРФ можно разделить на три группы: легкой тяжести, средней и тяжелого течения, что коррелирует с клиническим течением заболевания. При легком течении фурункулеза у большинства больных (70%) показатели иммунного статуса находятся в пределах нормы. При средней и тяжелой степени преимущественно выявляются изменения фагоцитарного и гуморального звеньев иммунной системы.
Диагностика и лечение ХРФ
Исходя из вышеуказанных патогенетических особенностей ХРФ алгоритм диагностики должен включать в себя выявление очагов хронической инфекции, диагностику сопутствующих заболеваний, оценку лабораторных параметров состояния иммунной системы (рис.).
В нашем институте был разработан план обследования больных ХРФ.
- Обязательное лабораторное исследование:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, белковые фракции, общий билирубин, мочевина, креатинин, трансаминазы - АСТ, АЛТ);
- RW, ВИЧ;
- анализ крови на наличие гепатита В и С;
- посев содержимого фурункула на флору и чувствительность к антибиотикам;
- гликемический профиль;
- иммунологическое обследование (фагоцитарный индекс, спонтанная и индуцированная хемилюминесценция (ХЛ), индекс стимуляции (ИС) люминолзависимой хемилюминесценции ЛЗХЛ), бактерицидность нейтрофилов, иммуноглобулины A, M, G, аффинность иммуноглобулинов);
- бактериологическое исследование фекалий;
- анализ кала на яйца глистов;
- посев из зева на флору и грибы.
- Дополнительное лабораторное исследование:
- определение уровня гормонов щитовидной железы (Т3,Т4, ТТГ, АТ к ТГ);
- определение уровня половых гормонов (эстрадиол, пролактин, прогестерон);
- посев крови на стерильность трехкратно;
- посев мочи (по показаниям);
- посев желчи (по показаниям);
- определение базальной секреции;
- иммунологическое обследование (субпопуляции Т-лимфоцитов, В-лимфоциты);
- общий IgE.
- Инструментальные методы обследования:
- гастроскопия с определением базальной секреции;
- УЗИ органов брюшной полости;
- УЗИ щитовидной железы (по показаниям);
- УЗИ женских половых органов (по показаниям);
- дуоденальное зондирование;
- функции внешнего дыхания;
- ЭКГ;
- рентгенография органов грудной клетки;
- рентгенография придаточных пазух носа.
- Консультации специалистов: отоларинголога, гинеколога, эндокринолога, хирурга, уролога.
Тактика лечения больных ХРФ определяется стадией заболевания, сопутствующей патологией и иммунологическими нарушениями. В стадии обострения ХРФ требуется проведение местной терапии в виде обработки фурункулов антисептическими растворами, антибактериальными мазями, гипертоническим раствором; в случае локализации фурункулов в области головы и шеи или наличия множественных фурункулов — проведение антибактериальной терапии с учетом чувствительности возбудителя. В любой стадии заболевания необходима коррекция выявленной патологии (санация очагов хронической инфекции, лечение патологии ЖКТ, эндокринной патологии и т. д.). При выявлении у больных ХРФ латентной сенсибилизации или при наличии клинических проявлений аллергии необходимо в период поллинации добавлять к лечению антигистаминные препараты, назначать гипоаллергенную диету, проводить хирургическое вмешательство с премедикацией гормональными и антигистаминными препаратами.
В последнее время в комплексной терапии больных ХРФ все чаще используют препараты, оказывающие корригирующее действие на иммунную систему.
Разработаны показания к назначению иммуномодуляторов в зависимости от доминирующего типа нарушений иммунного статуса и степени заболевания. Так, в стадии обострения ХРФ рекомендовано применение следующих иммуномодуляторов.
- При наличии изменений фагоцитарного звена иммунитета целесообразно назначение полиоксидония по 6-12 мг внутримышечно в течение 6-12 дней.
- При снижении аффинности иммуноглобулинов - галавит 100 мг № 15 внутримышечно.
- При снижении уровня В-лимфоцитов, нарушении соотношения CD4/CD8 в сторону уменьшения показано применение миелопида по 3 мг в течение 5 дней внутримышечно.
- При снижении уровня IgG на фоне тяжелого обострения ХРФ при клинической неэффективности применения галавита используются препараты иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин).
В период ремиссии возможно назначение следующих иммуномодуляторов.
- Полиоксидоний 6-12 мг внутримышечно в течение 6-12 дней - при наличии изменений фагоцитарного звена иммунитета.
- Ликопид 10 мг в течение 10 дней перорально - при наличии дефектов образования активных форм кислорода.
- Галавит 100 мг № 15 внутримышечно - при снижении аффинности иммуноглобулинов.
Применение ликопида целесообразно также при вялотекущем, непрерывно рецидивирующем фурункулезе. При упорном рецидивировании ХРФ на фоне изменений гуморального звена иммунитета показано назначение препаратов иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин). В некоторых случаях целесообразно комбинированное применение иммуномодулирующих препаратов (например, при обострении фурункулеза возможно назначение полиоксидония, в дальнейшем, при выявлении дефекта аффинности иммуноглобулинов, добавляется галавит и т. д.).
Несмотря на значительные успехи, достигнутые в области клинической иммунологии, эффективное лечение ХРФ остается достаточно сложной задачей. В связи с этим требуется дальнейшее изучение патогенетических особенностей этого заболевания, а также разработка новых подходов к терапии ХРФ.
Неоген является синтетическим трипептидом, состоящим из L-аминокислотных остатков изолецитина, глютамина и триптофана. Неоген применялся в составе комплексной терапии, проводимой больным хроническим фурункулезом. Внутримышечные инъекции препарата неогена проводились по 1 мл 0,01% раствора 1 раз в сутки ежедневно, курс — 10 инъекций. Применение неогена в комплексной терапии больных хроническим фурункулезом на стадии ремиссии заболевания вызывает достоверную нормализацию изначально измененных иммунологических показателей (относительного и абсолютного количества лимфоцитов, относительного количества CD3 + , CD8 + , CD19 + , CD16 + -лимфоцитов, поглотительной способности моноцитов по отношению к St. aureus) и увеличение показателей спонтанной ХЛ и аффинности анти-ОАД-антител, количества HLA-DR+-лимфоцитов, а следовательно, позволяет продлить период ремиссии заболевания по сравнению с группой контроля.
Таким образом, из вышеизложенного следует, что ХРФ протекает под воздействием сложного комплекса этиологических и патогенетических факторов и его нельзя рассматривать только как местное воспаление. Больным с ХРФ необходимо проводить всестороннее обследование с целью выявления возможных очагов хронической инфекции, которые являются источником септицемии и при нарушении элиминации микробов в крови в результате снижения иммунологической реактивности организма приводят к возникновению фурункулов. Так как назначение иммунокорригирующих препаратов может вызвать обострение основного заболевания, мы считаем, что лечение больных необходимо начинать с санации выявленных очагов инфекции.
Вопрос о назначении иммунокорригирующих препаратов должен решаться индивидуально, с учетом стадии заболевания, наличия сопутствующей патологии и типа иммунологического дефекта. При выявлении у больного сенсибилизации к различным аллергенам лечение фурункулеза необходимо проводить на фоне противоаллергенной терапии.
Н. Х. Сетдикова, доктор медицинских наук
К. С. Манько
Т. В. Латышева, доктор медицинских наук, профессор
Что такое ячмень? Причины возникновения, диагностику и методы лечения разберем в статье доктора Котельникова Сергея Валерьевича, офтальмолога со стажем в 14 лет.
Над статьей доктора Котельникова Сергея Валерьевича работали литературный редактор Вера Васина , научный редактор Сергей Цыганок и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Ячмень (hordeolum, stye) — это красная болезненная шишка, которая образуется на веке или внутри него у края ресниц. Может выглядеть как прыщик.
В англоязычной литературе применяется термин «гордеолум» (hordeolum).

Почему появляется ячмень
Ячмень на глазу, или гордеолум, — это острое очаговое заболевание, которое, как правило, вызывает золотистый стафилококк (S. aureus). В основном бактерии поражают железы Цейса, в редких случаях — мейбомиевые железы.
Из-за близкого расположения и внешнего сходства ячмень часто путают с мейбомеитом и халязионом, хотя эти заболевания относятся к разным типам поражения. Халязион возникает из-за закупорки сальной железы, а ячмень — при инфицировании желёз. Но иногда халязион может перерасти в ячмень.
Факторы риска
Ячменю подвержены пациенты с хроническим блефаритом, дисфункцией мейбомиевых желёз и окулярной розацеа (прыщами вокруг глаз). Частая заболеваемость объясняется тем, что при этих заболеваниях кожа сильнее инфицируется патогенными микроорганизмами.
Кроме того, к факторам риска относятся предшествующие инфекционные заболевания, диабет, хронические воспалительные болезни век, пониженный иммунитет, гиповитаминоз и фурункулёз.
Распространённость
Ячмень — одно из самых частых заболеваний век. Гендерной предрасположенности к его развитию нет: и мужчины, и женщины болеют одинаково часто.
Ячмень чаще встречается у взрослых, чем у детей. Возможно, это связано с более высоким уровнем андрогенов и повышенной вязкостью кожного сала [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ячменя
К симптомам болезни относятся:
- отёк и опущение века;
- боль, зуд, покраснение и обжигающее ощущение в глазах;
- корки по краям век;
- нечёткое зрение;
- выделение слизи из глаза;
- повышенная светочувствительность;
- чувство распирания внутри века;
- дискомфорт при моргании;
- ощущение инородного предмета в глазу.
Чаще всего ячмень проявляется острой болью, отёком век и покраснением кожи. Затем образуется подкожный узелок, который может выдаваться вперёд на поверхность кожи или на заднюю часть века.
В следующие несколько дней отёк усиливается, кожа сперва краснеет, а затем желтеет. Наконец, гной прорывается вблизи края века, после чего воспаление быстро проходит. Маленькая полость абсцесса вскоре затягивается, и пациент выздоравливает.
Хотя болезнь длится всего несколько дней, часто пациенты переносят её тяжело: опухшее и напряжённое веко сильно болит, вдобавок заболевание может развиваться повторно [3] .
При осложнённом течении иногда развивается пиогенная гранулёма — обширное поражение кожи века, которое давит на глаза, из-за чего у детей может ухудшиться зрение.
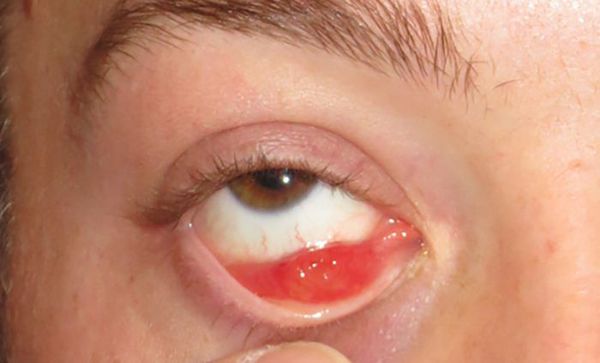
Патогенез ячменя
В основе патогенеза ячменя, как правило, лежит мейбомит, при котором секрет желёз застаивается, а их устья уплотняются. Из-за застоя секрета развивается инфекция — обычно золотистый стафилококк.
Чаще всего при ячмене нагнаиваются цейсовские железы, реже только одна из мейбомиевых желёз. В обоих случаях ячмень протекает схоже, но поскольку мейбомиевы железы больше цейсовских и окружены плотной тканью хряща, воспаление в них проявляется сильнее, а гной опорожняется позже.
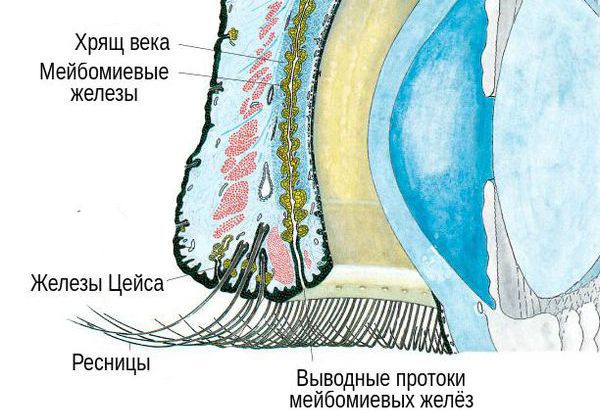
Пока гной находится внутри больной железы, он просвечивает через конъюнктиву вывернутого века желтоватым цветом. Позже он прорывает конъюнктиву или опорожняется через отверстие железы. При поражении мейбомиевой железы гной часто прорывается через кожу, при поражении цейсовской железы подобное происходит очень редко [3] [4] .
Ячмень схож с акне, потому что мейбомиевы железы — это видоизменённые сальные железы. Резкое воспаление и сильный отёк, отличающие ячмень от акне кожи, связаны с особенностями строения века. Гистологически гордеолум — это очаговые скопления полиморфно-ядерных лейкоцитов и некротических остатков (т. е. абсцесс) [2] [3] .
Классификация и стадии развития ячменя
Ячмень бывает внешним и внутренним. Внешний ячмень встречается чаще, образуется на внешней стороне верхнего или нижнего века. Развивается при нагноении цейсовской железы. Вначале возникает воспалительный отёк века, который в тяжёлых случаях распространяется на конъюнктиву склеры.
Внутренний ячмень встречается гораздо реже, чем внешний. Он представляет собой нагноение одной из мейбомиевых желёз, поэтому по-другому его называют мейбомеитом (hordeolum meibomianum) [5] . Образуется на внутренней стороне век.
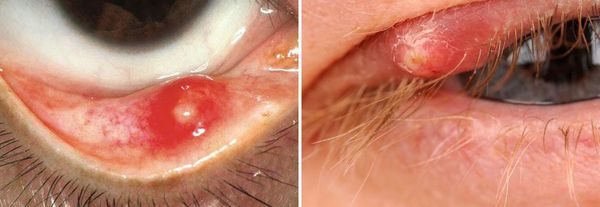
Осложнения ячменя
Осложнения при ячмене возникают крайне редко. Если болезнь не лечить, инфекция может распространиться на периорбитальные ткани. Кроме того, без ежедневной гигиены век ячмень может появиться снова.
При неправильном дренаже или самостоятельном вскрытии ячменя может нарушиться рост ресниц, деформироваться выемка века или появиться свищ век.
К другим возможным осложнениям ячменя относятся:
- Мейбомиевая киста (халязион) — киста небольших желёз, расположенных на веке. Устойчивый ячмень на внутренней стороне века может перерасти в халязион, особенно при закупорке железы. Этот тип кисты лечится легко и эффективно.
- Пресептальный или периорбитальный целлюлит — может развиться, если инфекция распространилась на ткани вокруг глаза. Слои кожи вокруг глаз воспаляются, из-за чего веки краснеют и опухают. Заболевание лечится антибиотиками.
- Орбитальный целлюлит — это потенциально опасное для зрения и жизни осложнение, но оно развивается крайне редко. При заболевании инфицируются мягкие ткани за глазничной перегородкой. Болезнь может возникнуть в любом возрасте, но чаще встречается у детей [6] .

Диагностика ячменя
При диагностике ячменя доктор опросит и осмотрит пациента, в некоторых случаях может потребоваться биопсия.
Сбор анамнеза
На приёме врач спросит, как давно появились симптомы (ячмень обычно развивается за несколько дней) и возникали ли они ранее.
Ячмень на остроту зрения не влияет, потому любые сопутствующие симптомы, например изменение остроты зрения, покраснение глаз, двоение, ограниченные или болезненные движения глаз, могут указывать на альтернативный диагноз.
Осмотр
При ячмене за несколько дней у края века развивается острый болезненный локализованный отёк (папула или фурункул). Глаз при этом может чрезмерно слезиться. Симптомы обычно односторонние, но могут возникать и на обоих глазах.
При осмотре для уточнения диагноза врач вывернет нижнее и верхнее веко.
Если ячмень внешний:
- припухлость располагается у края верхнего или нижнего века;
- отёк обычно локализуется вокруг фолликула ресницы;
- ячмень направлен кпереди через кожу;
- заметно небольшое жёлтое пятно, заполненное гноем;
- иногда на веке возникают несколько ячменей.
Если ячмень внутренний:
- болезненный отёк возникает во внутреннем веке (хотя может быть поражено всё веко);
- по сравнению с внешним ячменём шишка находится дальше от края века;
- при выворачивании века в области тарзальной пластинки возникает локальная припухлость.

Биопсия
Атипичные клинические признаки, такие как искажение края века, потеря ресниц, изъязвление или кровотечение, могут указывать на альтернативный диагноз, например на злокачественную опухоль века. В этих случаях проводится биопсия — иссечение кусочка ткани для микроскопического исследования [7] .
Дифференциальная диагностика
Ячмень следует отличать от следующих заболеваний:
- Мейбомиева киста (халязион) — это очаговое хроническое воспаление цейсовых или мейбомиевых желёз. Халязион формируется при застое содержимого желёз (кожного жира), из-за которого развивается воспаление неинфекционной природы. Халязион обычно более крупный и менее болезненный, чем ячмень [2][3] .
- Кисты Молля — это куполообразные папулы или узелки, заполненные прозрачной жидкостью. Возникают из-за закупорки апокриновых потовых желёз по краю века.
- Кисты Цейса — обычно наполнены жёлтыми маслянистыми выделениями. Заболевание развивается из-за закупорки сальных желёз по краю века.
- Кисты эпидермального включения — это твёрдые, возвышающиеся круглые очаги с центральной порой, заполненные кератином. Развиваются при нарушенной проходимости воронки волосяного фолликула, растут медленно. — проявляется отёчностью, жжением и покраснения век и кожи вокруг них. Заболевание можно заподозрить, если симптомы появились после применения ароматизаторов, косметики, средств по уходу за волосами или использования контактных линз.
- Атопическаяэкзема — сопровождается покраснением, шелушением и сильным зудом кожи век. — это острое или хроническое воспаление края века. Признаки хронического воспаления окружающей кожи, например утолщение с усилением рисунка, сухость, шелушение и трещины, могут свидетельствовать как о блефарите, так и о экземе. — это инфекция слёзного мешка, вызванная закупоркой носослёзного протока. При острой инфекции возникает боль, отёк и покраснение в срединной области глазного яблока. Покраснение также может распространяться на нос и щёку. При хронической инфекции отёк или покраснение могут отсутствовать. Массаж кожи над слёзным мешком вызывает выделение гноя из небольших отверстий в области внутреннего угла глаза. — высыпания на коже века характерного розового цвета. с поражением глаз — это инфекция глаза, вызванная вирусом ветряной оспы. К симптомам болезни относятся покалывание в области лба, волдыри на лбу и носу, боль и покраснение глаз, повышенная светочувствительность и отёк века.
- Периорбитальный и орбитальный целлюлит — протекает с сильнейшим отёком века и выпиранием глазного яблока.
- Злокачественные опухоли век — проявляются атипичными клиническими признаками (прогрессирующее поражение кожи, деформация или разрушение края века, потеря ресниц, пигментация, изъязвление, образование корок или кровотечение) или рецидивами ячменя в том же месте. Причиной болезненных симптомов может быть базальноклеточная карцинома (наиболее часто), меланома, сальная или плоскоклеточная карцинома [6][10] .
Лечение ячменя
Лечение ячменя может быть консервативным и оперативным.
Консервативное лечение ячменя
Ускорить отток гноя из очага поражения помогут тёплые компрессы, которые прикладывают к веку несколько раз в день. Применять компрессы можно только по назначению офтальмолога, потому что в некоторых случаях прогревание может ухудшить состояние.
Народные методы лечения ячменя мало эффективны. Не следует пытаться самостоятельно выжать или осушить ячмень: инфекция может распространиться на глубжележащие ткани. Если покраснение и отёк выходят за пределы века на щеку или другие части лица и поднимается температура, нужно немедленно обратиться к офтальмологу. Регулярное наблюдение у доктора также поможет вовремя заметить ухудшение состояния или побочное действие лекарств.
Врач может назначить мази с антибиотиками или капли со стероидами. В некоторых случаях рекомендуется инъекция Триамцинолона (Кеналога), но приём этого препарата сопряжён с небольшими рисками отложения стероида на коже, некроза, атрофии подкожно-жировой клетчатки, потери зрения, неполного разрешения ячменя и необходимости операции. К другим побочным реакциям относятся гипо- или гиперпигментация, особенно у пациентов с тёмным оттенком кожи.
Оперативное лечение ячменя
Если после приёма лекарств воспаление не проходит, потребуется хирургический разрез и дренирование. Операция проводится под местным обезболиванием: анестетик вводится в поражённое веко через кожу, либо конъюнктивальную поверхность, либо через обе области.
Во время операции веки вывернуты. Чтобы удержать веко на месте по центру ячменя, используется халазионный зажим.

Дренирование выполняется с помощью колотого разреза специальным лезвием над областью поражения. При наружных разрезах могут образоваться рубцы, поэтому делать надрезы или проколы на внешней стороне века менее желательно. Их проводят, если ячмень направлен на поверхность кожи. В этом случае разрез делают непосредственно над участком истончения кожи.
Внутренние разрезы можно делать вертикально по длине мейбомиевой железы. Такой разрез самоуплотняется, поэтому при заживлении роговица раздражается меньше. Содержимое из очага поражения удаляют небольшой кюреткой. Чтобы обеспечить выход остатков гноя, разрез оставляют открытым с чистыми краями и дренируют, например кусочком латекса, — это позволяет избежать заращения раны до полного опорожнения. Затем веки на несколько часов закрывают мазью [7] .
Прогноз. Профилактика
При неосложнённом течении и правильном своевременном лечении прогноз, как правило, благоприятный: пациент полностью выздоравливает, шрамов и других последствий не остаётся.
Читайте также:

