Если пожелтела кожа и вздулся живот
Обновлено: 23.05.2024
Гепатиты и цирроз печени - распространенные заболевания различной этиологии, которые проявляются желтухой и возникают при повреждении гепатоцитов, застое желчи. Это приводит к серьезным нарушениям работы всего организма вплоть до летального исхода.
3.50 (Проголосовало: 8)
- Что такое желтуха
- Чем проявляется желтуха
- Разновидности желтухи
- Диагностика желтухи
- Лечение желтухи
- Что такое гепатит
- Каковы симптомы гепатита
- Чем опасен гепатит
- Диагностика гепатита
- Лечение гепатита
- Что такое цирроз печени
- Каковы симптомы цирроза
- Чем опасен цирроз
- Диагностика цирроза
- Лечение цирроза
Многие из нас начинают задумываться о состоянии своего здоровья лишь тогда, когда услышат от него тревожный «звоночек», а то – и несколько. Касается это и печени, самого горячего органа нашего организма, которая несет особую ответственность за многочисленные и очень важные процессы, происходящие в нем.
Так, например, наша печень мужественно принимает на себя первый «удар» токсических веществ, аллергенов и прочих небезопасных для нас веществ (включая продукты метаболизма), практически превращая их в более безопасные и готовые для вывода из организма. Так же она поступает с избытком гормонов, витаминов и других полезных для нас в нормальных дозах элементов.
С другой стороны, печень аккумулирует в себе запасы полезных веществ (например, гликогена, витаминов и микроэлементов) для регуляции углеводного обмена и большое количество крови (на случай экстренного возмещения кровопотери). Также печень синтезирует гормоны и ферменты, белки плазмы крови, холестерин и липиды, желчь (включая специфический пигмент билирубин), без которых наш организм просто не смог бы существовать.
В течение нашей жизни печень справляется с таким огромным объемом работы, что если нагрузки на нее слишком велики, рано или поздно ей самой может потребоваться наша помощь. Поэтому вовремя оценить состояние нашей печени и близлежащих органов, пройдя комплексное УЗИ органов брюшной полости и почек с надпочечниками, означает – заметить тревожные изменения и начать необходимое лечение как можно раньше!
Что такое желтуха


Прежде всего, под желтухой стоит подразумевать не какое-то определенное заболевание (например, гепатит, как думают многие), а целый симптоматический комплекс, который возникает вследствие течения патологических процессов в печени и некоторых органах. По сути, желтуха – это избыточное количество в организме билирубина, что внешне проявляется приобретением склерами, слизистыми оболочками и кожей желтого оттенка.
В норме билирубин образуется в печени и селезенке из гемоглобина в результате распада эритроцитов, после чего преобразуется печенью в желчь и выводится из организма. При желтухе нормальный процесс преобразования и вывода билирубина нарушается, поэтому он почти полностью остается в крови, незначительно выделяясь через почки и кожу.
Наиболее расположены к ней люди с:
- новообразованиями в печени;
- врожденными аномалиями желчно-выводящих путей;
- патологическими процессами в печени и желчном пузыре;
- наличием паразитических организмов;
- послеоперационными осложнениями;
- постреакцией на некоторые медикаментозные средства.
Чем проявляется желтуха
О наличии желтухи могут свидетельствовать следующие симптомы:
- желтоватый оттенок склер, слизистых оболочек и кожи;
- моча темного, а кал серого цвета;
- увеличенные в размерах печень и селезенка;
- кожный зуд;
- тянущие или спазматические боли в правом подреберье;
- появление в области живота венозной «сетки» при развитии цирроза печени.
Разновидности желтухи
В зависимости от причин, вызвавших желтуху, ее разделяют на формы:
- физиологическую (неонатальную) – обычно возникающую у новорожденных (чаще – у ослабленных или недоношенных детей) из-за адаптации незрелой ферментной системы к новым условиям окружающей среды;
- паренхиматозную (печеночную) – обычно возникающую при нарушении структуры и функций печеночных клеток (гепатоцитов) из-за новообразований и лекарственных воздействий на печень, либо гепатита или цирроза;
- гемолитическую (надпеченочную) – обычно возникающую при разрушении эритроцитов и увеличения непрямого билирубина при анемии, лимфолейкозе, лимфосаркоме или тропической малярии;
- конъюгационную – обычно возникающую при воздействии на печень провоцирующих факторов и врожденных патологиях;
- механическую (подпеченочную) – обычно возникающую при увеличении прямого билирубина из-за невозможности его вывода через заблокированные (камнями, опухолями или гельминтами) желчные протоки.
По длительности течения желтуху разделяют на:
- острую;
- затяжную;
- хроническую.
Диагностика желтухи
Обычно опасность вызывает не сама желтуха, а патологии, послужившие ее возникновению. В результате интоксикации организма билирубином может произойти серьезный сбой различных его систем, а у маленьких детей – задержка умственного развития. Поэтому так важна точная диагностика такого состояния, для чего проводят:
Лечение желтухи
Лечение желтухи обычно симптоматическое и полностью зависит от ее формы и степени развития. Поэтому часто назначается консервативная терапия, включающая использование антигистаминных средств и стероидов, плазмофорез и фототерапию, а также обязательное соблюдение диеты.
В случае затруднения желчного оттока из-за желчных камней, а также при новообразованиях показано хирургическое лечение.
Что такое гепатит


Под гепатитом подразумевают воспалительный процесс в печени под воздействием провоцирующего (в большинстве случаев – вирусного) агента, вызывающий повреждение ее тканей.
На сегодня гепатиты считаются одними из самых распространенных инфекционных заболеваний после ОРВИ, гриппа и ветряной оспы. Наиболее часто заболевание диагностируется у молодых людей в возрасте 15-30 лет (особенно склонных к незащищенному сексу и приему наркотиков), другая «группа риска» обычно представлена медицинскими специалистами, напрямую контактирующими с кровью (в том числе и инфицированных людей).
Каковы симптомы гепатита
Необходимо помнить, что симптоматика гепатита может быть яркой, но иногда может и практически полностью отсутствовать (давая время необнаруженному заболеванию перейти в хроническую форму). Однако довольно часто для всех видов гепатита характерны общие симптомы любой интенсивности:
- желтуха;
- изменение цвета мочи (потемнение до коричневого)
- болевые ощущения (часто давящего характера) в области печени;
- нарушение пищеварения (тошнота, рвота с привкусом горечи, понос или запор);
- слабость и повышенная утомляемость;
- повышение температуры тела и головная боль;
- кожный зуд;
- увеличенные размеры печени.
Классификация гепатита
По своей форме гепатит может быть острым и хроническим.
В зависимости от провоцирующего фактора, гепатит разделяют на:
- инфекционный (вызываемый вирусами или бактериями);
- токсический (при отравлении организма алкоголем, химическими или лекарственными веществами);
- аутоиммунный (вызванный аутоиммунными патологиями);
- лучевой (например, как следствие лучевой терапии).
Вирусный гепатит, в свою очередь, разделяют на виды (в зависимости от провоцирующего заболевание вируса):
- гепатит A (Боткина болезнь) – передается через загрязненные продукты и воду, с инкубационным периодом 2-6 недель, после болезни дающий пожизненный иммунитет к данному виду;
- гепатит B – передающийся посредством незащищенных сексуальных контактов и через открытый доступ к крови (в быту, стоматологии, косметологии и т.д.) с помощью нестерилизованных инструментов, с инкубационным периодом 1,5-6 месяцев, длительностью острого заболевания от 6 до 8 недель (с выздоровлением в 90% случаев) и редким переходом в хроническое;
- гепатит C – наиболее опасный вид, передающийся так же, как и гепатит B, но с практически малозаметной симптоматикой, из-за чего заболевание может незаметно для больного протекать годами в хронической форме, приводя к циррозу и раку печени;
- гепатит D – передающийся так же, как гепатиты B и C, но развивающийся только после инфицирования вирусом гепатита B, легко переходящий в хроническую форму и заканчивающийся циррозом печени;
- гепатит E – передающийся так же, как и гепатит A, со схожей симптоматикой, обычно распространенный в африканских и азиатских странах.
Чем опасен гепатит
Главная опасность хронической формы гепатита заключается в тяжелых поражениях печени с последующим развитием рака. Особенно этому способствует инфицирование организма вирусом гепатита C.
Диагностика гепатита
Для точной диагностики гепатита обычно проводят:
- лабораторные исследования крови (общий и биохимический анализ); ;
- серологические исследования;
- МРТ и компьютерную томографию;
- сцинтиграфию и биопсию печени.
Лечение гепатита
Лечение назначается в зависимости от вида и формы гепатита. При заболеваниях легкой и средней тяжести обычно показаны:
- соблюдение диеты;
- ограничение физических и умственных нагрузок;
- применение лекарственной терапии (с использованием цитостатиков, гепатопротекторов, противовирусных препаратов, желчегонных средств, гормонов коры надпочечников, витаминов и детоксикационных средств).
Что такое цирроз печени

Под циррозом печени подразумевают патологический и хронически протекающий процесс в печени, в результате которого ее паренхиматозная ткань замещается фиброзной соединительной (стромой). Также происходит структурная перестройка сосудистого русла и уменьшение количества нормально функционирующих гепатоцитов (клеток печени).
По статистике, мировая ежегодная смертность от цирроза составляет около 300 тыс. человек, с прогрессирующей тенденцией к увеличению. Наиболее чаще заболеванию подвержены мужчины старше 40 лет, склонные к алкоголизму, а также больные:
- хроническим гепатитом B, C и D;
- патологиями, осложненными жировым гепатозом;
- некоторыми наследственными болезнями (например, гемохроматозом);
- некоторыми аутоиммунными заболеваниями;
- токсическим поражением печени химическими веществами.
Каковы симптомы цирроза
Симптоматика цирроза может полностью отсутствовать в течение достаточно длительного времени, либо проявляться незначительно. Чаще всего болезнь может начать проявляться:
- повышенной утомляемостью и снижением умственной деятельности, слабостью и раздражительностью;
- расстройством пищеварения (ощущением горечи во рту, тошнотой и рвотой, метеоризмом и расстройством стула), особенно по утрам;
- болевыми ощущениями в правом подреберье (усиливающимися после употребления алкоголя или жирной пищи, а также при физических нагрузках);
- повышенной кровоточивостью в слизистых оболочках и подкожными кровоизлияниями (с характерными сосудистыми «звездочками» вверху туловища и покраснением ладоней);
- кожным зудом и ломотой в суставах.
Длительно прогрессирующая болезнь характеризуется также:
- снижением массы тела и мышечного объема;
- «выпячиванием» живота (на фоне похудевших конечностей с утолщающимися кончиками пальцев) с увеличенными печенью и селезенкой, асцитом;
- болезненной припухлостью суставов;
- желтухой;
- снижением половой функции и вторичных половых признаков.
Чем опасен цирроз
Коварство цирроза печени – в длительном периоде бессимптомного течения. Поэтому часто при отсутствии необходимого лечения заболевание приводит к печеночной недостаточности, тяжелейшим органическим осложнениям и последующему летальному исходу.
Диагностика цирроза
Диагностика заболевания основывается на результатах комплексного обследования состояния печени и органических систем, наиболее тесно связанных с ее работой, а также установлении причин, вызвавших цирроз. Для этого проводят:
- комплексное УЗИ органов брюшной полости и забрюшинного пространства (почки и надпочечники), а также портальных сосудов;
- лабораторное исследование крови (включая биохимическое, на наличие вирусов гепатита, а также коагулограмму);
- эзофагогастродуаденоскопию для выявления расширенных вен пищевода;
- биопсию и сцинтиграфию печени.
Лечение цирроза
Обычно лечение цирроза печени направлено на прекращение (на начальных стадиях заболевания), либо замедление прогрессирующих патологических процессов. Консервативная терапия строго индивидуальна и часто заключается в:
- приеме лекарственных препаратов (гепатопротекторов);
- соблюдении диеты (с обязательным исключением алкоголя, жирных и консервированных продуктов);
- исключении физических и эмоциональных перегрузок.
Лечение цирроза в терминальной стадии может быть связано только с трансплантацией печени.
Необходимо помнить, что только профилактическое комплексное УЗИ органов брюшной полости в большинстве случаев может помочь вовремя распознать патологические изменения печени даже до появления первых симптомов! Сохраните свое здоровье!

Одно из самых тяжёлых последствий постоянного употребления спиртного – алкогольный цирроз печени. Как распознать первые симптомы и выявить заболевание на ранней стадии, к каким специалистам обратиться, чем лечить и сколько живут с циррозом печени – именно об этом поговорим дальше.
Общая информация о болезни
Алкогольный цирроз печени развивается в основном постепенно, на фоне именно длительного (15 лет и больше) потребления алкоголя. Стоит отметить, что у женщин подобное заболевание встречается чаще, чем у мужчин. Дело в том, что у женщин клетки печени имеют большую чувствительность. Помимо алкоголизма, появлению заболевания может способствовать и одновременно перенесённый гепатит, генетические факторы, чрезмерное потребление острой, жирной пищи, недостаток витаминов и др.
Механизм возникновения
Токсические вещества, попадая в организм, оказывают разрушающее воздействие на печень. В результате происходят необратимое замещение типичной печеночной ткани более грубой – фиброзной. На ткани образуются мелкие рубцы. Таким образом, здоровая ткань «изнашивается», её становится значительно меньше, из-за чего печень не справляется со своими основными функциями. Если при фиброзе структура ткани не меняется, то при циррозе всё наоборот. В последнем случае функционирующие элементы органа разрушаются, а клетки гибнут, так как не успевают восстановиться.
Симптомы

Фиброзные процессы начинают протекать задолго до появления первых симптомов алкогольного цирроза печени. Скрытый период может длиться несколько лет. В это время заболевание трудно обнаружить. При этом важно обратить внимание на:
- снижение работоспособности;
- быструю утомляемость;
- плохой аппетит;
- слабость;
- сонливость в дневное время;
- истощение;
- признаки печеночно-клеточной недостаточности;
- появление «сосудистых звёздочек»;
- красное лицо из-за образования расширенной сети капилляров;
- кожу, белки глаз, приобретающие жёлтую окраску;
- расстройство пищеварения, включающее тошноту, рвоту, диспепсические расстройства;
- вздутие живота, его увеличение;
- тахикардию;
- одышку;
- варикозное расширение вен пищевода и др.
Как правило, если прекратить употреблять алкоголь, состояние может временно улучшиться. Однако при продолжении приёма спиртных напитков увеличивается риск резкого ухудшения.
Стадии алкогольного цирроза печени
Заболевание протекает в несколько этапов:
- Компенсация.Это ранняя стадия, для которой характерно воспаление печени. Больной может ощущать слабость, плохой аппетит.
- Субкомпенсация.Усиление воспаления органа, повышение его плотности. Появляются новые симптомы: желтый оттенок кожи, тошнота, рвота, потеря веса;
- Декомпенсация. Значительное ухудшение состояния. Симптомы ещё больше усиливаются. Появляется атрофия мышц на руках. Велик риск летального исхода.
- Терминальная. Деформация и уменьшение объёма печени. Увеличение селезёнки. Развитие более тяжёлых форм сопутствующих заболеваний. Вследствие органического поражения головного мозга на этой стадии алкогольного цирроза печени велика вероятность комы и летального исхода.
Диагностика
Один из предварительных методов выявления заболевания – опрос пациента и его родных. Последнее необходимо, так как к развитию болезни может привести наследственный фактор. Далее – осмотр и выявление внешних признаков.
Обязательно назначаются лабораторные исследования. При циррозе выявляют:
- В клиническом анализе – пониженное содержание гемоглобина, тромбоцитов. Увеличены лейкоциты.
- В биохимическом анализе –: повышение уровня ферментов печени, калия, натрия и др.
- Гемостазиограмма – низкий уровень индекса свёртываемости крови.
- В анализе мочи – наличие белков и эритроцитов.
Для более глубокой диагностики проводятся специальные исследования. Основной метод – УЗИ и биопсия печени.
Кроме того, используются и другие исследования. Они направлены на:
- Выявление тромбов в сосудах печени.
- Определение степени варикозного расширения вен органов, обнаружение кровотечения.
- Исследование тканей печени.
Ещё один диагностический метод – Чайлда-Тюркотта-Пью. Он позволяет определить степень тяжести патологии. После анализа определённых параметров делается вывод о классе болезни – «А», «В» или «С». По этим результатам можно сделать дальнейший прогноз. Например, о низкой, средней или высокой необходимости пересадки печени для каждого класса соответственно.
С какими специалистами консультироваться
Может потребоваться консультация у таких специалистов, как терапевт, хирург, гастроэнтеролог или проктолог.
Осложнения

Алкогольный цирроз печени приводит к таким серьезным осложнениям как:
- печеночная недостаточность,
- кома,
- кровотечения из органов желудочно-кишечного тракта,
- увеличение селезёнки;
- Смерть.
Чем лечить
Алкогольный цирроз печени – заболевание, носящее необратимый характер. Однако существуют определённые терапевтические методы, позволяющие контролировать состояние и замедлить процесс. В данном случае применяется комплексное лечение, включающее не только лекарства, но и диету, другие процедуры.
Необходимые лекарственные препараты врач назначает по своему усмотрению или ориентируясь на существующие региональные, клинические нормативы, скорость развития патологии, тяжесть имеющихся осложнений – единых рекомендаций нет. Чаще всего больным назначаются гепатопротекторы, препараты урсодезоксихолевой кислоты, бета-адреноблокаторы, лекарства, содержащие ионы натрия.
Одной из необходимых и обязательных мер является полный отказ от курения и употребления алкоголя. То же самое – в отношении профилактики. В противном случае лечение окажется бесполезным.
В тех случаях, когда не удаётся восстановить функционирование печени, требуется хирургическое вмешательство с пересадкой органа.
В каких случаях необходима госпитализация
Без госпитализации не обойтись при наличии:
- нарушений гомеостаза и срочной необходимости его коррекции;
- показаний для пункционной биопсии;
- внутреннего кровотечения.
Важно! Вся информация в данной статье носит исключительно справочный характер. Самолечение должно быть исключено! При обнаружении признаков заболевания необходимо обратиться к специалисту.
Диета
В первую очередь исключается всё острое, жирное, копченое, содержащее пряности и специи. Рекомендуются овощные, молочные супы, различные каши, а также фруктовые или ягодные морсы. Категорически запрещены соусы (майонез, кетчуп, горчица), сладости, газированные напитки, кофе, грибы, консервированные продукты, колбасы.
Рекомендуется разделить приём пищи – есть пять или шесть раз в день, а также иногда устраивать «разгрузочные» дни.
Профилактика
К числу профилактических мер относятся в первую очередь отказ от дальнейшего употребления спиртного и соблюдение диеты. Кроме того, необходимо своевременно лечить заболевания, связанные с печенью и не допускать передозировки лекарств, назначенных специалистом. К таким мерам относится и вакцинация от гепатита B.
Для заживления, восстановления и защиты повреждённой ткани печени врач может назначить дополнительные медикаменты.
Сколько живут с циррозом печени

Поскольку нет никаких сомнений в том, вызывает ли алкоголь цирроз печени, первое, что может предпринять человек для снижения риска возможных осложнений – как можно скорее отказаться от алкоголя. Если болезнь выявлена на ранних стадиях и впоследствии человек выполняет все рекомендации врача, у него есть шанс прожить 20 и более лет. Если же диагностирована более поздняя стадия, развился асцит, продолжительность жизни составит 3-5 лет. Первое желудочно-кишечное кровотечение переживает около 30-50% больных, а вот печеночная кома оставляет шанс лишь единицам. Если же алкоголик продолжает пить, он подписывает себе приговор с очень коротким сроком исполнения.

Асцит представляет собой разного рода осложнения, вызванные рядом болезней.
Патология эта обнаруживает себя скоплением большого количества жидкой массы внутри полости брюшины. Отсюда и второе название «водянка живота». Накопившаяся жидкая масса увеличивает объем живота, становится причиной неприятных симптомов и вторичных дисфункций органов полости брюшины.
При подобном состоянии врачебное вмешательство просто необходимо, тем более, если жидкая масса накапливается стремительно.
Проявления
Незначительное количество жидкой массы, скопившейся в брюшной полости, никак себя не обнаруживает. Как же определить начало заболевания, раз нет никаких симптомов? На помощь здесь приходит ультразвуковое исследование.
При прогрессировании заболевания, появляется чувство тяжести в области живота, нижняя его часть подвержена ноющим тупым болям. Далее наступает затруднение дыхания, после этого – расстройство пищеварения в разных его разновидностях, нарушается мочеиспускание.
Тяжелая форма патологии способна резко ухудшить самочувствие. Самочувствие оставляет желать лучшего:
- Неприятные ощущения в животе становятся нормой;
- Появляется одышка;
- Развивается пупочная грыжа;
- Отекают ноги;
- Внутренние органы сдавливаются.
Медицинская практика сталкивается с тем, что у некоторых пациентов скапливается до двадцати литров жидкости. Вследствие этого у них:
- Повышенное давление внутри брюшины;
- Диафрагма становится оттиснутой в полость груди;
- Значительное затруднение дыхания;
- Развивается сердечная недостаточность.
Если порядок вещей не восстановить, возможны:
- Нарушение дренирования лимфосистемы;
- Возникновение нарушения лимфооттока в ногах;
- Отеки конечностей;
- Отток лимфы во внутренние органы.
Результат подобных изменений может быть плачевным. Атипичные клетки проникают из пораженных лимфатических узлов в другие органы.
Патологию в небольшой форме можно определить при врачебном осмотре: увеличен живот, он отвисший, когда человек стоит, либо распластанный, когда человек лежит. У пациентов худых часто выпирает пупок.
Определение патологии в самом начале ее развития важно, так как умеренная ее форма диагностируется почти у половины пациентов на ранних стадиях онкологии.
Причины
Основой развития заболевания становится патология: при нормальном функционировании полости брюшины выделений значительного количества жидкой массы не происходит. Оно лишь незначительное, ровно только для того, чтобы избежать спаек от скольжения петель кишечника. Выделяемая для этого жидкость постоянно отходит обратно.
Когда же нарушается привычная работа данного механизма, дестабилизируется функция секреции жидкой массы, а также функция ее оттока. Последствие такой дестабилизации – скопление внутри живота избытка жидкой массы.
Причины патологии у взрослых
Во многих случаях, патология развивается как симптом ряда заболеваний, среди которых:
- Портальная гипертензия;
- Цирроз;
- Гепатиты;
- Тромбоз вен печени.
Не исключена, как причина патологии и онкология крови, а также патологии, природа которых с опухолью ничего общего не имеет. Сердечная недостаточность также может стать причиной патологии.
Проблемы, связанные с лимфообращением, деятельностью таких органов, как щитовидная железа, почки, также могут стать причинами патологии.

Рисковые факторы
Среди рисковых факторов, прежде всего, отмечаются те, что инициируют цирроз.
Иные наиболее частотные рисковые факторы:
- Сердечная недостаточность в застойной форме;
- Дисфункция почек;
- Ожирение;
- Диабет;
- Высокий холестерин.
Методы диагностики
Некоторое количество скопившейся жидкой массы (более полулитра) можно определить на врачебном осмотре. Чтобы подтвердить предварительный диагноз, необходимо УЗИ.
Главная проблема состоит не в том, чтобы жидкость обнаружить, а в том, чтобы выявить причину ее скопления. Только тогда лечение будет эффективным. Для этого необходимо провести лабораторные исследования, а именно:
- Анализ свертываемости крови;
- Анализ на биохимию;
- Анализ асцитической жидкости, полученной во время лапароцентеза
Симптомы
Симптоматические проявления заболевания зависят от трех главных факторов – причина, объем скопившейся жидкой массы, скорость накопления.
Симптомы могут дать знать о себе когда угодно: иногда это недели и месяцы, иногда часы.
Как мы уже отметили, один из визуальных симптомов – увеличение живота. Прибавим сюда набор веса.
У больного может развиться чувство распирающих болей, метеоризм, отрыжка, изжога, а также тошнота.
Увеличение живота в объеме влечет за собой появление сильной одышки, отеков конечностей, затруднения в передвижении и при наклонах.
Еще ряд симптомов, с которыми может столкнуться больной, – геморрой, грыжи, выпадение кишки, развитие варикоцеле.
К общим симптомам заболевания относят:
- Лихорадочное состояние;
- Токсикозное состояние;
- Потеря веса и при этом рост живота;
- Подкожные вены живота расширены;
- Посинение на конечностях.
Виды заболевания
В основной классификации для дифференциации патологии берут во внимание уровень белка в скопившейся жидкости. По этому показателю заболевание делят на:
- Экссудативное (25 г/л и более);
- Транссудативное ( < 25 г/л).
Подобное деление позволяет понять, хотя и косвенно, в чем причина развития заболевания.
Сегодня в медицинской практике применим еще один показатель – SAAG.
Если этот градиент > 1,1, то, скорее всего, причина заболевания цирроз, сердечная недостаточность и т.д. Все они повышают давление в венозном стволе.
Беря во внимание клиническое течение заболевания, то необходимо выделить следующие его разновидности, о которых речь пойдет ниже.
- Тяжесть течения:
- Степень первая. Симптомы отсутствуют, диагностируют по данным осмотра и УЗИ.
- Степень вторая. Живот незначительно увеличен.
- Степень третья. Живот увеличен значительно.
- Неосложненный вариант. Признаки инфицирования скопившейся жидкой массы и отклонения в работе почек отсутствуют.
- Рефрактерный асцит:
- Не поддается воздействию диуретиков;
- Не контролируется диуретиками.
Лечебные мероприятия
Медицина выработала методы лечения заболевания. Все они применимы к больным раковыми патологиями:
- Консервативное лечение. Главные цели – привести в норму водно-солевой обмен, уменьшить скопившуюся в полости брюшины жидкой массы;
- Лапароцентез. Прокалывают стенки брюшины, выводят жидкость и устанавливают дренаж для эвакуации жидких скоплений;
- Паллиативная хирургия. Варианты – шунтирование стенок полости брюшины.
Патология и онкозаболевания
Медицинская статистика и практика показывают, что самые частотные заболевания, приводящие к скоплению жидкой массы в полости брюшины, онкологические формы:
- Яичников;
- Железы молочной;
- Матки;
- Желудка;
- Толстой кишки.
Жидкая масса накапливается при опухоли по причине поражения оболочки брюшины. Атипичные клетки, поселившись на ней, становятся причиной нарушения лимфатического дренажа, что, в свою очередь, ухудшает всасывания жидкости. Это очень распространено, например, при онкологии желудочно-кишечного тракта.
Если взять такой орган, как печень, то картина будет иной. Опухоль либо метастазы, локализующиеся в органе, становятся виновниками сжимания венозной системы органа и нарушения нормального венозного оттока от кишечника. В этом случае патология развивается стремительно, протекает тяжелее. Около пятнадцати процентов асцита при раковых процессах диагностируется при данной форме.
Специфика лечения при онкозаболеваниях
Консервативные методы эффективны в лечении патологии лишь незначительной и средней тяжести. Мочегонные препараты, применяемые здесь, позволяют вывести до литра жидкой массы в день.
Однако предпочтительней хирургический вариант. Именно его применяют, когда:
- Заболевание не поддается лечению иными способами;
- Значительная форма заболевания, при которой необходимо эвакуировать до десяти литров жидкой массы за один раз;
- Форма заболевания, при которой необходима комбинированная манипуляция, включающая эвакуацию объема жидкой массы до семи литров в первые сутки и эвакуацию оставшейся со скоростью не больше, чем один литр в сутки на протяжении недели.
Операцию проводят натощак и при условии опорожненного мочевого пузыря. Больной располагается в положении сидя (возможен вариант лежачий).
Перед проколом выполняют анестезию (местную), затем под УЗИ-контролем выполняют прокол.
Как правило, за раз эвакуируют не более пяти литров жидкой массы. Для поддержания артериального давления ее качают медленно.
Пациенту важно лежать на свободном от прокола боку несколько часов. Если за это время вся плановая жидкая масса не эвакуирована и продолжает скапливаться, накладывают специальный резервуар.
При удалении большого количества жидкой массы важно, чтобы пациент не испытал белковую недостаточность. Для этого пациенту вводят альбумин.
В современной практике для эвакуации скопившейся жидкости используют специальные катетеры, а некоторым пациентам проводят процедуру оментогепатофренопексии. Это важная оставляющая паллиативного лечения.
Прогноз
Патология, о котором мы рассказали Вам, чрезвычайно осложняет течение заболевания основного. Это признак прогностически неблагоприятный.
Патология может осложняться, например, перитонитом либо отеком мозга.
Средний процент летального исхода с выраженной патологией составляет до 50%.
Врачи клиники интегративной онкологии Onco.Rehab всегда прилагают максимум усилий и знаний, чтобы помочь пациентам даже в самых тяжелых случаях!
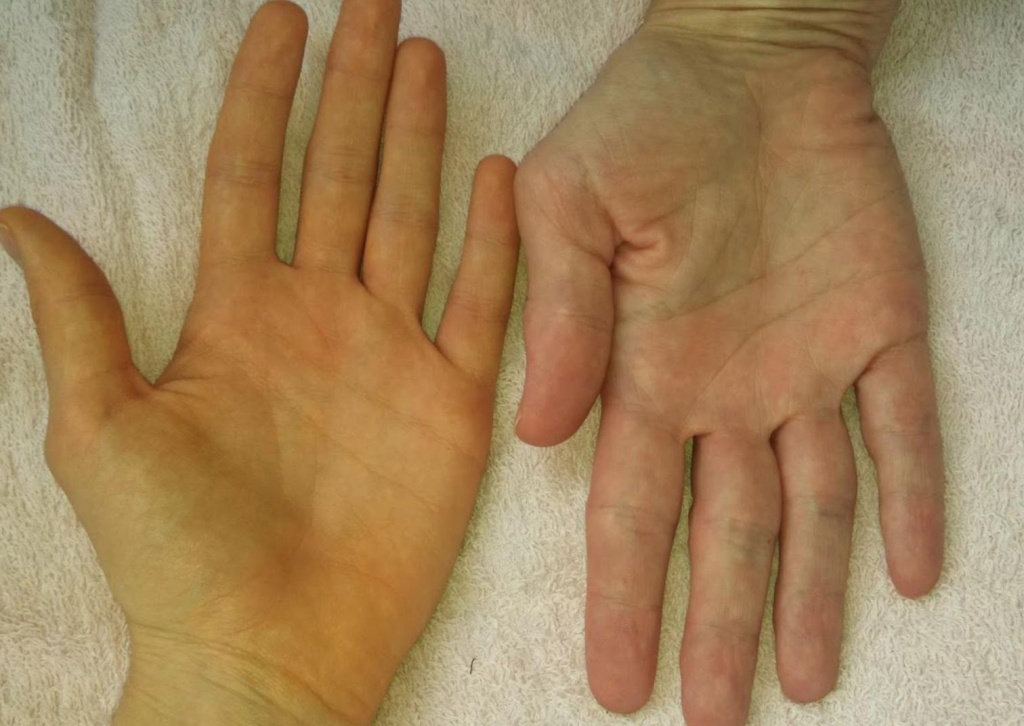
Желтуха возникает из-за того, что нарушился обмен билирубина, его выведение и накопление.
Билирубин имеет свойство образовываться из-за цитохромов, эритроцитов и миоглобина, которые распались.
Билирубин бывает двух форм:
- Несвязный. Он обладает токсичностью, взаимодействует с белком альбумином, переносится в область печени с кровотоком;
- Связный. Клетки, которые находятся в области печени, соединяют билирубин и глюкуроновую кислоту, изменяя его в прямой или связный билирубин. Далее печень образует желчь, где будет находиться билирубин, и он попадает с ней в кишечник. Далее осуществляется вывод билирубина с каловыми массами.
Причины
Развитие желтухи происходит из-за изменения метаболизма билирубина на каком-то из его этапов.
Основные причины пожелтения кожи:
- Болезни пищеварительной системы;
- Заболевания крови;
- Нарушения в работе сердечно-сосудистой системы;
- Изменение липидного обмена.
Виды желтухи
Выделяют вот такие виды желтухи по ее характеру:
- Физиологическая. Возникает чаще всего у детей, если их печеночная ткань незрела. Обычно бывает у большого процента новорожденных на третий-четвертый дни жизни. Обычно бывает у недоношенных детей. Связана с тем, что организм еще не успел приспособиться к обитаемой среде. Сама желтуха может пропасть за семь дней – двадцать один день, не вредит организму ребенка.
- Гемолитическая. Она возникает при разрушении эритроцитов. Гемоглобин, высвобождаясь, превращается в билирубин. Такой эффект может возникать из-за анемии и изменения состава гемоглобинного белка. Бывает, что эритроциты разрушаются из-за влияния на них ядов и разных препаратов. При беременности такой вид желтухи возникает из-за конфликта ребенка и будущей матери.
- Паренхиматозная (или печеночная). Этот вид желтухи возникает ввиду воспалительных процессов печеночной ткани из-за гипоксии, аутоиммунных заболеваний, токсинов и вирусов гепатита, которые делятся на А,В,С,D,Е,F,G.
- Механическая. Эта желтуха возникает ввиду нарушений желчного тока от печени в область двенадцатиперстной кишки. Эта желтуха может появиться из-за: камней в протоках, воспалительных процессов, сужения протоков (заболевания опасны осложнениями), неоплазий поджелудочной и печени, аскарид и гельминт в ЖКТ, из-за которых могут быть закупорены желчевыводящие протоки, развиваются анемии.
Другая классификация желтухи – по ее длительности:
- Острая желтуха. Быстрое одновременное появление симптомов;
- Хроническая желтуха. Симптомы проявляются постепенно, скорость их проявления связана с протеканием вызвавшего желтуху заболевания.
Что нужно знать
Желтый цвет кожи бывает и из-за того, что возникло перенасыщение каротином. Это бывает, если человек часто употребляет в пищу овощи и фрукты, содержащие его в большом количестве.
Как отличить такое пожелтение от желтухи? При нем окрашивается только кожа, но не слизистые оболочки.
Бывает, что кожа желтеет из-за приема лекарств, содержащих акрихин или пикриновую кислоту.
Далее, кожа желтеет. Если употреблять чрезмерное количество специй, пряную пищу, долго голодать, употреблять часто алкоголь или наркотические средства.
Симптомы желтухи
Симптоматика заболевания зависит от его вида.
Вирусный гепатит: кожные покровы окрашиваются в желто-оранжевые цвета, теряется аппетит, могут возникать рвотные позывы, окрас мочи будет темным, а окрас каловых масс – бесцветным.
Если у больного - опухоль поджелудочной, то кожные покровы, слизистые и склеры становятся желто-серыми или желто-зелеными, происходит потеря веса, появляется кожный зуд, моча темнеет. А кал светлеет.
Диагностика
Чтобы выявить желтуху и определить, что за заболевание у человека, нужно провести следующую диагностику:
- ОАК, где определяется гемоглобин;
- Биохимия крови, которая показывает общий билирубин и его отделяемые;
- Исследование липидного профиля;
- Анализ на гормоны щитовидной железы;
- Проверка на онкомаркеры;
- Анализ на аскариды;
- ОАМ, в котором определяется уровень билирубина и его отделяемых;
- Иммунологический анализ для выявления антител к вирусному гепатиту;
- ПЦР-исследование;
- Антиглобулиновый тест (для новорожденных детей);
- Фиброгастродуоденоскопия, которая показывает воспаления, неоплазии и желчнопроточные камни.
Диагностические процедуры для каждого пациента подбираются индивидуально врачом.
Лечение
Лечится та болезнь, из-за которой возникла желтуха. Лечение может быть назначено инфекционистом, гастроэнтерологом, хирургом, гематологом, кардиологом, эндокринологом, онкологом и т.д.
Профилактика
Чтобы не возникло пожелтение кожи, нужно серьезно относиться к личной гигиене, следить за питанием, не есть в условиях антисанитарии, не контактировать с больными, носителями вирусных заболеваний, планово проходить диспансеризацию, соблюдать правильный режим дня.
Если у Вас возникли какие-либо из перечисленных симптомов, то своевременно обратитесь за помощью в клинику Onco.Rehab.
Пожелтение кожи и склер глаз при онкологических заболеваниях — тревожный симптом. Это значит, что заболевание перешло на 3, а то и на 4 стадию, и опухоль сдавила общий желчный проток (холедох) или печеночные протоки.


Почему возникает желтуха?
Клетки печени называются гепатоцитами. Одной стороной они соединяются с мельчайшими кровеносными сосудами, а другой — с желчными протоками.
Мелкие желчные протоки и кровеносные сосуды сливаются в более крупные и в конечном итоге образуют общий желчный проток (холедох) с одной стороны и печеночную вену с другой.
Желчь — это щелочное вещество цвета, необходимое для переваривания жиров и усвоения жирорастворимых витаминов. Она вырабатывается клетками печени.
В норме желчь постоянно поступает в желчный пузырь и далее в кишку, где соединяется с панкреатическим соком — секретом поджелудочной железы. Вместе они переваривают жиры.
Сдавление холедоха приводит к тому, что желчь застаивается в желчном пузыре и печени.
Поскольку клетки печени соединены с кровеносной системой, желчь из них поступает в кровь. Развивается интоксикация, которая сопровождается пожелтением кожи и склер глаз. Это и есть желтуха.
Поскольку причиной поступления желчи в кровь служит механическое сдавление холедоха (или других протоков), желтуха называется механической.
Вв международной клинике Медика24 применяются самые эффективные методы быстрого лечения этого синдрома и нейтрализации его опасности.
Закажите обратный звонок. Мы работаем круглосуточно
Чем опасна желтуха
Желтуха при онкологических заболеваниях свидетельствует о поздней стадии развития опухоли. В таких случаях возможности лечения существенно ограничены.
Сама по себе механическая желтуха представляет смертельную опасность. При поступлении желчи в кровь она насыщается билирубином.
В норме он выводится вместе с желчью в кишку и далее эвакуируется естественным образом через тонкий и толстый кишечник.
Когда поступление желчи в кишку нарушается, билирубин вместе с желчью попадает в кровь.
Это очень опасно, поскольку билирубин — токсичное вещество, по существу яд. Его максимальное содержание в крови не должно превышать 20 — 21 мкмоль/л. В случае механической желтухи его концентрация возрастает до сотен мкмоль/л.
Это приводит к тотальному отравлению организма, нарушению практически всех жизненно важных биохимических процессов и может за короткое время привести к смерти.
Поэтому первое, что должен сделать врач в случае механической желтухи — это любыми средствами снизить концентрацию билирубина в крови ниже критического уровня.

Лечение
Пациентам с механической желтухой при раке печени и других заболеваниях оказывается быстрая и эффективная помощь в международной клинике Медика24.
Это дает возможность провести химиотерапию, лучевую терапию, хирургическую операцию (если она еще возможна).
С другой стороны, предотвращаются осложнения, угрожающие жизни пациента.
В нашей клинике применяются самые современные технологии, методики, а специалисты имеют большой опыт лечения механической желтухи, как при раке печени, так и во всех других случаях.
Методики
Прежде всего, мы приводим в норму уровень билирубина, чтобы можно было лечить рак печени.
В нашу клинику нередко поступают пациенты в тяжелом состоянии механической желтухи. В качестве экстренного средства может быть использовано переливание крови, хотя это дает лишь временный эффект.
Задача — восстановить эвакуацию желчи из печени. Для этого применяется один из четырех методов:
- Наружное дренирование.
Через брюшную стенку устанавливается зонд, который выводит желчь наружу. Благодаря этому устраняется застой в печени, желчь перестает поступать в кровь, и уровень билирубина снижается.
Недостаток этого метода состоит в том, что его можно использовать относительно недолго. Зонд раздражает брюшную стенку, при ношении он может в любой момент сместиться или даже выпасть. Он требует постоянного ухода, гигиенических процедур, снижает качество жизни.
Кроме того, наружное дренирование не восстанавливает поступление желчи в кишку, а значит, не восстанавливает усвоение жиров, жирорастворимых витаминов.
С другой стороны, зонд может быть использован для введения химиопрепаратов чтобы воздействовать на рак печени, желчного пузыря.
С помощью пункционной холангиографии врач находит место сдавления желчного протока. Здесь он разрезается и пришивается напрямую к кишечнику. Этот метод называется шунтированием, или созданием анастомоза — то есть искусственного пути эвакуации желчи в обход опухоли.
В этом случае наружное и внутреннее дренирование дополняют друг друга, то есть установка зонда совмещается с созданием анастомоза. В нашей клинике такие операции преимущественно выполняются щадящими, малоинвазивными способами — эндоскопическим, лапароскопическим.
Восстановить или увеличить просвет желчного протока можно с помощью пластикового или металлического стента — расширителя.
Стент вводится в желчный проток и при раскрытии расширяет его. Благодаря этому эвакуация желчи из печени и ее поступление в кишку улучшается, уровень билирубина снижается, исчезают симптомы интоксикации организма.
Лечение желтухи при раке печени и других органов гепатобилиарной системы имеет симптоматический характер. Его задача — предотвратить тяжелые осложнения интоксикации, снизить уровень билирубина и подготовить человека к основному лечению онкологического заболевания — химиотерапии, хирургической операции, лучевой терапии.
На 4 стадии рака, когда хирургическое лечение уже невозможно, методы устранения механической желтухи применяются в нашей клинике в паллиативных целях.
Симптомы механической желтухи
Пожелтение кожи и склер глаз — характерные, но не единственные симптомы механической желтухи. Еще один признак этого состояния — кожный зуд.
- потемнение мочи,
- обесцвечивание кала,
- горький привкус во рту,
- тяжесть и боль в правом подреберье,
- повышение температуры, озноб,
- тошнота,
- рвота, не приносящая облегчения,
- пожелтение слизистых поверхностей рта,
- увеличение живота,
- расширение поверхностных вен на животе, груди, шее, лице.
Кроме того, механическая желтуха проявляется:
- потерей аппетита,
- снижением веса,
- головными болями,
- головокружениями,
- шумом, звоном в ушах.

того что желчь не поступает в кишку, ухудшается переваривание жиров и усвоение жирорастворимых витаминов (А, К, Е). Это проявляется симптомами анемии, авитаминоза, в частности, слабостью, высокой утомляемостью.
Читайте также:

