Что такое волчанка у грудничков
Обновлено: 17.05.2024
Лечение системной красной волчанки (СКВ) у детей. Прогноз
Лечение системной красной волчанки у детей зависит от того, какие органы и в какой степени поражены. Состояние больных оценивают на основании серологических маркеров активности заболевания, в том числе уровня комплемента в сыворотке крови. Применять НПВС следует с осторожностью, поскольку больные СКВ особенно чувствительны к гепатотоксическому действию этих средств. В относительно легких случаях (слабо выраженные кожные симптомы, утомляемость, артрит и артралгия) можно использовать противомалярийное средство гидроксихлорохин.
Больным с тромботическими осложнениями, антителами к фосфолипидам или волчаночным антикоагулянтом по крайней мере на период ремиссии следует назначать антикоагулянты. Препарат Для ослабления симптомов и блокады продукции антител применяют кортикостероиды, которые улучшают функцию почек и увеличивают выживаемость больных. Однако на фоне приема этих препаратов трудно диагностировать туберкулез. Поэтому перед их назначением всем больным необходимо проводить кожные туберкулиновые пробы. Относительно оптимальных доз и способов введения кортикостероидов существуют разногласия. При системных проявлениях заболевания обычно назначают преднизон внутрь по 1-2 мг/кг/сут дробными дозами. После нормализации уровне комплемента дозу постепенно, на протяжении 2-3 лет снижают, доводя ее до минимально эффективной.
Один из способов избежать побочночного действия кортикостероидов — принимать их через день. В тяжелых случаях может потребоваться пульс-терапия: на протяжении 3 дней 1 раз в сутки в течение 60 мин внутривенно вводят кортикостероид в дозе 30 мг/кг (но не более 1 г). В некоторых клиниках периодическое внутривенное введение кортикостероидов в высоких дозах сочетают с ежедневным приемом их низких доз внутрь. Побочные эффекты кортикостероидной терапии включают артериальную гипертонию, гастрит, катаракта, остеопению и кушингоидный облик.
При тяжелом течении болезни используют и цитотоксические средства. Внутривенная пульс-терапия циклофосфамидом замедляет прогрессирование волчаночного нефрита, особенно диффузного пролиферативного гломерулонефрита. Однако необходимая продолжительность такого лечения не определена. Циклофосфамид применяют при васкулите, легочном кровотечении и нарушениях ДНС, не поддающихся кортикостероидной терапии. Для замедления патологического процесса в почках используют и азатиоприн. Последствия длительной цитотоксической терапии, особенно у детей, практически неизвестны.
Ее побочные эффекты включают вторичные инфекции, нарушение функции половых желез и, возможно, повышение риска злокачественных опухолей. Применение цитотоксических средств в препубертатном возрасте сопряжено, вероятно, с меньшим риском последующего нарушения половой функции, чем их использование после начала полового созревания. Эффективность метотрексата, циклоспорина и микофеноловой кислоты остается неизвестной.
У взрослых больных с тяжелым течением СКВ испытывают действие гормональной терапии и трансплантации стволовых клеток костного мозга из пуповинной крови. Разрабатываются и биологические препараты, влияющие на продукцию цитокинов. Анализ мочи не всегда отражает степень поражения почек, и для оценки стадии заболевания иногда требуется биопсия почек. Исследование биоптатов помогает решить, нужно ли добавлять к кортикостероидной еще и иммуносупрессивную терапию (например, циклофосфамид). Пo классификации ВОЗ, выделяют шесть типов волчаночного нефрита.
Тип I — отсутствие изменений при световой и электронной микроскопии и иммунофлюоресцентном исследовании.
Тип IIA — минимальные отложения иммуноглобулинов и комплемента в мезангии, определяемые методами иммунофлюоресценции. В этих случаях прогноз в отношении функции почек хороший.
Тип IIB (мезангиальный гломерулонефрит) — лимфопролиферативная инфильтрация мезангия; мезангиальный гломерулонефрит иногда прогрессирует до более обширного поражения почек.
Тип III (очаговый и сегментарный пролиферативный гломерулонефрит) - очаговая пролиферация клеток вокруг капилляров с некрозом и лимфоцитарной инфильтрацией; часто приводит к хронической почечной недостаточности.
Тип IV (диффузный пролиферативный гломерулонефрит) — большая часть каждого клубочка заполнена клеточным инфильтратом, наблюдаются пролиферация клеток мезангия и новообразование капилляров одновременно с рубцеванием клубочков. У 50 % больных через 10 лет развивается хроническая почечная недостаточность; внутривенная пульс-терапия циклофосфамидом может снизить риск этого осложнения.
Тип V (мембранозная нефропатия) — утолщение стенок капилляров при световой микроскопии, а при электронной микроскопии видны субэпителиальные отложения и утолщение базальной мембраны. Эти изменения сопровождаются протеинурией (которая бывает и при других типах волчаночного нефрита); хроническая почечная недостаточность в таких случаях плохо поддается лечению.
При терапии СКВ важнее всего тщательно и повторно обследовать больных, уделяя особое внимание состоянию почек и серологическим признакам обострения болезни. Быстрое выявление и лечение обострений чрезвычайно важно для улучшения прогноза. СКВ — пожизненное заболевание, требующее постоянного врачебного наблюдения.
Осложнения и прогноз системной красной волчанки у детей
СКВ у детей раньше считали безусловно смертельным заболеванием. Совершенствование диагностики и лечения привело к тому, что 5-летняя выживаемость в настоящее время превышает 90%. Тем не менее многие больные позднее погибают. К наиболее частым причинам смерти таких больных относятся инфекции, нефрит, поражение ЦНС, легочные кровотечения и инфаркт миокарда. Поздние осложнения, связанные с отложением в тканях иммунных комплексов, могут быть следствием хронической кортикостероидной терапии.
СКВ у новорожденных обусловлена переносом материнских IgG-аутоантител (обычно к Ro-антигенам клеточных ядер) между 12-й и 16-й неделей беременности. Проявления включают врожденную АВ-блокаду, поражения кожи, гепатит, тромбоцитопению, нейтропению, а также поражения легких и ЦНС. Поражения кожи развиваются после УФ-облучения примерно на 6-й неделе жизни и сохраняются в течение 3-4 мес. Сыпь чаще всего появляется на лице и голове и в 25 % случаев оставляет после себя рубцы. Лечение симптоматическое. Большинство проявлений болезни исчезает, но АВ-блокада сохраняется и часто требует электрокардиостимуляции либо после рождения, либо, если блокаду удается выявить у плода, внутриутробно. При СКВ у матери на ЭКГ ребенка, даже в отсутствие симптомов, часто обнаруживается удлинение интервалов P-R. В редких случаях наблюдается кардиомиопатия, иногда требующая трансплантации сердца.
СКВ у новорожденных следует отличать от мультисистемной воспалительной болезни — редкого синдрома с лихорадкой, сыпью, артропатией, хроническим менингитом, судорогами, увеитом и лимфаденопатией. Этот синдром плохо поддается лечению и обычно требует длительного применения иммуносупрессивных средств.
Неонатальная красная волчанка у новорожденного
Реактивные эритемы - группа заболеваний, для которых характерны эритематозные пятна, бляшки и узлы различных размеров, форм и картины распределения. В отличие от специфических дерматозов, они представляют собой реакции кожи, вызванные различными эндогенными и экзогенными триггерными факторами.
У детей грудного возраста многоформная эритема, узловатая эритема, крапивница и васкулит развиваются после воздействия различных инфекций и лекарств. Как у старших детей и взрослых, лечение пораженных грудных детей включает идентификацию и устранение причинного фактора, а также поддерживающий уход. Некоторые реактивные эритемы, однако, являются специфическими для младенческого возраста.
Неонатальная красная волчанка - самая частая причина врожденной блокады сердца. Хотя очаги на коже могут появиться только спустя несколько месяцев, нередко они присутствуют при рождении. У больных детей наблюдаются кольцевидные эритематозные бляшки с шелушением в центре, телеангиэктазии, атрофия и изменения пигментации. Диаметр очагов обычно колеблется в диапазоне 0,5-3,0 см, они могут распространяться с волосистой части головы и лица на шею, верхнюю часть туловища и верхние конечности.
Хотя для развития высыпаний не требуется воздействие солнечного света, инсоляция может спровоцировать или ухудшить течение заболевания.
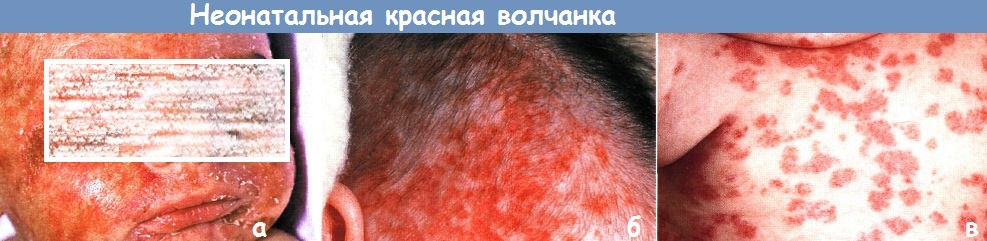
Неонатальная красная волчанка:
а - у этого новорожденного обширная атрофия кожи и телеангиэктазии на лице, гепатоспленомегалия и тромбоцитопения
б,в - в возрасте 1 мес. у этого ребенка развились обширные высыпания в форме красных кольцевидных бляшек с атрофией в центре,
(б) очаги вначале появились на волосистой части головы и лице, а в последующем,
(в) распространились на шею и туловище.
Причина неонатальной волчанки неизвестна. Однако считается, что в ее патогенезе основную роль играет поступление через плаценту антител анти-ssA (Ro) и анти-ssB (La). У взрослых антитела анти-ssA (Ro) и анти-ssB (La) ассоциируются с синдромом Шегрена, а фоточувствительный вариант системной волчанки известен как подострая кожная красная волчанка.
Дополнительно к дефектам проводимости и структурным кардиологическим аномалиям у пораженных детей может развиться гепатоспленомегалия, анемия, лейкопения, тромбоцитопения и лимфаденопатия. Другие проявления заболевания, за исключением кардиологической патологии, обычно разрешаются спонтанно через 6-12 мес, по мере исчезновения антител.
Топические кортикостероидные препараты (КСП) слабой и средней силы действия, применяемые в течение нескольких недель, снимают интенсивное воспаление в коже и уменьшают риск рубцевания.
Слабовыраженная атрофия, телеангиэктазии и пигментные изменения могут персистировать неопределенно долго. В редких случаях требуется назначение системных КСП и поддерживающий уход. Родителей инструктируют, как защищать детей от воздействия прямых солнечных лучей, что необходимо в течение как минимум 4-6 первых месяцев жизни. Матери таких детей без клинических признаков волчанки должны находиться под внимательным наблюдением, поскольку у них повышен риск развития выраженной формы заболевания.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Клиника и диагностика системной красной волчанки (СКВ) у детей
Проявления болезни крайне разнообразны. У детей чаще всего наблюдается лихорадка, утомляемость, артралгия или артрит и сыпь. Симптомы могут возникать периодически или быть постоянными. Тщательное изучение анамнеза, а также физикальные и лабораторные исследования способствуют ранней диагностике и своевременному началу лечения.
Характерна сыпь (эритема типа бабочки) на переносице — от небольшого покраснения до утолщения эпидермиса и шелушащихся пятен. Сыпь может провоцироваться солнечным светом и распространяться на все открытые части тела. На слизистых оболочках, особенно на нёбе и в носовой полости, могут появляться язвы. Дискоидные высыпания у детей встречаются редко. Однако при СКВ они появляются чаще, чем при только дискоидной красной волчанке. На долю последней у детей приходится 2-3 % всех случаев.
Другие кожные проявления включают красную пятнистую сыпь (особенно на пальцах, ладонях и стопах), геморрагическую сыпь, ливедо и синдром Рейно. Менее часто наблюдаются поражения кожи, напоминающие псориаз, буллезная сыпь и алопеция.
Костно-мышечные нарушения включают артралгию, артрит, тендинит и миозит. Деформирующий артрит нехарактерен. Повреждение связок может приводить к выраженной разболтанности суставов рук. Как осложнение сосудистых нарушений или кортикостероидной терапии часто развивается остеонекроз.
Поражение серозных поверхностей проявляется плевритом, перикардитом и перитонитом. Нередко находят гепатоспленомегалию и лимфаденопатию. К другим нарушениям ЖКТ, обычно связанным с васкулитом, относятся боль в животе, понос, мелена, язвенный колит и гепатит. В сердце патологический процесс может распространяться на все ткани: наблюдаются утолщение клапанов и веррукозный эндокардит (болезнь Либмана-Сакса), кардиомегалия, миокардит, нарушения проводимости, сердечная недостаточность, а также воспаление и тромбоз коронарных артерий.
Наблюдаются острые легочные кровотечения, инфильтраты в легких (иногда с присоединившейся инфекцией) и хронический фиброз легочной ткани.
При СКВ страдает как центральная, так и периферическая нервная система. У многих больных отмечаются потеря памяти и другие когнитивные нарушения, а также тяжелые психические расстройства, вплоть до психозов по критериям 4-го издания DSM). МРТ и КТ не всегда обнаруживают изменения, хотя с помощью однофотонной изотопной КТ нередко удается выявить аномалии.
В любом органе могут возникать бактериальные и венозные тромбозы, характерные для антифосфолипидного синдрома, которые часто связаны с невынашиванием беременности, ливедо, тромбоцитопенией и синдромом Рейно. Тромбозы сосудов ассоциируются также с присутствием волчаночного антикоагулянта и приобретенной устойчивостью фактора V к протеину С.
Поражения почек проявляются артериальной гипертонией, периферическими отеками, ретинопатией, клиническими признаками электролитных сдвигов, нефрозом или острой почечной недостаточностью.
Диагноз подтверждается клиническими и лабораторными данными, свидетельствующими о мультисистемном заболевании. Для диагноза СКВ необходимо одновременное или последовательное появление 4 из 11 признаков. В 1997 г. диагностические критерии были пересмотрены: вместо появления LE-клеток (при смешивании сыворотки больного с лейкоцитами здорового человека и ядрами разрушенных клеток) в число критериев включены антитела к кардиолипиновому антигену или положительный результат пробы на волчаночный антикоагулянт. Однако диагностическая значимость такой замены остается недоказанной.
Присутствие антинуклеарных антител для диагностики не требуется, хотя они и обнаруживаются в большинстве случаев. При подозрении на СКВ лечение следует начинать даже при наличии менее 4 признаков. Гипокомплементемия не имеет диагностического значения; крайне низкий уровень или полное отсутствие гемолитической активности комплемента могут указывать на недостаточность его компонентов. Для подтверждения диагноза волчаночного нефрита проводят биопсию почек.
Лабораторные исследования при системной красной волчанке у детей. У детей с активной СКВ часто обнаруживается повышенный титр антинуклеарных антител. Однако этот признак нельзя считать диагностическим, поскольку их титр бывает повышенным и в отсутствие какихлибо заболеваний, а также при других болезнях. Высокий уровень антител к двухцепочечной ДНК более специфичен и отражает активность СКВ.
Общая концентрация комплемента в сыворотке (СН50), а также уровень СЗ и С4 также зависят от активности болезни, снижаясь в ее активной стадии. Антитела к Sm-антигену клеточных ядер считаются специфичными для СКВ, но не отражают ее активность. Антитела к Ro- и La-антигенам иногда находят при синдроме Шегрена. При СКВ в сыворотке крови можно обнаружить различные аутоантитела. Столь же часто выявляется гипергаммаглобулинемия.
Неонатальная волчанка – это симптомокомплекс периода новорожденности, для которого характерно сочетание волчаночного дерматита и врожденных патологий сердца. Чаще всего болезнь проявляется кожными симптомами: эритематозными пятнами, шелушением, сосудистыми звездочками. Для диагностики неонатальной волчанки выполняется ЭКГ и УЗИ сердца, анализ на антитела, гистологическое исследование биоптатов кожи. Лечение заболевания у младенцев проводится только при выявлении тяжелых нарушений ритма или врожденных сердечных пороков. Беременным женщинам из группы риска может быть назначена терапия кортикостероидами и внутривенными иммуноглобулинами.
МКБ-10



Общие сведения

Причины
Неонатальная волчанка рассматривается как пассивно приобретенное аутоиммунное заболевание. Ее причиной являются материнские антитела, которые проходят через плацентарный барьер к плоду. В крови младенца повышается уровень антител к рибонуклеопротеинам Ro/SS-A и La/SS-B, причем в половине случаев оба иммуноглобулина присутствуют одновременно. Неонатальный волчаночный синдром развивается при наличии у беременной следующих патологий:
- Системная красная волчанка (СКВ). Около 1/3 матерей, у которых рождаются младенцы с признаками НВ, сами болеют красной волчанкой. У таких женщин аутоиммунное нарушение существует еще до беременности либо возникает на фоне гормональных изменений.
- Другие системные заболевания. Еще 30% женщин, чьи дети имеют неонатальную волчанку, страдают от проявлений ревматоидного артрита, синдрома Рейно, синдрома Шегрена. У некоторых беременных диагностируется смешанное заболевание системной ткани.
- Лабораторные изменения. Еще у одной трети беременных отсутствуют клинические симптомы соединительнотканной патологии, но выявляются отклонения в лабораторных анализах. Чаще всего обнаруживают положительный ревматоидный фактор, увеличение числа гамма-глобулинов, возрастание СОЭ.
Патогенез
Механизм развития неонатальной волчанки не до конца установлен. Большинство исследователей полагают, что основную роль играет повреждение тканей и органов плода циркулирующими антителами. Материнские иммуноглобулины проникают в кровоток ребенка и взаимодействуют с Ro/La-антигенами, вызывая воспалительные реакции. Поскольку в коже наблюдается повышенная экспрессия Ro-антигенов, дерматологические проявления встречаются наиболее часто.
Активное поступление антител к плоду начинается после 17-й недели гестации, постепенно нарастает до уровня 400 мг/дл к 24-й неделе, а в сроке 32 недели количество иммуноглобулинов достигает значения 800 мг/дл. Такие временные рамки объясняют высокую частоту поражения тканей сердца: сроки сердечного онтогенеза совпадают с периодом попадания большого объема антител в плацентарный кровоток.
Установлены закономерности между количеством иммуноглобулинов в крови матери и риском развития патологий сердца у новорожденного. При титре антител 1:16 и выше вероятность сердечной блокады составляет 52%, а при более низком титре – до 31%. При отягощенной наследственности (наличии у плода HLA-DR3- и -DR2-гаплотипов) повышается риск кардиологических осложнений.

Классификация
В зависимости от преобладающих клинических симптомов выделяют три формы врожденной волчанки:
- Кожная. Протекает доброкачественно с наличием только волчаночного дерматита. Дерматологические проявления разрешаются в течение первого года.
- Кожная с системным поражением. Наряду с дерматологической симптоматикой отмечается поражение внутренних органов (пневмония, гепатоспленомегалия, гемолитическая анемия и др.). Имеют тенденцию к саморазрешению и редко требует лечения.
- Сердечная (с кожными/системными поражениями или без них). Наиболее грозный вариант неонатальной волчанки, протекающий с врожденными сердечными блокадами, кардиомиопатией. Прогноз серьезный, летальность высокая.
Симптомы неонатальной волчанки
Чаще всего возникают кожные проявления, которые в первые 2 месяца жизни диагностируются у 15-25% больных детей. Сыпь представлена шелушащимися красными пятнами, имеющими кольцевидную или овальную форму. Излюбленные места локализации высыпаний: лицо и волосистая часть головы, реже они появляются на туловище и конечностях. Характерный симптом – сливная эритема вокруг глаз ребенка, которую врачи называют «глаза совы».
Кожные признаки неонатальной волчанки склонны к самостоятельному исчезновению в течение нескольких недель. Красные пятна могут разрешаться через стадию гипопигментации. В клинической педиатрии известны случаи, когда сыпь сохранялась до полугодовалого возраста ребенка. Редким дерматологическим симптомом являются телеангиэктазии (сосудистые звездочки) – стойкие расширения капилляров, артериол и венул кожи.
Второй характерный признак заболевания – поражение сердца, которое проявляется фиброзирующим миокардитом и перикардиальным выпотом. Реже у новорожденных диагностируются внутрисердечные блокады, брадикардия, желудочковая аритмия. Клинические признаки сердечных патологий неспецифичны. У ребенка наблюдается одышка, бледность кожи, синюшная окраска вокруг рта и на дистальных отделах конечностей.
У части детей симптомы со стороны кожи и сердца дополняются признаками системного поражения органов: печени, легких, селезенки. Патологии гепатобилиарной системы проявляются увеличением печени в 15% случаев, повышением уровня печеночных ферментов у 5% новорожденных. Изредка определяются неспецифические поражения ЦНС в виде изменений белого вещества, кальцификации базальных ядер. Как правило, системные нарушения проходят к 3-му месяцу жизни ребенка.
Осложнения
Самое опасное последствие неонатальной волчанки – врожденная полная поперечная блокада сердца (ВППБ), встречающаяся у 1-3% младенцев. У 75% таких детей отсутствуют другие кардиальные патологии, а у оставшихся 25% диагностируются другие пороки: незаращение аортального протока, открытое овальное окно, коарктация аорты. В 15-22% случаев ВППБ вызывает внутриутробную гибель плода, а еще 20-45% случаев проявляется нарушениями гемодинамики после рождения.
Доказана ассоциация волчанки новорожденных с пятнистой хондродисплазией. Заболевание поражает эпифизы трубчатых костей и тела позвонков. В костной ткани появляются мелкие кальцификаты, из-за чего возможны нарушения формирования скелета. Около 10% случаев НВ осложняется гематологическими синдромами. В основном у младенцев диагностируется тромбоцитопения, реже встречается анемия и транзиторная нейтропения.
Диагностика
При подозрении на неонатальную волчанку необходимо расширенное обследование новорожденного. Диагностику проводит врач-неонатолог или педиатр (в зависимости от возраста младенца), по показаниям к обследованию привлекают детского иммунолога и кардиолога. Сначала выполняется стандартный физикальный осмотр, для точной постановки диагноза применяются следующие методы:
- ЭКГ. Электрокардиограмма назначается для оценки сердечного ритма. При поражении проводящей системы определяется замедление атриовентрикулярного проведения импульсов, а в тяжелых случаях выявляется диссоциация ритма сокращений предсердий и желудочков.
- УЗИ сердца. Эхокардиография проводится всем новорожденным при подозрении на неонатальную волчанку. При ультразвуковом обследовании врач обращает внимание на структурно-функциональные параметры сердца, определяет наличие врожденных пороков.
- Гистологический анализ кожи. При исследовании образцов кожи у детей с неонатальной волчанкой обнаруживаются признаки атрофии эпидермиса, гиперкератоза, скопления лимфоцитарных клеток. Также выявляется дилатация капилляров дермы, закупорка фолликулов.
- Иммунологическая диагностика. Основной маркер заболевания – анти-Ro-(SSA)-аутоантитела. Их исследование целесообразно проводить в первые месяцы жизни младенца, затем сделать контрольный анализ в полугодовалом возрасте. Также исследуются антитела к La-(SSВ), антинуклеарные антитела, антитела к Sm-антигену.
- Клинический анализ крови. По результатам гемограммы у всех младенцев определяется повышенная СОЭ. Намного реже наблюдается снижение числа тромбоцитов, эритроцитов или лейкоцитов.
Дифференциальная диагностика
Учитывая редкую встречаемость неонатальной волчанки, обязательно проводится дифференциальная диагностика с дерматологическими и кардиологическими патологиями. Кожную симптоматику болезни необходимо отличать от:
При выявлении внутрисердечных блокад специалист исключает семейные формы аритмии, врожденные пороки развития. Тромбоцитопения в сочетании с поражением кожи может указывать на внутриутробные инфекции.

Лечение неонатальной волчанки
Если у ребенка выявляются только кожные высыпания, лечение не требуется. Со временем количество материнских антител в крови уменьшается, и симптомы постепенно исчезают. Если на лице и открытых участках тела формируются телеангиэктазии, возможно их удаление с помощью лазера. При болезнях сердца соответствующее лечение подбирает детский кардиолог. Назначение профилактических лекарств для детей с неонатальной волчанкой не рекомендуется.
При выявлении у беременной женщины высоких титров специфических антител, ей назначают индивидуальную программу лечения. Усилия врачей направлены на снижение негативного влияния иммуноглобулинов на организм плода, чтобы предупредить тяжелые формы неонатальной волчанки. Превентивная терапия беременных может включать следующие препараты и методики:
- Фторсодержащие кортикостероиды. Препараты желательно назначать до выявления признаков внутрисердечной блокады у плода. Медикаменты блокируют прогрессирование аритмий при использовании на раннем этапе развития болезни, а при уже сформированной блокаде оказываются неэффективны.
- Внутривенные иммуноглобулины. Современные исследования доказывают результативность такого лечения для уменьшения трансплацентарной передачи антител к плоду. Назначение инъекционных гамма-глобулинов уменьшает риск поражения сердца у ребенка.
- Плазмаферез. Процедура экстракорпорального очищения плазмы крови назначается при высоком титре Ro- и La-антител. Плазмаферез позволяет удалить часть циркулирующих иммуноглобулинов и тем самым уменьшить их передачу через плаценту к ребенку.
Прогноз и профилактика
У большинства пациентов неонатальная волчанка протекает благоприятно. Симптомы поражения кожи и внутренних органов исчезают самопроизвольно к концу первого года жизни ребенка. Менее благоприятный прогноз для младенцев с ВППБ и другими врожденными пороками сердца. При развитии застойной сердечной недостаточности риск летального исхода в грудном возрасте составляет 10%. Такие пациенты требуют регулярного наблюдения у детского кардиолога.
За выполнение превентивных мероприятий отвечают врачи женской консультации. Для профилактики неонатальной волчанки у младенцев необходимо дополнительное обследование беременных женщин с СКВ, болезнью Шегрена и другими аутоиммунными патологиями. Если по результатам диагностики у пациентки обнаруживают антитела La/SSB и Ro/SSА, ей показано пристальное медицинское наблюдение, начиная с 17-18 недели гестации.
2. Неонатальная волчанка/ Макарова Т.П., Вахитов Х.М., Фирсова Н.Н., Мельникова Ю.С.// Российский вестник перинатологии и педиатрии. – 2018. – №63 (6).
3. Неонатальный волчаночный синдром – транзиторность или угроза?/ Котлуткова Н.П., Болбикова Е.В., Юдина А.Е., Крутова А.В.// Практика педиатра. – 2019. – №2.
4. Неонатальная волчанка/ Кошелева Н.М., Алекберова З.С.// Современная ревматология. – 2015. – №9 (4).

В данной статье представлены результаты собственных исследований 18 детей с системной красной волчанкой, представлены клинические особенности данного заболевания.
Ключевые слова: системная красная волчанка, дети, системные заболевания.
Актуальность.Системная красная волчанка (СКВ) — это одна из наиболее тяжелых патологий детского возраста с неизвестной этиологией, сложным иммуноагрессивным патогенезом, характеризующаяся системным поражением внутренних органов, приводящая к инвалидизации больных детей. Примерно у 10–20 % всех больных с СКВ первые симптомы заболевания развиваются до наступления совершеннолетия [2]. В связи с этим, проблема повышения качества диагностики при данном заболевании является чрезвычайно актуальной [1, 3].
Цель исследования.Изучить особенности клинических проявлений СКВ у детей.
Материалы иметоды. Для решения поставленных задач нами обследовано 18 больных с СКВ. Исследования проведены на базе детского кардиоревматологического Центра города Ташкент. Из 18 больных 7 (38,9 %) мальчиков и 11 (61,1 %) девочек в возрасте от 7 до 18 лет. Продолжительность заболевания составляла от 4 месяцев до 7 лет, только у двоих наблюдался дебют заболевания. Среди обследованных нами больных около половины составляли дети со сроком болезни 1–3 года, срок более 5 лет зафиксирован у 2 наблюдаемых детей.
Наследственная предрасположенность по материнской линии была выявлена у 6 (33,3 %) детей, по отцовской у 3 (16,6 %). Установлено, что провоцирующим фактором в развитии СКВ в абсолютном большинстве случаев является инфекция. Профилактика и эффективное лечение инфекционных заболеваний у детей является одним из методов предупреждения данных заболеваний. Причины первой госпитализации разные. 7 (38,9 %) детей, т. е. почти половина, были госпитализированы с направляющим диагнозом «острый гломерулонефрит», так как наблюдались первые признаки болезни в виде отека, гематурии и артериальной гипертензии, ещё у 2 детей симптомы нефрита были выявлены в процессе обследования. У остальных детей непосредственной причиной госпитализации был суставной синдром (4), кожные высыпания (4), лихорадка (3).
Поражения только кожи в виде волчаночной бабочки отмечались только у 8 (44,4 %) наблюдаемых нами больных, и характеризовалась отдельными частями и быстрым исчезновением. У 5 (27,8 %) наблюдаемых нами больных отмечались капилляриты на ладонях и пальцах рук. У всех больных с СКВ, развившейся после гиперинсоляции, наблюдались макуло-папулезные поражения кожи на лице, шее, в области верхней половины грудной клетки и туловища. Также наблюдались поражения слизистой оболочки полости рта (стоматит, энантема). У 95,8 % больных отмечались признаки поражения нервной системы. Клинически это характеризовалось жалобами на головные боли, чувство тяжести в голове, нарушение сна, головокружение. У более чем половины больных выявлены признаки поражения суставов и почек. Поражались как мелкие, так и крупные суставы, но деформации, даже у длительно болеющих детей, не отмечалось. Суставной синдром часто сочетался с миалгиями, что проявлялось мышечной слабостью и болевой реакцией. У 3 детей изначально был поставлен диагноз ювенильный ревматоидный артрит. После тщательной диагностики, также после появления новых клинических симптомов диагноз был изменен на СКВ. Поражения почек начинались с изолированного нефрита с нефротическим синдромом у 3 (16,7 %), с макрогематурией у 2 (11,1 %), протеинурия с микрогаметурией у 2 (11,1 %). У 5 (27,8 %) больных отмечалась артериальная гипертензия и нефротический синдром. У двоих детей со сроком заболевания 5 лет отмечались признаки нарушения функции почек (повышение содержания мочевины, остаточного азота в крови).
У одной трети обследованных нами больных СКВ отмечались признаки поражения сердечно-сосудистой системы, которые характеризовались проявлениями миокардита: боль в области сердца, одышка при физическом нагрузке, тахикардия, систолический шум на верхушке, ослабление первого тона, акцент II тона на легочной артерии.
Поражение ЖКТ отмечалось у 61,1 % наблюдаемых нами больных, и характеризовалась болевым и диспептическим синдромом. Дети жаловались на боли в животе, чаще всего натощак, иногда после приема пищи. Также у детей наблюдались боли в ночное время и на голодный желудок, тошнота, изжога, срыгивание кислотой. У этих детей отмечались повышение аппетита, усиленное слюноотделение. Поражение ЖКТ при СКВ развивается при длительном применении НПВС, глюкокортикоидов, цитостатиков [4].
При общем анализе крови выявлена стойко и необычно высокая СОЭ, анемия, выраженная лейкопения у 5 детей, умеренная лейкопения у 9 детей и значительная тромбоцитопения у 3 больных. При СКВ анемия имеет различное происхождение: прием препаратов особенно цитостатиков, хроническое воспаление (анемия хронического заболевания — АХЗ), аутоиммунный процесс (аутоиммунная гемолитическая анемия). При анализе мочи выявлена лейкоцитурия, гематурия, протеинурия, повышение относительной плотности мочи у детей с поражением мочевыводящих систем. При иммунологическом исследовании результат АНФ был положительным у всех детей.
Выводы. Изучение клинических проявлений и особенностей течения системной красной волчанки у обследованных больных позволило выявить полиорганное поражение, агрессивность течения заболевания у детей, что является причиной частых рецидивов заболевания и неблагоприятного исхода. Это диктует необходимость своевременной диагностики заболевания и назначения адекватной терапии.
- Ибрагимова Д. Т. Внесуставные проявления ревматоидного артрита у детей // Молодой учёный. — 2019. — № 12. — С. 44–46.
- Каледа МИ, Никишина ИП. Системная красная волчанка с ювенильным дебютом: особенности клинической картины и современные подходы к диагностике. Научно-практическая ревматология. 2017;55(5):526–535.
- Хамидуллаева К. Ш., Ибрагимова Д. Т. Состояние органов пищеварения у детей с системной красной волчанкой // IX Терапевтический форум «Актуальные вопросы диагностики и лечения наиболее распрастраненных заболеваний внутренных органов”. 2017. — С. 140–141.
Основные термины (генерируются автоматически): ребенок, больной, системная красная волчанка, заболевание, артериальная гипертензия, поражение, признак поражения, суставной синдром.
Читайте также:

