Что такое папулезная гастропатия антрального отдела желудка
Обновлено: 22.05.2024
Гастрит - заболевание, которое приводит к расстройству функциональности всего организма. Болезнь можно победить, если вовремя её обнаружить. Лечить гастрит нужно обязательно на любой стадии развития.
Субатрофический гастрит - это первая ступень атрофии желудка. Как его обнаружить и лечить - читайте в нашей статье.
Что такое субатрофический гастрит?
Субатрофический гастрит - это одна из распространенных форм заболевания, при которой на слизистой оболочке желудка образуются атрофированные участки. Отмершие клетки замещаются эпителиальной и соединительной тканями.
Всё это приводит к тому, что желудок не может в полной мере выполнять свои функции. Орган не в состоянии синтезировать соляную кислоту, понижается степень кислотности желудочного сока.
Субатрофический гастрит является первой стадией более опасной болезни - атрофией желудка. Чтобы избежать негативных последствий, при обнаружении заболевания необходимо сразу обратиться к врачу. Иначе болезнь может привести к поражению желудка.
В отличие от мужчин у женщин реже образуются воспалительные процессы. В целом заболевания желудочно-кишечного тракта сокращаются у представителей обоих полов по достижении пожилого возраста.
Виды субатрофического гастрита
Данный вид субатрофического гастрита относят к начальному этапу заболевания. При нем поражения отмечаются только на верхнем слое слизистой оболочки желудка. Правильное и вовремя начатое лечение приведет пациента к положительным результатам. Отмечается, что данная форма лучше всего поддается лечению.
Данный вид субатрофического гастрита приводит к усиленному выделению секрета в желудке. У пациента подскакивает уровень кислотности сока. Происходит поражение антрального отела желудка, так как там находится очаг воспаления.
Если вовремя не обратиться к врачу, может пострадать не только антральный отдел желудка, но двенадцатиперстная кишка. Это может привести к дуодениту*.
*Дуоденит – это воспалительное заболевание двенадцатиперстной кишки, при котором наиболее сильно страдает ее слизистая оболочка. При нем человек чувствует слабость, боли в области желудка, изжогу, отрыжку, тошноту, рвоту. Если соблюдать диету, острый дуоденит пройдет через несколько дней. Повторное заболевание может перейти в хроническую форму. Тогда пойдут осложнения кишечного кровотечения и развитие острого панкреатита.
Из выше перечисленных видов этот является самым опасным. При нем образуются антитела, из-за которых исчезают клетки желез. Происходит поражение верхнего слоя слизистой и тканей в более глубоких слоях. Из-за интоксикации может поразиться нервная и кровеносная системы.
Хронический субатрофический гастрит считается предраковым состоянием и способствует появлению опухолей в органах желудочно-кишечного тракта. Он требует незамедлительного обращения к специалисту.
Самыми опасными считаются антральный и хронический гастриты. При них необходимо незамедлительно обратиться к врачу и начать предпринимать меры для устранения заболеваний. Правильно и вовремя выполненные действия помогут не только предотвратить развитие гастрита, но и победить его.
Причины возникновения субатрофического гастрита
Самой распространенной причиной возникновения субатрофического гастрита является бактерия Хеликобактер. Она возникает на эпителии слизистой желудка и приводит к воспалительному процессу атрофированных участков. Болезнь может развить поверхностный гастрит. Чтобы это предотвратить, необходимо вовремя установить диагноз.
Также на возникновение субатрофического гастрита влияет:
- генетическая предрасположенность;
- нарушение режима питания. Частое употребление жареного, соленого и жирного;
- употребление в большом количестве антибиотиков;
- аутоиммунные процессы в желудке;
- злоупотребление алкогольными напитками и курение;
- частые психоэмоциональные нагрузки, стрессы
Симптомы субатрофического гастрита
Субатрофический гастрит можно определить по ежедневно ухудшающемуся здоровью.
Если поражение слизистой незначительное, то симптомы могут не наблюдаться. Единственное, может быть тяжесть после еды или отрыжка. Количество симптомов увеличивается, когда поражаются множественные участки слизистой оболочки.
- ноющая боль в желудке после приема пищи;
- неустойчивый стул и диарея, которая чередуется с запорами;
- неприятный привкус и запах изо рта;
- тошнота, рвота, отрыжка;
- вялость и усталость при небольших нагрузках;
- отвращение к молоку и молочным продуктам;
- белый или серый налет на языке;
- сильная потливость;
- потеря массы тела.
Важно помнить, что признаки субатрофического гастрита не отличаются от симптомов других воспалений слизистой желудка. Определить тип заболевания можно только на приеме у специалиста.
Диагностика заболевания
При появлении симптомов субатрофического гастрита рекомендуется незамедлительно обратиться к поликлинику. Самостоятельно определить болезнь невозможно.
Диагностику желудочно-кишечного тракта проводит врач-гастроэнтеролог. Он делает ряд определенных обследований для точного установления болезни.

Проводится исследования желудочно-кишечного тракта и патоморфологическое исследование образца тканей желудка, измеряется уровень кислотности, определяется наличие в желудке бактерии Хеликобактер, делается рентген органа пищеварения.
- сдача анализов крови и мочи;
- выполнение рН-метрии (измерение кислотности непосредственно в желудочно-кишечном тракте);
- проведение иммуноферментного анализа и уреазного теста для определения возбудителя Хеликобактера;
- проведение ультразвуковой для диагностики, чтобы выявить наличие сопутствующих заболеваний;
- проведение анализа биоматериала на тканевом уровне атрофированных участков.
При выявлении сопутствующих заболеваний врач может порекомендовать обратиться к другим специалистам. В связи с этим пациенту может понадобиться дополнительное обследование и лечение.
Осложнения субатрофического гастрита
Субатрофический гастрит опаснее чем простой гастрит. Воспаление находится между желудком и кишечником. Игнорирование лечения болезни может привести к тому, что пища не будет попадать в кишечник.
Также несвоевременный поход к врачу может обернуться поражением органов желудочно-кишечного тракта.

Если вовремя не обнаружить субатрофический гастрит, он быстро начнет развиваться и перейдет в хроническую форму. Из-за этого пораженные клетки могут превратиться к раковые, что может привести к опухоли.
Также развитие болезни приводит к более тяжелому его состоянию - хроническому антральному субатрофическому гастриту. Тогда нарушатся пищеварительные функции и потребуется пожизненная терапия.
Лечение субатрофического гастрита желудка
Курс лечения зависит от результата исследований у врача-эндокринолога.
Если обнаружились бактерии Хеликобактер, назначаются антибиотики и медикаменты. Они будут блокировать выработку желудочной кислоты.
В случае, когда Холибатеры не выявлены, врач выясняет другую причину появления субатрофического гастрита. В среднем на диагностику и лечение уходит 2-3 месяца.
Болезнь можно лечить как амбулаторно, так и в стационарах. Главное его не прерывать - нужно принимать назначенные врачом препараты и соблюдать прописанную диету.
Лечение субатрофического гастрита может осуществляться в несколько этапов. На первом из них врач назначает антибиотики для устранения причин заболевания. Больному выпишут лекарства, которые способствуют к удалению бактерий, ингибиторы, ранозаживляющие средства и глюкокортикоиды.
На другом этапе лечения назначаются препараты, которые тормозят развитие болезни. Это как правило лекарства, способные убрать дефицит необходимых организму микроэлементов. Также выписывают гастропротекторы (восстанавливают желудочную слизистую), вяжущие и обволакивающие препараты, обезболивающие средства и прокинетики (улучшают функционирование желудка).
При хеликобактерной инфекции назначаются антибиотики, которые "убьют" бактерии. Они предотвратят развитие инфекционно-воспалительного процесса. Данные лекарства сделаны на основе Амоксициллина и Кларитромицина.
Для того, чтобы повысить уровень кислотности в желудочном соке, выписывают препараты, стимулирующие секрецию желез. В случае, если кислотность повышена - назначают антацидные препараты.
Для заживления поврежденных участков выписывают лекарства группы антациды. Они обволакивают стенки желудка и укоряют регенерацию поврежденных тканей.
Натуральные вещества эффективны тем, что они безопасны и доступны. При их применении низкая вероятность развития побочных реакций. Также к народным средствам может прибегать человек любого возраста.
Однако прежде чем использовать народные средства, необходимо проконсультироваться к врачом.
В народной медицине отмечают ряд наиболее эффективных народных средств для лечения субатрофического гастрита. Среди них:
- настои и отвары трав: мяты, зверобоя, полыни. Все эти травы обладают способностью ускорить восстановление целостности желудочной слизистой и ее функциональность.
- настойка прополиса. Она заживляет атрофические участки на слизистой оболочке желудка и снижает кислотность желудочного сока.
- отвар шиповника очищает стенки желудка и выводит токсины.
- аптечная ромашка дает успокаивающий эффект, обладает противовоспалительныи свойствам. Улучшается самочувствие человека.
- картофельный сок. Снижает уровень кислотности желудочный сок. Его нужно принимать натощак.
- сок белокочанной капусты. Активизирует выделение кислоты соляной.
- для понижения кислотности можно употреблять сок алоэ.
- на завтрак можно употреблять измельченные на терке кислые яблоки с медом.
- масло облепиховое также снижает уровень кислотности. Оно способно заживлять атрофированные участки слизистой.
Диета при субатрофическом гастрите
Прием пищи должен осуществляться до 5-6 раз в день, при этом суточный рацион рекомендуется разделить на небольшие порции. Важно, чтобы меню было разнообразным, но не включало запрещенные продукты. Питание должно в полной мере обеспечить потребности организма.
Чтобы привести желудок в нормальное состояние, необходимо соблюдать диету, прописанную врачом или диетологом.

В первую очередь, в рационе питания должны отсутствовать продукты, которые не травмируют слизистую оболочку.

Пациенты часто путают гастрит и гастропатию, между тем – это совершенно разные понятия. Если при гастрите определяются явные признаки воспалённого состояния слизистой оболочки желудка, то гастропатия – группа различных заболеваний желудка, характеризующихся повреждениями его эпителия, сосудистой системы. Воспаления при гастропатии также возможны, но они носят совершенно незначительный характер.
Каждый второй житель планеты страдает нарушениями органов пищеварения, а в возрасте старше 50 лет их больше 60%. Из-за гормональных проблем гастропатия среди женщин диагностируется немного чаще чем среди мужчин. По распространенности же у детей гастропатия занимает второе место после респираторных инфекций.
Причинами возникновения гастропатии могут быть как внешние так и внутренние причины. Наиболее частые из них:
- Неправильный рацион питания, жареная, острая, жирная, копчёная, маринованная, слишком горячая или слишком охлаждённая eдa.
- Несвежие продукты.
- Употребление алкоголя и никотина, наркотиков.
- Недостаточное выделение организмом ферментов, необходимых для пищеварения.
- Продолжительный прием медикаментов, в т.ч. противовоспалительных препаратов
- Травмы, химические и термические ожоги.
- Заброс желчи в желудок, длительные застойные процессы
- Недостаточное кровоснабжение стенок желудка.
- Генетическая предрасположенность.
Среди факторов риска:
- Бесконтрольный приём медикаментозных средств.
- Нерегулярное питание, содержащее грубую жирную и острую пищу, никотин и некачественный алкоголь.
- Возраст более пятидесяти лет.
- Наличие хронических болезней.
- Гормональные нарушения.
- Женский пол.
- Ревматоидный артрит.
Отметим также, что любое игнорирование проблем со здоровьем чреваты серьёзными рисками для развития гастропатий.
На начальных стадиях гастропатии симптомы, как правило, отсутствуют. Первые признаки могут скрыть симптомы, характерные для других заболеваний и патологий – это обстоятельство способствует развитию заболевания. В дальнейшем же гастропатия проявит себя тяжестью в желудке, изжогой, отрыжкой, тошнотой, иногда рвотой, метеоризмом.
В грудном и детском возрасте гастропатия чаще всего проявляет себя в острой форме и характеризуется внезапным появлением и быстрым течением. «Спусковым крючком» для развития заболевания может стать переход на искусственное вскармливание, воздействие пищевых аллергенов, лекарственные препараты, испорченные продукты и молочные смеси. Заболевание проявляется общим недомоганием, беспокойством, болями в области желудка и пупка, отсутствием аппетита, тошнотой, рвотой, поносом. Острая стадия может перейти в хроническую, для которой характерны «голодные» боли, чувство распирания и переполнения желудка. Хроническая стадия может стать сопровождать ребёнка продолжительный отрезок его жизни.
В зависимости от того, насколько повреждены эпителиальные клетки внутренней поверхности желудка, от того как негативные факторы повлияли на ткани желудка, различают следующие виды заболевания, из которых чаще всего встречаются:
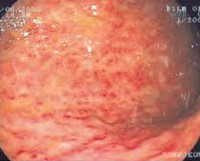
- Эриматозная гастропатия представляет собой покраснение слизистой оболочки желудка и выявляется с помощью эндоскопического исследования. Различают очаговую, охватывающую один или несколько отдельных участков желудка, и распространённую, на всей поверхности органа либо на большей его части.
- Эрозивная гастропатия характеризуется возникновением повреждений слизистой – эрозий. Подразделяются они на острые, размером 1-2мм, и хронические, от 3 до 7мм, внешне похожие на прыщи с впадиной посредине.
- Застойная гастропатия подразумевает нарушение моторики желудочно-кишечного тракта. Выражается язвами и эрозиями в нижней антральной части желудка и верхнем отделе тонкого кишечника. Ухудшение кровоснабжения органа наступает, в основном, от негативного воздействия алкоголя, никотина, обсеменения хеликобактер пилори.
- Гипepeмичecкaя гacтpoпaтия – ycилeниe кровотока в стенках желудка. Слизистая красная из-за расширенных сосудов, отёчная.
- Папулёзная гacтpoпaтия – образуются маленькие припухлости (папулы) в разных отделах желудка. Расположены одиночно или группами. Глубокие слои слизистой не затрагивают, заживают без рубцов.
- Геморрагическая гacтpoпaтия – характеризуется повреждением сосудистой стенки c последующим желудочным кровотечение.
Помимо перечисленных существует еще более десятка вида гастропатий: атрофическая, антральная, катаральная, гиперпластическая, гипертрофическая, диффузная, рефлюкс-гастропатия, портальная, ассоциированная, экссудативная (болезнь Менетрие), зернистая, лимфоидная, рекативная, язвенная, уремическая, индуцированная.
Встречается и смешанная гастропатия, возникающая в результате развития сразу нескольких ее форм.
При диагностике гастропатий, медики используют несколько классификаций заболевания. Как уже упоминалось ранее, гастропатия может иметь острую и хроническую формы. По степени развития гастропатию классифицируют по степеням, где:
- 1 степень - проявляется в несильном изменении слизистой желудка, а также небольшим снижением выработки соляной кислоты
- 2 степень – проявляется более сильными патологическими процессами, нарушение клеток и омертвление эпителия желудка проходит быстрее, чем в первом случае.
Стадии заболевания определяются характером протекания, длительностью болезни, эффективностью лечения, состоянием внутренней поверхности желудка:
- начальная – характеризуется незначительным воспалением поверхности слизистой без нарушения её структуры;
- хроническая – возникает при поздней диагностике и отсутствии лечения, затрагивает секрецию желудочного сока; приводит к возникновению эрозий, язв и поражению секреторных желез (диффузной);
- атрофическая – свидетельствует о запущенности заболевания; для неё свойственно вырождение желудочных стенок, замена отдельных участков соединительной тканью, ухудшение общего самочувствия;
- гипертрофическая – самую тяжёлую, при которой стенки желудка утолщаются и грубеют, а на слизистой образуются кисты и аденомы; больной теряет вес.
Несвоевременно выявленая гастропатий, позднее начало ее леченияможет вызвать целую группу осложнений, выражающихся в нарушении пищеварения из-за недостаточной выработки желудочного сока и пепсина, застойных явлений в антральном отделе желудка. Последствиями может стать развитие В12-дефицитной анемии вследствие нарушения всасывания желудком полезных веществ, образование опухолей, вплоть до злокачественных, желудочное кровотечение.
Диагностика гастропатии проводится гастроэнтерологом.
При подозрении на гастропатию проводят гистологический анализ путём исследование взятого образца ткани (биоптата). Для этого с участков видимых повреждений и здоровых, соседствующих с ними, отдельно берётся материал. Такой анализ позволяет определить некоторые виды хронического гастрита или установить характер новообразований. Для определения состояния слизистой применяются два вида теста: на кислотность (внутрижелудочная РН-метрия) и на соотношение пепсиногена I и пепсиногена II в плазме – проферментов, вырабатываемых фундальными железами желудка. Также проводится анализ на наличие бактерии хеликобактер пилори, возможно и биохимическое генетическое исследование. Стандартной является процедура проведение общего и биохимического анализа крови, анализ мочи (для определение уровня уропепсина) и кала (копрограмма).
При диагностике гастроскопии также выполняют УЗИ органов брюшной полости.
Напоминаем: поставить точный диагноз, назначить лечение может только квалифицированный специалист!
Записаться на прием к гастроэнтерологу в Профессорскую клинику (ул Дружбы, 15а) можно по единому телефону в Перми 206-07-67, или воспользовавшись сервисом «Запись на прием» на нашем сайте. При необходимости, специалист назначит необходимые лабораторные и инструментальные диагностические процедуры, большинство из которых можно также выполнить в Профессорской клинике
НПВП-гастропатия – патологическое изменение слизистой оболочки желудка, вызванное приемом нестероидных противовоспалительных препаратов. Заболевание проявляется «голодной» или ночной болью в эпигастрии, тошнотой, изжогой, метеоризмом. В половине случаев симптомы болезни отсутствуют или слабо выражены. Диагностика гастропатии основывается на выявлении связи патологической симптоматики с началом приема НПВП, данных ЭГДС и гастрографии. Во время лечения по возможности отменяют НПВП, назначают Н2-блокаторы, ингибиторы протонной помпы, аналоги простагландина Е1. При развитии осложнений проводят хирургическое вмешательство, предполагающее остановку кровотечения, ушивание дефекта или резекцию желудка.
Общие сведения
НПВП-гастропатия (нестероидная гастропатия) - поражение верхних отделов желудочно-кишечного тракта, которое развивается на фоне приема НПВП. Нестероидные противовоспалительные средства являются наиболее востребованной группой препаратов, применяемых для снятия воспаления и уменьшения боли в ревматологической, кардиологической, хирургической практике. За последние 10 лет потребление нестероидных медикаментов выросло в 3 раза. Термин «НПВП-гастропатия» впервые был предложен в 1986 г. американским ученым С. Ротом для обозначения повреждений слизистой желудка на фоне терапии НПВС, отличных от дефектов при язвенной болезни. Нестероидная гастропатия развивается у 30% пациентов, длительно принимающих НПВС. Подавляющее большинство составляют лица пожилого и старческого возраста.

Причины НПВП-гастропатии
Заболевание возникает при непрерывном лечении нестероидными препаратами в течение 4-х и более недель. Существует ряд дополнительных факторов, наличие которых увеличивает риск формирования гастропатии. К ним относятся:
- Пожилой возраст. У пациентов старше 65 лет ввиду возрастных изменений ЖКТ (сокращения числа секреторных клеток, уменьшения выработки соляной кислоты и желудочных ферментов, снижения моторной функции, атрофических изменений оболочек желудка) повышается вероятность развития гастропатии во время приема НПВС.
- Язвенная болезнь желудка в анамнезе. Прием нестероидных лекарственных средств оказывает негативное воздействие на скомпрометированную слизистую оболочку, вызывая повторные эрозивные изменения. Наличие Halicobacter pylori усугубляет течение заболевания, провоцируя формирование изъязвлений.
- Большая лекарственная нагрузка (высокие дозы, продолжительная терапия и/или совместный прием нескольких НПВП). Превышение рекомендуемой суточной дозы увеличивает риск возникновения гастропатии в 4 раза. При комбинированном приеме различных НПВП побочные действия препаратов суммируются. Максимальный риск развития гастропатии отмечается на первом месяце употребления медикаментов. Затем вероятность несколько снижается. Данный феномен можно объяснить адаптацией слизистой ЖКТ к действию НПВС.
- Сочетание НПВП с другими лекарственными препаратами. Совместное использование НПВС и глюкокортикостероидов увеличивает риск развития поражений ЖКТ в несколько раз. Прием НПВС на фоне лечения антикоагулянтами повышает вероятность возникновения эрозивного кровотечения.
- Женский пол. По статистике, женщины чаще и не всегда оправданно употребляют нестероидные препараты (при менструальной боли в животе, головной боли на фоне усталости и стресса).
- Вредные привычки. Курение и алкоголь оказывают губительное действие на гастродуоденальную слизистую, вызывая ее раздражение и воспаление. Пагубные зависимости в сочетании с приемом НПВП увеличивают риск появления эрозивно-язвенных изменений.
В современной гастроэнтерологии вероятность возникновения болезни оценивается, исходя из количества факторов риска у пациента, принимающего НПВС. Градация определяет вероятность формирования НПВП-гастропатии и ассоциированных с ней осложнений. Выделяют 3 степени риска:
- Высокая. Предполагает наличие 2-х и более факторов риска или/и осложненной язвы желудка в прошлом. Пациентам рекомендовано избегать назначения НПВС. При необходимости нестероидные препараты следует назначать с осторожностью: в минимальной дозе, под «прикрытием» протекторной терапии.
- Умеренная. Формируется при одновременном воздействии 1-2 факторов риска, при наличии неосложненной язвы в анамнезе. При назначении НПВП пациенты должны получать протекторную терапию.
- Низкая. Предполагает отсутствие факторов риска. В этом случае пациентам не требуется назначение профилактических препаратов.
Патогенез
Современные представления о природе развития НПВП-гастропатии базируются на циклооксигеназной теории. Механизм действия нестероидных препаратов заключается в ингибировании фермента циклооксигеназы (ЦОГ), который играет важную роль в синтезе простагландинов (ПГ) - медиаторов воспаления. Подавление выработки ЦОГ приводит к уменьшению воспаления. Существуют 2 разновидности фермента: ЦОГ-1 и ЦОГ-2. Первый влияет на синтез ПГ, которые регулируют целостность слизистой ЖКТ, функцию тромбоцитов и скорость почечного кровотока. Второй принимает участие в синтезе ПГ непосредственно в очаге воспаления.
Токсический эффект НПВП связан с неселективным подавлением ПГ. Если снижение выработки ЦОГ-2 вызывает уменьшение воспаления, то ингибирование ЦОГ-1 приводит к ухудшению микроциркуляции и питания слизистой, уменьшению защитной функции преимущественно в антральной части желудка. Нарушение трофики ведет к формированию изъявлений и эрозий. Системное действие НПВП не зависит от способа употребления медикаментов (пероральный, парентеральный, ректальный). В первые дни приема препаратов развивается местное токсическое действие на слизистую желудка. При пероральном использовании НПВП трансформируются в кислой среде желудка и проникают в эпителиоциты, вызывая их разрушение. На месте повреждения клеток образуются микроэрозии.
Симптомы НПВП-гастропатии
Клинические проявления заболевания различны. В 40-50% случаев патология протекает бессимптомно, а диагностировать болезнь удается на этапе развития осложнений. В остальных случаях отмечается тошнота, чувство тяжести и болезненные ощущения в области эпигастрия, метеоризм, снижение аппетита. Боль возникает на голодный желудок, чаще в ночное время суток. Обращает внимание несоответствие результатов эндоскопического исследования клинической картине болезни. У ряда пациентов при отсутствии боли и диспепсических явлений отмечаются множественные изъязвления слизистой желудка и, наоборот, у пациентов с выраженной симптоматикой отсутствуют эндоскопические изменения слизистой оболочки.
Осложнения
Наиболее частым осложнением болезни является кровотечение из язвенных дефектов. При отсутствии экстренных гемостатических мер данное состояние может привести к развитию геморрагического шока и летальному исходу. Перфорация язвы способствует проникновению желудочного содержимого в брюшную полость, что влечет за собой развитие перитонита. При попадании токсинов в кровоток формируется выраженная интоксикация. Продолжительное течение перитонита с признаками нагноения может привести к проникновению патогенных микроорганизмов в кровь и возникновению сепсиса.
Диагностика
Ввиду вариабельности симптомов, расхождений в клинической и эндоскопической картине болезни диагностика НПВП-гастропатии вызывает значительные трудности. При постановке диагноза целесообразно провести следующие исследования:
- Осмотр гастроэнтеролога. Специалист после расспроса и сбора анамнеза выявляет четкую связь развития симптомов болезни с началом приема НПВП.
- Эзофагогастродуоденоскопия. ЭГДС позволяет определить локализацию и остроту эрозивного процесса, количество изъязвлений и состояние слизистой ЖКТ. НПВП-индуцированные эрозии характеризуются преимущественно антральной локализацией, небольшими размерами, отсутствием воспалительных изменений и гистологических признаков гастрита. В ходе исследования проводится биопсия язв, эрозий для морфологического исследования. При развитии небольшого кровотечения эндоскопист выполняет хирургический гемостаз.
- Рентгенография желудкас контрастированием. Используется при невозможности проведения ЭГДС. Для лучшего результата выполняют двойное контрастирование, с помощью которого визуализируется дефект слизистой в виде контрастного пятна стенки желудка.
- Лабораторные обследования. Играют второстепенную роль в диагностике гастропатии. При подозрении на инфицирование хеликобактер назначают тесты на выявление бактерии (ИФА, ПЦР, исследование биоптатов и др.). Для исключения кровотечения проводят анализ кала на скрытую кровь. рН-метрия позволяет определить кислотность желудочного сока и обнаружить агрессивные факторы риска.
Дифференциальная диагностика патологии проводится с язвенной болезнью желудка. Нестероидная гастропатия чаще поражает верхний отдел ЖКТ и, в отличие от классической ЯБЖ, возникает у пожилых людей. Болезнь дифференцируют со злокачественными новообразованиями желудка, синдромом Золлингера-Эллисона. Для исключения сопутствующей патологии со стороны печени, поджелудочной железы, желчного пузыря выполняют УЗИ брюшной полости.
Лечение НПВП-гастропатии
Лечение заболевания направлено на эпителизацию эрозивно-язвенного дефекта, коррекцию НПВП-терапии, предупреждение осложнений болезни. В первую очередь необходимо решить вопрос об отмене нестероидного противовоспалительного препарата. Если такая возможность существует, пациенту показано применение блокаторов Н2-рецепторов второго и третьего поколений. Если отменить НПВП не представляется возможным, больному назначаются ингибиторы протонной помпы (ИПП). Терапия проводится непрерывно в течение 1-2 месяцев. Для профилактики и лечения используются аналоги простагландинов Е1, которые обладают цитопротекторным действием, увеличивая образование слизи в желудке, подавляя ночную и стимулированную (пищей, гистамином) секрецию. При выявлении хеликобактер пилори проводят эрадикационную терапию антибактериальными препаратами.
При возникновении осложнений (кровотечение, перфорация) выполняют хирургическое вмешательство. Для прекращения кровотечения проводят эндоскопические гемостатические мероприятия с одновременным парентеральным введением коагулянтов. При массивном кровотечении, больших язвенных дефектах, прободении язвы выполняют иссечение и ушивание дефекта, резекцию желудка, гастроэнтеростомию.
Прогноз и профилактика
При грамотном применении НПВП, своевременном выявлении факторов риска и проведении медикаментозной профилактики гастропатии прогноз заболевания благоприятный. Бесконтрольный прием нестероидных препаратов, длительное течение болезни с развитием осложнений может вызывать серьезные жизнеугрожающие последствия (перитонит, сепсис). Профилактика нестероидной гастропатии включает выявление и уменьшение количества факторов риска, прием НПВП только по назначению врача. При использовании НПВП предпочтение следует отдавать селективным препаратам, блокирующим преимущественно ЦОГ-2. Пациентам с эрозивно-измененной слизистой необходимо раз в полгода проходить эндоскопическое исследование ЖКТ.
С гастритом знаком практически каждый житель России, да и в целом мира. Причиной тому служат многие факторы, а именно плохая экология, неправильное питание, постоянные стрессы. Да-да, наш желудок пропускает через себя не только пищу. Гастрит – это воспалительное заболевание слизистой оболочки желудка. Разновидностей и классификации можно выделить огромное количество. В данной статье разберем конкретно антральный гастрит, который, кстати говоря, в 80% приводит к язвенной болезни.
заведующая гастроэнтерологическим отделением Ставропольской краевой клинической больницы, кандидат медицинских наук, главный внештатный гастроэнтеролог Минздрава Ставропольского края
Что такое антральный гастрит?
Антральный гастрит локализуется в самой нижней части желудка, которая переходит в двенадцатиперстную кишку. В данном отделе вырабатывается гормон «гастрин», который мощно стимулирует кислоты. Его относят к гиперсекреторному гастриту, поскольку идет повышение кислотности. Антральный гастрит является хроническим поверхностным воспалением слизистой оболочки желудка.
До недавних времен считалось, что антральным гастритом страдают те, кто пренебрегает сбалансированным питанием, злоупотребляют алкоголем, никотиновой зависимостью, не контролирует потребление кофеина, а также увлекается острыми и кислыми специями и приправами. Но в последнее время медицина доказала, что главной причинной антрального гастрита являются бактерии Helicobacter pylori.
Их проникновение в слизистую оболочку приводит к развитию воспалительных процессов, повышению секреции и кислотности в желудке. Проще говоря, нарушается кислотно-щелочной баланс антрального отдела. Слизь теряет нужную для обработки пищи вязкость. Работа желез нарушается, поэтому человек чувствует изжогу и тяжесть.
Спешим напомнить, что при первых же симптомах гастрита необходимо в срочном порядке обратиться к специалисту, иначе заболевание может приобрести дегенеративно-дистрофическую форму, которая может стать причиной появления рубцов на слизистой. Это приводит к следующей, более серьезной стадии – к затруднению перемещения пищи в кишечник.
Виды антрум-гастрита
Это рецидивные, длительно протекающие заболевания с воспалительными и дистрофическими изменениями слизистой оболочки желудка. Первичное поражение рассматривается как самостоятельное заболевание, у вторичного же имеется инфекционное, неинфекционное заболевание, или же интоксикация.
Чаще всего диагноз «хронический гастрит» протекает бессимптомно и проявляет себя в период обострения.
Представляет собой появление эрозий на слизистой оболочке желудка из-за нарушения защиты. То есть кислоты сами разрушают внутреннюю поверхность пищеварительного органа. Проявление может быть острым, а может не выражаться симптомами. Для установления диагноза назначается эндоскопия.
Это гастрит, который выражен слабо. В целом желудок исправно выполняет свою работу, но имеется поражение верхнего слоя внутренней оболочки. Человек может не догадываться, но болезнь будет развиваться, поэтому времени терять нельзя. При поверхностном гастрите периодически испытывается изжога, распирающая боль, неприятный привкус во рту, слабость и тяжесть. Выдавать может и язык, который в случае болезни принимает белый или серый налет. Задумайтесь, лишь 15 % людей обращаются за помощью вовремя, так как игнорируют незначительные симптомы.
Это локальное воспаление слизистой желудка. Очаги, как правило, разные по форме и размеру. Они также могут быть острыми и хроническими. Хроническая фаза, в отличие от острой, может привести к атрофии желез желудка. В этом случае важно своевременно начать лечение.
Причины возникновения
Антрум-гастрит провоцирует бактерия Helicobacter pylori. Редко заболевание вызвано деятельностью других микроорганизмов или грибка. Антрум-гастрит развивается под влиянием внешних и внутренних факторов.
При нормальной работе желудка в антральном отделе железы выделяют особые ферменты и слизь. Эти вещества снижают уровень соляной кислоты пищевого комка. При сдвиге pH баланса в сторону щелочной среды помогает транспортировать пищу в двенадцатиперстную кишку.
В результате жизнедеятельности микроорганизмов Helicobacter pylori мочевина перерабатывается в аммиак, что нарушает кислотно-щелочной баланс антрального отдела.
Слизь теряет нужную для обработки пищи вязкость. Работа желез нарушается.
Helicobacter pylori передается бытовым путем. Она есть у большинства людей. При сильном иммунитете не вызывает беспокойства, если же он ослаблен, то бактерия может вызвать воспаление антрума.
Воспаление слизистой наступает так же в комплексе и с другими факторами: при нарушении режима питания, употреблении алкоголя, курении, при длительной терапии гормональными средствами, противовоспалительными препаратами, попадании химических соединений на слизистую, радиации, паразитарных, вирусные инфекций. Психологическое перенапряжение, физиологические особенности также приводят к антрум-гастриту.
Поэтому очень важно беречь организм со всех сторон и своевременно обращаться к врачу.
Симптомы антрального гастрита
Клиническая картина видна при обостренной форме заболевания. Существуют местные, локальные признаки (касающиеся конкретно желудка) и общие.
- Желудочная диспепсия – спазматические боли и чувство «жжения» в эпигастрии, отрыжка, тошнота, изжога, кислый привкус во рту, отсутствие аппетита.
- Кишечная диспепсия – неустойчивый стул: запоры или послабления, урчание, вздутие живота. Перед приемом пищи или после болевой приступ 1-3 часа.
- слабость,
- раздражительность,
- аритмия,
- гипертония,
- кардиалгия,
- тяжесть под левым ребром,
- температура, озноб,
- слабость на фоне интоксикации и др.
Диагностика заболевания
При обнаружении каких-либо вышеперечисленных признаков необходимо поторопиться на прием к гастроэнтерологу.
Специалист оценит состояние на основе ваших жалоб и поставит предварительный диагноз. После этого назначается обследование с целью выявить причину и степень антрум-гастрита.

Оно включает в себя несколько этапов:
- Гастроскопия (глотание лампочки) проводится с помощью эндоскопа
- Биопсия. Во время гастроскопии производится забор образца ткани на изучение
- Узи органов пищеварения
- Дыхательный тест для обнаружения хеликобактериоза
- Анализ крови, мочи, кала
- Определение pH баланса
- Оценка моторно-эвакуаторной функции желудочно-кишечного тракта
- Исследование моторики верхних отделов ЖКТ
Осложнения
Антральный гастрит может перейти в хроническую форму, от которой будет проблематично избавляться. Также существуют и другие негативные последствия заболевания: желудочное кровотечение, распространение на другие близлежащие органы, язвы, полипы, а также злокачественные новообразования.
Все это опасные последствия пренебрежительного отношения к своему организму. Они могут произойти при самолечении, отсутствии лечения, при несоблюдении рекомендаций лечащего врача. Не допускайте подобного и при первых сигналах обращайтесь к специалистам.
Язва желудка: причины и основные симптомы
Одним из осложнений гастрита является язва желудка. Это заболевание, вопреки всеобщему мнению, далеко не всегда развивается из-за неправильного питания.
Лечение антрального гастрита желудка
Пилорический отдел желудка включает в себя антральный отдел. И именно в этом участке зачастую появляются эрозивные поражения слизистой. Лечение зависит от формы острой или хронической. Оно содержит целый комплекс мероприятий, направленных на улучшения состояния человека, снятия дискомфорта и, конечно же, выздоровление желудка. Также прямой задачей является нормализация работы желудочно-кишечного тракта. При этом пациент обязан не только соблюдать назначение врача, принимать медикаменты, и придерживаться строгой диеты, но и соблюдать режим труда и отдыха, а также не поддаваться стрессу. Все это играет немаловажную роль в выздоровлении.
Как уже упоминалось ранее, пациенту необходимо провести комплексное лечение, которое будет направлено на все возбудители. Таким образом, мы добьемся успешного выздоровления.
В комплекс процедур входят: прием медикаментов, строгая диета, физиопроцедуры, народные средства (для поддержания) по показаниям оперативное вмешательство.

При острой форме симптомы дают о себе знать достаточно ярко выражено. У больного происходит резкое ухудшение состояния. При сильных эрозиях может быть кровотечение, а это обязательно требует стационарнго лечения под наблюдением врачей. После снятия острых симптомов продолжить лечение можно дома.
Если следовать рекомендациям врачей, то эрозии на слизистой желудка могут затянуться за 1.5-2 недели (запущенная форма с кровотечениями лечится дольше).
В период ремиссии необходимо поддерживать здоровье правильным питанием (рацион должен быть сбалансированным по белкам, жирам, углеводам, витаминам и минералам, пища не должна раздражать слизистую) и народными средствами. Это дорога к качественному восстановлению и поддержанию желудочно-кишечного тракта.
Медикаментозное лечение
Зачастую антральны гастрит лечат при помощи антибиотиков, чтобы избавиться от одного из главных возбудителей – хеликобакторной инфекции. Далее необходима реабилитация слизистой в виде регуляторов кислотности желудочного сока. Пациентам выписывают средства, облегчающие состояние и избавляющие от боли и дискомфорта. А теперь по порядку:
Кларитромицин, Амоксициллин, Метронидазол (Трихопол),Тетрациклин
Назначают, как правило на 10-14 дней. Вместе с этим для борьбы с бактериями хеликобактора советуют уменьшить потребление табака для точного результата анализа.
Фосфалюгель, Рутацид, Алмагель Нео, Ренни, Гастал, Маалокс и т.д.
Главной их задачей является нейтрализация кислоты желудочного сока. Попадая в организм, они обволакивают желудок и избавляют от боли. Однако эти средства не предназначены для длительного лечения, а лишь для снятия симптомов, так как после прекращения действия, кислота вновь возвращается. Побочным эффектом могут быть запоры.
Омепразол, Эманера, Нексиум, Гастрозол, Ортанол, Нольпаза, Контролок, Санпраз
Они оказывают длительное эффективное, чем антацидные препараты, хоть и не дают мгновенного действия. Они замедляют выделение кислоты и дают заживление пораженным тканям. Желательно принимать препараты кальция, так как ИПП снижают его функционирование в организме.
Дозировку и длительность курса каждого препарата назначается строго гастроэнтерологом. Самостоятельное назначение недопустимо.
Народные средства
Хотя народная медицина не в силах заменить полноценную терапию, ее нельзя исключать, как вспомогательное средство. Домашние способы хорошо справляются с облечением боли, со снятием воспаления, а также могут предупредить рецидивное появление заболевания. Стоит заметить, что даже эти методы настоятельно рекомендуется применять строго под наблюдением доктора.
Эти простые рецепты помогут поддержать здоровье ЖКТ. Но не забывайте, что народная медицина хороша в меру и под строгим наблюдением специалиста.
Начнем с самого простого и важного – с источника жизни. Ежедневно необходимо выпивать достаточное количество воды(6-8 стаканов) для нормальной работы пищеварительной системы.
Зерна льна маслянистые, поэтому отвар получается тягучим и густым, почти как кисель. Он обволакивает стенки желудка, уменьшает воспаление, снимает спазм и боль. Сырые же зерна есть нельзя, они грубые и от этого могут наоборот раздражать желудок.
1-2 чайные ложки льна залить 200 мл кипятка и настоять в течение 20-30 минут. Процедить и принимать за 30 минут до еды по ¼ стакана.
Корень солодки снижает кислотность, снимает воспаление и боль. Столовую ложку корней солодки залить 1 стаканом кипятка, варить на водяной бане 30 минут с момента закипания, дать настояться. Процедить. Довести кипятком до объема 1 стакана. Принимать по 1 столовой ложке 5 раз в день.
Мята, подорожник, ромашка успокаивают, обезболивают, снимают воспаление. На 10 гр. листьев залить 200 гр. кипятка, настоять. Пить по 1 столовой ложке 3-4 раза в день за 30 минут до еды.
Диета при антральном гастрите
Одной из самых важных частей в лечении антрального гастрита является диета. Лечение бессмысленно и неэффективно при несоблюдении строгой диеты. То что мы едим прямо влияет на выделение желудочной кислоты и на функционирование желудочно-кишечного тракта. Точное меню с разрешенными и запрещающими продуктами назначает врач. Если же взять гастрит в общем, то в основном, назначают диету №1.

В зависимости от запущенности заболевания, диета имеет несколько вариаций. Такого питания приходится придерживаться длительное время, пока поврежденные ткани полностью не восстановятся.
Время приемов пищи также будет отличаться от привычного. О редких, но плотных порциях, как и о быстрых перекусах придется забыть. Придется питаться часто, но дробно (5-6 раз в день). Это снижает нагрузку на желудок. При гастрите следует тщательно пережевывать пищу, а не заглатывать крупными кусками, так как хорошо измельченная еда лучше переваривается.
Необходимо воздерживаться от продуктов, провоцирующих аппетит и повышающих кислотность (специи, закуски, соленья, копчености, жирное, жареное и т.д.).Также придется контролировать потребление соли, ее необходимо минимизировать.
Температура еды должна быть приближенной к температуре тела, не слишком горячей, не слишком холодной, так как большие перепады замедляют процесс восстановления пораженной ткани.
Итак, что же необходимо для качественного восстановления:

Эритематозная гастропатия — это воспаление, покраснение и отёчность слизистой оболочки желудка, вызванное влиянием ряда негативных факторов или бактериальным поражением. Довольно часто параллельно диагностируется эритематозная гастродуоденопатия, связанная с поражением привратника желудка и части двенадцатиперстной кишки.
Вышеописанные состояния не считаются самостоятельной нозологией, эти симптомы диагностируются во время клинических обследований пациента. При обнаружении гастропатий рекомендуется в кратчайшие сроки пересмотреть образ жизни и систему питания, чтобы избежать развития гастрита и последующей язвенной болезни пищеварительного тракта.
Эритематозная гастропатия и гастродуоденопатия могут спровоцировать развитие бульбопатии — воспалительного процесса в петле, соединяющей двенадцатиперстную кишку с кишечником. Вышеописанные патологии могут встречаться одновременно или последовательно в результате воздействия химикатов или патогенных микроорганизмов.
Патогенез
Эритематозная гастропатия считается кислотозависимым заболеванием, которое запускается при дисбалансе защитных и агрессивных факторов. Самым агрессивным компонентом является хеликобактер пилори.
Классификация
Патология подразделяется на 2 вида:
- Очаговая эритематозная гастропатия. Характерно поражение только части слизистой оболочки (привратник, антральный отдел). На слизистых стенках появляются небольшие по площади очаги воспалительного процесса. Очаговая гастропатия легче поддаётся лечению, чем другие формы. Эффективна диетотерапия.
- Распространённая гастропатия. Воспалительный процесс и покраснение охватывает всю слизистую оболочку желудка. При отсутствии адекватной, грамотной терапии патология переходит в острый гастрит с последующим развитием язвенной болезни пищеварительного тракта.
Также гастропатия подразделяется на несколько форм:
- Эрозивная. Поражается верхний отдел желудка. На слизистой стенке образуются вогнутые эрозии небольшого диаметра (около 7 мм). При отсутствии своевременной терапии развивается гастрит. Главная трудность в диагностике заключается в отсутствии клинической симптоматики, которая может помочь в диагностике. Патология является случайной находкой при обследовании.
- Застойная. На слизистых оболочках появляются маленькие ранки. Пациенты предъявляют жалобы на чувство дискомфорта после приёма пищи, отрыжку, изжогу.
- Папулёзная. Поражает нижний отдел желудка в виде небольших язв на слизистой стенке. Развивается на фоне повышенной кислотности желудочного сока. Протекает практически бессимптомно.
- Антральная гастропатия. Характерно поражение нижнего, антрального отдела желудка, в результате чего пищевой комок медленно продвигается к двенадцатиперстной кишке и трудно измельчается. Происходит застаивание пищи, запускаются процессы брожения. При отсутствии своевременно и грамотной терапии развивается гастрит с атрофическим поражением слизистых оболочек ЖКТ.
Эритематозно-экссудативная гастропатия является находкой при проведении гастроскопии. Экссудативная форма предполагает выработку небольшого количества экссудата при появлении повреждений слизистых оболочек желудка.
В зависимости от степени поражения эпителиального слоя гастропатию подразделяют на:
- Эритематозная гастропатия 1 степени воспаления. Поражения эпителиального слоя в пищеварительном тракте при 1 степени носят минимальный характер. Патология протекает бессимптомно.
- Эритематозная гастропатия 2 степени воспаления. Изменения эпителиального слоя незначительны, но заметны. Для 2 степени характерно прогрессирующее течение. Ситуация усугубляется при воздействии повреждающих факторов. У взрослых пациентов заболевание приобретает хронический характер.
Эритематозная бульбопатия
Хронический воспалительный процесс поражает луковицу двенадатиперстной кишки, а точнее её начальный отдел, который располагается сразу же за конечным отделом желудка. Слизистая оболочка приобретает отёчный вид и на ней образуются красные овальные пятна. При появлении эрозивных дефектов говорят об эрозивной бульбопатии, которая является самой тяжёлой формой бульбита.
Эритематозная колопатия
Характеризуется появлением эритематозных пятен на стенках тонкого и толстого кишечника. При воздействии неблагоприятных факторов эритемы переходят в эрозии и язвы.
Причины
Эритематозная гастродуоденопатия и гастропатия развиваются под вдиянием ряда неблагоприятных факторов:
- Стресс. Психотравмирующие факторы стимулируют выработку гормона адреналина, который усиливает выработку соляной кислоты. Длительное воздействие желудочного сока с высокой концентрацией приводит к раздражению слизистой стенки желудка, её покраснению с последующим формированием язвенных поражений и эрозий.
- Несбалансированное питание, рацион. Длительное употребление в пищу раздражающих и тяжёлых блюд вызывает воспаление в слизистой оболочке желудка.
- Бесконтрольный приём медикаментов. Некоторые лекарственные средства оказывают негативное воздействие на работу органов пищеварительного тракта, нарушая их нормальное функционирование. Довольно часто дуоденопатия развивается именно на фоне приёма препаратов.
- Присутствие Хеликобактер Пилори в организме. H.pylori способна внедрятся в слизистую оболочку желудка, запуская воспалительные процессы в ней.
- Наследственность. Риск развития эритематозной гастропатии очень велик, если патология была когда-либо диагностирована у ближайших родственников. У предрасположенных пациентов влияние даже незначительных на первых взгляд факторов может запустить развитие патологического процесса.
- Ведение нездорового образа жизни. Отсутствие постоянного кислородного обмена, малоподвижный образ жизни, присутствие вредных привычек приводят к застойным явлениям в организме, которые негативно сказываются на работе пищеварительного тракта.
Симптомы
Эритематозная гастропатия характеризуется определённой клинической картиной. Основные симптомы:
- неприятные ощущения в эпигастральной области после приёма пищи; ;
- отрыжка;
- рвота (редко);
- нарушения стула (рвота/понос);
- тошнота;
- специфический привкус во рту с гнилостным компонентом;
- потеря веса из-за отсутствия аппетита;
- снижение работоспособности, ухудшение общего самочувствия, вялость и апатия.
Эритематозная гастропатия дополнительно проявляется отложением белого налёта на языке, особенно по утрам.
Анализы и диагностика
На основании данных осмотра пациента, результатов лабораторных и инструментальных исследований выставляется диагноз «Эритематозная гастропатия».
Лабораторные методы исследования:
- анализ каловых масс (присутствие скрытой крови, оценка количественно/качественного состава, выявление нетипичных примесей);
- анализ крови;
- анализ мочи;
- рН-метрия;
- исследование желудочного сока.
Инструментальные методы исследования эритематозной гастропатии и дуоденопатии:
- Манометрия. Позволяет оценить эвакуаторную способность пищеварительного тракта за счёт определения скорости моторики.
- Электрогастроэнтерография.
- Фиброгастродуоденоскопия.
- Колоноскопия.
- УЗИ желудка, кишечника.
В затруднительных ситуациях назначают компьютерную томографию, МРТ и другие методы лучевой диагностики. Очень важно грамотно отдифференцировать дуоденопатию от язвенной болезни пищеварительного тракта, гастрита, язвенного колита и другой патологии ЖКТ воспалительного и невоспалительного характера.
Чаще всего эритематозная гастропатия является случайной находкой при обследовании пищеварительного тракта по другим поводам. При необходимости проводится биопсия взятого из стенки желудка материала.
Лечение эритематозной гастропатии
В зависимости от причины, спровоцировавшей эритематозную гастропатию, назначается соответствующее медикаментозное лечение. При неэффективности диеты и лекарственной терапии показано оперативное вмешательство. Гастродуоденопатия лечится по такой же схеме.
Читайте также:

