Что нового в лечении атопического дерматита
Обновлено: 21.05.2024
ФГБОУ ВО «Курский государственный медицинский университет» Минздрава России, Курск, Россия
Сибирский государственный медицинский университет, Томск
Государственный институт усовершенствования врачей МО РФ
Уральский научно-исследовательский институт дерматовенерологии и иммунопатологии Росмедтехнологий, Екатеринбург
Проактивная терапия атопического дерматита
Журнал: Клиническая дерматология и венерология. 2017;16(6): 96‑99
ФГБОУ ВО «Курский государственный медицинский университет» Минздрава России, Курск, Россия
Приведены данные зарубежных и отечественных публикаций по вариантам проактивной терапии атопического дерматита у взрослых и детей. Представлены результаты клинических исследований по изучению эффективности и безопасности интермиттирующей схемы терапии атопического дерматита препаратом Комфодерм М (крем метилпреднизолона ацепонат+2% мочевина).
ФГБОУ ВО «Курский государственный медицинский университет» Минздрава России, Курск, Россия
Сибирский государственный медицинский университет, Томск
Государственный институт усовершенствования врачей МО РФ
Уральский научно-исследовательский институт дерматовенерологии и иммунопатологии Росмедтехнологий, Екатеринбург
Атопический дерматит (АтД) — мультифакторное воспалительное заболевание кожи, характеризующееся зудом, хроническим рецидивирующим течением и возрастными особенностями локализации и морфологии очагов поражения [1].
Проблема эффективного и безопасного наружного лечения обострений АтД у детей и взрослых остается актуальной до настоящего времени [2]. Не менее важным является также сохранение клинической ремиссии у пациентов с АтД, предотвращение рецидивов заболевания, чему достоверно способствуют соблюдение гипоаллергенной диеты и организация гипоаллергенной окружающей среды, санация сопутствующих заболеваний систем и органов, адекватный и перманентный уход за кожей больных АтД [3]. В последние годы в клинических руководствах по лечению больных АтД содержатся обоснованные рекомендации по изменению тактики наружной терапии и описывается новый подход к топическому лечению, получивший название «проактивного» [1, 4].
Проактивная терапия — длительное применение препарата в интермиттирующем режиме, что способствует достижению и сохранению стойкой и длительной ремиссии.
Для терапии и контроля течения АтД используют эмоленты, топические глюкокортикостероиды (ТГКС) и топические ингибиторы кальциневрина (ТИК). В настоящее время все более актуальным становится применение ТГКС или ТИК в виде проактивной схемы в качестве поддерживающей терапии АтД. Американская академия дерматологов рекомендует после стабилизации течения АтД с целью уменьшения частоты обострений длительное нанесение ТГКС (1—2 раза в неделю) и ТИК (2—3 раза в неделю) на участки кожи, где обычно возникают рецидивы заболевания [5]. Эти же рекомендации поддерживают и отдельные российские авторы [1]. Проактивная терапия с применением ТГКС и ТИК имеет высокую степень доказательности рекомендаций. Эффективность и безопасность проактивной терапии доказана в зарубежных и российских исследованиях [2, 6—8].
Использование проактивной схемы повышает эффективность проводимой терапии, сокращает продолжительность лечения, приводит к удлинению периодов ремиссии, сокращению числа обострений, улучшению состояния кожи и прогноза заболевания в целом, а также повышает качество жизни больных [7].
Cуть проактивной терапии заключается в комбинированном применении длительной превентивной противовоспалительной терапии низкими дозами препаратов (ТГКС или ТИК), которые наносятся на ранее пораженные участки кожи, и эмолентов на всю кожу, а также предварительного расписания врачебных визитов для контрольного осмотра [9].
Первое исследование интермиттирующего применения ТГКС при АтД было опубликовано в 1999 г. [10]. Проактивная терапия, заключающаяся в интермиттирующем применении ТГКС обычно 2 раза в неделю на ранее пораженные участки кожи, начинается сразу после достижения ремиссии в результате каждодневной (1—2 раза в день) интенсивной терапии ТГКС, при этом применение эмолентов во время ремиссии продолжается [1]. Увлажняющий крем следует наносить за 15 мин до противовоспалительных препаратов, а если это мазь, то через 15 мин после их применения [11]. Кратность применения ТГКС при проактивной терапии составляет 1—3 раза в неделю: 3 раза в неделю — при тяжелой степени дерматита, 2 раза в неделю — при средней степени тяжести заболевания, 1 раз в неделю — при легком течении. Продолжительность интермиттирующей терапии в каждом случае подбирается индивидуально и в первую очередь определяется степенью тяжести АтД: при легком течении терапия может длиться в среднем 3 мес, при среднетяжелом — 6 мес, при тяжелом — 9—12 мес [11].
Иммунобиологическое оправдание такого проактивного подхода базируется на том факте, что при эстетическом внешнем виде кожа пациента с АтД на самом деле имеет нарушенную барьерную функцию [12], субклиническое воспаление [13] и повышенную экспрессию высокоаффинного IgE-рецептора на клетках Лангерганса [14]. Плацебо-контролируемые исследования эффективности проактивной терапии для предупреждения обострений АтД были проведены с применением топического такролимуса, флутиказона пропионата и метилпреднизолона ацепоната. Так, в ходе 16-недельного исследования продемонстрировано превосходство метилпреднизолона ацепоната и отсутствие обострения заболевания у 87,1% пациентов в сравнении с плацебо (65,8%). Метилпреднизолона ацепонат был также эффективнее эмолентов в отношении частоты рецидивов, интенсивности зуда и дерматологического индекса качества жизни (Dermatology Life Quality Index — DLQI) у детей [15].
В одном из многоцентровых исследований изучали эффективность и безопасность мази мометазона фуроата при лечении взрослых пациентов с АтД средней степени тяжести. Эффективность терапии оценивали по регрессу клинических проявлений заболевания (эритемы и инфильтрации), динамике поражения кожного покрова (в баллах), кроме того, пациентам проводили бактериологическое исследование. Лечение осуществляли в два этапа. На I этапе 90 пациентов получали мометазона фуроат 1 раз в день на протяжении 3 нед. На II — 68 больных с выраженным эффектом от лечения продолжили терапию мометазона фуроатом 2 раза в неделю на протяжении 6 мес (24 нед). Кроме того, на протяжении всего курса терапии пациенты использовали крем, содержащий 5% мочевины, в качестве эмолента. В результате проактивной терапии мометазона фуроатом у подавляющего большинства больных (90%) на протяжении всего курса лечения не отмечалось обострений АтД [16, 17].
N. Veien и соавт. [18] показали, что длительная (в течение 36 нед) интермиттирующая терапия сильным стероидом эффективна для контроля заболевания, особенно при дорсальной локализации проявлений экземы кистей, и имеет высокий профиль безопасности (крайне редко вызывает легкую атрофию кожи). В данном исследовании препарат назначался по так называемой «схеме выходного дня» — только в субботу и воскресенье в одной группе и через день в другой. Эффективность и безопасность длительного перемежающегося использования наружного стероида высокой потенции в сочетании с эмолентами в лечении больных тяжелым АтД показали и J. Hanifim и соавт. [19]. A. Wollenberg и соавт. [20] указывают, что побочных эффектов при интермиттирующем режиме применения, как правило, не возникает, и если обострение болезни все-таки наступает, то оно протекает менее выражено, зуд имеет меньшую интенсивность, качество жизни пациентов сохраняется высоким.
Тот доказанный факт, что клинически не поврежденная кожа больных АтД также отличается нарушенной барьерной функцией и иммунологически готова к развитию воспаления, является еще одним основанием для назначения поддерживающей терапии.
Цель исследования — оценка эффективности, безопасности и влияния на качество жизни интермиттирующей схемы назначения препарата Комфодерм М2 (крем метилпреднизолона ацепоната с 2% мочевиной) и средств базового ухода за кожей при лечении непрерывнорецидивирующих форм АтД.
В исследовании принимали участие пациенты с АтД легкой и средней степени тяжести, получавшие амбулаторное и стационарное лечение в Курском областном клиническом кожно-венерологическом диспансере. Диагноз подтверждался на основании анамнеза и клинической картины заболевания. Для диагностики АтД использовались диагностические критерии, предложенные Hanifim и Rajka (1980).
Перед началом и в процессе лечения и наблюдения проводилась клиническая оценка состояния больного, включающая:
— дерматологический индекс качества жизни.
В зависимости от выраженности воспалительных изменений кожи препарат Комфодерм М2 наносился на пораженные участки кожи 1 раз в сутки до достижения практически полного разрешения высыпаний на коже. В дальнейшем пациентов переводили на интермиттирующую схему использования Комфодерма М2: препарат наносили на пораженные участки кожи 2 дня подряд с интервалом 5 дней (2 дня в неделю) на фоне ежедневного использования средств базового ухода. При полном отсутствии проявлений заболевания нанесение местного стероида не проводилось, использовались лишь средства базового ухода.
Срок наблюдения за пациентами составил 8 нед. Визиты проводились через 2, 4 и 8 нед от начала терапии.
Результаты и обсуждение
Под наблюдением находились 52 больных АтД (26 мужчин и 26 женщин) в возрасте от 18 до 45 лет. У всех пациентов дебют заболевания приходился на детский возраст, отмечалось хроническое рецидивирующее течение болезни с частыми рецидивами. Во всех случаях имело место длительное, как правило, бесконтрольное использование наружных глюкокортикостероидов. Абсолютное большинство пациентов в прошлом не применяли средств базового ухода за кожей и использовали для индивидуальной гигиены щелочные моющие средства. У всех пациентов заболевание было в фазе обострения.
Положительная динамика прослеживалась и в дальнейшем. Длительное поддержание удовлетворительного состояния кожи, по-видимому, изменило отношение пациентов к своему состоянию. В результате этого к выходу из исследования средний индекс качества жизни составил в среднем 6,2.
Ни в одном случае нами не были выявлены побочные эффекты использования современного местного стероидного препарата Комфодерм М2. Это объясняется тем, что риск развития таких эффектов резко увеличивается при длительном непрерывном нанесении препаратов на кожу. Используемая же интермиттирующая схема существенно снижала стероидную нагрузку. К этому необходимо добавить, что препарат Комфодерм М2, содержащий в качестве действующего начала метилпреднизолона ацепонат, является пролекарством и действует в очаге воспаления (т.е. его действие практически ограничивается пораженным органом — кожей) [21]. Таким образом, риск как системных, так и местных побочных эффектов сводится к минимуму.

Вышесказанное позволяет сделать вывод о целесообразности назначения поддерживающей интермиттирующей терапии местными стероидами больным АтД в тех случаях, когда заболевание протекает с частыми и длительными рецидивами (см. рисунок). Интермиттирующая схема лечения атопического дерматита кремом метилпреднизолона ацепоната с 2% мочевиной (препарат Комфодерм М2).
Заключение
Использование интермиттирующей схемы лечения кремом Комфодерм М2 на фоне применения средств базового ухода за кожей позволяет добиться стойкого улучшения состояния кожи и существенно повысить качество жизни больных АтД.
The practice of application of new topical agents to the treatment of atopic dermatitis in children
N.G. Korotky, B.N. Gamayunov, A.A. Tikhomirov State federal facility "Russian State Medical University", Moscow
Ключевые слова: атопический лерматит, наружная терапия, пелиатрическая практика, крем унилерм. Key words: atopic dermatitis, external therapy, pediatric practice, uniderm cream.
Среди всего многообразия средств для наружной терапии кортикостероидные препараты являются наиболее востребованными в силу быстроты развития и выраженности противовоспалительного действия. Можно отметить, что топические препараты глюкокортикостероиды (ГКС) являются одними из самых часто назначаемых пациентам с аллергодерматозами [1].
Доля аллергических поражений кожи в структуре детских заболеваний неуклонно увеличивается. Особенно тревожным является значительный рост аллергических болезней кожи с хроническим и рецидивирующим течением, торпидных к традиционной, в том числе наружной терапии. Среди аллергодерматозов у детей наиболее часто встречается атопический дерматит (АД) [2].
Проблема АД приобретает в последние годы все большее медико-социальное значение, распространенность заболевания неуклонно растет, составляя по некоторым данным в различных странах мира от 6 до 25%, а в России — до 35%. Кроме того, АД является фактором риска развития бронхиальной астмы у детей, поскольку поливалентная сенсибилизация, формирующаяся при АД, сопровождается не только локальным воспалением кожи, но и системным иммунным ответом с вовлечением в процесс различных разделов респираторного тракта [2, 3].
В настоящее время общепризнанна иммунологическая концепция патогенеза АД, основанная на понятии атопии как генетически обусловленной способности организма к выработке высокой концентрации общего и специфических антител класса IgE в ответ на действие аллергенов окружающей среды. Клинически АД характеризуется кожным зудом, возрастным полиморфизмом высыпаний, определенной локализацией, стадийностью и хроническим течением [2,4].
Ведущим механизмом развития АД является изменение соотношения между Т-хелперами первого (Thl) и Т-хелперами второго (Тп2) порядка в пользу последних, что приводит к изменению профиля их цитокиновой секреции и повышенной продукции общего и специфических антител класса IgE, которые фиксируются при помощи Fc-фрагментов к специфическим рецепторам на мембранах тучных клеток и базофилов. При повторном поступлении антиген распознается фиксированными на тучной клетке антителами, происходит активация тучной клетки с высвобождением преформированных медиаторов аллергии — гистамина, серотонина, кининов, которые обусловливают развитие ранней фазы аллергического ответа, проявляющейся у больных АД интенсивным зудом и гиперемией [4].
Затем воспалительный процесс приобретает хроническое течение, что определяется следующими механизмами. Т-клетки памяти способны мигрировать в кожу с последующей экспрессией на кератиноцитах, клетках Лангерганса и эндотелиоцитах, что поддерживает местную активацию Т-клеток. Повторное или постоянное воздействие аллергена вызывает как немедленную, так и позднюю фазы аллергического ответа, а также клеточную пролиферацию по Th-2 типу. В свою очередь клетки Th-2 продуцируют цитокины, которые, с одной стороны, обеспечивают постоянное повышение уровня IgE, а с другой, стимулируют эозинофилы, тучные клетки и макрофаги к высвобождению различных медиаторов воспаления [4].
Поддерживает хроническое течение АД и так называемый зудорасчесный цикл, поскольку зуд является его постоянным симптомом. Кератиноциты, повреждаемые при расчесывании кожи, высвобождают цитокины и медиаторы, которые привлекают клетки в места воспаления в коже. Все это вместе приводит к реализации аллергического воспаления с преимущественной локализацией в коже [4].
Однако воспалительные поражения кожи при АД могут развиваться без участия IgE, тем более что, по данным литературы, приблизительно у 25% больных АД уровень IgE не превышает норму. Безусловно, важную роль играют нейропептиды и лейкотриены, тучные клетки, эозинофилы, кератиноциты, нарушение барьерной функции эпидермиса. Тучные клетки, выделяющие при дегрануляции гистамин, протеазы, простагландины, лейкотриены, серотонин, расположены вблизи окончаний чувствительных нервов в коже и стимулируются не только интерлейкином (ИЛ-) 4, но и нейропептидами, при этом прослеживается возможность психического влияния на манифестацию АД. Эти факторы рассматриваются как особо важные неспецифические механизмы в патогенезе АД [4].
Таким образом, в развитии атопического дерматита участвуют не только иммунные, но и неспецифические (неиммунные) механизмы. Они вместе и определяют своеобразие реакции кожи на действие причинных факторов, выражающееся в особенностях иммунного ответа и гиперреактивности [5].
Секрет успешного применения топических ГКС в лечении АД заключается в их многообразном влиянии на процессы воспаления в коже [6].
Наиболее важными эффектами ГКС являются:
— увеличение связывания гистамина и серотонина в коже и уменьшение чувствительности нервных окончаний к нейропептидам и гистамину;
— угнетение синтеза ИЛ-4, ИЛ-5, ИЛ-13, у-интерферона и других цитокинов;
— уменьшение активности фосфолипазы А2 и продукции эйкозаноидов, а также снижение экспрессии молекул клеточной адгезии и чувствительности эндотелия к медиаторам аллергии;
— торможение миграции эозинофилов и пролиферации Т-лимфоцитов; снижение сосудистой проницаемости и нарушений микроциркуляции.
Однако, несмотря на все положительные эффекты топических ГКС, не следует забывать, что при неправильном их применении велика возможность развития как местных, так и системных побочных эффектов. К числу местных побочных эффектов, встречающихся при использовании наружных ГКС, относятся атрофия кожи; акнеформная сыпь, фолликулиты; периоральный дерматит; телеангиэктазии; стрии; гипертрихоз; присоединение вторичной инфекции.
Возможны также и системные побочные эффекты, такие как подавление функции коркового вещества надпочечников, задержка роста, синдром Иценко—Кушинга и др., которые, однако возникают очень редко.
В педиатрической практике при назначении отдается предпочтение негалогенизированным препаратам ГКС последнего поколения. Они обладают высокой эффективностью и безопасностью, возможностью применения 1 раз в сутки, в том числе у детей раннего возраста.
С целью оценки клинической эффективности, переносимости и безопасности мы изучали результаты применения крема Унидерм («Акрихин», Россия) в наружной терапии АД различной степени тяжести у детей в возрасте от 6 мес. до 17 лет. Нами были поставлены следующие задачи исследования:
1. Оценить безопасность, переносимость и терапевтический эффект крема Унидерм при лечении 30 детей с АД.
2. На ограниченной группе пациентов (п=10) изучить влияние крема Унидерм (мометазона фуроат) на функцию гипоталамо-гипофизарно-надпочечниковой системы (определение уровня кортизола в плазме крови до, через 1 и 2 нед. ежедневного применения крема Унидерм). В данное исследование были включены 30 детей с различными клиническими формами АД (эритематозная,эритематозно-сквамознаяиэритематозно-сквамозная с лихенификацией) легкой, средней и тяжелой степени тяжести в возрасте от 6 мес. до 17 лет — 14 девочек и 16 мальчиков (табл. 1).
У всех детей был подтвержденный АД в состоянии обострения кожного процесса с легкой, средней или тяжелой степенью тяжести заболевания. Длительность заболевания у наблюдаемых детей колебалась от 5 мес до 16 лет.
В исследование не включали пациентов, не соответствующих указанному возрасту, а также пациентов, соответствующих критериям включения, но получающие системную и местную терапию основного заболевания следующими препаратами: ГКС (преднизолон, дексаметазон и др.); цитостатиками (циклоспорин); любыми топическими ГКС и их комбинациями, а также увлажняющими местными средствами менее чем за 7 дней до момента включения в исследование.
Крем Унидерм наносили на пораженные участки кожи 1 раз в день. Допускалось прекращение использования препарата в сроки после окончания 1-й или 2-й нед. от начала лечения при достижении у больного полной клинической ремиссии.
Таблица 1. Характеристика обследованных больных
Возраст
Девочки
Мальчики
Всего
От 6 мес. до 5 лет
От 11 до 17 лет
Таблица 2. Распределение больных АД на группы
в зависимости от значения коэффициента SCORAD (kS) при первичном осмотре
Группы больных
Степень тяжести заболевания (kS)
Среднее значение (kS)
Число больных
У 10 пациентов с тяжелой степенью тяжести АД крем Унидерм применяли ежедневно в течение 2 нед. До начала исследования, через 1 и 2 нед. наружной терапии у этих же больных брали кровь (определение уровня кортизона в плазме) для оценки влияния крема Унидерм на функцию гипоталамо-гипофизарно-надпочечниковой системы (системная безопасность).
Общая продолжительность исследования составила 3 нед. и включала первичный клинический осмотр с контрольными осмотрами через 1,2 и 3 нед. от начала лечения.
Кроме того, в процессе терапии больные по показаниям получали антигистаминные препараты, седативную микстуру, туширование расчесов 5% раствором перманганата калия или 1% раствором метиленового синего. В наружной терапии применялся только крем Унидерм.
Для объективной оценки степени тяжести течения заболевания и эффективности проводимой терапии у наблюдаемых детей мы использовали коэффициент SCORAD (kS). Этот коэффициент объединяет площадь поражения кожи, степень выраженности объективных (эритема, образование папул/ везикул, мокнутие, экскориации, лихенификация, сухость кожи) и субъективных (зуд кожи и/или нарушение сна) симптомов. При максимальной распространенности процесса и выраженности объективных и субъективных симптомов SCORAD= 103, а в их полное отсутствие SCORAD=0.
Используя коэффициент SCORAD (kS), объективно оценивали степень тяжести кожного процесса у каждого обследуемого ребенка: 0 < kS < 20 — легкая степень, 20 < kS < 40 — средняя степень, kS >40 — тяжелая степень заболевания.
Для определения коэффициента SCORAD (kS) применяли специально разработанную компьютерную программу Калькулятор SCORAD.
На каждого больного была заведена индивидуальная карта, в которой оценивалась динамика кожного процесса в ходе исследования (kS до и после применения крема Унидерм).
Эффективность терапии оценивали по следующим параметрам: клиническая ремиссия, значительное улучшение, улучшение, без эффекта, ухудшение и отражали в виде графика изменения среднего значения SCORAD во времени на 8, 15 и 22-й дни от начала исследования для каждой степени тяжести заболевания. По горизонтали отмечали время лечения в днях, а по вертикали — среднее значение SCORAD (рис. 1).
Рис. 1. Динамика среднего значения kS у детей, страдающих атопическим дерматитом, в процессе 3-недельного исследования крема Унидерм.
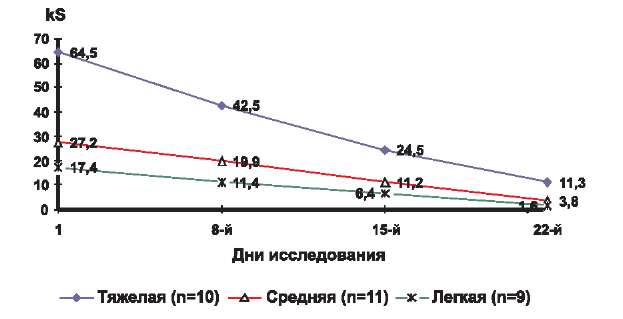
В соответствии с полученными значениями коэффициента SCORAD на первичном осмотре до начала лечения кремом Унидерм мы разделили всех участвовавших в исследовании детей (п=30) на 3 группы по степени тяжести течения кожного процесса (табл. 2).
В 1-ю группу — с легкой степенью тяжести течения заболевания (kS до 20) — вошли 9 больных со средним значением kS в целом по группе 17,4.
Во 2-ю группу вошли 11 пациентов со средней степенью тяжести кожного процесса. Среднее значение kS в целом по группе равно 27,2.
В 3-ю группу объединили 10 детей с тяжелым течением заболевания (kS > 40). Среднее значение kS в этой группе равнялось 64,5.
Клиническая картина АД у больных 1-й группы характеризовалась ограниченной площадью поражения кожных покровов. Патологический процесс локализовался в локтевых сгибах, подколенных ямках, периоральной области и был представлен слабо выраженной эритемой, единичными мелко папулезными элементами, экскориациями, умеренно выраженной сухостью кожи и мелко пластинчатым шелушением. Кроме того, отмечался незначительный зуд кожи и лихенификация в очагах поражения.
Среди преобладающих симптомов у пациентов 2-й группы мы выделили более интенсивный зуд кожи по сравнению с таковым в предыдущей группе больных, в ряде случаев сопровождающийся нарушением сна. Кожный процесс носил распространенный характер и локализовался на коже лица (периорбитальная и периоральная области), передней поверхности шеи, локтевых сгибах, сгибательной и разгибательной поверхностях лучезапястных суставов, подколенных ямках. Отмечалась более выраженная острота воспалительной реакции: умеренно выраженные эритема и отек, папулезные элементы ярко-красного цвета, серозно-геморрагические корочки, экскориации, трещины на фоне очагов лихенефикации, выраженной сухости кожи и значительного шелушения, как в очагах АД, так и на не пораженной коже.
У 10 детей, составивших 3-ю группу, патологический процесс локализовался на коже лица, передне- и заднебоковых поверхностей шеи, туловища, верхних и нижних конечностей, где на фоне значительно выраженной отечной эритемы отмечались многочисленные папулезные элементы, серозногеморрагические корочки, экскориации, трещины. При слиянии папулезных элементов отмечалась выраженная лихенификация кожи. Больные жаловались на интенсивный зуд кожи, который у 2 пациентов сопровождался выраженным нарушением сна.
Рис. 2. Динамика распространенности, объективных и субъективных симптомов у больных с тяжелой степенью тяжести атопического дерматита в процессе исследования.
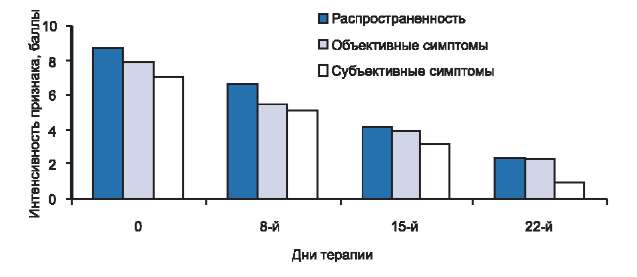
Рис. 3. Динамика распространенности, объективных и субъективных симптомов у больных со средней степенью тяжести атопического дерматита в процессе исследования.
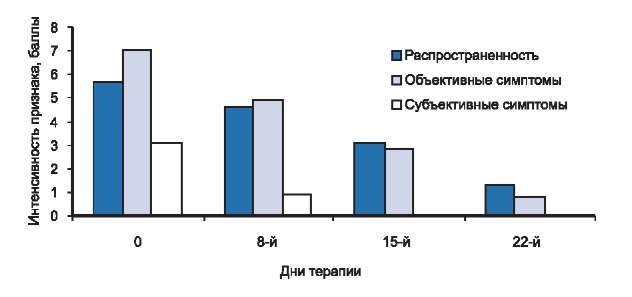
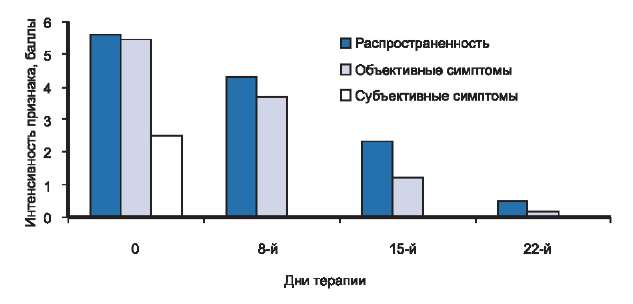
Рис. 4. Динамика распространенности, объективных и субъективных симптомов у больных с легкой степенью тяжести атопического дерматита в процессе исследования.
Обобщая результаты 3-недельного исследования крема Унидерм в терапии детей, больных АД легкой, средней и тяжелой степени тяжести, мы констатировали клиническую ремиссию у 15 детей (50,0%), значительное улучшение — у 11 (36,7%), улучшение — у 4 (13,3%) (табл. 3). Случаев развития побочных эффектов, осложнений, а также отсутствия клинического эффекта и/или ухудшения в течении заболевания на фоне наружной терапии кремом Унидерм не наблюдали.
Таблица 3. Клиническая эффективность применения крема Унидермв терапии детей, больных АД
Дефекты эпидермиса являются входными воротами для потенциальных аллергенов внешней среды, что может привести к развитию реакции гиперчувствительности I типа, которая лежит в основе атопического дерматита, бронхиальной астмы, аллергического ринита и т. д. Поэтому базисный метод профилактики и лечения обострений заболевания и увеличения продолжительности ремиссии заключается в регулярном использовании эмолентов, ежедневное нанесение которых на кожу новорожденных достоверно уменьшает риск развития атопического дерматита в будущем в 2 раза.
Действующее вещество препарата Д-Пантенол (EGIS Pharmaceuticals PLC) — декспантенол — способствует восполнению субклинической дисфункции кожного барьера, а также предотвращает развитие воспалительной реакции благодаря усилению гидратации кожи и уменьшению проницаемости кожи для аллергенов. Ланолин и белый пчелиный воск, входящие в состав препарата, способствуют восстановлению липидного состава кожи, тем самым усиливают действие основного вещества. Препарат выпускается в двух лекарственных формах: крема и мази. Д-Пантенол является базисной ступенью терапии атопического дерматита согласно Федеральным клиническим рекомендациям по лечению данного заболевания и используется при любой степени тяжести патологии.
Ключевые слова: профилактика атопического дерматита, дефекты эпидермиса, кожный барьер, эмоленты, декспантенол, Д-Пантенол.
Atopic dermatitis: modern possibilities of prevention
A.V. Kolerova 1 , Yu.M. Krinicina 1,2
1 Novosibirsk State University
2 Institute of Molecular Pathology and Pathomorphology, Novosibirsk
Defects of the epidermis are the entrance gate for potential allergens of the external environment, which can lead to the development of a type I hypersensitivity reaction, which underlies atopic dermatitis, asthma, allergic rhinitis, etc. Therefore, the basic method for the prevention and treatment of exacerbations of the disease and an increase in the duration of the remission period is the regular use of emollients, daily application of which to the skin of newborns reliably reduces the risk of atopic dermatitis in the future twice.
The active ingredient of the drug D-Panthenol (EGIS Pharmaceuticals PLC) — dexpanthenol, helps to compensate for the subclinical dysfunction of the skin barrier, and also prevents the development of an inflammatory reaction by replenishing skin hydration and reducing skin permeability to allergens. Lanolin and white beeswax, which are part of the drug, contribute to the restoration of the lipid composition of the skin, thereby enhancing the action of the main substance. The drug is available in two dosage forms: cream and ointment. D-Panthenol is the basic step in the treatment of atopic dermatitis according to the Federal Clinical Guidelines for the treatment of this disease, which indicates that the drug is used for any degree of severity of the pathology.
В статье рассмотрены современные возможности профилактики атопического дерматита. Показано, что базисный метод профилактики и лечения обострений заболевания и увеличения продолжительности ремиссии заключается в регулярном использовании эмолентов
Введение

Влияние атопического дерматита на жизнь пациента часто недооценивается. Существует диссонанс между оценками тяжести заболевания и влияния патологии на качество жизни самим пациентом и врачом. Зуд, сухость и болезненность кожных покровов, нарушение сна — ключевые симптомы, негативно влияющие на физическое здоровье пациентов как с легким, так и с тяжелым течением заболевания. Данные факторы сказываются на таких ежедневных активностях, как работа, учеба, проведение досуга, прием ванны, надевание одежды, тем самым значительно ухудшают качество жизни пациентов с атопическим дерматитом (рис.1) [1].
Исследования, проводимые с помощью полисомнографии, анкетирования пациентов и их родителей, актиграфии и видеомониторинга больных во время сна, показали уменьшение эффективности и продолжительности сна, а также увеличение количества ночных пробуждений. Установлено, что в среднем пациенты используют от 11 до 84 мин каждую ночь на устранение кожного зуда, а тяжесть заболевания коррелирует со степенью нарушения сна [2].
Тяжесть течения атопического дерматита ассоциирована с более высоким риском развития коморбидных заболеваний: артрита, аллергического ринита, бронхиальной астмы, аллергического дерматита [3, 4]. У пациентов с атопическим дерматитом выделяют три паттерна проявлений алиментарных аллергических реакций: неэкзематозные реакции, реакции обострения атопического дерматита и их сочетание. Неэкзематозные реакции включают крапивницу, заболевания желудочно-кишечного тракта и респираторной системы. Особенностью данных состояний, обусловленных сенсибилизацией к алиментарным факторам, является развитие клинических проявлений в течение 1–2 ч после экспозиции к аллергену. Simonsen et al. при исследовании 100 детей с атопическим дерматитом путем использования аппликационного теста установили у 47% исследуемых наличие контактной аллергии [2, 4].
Долгое время считалось, что атопический дерматит — в большей степени заболевание детского возраста. Однако исследования последних лет указывают на противоположную тенденцию. Так, Mortz et al. установили сохранение заболевания у 34,1% пациентов во взрослом периоде. Оценка дерматологического индекса качества жизни у взрослых пациентов с атопическим дерматитом во время обострений показала значительное снижение данного показателя у 66% исследуемых. Среди факторов риска перехода заболевания из детской стадии в подростковую и взрослую выделяют: ранний дебют заболевания, наличие аллергического ринита и экземы кистей [5].
Ментальное здоровье также подвергается воздействию атопического дерматита. В детском возрасте пациенты испытывают застенчивость и смущение по поводу своего заболевания. В период зрелости эти комплексы сохраняются и могут манифестировать в виде депрессии и тревожности. Коварство атопического дерматита как фактора развития заболеваний психической сферы заключается в том, что даже легкие формы данной патологии кожи могут выступать в роли триггера нарушений ментального здоровья [1].
Грамотная профилактика атопического дерматита способствует не только снижению частоты развития обострений заболевания, но и уменьшает риск формирования сопутствующих ему коморбидных заболеваний. Токсичность существующей иммуносупрессивной терапии атопического дерматита также указывает на приоритет профилактики данного заболевания [6].
Факторы, влияющие на течение атопического дерматита, его профилактика и лечение
Проактивный режим применения топических противовоспалительных препаратов как средство профилактики обострений атопического дерматита
Частое использование топических противовоспалительных средств необходимо только в случае появления новых высыпаний. Такой режим терапии атопического дерматита называется реактивным. При этом ежедневное использование эмолентов способствует значительному увеличению продолжительности ремиссии.
Другим режимом лечения заболевания является проактивный метод, когда топические глюкокортикостероиды или ингибиторы кальциневрина наносят на ранее пораженные участки кожи, а также на новые очаги продолжительное время после обострения атопического дерматита в интермиттирующем режиме (1–3 р./нед.). Эмоленты при проактивном методе лечения наносят на всю поверхность тела ежедневно [7, 8].
Образовательные программы для пациентов и их родителей
Атопический дерматит — заболевание полиэтиологической природы, лечение которого включает широкий спектр лекарственных и физиотерапевтических средств. Осведомленность пациента о патогенезе заболевания и его течении, о методах и целях лечения способствует улучшению комплаентности, нивелирует ложные предубеждения и тревожность по поводу терапии [7].
Образовательные программы могут проходить в индивидуальном или групповом формате. Самая крупная школа проводилась в Германии в 2007 г., в ней приняли участие 823 пациента. В рамках шестинедельной школы пациентам были прочитаны лекции на тему течения атопического дерматита, особенностей питания пациентов, проводились занятия с психологами, что в результате привело к снижению тяжести заболевания, оцениваемой по шкале SCORAD, по сравнению с группой контроля [9].
Ввиду высокой занятости врачей не всегда возможно проводить дни атопического дерматита в реальном времени. Поэтому другим эффективным образовательным средством для пациентов стали видеолекции врачей-дерматовенерологов, а также веб-семинары и телемедицинские конференции для пациентов, что предположительно также будет способствовать улучшению комплаентности [7].
Аллергены как фактор развития атопического дерматита

Развитие пищевой аллергии в возрасте до 2 лет является фактором риска развития тяжелого атопического дерматита. Многие авторы считают, что определение аллергенов и их устранение из окружающей среды выступает важным компонентом профилактики атопического дерматита. В пользу этого указывают данные о том, что проникновение аллергенов в кожу стимулирует выработку протеиназ эозинофилами. Это способствует формированию зуда, что может привести к развитию очередного обострения заболевания [10]. Для оценки аллергологического статуса пациента используют прик-тест, аппликационный тест, скарификационную пробу и определение уровня специфического иммуноглобулина IgE (табл. 1).
Положительный результат аппликационного теста отражает восприимчивость организма к исследуемому веществу, опосредованную через IgE-зависимую реактивность, однако это не указывает на то, что именно данный аллерген является триггером атопического дерматита. Часто экспозиция аллергена приводит к развитию немедленной реакции I типа с клинической манифестацией в виде крапивницы, зуда, нарушений работы желудочно-кишечного тракта и респираторной системы, анафилаксии, что не соотносится с проявлениями атопического дерматита. Поэтому важно установить не только наличие аллергена, но и то, что именно данный аллерген является фактором развития заболевания: прямым путем через воздействие на иммунные клетки или непрямым путем через усиление зуда [7, 9].
Реактивность к аэроаллергенам возрастает с возрастом. Наиболее часто встречающиеся аэроаллергены — продукты жизнедеятельности клещей домашней пыли, пыльца, пот домашних животных, плесневые грибы. Ингаляция аэроаллергенов приводит к секреции провоспалительных цитокинов у чувствительных пациентов, а контакт с кожей вызывает развитие экзематозной реакции у 5–45% восприимчивых больных атопическим дерматитом. Следует заподозрить наличие восприимчивости к аэроаллергенам, если высыпания у пациентов с атопическим дерматитом локализованы на открытых участках тела: на лице, шее, области декольте, верхних и нижних конечностях [2, 7, 9].
Не рекомендуется назначать всем пациентам с атопическим дерматитом гипоаллергенную диету. Установлено, что при существовании специфических IgE к белку куриного яйца исключение данного продукта из рациона пациентов с атопическим дерматитом приводит к улучшению состояния кожи. Однако другие элиминационные диеты не показали положительных результатов у больных. При подозрении на пищевую аллергию пациенту рекомендуется вести пищевой дневник. При наличии ассоциации обострений заболевания с приемом определенных продуктов рекомендуется исключение данного продукта из рациона на 4–6 нед. Если по истечении данного срока состояние пациента улучшается, необходимо провести слепой плацебо-контролируемый тест пищевой провокации, который является «золотым стандартом» диагностики пищевой аллергии (см. табл. 1).
В рамках приема практикующему врачу необходимо объяснять пациенту, что атопический дерматит — мультифакторное заболевание, в патогенезе которого аллергены играют в некоторых случаях лишь роль одного из триггеров. Поэтому профилактика должна быть комплексной, а не направленной лишь на устранение аллергенов [4, 7, 9].
Пробиотики
Доказано, что прием пробиотиков матерью во время беременности и сразу после родов снижает риск развития атопического дерматита у детей. Качественный состав пробиотиков, а именно включение одного или нескольких видов лактобактерий, не влияет на степень снижения риска развития заболевания. Исследование применения пробиотиков и пребиотиков у детей с атопическим дерматитом не показало значительного влияния на течение заболевания и риск развития обострений [10–14].
Рекомендации по модификации окружающей среды и изменению образа жизни
Важнейшие компоненты профилактики атопического дерматита — модификация окружающей среды, устранение внешних факторов, способных вызвать дебют или обострение заболевания. Окружающая среда, в которой находится беременная, также влияет на возможность развития атопического дерматита у ребенка. Установлено, что у женщин, проживающих в ремонтируемых во время беременности помещениях, риск рождения ребенка с атопическим дерматитом выше, чем в общей популяции. Летучие органические компоненты бытовых веществ способны проникать через плаценту в организм плода, вызывая активацию Th2-лимфоцитов, что лежит в основе патогенеза заболевания. Новая одежда часто содержит большое количество формальдегида, что приводит к раздражению кожи. Поэтому рекомендуется проводить тщательную обработку недавно купленных вещей. Для стирки рекомендуется использовать гелевые стиральные средства, не содержащие фосфатов. Необходимо избегать использования одежды из шерсти, шелка, фланели, т. к. данные материалы оказывают раздражающее действие на кожу. Другой важный фактор внешней среды — температура, оптимальным значением которой является диапазон между 18 и 22 °C. Резкая и частая смена температуры негативно влияет на состояние кожи детей, предрасположенных к развитию атопического дерматита. Низкий уровень влажности воздуха также может выступать в роли триггера атопического дерматита, поэтому зимой необходимо использовать увлажнитель воздуха [1, 8, 11].
Один из возможных триггеров атопического дерматита — экспозиция выделений клещей домашней пыли, чувствительность к которым среди пациентов с данным заболеванием является предметом изучения множества исследований [7, 15–19]. Bremmer et al. провели метаанализ семи рандомизированных контролируемых исследований детей, родители которых проводили специфическую санитарную обработку против клещей домашней пыли, а также использовали антиклещевые чехлы для постельных принадлежностей. Анализ показал отсутствие влияния профилактических мероприятий на вероятность развития атопического дерматита у детей. Можно предположить, что такой результат обоснован либо отсутствием участия выделений клещей домашней пыли в развитии атопического дерматита, либо недостаточностью устранения данного триггера для предотвращения заболевания [15].
Ожирение ассоциировано с более тяжелым течением атопического дерматита. Koutroulis et al. провели исследование 104 пациентов с атопическим дерматитом младше 18 лет. Было выявлено, что среди детей старше 2 лет с индексом массы тела более 24 индекс SCORAD достоверно выше, чем в других группах. Таким образом, раннее выявление и профилактика ожирения у детей предотвращают развитие атопического дерматита и способствуют снижению тяжести заболевания [12]. Оптимальный вид физических нагрузок для таких пациентов — плавание. Данный вид спорта исключает повышенную потливость и раздражение кожи одеждой. Для предупреждения раздражающего действия хлорированной воды необходимо сразу после водных процедур принять душ, а через 3–5 мин на всю поверхность тела нанести эмолент [11].
Восстановление защитных свойств кожи

Несмотря на множество теорий развития атопического дерматита, одним из ключевых факторов формирования данной патологии считается нарушение барьерной функции кожи [6, 20].
Дефекты эпидермиса являются входными воротами для потенциальных аллергенов внешней среды, что может привести к развитию реакции гиперчувствительности I типа, которая лежит в основе атопического дерматита, бронхиальной астмы, аллергического ринита и т. д. Нарушение целости эпидермиса является предрасполагающим фактором для колонизации кожи патогенными микроорганизмами, ферменты которых также повреждают эпидермис. Поэтому базисным методом профилактики, лечения обострений заболевания, а также увеличения продолжительности периода ремиссии является регулярное использование эмолентов, ежедневное нанесение которых на кожу новорожденных достоверно уменьшает риск развития атопического дерматита в будущем в 2 раза [11, 17, 19, 20].
Действующее вещество препарата Д-Пантенол (EGIS Pharmaceuticals PLC) — декспантенол — способствует восполнению субклинической дисфункции кожного барьера, а также предотвращает развитие воспалительной реакции благодаря усилению гидратации кожи и уменьшению проницаемости кожи для аллергенов (рис. 2). Ланолин и белый пчелиный воск, входящие в состав препарата, способствуют восстановлению липидного состава кожи, тем самым усиливают действие основного вещества. Препарат выпускается в двух лекарственных формах: крема и мази. Д-Пантенол является базисной ступенью терапии атопического дерматита согласно Федеральным клиническим рекомендациям по лечению данного заболевания и используется при любой степени тяжести патологии [17, 20].
Заключение
Таким образом, профилактика атопического дерматита, ориентированная на ключевые звенья патогенеза, способствует как снижению заболеваемости самим дерматитом, так и уменьшает вероятность появления сопутствующих ему заболеваний. Так как одним из ключевых факторов развития заболевания служит нарушение барьерной функции кожи, то применение эмолентов достоверно уменьшает риск развития атопического дерматита. Современный эмолент Д-Пантенол на основе декспантенола является базисной ступенью терапии и применяется при любой степени тяжести атопического дерматита.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Московский научно-практический центр дерматовенерологии и косметологии ДЗМ
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы», Москва, Россия, 119071
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, Москва, Россия, 119071
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Современные аспекты патогенеза и терапии атопического дерматита
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Атопический дерматит (АтД) — широко распространенный хронический дерматоз мультифакториальной природы с превалирующей долей генетического компонента и сложным патогенезом. Манифестация АтД обычно начинается в младенчестве или раннем детстве; заболевание может поражать 15—25% всех детей, но с возрастом значительная часть пациентов достигают ремиссии. Во взрослой популяции АтД подвержены порядка 7—10% пациентов. Это заболевание характеризуется сильным зудом, рецидивирующими экзематозными поражениями и интермиттирующим течением. Несколько патофизиологических механизмов вносят вклад в клинические проявления АтД. Например, нарушение эпидермальной барьерной функции вследствие дефицита структурного белка филаггрина, может способствовать воспалению и инфильтрации Т-клетками. При АтД наблюдается поляризация иммунного ответа по Th-пути, и это в свою очередь может способствовать дисфункции эпидермального барьера. Другие факторы, способствующие возникновению АтД, включают дисбиоз микробиоты кожи (в частности, избыточную колонизацию золотистого стафилококка), системные иммунные реакции (включая сенсибилизацию, опосредованную иммуноглобулином Е). С течением времени концепция патогенеза этого заболевания претерпевала значительные изменения. В настоящей статье приведен актуальный обзор исторических и современных представлений о патогенезе и методах лечения атопического дерматита.
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Московский научно-практический центр дерматовенерологии и косметологии ДЗМ
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы», Москва, Россия, 119071
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, Москва, Россия, 119071
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Атопический дерматит (АтД) — мультифакториальное воспалительное заболевание кожи, характеризующееся зудом, хроническим рецидивирующим течением и возрастными особенностями локализации и морфологии очагов поражения.
АтД — заболевание, известное человечеству со времен Гиппократа, является значимой медико-социальной проблемой настоящего времени [1]. Изучение патогенеза, концепций и подходов к лечению сохраняет актуальность.
Продолжительное время заболевание имело более ста обозначений, но в 1923 г. Coca и Cooke предложили термин «atopia» (греч.: странность, необычность, без места) для определения состояния гиперчувствительности при поллинозе, астме, «атопической экземе», а позже, в 1933 г., благодаря Wize и Sulzberger, заболевание получило современное название «атопический дерматит» [1, 2].
Манифестация симптомов заболевания происходит под воздействием разнообразных экзогенных и эндогенных факторов, преимущественно у детей первых лет жизни. Течение АтД имеет рецидивирующий характер, что может обусловить психологический дисбаланс при формировании личности и снижение качества жизни в более зрелом возрасте [3].
Клинические проявления характеризуются эритематозными, экссудативными и лихеноидными высыпаниями, сопровождающимися интенсивным зудом [3—6]. АтД часто ассоциирован с аномалиями барьерной функции кожи, сенсибилизацией к аллергенам и рецидивирующими кожными инфекциями [4]. Следует отметить, что данный дерматоз является гетерогенным заболеванием, обусловленным действием факторов окружающей среды у генетически восприимчивых лиц [5]. Дисбактериоз микробиоты кожи также может играть роль в патогенезе АтД [3]. На основании множества наблюдений было установлено, что АтД является кожным проявлением системного расстройства и часто проявляется как первый шаг в так называемом атопическом марше, который включает бронхиальную астму, пищевую аллергию и аллергический ринит [7].
Патогенез атопического дерматита
Патогенез АтД — многофакторный, с ведущей ролью иммунных нарушений [8]. Известно, что неатопические реципиенты, получающие трансплантацию костного мозга от атопических доноров, немедленно получают положительные кожные пробы и атопические симптомы. Эти данные свидетельствуют, что проявления АтД опосредуются клетками, происходящими из костного мозга [9]. Широко известно, что кожа пациентов с АтД является гистологически аномальной и демонстрирует умеренный гиперкератоз и редкий периваскулярный клеточный инфильтрат, состоящий в основном из T-лимфоцитов. Острые поражения характеризуются выраженным межклеточным отеком (спонгиоз) эпидермиса и редким эпидермальным инфильтратом, состоящим преимущественно из Т-лимфоцитов. В дерме имеется выраженный инфильтрат воспалительных клеток, состоящий преимущественно из Т-лимфоцитов и редких моноцит-макрофагов [9].

Ранее считали, что в основе патогенеза данного заболевания лежит функциональный иммунодефицит, который проявляется изменением соотношения лимфоцитов Th1/Th2 в сторону Th2-хелперов, эозинофилией, дисбалансом продукции сывороточных иммуноглобулинов, приводящим к стимуляции В-лимфоцитов с гиперпродукцией IgE и снижению IgA и IgG, т. е. увеличение IL-4, IL-5 и IL-13 с сопутствующим снижением экспрессии IFN-γ (рис. 1) Рис. 1. Раннее представление о патогенезе АтД [7, 9, 10]. Примечание. LC — клетка Лангерганса; IL — интерлейкин; Th — Т-хелпер; TNF-α — фактор некроза опухоли α; INF-γ — интерферон γ; IgE — иммуноглобулин Е. [5, 9].

Согласно современной схематической концепции, установленной причиной нарушения эпидермального барьера кожи также является унаследованный дефицит белка филаггрина, что приводит к повышению экспрессии провоспалительных цитокинов (рис. 2) Рис. 2. Современное представление о патогенезе АтД [16—18]. Примечание. ДК — дендритная клетка; ILC2 — врожденная лимфоидная клетка 2-го типа; TSLP — тимусный стромальный лимфопоэтин; АМП — антимикробные пептиды; TARC — тимус-ассоциированный регуляторный хемокин; КЛ — клетка-лейкоцит. [11].
Дисфункция эпидермального барьера, наблюдаемая у пациентов с АтД, может выражаться через первичные (мутации FLG) и/или вторичные механизмы (пониженная экспрессия эпидермальных структурных белков или липидов) [12]. В ответ на действие иммунных цитокинов типа 2 (IL-4, IL-13 и IL-33) наблюдается несколько эпидермальных изменений как в пораженной, так и здоровой коже пациентов с АтД [13—15]:
— снижение содержания воды;
— повышенная проницаемость для химических веществ с низкой молекулярной массой;
— повышенная восприимчивость к инфекциям.
Также были выявлены как минимум две формы АтД.
«Внешняя» форма связана с сенсибилизацией, опосредованной IgE (у 70—80% пациентов). При внешней форме Т-клетки памяти продуцируют повышенное количество цитокинов Th2. К ним относятся IL-4 и IL-13, которые, как известно, вызывают переключение изотипа на синтез IgE, а также IL-5, который играет важную роль в развитии и выживании эозинофилов. Эти T-клетки также продуцируют аномально низкие уровни IFN-γ, цитокина Th1, который ингибирует функцию клеток Th2.
«Внутренняя» форма без опосредованной IgE сенсибилизации (20—30% пациентов) связана с меньшей выработкой IL-4 и IL-13, чем внешняя [7].
Обе формы связаны с эозинофилией. Следовательно, клетки Th2 играют важную роль в развитии атопического кожного процесса на ранних стадиях. Способность клеток Th0 развиваться в пути Th1 или Th2 зависит от ряда детерминант, включая среду цитокинов, в которой происходит развитие Т-клеток, генетический фон хозяина, фармакологические факторы и ко-стимуляторные сигналы, используемые во время активации Т-клеток. К цитокиновым факторам относятся цитокины, присутствующие во время воздействия антигена и являющиеся одной из основных детерминант, направляющих Th-клетки к фенотипу Th1 или Th2. IL-4 способствует развитию клеток Th2, тогда как IL-12, продуцируемый макрофагами или дендритными клетками, индуцирует клетки Th1.
Одно из главных мест в теории патогенеза АтД отдано генетическим факторам. Известно, что более 20 генов могут участвовать в развитии аллергических заболеваний. Особый интерес вызывает потенциальная роль хромосомы 5q31—33, содержащая кластерное семейство генов цитокинов: IL-3, IL-4, IL-5,IL-13 и GM-CSF, которые экспрессируются клетками Th2.
Фармакологические факторы: лейкоциты от пациентов с АтД имеют повышенную активность фермента цАМФ-фосфодиэстеразы. По-видимому, эта клеточная аномалия способствует увеличению синтеза IgE B-клетками и продукции IL-4 T-клетками, так как продукция IgE и IL-4 может быть уменьшена ингибитором фосфодиэстеразы [9].
Следует отметить, что повышенная концентрация цАМФ-фосфодиэстеразы в атопических моноцитах способствует секреции повышенных уровней IL-10 и простагландина E2 [19]. ИЛ-10, полученный из моноцитов, и простагландин E2 ингибируют продукцию IFN-γ Т-клетками и, следовательно, могут способствовать снижению продукции IFN-γ. Ко-стимуляторные факторы (активация покоящихся Т-клеток) требуют ко-стимулирующих сигналов, не зависящих от вовлечения рецепторов Т-клеток с комплексом МНС плюс пептид на антиген-презентирующих клетках [8]. Несколько исследований на мышах показали, что образование клеток Th2 зависит главным образом от взаимодействия CD28 с B7. Экспрессия В7 на В-клетках пациентов с АтД была значительно выше, чем у нормальных субъектов и пациентов с псориазом [9].
Принципы терапии атопического дерматита
Успешная терапия АтД требует системного подхода и включает следующие мероприятия.
— Элиминационные — предотвращение контакта с раздражителями, в том числе продуктами питания и бытовыми аллергенами.
— Вне зависимости от тяжести течения заболевания при необходимости лечение дополняют антигистаминными препаратами, антибактериальными, противовирусными и антимикотическими средствами.
— Назначение смягчающих и увлажняющих средств для восстановления нарушенной функции барьера кожи. В настоящее время известно, что добавление «церамид-доминантного» смягчающего средства к стандартной терапии приводит как к клиническому улучшению, так и уменьшению трансэпидермальной потери воды и улучшению целостности рогового слоя. Данные средства также эффективно использовать в качестве поддерживающей терапии в период ремиссии.
— Топические глюкокортикоиды являются основой противовоспалительного лечения, показывают высокую эффективность в борьбе с острым и хроническим воспалением кожи при ограниченных поражениях. Из-за опасений по поводу возможных побочных эффектов, связанных с постоянным применением, данные препараты не использовались для поддерживающей терапии.
— Ингибиторы кальциневрина в отличие от топических глюкокортикоидов абсолютно безопасны при поражении кожи лица и век. В нескольких исследованиях крема пимекролимус также выявлено, что начало применения препарата при самых ранних признаках клинического заболевания приводит к значительно меньшей потребности в «спасательной» терапии глюкокортикоидами.
— При течении средней тяжести актуально использование фототерапии.
— При тяжелом течении АтД, кроме топических средств, лечение включает системные глюкокортикоиды короткими курсами и циклоспорин. В 55% случаев его применения положительный эффект наступает после 6—8 нед. Непрерывная терапия не рекомендована более 1 года—2 лет, так как циклоспорин обладает потенциальной токсичностью.
— Биологическая терапия в лечении АтД.
Дупилумаб — антитело, блокирующее действие IL-4 и IL-13 путем воздействия на α-субъединицу рецептора IL-4 (IL-4Rα). Этот рецептор взаимодействует с двумя цитокинами: IL-4 и IL-13, которые играют важную роль в иммунном ответе с участием Т-хелперов 2-го типа при АтД. При этом эффекты, достигнутые при применении терапии, направленной на ингибирование IL-4Rα, IL-4 и IL-13, были воспроизведены в серии крупных клинических исследований, в которых были продемонстрированы высокая эффективность терапии и благоприятный профиль безопасности. Действие дупилумаба основано на ингибировании α-субъединицы IL-4Rα [20, 21].
Также недавно было выявлено, что омализумаб является наиболее эффективным препаратом в лечении атопической бронхиальной астмы. Таким образом, он может потенциально нейтрализовать действие IgE при АтД [7]. Пациенты, получавшие рекомбинантный гуманизированный моноклональный IgG1 (омализумаб) в течение 16 нед, не испытывали улучшений в конечных точках заболевания. Кроме того, у пролеченых пациентов отмечалось незначительное ухудшение показателей зуда [20].
В многочисленных клинических исследованиях показано, что воздействие на ключевой центральный путь может оказать существенное терапевтическое воздействие на аллергические заболевания, характеризующиеся различными специфическими клиническими проявлениями. При АтД снижение уровней свободного сывороточного IgE недостаточно для достижения хорошего клинического ответа. Таким образом, роль, которую играют определенные клетки и цитокины, создает возможности для развития таргетной терапии АтД.
Заключение
Нашей главной целью в будущем станет разработка более эффективных и безопасных методов лечения АтД. Таким образом, очень важно глубже охарактеризовать ключевые моменты иммунных путей, включая идентификацию генов восприимчивости, которые приводят к различным формам АтД, а также определить относительную роль иммунных нарушений и структурных дефектов кожного барьера, лежащих в основе АтД. Новые парадигмы лечения необходимы для предотвращения прогрессирования заболевания до более тяжелых форм и прекращения развития «атопического марша», который в свою очередь приводит к бронхиальной астме [7].
Сведения об авторах
Читайте также:

