Болят кисти рук как при ожоге
Обновлено: 17.05.2024
По данным статистики в развитых странах имеется стойкая тенденция роста заболеваемости артрозом. Патологический процесс развивается в определенной группе суставов, и артроз суставов кистей рук – одна из самых частых его локализаций. Почему начинается заболевание, как протекает, особенности его лечения можно узнать из этой статьи.
Что это такое
Артроз суставов кистей рук – это дегенеративно-дистрофическое заболевание мелких суставчиков, сопровождающееся постепенным разрушением хрящевой ткани, периодически возникающими асептическими (без наличия инфекции) воспалительными процессами, деформацией руки со стойким нарушением ее функции и нарастающим болевым синдромом. Все это приводит к снижению качества жизни человека, утрате трудоспособности и способности к самообслуживанию.
Кости кисти делятся на три отдела:
- небольшие, разные по форме косточки запястья (всего 8), расположенные в два (ближний проксимальный и дальний дистальный) ряда; проксимальный ряд образует с лучевой костью предплечья лучезапястный сустав;
- трубчатые пястные кости – их проксимальные части образуют с дистальным рядом запястья I – V запястно-пястные суставы; дистальные концы образуют проксимальными фаланговыми костями I – V пястно-фаланговые суставы;
- небольшие трубчатые фаланговые косточки пальцев по 3 на втором-пятом пальце и 2 на первом пальце; образуют I – V пястно-фаланговые, проксимальные и дистальные межфаланговые суставы.
Болеют артрозом суставов рук преимущественно болеют женщины после 50 лет. Заболеваемость нарастает с возрастом. При своевременно начатом лечении можно остановить процесс разрушения суставных поверхностей. Код по 10 МКБ:
- М18 - артроз первого запястно-пястного сустава (ризартроз);
- М19 - остальные артрозы кисти и пальцев - М19 (другие артрозы).
Причины артроза кистей рук
Воздействие различных внешних и внутренних факторов может быть причиной артроза:
- наследственные особенности строения хрящевой ткани – она может быстро разрушаться от воздействия разных факторов;
- пожилой и старческий возраст – разрушению суставного хряща способствует возрастные изменения кровообращения и снижение обмена веществ;
- гормональная патология – особенно часто проявляются у женщин при снижении гормонального фона, в том числе, возрастном, при климаксе;
- физические нагрузки – постоянные длительные мелкие работы руками, сопровождающиеся микротравмированием; особенно страдают женщины из-за высоких нагрузок по дому;
- последствия травм кисти – переломов, вывихов, ушибов;
- последствия остро и хронически протекающих артритов (воспалительных процессов) различного происхождения.
Под воздействием различных внешних и внутренних причин в организме происходят изменения: снижается объем синовиальной жидкости, питающей хрящ. Покрывающий головки суставных поверхностей хрящ постепенно истончается, теряет эластичность, растрескивается и разрушается. Это приводит к разрастанию костной и соединительной ткани, изменению формы и снижению функции мелких суставчиков. Процесс сопровождается постепенно нарастающим болевым синдромом.
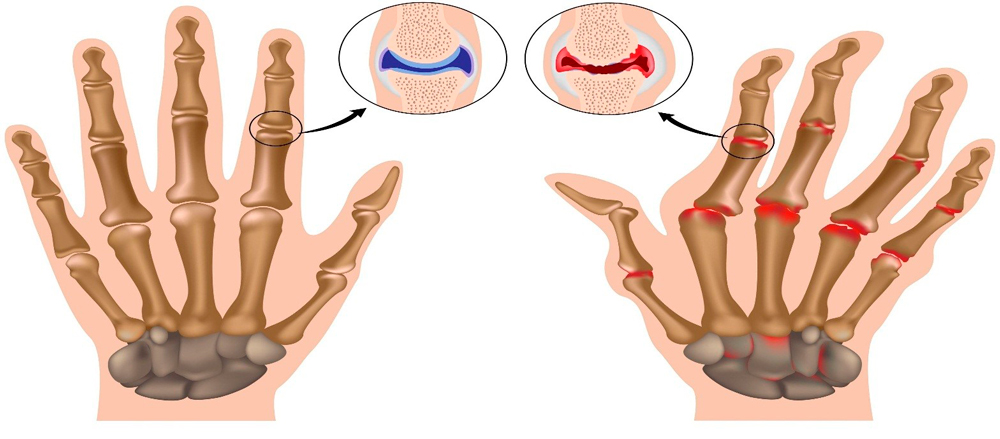
На рисунке здоровые и пораженные артрозом суставы
В группе риска лица:
- занимающиеся работами или видами спорта, связанными с высокими нагрузками на руки, - слесари, токари, пианисты, теннисисты, домашние хозяйки;
- страдающие артритами;
- имеющие близких родственников, страдающих артрозом рук.
Симптомы артроза кистей
Начинается незаметно, протекает в течение длительного времени с постоянно нарастающей симптоматикой. Чаще всего симметрично поражаются дистальные (конечные, наиболее отдаленные от ладони) межфаланговые суставчики (ДМФС), реже – проксимальные (расположенные ближе к ладони) межфаланговые (ПМФС) и запястно-пястный сустав 1 пальца (1 ЗППС). Совсем редко поражаются пястно-фаланговые суставные сочленения (ПФС). Симметричность поражения отсутствует только в том случае, когда причиной развития артроза суставов кистей явилась травма (посттравматический артрит).
Первые признаки
Они незначительны – это небольшая болезненность в руках, особенно, после значительных нагрузок и легкая скованность по утрам. Такие симптомы могут беспокоить в течение длительного времени, нарастая медленно и незаметно.
Явные симптомы
Постепенно боли после физических нагрузок нарастают, держатся длительно. Появляются ночные боли, нарушается сон. Утром все сложнее восстанавливать нормальную двигательную активность – ладони все труднее сгибать. Иногда в месте поражения боль нарастает, возникают небольшое покраснение и отечность – признаки асептического воспаления в суставной синовиальной оболочке.
Боли становятся постоянными, появляется суставной хруст, снижается функция руки. Появляются ограничения подвижности кисти, вызванное разрастанием неэластичной соединительной ткани (контрактуры). Становится трудно выполнять обычные профессиональные действия, работу по дому, а также ухаживать за собой. В это время у некоторых пациентов появляются необходимость в смене работы.
Постепенно в области пораженных суставчиков появляются костные наросты, деформирующие кисть. Особенно выражены такие наросты в межфаланговых суставчиках при артрозе пальцев кисти рук. В области дистальных межфаланговых сочленений это узелки Гебердена, проксимальных – Бушара. Нарушения подвижности стойкие, постоянные.
Опасные симптомы
Не все обращают внимание на такие «мелочи», как легкие боли в руках, тем более, что на ранних стадиях они быстро проходят. Поэтому, чтобы как можно раньше обращаться к специалисту, стоит обратить внимание на следующие симптомы:
- боли после физической нагрузки могут беспокоить весь день и даже ночью;
- утром ладонь сгибается и разгибается с трудом;
- иногда мелкие суставчики руки и пальцев воспаляются – усиливаются боли, появляются покраснения и отек, ухудшается общее состояние; все это через некоторое время проходит без лечения;
- вы больше не можете качественно выполнять мелкую работу руками и даже не всегда можете удерживать предметы.
Появление таких симптомов говорит о том, что у вас пока есть время, руки еще не полностью утратили свою функцию. Но тянуть не стоит: инвалидность не за горами. Помочь сможет только опытный квалифицированный специалист.
В чем опасность артроз суставов кистей
Болезнь прогрессирует, медленно и незаметно разрушая сустав. Также постепенно происходит утрата трудоспособности.
Любая локализация и форма артроза имеет серьезные осложнения, поэтому не стоит затягивать с лечением.
Степени артроза кисти
По клиническим и рентгенологическим признакам артроз кисти делят на 3 стадии:
- Начальная. Легкая болезненность после физических нагрузок и небольшая скованность по утрам проходят самостоятельно, но постепенно продолжаются все более длительно. На рентгене изменений нет или небольшое сужение суставной щели. Иногда можно заметить первые признаки остеосклероза – кость становится более плотной. Оптимальный период для начала лечения: можно полностью подавить прогрессирование и избавиться от болей.
- Прогрессирующая. Боли усиливаются, становятся продолжительными, беспокоят по ночам. Скованность максимально проявляется по утрам, но может держаться в течение дня. Периодически развиваются синовиты. На рентгене: резкое сужение суставной щели, нарастающий остеосклероз, появление первых признаков разрастания костной ткани по суставным краям. Лечение на этой стадии займет больше времени, но опытный врач избавит от боли и приостановит разрушение сочленения.
- Запущенная. Постоянные ноющие боли днем и ночью. Невозможность выполнения привычных мелких движений из-за нарастающей скованности перерастает в полное отсутствие сгибательно-разгибательных движений в руке. На рентгене: выраженный остеосклероз, разрастание костных выступов, изменяющих форму сустава. При артрозе пальцев кисти рук отчетливо видны узелки Гебердена и Бушара. Опытный врач сможет помочь больному и на запущенной стадии.
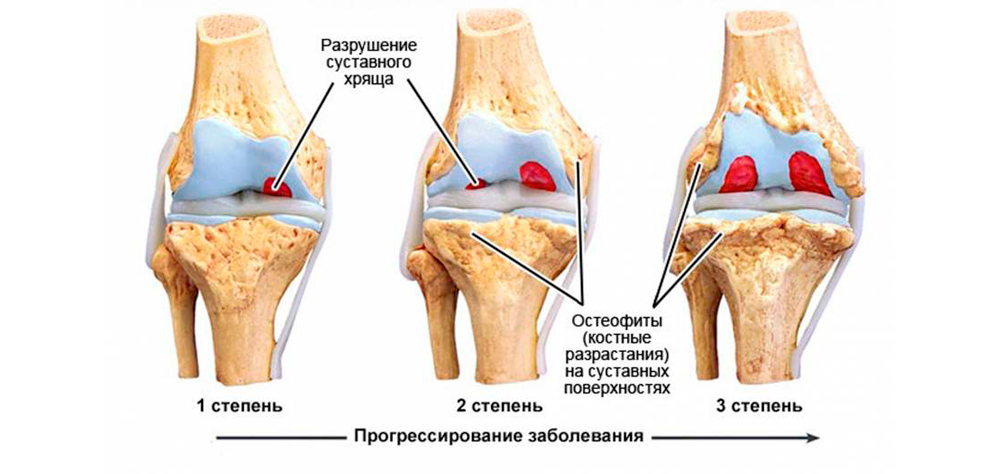
Степени артроза кисти
Осложнения артроза кистей рук
При отсутствии врачебной помощи серьезные проблемы и осложнения неизбежны. Это:
- сильные боли – больные не находят себе мести ни днем, ни ночью, что приводит к бессоннице и неврозу;
- деформация рук – в зависимости от того, где расположен больной суставчик, происходит изменение внешнего вида кисти или пальцев – это не только косметический недостаток – одновременно усиливаются боли и происходит нарушение работы сустава;
- частичная или полная утрата функции – требует сначала смены профессии, а затем происходит полная инвалидизация.
Обострения артроза кисти
Артроз кистей рук периодически сопровождается развитием синовита - неинфекционного воспаления в суставной внутренней синовиальной оболочке. Пораженные сочленения отекают, кожа над ними краснеет, болевой синдром и все остальные неприятные ощущения усиливаются. При появлении признаков воспалительного процесса нужно:
- использовать любые обезболивающие препараты; внутрь: 1 – 2 таблетки Парацетамола по 500 мг или таблетку Найза 100 мг; наружно: гель Пенталгин или эмульгель Вольтарен;
- принять любое успокаивающее средство - 2 таблетки экстракта валерианы, настой пустырника;
- придать кисти возвышенное положение;
- срочно проконсультироваться с врачом.
Формы заболевания
По локализации артроза и особенностям его течения выделяют несколько форм заболевания. Все эти формы - варианты деформирующего артроза кистей.
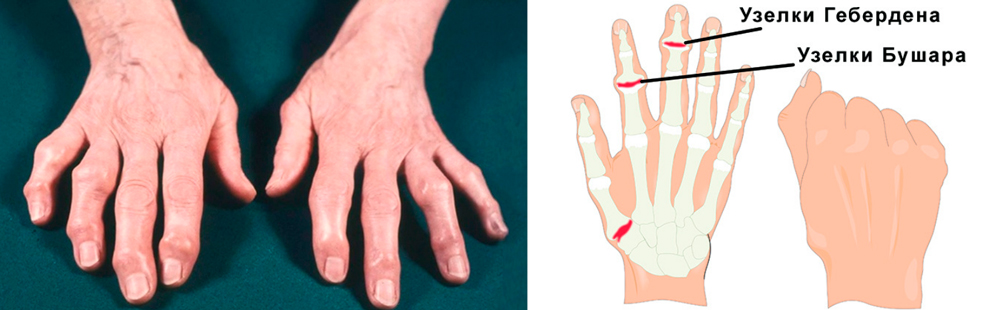
Деформирующий артроз кисти
Узелковый
Самая частая форма артроза пальцев кисти рук. Характеризуется появлением в области пальцев костных разрастаний – узелков Гебердена и Бушара. Узелки Гебердена появляются на дистальных (более отдаленных, близких к ногтям) межфаланговых сочленениях. Их разрастание сопровождается обострением синовита: кончики пальцев болят, краснеют и отекают. Но со временем воспаление исчезает, а деформация остается.
Узелки Бушара появляются на проксимальных (отдаленных от ногтевой фаланги) межфаланговых суставах. Они разрастаются медленно, не сопровождаются воспалением. Болезненность также не очень выражена.
Узелковый артроз пальцев кисти рук не только деформирует пальцы, но также приводит к развитию анкилозов и контрактур.
Эрозивный
Эта клиническая форма характеризуется появлением на суставной поверхности эрозий, сопровождающихся разрушением костной ткани, остеосклерозом и разрастанием кости в виде «крыльев чайки» (рентгенологический признак). Это наиболее агрессивная форма заболевания, сопровождающаяся частыми обострениями воспаления, болями, приводящая к быстрой утрате трудоспособности.
Ризартроз
При этой форме поражается I запястно-пястный сустав, расположенный у основания большого пальца. Проявляется болями при движении большого пальца, хрустом при его сгибании. При прощупывании и на рентгене можно обнаружить деформирующие разрастания костной ткани.
Диагностика
Точный диагноз артроза рук можно поставить только в условиях хорошо оснащенной клиники. А тщательное обследование и правильный диагноз – основа для назначения эффективного лечения.
Жжение кожи встречается при ожогах, аллергических поражениях, дерматозах вирусной, бактериальной или грибковой природы. Симптом наблюдается при хронических дерматологических проблемах: псориазе, экземе. Изредка жжение развивается как компонент клинической картины сенестопатии. Для диагностики этиологического фактора проводится дерматоскопия и осмотр под лампой Вуда, микроскопия соскоба кожи, гистологическое исследование. Купировать жжение помогают наружные средства с охлаждающим действием. Комплексное лечение включает местные и системные препараты, физиотерапевтические методы.
Причины
Физиологические факторы
Жжение обычно возникает у людей с чувствительной кожей даже при отсутствии патологического фактора. Неприятный симптом провоцируется ношением колючей одежды или вещей из синтетических материалов. Женщины могут ощущать жжение лица после нанесения уходовой или декоративной косметики, даже если эти продукты не вызывают аллергию. Типичная причина покалывающих и жгучих ощущений кожи ног — усталость после длительной ходьбы.
Ожоги
Чаще всего симптоматика обусловлена воздействием высокой температуры или солнечного излучения. Любой ожог сопровождается сильным жжением кожи, которое начинается ещё во время действия повреждающего фактора и сохраняется от нескольких дней до нескольких недель. Кожные покровы выглядят розовыми или ярко-красными по цвету, при более глубоком поражении формируются пузыри, наполненные прозрачным или мутным содержимым.
Жжение беспокоит человека постоянно. Симптом становится более ощутимым при прикосновении к пораженному участку, нанесении лекарственных мазей и спреев. Дискомфорт резко усугубляется, если зона ожога попадает под теплую или горячую воду (например, при купании). По мере заживления жжение стихает, сменяется периодическим покалыванием и зудом кожных покровов.
Для химических и электрических ожогов характерно глубокое проникновение повреждающего агента — вплоть до гиподермы, мышц и подлежащих тканей. При таких травмах жжение отходит на второй план, поскольку основной жалобой являются нестерпимые боли в участке разрушенного эпидермиса и дермы. Жгучие ощущения в коже возникают непосредственно в момент повреждения, когда еще не произошла массивная деструкция тканей.

Аллергия
Реакция кожной гиперчувствительности — вторая по распространенности причина жжения кожи. Симптом определяется у предрасположенных людей при контакте с аллергенами: пыльцой растений, косметикой, шерстью животных, продуктами питания. Аллергическое жжение сочетается с крапивницей, зудящими высыпаниями на коже в виде папул и везикул. Часто присоединяется слезотечение, чихание, выделение прозрачной слизи из носа.
Жжение может быть одним из компонентов сезонной аллергии (поллиноза). Иногда этот симптом становится предвестником приступа бронхиальной астмы: в таком случае неприятные проявления локализованы на ограниченном участке, сопровождаются наличием красных пятен на кожных покровах. Зачастую жгучие ощущения сопутствуют псевдоаллергии на фоне приема гистаминолибераторов (шоколада, цитрусовых, клубники).
Контактный дерматит
Жжение кожи типично для острой эритематозной формы контактного дерматита, спровоцированной воздействием раздражителя. Пациент испытывает болезненные и жгучие ощущения, покалывание, зуд в пораженном участке. Кожный покров приобретает ярко-красный оттенок. При буллезном варианте болезни жжение дополняется образованием пузырей, наполненных прозрачной жидкостью. Незначительная выраженность симптома встречается при хронической форме дерматита.
Псориаз
Умеренный зуд и жжение кожных покровов развиваются при экссудативной форме заболевания, которая проявляется образованием чешуек и выраженным мокнутием. Жгучие ощущение в пораженных участках беспокоят при обострении псориаза. Симптоматика усиливается при расчесывании поврежденной кожи, купании. Как правило, экссудативный процесс выявляется у страдающих эндокринными патологиями (сахарным диабетом, гипотиреозом).
Герпес
Мучительные симптомы при внешне неповрежденных кожных покровах характерны для опоясывающего герпеса. Пациенты жалуются, что кожу постоянно жжет, чтобы уменьшить дискомфорт, ее хочется почесать. Неприятные ощущения возникают внезапно, длятся 12-24 часа, затем на этом месте формируются специфические пузырьковые высыпания. При этом сильные жгучие боли сохраняются до выздоровления, и могут беспокоить человека длительное время после исчезновения сыпи.
При простом герпесе жжение кожи выражено не так интенсивно. Симптоматика развивается одновременно с появлением пузырьков, заполненных прозрачным экссудатом. Больные отмечают зуд, неприятное покалывание в пораженной области. Болезненность выражена умеренно, в отличие от опоясывающего лишая. Жжение прекращается, когда элементы сыпи заживают и исчезают.
Кожные инфекции
Жжение — один из основных симптомов бактериального (импетиго, рожистое воспаление), вирусного (контагиозный моллюск, ВПЧ) или грибкового (дерматофития, рубромикоз) поражения кожи. С учетом этиологии заболевания жгучим ощущениям сопутствуют различные локальные симптомы: везикулезные и пустулезные высыпания, шелушение, лихенификация.
Сенестопатии
Осложнения фармакотерапии
Жжение кожного покрова появляется при лекарственном дерматите. Неприятные симптомы развиваются как при нанесении препаратов наружно (мази, гели), так и при пероральном или парентеральном методе введения медикаментов. На коже образуются участки высыпаний либо мокнутия, которые сопровождаются неприятными жгучими ощущениями. При каждом последующем применении аллергенных лекарств зона поражения увеличивается.
Редкие причины
- Врожденные заболевания: болезнь Хартнупа, порфирия.
- Поражение соединительной ткани: склеродермия, системная красная волчанка, болезнь Шульмана.
- Сосудистые нарушения: купероз, розацеа, облитерирующий атеросклероз.
- Злокачественные новообразования: плоскоклеточный рак кожи, базалиома, меланома.
Диагностика
Выяснением причины симптома занимается специалист в сфере дерматологии, при необходимости к обследованию подключают врачей другого профиля. Дерматолог проводит визуальный осмотр участков кожи, где больной ощущает жжение, после чего забирает материал для лабораторных анализов. Диагностический поиск включает следующие методы исследования:
- Дерматоскопия. Под микроскопом врач рассматривает структуры кожного покрова, выявляет начальные стадии патологических изменений. Это простой и неинвазивный метод, который показан при наличии у пациента жжения в области новообразований или подозрительно измененных участков кожи.
- Люминесцентная диагностика. Осмотр пораженной зоны с помощью лапмы Вуда позволяет быстро подтвердить стригущий лишай, отрубевидный лишай, эритразму. Методика применяется для экспресс-диагностики псевдомонадной инфекции, угревой сыпи.
- Исследование соскоба. Верхний слой эпидермиса из пораженного участка берут для микроскопического изучения. Такой способ информативен в диагностике грибковых, бактериальных инфекций. Если дерматологу нужно уточнить характер патологического процесса, назначается гистологическое изучение биоптата кожи.
- Анализы крови. Клиническое исследование производится для обнаружения признаков воспалительных или аутоиммунных заболеваний. Повышение эозинофилов в гемограмме указывает на аллергическую природу жжения. Для оценки активности дерматологических болезней назначают биохимический анализ с острофазовыми показателями, протеинограммой.
В периоде ремиссии аллергических дерматозов рекомендованы прик-тесты для определения провоцирующих факторов и подбора АСИТ. При жжении нижних конечностей у пожилых пациентов обязательно выполняют дуплескное сканирование периферических артерий, артериографию. Если жалобы на жжение кожи сочетаются с неадекватным поведением больного, назначается психиатрическое освидетельствование.

Лечение
Помощь до постановки диагноза
Консервативная терапия
Терапия определяется основным заболеванием. Зачастую жжение кожи обусловлено дерматологическими патологиями, для устранения которых практикуется комплексный подход. При нетяжелом течении болезни достаточно местных средств: примочек и влажно-высыхающих повязок при мокнутии, мазей и жирных кремов — при шелушении. Используют лекарства с антисептиками и антибиотиками, топическими стероидами, антимикотиками.
При аллергических дерматозах назначается системная дезинтоксикационная терапия: антигистаминные препараты, седативные средства, методы экстракорпоральной гемокоррекции. Для лечения распространенных микозов рекомендованы противогрибковые препараты в таблетках. Опоясывающий герпес требует внутривенного введения или перорального приема ацикловира.
В комплексной лечебной схеме эффективны методы физиотерапии. Для ликвидации высыпаний, ускорения заживления кожи и стимуляции иммунной защиты назначают лазеротерапию, магнитотерапию, озонотерапию. В фазе ремиссии хронических дерматозов применяют облучение кожи ультрафиолетом, грязелечение. При сенестопатиях больным требуется помощь психиатра.
1. Дерматовенерология. Национальное руководство. Краткое издание/ под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова. — 2013.
2. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. — 2015.
3. Современные методы коррекции синдрома раздраженной кожи лица/ М.М. Тлиш, О.А. Катаханова, Т.Г. Кузнецова, Ж.Ю. Наатыж и др.// Клиническая дерматология и венерология. – 2014.
Боль в кисти свидетельствует о наличии патологического процесса в костях и мягкотканных структурах дистального отдела верхней конечности. Ощущения существенно различаются по характеру и продолжительности, могут быть слабыми, интенсивными, острыми, тупыми, длительными, кратковременными. Иногда обнаруживается связь боли с физической нагрузкой, другими факторами. Для уточнения диагноза проводятся опрос, физикальное обследование, рентгенография, КТ, МРТ кисти, другие диагностические процедуры. До определения причины болей рекомендуется покой, иногда допускается прием анальгетиков.
Причины боли в кисти
Травматические повреждения
Ушиб кисти возникает в результате удара или падения, проявляется умеренной постепенно стихающей болью, отечностью, незначительным ограничением функции конечности. Возможны кровоподтеки, ссадины. При пальпации отмечается локальная болезненность, симптом осевой нагрузки отрицательный. Все проявления исчезают через 1-2 недели.
Переломы II-V пястных костей образуются при ударе кулаком, падении на кулак. Преобладают повреждения V, иногда – в сочетании с переломом IV пястной кости. Реже встречаются травмы II, очень редко – III пястной кости. Переломы проявляются резкой болью, которая почти не утихает с течением времени. Кисть отечна, особенно в проекции поврежденной кости, нередко деформирована. При пальпации определяется хруст, патологическая подвижность. Функция резко снижена.
При переломе I пястной кости страдает диафиз или основание кости. В первом случае максимальная болезненность обнаруживается в центральной части тенара, во втором (при переломе Беннета) – чуть выше лучезапястного сустава. Перелом Беннета сопровождается смещением дистального отломка пястной кости, внешней деформацией основания тенара. Активный хват с участием I пальца невозможен, при попытке сжать руку в кулак, противопоставить I палец боль резко усиливается.
Переломы костей запястья встречаются реже. Отекает преимущественно основание кисти. В зависимости от вида перелома боль локализуется:
- ладьевидная кость – со стороны I пальца, усиливается при давлении на этот палец;
- полулунная кость – в средней части кисти, усиливается при осевой нагрузке на III и IV пальцы;
- гороховидная кость – по стороне V пальца, нарастает при попытке согнуть мизинец.
Вывихи костей запястья нередко сочетаются с переломами, проявляются крайне интенсивной болью, значительным отеком, выраженной деформацией кисти. Функции кисти практически полностью утрачены из-за сильного болевого синдрома.
Болезни мягких тканей
Для болезни де Кервена (стенозирующего лигаментита) более типичны болезненные ощущения в области лучезапястного сустава, однако у половины пациентов ноющая или давящая боль также возникает в области тенара, иррадиирует в большой палец. Вначале болевой синдром обнаруживается только при чрезмерном отведении и разгибании первого пальца, затем начинает беспокоить при любых движениях, иногда сохраняется в покое.
Асептический тендовагинит сухожилий пальцев кисти начинается остро на фоне перегрузки, проявляется постоянной тянущей болью, усиливающейся при движениях пальцем, сопровождается ограничением движений, нерезко выраженным отеком, гиперемией. При хронизации процесса интенсивность болевых ощущений снижается, они наблюдаются только при нагрузке, пациенты жалуются на ощущение сведенной кисти.
Гигромы чаще образуются на тыле лучезапястного сустава, но могут располагаться и на ладонной стороне кисти. Изначально обычно безболезненны, при активных движениях кистью, давлении твердого предмета может возникать незначительная или умеренная боль. В отличие от образований других локализаций ладонные гигромы отличаются значительной плотностью, могут напоминать костные выросты.

Дерматологические проблемы
Водяная мозоль образуется на ладонной поверхности в области головок пястных костей, является следствием непривычной или слишком долгой работы с инструментом. Сначала возникает нерезкая локальная болезненность, небольшой отек, покраснение. Потом на ладони формируется пузырь, боль становится интенсивной, дергающей, колющей, режущей, усиливается при движениях, прикосновении. После вскрытия пузыря появляется болезненная ранка.
При инфицировании ранки или проникновении микробов в пузырь через трещины в коже развивается мозольный абсцесс с быстро нарастающими болями, которые принимают дергающий, пульсирующий характер. Боли беспокоят по ночам, усиливаются при надавливании, опускании руки, сопровождаются незначительным повышением температуры, отеком тыла кисти. При прорыве гноя в окружающие ткани состояние еще больше ухудшается, боль становится разлитой, отмечается слабость, температура достигает фебрильных цифр.
Инфекционные процессы
Фурункулы и карбункулы в области кисти формируются редко, чаще выявляются у мужчин, располагаются на тыльной поверхности сегмента. Сопровождаются нарастающей локальной болью, которая в течение нескольких дней становится очень интенсивной, распирающей, дергающей, лишает ночного сна. При внешнем осмотре обнаруживается ограниченный гнойный очаг диаметром до нескольких сантиметров синевато-багрового цвета с одним или несколькими некротическими стержнями.
Флегмоны кисти обычно являются осложнением панариция, инфицированных ран и ссадин. Сопровождаются сильными дергающими разлитыми болями, лишающими сна, препятствующими любым движения кистью. Отмечаются слабость, гипертермия, симптомы интоксикации. Отек более выражен с тыльной стороны, на ладони определяется подушкообразное уплотнение, пальцы веерообразно расходятся в стороны.
Гематогенный остеомиелит редко поражает кости кисти, для этой локализации более типичны посттравматическая и послеоперационная формы болезни. Патология проявляется появлением или усилением болевого синдрома, прогрессирующим отеком, гиперемией, ухудшением общего состояния, слабостью, гипертермией. Боли резкие, дергающие, рвущие, четко локализованные, настолько сильные, что пациент избегает любых движений конечностью.
Артрозы
Ризартроз 1 пальца (артроз 1 пястнофалангового сочленения) проявляется болевыми ощущениями в основании большого пальца. Вначале боли кратковременные, появляются вначале движений и после нагрузки. В последующем длительность и интенсивность болевого синдрома увеличиваются. Сустав деформируется, противопоставление 1 пальца нарушается, что влечет за собой ограничение функции конечности.
После единичных грубых травм или повторяющихся микротравм развиваются артрозы суставов запястья с кистевидной перестройкой костной ткани. На начальной стадии пациенты жалуются на тяжесть в руках, неловкость рук, кратковременные покалывающие боли без четкой локализации. Затем симптомы становятся постоянными, после прорыва кист сменяются острыми болями, припухлостью и нарушением функции.
Другие болезни суставов
При ревматоидном артрите вначале, как правило, поражаются межфаланговые суставы, затем присоединяется воспаление в пястно-фаланговых суставах. Наряду с болями в пальцах отмечается болезненность в дистальных отделах кисти и лучезапястном суставе. Боли сначала периодические, потом длительные, сочетаются с утренней скованностью. Пальпация кистей болезненна, нередко прощупываются «рисовые тела». На поздних стадиях выявляются грубые деформации.
Артрит при полимиозите выявляется у 15% пациентов, характеризуется болезненностью в суставах кисти и пальцев. Боль умеренная, тупая, ноющая, периодическая, сочетается с отечностью, покраснением, ограничением движений, отложением кальцинатов. Деформации обычно отсутствуют. Основным проявлением заболевания являются боли в мышцах и мышечная слабость.
Для гидроксиапатитной артропатии типичны постоянные тупые боли, усиливающиеся в ночное время, утренняя скованность, незначительная отечность суставов. Возможны проявления теносиновита или течение по типу синдрома запястного канала с простреливающими болями в области ладони, иррадиирующими в пальцы и предплечье. Деформации не формируются.
Опухоли
Кости кистей рук чаще поражаются доброкачественными неоплазиями – остеоид-остеомами и хондромами. Остеоид-остеомы сопровождаются резкой локальной болью, реже протекают бессимптомно. При хондромах боли неопределенные, нечеткие, неинтенсивные, медленно прогрессируют по мере роста новообразования. Злокачественные опухоли для кистей рук нехарактерны.
Неврологические причины
При поражении нервов боли в кисти жгучие, простреливающие. Нередко распространяются в другие отделы конечности, сочетаются с мышечной слабостью, трофическими нарушениями, расстройствами чувствительности. Выявляются при следующих состояниях:
- Невропатия срединного нерва. Болезненные ощущения часто носят каузалгический характер, локализуются в лучевой половине ладони, области тенар.
- Невропатия лучевого нерва. Пациентов беспокоят жгучие боли по тыльной поверхности кисти, которые могут иррадиировать в пальцы, плечо и предплечье.
- Невропатия локтевого нерва. Болевой синдром выявляется по локтевому краю ладони, распространяется от локтевого сустава по предплечью к пальцам.
- Синдром запястного канала. Простреливающие боли, покалывание отмечаются по ладонной поверхности кисти с ее лучевой стороны. Возможна иррадиация в предплечье и пальцы.
Боли в кистях рук также могут появляться при некоторых нейротрофических патологиях: синдроме «плечо-кисть», синдроме передней лестничной мышцы, шейно-реберном синдроме. Болевые ощущения в дистальном отделе верхней конечности характерны для шейного остеохондроза, межпозвонковых грыж, спондилоартроза, других заболеваний позвоночника.
Другие причины
Профессиональные неврозы, некоторые неврологические и психические патологии сопровождаются появлением писчего спазма – тянущих, ломящих болей в кисти, которые возникают при письме, наборе с клавиатуры, сочетаются с судорогами, дрожанием, слабостью дистальных отделов конечности. Кроме того, боли в проекции кисти наблюдаются при следующих патологиях:
- Инфаркт миокарда. Боль в грудной клетке часто иррадиирует в руку, включая кисть и пальцы.
- Постинфарктное состояние. У каждого пятого пациента с инфарктом в отдаленном периоде выявляются боли и парестезии кисти, обусловленные нейротрофическими нарушениями.
- Болезни вен.Тромбофлебиты, варикозное расширение вен, посттромбофлебитический синдром в отдельных случаях развиваются после внутривенных инъекций в вены тыла кисти.
Диагностика
Определение причин возникновения болевого синдрома осуществляют травматологи-ортопеды. Для постановки диагноза используются результаты опроса, физикального обследования, инструментальных и лабораторных методик. Могут назначаться:
- Рентгенография кисти. Выполняется в 2 или 3 проекциях, дает возможность диагностировать переломы, вывихи, артрозы, артриты, остеомиелит, новообразования.
- КТ кисти. Более информативна при изучении твердых структур. Рекомендована при сложных переломах и переломовывихах, артритах, артрозе, остеопорозе. Позволяет точно локализовать область повреждения, оценить характер и распространенность патологического процесса.
- МРТ кисти. Показательна при изучении мягкотканных образований. Назначается для исследования состояния мышц, связок, сухожилий, сосудов, нервов. Применяется при тендинитах, артрозе, артрите, гнойных процессах, туннельном синдроме.
- Электрофизиологические методики. Используются при неврологической причине болей в кисти для определения уровня поражения нерва, оценки нервной проводимости, состояния мышечной ткани.
- Лабораторные анализы. Выполняются для выявления признаков воспаления, специфических маркеров, оценки деятельности различных органов при системных патологиях, исследования структуры ткани в ходе гистологического или цитологического анализа.

Лечение
Помощь до постановки диагноза
Переломы и вывихи фиксируют шиной, прикладывают холод. При всех травмах и заболеваниях, сопровождающихся отеком конечности, рекомендовано возвышенное положение кисти. При интенсивных болях дают анальгетик. В большинстве случаев болевой синдром уменьшается в покое, поэтому пациентам советуют снизить двигательную активность (за исключением случаев, когда боли проходят при движениях). При нарастающих острых болевых ощущениях, гипертермии, интоксикации показана срочная консультация врача.
Консервативная терапия
При вывихах и переломах выполняют местную анестезию, вправление, фиксацию гипсовой повязкой. Пациентам с травмами и заболеваниями кисти назначают:
- Охранительный режим. Больному может быть рекомендована иммобилизация гипсовой или косыночной повязкой, применение ортезов, ограничение нагрузки.
- Медикаментозная терапия. При артритах, артрозах, некоторых других патологиях используют НПВП, при инфекционных процессах – антибиотики, при неврологических нарушениях – нейрометаболиты. При сохранении интенсивного болевого синдрома выполняют блокады с глюкокортикоидами.
- Немедикаментозные методы. Осуществляют массаж, ЛФК, физиотерапевтические процедуры, в том числе электрофорез, УВЧ, грязелечение. С успехом применяют лазеротерапию, магнитотерапию, другие методики.
Хирургическое лечение
С учетом особенностей патологии могут осуществляться следующие оперативные вмешательства:
- Травматические повреждения: фиксация пястных костей спицами, открытый остеосинтез ладьевидной кости, открытое вправление вывиха полулунной кости.
- Инфекционные процессы:вскрытие мозольных абсцессов, фурункулов, карбункулов, флегмон кисти, секвестрэктомия при остеомиелите.
- Неврологические заболевания:декомпрессия нерва.
- Новообразования: иссечение опухоли, резекция кости.
- Последствия заболеваний и травм:артродез кистевого сустава, костная пластика ладьевидной кости.
В послеоперационном периоде проводят перевязки, назначают обезболивающие и антибактериальные средства. Составляют комплексные восстановительные программы, выдают направления на санаторно-курортное лечение.
Боль в руках – один из распространенных симптомов, который может быть вызван различными причинами и отличаться характером болевых ощущений, которые локализуются по всей руке или в определенной части, развиваются постепенно и могут провоцировать онемение конечностей. Пройти лечение болевого синдрома в руке, заболеваний и травм, вызывающих его, можно в клинике ЦМРТ.

Причины боли в руках
Болевые ощущения в руках могут возникать вследствие таких причин:
- перелом костей;
- повреждение связок;
- травмы руки;
- сильные физические нагрузки;
- длительное пребывание в неудобном положении;
- заболевания опорно-двигательного аппарата;
- поражение нервных стволов, в частности, локтевого нерва;
- болезни сердечно-сосудистой системы;
- воспаления сухожилий;
- заболевания суставов рук.
Если у человека артрит, то руки болят ранним утром. Даже в состоянии покоя дискомфорт не исчезает и сопровождается отеком, гиперемией и повышением температуры.
При остеоартрозе хрящи суставов постепенно истончаются и вызывают боль при физических нагрузках, хруст и затруднение движений.
Если у пациента бурсит, то боль локализуется в локтевой части, где возникает припухлость, повышение температуры и покраснений кожного покрова.
Ревматоидный артрит характеризуется болевым синдромом в мелких суставах и утренней скованностью движений.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы боли в руках
- Жгучая. Сопровождается дискомфортом и ощущением жжения, иногда — чувством «мурашек по коже».
- Ноющая. Немного усиливается и ослабевает время от времени, часто длится 20-30 минут.
- Острая. Сопровождается снижением подвижности, мышечной слабостью и дискомфортом.
- Прострел. Возникает внезапно, в виде прострела, длится до 2-3 минут. Также ее характеризуют как «режущую» или «кинжальную».
Методы диагностики
В первую очередь врач пытается выяснить место локализации и характер боли, поэтому проводит осмотр и пальпацию. Для подтверждения диагноза в клинике проводят рентгенографию, компьютерную томографию и МРТ. При необходимости пациенту рекомендуют пройти дополнительные исследования, чтобы выявить инфекционно-воспалительные заболевания в организме.
Для установления причин болей в руках, в клиниках ЦМРТ применяют следующие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
Лечение боли в руках
Стратегия лечения напрямую зависит от болезни или травмы, которые спровоцировали боль пальцев рук. Обычно используют консервативное лечение заболеваний. Если у пациента диагностирован шейный остеохондроз, то ему назначают внутривенное введение лекарственных препаратов, лечебно-диагностические блокады и применение радиочастотной абляции суставов и нервов.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в суставах кистей рук
Боль в суставах кистей рук: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боли в суставах кистей рук ограничивают их подвижность, лишают возможности длительно выполнять работу, связанную с мелкой моторикой. Человека могут беспокоить боли как при движении, так и в покое, наблюдается покраснение кожи над патологическим суставом, отек и локальное повышение температуры.
Разновидности боли в суставах кистей рук
По характеру патологического процесса выделяют следующие группы поражения суставов:
- Артрит – воспаление синовиальной оболочки сустава.
- Артроз – поражение хрящевых структур сустава.
- Периартрит – воспаление мягких тканей, окружающих сустав (сухожилий, серозных сумок, мышц).
-
Боль, ставшая следствием воспалительного процесса, имеет различную интенсивность, чаще усиливается во второй половине ночи и уменьшается после начала двигательной активности.
Травматическое повреждение суставов кистей характеризуется наличием отека, покраснения, ограничением движений в поврежденных суставах.
После получения травмы необходимо обратиться за медицинской помощью, т.к. важно исключить вывихи, растяжения и переломы, определить тактику лечения для уменьшения риска последующих осложнений.
Ревматоидный артрит занимает 1-е место среди всех причин хронических болей в суставах кистей. Для заболевания характерно асимметричное поражение суставов пальцев с изменением структуры синовиальной оболочки и окружающих тканей. Ранним признаком этих изменений является утренняя скованность кистей рук, длящаяся более 1 часа после пробуждения. Появляются затруднения при сжатии руки в кулак. При ревматоидном артрите поражаются как межфаланговые суставы пальцев, так и лучезапястные суставы кистей.
В запущенных случаях формируются различные деформации кисти и происходит грубое нарушение ее функции вплоть до невозможности самостоятельно удерживать ложку.
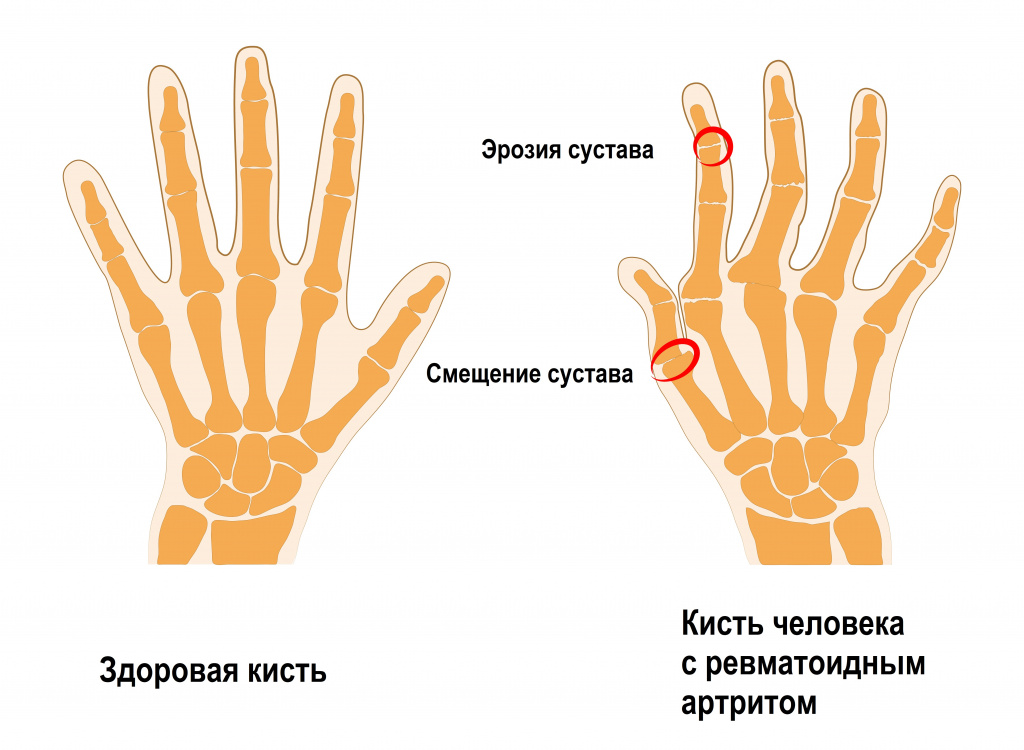
Реактивный артрит – иммунная патология, при которой собственная иммунная система атакует различные суставы, в результате чего в них развивается аутоиммунное воспаление. В отличие от других аутоиммунных заболеваний (например, ревматоидного артрита, системной красной волчанки, в возникновении которых инфекционная составляющая может только предполагаться) реактивный артрит напрямую связан с недавно перенесенным инфекционным заболеванием желудочно-кишечного тракта или мочеполовой системы.
Псориатический артрит – распространенное хроническое воспалительное заболевание суставов, ассоциированное с псориазом (неинфекционным кожным заболеванием, проявляющимся сухими красными бляшками на коже). Чаще всего поражаются концевые фаланги пальцев и ногтевые пластины. Пальцы набухают, краснеют и приобретают сосискообразный вид (псориатический дактилит). Возможно разрушение ногтя (онихолизис) и в редких случаях (около 5%) – укорочение пальца.
Артрит при системной красной волчанке встречается в том или ином виде у 50% больных. Возможно поражение как одного, так и нескольких суставов, при этом практически всегда есть и другие проявления заболевания: характерная сыпь на скулах, поражение почек, плеврит. При хроническом течении артрита нередко наблюдается деформация пальцев в виде «шеи лебедя», «пуговичной петли», ульнарной девиации. Иногда случаются ревматоидоподобные явления – утренняя скованность с частым и стойким артритом разных групп суставов.
Деформация пальцев по типу «лебединая шея»
Подагра, или как ее называли раньше «болезнь богачей», – это заболевание, при котором происходит отложение кристаллов уратов (солей) в различных тканях. Преимущественно поражается 1-й плюснефаланговый сустав стопы, однако возможно поражение и суставов кистей рук.
Суставы припухают, краснеют, отмечается выраженная болезненность, возможно появление узелковых образований (тофусов).
Остеоартрозы – группа заболеваний, возникающих по различным причинам, но со сходными клиническими проявлениями и поражением всех компонентов сустава:
- после перенесенной травмы;
- при некоторых заболеваниях, связанных с метаболическими нарушениями (охронозе, гемохроматозе, болезни Вильсона–Коновалова);
- при эндокринологических заболеваниях (гипотериозе, гиперпаратиреозе, акромегалии);
- в постменопаузальном периоде (по причине изменения гормонального фона и кальциевого обмена).
- утренняя скованность или боль менее 30 минут;
- костные разрастания двух и более суставов, а также деформация одного из десяти оцениваемых суставов;
- менее двух припухших суставов.

Инфекционный, или гнойный, артрит является воспалительной причиной поражения суставов при попадании в их полость инфекции. Часто возникает при открытой травме в области сустава с повреждением кожи или в результате переноса инфекции из гнойного очага через кровь.
При инфекционном артрите сустав быстро набухает, становится красным и горячим, резко ограничены движения и может наблюдаться гнойное отделяемое из раны. Возможно повышение температуры тела и озноб.
Среди инфекционных артритов отдельно следует выделить артрит при гонорее. Он возникает чаще у женщин спустя 3–4 недели после заражения и соответствующих гинекологических проблем, может сопровождаться сыпью.
Больные с туберкулезом внутренних органов могут страдать от туберкулезного аллергического синовита. Для него характерно поражение кистей рук, боль и отечность суставов, симметричность поражения (с двух сторон) и отсутствие утренней скованности.
Важно сообщать врачам о перенесенном ранее туберкулезе, чтобы провести дифференциальную диагностику с данной патологией и исключить повторную активацию инфекции.
К каким врачам обращаться при появлении боли в суставах кистей рук
При появлении боли в суставах кистей рук, утренней скованности суставов, отека, покраснения или высыпаний над областью пораженного сустава необходимо обратиться к терапевту или педиатру. В зависимости от сопутствующих симптомов может потребоваться консультация инфекциониста, ревматолога, артролога, эндокринолога , фтизиатра.
В случае предшествующей травмы необходим осмотр травматологом или хирургом для исключения вывиха, растяжения или перелома.
Диагностика и обследования при боли в суставах кистей рук
Во время обследования врач учитывает выраженность поражения сустава, стойкость поражения, наличие или отсутствие скованности в движениях, а также степень изменения окружающих тканей.
Обследование по поводу болей, возникающих в суставах кистей рук, может включать:
-
рентгенологическое исследование суставов кистей рук;
Рентгенологическое исследование костей кисти предназначено для диагностики травматических повреждений, патологических изменений, а также оценки развития костей соответственно возрасту пациента.
Читайте также:

