Атрофический акродерматит при боррелиозе
Обновлено: 23.05.2024
Лайм-боррелиоз - самое распространенное из векторных (с участием биологических переносчиков) заболеваний в Европе и США. Его переносчиками являются клещи рода Ixodes, которые передают инфекцию млекопитающим в эндемических районах на северо-американском и европейском континентах. В Европе наиболее эндемическими регионами считаются Австрия, Словения, Швеция и Чехия (заболеваемость может возрастать до 100 случаев на 100 000 населения). BorreUa burgdorferi пока не выявлена у пациентов, имеющих похожие на лайм-боррелиоз симптомы в Австралии, Африке и Южной Америке. Кожные поражения являются наиболее распространенными проявлениями заболевания: они встречаются в 70-80% всех случаев. Среди кожных симптомов превалирует мигрирующая эритема (примерно 85%), затем следуют хронический атрофический акродерматит (10%) и боррелиозная лимфоцитома (5%). Различные кожные симптомы по-разному проявляются в различных возрастных группах: мигрирующая эритема присутствует в основном у пациентов среднего возраста (30-50 лет), боррелиозная лимфоцитома типично наблюдается у детей, а акродерматитом болеют лица пожилого возраста.
Возбудитель Borrelia burgdorferi sensu la to подразделяется на три вида, которые вызывают заболевание у человека: Borrelia burgdorferi , Borrelia afzelii и Borrelia garinii. Штаммы всех трех видов обнаружены у пациентов в Европе, в США выделены только штаммы Borrelia burgdorferi. Разницей в антигенах у этих трех видов объясняется различие в клинических проявлениях заболевания у пациентов с лайм-боррелиозом. Генетический анализ показывает, что наличие штаммов Borrelia garinii OspA серотипа 4 коррелирует с развитием нейроборрелиоза, а штаммов Borrelia afzelii серотипа 2 тесно связано с развитием хронического атрофического акродерматита.
После укуса клеща боррелии распространяются в коже, вызывая кожные симптомы ранней локализованной стадии заболевания (мигрирующая эритема и боррелиозная лимфоцитома). Иммунный ответ с образованием антител можно обнаружить через 3-4 нед. (класс IgM) и через 4-6 нед. (класс IgG). Гематогенное распространение бактерий происходит в течение недель и месяцев после укуса клеща и проявляется как ранняя диссеминированная стадия заболевания. Переход заболевания в хроническую стадию является предметом проводимых в настоящее время исследований. Изучается вопрос, продолжают ли в этой стадии присутствовать боррелии или хронические симптомы являются результатом иммунного ответа хозяина на возбудитель или даже на тканевые аутоантитела. Т-клеточный иммунитет может быть причиной возникновения и обострения симптомов со стороны сердца и суставов. Т-клеточная иммунопатология может быть результатом антигенной специфичности Т-клеток, активизации специфических подгрупп Т-клеток или способности персистирующих антител возбуждать гиперчувствительные аутореактивные Т-клетки в суставах и сердце. В сыворотке пациентов с хроническим лайм-боррелиозом присутствуют аутореактивные В-лимфоциты, а также существенно повышена концентрация IgA ревматоидного фактора. Производство этих антител может быть результатом аутореактивности В-клеток.
К кожным проявлениям лайм-боррелиоза относятся мигрирующая эритема, боррелиозная лимфоцитома и хронический атрофический акродерматит. Ограниченная склеродермия (морфеа) и ее начальные стадии, а также склеротический и атрофический лишай считаются полиэтиологическими состояниями, при которых боррелии (Borrelia afzelii и Borrelia garinii) обнаруживают в очагах морфеа. Некожные проявления бывают самыми различными :
Клинические проявления лайм-боррелиоза
- Локализованная инфекция
- Мигрирующая эритема
- Боррелиозная лимфоцитома
- Множественные дочерние эритемы
- Гриппоподобные симптомы
- Менингит, менингорадикулоневрит
- Эндокардит, миокардит, перикардит
- Артрит, тендосиновит
- Гепатит, кератит, конъюнктивит
- Акродерматит хронический атрофический
- Морфеа
- Лишай склеротический атрофический
- Хронический энцефалит
- Энцефаломиелит
- Полиневрит
- Хронический артрит
Мигрирующая эритема
При любом из этих клинических вариантов в центре может наблюдаться красноватое пятнышко - место укуса клеща. Мигрирующая эритема может возникать на любом участке тела, но наиболее часто локализуется на нижних конечностях. У детей к тому же часто поражаются голова и шея.
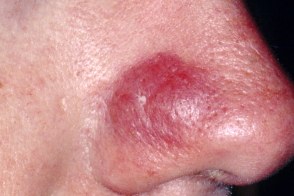
Боррелиозная лимфоцитома
![]()
Представляет собой голубовато-красную папулу, узел или бляшку диаметром 1—3 см, локализованную на мочке уха. Другими типичными местами являются околососковые кружки, мошонка и нос.Хронический атрофический акродерматит Герксгеймера–Пика
Можно выделить 4 клинических типа очагов: а) эритематозные (синюшно-красные пятна, а в случаях отека - бляшки); б) телеангиэктатиче- ские (телеангиэктазии преимущественно в области красных пятен); в) фиброзные (плотные сине-красные или цвета кожи узлы или тяжи в основном на предплечьях, локтях и мелких суставах кисти) и г) атрофические (участки истонченной морщинистой кожи с выступающими сосудами).
Диагноз лайм-боррелиоза основывается на данных об укусе клеща в анамнезе, характерной клинической картине и подтверждении инфекции Borrelia burgdorferi (за исключением ранних, типичных кожных проявлений заболевания, например, кольцевидной мигрирующей эритемы или боррелиозной лимфоцитами, которая характерно присутствует у детей на мочке уха). У пациентов с хроническим атрофическим акродерматитом необходимо провести гистологическое исследование. Это же касается и пациентов, у которых диагноз с клинической точки зрения остается неясным.
Прямым подтверждением боррелиозной инфекции считается выделение возбудителя (демонстрация живых Borrelia burgdorferi в коже, синовиальной жидкости, миокарде), а также обнаружение их в ткани гистологическим методом модифицированного окрашивания по Dieterle или модифицированным методом Stainer, электронной микроскопией, методами ДНК-гибридизации или полимеразной цепной реакции (ПЦР).
Непрямые методы включают непрямую иммунофлуоресценцию и твердофазный иммуноферментный анализ. Рекомендуется двухступенчатое серологическое тестирование, при котором образец сыворотки с положительным результатом повторно тестируется методом иммуноблотгинга. В Европе иммуно- блоттинг считается дополнительным тестом с акцентом на специфичность, при этом клинический диагноз скорее поддерживается, чем подтверждается. Истинная стандартизация метода иммуноблотгинга для лайм-боррелиоза потребовала бы соглашения по поводу штаммов, используемых для приготовления антигенов. Такой подход был бы невозможен в Европе из-за различных локальных предпочтений генетических видов Borrelia burgdorferi sensu lato, а также гетерогенности в пределах этих видов. Пока ни один из серологических тестов не может считаться «скрининговым» методом.
Гистопатологическая картина очага мигрирующей эритемы включает поверхностный периваскулярный дерматит в виде лимфоцитарного инфильтрата, состоящего из плазматических клеток и лимфоцитов. Боррелиозная лимфоцитома является псевдолимфомой, причем лимфоциты зрелые, без атипичных ядер; могут также присутствовать и плазматические клетки. При хроническом атрофическом акродерматите могут наблюдаться поверхностный периваскулярный или лихеноидный дерматит, лимфоцитарный инфильтрат с плазматическими клетками, атрофия эпидермиса, расширение сосудов в верхних участках кожи и ортогиперкератоз. Позднее наблюдается дегенерация эластичных и коллагеновых волокон, а также железистых придатков.
- Мигрирующую эритему необходимо отличать от рожи, поверхностной дерматофитии, стойкой лекарственной эритемы, красной волчанки, кольцевидной гранулемы, ограниченной склеродермии и контактного дерматита.
- Боррелиозная лимфоцитома может напоминать гистиоцитому, келоид, ангиому, саркому Капоши, гранулему лица, кольцевидную гранулему, саркоидоз и красную волчанку. Во всех случаях помогает гистопатологическое исследование. Злокачественную лимфому исключают в процессе иммуногистохимического исследования.
- Хронический атрофический акродерматит может имитировать недостаточность кровообращения, злокачественные новообразования, ограниченную склеродермию и дерматомиозит. Фиброзные папулы и узлы принимают за ревматические или подагрические узлы.
Общие терапевтические рекомендации
- После установления диагноза следует как можно скорее начать антибиотикотерапию. Некоторые исследования показывают, что даже соответствующее лечение антибиотиками не всегда уничтожает спирохеты. С одной стороны, лечение диссеминированного лайм- боррелиоза в течение 3 мес. может быть недостаточным. Спирохеты могут оставаться в сыворотке, коже и других тканях и возможны клинические рецидивы. Однако пока не решен вопрос, можно ли изменить прогноз диссеминированного лайм-боррелиоза, продлив начальный курс лечения. С другой стороны, результаты лечения большинства пациентов с диагнозом лайм-боррелиоза при применении противомикробных препаратов отличные.
- Некожные проявления лайм-боррелиоза описаны после любых схем лечения антибиотиками у 10% пациентов. Не было обнаружено значительных различий в развитии мигрирующей эритемы через 1 год между пациентами с нарушениями иммунной системы и ранее здоровыми лицами.
- Иммунологический ответ после лечения антибиотиками аннулируется, поэтому уровни противоборрелиозных антител могут служить доказательством эффективности терапии. Кожные проявления исчезают после лечения, однако немедленное исчезновение боррелиозной лимфоцитомы и хронического атрофического акродерматита наблюдается лишь в исключительных случаях. Эти очаги начинают бледнеть, отек уменьшается, однако их разрешение может занять до 6 мес. Дегенеративные изменения при акродерматите необратимы.
Рекомендуемые методы лечения
- Боррелии чувствительны к 4 группам антибиотиков - пенициллинам, цефалоспоринам (третьего поколения и цефуроксиму аксетилу), тетрациклинам и макролидам. Препаратами выбора для перорального приема при лайм- боррелиозе являются доксициклин и амоксициллин, для парентерального - цефтриаксон, цефотаксим и пенициллин G.
- Цефтриаксон применяется в первую очередь для лечения пациентов с некожными поражениями (суставов, неврологическими, кардиологическими), а также множественными кожными проявлениями. Если подозревают сопутствующую инфекцию эрлихиоза, препаратом выбора является доксициклин.
- Доксициклин предпочитают в случае аллергии на пенициллины и цефалоспорины, поскольку эффективность эритромицина ниже.
- Детям с единичной мигрирующей эритемой назначают фенокси- метилпенициллин и цефуроксима аксетил.
- Миноциклин вызывает изменение окраски зубов даже у молодых взрослых, а также изменение окраски кожи, ногтей, склер и конъюнктивы.Вертиго, атаксия и головокружение описаны как побочные эффекты при лечении миноциклином. Эти побочные действия являются главным недостатком препарата, особенно для пациентов с неврологическими симптомами, которые характерны и для пациентов с лайм-боррелиозом.
Рекомендуемые методы терапии
- Неосложненная мигрирующая эритема - прием внутрь доксициклина в дозе 200 мг ежедневно (в 2 приема каждые 12 часов) или амоксициллина в дозе 3 г ежедневно (в 3 приема каждые 8 часов) в течение 15 дней. Если хотя бы в течение 1 дня присутствуют общие признаки или симптомы (субфебрильная температура, недомогание, слабость, артралгии, миалгии, менингизм, конъюнктивит и т.п.), терапию антибиотиками продлевают до 20 дней. В случае аллергии на пенициллины или тетрациклины назначают азитромицин (500 мг ежедневно перорально в течение 10 дней или 15 дней при наличии общих признаков и симптомов).
- При боррелиозной лимфоцитоме назначают те же схемы антибиотиков, только длительность терапии составляет соответственно от 20 до 25 дней.
- Пациентам с хроническим атрофическим акродерматитом назначают внутрь те же антибиотики на 25-30 дней, однако при наличии любых некожных проявлений заболевания необходима парентеральная терапия — цефтриаксон 2 г в/в однократно или пенициллин G в/в в дозе 20 млн. ЕД ежедневно (4 дозы по 5 млн ЕД каждые 6 часов) в течение 15 дней, а затем назначают антибиотики перорально (как при начальной стадии) в течение следующих 15 дней.
Особое внимание необходимо уделять беременным женщинам с лайм-боррелиозом. Им назначают тетрациклины, макролиды и/или цефтриаксон, однако назначение антибиотиков зависит от времени укуса клеща. Если укус подозревают в течение I триместра, антибиотики применяются парентерально. Если укус произошел в поздний срок беременности, а у пациентки нет не кожных симптомов и признаков, для лечения достаточно перорального приема антибиотиков.
Профилактика
Профилактика лайм-боррелиоза включает предупреждение укусов клеща, что связано с ограничением активной деятельности на открытом воздухе в эндемичных зонах, применением противоклещевых репеллентов, ношением закрытой одежды и частыми осмотрами кожи с целью раннего обнаружения и правильного удаления клеща. Профилактический прием антибиотиков не уменьшает риск приобретения лайм-боррелиоза. Некоторые авторы рекомендуют применение местного антибиотика после укуса клеща.
Испытания вакцин показали, что единичный рекомбинантный протеин наружной поверхности A (outer surface protein А, или OspA) является безопасным и иммуногенным для человека. Вакцина антигена OspA в Европе неэффективна, поскольку там имеются более гетерогенные виды Borrelia и более разнообразные OspA. В Евразии, в отличие от США, вакцина для лайм-боррелиоза должна быть эффективна против всех подвидов спирохет Borrelia. Определенный защитный иммунитет к инфекции Borrelia, был продемонстрирован на лабораторных животных при применении некоторых других протеинов В. burgdorferi, таких как OspB и OspC.
Болезнь Лайма – трансмиссивная инфекция, возбудителем которой выступает спирохета Borrelia, попадающая в организм при укусе иксодового клеща. Клиническое течение болезни Лайма включает местные кожные (хроническую мигрирующую эритему) и системные (лихорадку, миалгии, лимфаденопатию, невриты периферических и черепных нервов, менингит, энцефалит, миелит, миокардит, перикардит, олигоартрит и др.) проявления. Подтверждению диагноза болезни Лайма способствуют клинико-эпидемиологические данные, выявление антител к боррелиям методом РИФ и ДНК возбудителя методом ПЦР. Этиотропная терапия болезни Лайма проводится антибиотиками тетрациклинового ряда.
МКБ-10
![Болезнь Лайма]()
Общие сведения
Болезнь Лайма – (лаймборрелиоз, клещевой боррелиоз) – природно-очаговое инфекционное заболевание, переносчиком которого служит иксодовый клещ. Болезнь Лайма характеризуется комплексом кожных и системных проявлений, склонна к хроническому течению. По статистике, каждый третий исследуемый клещ является инфицированным.
Болезнь Лайма широко распространена в Северной Америке, Европе и Азии. Заболевание получило название по местечку Лайм (штат Коннектикут, США), где в 1975 г. возникла вспышка инфекции, включавшая такие проявления, как артрит, кардит, менингит. В России ежегодно регистрируется 6-8 тыс. новых случаев клещевого боррелиоза. Болезнь Лайма может возникнуть в любом возрасте, однако чаще диагностируется у детей и подростков до 15 лет, а также взрослых в возрасте 25-44 лет. В связи с широким спектром клинических проявлений клещевой боррелиоз представляет клинический интерес не только для инфекционных болезней, но и дерматологии, неврологии, кардиологии, ревматологии и др.
![Болезнь Лайма]()
Причины
Болезнь Лайма вызывается грамотрицательными спирохетами рода Borrelia трех видов: B. burgdorferi (доминирует в США), Borrelia garinii и Borrelia afzelii (преобладают в Европе и России). Боррелии попадают в организм человека преимущественно трансмиссивным путем, при укусах инфицированных клещей (пастбищных, лесных, таежных), принадлежащих к роду Ixodes. Возбудитель проникает в кровь со слюной клеща или его фекалиями (при расчесах мест укуса). Реже возможен алиментарный путь заражения (например, при употреблении сырого коровьего и козьего молока) либо трансплацентарная передача боррелий.
Резервуаром и источником распространения болезни Лайма служат домашние и дикие животные. Риск заражения болезнью Лайма возрастает в весенне-летний период (сезон активности клещей длится с апреля по октябрь). Факторами риска выступают посещения лесов и лесопарковых зон, а также длительное (более 12-24 часа) присутствие инфицированного клеща на коже. После перенесенной болезни Лайма вырабатывается нестойкий иммунитет; уже через несколько лет возможно повторное заражение клещевым боррелиозом.
Вскоре после укуса клеща в месте его внедрения в эпидермис развивается комплекс воспалительно-аллергических реакций в виде мигрирующей кольцевидной эритемы. Из первичного очага с током лимфы и крови боррелии распространяются по организму, вызывая каскад иммунопатологических реакций в различных органах, преимущественно ЦНС, суставах, сердце.
Классификация
В клиническом течении болезни Лайма различают ранний период (I-II стадии) и поздний период (III стадия):
- I – стадия локальной инфекции (эритемная и безэритемная формы)
- II – стадия диссеминации (варианты течения – лихорадочный, невритический, менингеальный, кардиальный, смешанный)
- III – стадия персистенции (хронический Лайм-артрит, хронический атрофический акродерматит и др.).
По степени выраженности патологических реакций болезнь Лайма может протекать в легкой, среднетяжелой, тяжелой и крайне тяжелой форме.
Симптомы болезни Лайма
Стадия локальной инфекции
После окончания инкубационного периода (около 7-14 дней) наступает стадия локальной инфекции, характеризующаяся кожными проявлениями и интоксикационным синдромом. На месте укуса клеща появляется зудящая, слегка болезненная папула красного цвета, склонная к периферическому росту (мигрирующая клещевая эритема). По мере расширения зоны покраснения мигрирующая эритема приобретает вид кольца диаметром 10-20 см, имеющего ярко-красный венчик по краям и более бледную центральную часть. В большинстве случаев мигрирующая эритема при болезни Лайма спонтанно разрешается в течение 1-2 месяцев, а на ее месте остается слабая пигментация и шелушение. Местные проявления болезни Лайма сопровождаются общеинфекционным синдромом: лихорадкой с ознобами, головной болью, артралгиями, болями в костях и мышцах, выраженной слабостью. Среди других симптомов в I стадии могут встречаться крапивница, конъюнктивит, регионарный лимфаденит, насморк, фарингит.
Стадия диссеминации
В течение последующих 3-5 месяцев развивается диссеминированная стадия болезни Лайма. При безэритемной форме инфекции клещевой боррелиоз может сразу манифестировать с системных проявлений. Чаще всего в этой стадии развивается поражение нервной и сердечно-сосудистой системы. Среди неврологических синдромов для болезни Лайма наиболее типичны серозный менингит, энцефалит, периферический радикулоневрит, неврит лицевого нерва, миелит, церебральная атаксия и др. В этот период проявления болезни Лайма могут включать пульсирующую головную боль, светобоязнь, миалгии, невралгии, значительную утомляемость, расстройства сна и памяти, нарушения кожной чувствительности и слуха, слезотечение, периферические параличи и парезы и т. д.
Кардиальный синдром при болезни Лайма в большинстве случаев представлен атриовентрикулярными блокадами различной степени, нарушениями ритма, миокардитом, перикардитом, дилатационной кардиомиопатией. Для поражения суставов характерны мигрирующие миалгии и артралгии, бурситы, тендиниты, артриты (обычно в форме моноартрита крупного сустава, реже - симметричного полиартрита). Кроме этого, течение диссеминированной стадии болезни Лайма может включать в себя поражение кожи (множественные мигрирующие эритемы, лимфоцитому), мочеполовой системы (протеинурию, микрогематурию, орхит), глаз (конъюнктивит, ирит, хориоретинит), респираторного тракта (ангина, бронхит), пищеварительной система (гепатит, гепатолиенальный синдром) и др.
Стадия персистенции
В хроническую форму болезнь Лайма переходит через 6 месяцев - 2 года после острой стадии. В позднем периоде болезни Лайма чаще всего возникают поражения кожи в виде атрофического акродерматита или доброкачественной лимфоплазии либо поражение суставов (хронический артрит). Атрофический акродерматит характеризуется появлением отечных эритематозных очагов на коже конечностей, на месте которых со временем развивается атрофические изменения. Кожа становится тонкой, морщинистой, на ней появляются телеангиэктазии и склеродермоподобные изменения. Доброкачественная лимфоцитома имеет вид красновато-цианотичного узла или бляшки с округлыми очертаниями. Обычно локализуется на коже лица, ушных раковин, подмышечной или паховой области; в редких случаях может трансформироваться в злокачественную лимфому.
Для хронического Лайм-артрита характерно не только поражение синовиальной оболочки суставов, но и периартикулярных тканей, приводящих к развитию бурситов, тендинитов, лигаментитов, энтезопатий. По своему клиническому течению артрит в поздней стадии болезни Лайма напоминает ревматоидный артрит, болезнь Рейтера, болезнь Бехтерева и др. В поздних стадиях хронического артрита рентгенологически выявляется истончение хряща, остеопороз, краевые узуры.
Кроме кожно-суставных синдромов, на хронической стадии болезни Лайма могут развиваться неврологические синдромы: энцефалопатия, хронический энцефаломиелит, полинейропатии, атаксия, синдром хронической усталости, деменция. При трансплацентарном инфицировании беременность может закончиться внутриутробной гибелью плода и выкидышем. У живорожденных детей внутриутробная инфекция приводит к недоношенности, вызывает формирование врожденных пороков сердца (аортального стеноза, коарктации аорты, эндокардиального фиброэластоза), задержку психомоторного развития.
Диагностика
При проведении диагностики болезни Лайма нельзя недооценивать эпидемиологический анамнез (посещение лесных массивов, парковых зон, факт укуса клещей) и ранние клинические проявления (мигрирующую эритему, гриппоподобный синдром).
В зависимости от стадии клещевого боррелиоза для выявления возбудителя в биологических средах (сыворотке крови, синовиальной жидкости, ликворе, биоптатах кожи) используются микроскопия, серологические реакции (ИФА или РИФ) и ПЦР-исследование. С целью оценки тяжести органоспецифических поражений может выполняться рентгенография суставов, ЭКГ, ЭЭГ, диагностическая пункция суставов, люмбальная пункция, биопсия кожи и др.
Дифференциальная диагностика болезни Лайма проводится с широким кругом заболеваний: серозными менингитами, клещевым энцефалитом, ревматоидным и реактивными артритами, болезнью Рейтера, невритами, ревматизмом, дерматитами, рожей. Следует иметь в виду, что ложноположительные серологические реакции могут наблюдаться у пациентов с сифилисом, инфекционным мононуклеозом, возвратным тифом, ревматическими заболеваниями.
Лечение болезни Лайма
Пациенты с болезнью Лайма подлежат госпитализации в инфекционный стационар. Медикаментозная терапия проводится с учетом стадии заболевания. На ранней стадии обычно назначаются антибиотики тетрациклинового ряда (тетрациклин, доксициклин) в течение 14 дней, возможен прием амоксициллина. При переходе болезни Лайма во II или III стадию и развитии суставных, неврологических и кардиальных поражений целесообразно использование пенициллинов или цефалоспоринов курсом 21-28 дней. На фоне антибиотикотерапии может отмечаться реакция Яриша-Герксгеймера, характеризующаяся обострением симптомов спирохетоза в связи с гибелью боррелий и выходом в кровь эндотоксинов. В этом случае антибиотикотерапия на короткое время прекращается, а затем возобновляется в меньшей дозировке.
Патогенетическое лечение при болезни Лайма зависит от клинических проявлений и их тяжести. Так, при общеинфекционных симптомах показана дезинтоксикационная терапия; при артритах – НПВС, анальгетики, физиотерапия; при менингите – дегидратационная терапия. При тяжелом системном течении болезни Лайма назначаются глюкокортикоиды внутрь или в виде внтрисуставных инъекций (при синовите).
Прогноз
Ранняя или превентивная антибиотикотерапия позволяет предупредить переход болезни Лайма в диссеминированную или хроническую стадию. При запоздалой диагностике или развитии тяжелых поражений ЦНС возникают стойкие резидуальные явления, приводящие к инвалидизации; возможен летальный исход. В течение года после окончания лечения переболевшие болезнью Лайма должны находиться на учете у инфекциониста, невролога, кардиолога, артролога для исключения хронизации инфекции.
Профилактика
С целью предупреждения инфицирования клещевым боррелиозом при посещении лесов необходимо надевать защитную одежду; использовать репелленты, отпугивающие клещей; после прогулки по лесу внимательно осмотреть кожные покровы на предмет возможного внедрения кровососущего насекомого. При обнаружении клеща его необходимо удалить самостоятельно с помощью пинцета либо обратиться в ближайший травмпункт для проведения соответствующей манипуляции хирургом. Извлеченный клещ должен быть доставлен в санитарно-эпидемиологическую лабораторию для проведения экспресс-теста на боррелии методом темнопольной микроскопии. Не утратила своей актуальности профилактическая противоклещевая обработка лесов и лесопарковых зон.
Что такое болезнь Лайма (клещевой боррелиоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Александров Павел Андреевич, инфекционист, гепатолог, паразитолог, детский инфекционист - Санкт-Петербург]()
Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).
![Иксодовый клещ]()
Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут клещи до 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
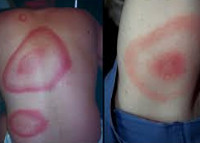
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.
![Эритема [8]]()
В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.
![Боррелиозная лимфоцитома [9]]()
Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза
Начинается спустя 1-3 месяца после раннего и более. Напоминает астеноневротический синдром: слабость, повышенная утомляемость, снижение мнестических функций (памяти и интеллекта), краниалгия (головная боль), нарушения сна, повышенная нервная возбудимость или депрессия, боли в мышцах. Присуще поражение опорно-двигательного аппарата (вначале мигрирующие артралгии без явного воспаления), затем доброкачественные повторяющиеся артриты с воспалением и медленным переходом в хроническое прогрессирующее течение (с необратимым изменением структуры суставов — краевые и кортикальные узуры (эрозии), остеофиты, склероз). Могут быть дерматиты, склеродермия, парапарезы, невриты, расстройства памяти. Характерным поражением является атрофический акродерматит — постепенное появление цианотично-красных пятен на разгибательных поверхностях конечностей, узелки, инфильтраты, иногда кожа приобретает вид «папиросной бумаги».
![Атрофический акродерматит [10]]()
Описана реинфекция — «свежая» ползучая эритема, врождённый боррелиоз Лайма.
Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
![рана после укуса клеща]()
Клещевой боррелиоз (болезнь Лайма) — заболевание, которое имеет широкий спектр клинической картины и приводящее к плачевным результатам.
Люди мало информированы в этом вопросе и, как правило, игнорируют первые признаки боррелиоза, впоследствии сильно об этом жалея.
Специалисты также не сходятся на одном мнении по поводу постановки диагноза данного заболевания, и его лечения. Статья поможет разобраться с вопросом, что это за заболевание и почему о нем следует знать.
Причины клещевого боррелиоза
Болезнь Лайма приобретенное, инфекционное заболевание. Возбудителем заболевания является инфицированный боррелиями иксодовый клещ, а в частности его укус.
Первыми симптомами боррелиоза становятся головная и мышечная боль, усталость, покраснение кожи (эритема).
Впоследствии происходит стремительное размножение микроорганизмов — боррелий, повреждающих ткани внутренних органов и жидкости организма больного, появляются боли в суставах и мышцах, поражается нервная система и опорно-двигательная, сердце и, как следствие, потеря трудоспособности.
Опасность данного заболевания в том, что при неправильном лечении, оно может перерасти в хроническую форму, длящуюся по несколько лет, с постоянными рецидивами.
Поражение людей заболеванием Лайма в несколько раз чаще, чем клещевым энцефалитом.
По последним статистическим данным случаи заболевания имели место в некоторых странах Европы. Россия не стала исключением. Были зафиксированы случаи в разных ее частях.
Факторы и группы риска
![клещ на коже]()
В группу риска заболевания болезнью Лайма входят:
- Факторами риска являются места с пышной растительностью, умеренного климатического пояса (леса, парки, зоны отдыха).
- Время года (по статистическим данным регистрации первых и последних сезонных случаев) это март — октябрь месяц. Пиком активности инфицирования считаются летние месяцы.
- К группе риска относятся жители лесистых местностей, работники лесхозов, охотники, рыбаки, дачники
- Домашние животные, бывающие на улице (способны на себе принести клеща в помещение).
Классификация болезни
В медицинской литературе болезнь Лайма классифицируют по многим параметрам.
Течение зеболевания
Бывает таких видов:
По клиническим признакам
Для острого и под острого течения они идентичны и описаны в общем:
- эритемная форма с поражением нервной системы, суставов и сердца;
- безэритемная форма с поражением нервной системы, суставов и сердца.
Хроническое течение:
- непрерывное с поражением нервной системы, суставов, мышц и сердца;
- с рецидивами с поражением нервной системы, суставов, мышц и сердца.
По тяжести проявления
Существуют три степени тяжести:
Эпидемиология и этиология
Естественными переносчиками возбудителей болезни Лайма являются животные (олени, собаки, крупный и мелкий рогатый скот, грызуны), поэтому имеется риск заразиться тем, кто держит домашних животных.
![клещ]()
Инфицирование происходит посредством укуса клеща, которые встречаются в больших количествах в смешанных лесах, и приобретают активность в весенне-летний период.
На сегодняшний день боррелии мало изучены. Имеются клинические результаты исследований, которые поддаются сомнению теми или иными врачами, но все они сходятся во мнении, что спирохеты имеют малый диаметр и способны проникать повсюду.
Размножаются стремительно, при температуре порядка 35 градусов. Выделено более 10 групп различного рода боррелий по всему земному шару, в силу этого действие тех или иных антибиотиков не всегда оказывается эффективным.
Признаки и симптомы болезни Лайма
Симптомы боррелиоза после укуса клеща:
- появляется покраснение кожи в виде пятна (на коже сохраняется несколько недель, потом самостоятельно проходит);
- пятно постоянно увеличивается в размерах;
- имеет округлую (реже овальную и неправильную) форму;
- наружный край пятна возвышается;
- возможны головные боли, общая усталость организма, лихорадка.
По истечению 4 недель клещевой боррелиоз имеет такие симптомы:
- признаки поражения нервной системы, суставов и сердца;
- головная боль и боль в горле, тошнота;
- боли в мышцах и сухожилиях;
- паралич лица, бессонница;
- нарушение речи и памяти;
- аритмия, боли в грудной клетке, головокружения.
![Клещевой энцефалит]()
Если вам интересует, чем признаки клещевого энцефалита отличаются об болезни Лайма, то вам стоит прочитать наш материал.
Замучила нестерпимая головная боль, а вы никак не можете выбрать таблетки от мигрени, отзывы врачей и пациентов помогут это сделать.
Первые симптомы боррелиоза у человека после укуса клеща
Болезнь Лайма боррелиоз имеет такие начальные симптомы:
- На коже, в месте укуса клеща, в первые два дня, появляется покраснение. При попадании в нее грязи возможно развитие гнойного очага. Иногда отмечается зуд и покалывание.
- Повышение температуры тела, головокружение, общая усталость.
Симптомы острой формы
Как и многие заболевания, болезнь Лайма различается отдельными стадиями (І, ІІ, ІІІ). Не всегда больной проходит все стадии, обусловлено это тем, что І и ІІ, являются ранними фазами, а ІІІ завершающая (последняя).
Первая стадия
![эритема]()
Признаки клещевого боррелиоза на первой стадии характеризуется появлением на коже эритемы, которая имеет форму кольца. Появляется на месте укуса клеща и после расходится на другие участки кожи.
У больных наблюдается общая усталость, головная боль и боль в области шеи, повышение температуры тела до 40 градусов. Инфекцию (на данной стадии уже попадает в кровь) сопровождают: озноб, тошнота, лихорадка (в течении 2-7 дней), постоянная сонливость.
Иногда на коже эритемы отсутствуют, но в месте укуса наблюдается небольшой зуд и покалывания.
Стадия вторая — более тяжелая
Признаки болезни Лайма на второй стадии:
- поражением нервной системы и развитием синдрома Бэннуорта или менингита (появляются головные боли, парез лицевого нерва, тошнота, рвота);
- поражением сердечнососудистой системы с развитием миокардита, перикардита и блокад разных степеней (боли в области сердца, тахикардия, увеличение размеров сердца);
- различные поражения кожи (покраснения);
- может развиться конъюнктивит, артралгия;
- наблюдается увеличение печени, проявляется гепатит (легкой формы), водянка яичек.
Это связанно с тем, что боррелии уже проникают в органы и ткани организма больного. Чаще всего по истечении месяца, когда период лихорадки проходит, эритемы исчезают сами по себе.
Стадия третья — завершающая
Клещевой боррелиоз (болезнь Лайма) имеет такие симптомы на третьей стадии:
- артрит;
- атрофический акродерматит (хронической формы);
- энцефалит;
- полинейропатия.
Хроническая форма
По истечению некоторого времени, которое может колебаться в пределе 2-24 месяцев, если имели место постановка не правильного диагноза и соответственно лечения, заболевание перетекает в хроническую форму.
Характеризуется:
![акродерматит]()
- Поражением крупных суставов, чаще всего коленных.
- Возможно развитие полиартрита, который обостряется на протяжении нескольких последующих лет, и приобретает хроническую форму с рецидивами и повреждением костей и хрящей.
- Имели место случаи, когда хроническая форма приобретала характер непрерывных рецидивов с развитием артрита. Зачастую происходит поражение кожного покрова больного. Проявляется это в виде лимфоцитом (доброкачественных) на мочке уха, рядом с соском молочной железы. На коже они выглядят как плотный узелок, ярко- красного цвета, не исчезающий с кожи больного несколько месяцев, иногда и лет.
- Диагностируют в хронической форме и акродерматит протекающий и развивающийся на протяжении месяцев и нескольких лет. Выглядит он как ярко-красные пятна на руках и ногах, имеющие свойство периодически воспаляться, сливаться в единое целое и увеличиваться в размерах. Кожа под ними приобретает вид «папирусной бумаги».
- Происходит поражение нервной системы организма.
- На протяжении нескольких месяцев или лет развивается и приобретает хронический характер энцефаломиелит, который проявляется как рассеянный склероз с нарушением сна, провалами в памяти.
- Полиневропатия, для которой характерно нарушение чувствительности и корешковые боли.
Самое опасное, что хроническая форма может привести к полной или частичной потере работоспособности.
Диагностика
Рассматривая диагностику, следует в первую очередь обратить внимание на период времени года.
Если это конец весны-начало осени (не исключая лета), стоит внимательнее осматривать кожные покровы, после посещения леса, парков, приусадебных участков или озер с обильной растительностью.
Есть опасность (ей подвержены чаще дети), не обратить внимания на укус или вовремя не извлечь паразита из кожи, в следствие чего возникает опасность заражения.
Если был укус клеща, стоит обратить внимание на:
- Эритемы, чаще всего они приобретают кругообразную форму в месте укуса клеща. После расходятся на другие участки кожи. Пациенты, в большинстве случаев, отмечают отсутствие зуда.
- Не стоит пренебрегать лабораторными исследованиями как самого клеща (если он был извлечен из кожи), так и анализов пациента (из кожных покровов больного, его биологической жидкости) на наличие в организме и количества боррелий. Одним из таковых является анализ, подтверждающий наличие заболевания, с помощью синовиальной жидкости. Суть анализа состоит в выявлении антитела к боррелиям в сыворотке крови. Однако анализ считается малоэффективным в первый период заболевания.
В заключении хочется отметить, что сам укус клеща не опасен, опасно содержание в паразите инфекции и последствий развития заболевания. Постарайтесь избегать посещения мест в период активности клещей, где возможно наличие насекомого.
Если все-таки Вы посещали подобные места, примите меры осторожности.
Лечение заболевания
![боррелиоз]()
Узнайте подробности из нашей статьи.
Что нужно сделать сразу после укуса клеща и дальнейшее лечение клещевого боррелиоза антибиотикамиЗачастую радуясь первому весеннему солнышку и зеленой листве, или скрываясь от летней жары в прохладных местах под деревьями, на озерах в высокой трав.
Видео: Клещевой боррелиоз (болезнь Лайма)
Клещевой боррелиоз — инфекционная болезнь, источник заражения чаще всего — клещ. Характеризуется трансмиссивным путем передачи. Поражает кожу, нервную и сердечно-сосудисую системы, суставы.
Читайте также:




![Эритема [8]](https://probolezny.ru/media/bolezny/bolezn-layma/eritema-8_s.jpg)
![Боррелиозная лимфоцитома [9]](https://probolezny.ru/media/bolezny/bolezn-layma/borrelioznaya-limfocitoma-9_s.jpg)
![Атрофический акродерматит [10]](https://probolezny.ru/media/bolezny/bolezn-layma/atroficheskiy-akrodermatit-10_s.jpg)






