Жжение под кожей при герпесе
Обновлено: 18.04.2024

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 10.08.2020
- Reading time: 4 минут чтения
Опоясывающий лишай – острое инфекционное заболевание, вызываемое тем же вирусом, который вызывает ветряную оспу. Его течение варьируется в зависимости от состояния организма больного человека. Проявляется чаще всего очень сильной болью и изменениями кожи. Лечение проходит дома, и только в исключительных, крайних случаях необходимо лечение в стационаре.
С чего начинается заражение, как протекает и как с бороться с заболеванием?
Что такое опоясывающий лишай?
Опоясывающий лишай и герпес – самые распространенные вирусные кожные заболевания, вызываемые вирусом герпеса группы вирусов гоминиса. Это ДНК-вирусы, которые размножаются в ядре клетки. Этот же вирус вызывает ветряную оспу. Предполагается, что опоясывающий лишай возникает у тех, кто ранее был инфицирован ветряной оспой.
Подобно вирусам HSV1 и HSV2, вирус ветряной оспы может быть латентным в ганглиях. Когда организм ослаблен, у человека снижается иммунитет, и опоясывающий лишай становится активным. Воспаляются нерв и иннервируемая им кожа, что и вызывает жгучую боль. Боль ощущается по всему пораженному нерву.
Опоясывающий лишай заразен?
Опоясывающим лишаем страдают люди старше 50 лет, а дети среди пациентов встречаются крайне редко. Больной в активный период заболевания заражается напрямую при контакте с поражениями кожи, а иногда и капельно (у контактирующих людей может развиться ветряная оспа).
Тяжелая форма опоясывающего герпеса у молодых людей может быть признаком общего заболевания – лимфоцитарной гиперплазии, ВИЧ-положительного статуса, иммуносупрессии.
В случае опоясывающего лишая, вирус может передаваться главным образом при контакте с жидкостью в пузырьках на коже пациента.
Симптомы опоясывающего лишая
Возникновению кожных поражений при опоясывающем герпесе могут предшествовать продромальные симптомы в виде болезненности в разных областях тела – головная боль, боль в ухе, горле, плече, позвоночнике, животе, в сердце. Боль может предшествовать появлению кожных повреждений, похожих на везикулы при ветряной оспе, примерно в течение 5 дней.

Герпес опоясывающий
Из-за воспаления сенсорного нерва и кожи, которую он иннервирует, возникающая при опоясывающем лишае боль острая, жгучая и очень сильная. Это первые симптомы, указывающие на опоясывающий лишай.
Через несколько дней в том месте, где ранее была сильная боль, появляется сыпь с волдырями. Пятна красные и зудящие. Поражения чаще всего располагаются односторонне вдоль нервов вокруг лица и туловища (наиболее частое расположение также при ветряной оспе).
Примерно через четыре дня появляются новые пузырьки, свидетельствующие о развитии опоясывающего лишая . Со временем они превращаются в прыщики. Они, в свою очередь, через некоторое время, как в случае ветряной оспы, превращаются в струпья, которые постепенно отпадают.

Развитие опоясывающего лишая
Возникновение кожных высыпаний может сопровождаться повышением температуры тела, увеличением окружающих лимфатических узлов. В случае опоясывающего лишая лица, поражения также возможны на слизистой оболочке рта и могут поражать глазное яблоко.
Виды опоясывающего лишая
По течению и клинической картине можно выделить опоясывающий лишай:
Диссеминированная форма может быть признаком нарушения работы иммунной системы, течения общих заболеваний, таких как лимфоцитарная гиперплазия, рак, иммуносупрессия различной этиологии – аутоиммунные заболевания, иммуносупрессивное лечение, ВИЧ-инфекция. Поэтому пациенты с тяжелым или диссеминированным опоясывающим герпесом должны пройти общее обследование для выяснения причины обострения инфекции.
Расчесывать пораженные области нельзя – это вызовет дополнительное бактериальное инфицирование. Для снятия зуда рекомендуется принимать прохладные ванны и антигистаминные препараты.
Дополнительные симптомы, связанные с заболеванием, включают:
- головную боль;
- слабость;
- усталость.
Опоясывающий лишай или оспа?
Как уже упоминалось, и опоясывающий лишай, и ветряная оспа вызываются одним и тем же вирусом. Прежде всего, важно понимать, что эти два заболевания тесно связаны. Первичное заражение вирусом вызывает ветряную оспу . После лечения вирус не выводится из организма, а переходит в состояние покоя в ганглиях. При благоприятных обстоятельствах, когда организм ослаблен, он может активироваться, вызывая опоясывающий лишай.

Ветряная оспа
Как выглядит опоясывающий лишай?
На первый взгляд, опоясывающий лишай выглядит как кожное заболевание. Возникающие на теле везикулы очень напоминают пузырьки, образовавшиеся при ветрянке. Кожа пациента красная и раздраженная.
Обычно поражается одна половина тела, в основном туловище. В редких случаях опоясывающий лишай распространяется на руку, ногу или половину лица. В таких ситуациях, когда прыщики распространяются, они поражают конечность или лицо с той же стороны, что и туловище.
В некоторых, очень редких случаях опоясывающий лишай может пройти без изменений кожи. Тогда диагностировать патологию сложнее, потому что сыпь – самый однозначный признак.
Опоясывающий лишай – что делать, чтобы не заразиться?
Чтобы избежать заражения опоясывающим лишаем, в первую очередь следует избегать прямого контакта с больным ветряной оспой или опоясывающим лишаем. Поскольку вирус распространяется воздушно-капельным путем, достаточно чихать или кашлять, чтобы он проник в тело и начал действовать.
В случае людей, подверженных риску серьезных осложнений, также могут использоваться защитные маски, которые представляют собой своего рода барьер для вирусов. Детям и взрослым, которые до сих пор не болели ветрянкой, следует подумать о вакцинации от ветряной оспы .

Вакцинация от ветряной оспы
Лечение опоясывающего лишая
Лечение опоясывающего лишая должен назначать врач. Во время лечения рекомендуется оставаться дома и соблюдать правила гигиены, чтобы не допустить распространения болезни.
Врач обычно назначает обезболивающие и противовирусные препараты для облегчения симптомов и борьбы с причиной заболевания. Важно, чтобы лекарства давались как можно скорее после появления симптомов. Это значительно увеличивает их эффективность.
Вы не должны принимать какие-либо решения относительно лечения опоясывающего лишая самостоятельно. О любых тревожных симптомах следует сообщать и проконсультироваться с лечащим врачом. Следуя указаниям врача, пациент должен полностью выздороветь через две-три недели.
Врач назначает пероральные препараты : ацикловир, фамцикловир, валацикловир.
- Ацикловир (Зовиракс, Гевиран) следует вводить перорально или внутривенно 5 х 800 мг в течение 7-10 дней.
- Валацикловир 3 х 1000 мг перорально в течение 7 дней.
- Фамцикловир 3 х 500 мг перорально в течение 7 дней.
Внутривенное введение ацикловира более эффективно и должно применяться у пациентов с тяжелым течением опоясывающего лишая вокруг лица с поражением глазных яблок, у пациентов с ослабленным иммунитетом, у пациентов с диссеминированным опоясывающим герпесом.
При местном лечении используются подсушивающие препараты, предотвращающие бактериальные инфекции. Например, аэрозоль Неомицин. Нельзя использовать порошки, компрессы, мази с кортикостероидами.
Однако бывают случаи, когда боль не проходит, даже если сыпь зажила. Это состояние называется невралгией. Особенно это касается пожилых людей – боль может длиться несколько месяцев и даже лет. Заметив у себя такие симптомы, вы должны снова обратиться к врачу, который примет решение о необходимости дополнительной диагностики или лечения.
Применяемое противовирусное лечение не предотвращает развитие постгерпетической невралгии, но может снизить ее тяжесть. Общее лечение начинают в первые 3 дня от появления кожных симптомов или позже, если появляются новые везикулярные изменения.
Лечение постгерпетической невралгии большая проблема. Лекарств для предотвращения симптомов невралгии нет. Первоначально считалось, что введение средних доз кортикостероидов (40 мг) с ацикловиром снизит риск невралгии, но дальнейшие наблюдения не подтвердили это предположение. Лекарства и обезболивающие не уменьшают боль.
Были продемонстрированы благоприятные эффекты при приеме трициклических антидепрессантов (амитриптилин, дезипрамин) и использовании симпатических блокад.
Осложнения опоясывающего лишая
Как правило, опоясывающий лишай должен пройти бесследно. В исключительных случаях, например, могут остаться следы прыщиков в виде рубцов или изменения цвета кожи.
Если у пациента плохое общее состояние, может развиться ряд осложнений, таких как:
- невралгия, гипералгезия кожи – могут сохраняться до 8 месяцев после заживления инфекции;
- временный паралич периферических нервов – птоз, парез конечностей, асимметрия углов рта;
- офтальмологический опоясывающий лишай может развиться в серьезные осложнения, приводящие к тяжелым нарушениям зрения (кератит, склерит, увеит, неврит зрительного нерва);
- нарушение равновесия, слуха, потеря вкуса, светобоязнь.
К наиболее серьезным осложнениям относят офтальмологические изменения, невралгию. Редким, поздним осложнением опоясывающего герпеса может быть гранулематозный васкулит ЦНС, менингит.
Осложнения опоясывающего герпеса можно предотвратить путем вакцинации против оспы (если пациент еще не заразился) и тщательного соблюдения медицинских показаний и рекомендаций, а в крайних случаях – путем лечения пациентов в стационаре под постоянным наблюдением медицинского персонала.
В заключение стоит сказать, что опоясывающий лишай – это инфекционное заболевание. И это особая угроза для взрослых, у которых значительно снижен иммунитет. Дети также подвержены этому заболеванию, но с помощью грамотного лечения они преодолевают болезнь без серьезных осложнений.
У взрослых заболевание длится около четырех недель. Быстрое начало лечения облегчает течение болезни и снижает риск развития осложнений. К рекомендациям врача нельзя относиться легкомысленно, так как осложнения могут быть гораздо серьезнее, чем сам опоясывающий лишай.
Постгерпетическая невралгия (ПГН) — это осложнение опоясывающего герпеса, вызванного тем же вирусом, что и ветряная оспа (лат. herpes zoster virus). При этом заболевании поражаются кожа и нервные волокна, что проявляется сильной жгучей болью уже после заживления герпетических пузырей.
Риск возникновения постгерпетической невралгии увеличивается с возрастом; чаще всего этому заболеванию подвержены люди старше 60-ти лет. Данное состояние возникает примерно у 10–20% пациентов, перенесших опоясывающий герпес . Его вылечить нельзя, но лечение постгерпетической невралгии может облегчить симптомы и снять боль. Больше чем у половины пациентов боли проходят сами по себе спустя некоторое время.
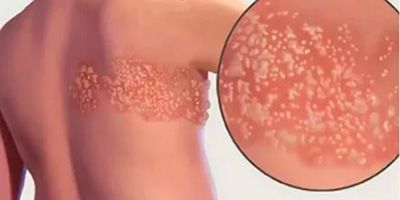
Симптомы постгерпетической невралгии, как правило, ограничиваются той областью кожи, где впервые возникли высыпания — чаще всего они опоясывают туловище или появляются сбоку, впрочем заболевание может поражать и лицо.
Болевые ощущения могут длиться в течение 3-х месяцев и дольше после заживления герпетических пузырьков. Пациенты описывают её, как жгучую, острую, пронзающую или глубокую, она возникает даже при малейшем прикосновении к коже в поражённой области, в том числе и от лёгкого прикосновения одежды (аллодиния). Гораздо реже больные чувствуют зуд и онемение.
Причины постгерпетической невралгии
После того как человек перенёс ветряную оспу, вирус остаётся в организме на всю жизнь. С возрастом иммунная система ослабевает (в частности — от приёма лекарств или химиотерапии) и вирус может активизироваться, в результате чего возникает опоясывающий лишай.
Повреждение нервных окончаний при высыпаниях приводит к возникновению постгерпетической невралгии. Будучи повреждёнными, нервные волокна не могут посылать сигнал от кожи к мозгу так, как они это делают в норме. Вместо этого, ими передаются усиленные сигналы, а пациент чувствует мучительную боль, которая может длиться месяцами или даже годами.
Факторы риска
Если у вас появились признаки опоясывающего лишая, то риск возникновения постгерпетической невралгии значительно усиливается при следующих условиях:
- возраст старше 50-ти лет;
- ярко выраженные симптомы опоясывающего лишая, имеются обильные высыпания и интенсивная боль;
- наличие сопутствующих заболеваний, в том числе сахарного диабета;
- наличие высыпаний на лице.
Осложнения
При длительном течении заболевания, особенно если оно сопровождается очень сильным болевым синдромом, у пациентов часто возникают следующие осложнения:
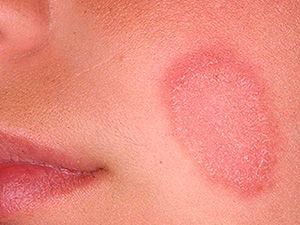
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Симптомы питириаза
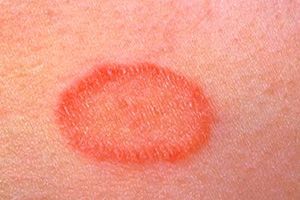
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр - 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.

Генитальный герпес — это инфекция, характеризующаяся пузырьковыми высыпаниями на половых органах, напоминающими «простуду», выступающую на слизистой губ. Но эта инфекция протекает гораздо опаснее и неприятнее, ее даже часто сравнивают с сифилисом.
Прием гинеколога, уролога, дерматолога — 1000 руб. Консультация врача по результатам УЗИ, анализов — всего 500 руб. (по желанию пациента)
Как можно заразиться герпесом
Заболевание вызывается вирусом простого герпеса (HSV, Herpes simplex virus). Из восьми типов этого возбудителя генитальные поражения следствие двух инфекционных агентов. ВПГ-2 причина 80% случаев болезни, а ВПГ-1 — 20%. Встречаются и сочетанные инфекции, в возникновении которых виновны оба вирусных типа.

Существует неправильное мнение, что герпес на губах и половых органах – абсолютно разные болезни. На самом деле оба типа возбудителей при бытовом заражении и оральных ласках часто «меняются местами». И обе инфекции одинаково опасны.
Оба типа вируса передаются:
- При всех типах половых контактов — вагинальных, оральных, анальных во время которых вирус проникает в организм через микроповреждения слизистой. Заразиться можно и от партнера, не имеющего высыпаний на половых органах и других проявлений болезни. Такое состояние возможно при крепком иммунитете, когда вирус затаился и ждет своего часа. Человек становится носителем герпесной инфекции, но сам не испытывает проблем со здоровьем.
- Через общие предметы – мочалки, губки, постельное белье полотенца. Человек, болеющий простудой на губах, вызываемой вирусом 1 типа, может стать источником заражения генитальным герпесом.
- При аутоинокуляции (самозаражении), когда больной переносит возбудителя с лица на половые органы.
- Ребёнок заражается от больной матери при проникновении вируса из влагалища в матку или трансплацентарно – через плаценту. Во время родов инфицирование возникает во время прохождения новорожденного через родовые пути.
Статистика скрытых и явных форм герпеса
Побороть возбудителя самостоятельно организм не может. Вирус оседает в корешках спинного мозга, и инфицированный человек продолжает жить с болезнью всю жизнь.
Возбудитель может много лет находиться в организме, не давая симптоматики. Поэтому невозможно узнать, не проводя анализов на герпес , заражен ли человек вирусом. По данным ВОЗ герпесом 1 типа, вызывающим сыпь на губах и половых органах, заражено 67% жителей Земли, а 2 тип поразил 11% людей. Только у 20% болезнь протекает в классической форме, не вызывающей сомнений. У остальных течение заболевания скрытое или бессимптомное.
Первичный герпес
Существует три периода болезни:
- Продромальный (период предвестников), во время которого повышается температура, воспаляются паховые лимфоузлы появляется слабость, разбитость, головная боль. Человек испытывает состояние, схожее с проявлениями гриппа и простуды. Если в этот период принять противовирусный препарат, болезнь может и не развиться. При игнорировании симптомов и не начатом вовремя лечении, наступает второй период заболевания.
- Высыпаний , возникающий через три-четыре дня после начала гриппоподобного состояния. К общим симптомам присоединяются ощущение боли, жара, отечности, зуда в области половых органов, области заднего прохода, ягодиц, лобка и промежности. Вскоре на воспаленных коже и слизистой появляются многочисленные пузырьки, наполненные прозрачной жидкостью и напоминающие «простуду» на губах. Высыпания вызывают боль и зуд, усиливающиеся ночью и приводящие к бессоннице.
- Изъязвления. Через некоторое время пузырьки лопаются и на них месте образуются язвочки (эрозии), окруженные очагом воспаления. Попадание на эрозированную поверхность кала и мочи усиливает боль и затрудняет тканевую регенерацию.
- Заживления, во время которой язвочки постепенно заживают. При плохом туалете половых органов, слабости иммунной системы и попадании инфекции процесс заживления затягивается.
После исчезновения язвочек заболевание переходит в стадию ремиссии. В этот период, несмотря на наличие вируса в организме, высыпания на половых органах отсутствуют.
Рецидивирующий герпес
У 50%-70% людей болезнь переходит в хроническую форму. Этому способствует:
- несвоевременное или неправильное лечение;
- снижение иммунитета, в том числе, вызванного приёмом лекарств, угнетающих иммунную систему;
- наличие других ЗППП ;
- строгие диеты, авитаминозы;
- состояние хронического стресса.
Почему же у больных развиваются рецидивы, во время которых болезнь поражает одни и те же участки тела? Причин для этого несколько:
- Проникнув в организм, вирус поселяется в тканях половых органов. Размножаясь, он поражает клетки все глубже, пока не доходит до нервных клеток — нейронов, соединенных между собой отростками – аксонами. По ним, как по мостикам, возбудитель доходит до клеток спинного мозга, в которые внедряет свою ДНК.
- Зараженная клетка мозга становится «инкубатором» для вирусов, которые по мостикам-аксонам периодически возвращаются на слизистую или кожу, вызывая новые высыпания. Схематически процесс похож на миграцию птиц, постоянно возвращающихся к «родным местам».
- Иммунная система не может убить вирусы, спрятавшиеся в спинном мозге, но расправляется с теми, которые покинули « убежище». Поэтому при высоком иммунитете рецидивы возникают редко или не появляются вовсе. Но стоит организму «потерять бдительность» — ослабеть, заболеть, простудится, подвергнуться стрессу, как возбудители начинают преодолевать иммунную защиту. В результате они достигают цели — кожи и слизистой половых органов. Здесь начинается усиленное размножение вирусных частиц внутри «захваченных» клеток. Клеточные структуры, погибая, выпускают из себя мириады вирусов, вызывающих воспаление, покраснение, отек и появление пузырьков. Герпес дает очередное обострение.
- Постепенно иммунная система дает отпор вирусу, и в течение 10 дней язвочки на месте сыпи подсыхают и заживают. Все приходит в норму, чтобы при малейшем ослаблении иммунитета начаться заново.
Из механизма возникновения обострений становится понятным, почему герпетические высыпания появляются на одних и тех же местах. Просто клетки вируса возвращаются обратно только через ту нервную клетку, из которой они проникли вглубь организма.
Виды рецидивирующего герпеса
В зависимости от количества обострений различают несколько типов болезни:
- легкую, возникающую до 3 раз/год;
- средней тяжести, при которой обострения проявляются 4-6 раз/год;
- тяжёлую, сопровождающимися частыми обострениями, интервалы между которыми не превышают месяца;
- аритмичную, при которой после периода мнимого благополучия, продолжающегося от месяца до пяти, возникают высыпания. Для этой формы герпеса характерна закономерность — чем длительнее ремиссия, тем тяжелее проявляется заболевание;
- менструальную, проявляющуюся высыпаниями в период критических дней. Этот тип болезни тяжело протекает и сложно лечится;
- стихающую, при которой проявления болезни постоянно становятся слабее, а межрецидивные периоды – длиннее. Стихание проявлений болезни свидетельствует о положительной динамике лечения и восстановлении иммунной защиты, подавляющей вирус.
Атипичные формы герпеса
Иногда генитальный герпес протекает стерто. На такие формы болезни приходится 65% случаев болезни:
- У женщин атипичный герпес напоминает воспаление влагалища или вульвы. Возникают боль, зуд и отек половых органов, обильные бели и боли при половом акте. Наружные проявления ограничиваются участками покраснения или мелкоточечными высыпаниями.
- У мужчин атипичная форма болезни похожа на воспаление головки и крайней плоти (баланит или баланопостит). На слизистой члена выступает красноватая сыпь, сопровождающаяся болью и жжением, по виду не похожая на герпетическую. Возникает воспаление предстательной железы, вызывающее боль, отдающую в анальную область. Поражение уретры приводит к рези и жжению при мочеиспускании, появлению следов крови в урине.
Существует скрытая форма болезни, при которой клинические проявления отсутствуют, но, несмотря на это, человек остается источником инфекции. Но мнимое благополучие длится не вечно. При переохлаждении, упадке сил, снижении иммунной защиты, беременности, стрессе, тяжелых сопутствующих болезнях и других неприятных условиях, вирус начинает усиленно размножаться и человек заболевает.
Заболевание активизируется при сопутствующих половых инфекциях, особенно при уреаплазмозе . Из-за способности бурно «расцветать» на фоне ослабленного иммунитета, герпес встречается у 90% больных ВИЧ. Поэтому при появлении герпетических высыпаний нужно обследоваться и на другие ЗППП .
Особенности протекания генитального герпеса при беременности
Количество положительных (серопозитивных) реакций на вирусы герпеса 1 и 2 у беременных составляет 50-70%. Из-за повышенной нагрузки на организм и снижения иммунной защиты герпес в этот период часто дает рецидивы. Но только у 30% женщин наблюдается классическое развитие болезни. В основном симптомы герпеса во время беременности ограничиваются появлением участков покраснения и трещинок, которые женщины принимают за раздражение.
Проявление герпетической инфекции, вызванное рецидивированием, не опасно для ребенка. Организм женщины уже сформировал иммунитет к инфекции, образовав антитела — вещества, защищающие ее от вируса. Часть антител перейдет от мамы к малышу, защитив его от заражения.
Опасен только рецидив, наступивший непосредственно перед родами. Для предотвращения заражения малыша и разрывов воспаленных тканей, женщинам с герпетической сыпью на половых органах показано родоразрешение с помощью кесарева сечения.
Намного хуже, когда заражение первично. Герпес относится к группе инфекций, заражение которыми впервые за время беременности приводит к рождению детей, страдающими задержкой развития и врожденными пороками .
Анализы на герпес для беременных: расшифровка и прогноз патологий у плода
Чтобы выявить степень риска для малыша, у женщины берется анализ крови на антитела IgM и IgG, по концентрации которых определяют, когда наступило заражение. Анализ проводится методом ИФА (иммунофлюоресцентным), реагирующим на антитела IgM и IgG к вирусу. По наличию или отсутствию антител можно узнать, инфицирована ли женщина и когда произошло заражение:
Плохо, если четырехкратное увеличение IgG сочетается с обнаружением IgM. Значит, антитела формируются именно сейчас, т.е. женщина больна.
Инфицирование вирусом герпеса определяется лабораторным путем. Лучше пройти такое обследование дважды – перед беременностью и во время нее.

Кожа – это защитный барьер, не допускающий проникновение в организм патогенных бактерий и вирусов. В области половых органов эпидермис особенно чувствителен, поэтому именно здесь часто возникают высыпания и покраснения. Инфекционная сыпь опасна для жизни и полового здоровья женщины. Поэтому при первых признаках поражения кожи и слизистых оболочек в паху следует как можно скорее обратиться к врачу.
Специалисты медицинского центра «Диана» помогут выявить причину и назначить эффективное лечение высыпаний в области половых органов.
Причины высыпаний в интимной зоне
У женщин сыпь разного характера чаще всего появляется на лобке, половых органах, в промежности. Это могут быть язвы, пятна, прыщи и другие, визуально заметные поражения кожи. Эти проявления могут быть связаны с частым бритьем, легкой аллергией, плохой гигиеной. Однако довольно часто высыпания в интимной зоне требуют медицинской помощи, поскольку становятся ответной реакцией на проникновение инфекции.
Появление неприятной сыпи в интимной зоне связывают с такими факторами:
- Заражение инфекцией . Характер сыпи зависит от типа инфекции, которая активно размножается в организме. Заражение инфекцией, передающейся половым путем, обычно сопровождается дополнительными симптомами. Это могут быть гнойные выделения, зуд в паху, нарушения менструального цикла.
- Ослабление иммунитета . Этот фактор дает возможность условно-патогенной флоре активно размножаться. Серьезно ослабляют иммунную систему хронические болезни, лечение антибиотиками, химиотерапия, вынашивание ребенка, переохлаждение.
- Ожог химическими средствами . Агрессивные вещества разрушают верхние слои эпидермиса. На это организм отвечает появлением мелких болезненных прыщей.
- Синтетическое белье . Иногда становится причиной генитальной аллергии. Некачественная ткань не дает коже «дышать», что приводит к размножению болезнетворной флоры;
- Игнорирование правил гигиены . Это создает благоприятные условия для проникновения вирусов и бактерий в организм. Особенно важно тщательно соблюдать интимную гигиену в период месячных.
Виды сыпи у женщин
Высыпания на коже проявляются по-разному. Выделяют такие виды сыпи, которые поражают кожный покров в интимной зоне:
- Прыщ – небольшой бугорок или узелок, выступающий над общим слоем кожи. Образование часто наполняет серозная жидкость;
- Гнойник – крупный прыщ с водянистой текстурой. Образование наполнено гнойной жидкостью;
- Эритема – ярко-красные пятна с четкими границами. Сильно выделяются на фоне здоровой кожи;
- Волдырь – образование, наполненное жидкостью. Возникает при механических травмах, ожогах;
- Язва – незаживающая рана, которая чаще всего образуется на слизистых оболочках; – мелкие образования сосочкового типа на ножке. Локализуются на слизистой оболочке половых органов.
- Узел – плотное образование в глубоких слоях эпидермиса. Проявляется в виде бугорка, который выступает над здоровыми тканями;
- Бляшка – множественные образования в виде мелких пятен. Они возвышаются над здоровой кожей.
Сыпь в области паха у женщин может одновременно проявляться несколькими видами поражений кожи. Каждый из типов высыпаний – сигнал о развивающейся патологии, плохой гигиене, небезопасной половой жизни или других интимных проблемах.
Сыпь при сифилитической инфекции у женщин
Сифилис – инфекционное заболевание, передающееся половым путем. Это опасная и тяжела болезнь, которая поражает половые органы, печень, нервную систему. Без адекватной медицинской помощи человек становится инвалидом или умирает.
Половая инфекция проявляется через 1-2 месяца после заражения. Первый ее признак – образование плотного, твердого шанкра на половых губах или слизистой оболочке влагалища. Это главный симптом начала воспалительного процесса. Через 4-6 недель твердое образование исчезает. Появляется мнимое ощущение выздоровления.
На самом деле в это время инфекция уже распространяется по организму. Об это свидетельствует мелкая розовая сыпь в паховой области у женщин, которая появляется через 5-10 дней. Высыпания также поражают слизистые оболочки рта и глаз. При сифилисе в интимной зоне также появляются небольшие плотные кондиломы. Располагаются они преимущественно на половых губах и в области ануса.
Сыпь при сифилисе у женщин не зудит и не болит. Инфекция сопровождается патологическими выделениями из влагалища. Бели содержат примеси гноя, становятся более густыми, имеют неприятный запах. Беловатые папулы, язвочки и гнойные выделения – характерные признаки второй стадии сифилиса.
На третьей стадии характерная сыпь распространяется по всему телу. Иногда высыпания проходят, но уже через пару недель сифилитическая сыпь у женщин снова покрывают все тело.
Сыпь при ВИЧ у женщин
ВИЧ – вирус, разрушающий кровяные тельца, что приводит к атрофии иммунной системы. Сыпь при ВИЧ-инфекции у женщин становится ранним признаком заражения. Папулы и везикулы появляются по всему телу, в том числе на половых органах. Характер высыпаний всегда разный, поскольку она может иметь грибковую, бактериальную, папилломавирусную природу. Основной признак – появление патологических элементов на коже, которые отличаются по цвету, структуре, плотности от здоровых тканей.
Как проявляется сыпь при ВИЧ у женщин? На начальном этапе наблюдают крупные и малые эритемы или папулезные, уплотненные участки в интимной зоне. Эритематозная сыпь на половых органах у женщин быстро распространяется с зоны промежности на другие участки тела. Высыпания не шелушатся, не болят и не зудят. Такой тип сыпи характерен для активного развития общих инфекционных болезней (грипп, корь, краснуха). Кожные патологии на начальной стадии иммунодефицита сопровождаются кандидозом и повышением температуры.
С развитием болезни высыпания приобретают другой характер. Ослаблена кровеносная система, поэтому на месте капилляров появляются точечные кровоизлияния. В острой стадии болезни сыпь в паховой области у женщин проявляется в виде везикул и папул. Часто они сливаются, образуя крупные очаги поражения, мокнущие раны. Такие высыпания характерны для половых инфекций (генитальный герпес, гонорея). Иногда сыпь на половых губах у женщин проявляется в виде фолликулитов, которые внешне напоминают подростковые угри.
При иммунодефиците могут появляться другие типы высыпаний (себорейный дерматит, разноцветный лишай). Характер сыпи всегда зависит от типа возбудителя болезни.
Сыпь между ног у женщин: половые инфекции
Половые заболевания часто становятся причиной появления тревожного симптома – высыпаний в интимной зоне. Прыщиками, везикулами, гнойниками, эритемами сопровождается прогрессирование таких половых инфекций:
-
. Этот вирус присутствует в организме 99% женщин. Когда иммунитет ослаблен герпес 2 типа активно поражает кожу и слизистые оболочки половых органов. Пах женщины покрывается мелкими беловатыми пузырьками, наполненными жидкостью. На 2-3 день болезни прыщики лопаются, а на их месте образуются мокнущие язвы. Сыпь при генитальном герпесе может беспокоить месяцами. Терапия помогает достичь ремиссии, но вылечить заболевание невозможно. . Поражает внутренние и внешние мочеполовые пути. При инфицировании гонореей у женщин появляются мелкие язвочки на слизистых оболочках. Зачастую первые язвы образуются на малых половых губах. Язвенная сыпь сопровождается гнойными выделениями из влагалища, зудом и жжением в промежности. Иногда у женщины поднимается температура. Сыпь при гонорее красного цвета, болит при контакте с одеждой; . Это бактериальное поражение слизистой оболочки вульвы. Болезнь сопровождается язвенными высыпаниями на слизистых оболочках паха. Мелкие язвы покрывают половые губы, вульву, иногда распространяются на анальное отверстие. Дополнительные симптомы – зуд, жжение, отечность наружных половых органов, водянистые выделения из влагалища. . Это вирусное заболевание кожи. Проявляется после заражения вирусом оспы. На лобковой части у женщин при этом образуются мелкие узелки, уплотнения, которые располагаются единично или группами. Кожа гениталий принимает розовый цвет. Уплотнения и узелки практически не чувствуются на ощупь. При надавливании на высыпания появляется белая жидкость. Сыпь не болит и не чешется. При этой болезни высыпания поражают лобок, половые органы, внутреннюю поверхность бедер, анус.
Сыпь при гормональном сбое у женщин
Нарушение гормонального фона опасно для здоровья женщины. От неправильной выработки гормонов страдает репродуктивная функция, обмен веществ, волосы, ногти, кожа. Активное течение акне, которое плохо поддается терапии – яркий признак гормонального дисбаланса.
Гормональная сыпь у женщины проявляется в виде угрей и прыщей, характерных для подросткового периода. Образованию акне способствует закупоривание сальных желез отмершим эпителием. При этом в случае гормонального сбоя кожное сало вырабатывается более активно. Это провоцирует появление новых прыщей. Закупоренные протоки начинают гноиться. Часто к гнойникам присоединяется вторичная инфекция, что еще больше усложняет лечение.
Гормональные прыщи возникают по всему телу женщины. Но чаще акне наблюдают на лице, спине, затылке. Иногда угревая сыпь появляется в лобковой зоне у женщин. Происходит это из-за закупорки волосяных фолликул лобка. Гормональная сыпь с распространением на интимную зону требует комплексной диагностики. В отличие от подросткового периода гормональное акне у взрослой женщины не проходит самостоятельно. Необходимо заняться лечением.
Сыпь при молочнице у женщин
Кандидоз или молочница – это инфекционно-воспалительное заболевание, вызванное размножением грибков рода Candida. Патология встречается практически у каждой женщины, ведь Кандида входит в состав условно-патогенной флоры половых путей. Снижение иммунитета позволяет микроорганизмам активно размножаться, что приводит к появлению характерных симптомов.
Основной симптом развития молочницы – творожистые выделения белого цвета из влагалища. Затем появляется неприятная красная сыпь на коже и слизистых оболочках половых органов. Высыпания часто зудят, что сильно раздражает и провоцирует к чесанию пораженных участков. Женщина также ощущает жжение, которое усиливается при половом контакте и мочеиспускании. Прыщики на половых органах при молочнице всегда покрыты белым налетом. Это главный признак развития грибковой инфекции.
Желтые выделения у женщин и гнойная сыпь
На половых губах и слизистых оболочках вульвы могут появиться гнойные высыпания. Это признак заражения бактериальной инфекцией. Клиническая картина обычно дополняется выделениями из влагалища желтого цвета. Постепенно прыщи распространяются на лобковую зону, провоцируя фолликулит (гнойники у волосяных луковиц).
Патология лечится легко – антибиотики, местные антисептики, препараты для иммунитета. Однако заболевание опасно распространением инфекции на глубокие слои кожи. На месте поражения жировой клетчатки образуется фурункул. Образование плотное и болезненное. Боль отдает в область живота, прямой кишки.
Часто образование подкожного фурункула заканчивается бартолинитом. Это воспаление половой железы в преддверье влагалища. При бартолините у свода влагалища появляется крупное образование, которое болит и мешает двигаться. Бартолинит лечат хирургическим методом – образование вскрывают, удаляют гной и промывают антисептиком.
Сыпь в паху у женщин: генитальная аллергия
Генитальная аллергическая реакция – это ответ организма на контакт половых органов с раздражителем. Клиническая картина обычно протекает стремительно, доставляя сильный дискомфорт пациентке. Основные аллергены, которые вызывают генитальную реакцию:
- синтетическое нижнее белье;
- мужская сперма;
- презервативы и гормональные контрацептивы;
- длительная терапия гормонами, стероидными препаратами, антибиотиками;
- использование общих предметов гигиены;
- интимная косметика (дезодоранты, гели, лубриканты);
- местные антисептики (вагинальные свечи, таблетки).
Аллергия на половых органах проявляется в виде сыпи. Это мелкие точечные высыпания, которые зудят и болят. Иногда наблюдают образование везикул и мелких волдырей, наполненных жидкостью. Из-за постоянного зуда в паху пациентки часто травмируют кожу. В результате образуются мокнущие раны, которые болят при контакте с одеждой.
Аллергия в интимной зоне сопровождается другими симптомами:
- отек наружных половых органов;
- гиперемия кожных покровов в интимной зоне;
- жжение слизистых оболочек, которое усиливается во время секса, мочеиспускания.
При аллергической паховой сыпи у женщин выделяют такие патологические состояния:
- Синдром Лайелла . Вся интимная зона покрывается водянистыми пузырьками. Со временем прыщики лопаются, приводя к отмиранию и отслоению эпидермиса;
- Контактный вульвовагинит – высыпания поражают слизистые оболочки влагалища и половых губ. Женщину беспокоят мелкие красные точки и постоянный зуд в промежности. Вульвовагинит в большинстве случаев – реакция на гормональные противозачаточные препараты;
- Эритема – красное пятно с четкими границами. Пораженные участки не болят, и не чешутся. Пятна покрывают промежность, зону анального отверстия, лобок.

Заметив у себя любой из перечисленных признаков, следует немедленно записаться к врачу клиники «Диана».
Читайте также:






