Жировая дистрофия подкожной жировой клетчатки что это
Обновлено: 23.04.2024
Липодистрофия (жировая дистрофия) - патологическое состояние, характеризующееся зачастую общим отсутствием объёма жировой ткани в подкожной клетчатке . В данном случае создание жировой ткани не возможно у субъекта, даже при полном отсутствии физической нагрузки, гимнастики и при обильном употреблении жирной пищи (сдобные или кремовые пирожные, жирное мясо, пища с высоким содержанием холестерина, блюда с маслами и т.п.) или еды которая провоцирует создание подкожного жира (пиво, некоторые виды алкоголя, газированные напитки и т.п.). Главное отличие липодистрофии от дистрофии, что субъект не страдает худобой мышц и прочими особенностями свойственными дистрофикам, отсутствует только жировая ткань, при этом мышечная масса остаётся в норме или даже увеличивается, что оптимально сказывается на телосложении.
Что провоцирует / Причины Липодистрофии (жировой дистрофии):
Развитие липодистрофии может наблюдаться при инсулинрезистентном сахарном диабете, панникулитах, на местах травматизации инъекций инсулина, кортикостероидов.
Патогенез (что происходит?) во время Липодистрофии (жировой дистрофии):
Стимуляция инсулиновых рецепторов, находящихся на поверхности жировых клеток, усиливает липогенез и ингибирует липолиз, в то время как стимуляция бета-адренергических рецепторов плазменной мембраны жировых клеток усиливает липолиз, чему также может способствовать гликоген.
Симптомы Липодистрофии (жировой дистрофии):
Липодистрофии могут быть генерализованными или сегментарными.
К липодистрофиям относят следующие патологические состояния: врожденную генерализованную липодистрофию, гипермускулярную липодистрофию, прогрессирующую сегментарную липодистрофию, или болезнь Барракера - Симонса, постинъекционную липодистрофию, липоматоз болезненный (болезнь Деркума).
Лечение Липодистрофии (жировой дистрофии):
Лечение направлено на выявление и возможное устранение нейроэндокринных нарушений. Назначают поливитамины, ангиопротекторы.
К каким докторам следует обращаться если у Вас Липодистрофия (жировая дистрофия):
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Липодистрофии (жировой дистрофии), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жировой гепатоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Жировой гепатоз (жировая дистрофия печени, стеатоз) — заболевание, при котором в клетках печени накапливается жир. При этом воспалительные явления отсутствуют или выражены слабо. Накопление жира может быть реакцией печени на различные токсические воздействия, например, употребление алкоголя, прием некоторых лекарственных препаратов, нередко этот процесс связан с метаболическим синдромом.
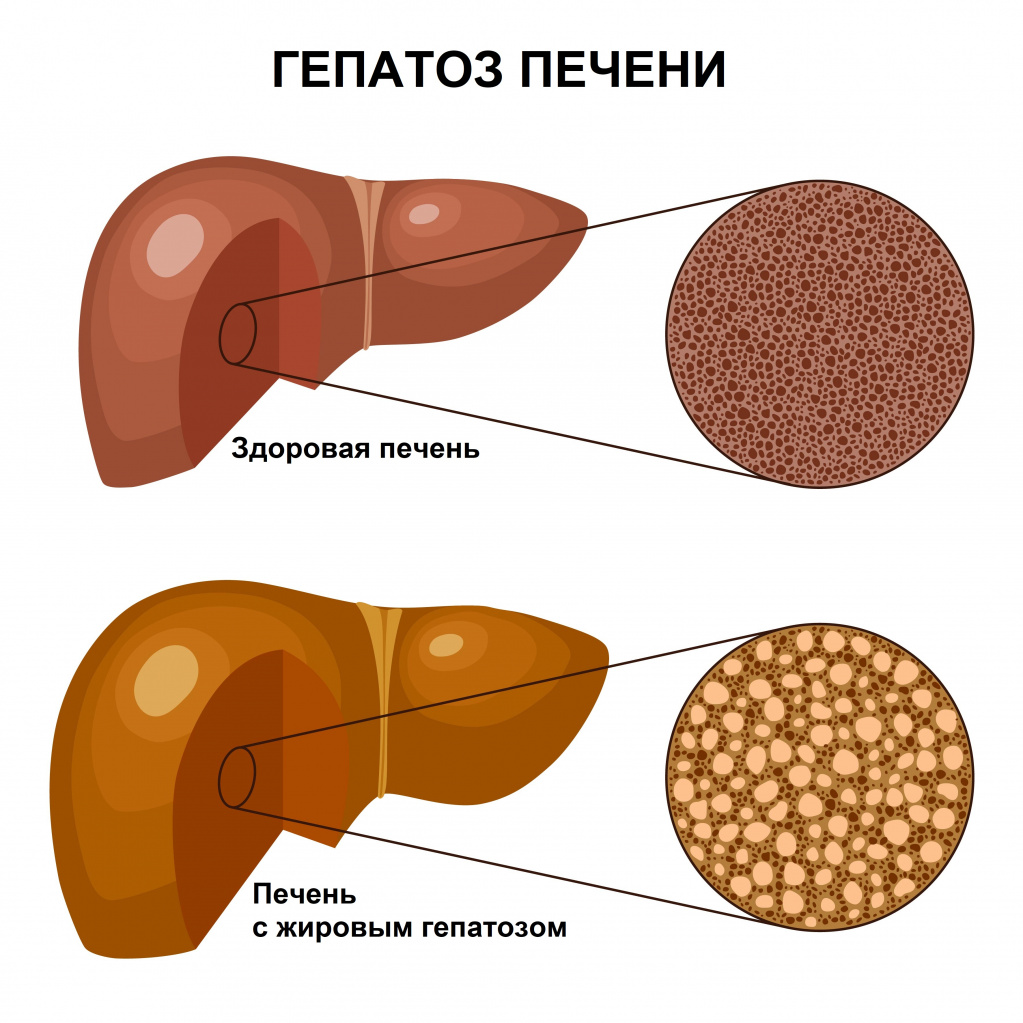
В зависимости от этиологии повреждения выделяют две группы заболеваний: неалкогольную жировую болезнь печени (НАЖБП) и алкогольную болезнь печени (АБП). Каждое из этих заболеваний может ограничиться гепатозом, а может прогрессировать до гепатита (воспалительного заболевания печени) или даже цирроза (замещения ткани печени соединительной тканью). Все это – стадии одного процесса.
Причины появления гепатоза
Главная причина развития и прогрессирования НАЖБП - нездоровый образ жизни: высококалорийное питание, избыточное потребление насыщенных жиров (продуктов животного происхождения – жирных сортов мяса, молочных продуктов высокой жирности), рафинированных углеводов (сахара, хлебобулочных и кондитерских изделий) в сочетании с недостаточной физической активностью.
Метаболический синдром – это комплекс метаболических, гормональных и клинических нарушений, являющихся факторами риска развития сердечно-сосудистых заболеваний, в основе которых лежит инсулинорезистентность и компенсаторная гиперинсулинемия.
Инсулин – это гормон, вырабатываемый поджелудочной железой и обеспечивающий поступление глюкозы из крови в клетки. При инсулинорезистентности снижается чувствительность клеток к инсулину – возникает голодание клеток на фоне достаточного количества глюкозы в крови. Для поддержания нормального транспорта глюкозы требуется повышенная концентрация инсулина в крови, что и становится спусковым механизмом всех составляющих метаболического синдрома:
- абдоминального ожирения – избыточного отложения жира в области живота и в верхней части туловища (превышение окружности талии более 80 см у женщин, более 94 см у мужчин);
- дислипидемии – повышения уровня «вредного» холестерина – липопротеинов низкой плотности (ЛПНП) более 3,0 ммоль/л, снижения «полезного» холестерина – липопротеинов высокой плотности (ЛПВП) менее 1,1 ммоль/л у женщин и менее 0,9 ммоль/л у мужчин, повышения триглицеридов более 1,7 ммоль/л;
- раннего развития атеросклероза – отложения холестерина во внутренней оболочке артерий с образованием атеросклеротических бляшек, которые сужают просвет сосуда и нарушают кровоснабжение органов; в результате чего может развиться инфаркт миокарда, острое нарушение мозгового кровообращения (ишемический инсульт);
- артериальной гипертонии – повышения артериального давления свыше 130/85 мм рт. ст., что является фактором риска кровоизлияния в мозг (геморрагического инсульта);
- нарушения толерантности к глюкозе (глюкоза в крови из вены натощак 6,1-7,0 ммоль/л) или развития сахарного диабета 2-го типа (глюкоза в крови из вены натощак более 7,0 ммоль/л).
На фоне «засахаривания» крови страдает сосудистая стенка, что приводит к повреждению сердца, мозга, почек.
Важным критерием, позволяющим отличить АБП от НАЖБП, служит употребление пациентами алкоголя в токсичных для печени дозах, т.е. более 40 г чистого этанола в сутки для мужчин и более 20 г для женщин.
Однако вероятность поражения печени зависит не только от количества потребляемых спиртных напитков, но и от качества алкогольного напитка, типа потребления алкоголя и времени его воздействия, а также от индивидуальной и генетической предрасположенности, особенностей питания, инфицирования вирусами гепатита В и С.
Классификация гепатоза
В зависимости от типа отложения жира:
- очаговый диссеминированный гепатоз (зачастую не имеет клинических проявлений);
- выраженный диссеминированный гепатоз;
- зональный гепатоз (жир накапливается в разных отделах печени);
- диффузный гепатоз (микровезикулярный стеатоз).
Симптомы гепатоза
Большинство пациентов с гепатозом не предъявляют никаких жалоб. Болезнь нередко диагностируют случайно при обследовании по другому поводу. В случае неалкогольной жировой болезни печени у некоторых пациентов в клинической картине присутствуют различные проявления метаболического синдрома: ожирение, повышение артериального давления, признаки нарушения обмена глюкозы, холестерина.
Часть пациентов с гепатозом, независимо от его этиологии, предъявляет жалобы неспецифического характера - на повышенную утомляемость, ноющую боль или дискомфорт в области правого подреберья без четкой связи с приемом пищи.
Диагностика гепатоза
Нередко врач может заподозрить у пациента наличие гепатоза уже в процессе сбора анамнеза. Специалист оценивает режим питания и физическую активность, уточняет вопрос об употреблении алкоголя, приеме лекарственных препаратов.
При разговоре с пациентом и ознакомлении с медицинской документацией врач может обнаружить проявления метаболического синдрома, что будет говорить в пользу НАЖБП.
Важная роль в оценке состояния печени принадлежит лабораторной диагностике. Исследуют такие показатели биохимического анализа крови, как АсАТ, АлАТ, гамма-глутамилтранспептидаза, щелочная фосфатаза, билирубин общий, билирубин прямой. При гепатозе может определяться их незначительное повышение.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
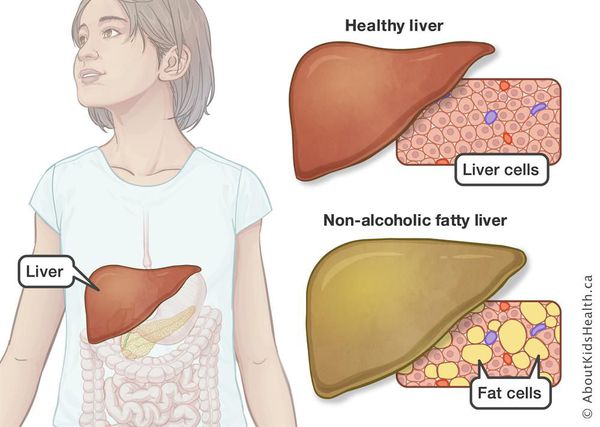
Все эти изменения неуклонно приводят к:
- разрушению клеток печени (неалкогольный стеатогепатит);
- накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
- изменению биохимического состава крови;
- развитию метаболического синдрома (гипертоническая болезнь, ожирение, сахарный диабет);
- в конечном итоге, циррозу.
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
- малоподвижный образ жизни (гиподинамия);
- неправильное питание, переедание;
- длительный приём лекарственных препаратов;
- избыточная масса тела и висцеральное ожирение;
- вредные привычки.
Основными причинам развития НАЖБП являются: [11]
- гормональные нарушения;
- нарушение жирового обмена (дисбаланс липопротеидов плазмы);
- нарушение углеводного обмена (сахарный диабет);
- артериальная гипертензия;
- ночная гипоксемия (синдром обструктивного апноэ сна).
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м)) 2 . Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот результат говорит об ожирении I степени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
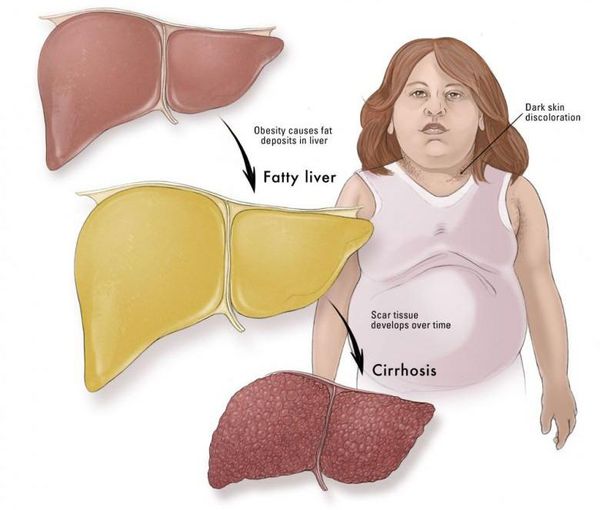
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени. [7]
Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
- избыточное поступление свободных жирных кислот (FFA) в печень;
- усиленный синтез свободных жирных кислот печени;
- пониженный уровень бета-окисления свободных жирных кислот;
- снижение синтеза или секреции липопротеинов очень высокой плотности. [7]
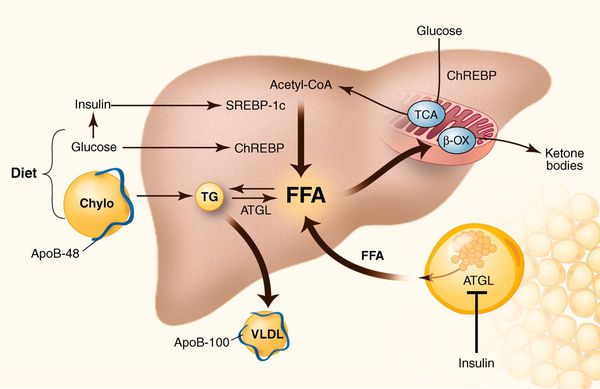
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид. [2]
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
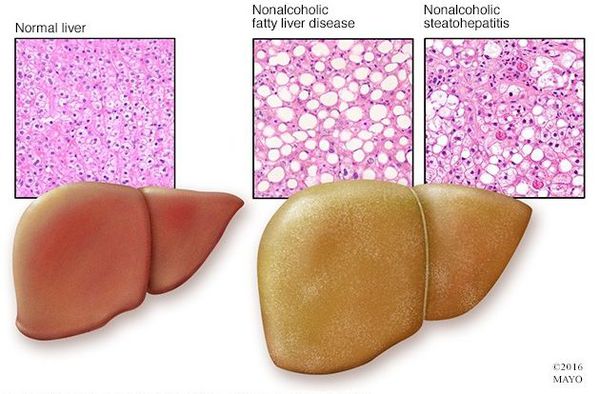
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз. [2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов. [7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Кроме того, патогенетическое значение в формировании НАЖБП имеет эндотоксин-опосредованное повреждение, которое, в свою очередь, усиливает выработку провоспалительных цитокинов (ФНО-α, ИЛ-6 и ИЛ-8), приводящих к нарушению целостности мембран гепатоцитов и даже к их некрозу [9] , а также к развитию воспалительной клеточной инфильтрации как в портальных трактах, так и в дольках печени, что приводит к стеатогепатиту.
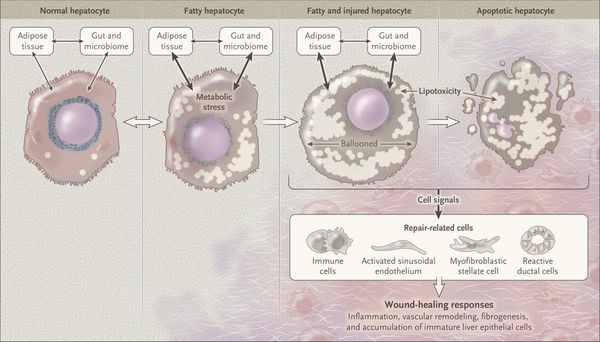
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
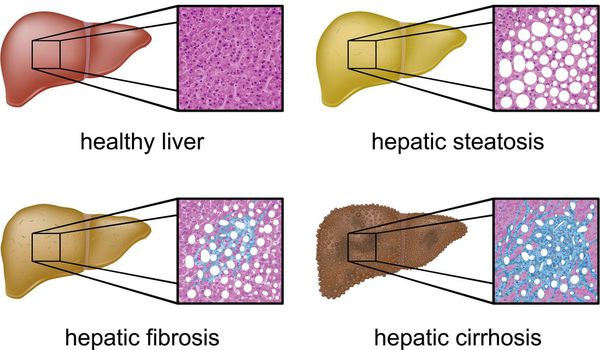
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt: [9] [10] [11]
- I степень (мягкий НАСГ) — стеатоз крупнокапельный, не более 33-66% поражённых гепацитов;
- II степень (умеренный НАСГ) — крупно- и мелкокапельный, от 33% до 66% поражённых гепацитов;
- III степень (тяжелый НАСГ) — крупно- и мелкокапельный, больше 60% поражённых гепацитов.
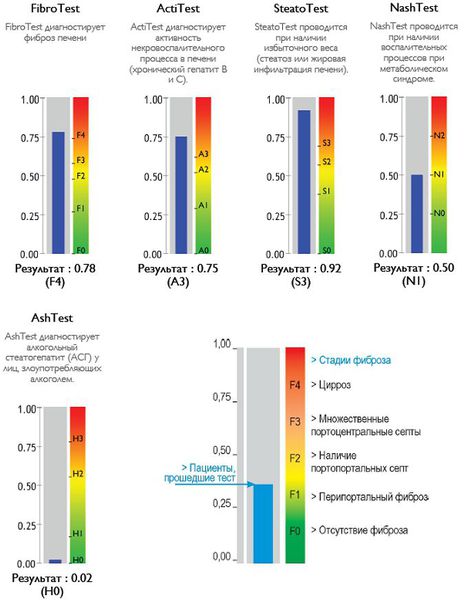
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
- S1 (до 33% жировой инфильтрации);
- S2 ( 33-60% жировой инфильтрации)
- S3 (более 60% жировой инфильтрации)
- F1,F2, F3, цирроз.
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
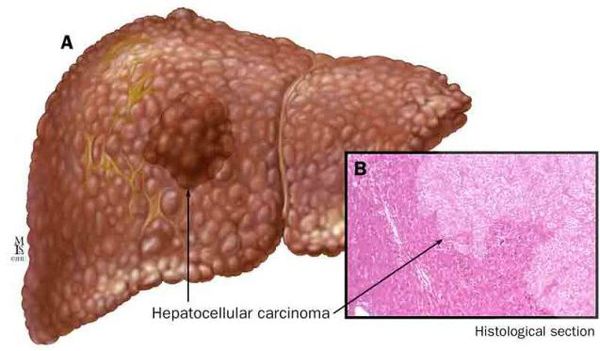
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. [9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов. [7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
Кода первые два этапа завершены, исследуется структурное состояние печени при помощи УЗИ [4] , МСКТ, МРТ и эластометрии (FibroScan), при необходимости исследуется морфологическое состояние — биопсия печени. [3]
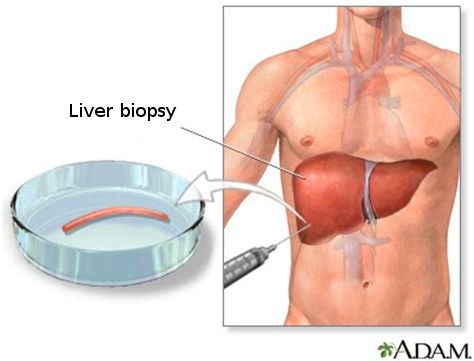
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
- коррекция углеводного, жирового (липидного) обмена веществ;
- нормализация процессов окисления в клетке;
- влияние на основные факторы риска;
- снижение массы тела;
- улучшение структуры печени на обратимых стадиях.
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
- программа «Лайт»;
- программа «Медиум»;
- программа «Премиум»;
- индивидуальная программа лечения — разрабатывается на основании сопутствующих заболеваний, текущего состояния пациента и необходимой интенсивности лечения.
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
- инфузионная терапия с пролонгацией приёма препаратов внутрь, подбор диеты и физической активности;
- сдача контрольных анализов и оценка результатов.
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
Панникулит — прогрессирующее поражение подкожной жировой клетчатки воспалительного характера, приводящее к разрушению жировых клеток и замещению их соединительной тканью с образованием узлов, бляшек или инфильтратов. При висцеральной форме панникулита происходит поражение жировых клеток печени, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика заболевания основана на клинике и данных гистологического исследования. Лечение панникулита зависит от его формы.

Общие сведения
Примерно половина случаев панникулита приходится на спонтанную (идиопатическую) форму заболевания, которая чаще встречается у женщин в возрасте от 20 до 50 лет. Остальные 50% — это случаи вторичного панникулита, развивающегося на фоне системных и кожных заболеваний, иммунологических нарушений, действия различных провоцирующих факторов (холод, некоторые медикаменты). Известно, что в основе развития панникулита лежит нарушение перекисного окисления жиров. Но, несмотря на многочисленные исследования в области этиологии и патогенеза этого заболевания, дерматология до сих пор не имеет четкого представления о механизме его возникновения.

Классификация панникулита
В классификации панникулита выделяют первичную или спонтанную форму заболевания (панникулит Вебера-Крисчена) и вторичную. К вторичному панникулиту относятся:
- иммунологический — нередко наблюдается на фоне системных васкулитов, у детей может быть вариантом течения узловатой эритемы;
- волчаночный (люпус-панникулит) — развивается при глубокой форме системной красной волчанки, характеризуется сочетанием симптомов панникулита с кожными проявлениями, типичными для дискоидной волчанки;
- ферментативный — связан с воздействием панкреатических ферментов, уровень которых в крови повышается при панкреатите;
- пролиферативно-клеточный — возникает при лейкемии, лимфоме, гистиоцитозе и др.
- холодовой — локальная форма панникулита, развивающаяся в ответ на сильное холодовое воздействие, проявляется плотными розовыми узлами, которые проходят в течение 2-3 недель;
- стероидный — может возникать у детей в течение 1-2 недель после окончания общего лечения кортикостероидами, характеризуется самопроизвольным излечением и не требует терапии;
- искусственный — связан с введением некоторых медикаментозных препаратов;
- кристаллический — развивается при подагре и почечной недостаточности в связи с отложением в подкожной клетчатке уратов и кальцификатов, а также при отложении кристаллов после инъекций пентазоцина или менеридина;
- панникулит, связанный с дефицитом α1-антитрипсина (ингибитора α-протеазы), — наследственное заболевание, сопровождающееся системными проявлениями: васкулитами, геморрагиями, панкреатитом, гепатитом, нефритом.
По форме образующихся при панникулите узлов различают узловой, инфильтративный и бляшечный варианты заболевания.
Симптомы панникулита
Основным проявлением спонтанного панникулита являются узловые образования, расположенные в подкожно-жировой клетчатке на различной глубине. Чаще всего они появляются на ногах и руках, реже — в области живота, груди или на лице. После разрешения узлов панникулита остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
Узловой вариант панникулита характеризуется появлением в подкожной клетчатке типичных отдельно расположенных узлов размером от 3-4 мм до 5 см. Кожа над узлами может иметь окраску от обычной до ярко-розовой.
Бляшечный вариант панникулита представляет собой отдельные скопления узлов, которые, срастаясь, образуют бугристые конгломераты. Цвет кожи над такими образованиями бывает розовый, бардовый или бардово-синюшний. В некоторых случаях конгломераты узлов распространяются на всю клетчатку голени, плеча или бедра, сдавливая при этом сосудистые и нервные пучки, что обуславливает выраженную болезненность и отек конечности, приводит к лимфостазу.
Инфильтративный вариант панникулита протекает с расплавлением узлов или их конгломератов. При этом в области узла или бляшки, как правило, ярко красного или бардового оттенка, появляется флюктуация, типичная для абсцесса или флегмоны. Однако при вскрытии узлов из них выходит не гной, а маслянистая масса желтого цвета. На месте вскрывшегося узла образуется длительно не заживающее изъязвление.
Смешанный вариант панникулита — встречается редко и представляет собой переход узловой формы в бляшечную, а затем в инфильтративную.
Изменения со стороны подкожной жировой клетчатки в случае спонтанного панникулита могут не сопровождаться нарушением общего состояния пациента. Но чаще в начале заболевания наблюдается симптоматика, схожая с проявлениями острых инфекций (ОРВИ, гриппа, кори, краснухи и др): головная боль, общая слабость, повышение температуры, артралгии, боли в мышцах, тошнота.
Висцеральная форма панникулита характеризуется системным поражением жировых клеток по всему организму с развитием панкреатита, гепатита, нефрита, образованием характерных узлов в забрюшинной клетчатке и сальнике.
По своему течению панникулит может быть острым, подострым и рецидивирующим, длиться от 2-3 недель до нескольких лет. Острая форма панникулита характеризуется выраженным изменением общего состояния с высокой температурой, миалгиями, болями в суставах, нарушением функции почек и печени. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается, изредка бывают непродолжительные ремиссии, но в течение года заболевание заканчивается летальным исходом.
Подострое течение панникулита более сглаженное. Для него типично нарушение общего состояния, лихорадка, изменения функциональных проб печени, резистентность к проводимому лечению. Наиболее благоприятно рецидивирующее или хроническое течение панникулита. При этом рецидивы заболевания протекают не тяжело, часто без изменения общего самочувствия и чередуются с длительными ремиссиями.
Диагностика панникулита
Диагностику панникулита дерматолог проводит совместно с ревматологом, нефрологом и гастроэнтерологом. Пациенту назначают биохимический анализ крови и мочи, печеночные пробы, исследование панкреатических ферментов, пробу Реберга. Выявление узлов висцерального панникулита осуществляют с помощью УЗИ органов брюшной полости, УЗИ почек. поджелудочной железы и УЗИ печени. Посев крови на стерильность позволяет исключить септический характер заболевания. Для дифференцировки инфильтративного варианта панникулита от абсцесса проводят бактериологическое исследование отделяемого вскрывшегося узла.
Точный диагноз панникулита устанавливают по результатам биопсии узла. При гистологическом исследовании выявляют воспалительную инфильтрацию, некроз жировых клеток и их замещение соединительной тканью. Диагностика волчаночного панникулита основана на данных иммунологических исследований: определение антинуклеарного фактора, антител к ds-ДНК, комплемента С3 и С4, антител к SS-A и др.
Дифференциальную диагностику панникулита проводят с узловатой эритемой, липомой, олеогранулемой, инсулиновой липодистрофией при сахарном диабете, актиномикозом, индуративным туберкулезом.
Лечение панникулита
Терапия панникулита проводится комплексно в зависимости от его формы и течения. Для лечения узлового панникулита с хроническим течением назначают нестероидные противовоспалительные (напроксен, диклофенак) и антиоксиданты (витамин Е, аскорбиновая кислота), проводят обкалывание единичных узловых образований глюкокортикоидами. Эффективны физиопроцедуры: УВЧ, фонофорез гидрокортизона, магнитотерапия, озокерит, ультразвук, лазеротерапия.
При бляшечной и инфильтративной форме, подостром течении панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (циклофосфан, метотрексат). Для улучшения функции печени целесообразно назначение гепатопротекторов. Лечение вторичных форм панникулита обязательно включает терапию фонового заболевания: панкреатита, СКВ, васкулита, подагры.

Липодистрофия – группа патологий жировой ткани, развивающихся на фоне нарушения липидного обмена, в результате чего в подкожно-жировой клетчатке происходят аномальные изменения – она атрофируется или, наоборот, гипертрофируется. Поражение может быть локальным, частичным (сегментарным) или тотальным.
Причины липодистрофии
Этиология и патогенез патологии до конца не установлены. Но, несмотря на это, специалисты разделяют приобретенные и врожденные липодистрофии, появление которых генетически обусловлено. Провоцирующими факторами приобретенной формы заболевания является нарушение обменных процессов в подкожно-жировой клетчатке.
Формы липодистрофии
- Атрофическая. Потеря объема подкожно-жировой клетчатки на определенных участках тела, чаще всего это происходит на лице, конечностях и ягодицах. При этом мышечная ткань в патологический процесс не вовлекается.
- Гипертрофическая. Чрезмерное отложение жировой ткани, преимущественно на животе, молочных железах, задней области шеи и верхних отделах спины. Реже проблема затрагивает печень и мышцы.
- Сочетанная. Характеризуется исчезновением подкожно-жировой клетчатки на одних участках и чрезмерное ее отложение на других.
Симптомы
Термин «липодистрофия» объединяет следующие патологические состояния:
- Врожденная генерализованная липодистрофия (синдром Берардинелли-Сейпа). Тотальное исчезновение жира. Специфических симптомов нет. Пациенты жалуются на слабость, вялость, нарушения потоотделения и сна. Нередко развиваются анорексия и депрессия.
- Гипермускулярная липодистрофия. Полное отсутствие подкожно-жировой клетчатки. На этом фоне отмечается чрезмерное развитие мышечной ткани, повышение артериального давления, головные боли и изменение толерантности к глюкозе.
- Прогрессирующая сегментарная липодистрофия (синдром Барракера-Симонса). Характеризуется атрофией подкожно-жировой клетчатки на ограниченных участках тела. При этом на других жир продолжает откладываться, причем даже в больших количествах, чем это необходимо.
- Постинъекционная липодистрофия. Развитие патологического процесса в местах повторных инъекций.
- Гиноидная липодистрофия. Характеризуется изменениями рельефа кожи, появлением ямочек и бугорков, образованием так называемой «апельсиновой корки».
Диагностика липодистрофии

Нередко достаточно осмотра и тщательного сбора жалоб, чтобы установить диагноз. Для оценки липидного обмена пациент сдает биохимический анализ крови. В нем в первую очередь определяют уровень триглицеридов и глюкозы. Далее, в зависимости от предполагаемой формы липодистрофии могут быть назначены следующие лабораторные тесты:
-
и крови;
- генетические тесты; ;
- тесты на чувствительность к инсулину; .
В рамках инструментального обследования пациент проходит ЭКГ, ЭхоЭКГ, УЗИ поджелудочной железы, КТ и МРТ.
Лечение
На данный момент не разработано эффективных методов лечения. В рамках медикаментозной терапии могут быть назначены следующие группы препаратов:
- гепатопротекторы;
- стимуляторы обменных процессов;
- спазмолитики;
- гиполипидемические средства;
- витамины;
- гормоны.
Положительные результаты дает физиотерапия (ультразвук, индуктометрия, электрофорез, фонофорез).
Читайте также:

