Желтуха и зуд при раке поджелудочной железы
Обновлено: 24.04.2024
Механическая желтуха развивается при нарушении оттока желчи из желчевыводящих протоков в двенадцатиперстную кишку. Данное состояние не является самостоятельным заболеванием. Механическая желтуха – это симптом, который характерен для многих болезней органов брюшной полости. Ввиду достаточно большой распространенности, врачам разных специальностей часто приходится сталкиваться с данной проблемой и назначать пациентам различные виды лечения.
Варианты развития механической желтухи
В зависимости от причин появления, данное состояние может быть опухолевого и неопухолевого генеза. Примерно в половине всех случаев механическая желтуха связана со злокачественными новообразованиями поджелудочной железы, печени, кишечника. Печень может поражаться первичным опухолевым процессом или метастазами из отдаленных очагов.
У второй половины пациентов развитие механической желтухи обусловлено доброкачественными процессами, среди которых наиболее часто отмечаются:
- Воспалительные процессы желчного пузыря и желчевыводящих путей – холецистит, холангит, папиллит и др.
- Невоспалительные заболевания органов брюшной полости: желчекаменная болезнь, стеноз желчевыводящих путей, холангиолитиаз и др.
- Врожденные аномалии: атрезия желчевыводящих путей, дуоденальные дивертикулы, кисты и др.
В редких случаях механическую желтуху могут вызывать паразитарные заболевания. Механизм развития симптома в этом случае связан с попаданием гельминтов в желчные протоки с нарушением их проходимости.

Принципы лечения механической желтухи
Главными задачами, при составлении плана лечения, являются ликвидация холестаза (застоя желчи) и профилактика печеночной недостаточности. Для этого врач составляет комплексную программу, в которую могут быть включены как консервативные, так и оперативные методы.
Диета при механической желтухе
Соблюдать определенные правила питания необходимо как до проведения основного лечения, так и после его завершения. Пациентам с механической желтухой рекомендуется соблюдать питьевой режим, так как вода ускоряет выведение билирубина, за счет чего снижается его негативное действие на организм. Также очень важно полностью отказаться от алкоголя, очень жирной и жареной пищи, майонеза, соусов, острых приправ. Пищу следует употреблять небольшими порциями 5-6 раз в день. При этом необходимо следить за температурой блюда. Она не должна быть слишком горячей или холодной. Оптимальный вариант – это теплая пища, так как она помогает регулировать секрецию желчи, что особенно актуально при механической желтухе.

Среди других общих рекомендаций, которые касаются диеты, можно отметить ограничение количества соли в рационе. Известно, что избыток соли способствует задержке жидкости в организме, вызывает отеки и затрудняет выведение вредных веществ. Пациентам с механической желтухой рекомендуется употреблять не более 4 граммов соли в сутки. В целом точный план питания, калорийность и состав блюд подбираются индивидуально для каждого пациента, с учетом его предпочтений. Существуют списки разрешенных и запрещенных блюд, а также тех продуктов, которые должны быть ограничены. Именно этими списками и руководствуется врач при составлении программы питания. Например, к разрешенным продуктам относятся:
- Овощи (морковь, огурцы, капуста, помидоры, брокколи).
- Бананы и яблоки.
- Сухофрукты.
- Различные каши (гречневая, овсяная, перловая).
- Хлеб с отрубями, макароны, хлебцы.
- Варенье, мед, мармелад.
- Нежирное мясо (кролик, говядина), птица (куриные грудки, филе индейки) и рыба (минтай, хек).
- Фруктовые соки и чай.
Диета при механической желтухе подразумевает полное исключение консервированных овощей, бобовых, винограда, сдобы, белого хлеба, жирного молока, сливок, жирных сортов мяса и рыбы, копченостей, газированных напитков, кофе, животных жиров.
Медикаментозное лечение
Медикаментозная терапия при механической желтухе назначается с целью снижения выраженности симптомов, подготовки пациента к операции и уменьшению риска развития осложнений. Объем медицинской помощи во многом зависит от степени желтухи. Например, при тяжелой степени, медикаментозное лечение проводится в условиях отделения интенсивной терапии и включает в себя:
- Инфузионную терапию.
- Антиоксидантную терапию.
- Антибиотикотерапию.
- Гепатопротекторы.
- Стимуляторы метаболизма.
- Гормональные препараты.
Для снятия симптомов, при легких формах механической желтухи могут назначаться спазмолитики, обволакивающие препараты, антациды и другие лекарственные средства.
Хирургическое лечение
Хирургическое лечение является единственным эффективным способом, который позволяет восстановить проходимость желчных путей и устранить тем самым причину механической желтухи. Все известные виды операций можно разделить на две группы: малоинвазивные методики и прямые операции.
Малоинвазивные методы хирургического лечения
Данная группа методов отличается высокой эффективностью и малой травматичностью, однако применять их у всех пациентов подряд невозможно ввиду определенных ограничений. Малоинвазивное лечение механической желтухи проводится при помощи эндоскопических методик и чрескожной чреспеченочной холангиостомии. Эндоскопические операции могут быть следующих видов:
- Эндоскопическая папиллосфинктеротомия и литоэкстракция. Во время этой операции врач рассекает сосочек двенадцатиперстной кишки, в который впадают общий желчный проток (холедох) и проток поджелудочной железы, и удаляет камень, который блокирует отток желчи.
- Местная литотрипсия и литоэкстракция. Во время этого вмешательства желчный камень дробят с помощью специальных технологий на более мелкие фрагменты и удаляют их.
- Бужирование и стентирование желчных протоков. Во время данного вмешательства желчные протоки, стенозированные в результате патологического процесса, например, злокачественной опухоли, расширяют с помощью специальных инструментов и устанавливают в них стент – трубочку с сетчатой стенкой. В дальнейшем он обеспечивает нормальный просвет протока и свободный отток желчи.
В этих случаях для лечения механической желтухи применяется гастродуоденоскоп со специальными инструментами, которые позволяют дробить и извлекать камни, устанавливать стенты, удалять ткани. Эндоскопические операции в большинстве случаев проводятся под седацией, что делает проведение процедуры безболезненной и комфортной.
Дренирование при механической желтухе
Механическую желтуху при онкологических заболеваниях можно устранить с помощью разных малоинвазивных вмешательств, целью которых является дренирование желчных протоков:
- чрескожная чреспеченочная холангиостомия (чрескожное чреспеченочное, наружное дренирование);
- внутреннее дренирование;
- наружно-внутреннее дренирование.
Чрескожная чреспеченочная холангиостомия применяется в случаях, когда при механической желтухе невозможно выполнить декомпрессию желчевыводящих путей при помощи гастродуоденоскопа и установки стента. Суть операции заключается в установке дренажной трубки под контролем УЗИ или рентгена. При этом специальной пункционной иглой прокалывается кожа, мышцы передней брюшной стенки и ткань печени. В дальнейшем дренажная трубка может использоваться не только для отвода желчи, но и для введения антибактериальных или других препаратов непосредственно в желчные протоки.
Наружное дренирование помогает устранить механическую желтуху, но оно не очень физиологично. За счет того, что желчь оттекает наружу, в кишечник не поступают желчные кислоты, необходимые для процесса пищеварения. Кроме того, дренажная трубка, которая находится снаружи, мешает в повседневной жизни, она может сместиться или выпасть, если за нее случайно потянуть. За ней нужно постоянно ухаживать.
При внутреннем дренировании трубку устанавливают так, чтобы желчь оттекала внутрь кишки. Наружно-внутреннее дренирование сочетает обе методики.
Преимущества стентирования при механической желтухе
Таким образом, оптимальным методом восстановления оттока желчи при механической желтухе является именно стентирование. Оно обладает рядом преимуществ:
- Малоинвазивная операция, которую выполняют эндоскопически, без разрезов. Это важно, так как самочувствие пациента с механической желтухой зачастую сильно ухудшено, и ему может быть противопоказано более обширное хирургическое вмешательство.
- После вмешательства не требуется длительного восстановительного периода.
- Сразу после процедуры восстанавливается отток желчи и улучшается состояние пациента. Стент полностью находится внутри организма и не мешает в повседневной жизни, за ним не нужно ухаживать.
- При необходимости, если снова возникает механическая желтуха, стентирование можно повторить.
На данный момент в клиниках «Евроонко» накоплен большой опыт установки стентов и других малоинвазивных вмешательств при механической желтухе. Мы применяем все современные методики для того, чтобы устранить осложнения при поздних стадиях рака, улучшить состояние пациента, прогноз, и вернуть возможность проведения активной противоопухолевой терапии. Мы готовы принять онкологического пациента с механической желтухой в экстренном порядке, в любое время суток, и сразу приступить к лечению.
Другие виды хирургического лечения
Прямые хирургические вмешательства позволяют сформировать полноценный доступ к желчному пузырю и устранить механическую желтуху любой сложности. Хирург может накладывать анастомозы, устанавливать стенты, выполнять реконструктивные операции. Вмешательство может выполняться при помощи лапароскопических инструментов, либо классическим открытым полостным методом. Последний вариант является наиболее травматичным, требует длительной реабилитации и сопровождается повышенным риском развития осложнений, поэтому его применяют только при лечении сложных случаев механической желтухи.
Общие принципы лечения механической желтухи
Если говорить в общем, то тактика лечения механической желтухи включает два этапа. На первом этапе назначается консервативная терапия и малоинвазивные методы хирургического лечения. При этом рекомендуется проводить такое лечение в первые 2-3 дня с момента поступления пациента в стационар. Если данные методы оказались неэффективными, то переходят ко второму этапу лечения механической желтухи, который подразумевает более радикальные методы. Лечение на пике желтухи связано c в высоким риском развития послеоперационных осложнений, поэтому его проводят только при наличии жизненных показаний.
Другие методы лечения
Эффективное лечение желтухи подразумевает устранение основного заболевания, которое привело к развитию данного симптома. Для этого необходимо применять либо консервативные, либо оперативные методы. Другие варианты лечения механической желтухи, в частности, народная медицина, лечение в домашних условиях и самолечение не помогут достичь желаемого результата. На определенный промежуток времени они помогут скрыть симптомы и облегчить состояние пациента, но основной процесс продолжит прогрессировать и приведет к развитию осложнений. Поэтому при появлении первых признаков механической желтухи, необходимо обращаться за квалифицированной медицинской помощью, которая поможет радикально решить проблему.
Последствия и прогноз при механической желтухе
Прогноз будет благоприятным в случаях, когда лечение желтухи было своевременным и правильным. Большое значение имеет и поведение самого пациента. Если придерживаться принципов правильного питания и строго следовать всем указаниям врача, риск развития рецидива или осложнений будет минимален. В противном случае, вероятность повторной механической желтухи будет очень высокой. Кроме того, повысится риск развития сопутствующих заболеваний, например, печеночной недостаточности, цирроза печени, энцефалопатии, сепсиса и др.
Методы профилактики
Специфических методов, которые помогли бы предотвратить развитие механической желтухи, в настоящее время не разработано. Поэтому упор делается на раннее выявление и эффективное лечение данного состояния. С этой целью необходимо регулярно консультироваться у врача и проходить профилактическое обследование, которое назначит специалист.
Желтуха является вторым по значимости признаком рака поджелудочной железы (после боли). В ряде случаев она сочетается с болевым синдромом, но может выступать и как самостоятельный первый и единственный признак заболевания.
Чаще всего развитие желтухи наблюдается при локализации опухоли в головке поджелудочной железы. Это связано с тем, что опухоль прорастает или сдавливает желчный проток, приводя к застою желчи, со всеми вытекающими последствиями.
Несколько реже желтуха возникает при опухолевом поражении тела и хвоста поджелудочной железы. В этом случае наиболее частой причиной ее развития является сдавление желчного протока лимфатическими узлами, пораженными метастазами.
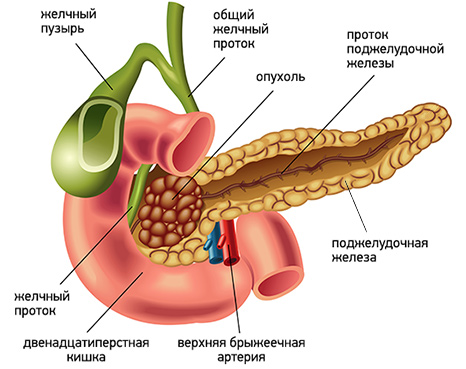
В целом возникновение желтухи наблюдается у 70-80% больных раком поджелудочной железы. Это грозное состояние, которое влияет на работу всего организма, в том числе сердечно-сосудистой системы, обмена веществ, нервной системы и др. Возможность компенсации данного осложнения влияет на общую продолжительность жизни таких больных.
Многие клиницисты считают, что развитие желтухи при раке поджелудочной железы является признаком неоперабельности опухоли. Однако на практике встречаются случаи, когда нарушение оттока желчи возникает при небольшой опухоли, расположенной около желчного протока. У таких пациентов удается своевременно обнаружить рак и провести радикальное лечение. Таким образом, желтуха для них оказывается своего рода спасительным симптомом.
Причины и механизм развития желтухи при раке ПЖ
Причины развития желтухи при раке поджелудочной железы следующие:
- Прорастание опухоли в желчный проток и обтурация (закупорка) его просвета.
- Сдавление желчных протоков пораженными лимфатическими узлами.
- Нарушение моторики желчных протоков из-за опухолевого поражения их стенки. В этом случае формально желчные протоки остаются проходимыми, но дренаж желчи осуществляется не в полной мере.
- Метастатическое поражение печени с обтурацией внутрипеченочных протоков.
Желтуха при раке поджелудочной железы носит механический характер и обусловлена застоем желчи в желчных протоках. Это, в свою очередь, приводит к нарастанию давления в них, расширению и даже разрыву желчных капилляров и обратному всасыванию желчи в кровоток. Из-за этого в крови повышается уровень прямого билирубина, который попадает в ткани организма, пропитывает их и приводит к образованию желтушного цвета кожи, слизистых и склер.
Желчные кислоты, при поступлении в кровь, оказывают системное токсическое действие, что сопровождается нарушением сердечно-сосудистой деятельности (возникает брадикардия, снижение артериального давления) и деятельности нервной системы. Больные становятся вялыми, сонливыми, у них меняется характер, могут появляться признаки депрессии и повышенной раздражительности. При тяжелой желтухе возникает токсическое действие на головной мозг, что сопровождается развитием энцефалопатии, сопора и даже комы.
Определенные патологические эффекты оказывает и прекращение поступления желчи в кишечник:
- В первую очередь, страдает пищеварение — нарушается всасывание жиров, и они выводятся вместе с калом (стеаторея). Также нарушается всасывание белков.
- Нарушается метаболизм жирорастворимых и кишечно синтезируемых витаминов. Одним из них является витамин К, который необходим для нормальной работы кровесвертывающей системы. При его дефиците развиваются кровотечения.
- В норме желчь обладает бактерицидным действием и оказывает влияние на микробный пейзаж кишечника. При ее отсутствии начинают активно развиваться анаэробы, которые приводят к усилению процессов гниения и брожения в кишечнике.
- При недостатке желчных пигментов, кал становится «бесцветным» — ахоличный кал.
- Застой желчи вызывает изменение ее физико-химических свойств, что приводит к образованию желчных камней. Это еще больше усугубляет ситуацию механической желтухи, усложняя возможность ее устранения.
Симптомы желтухи
Желтушность покровных тканей
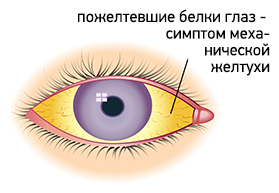
Основным симптомом механической желтухи является пожелтение кожи, слизистых оболочек и белков глаз. В начале заболевания кожа приобретает желтый или желто-коричневый цвет. Но по мере нарастания уровня билирубина и его окисления, цвет меняется на лимонно-желтый или зеленоватый. Также желтый цвет приобретают все биологические жидкости организма за исключением слез и слюны. Моча приобретает темно-коричневый цвет, а кал, наоборот, обесцвечивается.
Кожный зуд
Причины возникновения кожного зуда при желтухе до конца не ясны. Считается, что он возникает из-за раздражения рецепторов кожи желчными кислотами. У больных раком поджелудочной железы зуд может возникать по мере нарастания желтухи, или до ее начала, усиливаясь по мере нарастания гипербилирубинемии. Он серьезно ухудшает качество жизни больных, может носить нестерпимый характер, мешать нормальному сну, вызывать раздражительность. У многих пациентов на коже образуются расчесы, которые со временем могут инфицироваться.
Осложнения желтухи
Механическая желтуха является очень грозным состоянием. При отсутствии лечения приводит к гибели больного.
По мере развития процесса неизбежно возникает поражение гепатоцитов, нарушаются детоксикационные функции печени и в организме образуется большое количество токсических веществ, которые поражают все органы и системы. Развивается синдром эндотоксемии.
Параллельно с этим происходит нарушение функции почек из-за развития микрососудистых тромбозов и спазма кровеносных сосудов. Нарушается функция нефронов, нарастает почечная недостаточность, в крови повышается уровень мочевины и креатинина. Развивается печеночно-почечный синдром, на фоне которого развивается множество тяжелых патологических реакций:
- Токсические вещества проникают через гемато-энцефалический барьер, приводя к развитию энцефалопатии, которая сопровождается спутанностью сознания, сопором и, в конце концов, приводит к коме и гибели больного. Действие токсических веществ на нервные волокна приводит к нарушению работы сердца, что сопровождается снижением частоты сердечных сокращений (брадикардией).
- Нарушается синтез факторов свертывания крови, что приводит к развитию ДВС-синдрома — жизнеугрожающего состояния, при котором сначала возникает множество внутрисосудистых тромбов, а потом, при истощении кровесвертывающих факторов на этом фоне развивается кровотечение, которое очень сложно остановить.
- Под воздействием желчных кислот происходит разрушение сурфактанта — основного вещества легочной ткани, который обеспечивает обогащение крови кислородом. Из-за этого нарастает гипоксия, и развивается острая дыхательная недостаточность.
Диагностика желтухи
Диагностические мероприятия при желтухе носят комплексный характер и направлены на определение степени тяжести самой патологии, а также причин, вызвавших ее. Применяются следующие методы исследования:
Лабораторные исследования. Главным лабораторным маркером желтухи является увеличение билирубина. В крови он существует в виде двух фракций — свободной и связанной. При механической желтухе на начальном этапе происходит увеличение именно связанного, прямого билирубина, затем нарастает количество и непрямого. Также определяются показатели, которые изменяются при развитии холестаза — холестерин, липиды, щелочная фосфатаза, ГГТП и др.
Ультразвуковое исследование брюшной полости, печени, желчных протоков и забрюшинного пространства. При механической желтухе будут обнаруживаться расширенные желчные протоки, гиперплазия их стенки. В ряде случаев удается визуализировать наличие опухоли поджелудочной железы и определить ее прорастание в желчный проток, или его сдавление опухолевыми массами.
Более информативным методом визуализации опухоли поджелудочной железы является КТ и/или МРТ с контрастированием. Данные методы позволяют более детально визуализировать опухоль и ее взаимоотношение с окружающими тканями, обнаружить метастазы, в том числе в регионарных лимфоузлах или печени.
Исследование проходимости желчных протоков. Позволяет визуализировать просвет протоков и обнаружить места их сужения или обструкции. С этой целью проводят ретроградную холангиопанкреатографию — с помощью эндоскопической техники в просвет большого дуоденалного сосочка (место, которым открываются желчный и панкреатический протоки в просвет 12-перстной кишки) вводят рентгеноконтрастное вещество и делают снимки, на которых визуализируется протоковая система. Эндоскоп вводится через рот. Перед началом процедуры пациент получает легкую седацию, а для ослабления рвотного рефлекса глотку орошают раствором анестетика.
Еще одним методом визуализации протоковой системы является чрескожная чреспеченочная холангиография. В этом случае контраст вводится посредством пункции печеночных протоков через переднюю брюшную стенку. Чтобы правильно попасть в необходимую область, используют ультразвуковой контроль. После того, как контраст заполнит протоки, делают рентгеновские снимки, на которых хорошо видны печеночные протоки и места их обструкции.
Лечение желтухи при раке поджелудочной железы
Радикальное лечение рака поджелудочной железы возможно только с помощью хирургических операций, остальные методы — химио- и радиотерапия являются вспомогательными и применяются либо как дополнительные методы, которые позволяют стабилизировать процесс, либо как паллиативное лечение для облегчения симптомов заболевания.
Однако в условиях наличия механической желтухи проводить специфическое противоопухолевое лечение (в том числе радикальные хирургические операции) очень рискованно, поскольку состояние пациента является декомпенсированным и высоки риски летальности. По данным некоторых клиник, она достигала 10-34%. Поэтому на первый план выходит купирование желтухи, снижение интоксикации, снижение уровня билирубина с помощью декомпрессии желчных протоков малоинвазивными хирургическими методиками.
Основными методами декомпрессии и восстановления пассажа желчи является стентирование, которое может выполняться либо во время эндоскопической ретроградной холангиопанкреатографии (ЭРПХ), либо во время чрескожной чреспеченочной холангиографии (ЧЧХГ).
Чрескожное чреспеченочное холангиодренирование и стентирование желчных протоков (ЧЧХДС)
Необходимым условием проведения данной операции является расширение желчных протоков. При механической желтухе это не представляет проблемы, но бывают случаи, когда обтурация неполная, и для расширения протоков нужно немного больше времени.
- ЧЧХД проводится в условиях рентгеноперационной под местной анестезией. Место пункции стенки живота определяется для каждого пациента индивидуально с учетом места локализации обструкции.
- Кожа обрабатывается антисептиком и надсекается скальпелем для облегчения прохождения пункционной иглы. После этого игла под контролем УЗИ вводится на глубину 5-10 см, пока не попадет в расширенный желчный проток (диаметр иглы около 1 мм). После этого через иглу в проток вводят несколько миллилитров контрастирующего вещества для контроля попадания именно в желчный проток, а не в сосуды печени. Если все в порядке, через иглу в просвет протока вводят мягкий проводник, диаметром 0,3 мм, после чего иглу удаляют. С помощью проводника устанавливают гибкий катетер диаметром около 2 мм, через который вводят контрастирующий препарат и проводят серию снимков для обнаружения места обструкции, ее протяженность и степень блокирования пассажа желчи. После этого определяют тактику дальнейших действий:
- По возможности, через место сужения в просвет тонкой кишки проводят проводник, через который устанавливается дренаж — пластиковая трубка с множеством отверстий. Его ставят так, чтобы часть отверстий находилась выше места опухоли, а часть ниже ее. Таким образом, желчь будет попадать в дренаж до места обструкции и выходить после него. Наружный конец дренажа выводят на поверхность кожи и присоединяют к нему резервуар, куда будет оттекать избыток желчи.
- Если обтурация непроходима, дренирование желчи будет отводиться только наружно, чтобы снизить токсический эффект гипербилирубинемии. Для компенсации дефицита желчи в желудочно-кишечном тракте, ее придется принимать перорально, запивая водой или соком. Когда воспалительный процесс утихнет, и состояние пациента компенсируется, проводят повторную попытку реканализации или проведения радикальной операции по удалению опухоли поджелудочной железы.
Следует учитывать, что дренирование — это временная мера, направленная на разрешение экстренной ситуации, которая на фоне механической желтухи очень быстро усугубляется. После стабилизации состояния пациента, решается вопрос о возможности проведения радикального удаления опухоли поджелудочной железы. Если это невозможно, проводят стентирование желчных протоков — в месте обтурации устанавливается специальный каркас (стент), который более прочно фиксируется к стенкам протока и поддерживает их в расправленном состоянии.
Установка стента проводится следующим образом:
- Через имеющийся дренаж, к месту стентирования подводят тонкий проводник, а сам дренаж удаляют.
- Если имеется выраженный стеноз, который мешает установке стента, проводят баллонную дилятацию — по проводнику к месту стеноза подводят баллон и расправляют его на несколько минут (в раскрытом состоянии его диаметр около 6-8 мм). Это приводит к временному расширению просвета протока. После этого баллон сдувают и удаляют.
- Через тот же проводник в место стеноза подводится стент в сложенном состоянии. Его диаметр определяют заранее во время проведения холангиографии. После контроля правильности установки стента, его расправляют и извлекают проводящую систему. После этого пациента наблюдают в течение нескольких дней, и если все хорошо, выписывают из стационара.
Эндоскопическое стентирование
Эндоскопическое стентирование проводится во время процедуры эндоскопической ретроградной холангиографии. После того как будет проведено исследование протоковой системы, в место стеноза через фатеров сосочек, находящийся 12-перстной кишке вводят проводник и по нему аналогичным образом устанавливают стент. После контроля правильности его расположения, стент раздувают и удаляют вспомогательное оборудование.
При невозможности выполнения стентирования проводят открытые операции по наложению обходных анастомозов между желчными протоками и кишечником в обход опухоли.
Операции на опухоли
Операции при раке поджелудочной железы являются одними из самых сложных в современной хирургии, поскольку требуют удаления большого объема тканей. Удаляется не только сама железа, пораженная опухолью, но и рядом расположенные органы: часть тонкой кишки, часть желудка, желчный проток, регионарные лимфатические узлы, висцеральная жировая клетчатка. Разумеется, после такого объема вмешательства требуется серьезная реконструкция и восстановление проходимости желудочно-кишечного тракта и желчных протоков.
Однако оперативное лечение возможно далеко не у всех пациентов, поскольку в подавляющем большинстве случаев рак поджелудочной железы диагностируется, когда опухоль имеет нерезектабельное состояние. В этом случае назначаются другие методы противоопухолевого лечения для перевода новообразования в резектабельное состояние, после чего делают попытку радикальной операции.
Химио- и радиотерапия
Химиотерапия (ХТ) при раке поджелудочной железы может назначаться в предоперационном и послеоперационном периоде. В первом случае, ее целью будет уменьшение опухолевой массы и достижение резектабельности. В послеоперационном периоде ХТ назначается для поддержания результата лечения и предотвращения прогрессирования и метастазирования рака.
Основным препаратом, используемым при адъювантной ХТ рака поджелудочной железы, является гемцитабин. Его могут применять как в монорежиме, так и в комплексных схемах совместно с капецитабином или фторурацилом. При лечении метастатического рака или при прогрессировании, после адъювантной ХТ применяются более агрессивные 4-х компонентные схемы.
Радиотерапия в основном применяется в качестве паллиативной терапии для облегчения болевого синдрома. Но есть данные о ее эффективности в рамках проведения химиолучевой терапии на этапе подготовки к радикальному хирургическому вмешательству.
Рак поджелудочной железы — одно из самых коварных и опасных онкологических заболеваний. Он длительное время протекает бессимптомно, а когда дает о себе знать, как правило, оказывается уже инкурабельным. Но даже если диагноз установлен на ранней стадии, пятилетняя выживаемость составляет не более 15%. За счет того, что железа расположена глубоко и окружена другими органами брюшной полости, операции на ней сложны и требуют от хирурга большого мастерства. Высок риск серьезных и подчас фатальных послеоперационных осложнений. [1,2]
Злокачественная опухоль поджелудочной железы в цифрах и фактах:
- По частоте среди прочих онкологических заболеваний у взрослых занимает шестое место.
- Согласно американской статистике, злокачественные новообразования поджелудочной железы составляют около 3% от всех онкологических заболеваний и обусловливает 7% смертности от всех видов рака.
- Чаще всего опухоль встречается у людей старше 60–65 лет.
- Мужчины и женщины болеют одинаково часто.
- В 50–60% случаев опухоль поражает только головку поджелудочной железы, в 10% — тело, в 6–8% — хвост. В 25–30% случаев поражена вся поджелудочная железа. [1,3,8]
Виды рака поджелудочной железы
В поджелудочной железе есть экзокринная ткань, которая вырабатывает пищеварительные ферменты, и эндокринная, функцией которой является производство некоторых гормонов. Соответственно, в зависимости от происхождения, выделяют экзокринные и эндокринные злокачественные опухоли поджелудочной железы. Первые встречаются намного чаще. Когда говорят о раке поджелудочной железы, в большинстве случаев имеют в виду именно экзокринные опухоли.
Аденокарцинома — опухоль из железистых клеток, является самым распространенным типом экзокринного рака. Она встречается в 80–95% случаев. В большинстве случаев опухоль происходит из клеток, выстилающих протоки поджелудочной железы — протоковая аденокарцинома. Реже встречаются новообразования из клеток, которые вырабатывают пищеварительные ферменты, в ацинусах. Такой рак называется ацинарно-клеточным.
Отдельно выделяют внутрипротоковые папиллярные и кистозные муцинозные опухоли, ассоциированные с инвазивным раком. Эти новообразования являются доброкачественными, но со временем могут трансформироваться в рак. Люди, у которых диагностированы эти патологии, должны наблюдаться у врача. Кистозные опухоли обычно удаляют хирургически из-за риска озлокачествления. Папиллярные оперируют при определенных условиях, например, если новообразование находится в главном протоке.
Более редкие разновидности злокачественных опухолей поджелудочной железы: плоскоклеточный, недифференцированный, аденосквамозный рак, цистаденокарцинома, перстневидно-клеточная карцинома.
Менее 5% от всех новообразований поджелудочной железы составляют опухоли, которые развиваются из эндокринных клеток — нейроэндокринные опухоли, или опухоли островковых клеток. К ним относят гастриномы, инсулиномы, глюкагономы, соматостатиномы. Чаще всего они доброкачественные, но могут оказаться злокачественными, и даже биопсия не всегда помогает вовремя установить правильный диагноз. [1,5]
Локализация рака поджелудочной железы
Злокачественная опухоль может находиться в головке, теле или хвосте поджелудочной железы. В зависимости от локализации, она будет иметь некоторые особенности.
Рак головки поджелудочной железы
Чаще всего встречается рак головки поджелудочной железы. Например, здесь локализуется около 75% протоковых аденокарцином. Злокачественные опухоли, удаленные из головки, в среднем имеют размер 2,5–3,5 см, в то время как в теле и хвосте они обычно крупнее. Однако, из-за близкого расположения желчного протока, даже небольшие новообразования головки способны сдавливать его и приводить к механической желтухе. Другие характерные осложнения: стеноз двенадцатиперстной кишки и кровотечение из распадающегося рака.
Рак тела поджелудочной железы
Тело поджелудочной железы — вторая по распространенности локализации рака часть органа. Протоковые аденокарциномы встречаются здесь в 18% случаев. Если опухоль находится в теле или хвосте, то по сравнению с раком головки чаще встречаются такие осложнения, как тромбофлебиты, флеботромбозы, сахарный диабет. Видимо, это связано с тем, что новообразования тела и хвоста имеют более крупные размеры. Если возникает желтуха, обычно это говорит о запущенном раке.
Рак хвоста поджелудочной железы
Рак хвоста поджелудочной железы встречается реже всего. Такую локализацию имеют лишь 7% протоковых аденокарцином. Из-за близости желудка, ободочной кишки и легкого такие опухоли сложнее обнаружить во время УЗИ. [6]

Стадии рака поджелудочной железы
Классификация рака поджелудочной железы по стадиям базируется на общепринятой системе TNM.
Буква T обозначает характеристики первичной опухоли. T1 — опухоль, которая находится в пределах поджелудочной железы, имеет размер до 2 см (T1a) или более (T1b) и не прорастает в капсулу, сосуды, и соседние органы. Стадии T2 и T3 обозначают разную степень прорастания рака в различные структуры.
Буквой N обозначается распространение раковых клеток в лимфатические узлы. N0 — очаги в лимфоузлах отсутствуют. N1,2,3 — распространение рака в различные группы лимфатических узлов.
M — это наличие (M1) или отсутствие (M0) отдаленных метастазов.
В зависимости от сочетаний разных значений T, N и M, рак поджелудочной железы делят на четыре стадии с подстадиями:
Что такое рак поджелудочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кучина Дениса Михайловича, хирурга со стажем в 15 лет.
Над статьей доктора Кучина Дениса Михайловича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Рак поджелудочной железы — это злокачественная опухоль, развивающаяся из измененных клеток поджелудочной железы.
Заболеваемость раком поджелудочной железы
Рак поджелудочной железы находится на шестом месте среди остальных злокачественных образований по частоте возникновения. [1] С 1987 г. уровень заболеваемости раком поджелудочной железы в нашей стране вырос на 30 %, заболеваемость среди женщин составляет 7,6, среди мужчин — 9,5 на 100 тыс. чел. [2] Специалисты отмечают, что распространенность заболевания во всём мире будет расти. [3] Согласно прогнозам, число больных раком поджелудочной железы в 2020 году по сравнению с показателями последних двадацати лет будет выше на 32 % в развитых странах, а в развивающихся — на 83%, достигнув 168453 и 162401 случаев соответственно. [4] В 75 % случаев заболевание поражает головку поджелудочной железы.
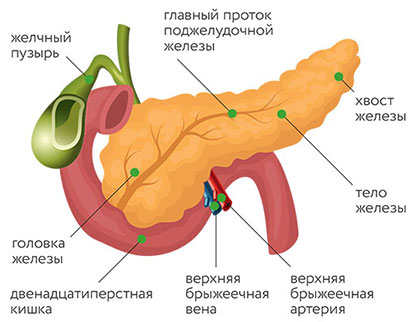
Анатомия и физиология поджелудочной железы:
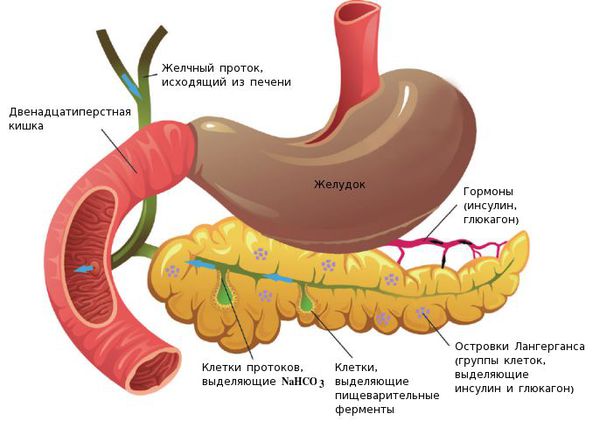
Факторы риска
Основными факторами риска развития рака поджелудочной железы считается:
- табакокурение (у 1-2 % курильщиков развивается рак поджелудочной железы);
- сахарный диабет (риск развития заболевания у диабетиков выше на 60 %);
- хронический панкреатит (рак поджелудочной железы развивается в 20 раз чаще);
- возраст (риск развития рака поджелудочной железы увеличивается с возрастом. Более 80 % случаев заболевания развивается в возрасте от 60 до 80 лет);
- расовая принадлежность (исследования в США показали, что рак поджелудочной железы чаще встречается у афроамериканцев, чем у белых. Возможно, это частично объясняется социально-экономическими причинами и курением сигарет);
- пол (заболевание чаще встречается у мужчин, чем у женщин);
- ожирение (значительно увеличивает риск развития рака поджелудочной железы: 8% случаев связано именно с ним);
- диета (диеты с обилием мяса, высоким содержанием холестерина, жареной пищи способны увеличить риск развития заболевания);
- генетика (ряд унаследованных онкологических синдромов увеличивает риск развития заболевания, например, рак молочной железы, семейный атипичный синдром множественной меланомы, наследственный синдром колоректального рака).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рака поджелудочной железы
Ранние симптомы
Зачастую на начальных стадиях признаки рака поджелудочной железы не выражены, и заподозрить его наличие позволяют субъективные ощущения.
Первыми симптомами рака поджелудочной железы могут быть:
- тяжесть или дискомфорт в верхних отделах живота;
- появление признаков сахарного диабета (жажда, повышение уровня сахара в крови и т. д.);
- частый, жидкий стул.
К первым симптомам рака поджелудочной также относят потерю аппетита и быструю утомляемость.
Поздние симптомы
При прогрессировании заболевания могут появиться другие симптомы рака поджелудочной железы:
- боли при раке поджелудочной железы возникают в верхних отделах живота с иррадиацией в спину;
- желтушность кожных покровов и белков глаз (обусловленная нарушенным оттоком желчи из печени в кишечник);
- тошнота и рвота (в результате сдавливания опухолью двенадцатиперстной кишки);
- интоксикация — рак поджелудочной железы может также препятствовать выработке пищеварительных ферментов в поджелудочной железе и нарушать расщепление пищи, что вызывает вздутие живота, газы и зловонную диарею.
- потеря массы тела.
Однако все эти симптомы рака поджелудочной железы неспецифические, и при их появлении необходимо проведение комплекса диагностических процедур. [5]
Классификация и стадии развития рака поджелудочной железы
В зависимости от локализации опухоли:
- рак головки поджелудочной железы;
- рак перешейка поджелудочной железы;
- рак тела поджелудочной железы;
- рак хвоста поджелудочной железы.
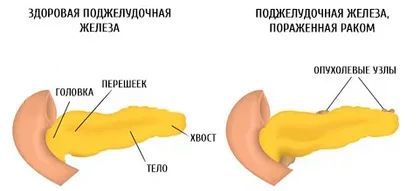
Также выделяют тотальное поражение поджелудочной железы.
В зависимости от гистологической формы заболевания (определяется по результатам гистологического исследования опухоли):
- протоковая аденокарцинома (встречается в 80-90 % случаев);
- нейроэндокринные опухоли (инсулинома, гастринома, глюкагонома и т.д.);
- кистозные злокачественные опухоли (муцинозная, серозная);
- другие редкие гистологические формы.
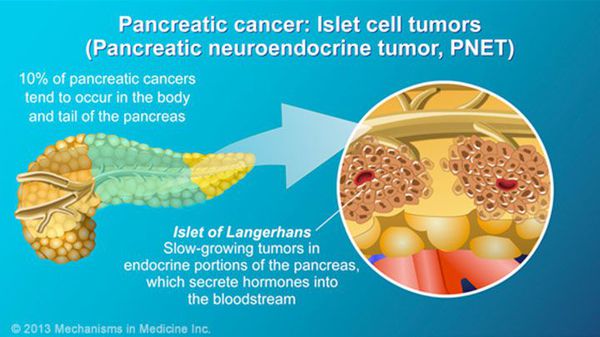
Степени рака поджелудочной железы
Описание развития онкологии по системе TNM:
Т (tumor — опухоль) — размер опухоли; N (nodus — узел) — состояние лимфатических узлов; М (metastasis — метастазы) — наличие метастазов [6] .
Рак поджелудочной железы с метастазами в другие органы:
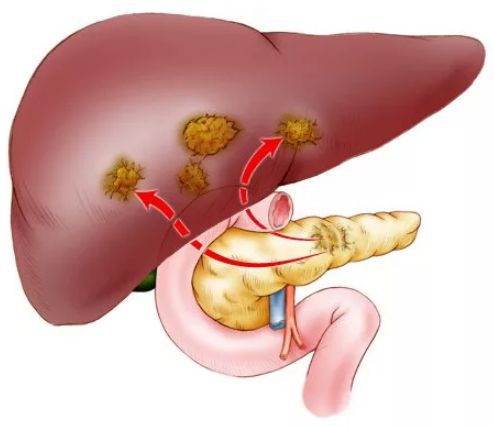
Метастазы в поджелудочной железе
Примерно 2 % случаев рака поджелудочной железы — это метастазы из других органов. Наиболее распространённые первичные очаги рака, приводящие к появлению метастазов в поджелудочной железе:
Осложнения рака поджелудочной железы
Если образование располагается в теле или хвосте поджелудочной железы, то развитие осложнений зачастую происходит при 4-ой стадии заболевания, и связаны они прежде всего с раковой интоксикацией.
При расположении опухоли в головке поджелудочной железы могут развиться следующие осложнения:
Проявления: пожелтение белков глаз, кожных покровов, потемнение мочи, кал становится светлым. Первым признаком развивающейся механической желтухи может быть кожный зуд. Развитие этого осложнения связано с прорастанием опухоли в протоки, обеспечивающие доставку желчи из печени в двенадцатитиперстную кишку. Чаще всего, прежде чем приступить к радикальному оперативному лечению, необходимо купировать признаки желтухи (наиболее приемлемой методикой является миниинвазивное дренирование желчных протоков под ультразвуковым сканированием).
Проявления: тошнота, рвота, чувство тяжести и переполнения желудка. Развивается это осложнение в связи с тем, что опухоль из головки поджелудочной железы распространяется в двенадцатитиперстную кишку, в результате чего перекрывается просвет кишки, и пища не может выйти из желудка в нижележащие отделы тонкой кишки.
Проявляется рвотой темного цвета («кофейная гуща») или появлением кала черного цвета. Это связанно с распадом опухоли, и, как следствие, возникновением кровотечения.
Рак поджелудочной железы повышает свёртываемость крови, что может привести к венозной и артериальной тромбоэмболии [9] .
Диагностика рака поджелудочной железы
Основные инструментальные методы диагностики:
- УЗИ органов брюшной полости (в том числе эндоскопическое);
- рентгеновская компьютерная томография (РКТ);
- МРТ;
- эзофагогастродуоденоскопия (ЭГДС).
Диагностика с помощью анализа крови и ультразвукового резонансного метода
Современные ультразвуковые аппараты позволяют уточнить локализацию опухоли, ее размеры и взаимоотношение с крупными сосудами брюшной полости. Однако, более точное расположение опухоли, наличие отдаленных метастазов, вовлечение в опухолевый процесс сосудов брюшной полости позволяет оценить компьютерная томография органов брюшной полости с внутривенным контрастированием.
Практическое значение имеют определения онкологических маркеров сыворотки крови: СА 19.9 и РЭА (раково-эмбриональный антиген), повышение которых может косвенно говорить о наличии раковой опухоли у пациента. К сожалению, эти анализы не специфичны, и показатели могут быть повышены и при других заболеваниях, таких как рак толстой кишки, желудка и др.
Магнитно-резонансная томография
Вместо компьютерной томографии возможно проведение магнитно-резонансной томографии, но обязательным условием является применение внутривенного контрастирования.
Позитронно-эмиссионная томография
Существуют более дорогие диагностические методики, например, позитронно-эмиссионная томография, но выполнение её как первого метода исследования нецелесообразно в связи с высокой стоимостью.
Пункционная биопсия опухоли
При необходимости врач может рекомендовать выполнение пункционной биопсии опухоли. Это может быть необходимо для определения гистологического типа опухоли и подбора индивидуального лечения.
Лечение рака поджелудочной железы
Лечение рака поджелудочной железы предполагает применение хирургических и химиотерапевтических методов.
Особенности лечения на разных стадиях
Когда нужна операция при раке поджелудочной железы — зависит от гистологической формы заболевания и её стадии.
При аденокарциноме поджелудочной железы радикальное оперативное лечение (полное удаление опухоли) возможной только при I и II стадиях, затем выполняют курсы химиотерапии. При III стадии заболевания сначала проводят химиотерапию, а затем при наличии положительной динамики выполняют радикальное оперативное лечение. При IV стадии проводят только курсы химиотерапии, а оперативное лечение направленно на устранение осложнений заболевания.
При нейроэндокринных опухолях поджелудочной железы выполнять оперативное лечение возможно при любой стадии заболевания, с дальнейшим проведением курсов химиотерапии. Объем операции при данных опухолях определяется индивидуально и зависит от распространенности заболевания и опыта операционной бригады.
При других гистологических формах рака поджелудочной железы тактика идентична тактике лечения при аденокарциноме.
Хирургическое лечение
Операция Уиппла при раке поджелудочной железы (панкреатодуоденэктомия). Если опухоль локализуется в головке поджелудочной железы, то выполняют гастропанкреатодуоденальную резекцию (операция Уиппла), во время которой удаляют головку поджелудочной железы, 12-ти перстную кишку, часть желудка, проксимальный отдел тонкого кишечника, желчный пузырь, желчные протоки. Впоследствии выполняют соустья между оставшейся частью поджелудочной железы и пищеварительным трактом, желчными протоками и кишечником, желудком и кишечником.
Дистальная панкреатэктомия. При локализации опухоли в теле поджелудочной железы выполняют дистальную резекцию поджелудочной железы или изолированную резекцию тела поджелудочной железы, с формированием соустья между хвостом поджелудочной железы и желудочно-кишечным трактом.
Если злокачественное образование располагается в хвосте поджелудочной железы, выполняют удаление хвоста железы с удалением или сохранением селезенки.
Тотальная панкреатэктомия. При тотальном поражении поджелудочной железы единственным возможным оперативным вмешательством является полное удаление железы. В последнее время в связи с наличием хорошей заместительной терапии (инсулинотерапия и коррекция ферментативной недостаточности) данная операция целесообразна лишь в некоторых случаях.
Нано-нож в лечении рака поджелудочной железы. Эффективность применения нано-ножа для лечения рака поджелудочной железы в настоящий момент не доказана.
Все операции на поджелудочной железе связаны с большим количеством осложнений. Единственным фактором, который достоверно может снизить частоту осложнений, является опыт хирурга, выполняющего это оперативное лечение. Было доказано, что при выполнении более 20 гастропанкреатодуоденальных резекций в год частота летальных исходов составляет менее 2%, если же выполняется 5-15 таких операций, летальность составляет 15-20%.
Таким образом, единственным радикальным методом лечения рака поджелудочной железы является оперативное лечение с последующими курсами химиотерапии. [7]
Лучевая терапия при раке поджелудочной железы
При III стадии заболевания, отсутствии эффекта от химиотерапевтического лечения и невозможности оперативного вмешательства показано проведение стереотаксической лучевой терапии.
Стереотаксическая лучевая терапия (СЛТ) — современный метод радиотерапии, при котором в область мишени подводятся высокие дозы ионизирующего излучения за небольшое количество фракций.
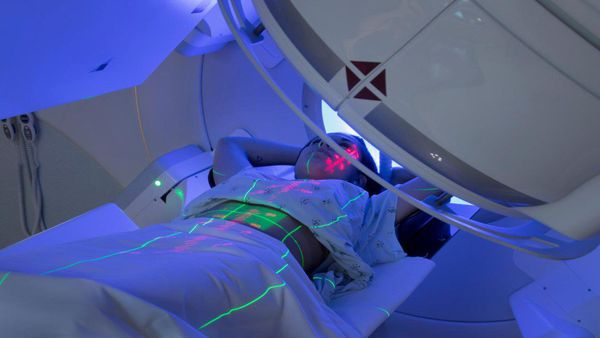
Лечение злокачественных опухолей поджелудочной железы с метастазами в печень
При нейроэндокринных опухолях поджелудочной железы оперативное лечение можно выполнять даже при наличии метастатических очагов. При других гистологических формах рака поджелудочной железы с метастатическим поражением печени показано только химиотерапевтическое лечение.
Обезболивание при раке поджелудочной железы
Приём обезболивающих препаратов при раке поджелудочной железы необходим только при появлении болевого синдрома. Сначала пациенту назначают ненаркотические анальгетики, при их неэффективности — наркотические препараты.
Питание при раке поджелудочной железы
Специальной диеты при раке поджелудочной железы не существует. Диету необходимо соблюдать после операции на поджелудочной железе (Стол № 5А или стол № 9, если у пациента есть сахарный диабет).
Прогноз. Профилактика
Прогноз по сроку жизни
Прогноз при раке головки поджелудочной железы зависит от гистологической формы заболевания:
- При аденокарциноме поджелудочной железы после радикального оперативного лечения и проведения курсов системной химиотерапии более 5 лет живут 20-40 % пациентов. К сожалению, эта самая частая и самая агрессивная опухоль поджелудочной железы с высокой вероятностью рецидива и склонная к раннему метастазированию.
- При нейроэндокринных опухолях прогнозы гораздо лучше, даже при IV стадии заболевания. До 60-70 % пациентов живут более 5 лет даже при отсутствии радикального оперативного лечения. Многие такие опухоли растут очень медленно, и на фоне правильно подобранного лечения может наступить полное выздоровление. [8]
Вероятность рецидива
Рецидивы в течение года после операции происходят в 50–60 % случаев при аденокарциноме поджелудочной железы и в 14 % — при нейроэндокринных опухолях [11] [12] .
Можно ли предотвратить рак поджелудочной железы
Профилактикой заболевания является ведение здорового образа жизни: отказ от табакокурения как фактора риска, исключение алкоголя, который является основным фактором возникновения хронического панкреатита. Ведение активного образа жизни и правильное питание снижают риск развития сахарного диабета и тем самым — риск возникновения рака поджелудочной железы.
Что такое холедохолитиаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Михайличенко Вячеслава Юрьевича, хирурга со стажем в 21 год.
Над статьей доктора Михайличенко Вячеслава Юрьевича работали литературный редактор Елизавета Цыганок , научный редактор Елена Максимова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Холедохолитиаз (Choledocholithiasis) — это одна из форм желчнокаменной болезни, при которой камни находятся в желчных протоках. Он встречается у 10–35 % пациентов, страдающих желчнокаменной болезнью [1] [3] .

Желчнокаменная болезнь — одна из наиболее частых причин, по которой пациенты обращаются в хирургическую клинику. При этом и маленькие, и большие камни одинаково опасны. Так, маленькие камни могут попасть в общий желчный проток и вызвать тем самым механическую желтуху, а большие часто становятся механической преградой между желчным пузырем и кишкой, вызывают гнойные осложнения или кишечную непроходимость.

Даже если желчнокаменная болезнь протекает бессимптомно, при обнаружении камней в желчных протоках их следует удалить. Как правило, это можно сделать только с помощью операции. Исключение составляют лишь пожилые люди с большим количеством сопутствующих патологий, для которых операция сопряжена с большим риском. В этом случае врачи применяют наблюдательную тактику.
Причины холедохолитиаза
Болезнь появляется по разным причинам. Их можно разделить на две группы:
- Нарушение оттока желчи — сужение желчных протоков или места впадения в двенадцатиперстную кишку, давление извне и т. д.
- Нарушения химического состава желчи (так называемые литогенные свойства желчи) — повышают риск появления камней. Довольно часто камни образуются в желчном пузыре, а затем мигрируют в желчный проток, провоцируя холедохолитиаз [2][3] .
Химический состав желчи может измениться при беременности и после родов, поэтому если женщина чувствуют боль в правом подреберье, она должна обязательно пройти УЗИ органов брюшной полости, даже если в дородовом периоде никаких патологий не было [1] [4] [6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы холедохолитиаза
Если холедохолитиаз вызван мелкими камнями, болезнь может протекать бессимптомно [5] . Но, как правило, холедохолитиаз проявляется триадой симптомов:
- желчной коликой;
- желтухой;
- холангитом.
Желчная колика возникает, когда камень повреждает стенку протока. Это происходит из-за нарушенного оттока желчи, которая скапливается и расширяет желчный проток. В итоге с одной стороны в протоке повышается давление, с другой начинает продвигаться камень. При этом у больного появляется приступообразная боль в правом подреберье, которая отдаёт в поясницу и желудок. Часто колика сопровождается тошнотой и рвотой.
Желтуха проявляется после приступа колики. У больного желтеют кожа и белки глаз, затем темнеет моча и обесцвечивается кал. При выраженной желтухе появляется кожный зуд, из-за чего пациент расчёсывает себе кожу.
![Признаки желтухи [29]](https://probolezny.ru/media/bolezny/holedoholitiaz/priznaki-zheltuhi-29_s.jpg)
Холангит (воспаление желчного протока) появляется, когда в желчь попадает инфекция. Для него характерно повышение температуры, усиление потоотделения, тошнота, рвота, сильная боль в правом подреберье и выраженная слабость.
При прогрессировании процесса присоединяется картина острого панкреатита (воспаления поджелудочной железы), которое сопровождается опоясывающими болями, вздутием живота и резким ухудшением общего состояния: у больного учащается пульс, возникает одышка и рвота, которая не приносит облегчения. Если не оказать хирургическую помощь вовремя, это осложнение может привести к развитию панкреонекроза и летальному исходу.
Патогенез холедохолитиаза
В основе патогенеза лежит повышение давления желчи в желчных протоках, в результате чего камни, сформированные в желчном пузыре, движутся в разные стороны. Это приводит к развитию колики, а при сужении просвета желчного протока появляется желтуха.
Желтуха обычно имеет периодический характер. После употребления жирной пищи происходит рефлекторный выброс желчи, в результате которого камень закрывает просвет протока. При скоплении желчи появляются приступы желтухи. Затем, когда потребность в желчи снижается, также уменьшается давление потока и камни опускаются, открывая проток. С оответственно , желтуха тоже проходит.
При присоединении инфекции прогрессирующий холангит может осложняться внутрипечёночным гнойным воспалением и размножением в крови токсинов и бактерий [2] [6] . Стоит отметить, что проток поджелудочной железы соединяется с желчным протоком, поэтому если один из них воспаляется, то второй также вовлекается в воспалительный процесс.

Классификация и стадии развития холедохолитиаза
Согласно Международной классификации болезней 10-го пересмотра, существуют следующие формы холедохолитиаза:
- К 80.5 Камни желчного протока без холангита или холецистита — камень в желчном, общем и печёночном протоках и желчном пузыре, а также желчная колика;
- К 80.4 Камни желчного протока с холециститом — любое состояние, описанное в К 80.5, с воспалением желчного пузыря;
- К 80.3 Камни желчного протока с холангитом — любое состояние, описанное в К 80.5, с холангитом;
- К 80.8 Другие формы холелитиаза — различные генетические формы холедохолитиаза, болезни печени на фоне нарушений оттока желчи и др. [28]
Осложнения холедохолитиаза
Сам по себе холедохолитиаз может протекать бессимптомно, поэтому механическая желтуха, холангит, острый панкреатит и рубцовое сужение желчных протоков с постепенным развитием желтухи — уже признаки осложнения [11] [18] [27] . Желтуха может развиться как при перекрытии просвета желчного протока камнем, так и при сужении протока из-за появления рубцов.
В среднем в 50 % случаев может развиться одно из следующих осложнений желчнокаменной болезни:
-
(развивается в 50 % случаев камненосительства);
- непроходимость желчных протоков (в 10 – 25 % случаев при камнях в желчном пузыре);
- обтурационный папиллолитиаз (проявляется в виде желтухи и боли в области печени, желудка и селезёнки);
- сужение фатерова сосочка (места впадения в двенадцатиперстную кишку);
- рак желчного пузыря (на фоне камненосительства развивается у 70–95 % пациентов);
- холангит и развивающийся на его фоне гепатит;
- панкреатит с последующим омертвением тканей поджелудочной железы;
- механическая желтуха;
- желчный свищ (патологическое соустье между желчными путями и соседними органами или свободной брюшной полостью) [11] .
Диагностика холедохолитиаза
Диагностика холедохолитиаза преимущественно основана на инструментальных методах обследования.
Инструментальная диагностика
В первую очередь пациентам с подозрением на холедохолитиаз проводят ультразвуковое исследование желчевыводящей системы, причём его используют на протяжении всего периода болезни, чтобы отследить динамику лечения. УЗИ помогает оценить состояние протока поджелудочной железы, показывает ворота печени и забрюшинное пространство. Иногда ультразвуковое исследование не позволяет рассмотреть камни в желчном протоке из-за вздутия кишечника, толстой передней брюшной стенки или скопления различных веществ в области ворот печени. Однако в 90 % случаев УЗИ справляется со своей задачей. В некоторых случаях УЗИ также помогает дифференцировать холедохолитиаз и опухоли в печени, желчном пузыре и протоках [7] [8] [9] .
Наибольшей популярностью среди современных методов исследования пользуется эндоУЗИ — высокоточный метод, который сочетает в себе возможности эндоскопической и ультразвуковой диагностики. Он позволяет выполнять детальную ультразвуковую диагностику с последующим забором тканей для их исследования на клеточном уровне. УЗИ проводят с помощью гибкого эндоскопа со стороны просвета двенадцатиперстной кишки [21] [23] [25] [27] .
За несколько часов перед УЗИ и эндоУЗИ нельзя есть. Также на несколько дней необходимо исключить продукты, вызывающие брожение и вздутие кишечника, например мучные изделия, чёрный хлеб, сырые овощи и фрукты, бобовые, молоко, соки, газированные напитки и т. д.
Чтобы исключить патологии фатерова сосочка и двенадцатиперстной кишки, все больные с холедохолитиазом в обязательном порядке проходят эзофагогастродуоденоскопию (ЭГДС) [10] [11] .

Ещё одним способом диагностики холедохолитиаза является магнитно-резонансная холангиопанкреатография (МРХПГ). Это высокоточный метод диагностики желчевыводящей системы и поджелудочной железы, который позволяет более чётко увидеть патологию желчной системы. Контрастное усиление повышает качество диагностики, при этом метод остаётся абсолютно безопасным для пациента. Такой вид МРТ проводят:
- для уточнения диагноза патологии желчевыводящей системы, которая включает в себя печень, желчный пузырь, внутрипечёночные и внепечёночные желчные протоки;
- при диагностике камней желчного протока, которые нельзя увидеть при рентгене;
- при подозрении на наличие опухолей в желчных протоках и протоке поджелудочной железы [13][14] .
Подготовка к МРТ такая же, как и для УЗИ.
Спиральная компьютерная томография (СКТ) сканирует каждый миллиметр изучаемой зоны, что позволяет довольно чётко поставить диагноз. Значимость метода значительно увеличивается при использовании внутривенного контрастирования: изучение артериальной и венозной фаз кровоснабжения помогают дифференцировать доброкачественные и злокачественные образования в структуре желчных протоков, поджелудочной железе и желчевыводящей системе [11] [12] . КТ с контрастированием не всегда показывает камни напрямую, но их наличие можно заподозрить по косвенным признакам, например по частичной деформации желчного протока.
Если с помощью всех вышеперечисленных методов обследования выявить болезнь так и не удалось, врачи прибегают к наиболее информативному методу — эндоскопической ретроградной холангиопанкреатографии (ЭРПХГ) — катетеризации фатерова сосочка и введению в него контраста под рентген-контролем [17] [19] . С помощью этого метода можно обследовать желчевыводящую систему и проток поджелудочной железы.
ЭРПХГ также позволяет ввести баллон и расширить проток, опустить камни в двенадцатиперстную кишку или измельчить их с помощью механического разрушения или лазера. Кроме того, этот способ помогает вывести жидкость из протока через нос, что является первым этапом лечения механической желтухи [15] [16] .
Несмотря на универсальность метода существуют противопоказания к его проведению:
- болезни пищевода, сопряжённые с невозможностью провести эндоскоп в желудок;
- нарушения свёртывания крови;
- язвы в желудочно-кишечном тракте, например при ожоге пищевода, аневризме аорты и т. д.
Кроме того, ЭРХПГ может привести к следующим осложнениям:
- острому панкреатиту (обычно лёгкому, но возможны и тяжёлые формы);
- кровотечению (как правило, небольшому);
- холангиту (чаще всего развивается при неадекватном дренировании желчных протоков);
- язвам (очень редко).
Подготовка к ЭРХПГ такая же, как и для УЗИ, но непосредственно перед исследованием пациенту делают инъекцию Октрестатина или его аналогов, а также применяют противовоспалительные средства.
Иногда применяют чрескожную чреспечёночную холангиографию (ЧЧХГ), суть которой заключается в следующем: под контролем УЗИ врач прокалывает желчный проток через кожу и ткань печени, вводит контрастирующее вещество и под рентген-контролем определяет уровень сужения [1] [3] [6] . Метод актуален при сужении нижней части протока или нескольких его частей [20] [21] .
Таким образом врачи используют ЭРПХГ и ЧЧХГ не только в диагностических, но и в лечебных целях. Если есть противопоказания к реконструкции общего желчного протока и удалению опухоли с помощью операции, при проведении ЧЧХГ совместно с ЭРПХГ восстанавливают отток желчи наружу или в просвет кишки и накладывают каркас, расширяющий просвет протока. Хотя такие манипуляции не могут полностью устранить причину болезни, они улучшают общее состояние пациента [24] . Особой подготовки к ЧЧХГ не требуется.
Дифференциальная диагностика
Каждый метод диагностики имеет свои преимущества и недостатки, поэтому врачи руководствуются определённым алгоритмом использования тех или иных способов при дифференциальной диагностике:
- при подозрении на желчнокаменную болезнь и холедохолитиаз — УЗИ, ЭРХПГ в сочетании с эндоскопической папиллосфинктеротомией (оперативное устранение причин механической желтухи), при сомнительном результате – МРХПГ;
- при подозрении на рак головки поджелудочной железы — УЗИ и СКТ;
- при подозрении на внешнее сдавливание или рак желчных протоков — УЗИ, МРХПГ, при сомнительном результате — СКТ;
- при подозрении на рак большого сосочка двенадцатиперстной кишки — УЗИ, ЭРХПГ и эндоскопическая биопсия [26][27] .
Лабораторная диагностика
При холедохолитиазе отмечают повышение уровня следующих компонентов крови:
- билирубина (преимущественно за счёт прямого билирубина);
- аланинаминотрансферазы (АЛТ);
- аспартатаминотрансферазы (АСТ);
- гамма-глутамилтрансферазы (ГТП);
- щёлочной фосфатазы.
В некоторых случаях изучают цитокиновые маркеры эндотоксикоза, которые указывают на скопление токсических веществ в организме [22] .
Лечение холедохолитиаза
Чтобы удалить камни из желчных протоков и восстановить проход желчи, хирурги в основном используют технологии с минимальным проникновением в организм. Когда это невозможно, врачи проводят классические обширные открытые операции, но это происходит крайне редко.
При лечении холедохолитиаза часто применяют ЭРХПГ со сфинктеротомией, когда под контролем дуоденоскопа хирург рассекает фатеров сосочек и с помощью корзинок, баллонов или зажимов выводит камни из желчных протоков. Этот малотравматичный метод также позволяет поставить стент (специальный каркас) в желчный проток или выполнить дренирование. Чтобы раздробить камни на более мелкие части, совместно с ЭРХПГ применяют лазер.

Чрескожные и чреспечёночные вмешательства обычно только облегчают состояние пациента, так как расширяют желчный проток с помощью стента и специального баллона. Эти манипуляции выполняют как по ходу тока желчи, так и против неё, в зависимости от того, куда вводят катетер: через кожу или в просвет двенадцатиперстной кишки. В сложных случаях с центрального и бокового участков сужения вводят проводники и соединяют их, а затем растягивают протоки.
При лапароскопических методах лечения, которые выполняют на видеоэндоскопической стойке или роботической установке, врач рассекает желчный проток и удаляет камни [2] [4] [6] . Но, несмотря на развитие хирургии, иногда в ходе таких манипуляций возникают осложнения, требующие открытой обширной операции.

Камни до 15 мм иногда можно растворить. Это удаётся в 10 % случаев желчнокаменной болезни. Для этого больным назначают спазмолитики, препараты урсодезоксихолевой кислоты и диету с исключением острой, жирной пищи и газированных напитков. Эту терапию можно проводить только пациентам с нечастыми приступами желчной колики при наличии рентгенонегативных камней в желчных протоках. Грамотное лечение под контролем опытного гастроэнтеролога и соблюдение диетических рекомендаций позволяют сохранить желчный пузырь и восстановить его работу
Прогноз. Профилактика
Если начать лечение холедохолитиаза вовремя, прогноз благоприятный. При удалении камней рецидивов обычно не бывает.
Если холедохолитиаз возник из-за нарушения химического состава желчи, пациентам назначают препараты урсодезоксихолевой и/или хенодезоксихолевой кислоты. Они разжижают желчь и растворяют клетки конкрементов.
Профилактика холедохолитиаза
Профилактика болезни предполагает активный образ жизни, здоровое питание и отказ от вредных привычек. Однако эти меры лишь снижают риск болезни и не предупреждают её развитие в полной мере.
Иногда для профилактики желчнокаменной болезни врач может назначить желчегонные препараты, например экстракт бессмертника песчаного, но если камни находятся в желчных протоках или желчном пузыре, такие средства принимать запрещено, так как они могут привести к движению камней и закупорке желчных протоков [22] [23] [26] . При выявлении камней в желчных протоках следует сразу обратиться к профессиональному хирургу: он поможет как можно скорее определиться с тактикой лечения.
Читайте также:

