Заживление кожи при больших ранах
Обновлено: 19.04.2024
Общая картина и характеристики ран остаются неизменными на протяжении столетий. А вот подходы к их лечению по мере развития медицины претерпевали существенные изменения: чем больше медики разбирались в механизме заживления ран, тем более эффективными становились методики лечения и тем лучшие результаты достигались.
Детальное знание физиологии раневого процесса позволяет сегодняшним хирургам выбирать наиболее подходящие варианты местного лечения. Основной принцип выбора – удовлетворение специфических потребностей раны на каждой из трех его стадий, которые вне зависимости от типа и степени повреждения, характеризуются определенными морфологическими особенностями клеток и тканей. На современном этапе основное подспорье хирургов – широкое разнообразие готовых лечебных повязок.
Первая стадия - воспаление
С момента травмы начинается стадия воспаления, которая длится 3-4 дня. Первая задача организма на этом этапе – остановить кровотечение. Ее решение достигается кратковременным спазмом сосудов и замедлением кровотока: свежий сгусток крови останавливает кровотечение. Вторая задача – очистить рану от поврежденных и погибших тканевых клеток, которые могут стать источником инфекции. Для этого организм включает комплекс сложных клеточных реакций.
В рану мигрируют особые клетки, которые поглощают элементы погибших тканей и бактерии. Они же продуцируют биологически активные вещества. В микрососудах повышается давление крови за счет ее активного притока и затрудненного оттока. Вследствие этого проницаемость стенок сосудов увеличивается, в очаг воспаления выходит жидкая часть крови и образуется воспалительная жидкость - экссудат. Внешне стадия воспаления проявляется локальным отёком, болью, специфическим отделяемым и покраснением кожи вокруг раны.
Приоритетная задача местного лечения на первой стадии раневого процесса – способствовать очищению раны и удалению экссудата, который иногда бывает очень обильным. Наилучшим образом с этим справляются лечебные абсорбирующие повязки с особым липидоколлоидным комплексом. При наложении на рану они обеспечивают отток экссудата и создают наиболее благоприятные условия для ее заживления.
Вторая стадия - регенерация
Если ткани раны сохранили свою жизнеспособность, ее края плотно соприкасаются и не началось нагноение, с третьего дня раневой процесс вступает в стадию регенерации (пролиферации). На этом этапе важнейшая роль отводится особым клеткам - фибробластам. Их функция – синтезировать белок коллаген, из которого формируются волокна соединительной ткани. В процессе прорастания волокон капиллярами и восстановления проходимости лимфатических сосудов на месте раны образуется молодая рубцовая соединительная ткань.
С учетом особенностей второй стадии заживления ран, основная задача местного лечения на этом этапе - обеспечить оптимальное содержание жидкости в ране и защитить от повреждений легко травмируемую молодую соединительную ткань. Решение этих задач в полной мере обеспечивают готовые лечебные гидроколлоидные повязки, особенность которых состоит в образовании защитного геля при контакте с раной.
Третья стадия
Одновременно идет разрастание эпителия – клеток поверхностного слоя кожи. Тем самым процесс заживления раны вступает в третью стадию – эпителизации. Послеоперационные и небольшие резаные раны, края которых отстоят друг от друга не больше чем на 1 см, заживают так называемым первичным натяжением через 3-7 дней. Кожный рубец при этом ровный, гладкий и почти незаметный.
В случае нагноения раны, наличия в ней полостей или дренажных трубок, а также при невозможности сблизить края раны после иссечения тканей, заживление осуществляется вторичным натяжением. Его характерная черта - заполнение полости раны множеством тесно прижатых друг к другу гранул, состоящих из мелких разветвлений капилляров в окружении соединительнотканных клеток и лейкоцитов. Эта красная мелкозернистая масса, называемая грануляционной тканью, выстилает всю полость раны, образуя ее временный покров и защищая от внешних повреждений. В последующем на грануляционную ткань нарастают слои эпителия, постепенно покрывая всю раневую поверхность. Рубец при этом немного выдается над поверхностью кожи и имеет бледнеющий со временем красный цвет.
На стадии эпителизации заживлению ран способствуют готовые лечебные липидоколлоидные повязки с полимерной сетчатой основой. Их важнейшее свойство – атравматичность, которое достигается сочетанным действием мягкого парафина и образующегося геля. При использовании этих повязок эпителизация ускоряется, а молодая соединительная ткань не травмируется при перевязке.
Длительность заживления ран зависит от их природы, характера, размеров, общего состояния организма, и может достигать многих месяцев. При этом плавно сменяющие друг друга стадии раневого процесса не всегда удается обозначить четкими сроками, поскольку участки раны могут находиться на разных стадиях заживления.
Прочность раны увеличивается постепенно: при отсутствии осложнений уже ко второму месяцу рана достигает 50% своей конечной прочности, к третьему - восстанавливается 75% первоначальной прочности, к концу шестого месяца - 95%.
Каждая рана имеет естественный потенциал к восстановлению, который может быть стимулирован посредством избирательного применения современных технологий. Важность оптимизации процесса заживления ран не может быть преувеличена: в течение года в РФ выполнятся 17,4 млн операций и 6,8 млн хирургических манипуляций, 22,2 млн человек находятся на лечении с острыми ранами, 5,2 млн - с хроническими (2015г.).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Длительное заживление раны: причины, диагностика и способы лечения
Определение
Регенерация (восстановление) кожи и тканей – важный и сложный физиологический процесс. Он зависит от площади и глубины повреждения, сопутствующих заболеваний и многих других факторов.
Длительно незаживающие раны привносят существенный дискомфорт в повседневную жизнь, поскольку им сопутствуют боль, отек, истечение из раны прозрачной жидкости, крови или гноя, неприятный запах из раны, чувство распирания в поврежденной области.
Разновидности незаживающих ран
В зависимости от причины возникновения все длительно незаживающие раны можно разделить на травматические (появившиеся в результате механической травмы, ожога и т.д.) и трофические (появившиеся в результате нарушения кровообращения в пораженной области).
Возможные причины длительного заживления ран
Длительное заживление ран является симптомом многих патологических состояний, характеризующихся нарушением нормальных физиологических процессов регенерации тканей.
Факторы, влияющие на заживление ран:
- Возраст оказывает прямое влияние на процесс восстановление тканей. У детей раны заживают гораздо быстрее, чем у пожилых людей. Это связано с более активным обменом веществ в организме ребенка по сравнению с взрослыми.
- Масса тела влияет на обменные процессы в организме. Жировая ткань не нуждается в интенсивном кровообращении, поэтому увеличение ее количества в несколько раз относительно нормы (ожирение) ведет к замедлению регенерации тканей и частым осложнениям течения раневого процесса. При крайне низкой массе тела наблюдается замедление обмена веществ в организме за счет уменьшения количества энергии, следовательно, все раны заживают медленнее.
- Адекватное кровообращение в области повреждения обеспечивает ткани достаточным количеством питательных веществ и кислорода для восстановления. Недостаточный приток артериальной крови и нарушенный отток венозной крови существенно замедляют течение раневого процесса и способствуют развитию различных осложнений. Длительное сдавливание тканей при нахождении в вынужденном положении (например, у лежачих больных) приводит к развитию пролежней, которые также характеризуются продолжительным заживлением.
- Инфицирование раны нарушает процесс регенерации за счет активного размножения микроорганизмов, их воздействия на ткани и постоянной активации выраженного воспалительного процесса. Образуется большое количество гнойного экссудата, формируются участки некроза и нарастает общая интоксикация.
- От состояния иммунитета зависит адекватность воспалительной реакции и способность организма противостоять присоединению вторичной инфекции.
- Сопутствующие заболевания, такие как сахарный диабет, тяжелые инфекции, нарушения в системе кроветворения, сердечная и дыхательная недостаточность, замедляют регенерацию за счет нарушения образования и доставки необходимых веществ в область раны, а также выведения токсичных продуктов обмена из организма.
- Применение некоторых лекарственных средств и видов лечения может оказывать существенное влияние на нормальное течение процесса заживления раны. Так, бесконтрольное применение обезболивающих (нестероидных противовоспалительных препаратов) может привести к замедлению регенерации из-за подавления воспалительных процессов, которые в норме происходят в любой ране. Применение лучевой и химиотерапии также может стать причиной замедленного заживления ран, так как погибают не только опухолевые клетки, но и клетки, отвечающие за регенерацию тканей. При этом сама злокачественная опухоль забирает большое количество питательных веществ на свой рост, что негативно сказывается на всех процессах в организме.
-
Хроническая венозная недостаточность (также проявляющаяся варикозным расширением вен) - одна из самых распространенных причин длительно незаживающих ран на ногах. Нарушается венозный отток от нижних конечностей и доставка питательных веществ к тканям, нарастает гипоксия (снижение притока кислорода к тканям). Впоследствии возникают обменные нарушения в тканях и формируются длительно незаживающие трофические язвы.
Людям, страдающим хронической венозной недостаточностью, требуется постоянный тщательный уход за кожей, а при возникновении трофической язвы - профилактика увеличения раневой поверхности и ее инфицирования.
Диагностика и обследования при длительном заживлении ран
В большинстве случаев врач назначит необходимый комплекс лабораторно-инструментальных методов исследования.
-
Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Трофическая язва: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Трофическая язва – это дефект покровных (кожи или слизистых оболочек) и мягких тканей, который не заживает на протяжении более 6 недель и возникает на фоне микроциркуляторных нарушений вследствие внешних или внутренних причин. Патология не является самостоятельной болезнью, а развивается вследствие различных заболеваний при нарушении кровотока, оттока лимфы и ухудшении питания (трофики) тканей. Трофическая язва характеризуется неспособностью тканей к самозаживлению.
Механизм формирования язвы кроется в длительной ишемии тканей, скоплении продуктов распада клеток, медиаторов воспаления и иммунных клеток. Под действием этих факторов развивается локальный некроз и отслоение поверхностных тканей с образованием открытого дефекта.
Трофические язвы могут появиться на любом участке тела, но чаще всего они локализуются на нижних конечностях (стопах, лодыжках, голенях).
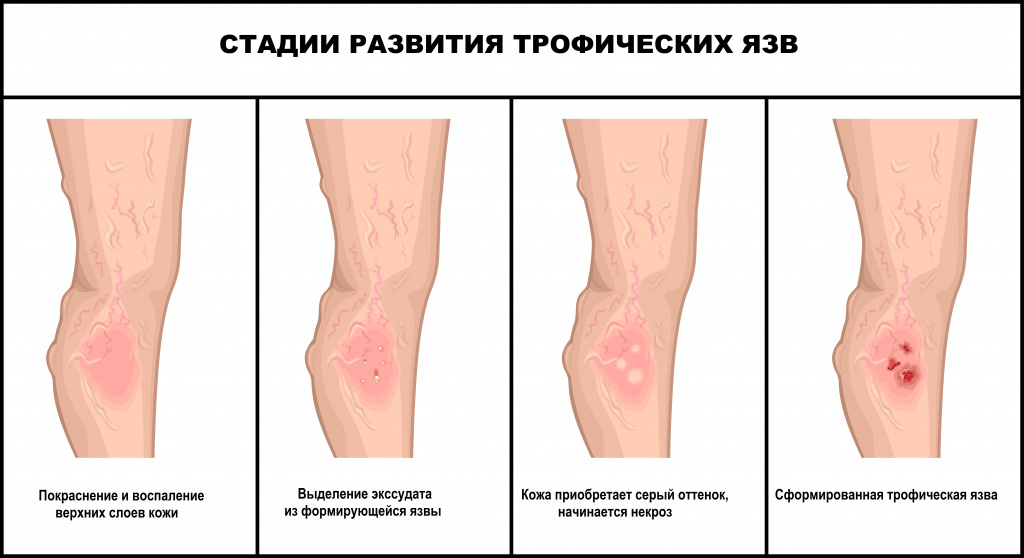
Предшествуют развитию язв сильная боль, отек, зуд и жжение кожи. На начальном этапе образуются глянцевые пятна темных оттенков, которые со временем превращаются в эрозии. На второй стадии процесс затрагивает не только эпителий, но и подкожные слои, кожа по краям раны становится неоднородной, приобретает синий оттенок, рана мокнет и болит. На последней стадии в патологический процесс вовлекаются клетчатка, мягкие ткани (мышцы), иногда твердые (сухожилия и даже кости), при прикосновении начинается кровоточивость. Внешне трофическая язва выглядит как мокнущая рана.
Открытая трофическая язва – это всегда потенциальный источник инфекции, многократно повышающий риск развития рожистого воспаления, флегмоны, лимфаденита, сепсиса, газовой гангрены. Проникновение патогенных микроорганизмов в суставы и костную ткань (остеомиелит) может привести даже к ампутации конечности.
Трофическая язва, представляя собой хронический воспалительный процесс, имеет риск злокачественного перерождения (малигнизации).
Разновидности трофических язв
Трофические язвы не возникают сами по себе, а являются следствием уже имеющейся патологии. В зависимости от этиологического фактора они могут быть следующих видов:
- венозная – вызвана варикозной болезнью или хронической венозной недостаточностью;
- артериальная – спровоцирована патологией артерий, чаще облитерирующим атеросклерозом;
- диабетическая – вызваны комплексным поражением мягких тканей при сахарном диабете;
- гипертоническая – развивается при тяжелом течении артериальной гипертонии;
- инфекционная – наблюдается при сифилисе, туберкулезе;
- пиогенная – возникает у пациентов с иммунодефицитом;
- нейротрофическая – обусловлена нарушениями в работе нервной системы, чаще травмой позвоночника и инсультом.
При поражении только кожи говорят о поверхностной трофической язве. Если в процесс вовлекается подкожная жировая клетчатка, язва считается глубокой. При поражении мышц и костей дефект классифицируют как очень глубокий.
Малыми язвами называют дефекты площадью до 5 см², средними – до 20 см², большими – до 50 см², гигантскими – больше 50 см².
Возможные причины возникновения трофических язв
Причины образования трофической язвы могут быть разными, но они так или иначе связаны с нарушением кровообращения или обмена веществ. Спровоцировать процесс способны следующие заболевания:
- Венозная недостаточность, васкулит, варикоз и посттромбофлебитическая болезнь. Трофические изменения обусловлены нарушением оттока венозной крови. Более чем в 70% случаев язвы формируются из-за хронических патологий вен.
- Анатомические и воспалительные заболевания лимфатических сосудов – острый или хронический лимфостаз.
- Артериальная гипертензия, злокачественное течение гипертонической болезни (синдром Марторелля), облитерирующий атеросклероз, облитерирующий эндартериит и неспецифический аорто-артериит. Наблюдается хроническая ишемия и тяжелая гипоксия тканей, в результате изменения давления в артериях или нарушения их проходимости.
- Диабетическая микроангиопатия и полинейропатия. Сопровождается микроциркуляторными нарушениями в периферических областях, изменением кислотно-основного состояния тканей, повреждением нервов. Роль нейропатических нарушений признается ведущей, поскольку не только снижает потенциал тканей к регенерации, но и приводит к травматизации стопы (синдром диабетической стопы).
- Травмы. Язва может возникнуть в результате повреждения спинальных структур или периферических нервных волокон, а также после обморожений, глубоких ожогов. Они возникают в денервированных зонах и отличаются безболезненным течением и крайне плохой регенерацией. Появление трофических язв нижних конечностей у больных, перенесших травму, обычно связано с повреждением седалищного или большеберцового нерва.
- В результате инфицирования ссадин, микротравм, как последствие фолликулитов, фурункулеза, пиодермий. Более чем в 90% случаев это больные с вторичным иммунодефицитом.
- Язвы при системных заболеваниях соединительной ткани, как правило, возникают в виде местных проявлений при коллагенозах – системной красной волчанке, геморрагическом васкулите (некротическая форма). Их выраженность коррелирует с активностью аутоиммунного процесса.
- Специфические и инфекционные факторы – болезнь Базена, лепра (проказа), язва Бурули, тропическая язва, лейшманиоз, риккетсиоз, онхоцеркоз (вид гельминтоза), интоксикации и др.
Лечение осуществляет врач-флеболог или хирург. Перед началом лечения больному следует проконсультироваться с дерматологом, эндокринологом, кардиологом и терапевтом. При наличии в анамнезе травмы позвоночника пациента осматривает нейрохирург.
Диагностика и обследования при трофической язве
Для диагностики трофической язвы врачу достаточно провести обычный визуальный осмотр. Намного важнее выявить причину ее развития.
Лабораторные исследования
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Язвы на теле: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Язва – это глубокий дефект кожи, поражающий не только ее верхний слой (эпидермис), но и сосочковый, а иногда и подкожную жировую клетчатку, и нижележащие ткани. Язва представляет собой открытую рану, которая может иметь различную величину, глубину и форму. Остро развивающиеся язвы обычно небольшие, а язвы, сопровождающие хронические патологические процессы, могут достигать значительных размеров.
На ранних стадиях формирования язвы кожа становится красной и горячей на ощупь, далее появляется дефект в форме «кратера», из него может сочиться прозрачное или кровянистое отделяемое. Границы язвы могут быть отвесными, подрытыми, мягкими и т.д.
Формирование язвенного дефекта может сопровождаться отеком, зудом, болезненностью, изменением текстуры кожи.
При инфицировании язвы из нее отделяется желтый или зеленый гной. Язва длительно не заживает, а после заживления на ее месте всегда формируется рубец.
Разновидности язв на теле
Язвы классифицируют с учетом глубины поражения (поверхностные в пределах дермы, достигающие подкожной жировой клетчатки, пенетрирующие (проникающие) до фасций и субфасциальных структур) и площади (малые, средние, обширные).
Кроме того, классификация язв предполагает разделение в зависимости от причины, вызвавшей язвенный дефект:
- венозные;
- артериальные;
- диабетические;
- гипертонические (при синдроме Мартореля — локальные артериовенозные шунты);
- нейротрофические;
- рубцово-трофические;
- фагеденические (прогрессирующая эпифасциальная гангрена);
- застойные;
- пиогенные;
- специфические и инфекционные;
- малигнизированные (новообразования кожи);
- при токсическом эпидермальном некролизе Лайелла;
- при врожденных пороках развития сосудистой системы — ангиодисплазиях;
- лучевые;
- язвы, развившиеся в результате воздействия физических факторов (ожогов и отморожений).
- Пролежни – язвы, вызванные постоянным давлением на кожу или трением. К группе риска по развитию пролежней относятся люди с ограниченной подвижностью вследствие заболеваний или травм спинного мозга, параличей, комы, онкологической патологии, длительного послеоперационного периода, продолжительного пребывания в отделениях реанимации и интенсивной терапии. К факторам, предрасполагающим к развитию пролежней, относятся пожилой возраст, дефицит питания, атрофия мышц, курение, недержание мочи или кала, а также такие заболевания, как сахарный диабет или облитерирующий атеросклероз.
Длительно незаживающие раневые поверхности становятся причиной хронической интоксикации, могут инфицироваться и привести к развитию сепсиса.
Предрасполагают к развитию венозных язв избыточная масса тела и ожирение, длительные статические нагрузки и подъем тяжестей, а также климат – холодный влияет на появление язв, а теплый – на их прогрессирование.
Любая травма с нарушением целостности кожи на фоне нейропатии в сочетании с заболеваниями артерий может сопровождаться формированием инфекционного воспаления и язвы.
Заболевания, при которых могут появиться язвы на теле
Ишемические язвы возникают при таких заболеваниях как облитерирующий атеросклероз (особенно у пациентов, страдающих сахарным диабетом), облитерирующий тромбангиит, хроническая артериальная недостаточность нижних конечностей, тяжелая артериальная гипертензия с гиалинозом артериол, аневризма аорты или других артерий, на фоне фибрилляции предсердий в результате закупорки сосуда тромбом.
Венозные язвы возникают вследствие хронической венозной недостаточности, при варикозной болезни и/или посттромботической болезни. Диабетические язвы стоп появляются на фоне диабетической микро- и макроангиопатии и нейропатии.
Формированием язв сопровождается ряд системных заболеваний: болезни крови, обмена веществ, коллагенозы, васкулиты, например, ливедо-васкулит или кожная некротизирующая форма криоглобулинемического васкулита.
Нейротрофические язвы возникают при денервации на фоне заболеваний или травм нервных стволов в зонах избыточного давления. Рубцово-трофические язвы образуются на поверхности послеоперационных или посттравматических рубцов. Застойные – на фоне недостаточности кровообращения и отечного синдрома при заболеваниях сердечно-сосудистой системы (при хронической сердечной недостаточности).
При несоблюдении правил личной гигиены могут формироваться заболевания кожи с наличием гнойников, которые легко изъязвляются.
Отдельный вид язв – специфические и инфекционные. Образование характерных язв сопровождает сибирскую язву, сифилис, может быть симптомом туберкулеза (болезни Базена), лепры, инфекционной тропической болезни (язва Бурули), лейшманиоза, риккетсиоза и др.
К каким врачам обращаться при появлении язв на теле
Для постановки предварительного диагноза можно обратиться к врачу терапевту , который определит, консультация какого профильного специалиста показана в конкретном случае – дерматолога, эндокринолога , кардиолога , инфекциониста, сосудистого хирурга, флеболога и др.
Диагностика и обследования при язвах на теле
Диагностика язвенных поражений на теле включает:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на гликированный гемоглобин. Glycohemoglobin; HbA1c; Hemoglobin A1c; A1c; HgbA1c; Hb1c. Краткая характеристика определяемого вещества Гликированный гемоглобин Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, со.
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%.
Синонимы: ЛПНП; Липопротеины низкой плотности; ЛНП; ХС ЛПНП; Холестерин липопротеинов низкой плотности; Холестерол бета-липопротеидов; Бета-липопротеины; Бета-ЛП. LDL; LDL-C; Low-density lipoprotein cholesterol; Low density lipoprotein. Краткая характеристика определяемого вещества.
Синонимы: Липопротеиды высокой плотности; ЛПВП; ЛВП; ХС ЛПВП; альфа-холестерин; α -холестерин. High-density lipoprotein cholesterol; High density lipoprotein; Alpha-Lipoprotein Cholesterol; α-lipoprotein cholesterol; α-Lp cholesterol; HDL; HDL-C; HDL Cholesterol. Краткая.
Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных кис.
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.
Современный метод исследования венозного оттока нижних конечностей, позволяющий диагностировать нарушение кровотока, варикозных изменений вен и тромбообразования.
Ультразвуковое сканирование, необходимое для контроля состояния артерий нижних конечностей, с целью оценки кровоснабжения конечностей.
Что делать при появлении язв на теле
Появление язв на теле требует всестороннего осмотра, оценки общего состояния пациента с привлечением профильных специалистов. Ценную информацию о причине возникновения язвы врач может получить, оценив ее внешний вид, вид ее дна и краев, а также образовавшихся в результате заживления рубцов. Самолечение язв неприемлемо.
Лечение язв на теле
Выбор лечения язв зависит от причинного фактора. Важно воздействовать не только непосредственно на язвенный дефект, но и на вызвавшее его заболевание, иначе вылечить язвы невозможно. Для наружной терапии язв используется широкий арсенал наружных средств, назначаемых с учетом стадии язвенного процесса, сопутствующих осложнений, а также индивидуальной переносимости препаратов.
При наличии артериальных язв назначают средства, снижающие уровень глюкозы и холестерина в крови, и дезагрегантную терапию, цель которой – разжижение крови. Для расширения сосудов по назначению врача применяются препараты простагландинов. При тяжелых поражениях артерий проводится оперативное лечение – балонная ангиоплатика, стентирование, шунтирование или протезирование артерий, эндартерэктомия – хирургическое удаление холестериновых бляшек из просвета артерий.
Для эффективного лечения венозных язв необходимо соблюдать режим труда и отдыха с ограничением пребывания в вертикальном положении, показано ношение специального компрессионного трикотажа.
Лечение язв в рамках синдрома диабетической стопы обязательно включает в себя, наряду с воздействием на раневой дефект, снижение уровня сахара в крови и лечение сопутствующей сердечно-сосудистой патологии. Рекомендуется максимально разгружать пораженную конечность при помощи ношения специального разгрузочного полубашмака, индивидуальной разгрузочной повязки или использования костылей. Для лечения раневого дефекта проводят хирургическую обработку раны (удаляют некротизированные ткани и очищают рану), назначают антибактериальную терапию, накладывают атравматичные повязки с учетом стадии раневого процесса и состояния локального кровоснабжения.
Лечение пролежней остается сложной задачей. Проводится лечение, направленное на устранение основной причины и факторов, способствующих развитию пролежней, а также на профилактику их прогрессирования. Для уменьшения воздействия повреждающих факторов (давления) пациента необходимо переворачивать каждые два часа, либо использовать приспособления для уменьшения давления на ткани – специальные кровати, матрасы, подушки. Важно поддерживать чистоту и следить за состоянием кожи больного. Местная обработка пролежней зависит от стадии и тяжести процесса.
- Ахтямова Н.Е. Лечение пролежней у малоподвижных пациентов // РМЖ. 2015. № 26. С. 1549–1552.
- Круглова Л.С., Панина А.Н., Стрелкович Т.И. Трофические язвы венозного генеза // Российский журнал кожных и венерических болезней. – 2014. – Т. 17. – №1. – C. 21-25.
- Клинические рекомендации «Синдром диабетической стопы». Разраб.: Российская ассоциация эндокринологов, Московская ассоциация хирургов. – 2015.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пострадавшие получают ранения в бытовых условиях, производственных, боевых и криминальных условиях. Кроме того, раны неизбежно наносят при выполнении хирургических вмешательствах.
Виды ран
Механические раны по характеру повреждения и виду травмирующего агента подразделяются на:
- резаные
- колотые
- ушибленные
- разможенные
- рваные
- рубленные
- укушенные
- огнестрельные.
По глубине проникновения в организм пострадавшего выделяют раны:
- поверхностные (повреждение кожи и подкожной жировой клетчатки)
- глубокие (повреждение подфасциальных пространств и мышц)
- проникающие в полости и органы
По степени обсемененности и наличию признаков инфекции все раны разделяют на:
- Асептические — операционные раны при «чистых» хирургических вмешательствах;
- Контаминированные — раны, обсемененные микрофлорой, но без признаков нагноения. К ним относят все случайные раны после их нанесения и часть операционных ран
- Инфицированные — гнойные раны.
Процесс заживления ран. Виды заживления
Природа предусмотрела уникальный механизм, позволяющий организму возместить ущерб, нанесенный травмой. Будет ли это небольшой порез пальца или глубокая ссадина, послеоперационная рана или случайная травма — тотчас же запустится процесс заживления ран, цель которого — как можно быстрее закрыть повреждение. Иногда этот процесс затягивается или протекает с осложнениями, и тогда на помощь приходит опыт лечения ран, накопленный человечеством за тысячелетия и подкрепленный знаниями и достижениями современной медицины
Процесс заживления
В настоящее время выделяют 3 фазы течения раневого процесса:
- Фаза воспаления — начинается сразу после ранения и в отсутствие осложнений продолжается в среднем 4-5 суток. Характеризуется типичными сосудистыми реакциями — сужение сосудов (вазоконстрикция), сменяющейся расширением сосудов (вазодилатация), экссудацией с выходом плазменных белков, миграцией и выходом форменных элементов крови в зону повреждения, выпадением фибрина с отграничением зоны повреждения, отеком и инфильтрацией окружающих тканей.
- Фаза регенерации и пролиферации в среднем продолжается 2-4 недели. Процессы регенерации начинаются уже с первых суток после ранения, и их продолжительность зависит от величины раневого дефекта. Происходит образование коллагена и основного вещества, новообразование кровеносных сосудов с развитием грануляционнй ткани в месте тканевого дефекта.
- Фаза эпителизации и реорганизации рубца в зависимости от морфологии тканей продолжается то нескольких недель до года. Эпителизация начинается с краев раны одновременно с образованием грануляционной ткани. Сразу после формирования рубца начинается его перестройка, что проявляется образованием эластических волокон и развитием новой фиброзной сети, а содержание воды в рубцовой ткани снижается.
Виды заживления
Заживление первичным натяжением. Такой вид заживления характерен ран с ровными жизнеспособными краями, отстающими друг от друга не более, чем на 1 см. Это заживление без нагноения. Оно происходит с формированием линейного рубца без образования межуточной ткани. Операционные раны при наложении первичных швов обычно заживают первичным натяжением.
Заживление вторичным натяжением. Это заживление через нагноение и гранулирование с развитием грубого рубца и образованием видимой межуточной ткани. Такое заживление имеет место при обширных дефектах тканей, не допускающих первичного сопоставления стеной раны и при развитии раневой инфекции
Заживление под струпом — заживление без рубца. При поверхностных ранах без повреждения росткового слоя кожи.
Читайте также:

