Защитный крем от мороза при розацеа
Обновлено: 02.05.2024

Розацеа — это распространенное заболевание, которое проявляется постоянным покраснением кожи лица. Пациенты с этим диагнозом сталкиваются с ярко выраженными кровеносными сосудами, которые видны через кожные покровы. Симптомы проявляются также жжением и покалыванием, высыпаниями в области носа и щек.
Розацеа делает кожу чрезвычайно чувствительной. Воздействие целого ряда факторов провоцирует обострение болезни. Причинами ухудшения состояния может быть солнечный свет, стресс, некоторые продукты питания. Исключая факторы риска, пациенту удается избегать кожных обострений.
8 правил профилактики розацеа
Дерматологи разработали 8 практических рекомендаций, соблюдая которые можно существенно снизить риск рецидива болезни.
Совет №1 – Избегайте открытого солнца!
Даже у людей со смуглой кожей могут возникнуть вспышки после пребывания на солнце. Чтобы защитить кожные покровы, нужно искать тень, а также носить защитную одежду. Летом желательно выбирать широкополую шляпу, солнцезащитные очки с защитой от ультрафиолетовых лучей. Если есть возможность не выходить на открытое солнце, лучше воспользоваться ей.
Совет №2 – Используйте солнцезащитный крем с высоким SPF!
Летом, на все открытые участки кожи необходимо распределять крем для защиты от солнца. Делать это важно каждый раз, когда человек собирается выйти на улицу. Чтобы избежать неприятных кожных реакций, следует убедиться, что солнцезащитный крем не содержит отдушек. Желательно выбрать активные ингредиенты, такие как оксид цинка, диоксид титана. Они значительно меньше раздражают чувствительный эпидермис.
Совет №3 – Избегайте стрессов!
Стресс приводит к активации выработки целого ряда гормонов. Нарушение гормонального фона, в свою очередь, может спровоцировать обострение кожных реакций. Если стресс вызывает вспышку заболевания, необходимо найти занятие, которое поможет успокоиться и расслабиться. Врачи рекомендуют сосредоточиться на физических упражнениях, медитации, творческом досуге. После приведения нервной системы в спокойное состояние, симптомы часто стихают.
Совет №4 – Не допускайте перегрева тканей!
Следует избегать как внутреннего, так и внешнего перегрева. Пациентам рекомендуется принимать теплые ванны, души, вместо горячих. Желательно находиться достаточно далеко от каминов, обогревателей и других источников тепла, чтобы избежать внешнего перегрева тканей. Во время занятий спортом, человеку следует пить больше прохладной воды, использовать полотенце, смоченное прохладной жидкостью.
Совет №5 – Откажитесь от острой кухни!
Острые продукты питания обладают раздражающим действием на ткани. Такая пища часто вызывает обострение симптомов. Для предотвращения рецидивов болезни, предпочтение следует отдавать здоровому полноценному питанию, богатому витаминами, минералами, микроэлементами.
Совет №6 – Не злоупотребляйте горячими напитками!
Дерматологи советуют отдавать предпочтение прохладным напиткам. Исследования показывают, что высокая температура чая, кофе, какао у некоторых людей может провоцировать обострение симптомов. Летом лучше выбирать прохладный чай, а зимой желательно остудить жидкости перед употреблением.
Совет №7 – Ограничивайте употребление спиртных напитков!
Пациентам не обязательно полностью оказываться от алкоголя. Однако важно помнить, что красное вино может быть самым большим провокатором обострения розацеа. Лучше отдать предпочтение другим спиртным напиткам. Также нельзя злоупотреблять алкоголем. Между порциями выпивки следует выпивать стакан холодной воды.
Совет №8 — Защищайте лицо от ветра и холода!
Ношение шарфа — это отличный вариант для защиты кожи от непогоды. Желательно приобрести акриловый или шелковый шарф. Важно избегать шерсти и других грубых тканей, вызывающих раздражение.
Необходимо периодически посещать дерматолога для правильной диагностики и лечения заболевания. При этом пациенты должны сами контролировать свое состояние. Соблюдение этих рекомендаций позволяет избежать факторов, вызывающих вспышки розацеа.
Отличный способ контроля – ведение журнала употребляемой пищи, а также используемой бытовой химии. В журнал следует вносить также информацию о комнатных растениях и животных. Желательно отмечать реакции кожи на новые факторы. После определения причины обострения, легче избавиться от повторных вспышек.

Розацеа — кожное заболевание, характеризующееся покраснением кожи на щеках, в области носа и лба, а также подбородка. Это может также сопровождаться появлением пустул или сухой, шелушащейся кожи.
Почему возникает розацеа
Точные причины розацеа неизвестны, но существуют экологические и диетические триггеры, которые могут вызывать вспышки заболевания. Рацион питания при розацеа, может быть абсолютно разным, и пациенты должны найти методом проб и ошибок, продукты, которые вызывают прогрессирование заболевания.
Факторы окружающей среды, являются наиболее распространенной причиной, провоцирующей рецидив розацеа. Прямое воздействие солнца, почти всегда, вызывает новую волну заболевания, поэтому пациенты должны всегда использовать солнцезащитный крем 30 SPF и надевать защитную одежду.
Другие факторы, которые вызывают сосудистую дилатацию, такие как напряженные упражнения в жаркой среде, стресс, гнев и смущение, также могут привести к проявлению розацеа. Врачи советуют больным внести изменения в образ жизни, чтобы избежать воздействия неблагоприятных природных факторов, насколько это возможно, потому что даже лучшая диета при розацеа не может замедлить прогрессирование заболевания, если присутствуют другие триггеры.
Какие продукты нужно исключить
Продукты, которые вызывают перегревание кожи или расширение сосудов, следует избегать. Еда и напитки, которые могут вызвать покраснение даже на лицах людей, не имеющих розацеа, должны быть полностью исключены или уменьшены.
- Горячие супы, чай и кофе могут потребляться после того, как они достаточно остыли.
- Алкоголь, особенно пиво и красное вино, может вызвать вспышку заболевания.
- А также пряные продукты, содержащие чили или карри, нужно употреблять с осторожностью.
Большинство пациентов с розацеа считают, что при употреблении пищи, вообще следует исключить их, так как они ускоряют кровообращение.
Есть продукты, которые могут вызвать прогрессирование заболевания у некоторых пациентов, но не у всех. Поэтому больным розацеа, часто рекомендуется вести дневник питания, чтобы определить продукты, на которые кожа реагирует специфично.
- Для многих людей шоколад является триггером, в то время как другие подвержены воздействию искусственных подсластителей.
- Цитрусовые фрукты и соки часто ухудшают состояние болезни; а также помидоры, красное мясо, сыр и моллюски, могут вызвать неприятную реакцию кожи.
- Изюм, красная слива, уксус и соевый соус — другие распространенные триггеры. Но с другой стороны, некоторые ягоды, такие как вишня и черника, действуют как сосудистые констрикторы и улучшают состояние кожи у некоторых больных.
Некоторые исследования показывают, что лучшая диета при розацеа, содержит большее количество щелочной пищи и уменьшает количество кислотной. Продукты с высокой щелочностью включают минеральную воду, чечевицу, батат и арбуз.
Высококислотные продукты, количество которых следует минимизировать, — это белый уксус, говядина и грецкие орехи. Каждому страдающему розацеа, возможно, придется поэкспериментировать с этими продуктами, чтобы увидеть как реагирует кожа.
Розацеа — хроническое воспалительное заболевание кожи, которое чаще всего встречается у взрослых. Многие пациенты игнорируют первые симптомы розацеа, считая, что это временные симптомы. На самом деле эта болезнь без лечения прогрессирует, приводя к необратимым последствиям.
Розацеа в первую очередь поражает кожу лица, но также могут наблюдаться изменения на шее, груди, спине и волосистой части головы. Заболевание может различаться по степени тяжести. Первоначально она характеризуется преходящей эритемой лица, которая со временем становится постоянной. Частым признаком патологии становится телеангиэктазия в области щек. Степень II характеризуется папулами и папулопустулами, а степень III — утолщением кожи. Также часто повреждаются глаза — поражение этого органа наблюдается у 20% пациентов с розацеа.

Розацеа
Цель данной статьи — рассмотреть аспекты этиопатогенеза, клинические признаки и варианты лечения розацеа.
Как часто встречается розацеа. Каков риск заболеть?
В научной литературе об эпидемиологических исследованиях розацеа сказано немного. Согласно исследованию, проведенному в Великобритании, заболеваемость розацеа составляет 1,65 случая на 1000 человек в год.
Исследование, проведенное немецкими учеными, показало, что из 90880 человек более 2% страдали розацеа. У 80% пациентов заболевание диагностируется в возрасте 30 лет.
- У женщин риск развития розацеа увеличивается с 35 лет, а самая высокая заболеваемость наблюдается в возрасте от 61 до 65 лет.
- У мужчин розацеа начинает развиваться позже, в возрасте 50 лет, а наибольшая заболеваемость наблюдается в 76-80 лет.
Исследования показывают, что розацеа чаще встречается у женщин. однако некоторые исследователи не указывают на существенные гендерные различия. В редких случаях заболевание поражает и детей. Розацеа чаще встречается у людей со светлой кожей (типы кожи от I до II), чем у людей с более темной кожей.
Этиопатогенез купероза — сложный процесс, который тяжело контролировать
Причины и патофизиология розацеа не совсем ясны. Развитие этого заболевания определяется многими факторами. Важную роль играют иммунная система, регуляция сосудов и кожные микроорганизмы.
Врожденная иммунная система производит пептиды, обладающие неспецифической защитой от патогенов на поверхности кожи тела. Кателицидин — один из них. Пептид кателицидина LL-37 обладает антимикробным, иммуномодулирующим и стимулирующим рост сосудов действием. При розацеа нарушается производство и активация этого пептида. Этот процесс связан с повышенной продукцией молекул-предшественников кателицидина и протеаз, участвующих в расщеплении кателицидина LL-37.
Это приводит к увеличению количества продуктов распада кателицидина в коже, которые стимулируют кератиноциты секретировать воспалительный цитокин интерлейкин (ИЛ). Исследования на животных показали, что фрагменты пептидов кателицидина, обнаруженные у пациентов с розацеа, усиливают симптомы заболевания — эритему, отек и инфильтрацию кожи воспалительными клетками.
Считается, что в патогенезе розацеа участвуют рецепторы Toll-типа (TLR). Они активируются определенным патогеном. Поэтому в коже пациентов с розацеа обнаруживается повышенная экспрессия рецепторов TLR2. Они взаимодействуют с различными лигандами и активируются. Это приводит к увеличению содержания сериновой протеазы каликреина 5 в кератиноцитах. Каликреин 5 расщепляет кателицидиновый пептид LL-37 на фрагменты с воспалительными свойствами.
Считается, что лиганд, активирующий рецептор TLR2, представляет собой хитин, который экспрессируется в коже человека, клещами, такими как Demodex. Demodex folliculorum имеет более высокую колонизацию кожи пациентов с розацеа по сравнению со здоровыми людьми. Следовательно, лечение, которое уменьшает количество клещей Demodex, также уменьшает симптомы розацеа.
У пациентов с розацеа кровеносные сосуды, чувствительные нервы и тучные клетки расположены очень близко друг к другу. Кроме того, в коже этих людей обнаруживается больше тучных клеток по сравнению со здоровыми людьми. Большинство пациентов испытывают приступы покраснения кожи после употребления острой пищи, алкоголя или изменений температуры воздуха. Это объясняется прямым воздействием этих стимулов на тучные клетки и сосуды.
Диагностика
Для розацеа характерна типичная локализация: симптомы заболевания проявляются на лбу, носу, подбородке и щеках. В некоторых случаях также может быть повреждена кожа груди, шеи и волосистой части головы.
Заболевание характеризуется рядом симптомов:
Обычно эритема сохраняется не менее 3 месяцев и не повреждает кожу в периорбитальной области. У больных розацеа может наблюдаться покраснение кожи, покалывание. Иногда наблюдаются локальный или диффузный отек, утолщение, сухость кожи, поражение глаз.
Таким образом, это заболевание характеризуется множеством неприятных симптомов, значительно ухудшающих внешность.
Согласно рекомендациям, опубликованным немецкими учеными в 2013 г., формы заболевания классифицируются по степени тяжести.
- Первичная форма называется розовым диатезом. Для него характерны преходящие эпизоды гиперемии кожи лица. Их провоцируют различные эндогенные и экзогенные факторы. Наиболее частыми экзогенными факторами являются химические раздражители (косметика, мыло), воздействие тепла и холода, ультрафиолетовые лучи. К эндогенным факторам относятся острая пища, алкоголь, горячие напитки и психологический стресс.
- Розацеа I степени характеризуется стойкой эритемой и телеангиэктазией. Большинство пациентов испытывают жжение, покалывание, зуд, сухость и шелушение пораженных участков кожи.
- Розацеа II степени, также называемая папулопустулезной розацеа, характеризуется стойкой эритемой центральной части лица с отдельными или группами симметрично расположенных красных папул и пустул. Это нарушение может длиться неделями. Также характерны для этой формы заболевания чешуйчатые папулы и лимфедема, которые могут поражать все лицо. Редко болезнь поражает шею, грудь, кожу головы. Эта форма заболевания напоминает сыпь от прыщей.
- Степень III, или гиперпластическая розацеа, характеризуется гиперплазией соединительной ткани и сальных желез. Для этой формы заболевания характерны узелки на коже или диффузное утолщение на коже носа, подбородка, лба, ушей, век. Гиперпластическая розацеа чаще всего встречается у мужчин.
Клинических симптомов для диагностики розацеа достаточно. В редких случаях проводится биопсия поврежденной кожи. Гистология патологии варьируется в зависимости от формы заболевания. Для всех типов характерны:
- расширенные кровеносные и лимфатические сосуды;
- поверхностная периваскулярная и перифоликулярная лимфогистиоцитарная инфильтрация;
- умеренный отек;
- утолщение эластических волокон.
Варианты лечения розацеа
Пациентам с розацеа рекомендуется избегать факторов, провоцирующих заболевание. Косметические средства должны быть нежирными, без ментола, камфоры, очищающие средства не должны содержать мыла. Рекомендуется избегать водостойкой косметики. Правда, макияж не провоцирует симптомы болезни. Рекомендуется защита от ультрафиолета .

Защита от ультрафиолета
Что касается диеты, то никаких конкретных диетических рекомендаций при розацеа, нет. Но нельзя употреблять продукты, вызывающие симптомы расширения сосудов и покраснения, такие как алкоголь, острая пища и горячие напитки.
Поскольку в этиопатогенез розацеа вовлечено множество различных компонентов, лечение является сложным. Для лечения розацеа I-II степени обычно достаточно внешних мер. При лечении тяжелого заболевания наружное лечение сочетается с системным лечением. Наиболее часто применяются метронидазол, азелаиновая кислота, перметрин, клиндамицинместные препараты.
- Механизм действия метронидазола неясен, но он обладает противовоспалительными и иммунодепрессивными свойствами, уменьшая симптомы розацеа.
- Азелаиновая кислота обладает противовоспалительными свойствами и участвует в регуляции кератинизации.
- Также используются кремы, укрепляющие стенки капилляров.
Системное лечение дерматологи назначают пациентам с тяжелой формой лечения, устойчивой к розацеа. Чаще всего применяют тетрациклины, макролидные антибиотики, метронидазол, изотретиноин. В научной литературе описаны альтернативные методы лечения: фотодинамическая терапия, лазерное лечение.
Выводы
Розацеа — распространенное хроническое кожное заболевание с покраснением кожи лица, сначала периодическим, а затем необратимым. Для более тяжелых форм заболевания характерны телеангиэктазии, папулопустулезная сыпь, лимфедема, утолщение кожных покровов. Заболевание часто провоцируют косметика, алкоголь, горячая еда, психологическое напряжение.
Розацеа обычно поражает людей старше 30 лет. Этиопатогенез этого заболевания сложен и состоит из различных факторов: повышенной экспрессии рецепторов TLR2, изменения количества тучных клеток, наличия клещей Demodex, нарушения регуляции сосудов.
Считается, что клещи демодекс активируют рецепторы TLR2.которые способствуют увеличению сериновой протеазы каликреина 5. Каликреин 5 расщепляет кателицидиновый пептид LL-37 на фрагменты с воспалительными свойствами, которые побуждают кератиноциты секретировать IL-8. Таким образом, воспалительные процессы в коже происходят постоянно.
Кроме того, различные стимулы вызывают расширение сосудов из-за увеличения количества тучных клеток и нарушения регуляции сосудов. По этим причинам появляются клинические признаки розацеа.
Для лечения купероза используются различные лекарства, но ни одно из них не излечивает болезнь полностью, но можно сдержать развитие ухудшающих состояние симптомов. В первую очередь рекомендуется избегать провокационных факторов. Болезнь требует местного или системного лечения антибиотиками азелаиновой кислотой в зависимости от тяжести заболевания.

В поликлинику № 12 г. Краснодар обратилась пациентка 45 лет с жалобами на высыпания и красноту кожи лица, не проходящие полностью в течение 1,5 лет.
Жалобы
Высыпания и стойкая краснота кожи лица сопровождалась неприятными ощущениями зуда, покалывания, "горения", которые проявлялись преимущественно днём, а также во время работы.
Пациентка замечала увеличение интенсивности и количества высыпаний после приёма алкоголя, длительного пребывания на работе (работает поваром), появление неприятных ощущений, чувства жжения и покалывания кожи лица при длительном пребывании на улице.
Анамнез
Впервые высыпания и краснота лица возникли 1,5 года назад летом после отдыха на море. Самостоятельно не лечилась, к врачам не обращалась. Через месяц после выхода на работу отметила повторное появление высыпаний на коже лица, уже сопровождающееся покалыванием и жжением. Использовала наружно крем "Бепантен", улучшений не отмечала. Со слов пациентки к врачу не обращалась за неимением времени. Высыпания приобрели постоянный характер, с течением времени появилась тенденция увеличения их количества, а также интенсивности красноты кожи лица. Субъективно ощущала зуд, жжение, покалывание в области кожи щёк.
Росла и развивалась соответственно возрасту. Жилищно-бытовые условия удовлетворительные. Семейный анамнез по заболеванию Розацеа не отягощён.
Обследование
Кожный патологический процесс носит ограниченный характер, расположен на коже центральной области лица, лба, щёк, подбородка, представлен стойкой эритемой, многочисленными телеангиэктазиями, единичными папулопустулами. Комедоны отсутствуют. Субъективно: чувство жжения, "горения кожи" лица.
ОАК: лимфоциты 38 %. БАК: норма. Соскоб с кожи на Demodex folliculorum: abs. ИФА крови на АТ к Helicobacter pylory: > 1,3 ЕД/мл — положительно.
Диагноз
Лечение
Избегание инсоляции, перепадов температуры, посещения бань, саун и соляриев, тепловых процедур, стрессовых ситуаций, приёма острой, горячей пищи и напитков, алкоголя, ванили, агрессивных косметологических процедур (глубоких пилингов, скрабов,УЗ чисток). Внутрь: "Гинкго билоба" (аскорутин) по 1 таблетке в день в течение одного месяца; "Лактофильтрум" по 2 пакетика 3 раза в день на протяжении 14 дней (за час до еды). Наружно: крем "Солантра" 1 раз в день на чистую сухую кожу до 3-4 месяцев; гель-пенка "Setaphil dermacontrol" вечером — длительно; лосьон "Setaphil" физиологический 1-2 раза в день — длительно; спрей "Laroshe Posay Anthelios XL" SPF с 50+ — ежедневно в дневные часы перед выходом на улицу, длительно.
Динамика кожного патологического процесса через 1,5 месяца лечения положительная. Новых высыпаний пациентка не отмечала, старые регрессируют, на коже щёк и лба сохранялась эритема и многочисленные телеангиэктазии. Иногда отмечала ощущение покалывания кожи в области щёк. При явке к врачу на контроль через 3,5 месяца лечения динамика кожного патологического процесса оставалась положительной, новых высыпаний не было, старые регрессировали, остались телеангиэктазии. Субъективных ощущений пациентка не предъявила. Принято решение продолжить поддерживающую наружную терапию в виде 1% крема "Солантра" 1 раз в 3-4 дня. Ежедневное применение фотозащитного крема с SPF 50+ ("Bioderma") днём.
Курс лечения ивермектином 1% (крем "Солантра") комплексно с системными ангипротекторами и наружной уходовой терапией позволил через 3,5 месяца добиться полного регресса высыпаний, неприятных ощущений и, следовательно, ремиссии "капризного" заболевания Розацеа.
Заключение
Приверженность к терапии адекватная (тандем врач-пациент): системная наружная терапия дали возможность пациентке улыбаться, видя своё отражение в зеркале. Женщина довольна результатом, терапию перенесла без осложнений. Так как Розацеа — заболевание хроническое, склонное к рецидивам, рекомендовано наблюдение в динамике: посещение дерматолога 1 раз в 2 месяца, продолжение использования рекомендованных врачом наружных средств.
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
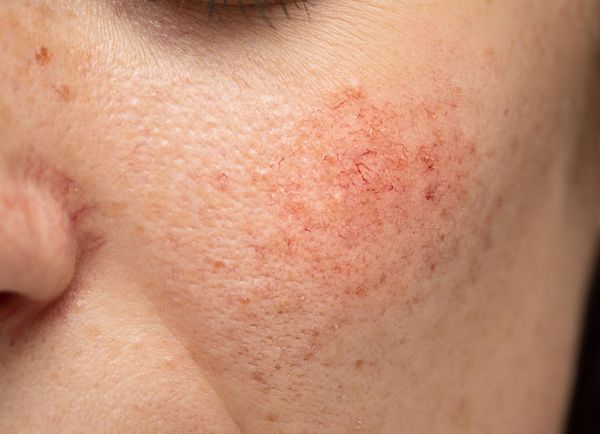
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
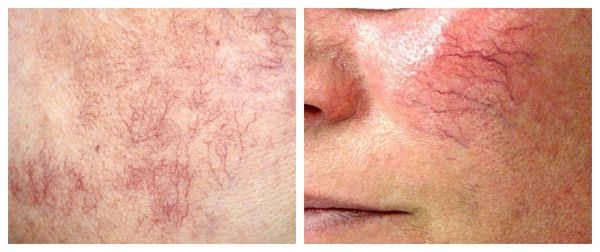
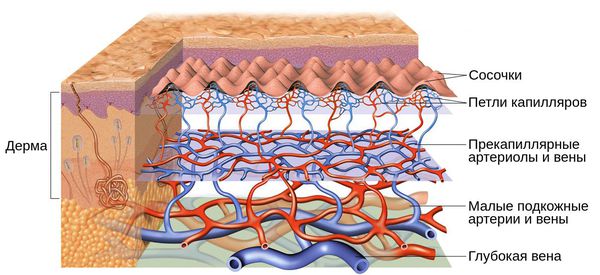
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
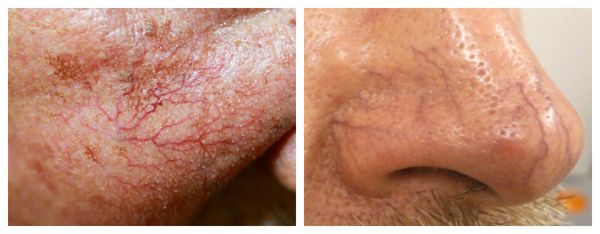
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
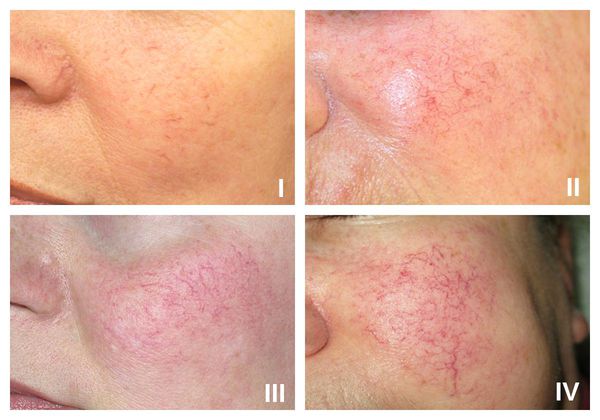
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
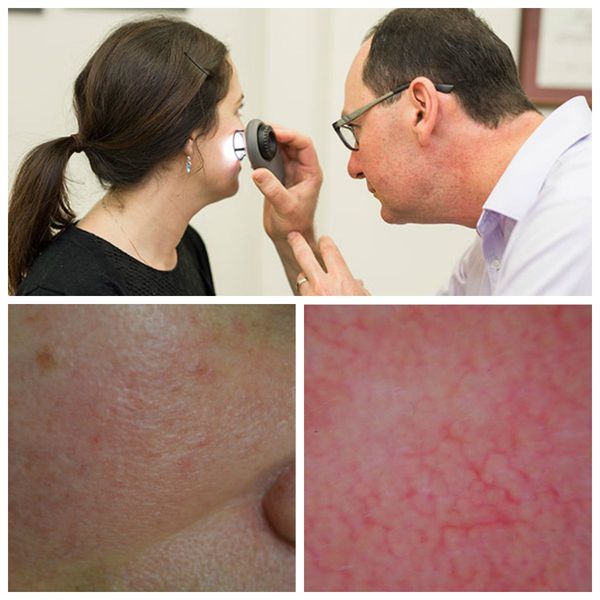
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
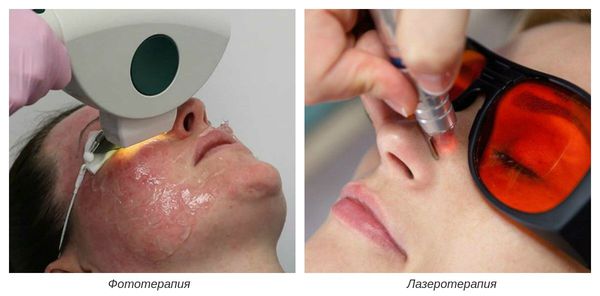
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .
Читайте также:

