Закупорка пор при массаже
Обновлено: 24.04.2024

Воспаление слезного канала (дакриоцистит) – патологическое состояние при котором жидкость не может пройти через канал слезной железы. Иногда проток попросту засоряется. В результате этого слезы проникают в околоносовые пазухи и там застаиваются, создавая идеальные условия для развития патогенных микроорганизмов. Воспаление проходит в острой и хронической форме.
Причины появления
Дакриоцистит возникает при наличии патологий физиологического характера, а именно врожденного сужения протока (стенозе). Иногда врачи выявляют полную закупорку протока слезного канала.
- Травматизм глаз или околоносовой пазухи.
- Воспалительный процесс носа, который провоцирует отечность тканей, находящихся вокруг глаза.
- Инфекционный процесс вызванный бактериями и вирусами, что ведет к забиванию протока.
- Попадание инородных частиц в глаз либо работа в пыльных и задымленных помещениях. В результате канал засоряется.
- Аллергия на воздействие раздражителя.
- Снижение защитных свойств организма.
- Перегрев и переохлаждение.
- Наличие сахарного диабета.
Очень часто данная патология встречается у новорожденных малышей. Это обусловлено особенностью строения слезных протоков. Когда ребенок пребывает в околоплодных водах, слезной канал закрыт специальной мембраной, которая должна разорваться во время родов или после них. Данный процесс не происходит, если имеет место патология. Слезы собираются в канале и это провоцирует воспалительный процесс. В основном развивается у женщин. Мужчины также не исключение, но у них данная патология выявляется очень редко. Причина – отличия в строении слезного канала. Женщины пользуются косметическими средствами, большинство которых становятся причиной возникновения воспаления.
Симптомы заболевания
- болезненные и неприятные ощущения в области глаза;
- покраснение кожного покрова вокруг глаза;
- чувство сдавливания и распирания;
- вздутие кожного покрова;
- слезотечение;
- отек;
- проблемы со зрением;
- увеличенное выделение слизи, которая плохо пахнет;
- образование гноя;
- высокая температура тела;
- интоксикация организма.
Острая стадия дакриоцистита появляется воспалительным процессом затрагивающим один глаз. При хронической стадии слезной канал отекает, глаз краснеет и увеличивается количество слез.
При подобных симптомах необходимо обратиться к врачу. Закупорка может возникнуть и на острой, и на хронической стадии. Скапливание слезной жидкости повышает вероятность возникновения инфекционных процессов.
Диагностика
Дакриоцистит выявляется без особых затруднений. На приеме врач проводит визуальную оценку глаза и пальпацию слезного мешка.
- Тест с использованием краски. Глаз закапывается раствором с красящим веществом. Если через несколько минут в глазу появляется пигмент, то это сигнализирует о закупорке слезных каналов.
- Зондирование. Используя зонд с иглой офтальмолог внедряется в проток, что способствует его расширению и избавлению от проблемы.
- Дакриоцистография. Проведение рентгенологического исследования с введением красящего вещества. На снимке можно рассмотреть строение системы глаза и выявить проблему.
- Проходимость можно также проверить пробой Веста. В носовой ход, со стороны поражения, помещают ватный тампон. В глаз закапывают колларгол. Нормой считается состояние, когда спустя 2 минуты тампон окрасится в темный цвет. Если тампон остается чистым или закрашивается через 10 минут, это говорит о проблеме.

Лечение
Глаза — зеркало души. Когда возникает проблема с глазом, не стоит рисковать. Лечение должен назначать врач после предварительной диагностики. Метод лечения подбирается в зависимости от формы и причины патологии, которая его спровоцировала, возрастных особенностей.
- Промывка глаза антибактериальными и дезинфицирующими растворами.
- Применение специальных капель и мазей.
- Массажные процедуры и компрессы, помогающие прочистить канал.
Промывание глаз антисептическими растворами проводится несколько раз в день. Процедура проводится врачом офтальмологом в стационарных условиях.
Мази и капли, оказывающие антибактериальный эффект:
- Флоксал - антибактериальный препарат широкого спектра воздействия. Борется с воспалительным процессом. Курс лечения составляет 10 дней, по две капли два раза в сутки.
- Дексаметазон - капли обладающие антибактериальным эффектом. Эффективны при инфекционных процессах. Закапывать 5 раз в сутки. Необходимая дозировка и курс лечения подбираются врачом индивидуально для каждого пациента.
- Левомицетин – гормональный препарат. Применяется при аллергических реакциях и воспалениях.
- Ципрофлоксацин - назначается при инфекциях слезного канала. Закапывается каждые три часа.
Средства имеют противопоказания и побочные эффекты. Медикаментозная терапия проводится под присмотром лечащего врача.

Радикальные способы борьбы
При отсутствии положительного эффекта от медикаментозного лечения, а также если причиной является опухоль или киста – проводиться хирургическое лечение.
Оперативное вмешательство бывает:
- Эндоскопическая дакриоцисториностомия. В проток вводиться аппарат с камерой. С помощью эндоскопа совершают прокол или надрез. Создают специальный клапан, главная цель которого – дренирование. Восстановительный период составляет 7 дней. Паралельно проводиться антибиотикотерапия, для недопусщения риска развития воспалительного процесса. Главное преимущество – отсутствие видимых следов после проведения операции.
- Баллонная дакрицитопластика – вмешательство, которое ввиду своей безопасности проводится даже новорожденным. В канал вводиться проводник с резервуаром наполненным жидкостью. Позволяет добиться расширения участка, тем самым пробивая его. Процедура проводиться под местным обезболиванием. В реабилитационный период назначаются специальные капли и антибактериальные препараты.
Массаж
Подготовить руки перед проведением процедуры: вымыть, продезинфицировать либо надеть перчатки.
Схема проведения массажа:
- Надавливать на внешний уголок глаза, поворачивать палец к переносице.
- Аккуратно нажимать и массировать слезной мешок, извлекая из него гнойные массы.
- Закапать теплый раствор фурацилина и удалить отделяемое.
- Осуществлять давяще-массирующие движения по слезным каналам.
- Толчкообразные движения по носослезному мешочку с некоторым усилием для открытия канала и извлечения отделяемого.
- Закапать раствор левомицетина.
Народные средства
После предварительного одобрения с врачом, успешно применяют народную медицину в домашних условиях.
Народные средства лечения:
- Алоэ. При воспалении хорошо закапывать свежеприготовленный сок алоэ, наполовину разбавленные с физраствором.
- Очанка. Готовить аналогично. Использовать для закапывания глаз и накладывания компрессов.
- Ромашка. Обладает антибактериальным эффектом. Необходимо взять 1 ст. л. сбора, проварить в стакане кипятка и настоять. Применять для промывания глаз.
- Чабрец. Благодаря противовоспалительным свойствам настой применяют при дакриоцистите.
- Каланхоэ. Природный антисептик. Листья срезать и два дня подержать в холодильнике. Далее добыть сок и развести в пропорции 1:1 с физраствором. Данное средство можно применять для лечения детей. Взрослым можно закапывать концентрированный сок в нос по 2 капли. Человек начинает чихать, в процессе чего слезный канал очищается от гноя.
- Листья с розы. Подходят только те цветы, которые выращены на собственном участке. Понадобится 100 гр. сбора и стакан кипятка. Проварить пять часов. Использовать в виде примочек.
- Бурда плющевидная. Столовую ложку травы заварить в стакане кипятка, проварить 15 минут. Применять для промываний и компрессов.
- Сладкий перец. Стакан из плодов сладкого перца пить каждый день. добавив чайную ложку меда.
Выводы
Профилактические меры напрямую зависят от причин непроходимости. Снизить риск распространения инфекции можно соблюдая правила личной гигиены.Исключить растирания глаз грязными руками. Не контактировать с больными конъюнктивитом. Иметь личную декоративную косметику. Правильно пользоваться компактными линзами.

Конечно, каждая женщина хочет оставаться красивой, ухоженной и ловить на себе великолепные взгляды. Но иногда возраст женщины выдает ее лицо.
Кожа лица может быть уже не настолько упругой, эластичной, может наблюдаться дряблость кожного покрова. Чтобы обеспечить себе красивый вид нужно делать определенные процедуры и следить за собой.
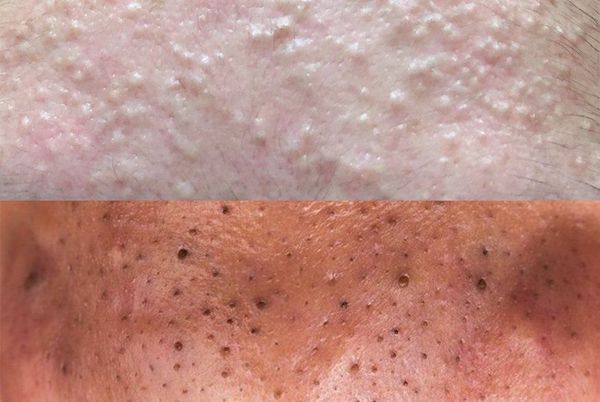
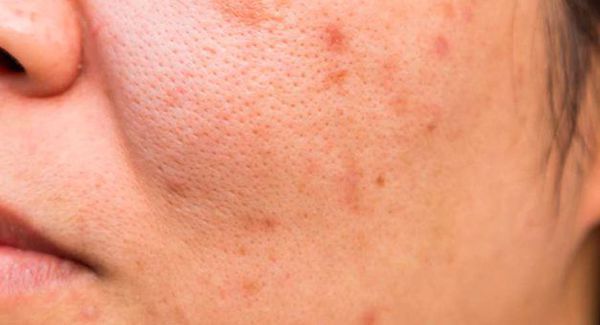
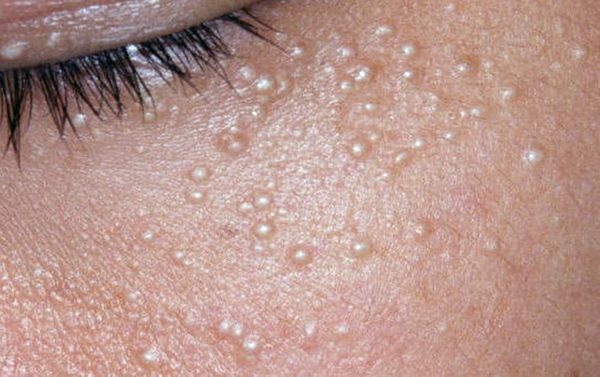
У многих людей возникают на коже лица сальные пробки. Это имеет не очень красивый вид. Вернуть обратно матовую, чистую кожу можно, но для этого стоит соблюдать определенные правила и рекомендации.
Причины появления сальных пробок на лице
Чтобы лечение такой проблемы было эффективным, важно понять, почему появляются сальные пробки на лице. Есть несколько причин:
- секрет. Если его вырабатывается слишком много, то поры закупориваются;
- грязная кожа. Если вы не достаточно хорошо ее чистите, то может развиваться такое состояние;
- отшелушивание. Если верхние слоя кожного покрова подвергались кератинизации, то кожа толстеет, сужаются просветы пор. Поэтому сложнее отходит сало;
- несбалансированный рацион. Если женщина кушает калорийную, жирную пищу, то органы пищеварения подвергаются дополнительной нагрузке;
- гормональный фон, который является нестабильным;
- нестабильный психологический фон, нервные срывы.
Вышеупомянутые причины могут спровоцировать закупорку проходов желез. И чтобы избавиться от сальных пробок, нужно подойти к лечению комплексно – соблюдать режим дня, правильно питаться, пользоваться помощью косметологов, заниматься спортом и др.
Питание при сальных пробках
Обычно, когда человек неправильно питается, то у него активно вырабатывается секрет. Поэтому косметологи сразу же отправляют пациентов к диетологу. Здесь важно соблюдать определенные правила:
- лучше убрать из рациона мясо. Если очень сложно полностью исключить этот продукт, то можно оставить баранину, курятину, крольчатину;
- всегда должна быть рыба в рационе. Хотя бы раз в день необходимо кушать рыбное блюдо. Можно приготовить что угодно, но нельзя вместо рыбы брать икру. Она полезна, но по составу совсем другая;
- фрукты, овощи в сыром виде. В день нужно кушать их 2 раза. Такие продукты содержат клетчатку, которая необходима для нормального функционирования пищеварительной системы. От того, как работает ЖКТ, будет зависеть кожа лица, ее состояние;
- питаться нужно дробно. Не стоит недоедать либо передать. Стоит кушать маленькими порциями через каждые 3 часа;
- каждый день нужно употреблять молочные продукты. Единственное – процент жирности должен быть самым низким;
- не употребляйте сливочное масло. Чтобы сальные железы нормально работали, лучше брать жиры растительного происхождения.
С помощью такого рациона будет правильно функционировать пищеварительная система, пропадут лишняя масса.
Образ жизни

Очень важно не сидеть по ночам за каким-либо занятием. Лучше прилечь и нормально отдохнуть. Когда речь идет о взрослом человеке, то он должен спать до 8 часов в сутки. Если он будет спать днем, то это совсем не одно и то же. Все равно в организме произойдут нарушения.
Помощь косметологов
Как избавиться от сальных пробок на лице? Специалисты могут помочь очистить кожу лица от сальных пробок. Для этого выполняют такие процедуры:
- механическая чистка. Такая процедура стоит не очень дорого и считается наиболее простой. Здесь лицо распаривается, а затем специалист руками убирает все фрагменты высыпания по очереди. То есть, сальные пробки выдавливаются. Почему возникают сомнения? Потому что во время процедуры возникают болевые ощущения, а после появляются покраснения на коже лица, припухлости. И через некоторое время механическую чистку придется делать снова, потому что высыпания возвращаются;
- химическая чистка. Здесь уже применяются фруктовые кислоты. С их помощью разогревается кожа, а также растворяются пробки. В результате после процедуры места, где были сальные пробки, становятся более белыми, кожа обновляется и свежеет;
- лазеротерапия. Большинство косметологов считают, что данный метод довольно эффективный. Здесь не будет появляться боль, пациенту не придется оставаться в салоне красоты на некоторое время, на лице не будет никаких следов.
Стоит также вспомнить об ультразвуковой чистке кожи лица. Она является косметологической процедурой, которая возвращает кожному покрову эластичность, упругость, свежесть и молодость.
Другие методы чистки
Можно также регулярно делать дополнительные процедуры, которые дают хороший эффект:
- маски из желатина, куда добавляется активированный уголь. За короткое время можно убрать закупоренные поры, их большое количество;
- медовый массаж. Этот способ удаления сальных пробок пользуется большой популярностью. Но есть один недостаток – аллергия на компонент;
- паровые ванночки. С их помощью можно размягчить сальные пробки, а также подготовить кожу к последующим процедурам;
- пилинг. Здесь уже есть разные варианты. Об их особенностях и преимуществах могут рассказать косметологи.
Врачи утверждают, что добиться хорошего результата можно, но для этого нужно регулярно воздействовать на кожу лица и в комплексном режиме. Только тогда очищаются закупоренные поры. А если женщина правильно питается и ведет активный образ жизни, то она уменьшает риск закупорки пор.

Дакриоцистит представляет собой инфекцию слезных мешков, которые являются частью системы отвода слез в глазу.
Обычно причиной дакриоцистита является закупорка слезного протока и скопление слез в слезном мешке. Слезный мешок может воспаляться и набухать, что приводит к дакриоциститу. Это состояние часто вызывает слезотечение, покраснение и выделения из глаз.
Как образуются слезы?
Слезы вырабатываются слезными железами, расположенными на верхнем веке, над глазами. При моргании слезы растекаются вокруг глаз, а затем стекают в крошечные отверстия в верхних и нижних веках, проходят через дренажные канальцы и попадают в слезный мешок. После этого слезы стекают по носослезному протоку в полость носа.
Подсчитано, что человек производит от 70 до 170 литров слез в год. Когда эта дренажная система частично или полностью закупорена и слезы не могут никуда деться, это чревато инфекцией.
Виды дакриоцистита
Инфекция слезного мешка может быть острой, хронической, врожденной или приобретенной. Острые и хронические формы относятся к продолжительности симптомов, в то время как врожденные и приобретенные относятся к началу и причине заболевания.
Каждый тип дакриоцистита имеет свои особенности:
Острый дакриоцистит
Острый дакриоцистит возникает, когда в области глаз наблюдается чрезмерный рост бактерий, блокирующих слезный мешок. Обычно это длится менее трех месяцев.
Наиболее распространенными бактериями, связанными с острым дакриоциститом, являются стафилококк и стрептококк, за которыми следуют гемофильный грипп и синегнойная палочка, которые также связаны с конъюнктивитом.
Эта форма дакриоцистита обычно проходит после курса системных антибиотиков.
Хронический дакриоцистит
Хронический дакриоцистит длится на протяжении продолжительного времени и обусловлено системным заболеванием, повторной инфекцией, дакриолитами и хроническим воспалительным поражением носослезной системы.
Пациенты с гранулематозом Вегенера, саркоидозом и волчанкой имеют более высокие шансы на развитие этого типа дакриоцистита.
Для лечения основной причины дакриоцистита требуется хирургическая терапия.
Врожденный дакриоцистит
Врожденный дакриоцистит часто возникает при закупорке клапана Хаснера, расположенного в дистальной части носослезного протока. Если спустя неколько дней после родов в носослезной системе еще будут оставаться околоплодные воды, это может привести к загноению и как следствие - врожденному дакриоциститу.
Приобретенный дакриоцистит
Приобретенный дакриоцистит часто является результатом повторных травм, операций, приема определенных лекарств и новообразований.
Кто подвержен дакриоциститу?
Хотя дакриоцистит может возникнуть в любом возрасте, он чаще встречается у новорожденных и взрослых старше 40 лет.
Врожденный дакриоцистит является распространенной проблемой у детей и встречается у 1,2-20% новорожденных. Однако в большинстве случаев заболевание проходит до года.
Взрослые старше 40 лет имеют более высокие шансы на развитие острого дакриоцистита. Пожилой возраст приводит к сужению пункционных отверстий, замедлению оттока слезы и увеличению риска закупорки слезных протоков. Причем, женщины болеют чаще, чем мужчины.
Симптомы дакриоцистита
Симптомы дакриоцистита часто протекают в легкой форме, но в тяжелых случаях они могут спровоцировать высокую температуру. Абсцесс (скопление гноя) может образоваться и прорваться через кожу. Однако симптомы острого и хронического дакриоцистита различны.
Симптомы острого дакриоцистита
Острый дакриоцистит часто сопровождается внезапными симптомами, которые могут длиться от нескольких часов до нескольких дней.
Признаки заболевания можно заметить над медиальным кантусом (точкой, где соприкасаются верхние и нижние веки) и областью, пролегающей над слезными мешками.
- Боль
- Покраснение, которое может распространяться на переносицу
- Припухлость
- Гнойные выделения
Симптомы хронического дакриоцистита
Наиболее распространенными симптомами хронического дакриоцистита являются чрезмерное слезотечение и выделения. Пациенты с этим видом заболевания также могут заметить изменения остроты зрения из-за образования слезной пленки.
Осложнения, вызванные дакриоциститом
Закупоренные слезные протоки легко поддаются лечению, и в большинстве случаев симптомы улучшаются при лечении. Однако в некоторых случаях острый дакриоцистит может привести к осложнениям в виде:
- Слезных свищей
- Абсцессов слезного мешка
- Менингита
- Тромбоза кавернозного синуса
- Потери зрения
Последствия этих осложнений могут быть разрушительными, поэтому важно незамедлительно обратиться к офтальмологу для обследования.
Причины и факторы риска развития дакриоцистита
Дакриоцистит вызывается закупоркой слезного протока. Слезы застревают в мешочке и накапливаются, способствуя росту бактерий.
Некоторые факторы повышают вероятность развития у человека дакриоцистита:
- Женщины подвергаются большему риску из-за более узкого диаметра протока по сравнению с мужчинами
- Пожилой возраст приводит к сужению пункционных отверстий, замедляя отток слез
- Дакриолиты, которые представляют собой скопление пролитых эпителиальных клеток, липидов и аморфного мусора в носослезной системе
- Отклонение носовой перегородки, ринит и гипертрофия носовой раковины
- Повреждение носослезной системы вследствие травмы носослезной области или эндоскопических/эндоназальных процедур
- Новообразование в носослезной системе
- Системные заболевания, такие как гранулематоз Вегенера, саркоидоз и волчанка, или опухоли слезного мешка
- Прием таких лекарств, как тимолол, пилокарпин, идоксуридин и трифлуридин
Постановка диагноза
Диагноз ставят в первую очередь, исходя из анамнеза и обследования. Офтальмолог может назначить дополнительные анализы, чтобы исключить другие состояния и подтвердить диагноз.
Для диагностики различных типов дакриоцистита будут использоваться различные тесты и обследования.
Людям с хроническими случаями дакриоцистита потребуется серологическое тестирование - для определения системных заболеваний. Например, исследование на антинейтрофильные цитоплазматические антитела (ANCA) может быть полезно для проверки на гранулематоз Вегенера, в то время как исследование на антинуклеарные антитела (ANA) и двухцепочечную ДНК (dsDNA) можно использовать при подозрении на волчанку.
В острых случаях может быть выполнен массаж Криглера для получения образца для посев.
Во время осмотра глаз врач определит объем выработки слез, а также положение и функцию век и мышц век, а также проведет ирригационный тест, чтобы определить, действительно ли заблокированы слезные протоки.
Обычно для постановки диагноза не требуется рентген, если только не возникает подозрений на основании анамнеза и физического состояния (например, у пациента кровавые слезы). Также визуализация может быть рекомендована пациентам, испытывающим острую токсичность или визуальные изменения, наряду с анализом крови.
Компьютерная томография может быть сделана в случаях орбитального целлюлита или обширной инфекции. Дакриоцистография или дакросистограмма с обычной пленкой (DCG) могут быть выполнены при подозрении на анатомические аномалии.
Эндоскопия носа используется для исключения таких проблем, как отклонение перегородки или сужение нижнего отдела носа.
Некоторые заболевания, симптомы которых схожи с дакриоциститом, включают:
- Острый решетчатый синусит
- Инфицированные кисты сальных желез
- Целлюлит
- Эктропион века
- Точечный эктропион
- Опухоль синоназальной области
Лечение дакриоцистита
Лечение направлено на устранение основной причины дакриоцистита. У детей она, как правило, более консервативна, поскольку врожденный дакриоцистит обычно проходит к году. Варианты лечения также будут отличаться в зависимости от типа дакриоцистита.
Домашние средства
Некоторые домашние средства могут помочь облегчить симптомы и вылечить острый дакриоцистит:
Положите мочалку под теплую воду и вытрите гной из глаза.
Осторожно приложите мочалку к глазу на пять минут. Это снимает боль и делает массаж Криглера более эффективным.
После снятия теплого компресса положите указательный палец на уголок глаза и слегка надавите на него. Из глаза вытечет гной или жидкость. Вытрите их и вымойте руки.
Медикаментозное лечение
Антибиотики назначаются в некоторых случаях острого дакриоцистита. Пероральные антибиотики могут быстро вылечить это заболевание. Тяжелая инфекция требует внутривенного введения антибиотиков и наблюдения в больнице.
Если у человека с острым дакриоциститом симптомы ухудшаются даже при приеме пероральных антибиотиков или проявляются признаки орбитального целлюлита, ему могут быть назначены внутривенные антибиотики.
Хирургическое вмешательство
Хирургическое вмешательство обычно используется для лечения хронических случаев дакриоцистита. Существуют различные типы операций:
Процедура включает в себя введение зонда в слезный мешок и вниз через носослезный проток, чтобы снять препятствие на нижнем конце протока.
Зондирование успешно решает проблему в 70% случаев.
Во время баллонной дакриопластики через нос вводится тонкий катетер с крошечным баллоном. При достижении слезного протока баллон надувается - до тех пор, пока закупорка не пройдет.
В нос вводится тонкая трубка или стент, которая предназначена для осушения слез.
Во время процедуры создается новый проход между мешком слезного протока и носом, минуя закупорку и позволяя слезам снова нормально стекать. Дакриоцисториностомия выполняется, если другие формы хирургической терапии не помогают.
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
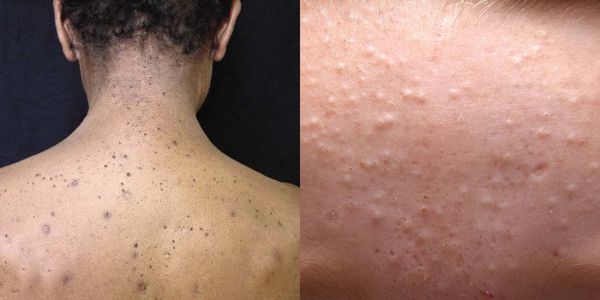
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
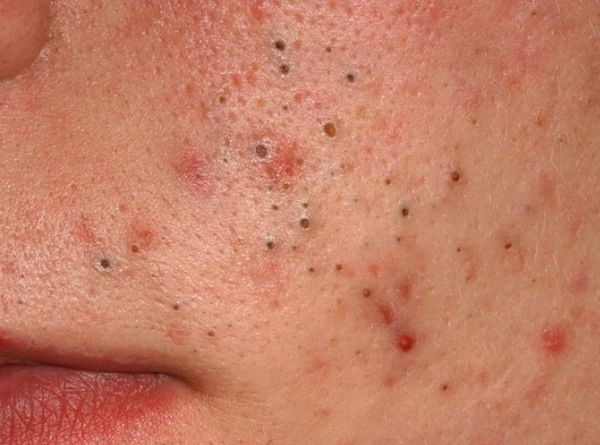
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
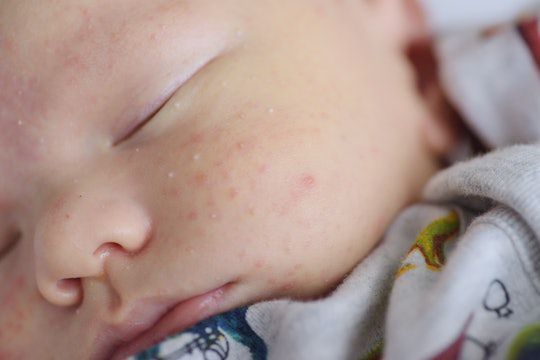
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
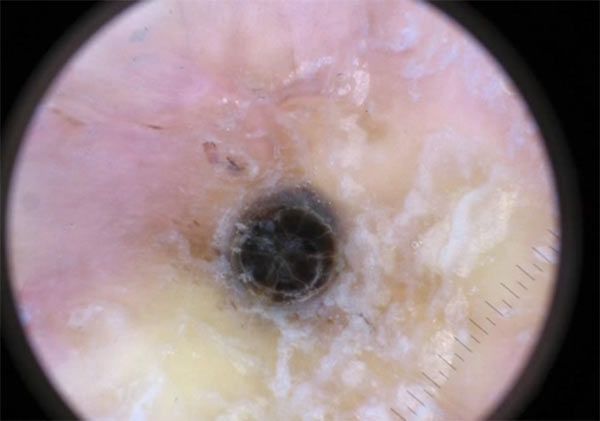
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
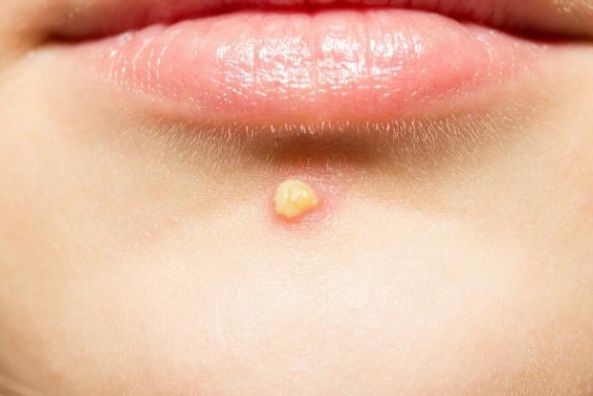
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
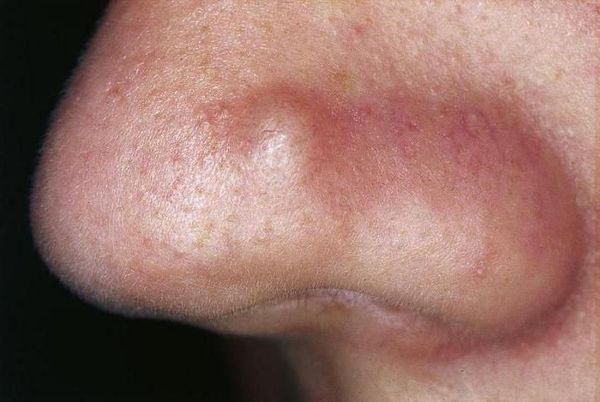
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
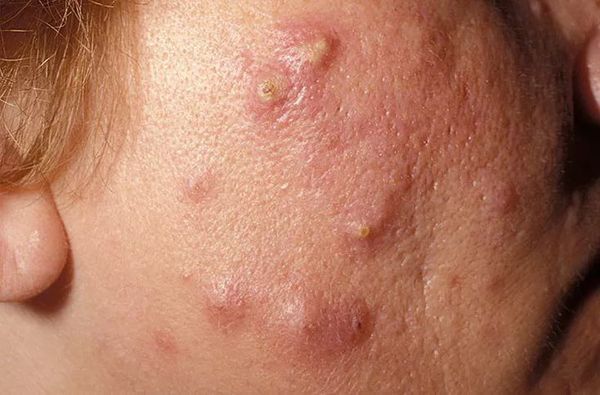
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
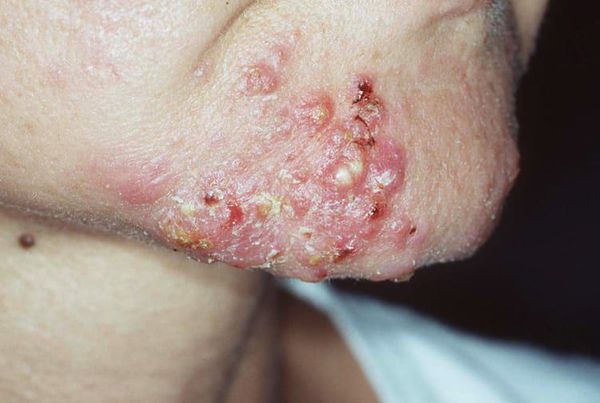
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
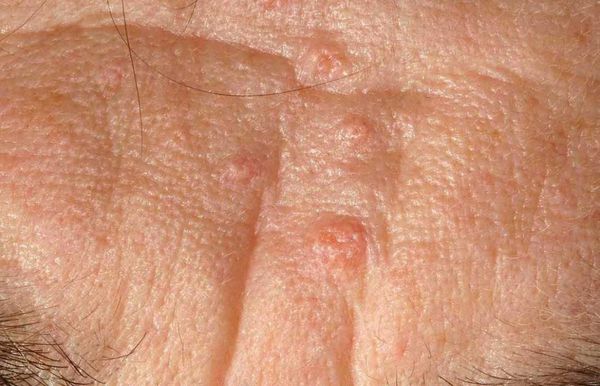
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
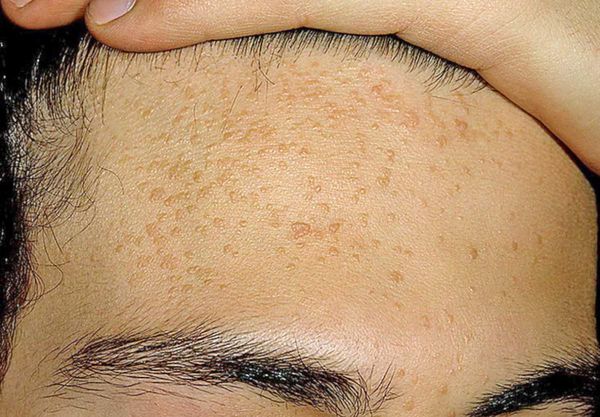
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
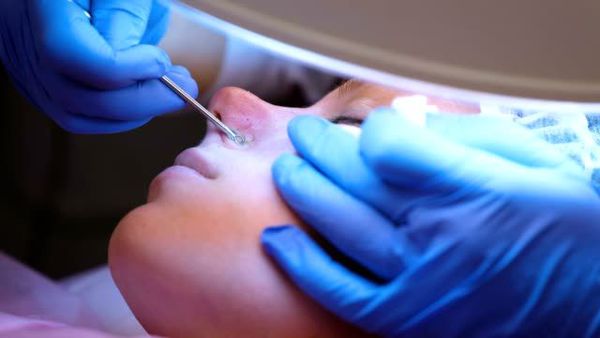
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.

Дакриоцистит – заболевание глаз, встречающееся у новорожденных детей.
При таком нарушении происходит воспаление слезного мешка из-за непроходимости носослезных каналов.
В результате слезная жидкость не выходит наружу, а остается внутри слезного мешка, что приводит к развитию в нем инфекции.
Дакриоцистит у новорожденных
В каталоге МКБ-10 дакриоцистит обозначается кодом Н04.3.

Справка! Патология обусловлена тем, что слезные каналы ребенка не раскрываются после родов, хотя пленка, защищающая каналы во время его пребывания в утробе от попадания внутрь жидкости, уже перестает выполнять свои функции.
В нормальном состоянии раскрытие канальцев должно происходить в течение первых нескольких дней жизни.
Но если этого не случается спустя первые две недели – начинаются воспалительные процессы, так как отсутствие естественного оттока слез не позволяет очистить слезные мешки.
Иногда жидкость скапливается непосредственно в слезных каналах, что также приводит к развитию воспалительных процессов.
Это заболевание встречается относительно редко: его диагностируют всего у 4% новорожденных, к тому же оно легко поддается лечению, поэтому при своевременном обращении к специалистам паниковать при подозрениях на дакриоцистит родителям не стоит.



Причины заболевания
Однозначного ответа на вопрос о возникновении патологии нет, и выделяют несколько возможных причин:
- Врожденная непроходимость слизистой пленки слезного канала.
Это возможно при аномально плотном ее составе. - Скопление бактерий в слезном канале.
В этом случае даже если пленка устранена, но в слезный мешок начинают попадать бактерии, закупоривание происходит именно бактериями и продуктами их жизнедеятельности. - Аномалии в формировании носовой кости во время внутриутробного развития.
В этом случае косточка может как просто оказывать давление на слезный канал, затрудняя выход слезной жидкости, так и полностью блокировать его. - Развитие в области носа новообразований или опухолей.
- Камни, кисты и другие органические и неорганические препятствия в слезном канале.

Важно! Иногда причины сочетаются друг с другом, при этом в одних случаях возникновение опухоли предшествует закупориванию каналов, в других же происходит наоборот.
Симптомы
Уже спустя несколько первых недель жизни ребенка появляются первые признаки заболевания.

В глазах у детей образуется гнойное отделяемое слизистой консистенции, а в области слезных мешков видны отеки и припухлости.
Характерная для такого заболевания картина – все симптомы видны только на одном глазу.
Но иногда закупоренными оказываются сразу оба канала, и в этом случае нарушение может быть ошибочно принято за конъюнктивит (из-за характерных припухлостей и выделения гноя).
Если закупоривание не проходит само по себе – спустя несколько месяцев возможно формирование в областях воспалений флегмон, при этом у ребенка наблюдается повышение температуры и становятся заметны общие признаки интоксикации.
Диагностика

Имейте в виду! Сначала врач выполняет первичный осмотр для определения наличия процессов слезотечения или напротив – застоя слезной жидкости.
Во втором случае наблюдается характерное выпячивание слезного мешка пораженного глаза.
После общего визуального осмотра специалист оказывает легкое давление на слезный мешок, из которого может происходить отделение экссудата.
Далее выполняются носовая и канальцевая цветовые пробы, в процессе которых ребенок должен находиться в лежачем положении на спине:

- При выполнении носовой пробы оценивается общая проходимость системы отведения слезной жидкости.
Для этого в глаза младенца закапывается 3%-раствор колларгола (2 капли), затем через нос вводится специальный инструмент с кончиком, обмотанным ватой.
Если проходимость нормальная – на вате отпечатываются следы красящего вещества колларгола.
В норме жидкость должна пройти через слезовыводящую систему за пять минут.
Если проходит более 10 минут – значит, отток жидкости отсутствует. - Цель выполнения канальцевой пробы – оценка присасывающей функции слезной системы.
Снова закапывается то же красящее вещество, но на это раз врач просто наблюдает, в течение какого времени произойдет полное рассасывание колларгола в глазу.
Нормой считаются те же 5 минут, о нарушениях оттока говорит задержка более 10 минут.

Обратите внимание! Взятое из глаз отделяемое отправляется в лабораторию для исследований: это позволяет выявить наличие инфекций в экссудате и определить их тип.
Дополнительно выполняется общий анализ крови для исключения любых сопутствующих болезней и аллергических реакций.
Читайте также:

