Загар при ревматоидном артрите
Обновлено: 28.04.2024
Ревматоидный артрит представляет собой системное иммуновоспалительное заболевание соединительной ткани, проявляющееся хроническим эрозивно-деструктивным полиартритом с преимущественно симметричным поражением суставов кистей и стоп и сопровождающееся у бо
Ревматоидный артрит представляет собой системное иммуновоспалительное заболевание соединительной ткани, проявляющееся хроническим эрозивно-деструктивным полиартритом с преимущественно симметричным поражением суставов кистей и стоп и сопровождающееся у большинства больных образованием особого вида аутоантител (ревматоидный фактор). Женщины болеют в 3–4 раза чаще мужчин, причем заболевание у них начинается обычно в возрасте 35–45 лет.
Болезненные, тугоподвижные суставы не только мешают выполнять самые простые повседневные движения, но и значительно нарушают ритм нормальной жизни.
Ревматоидный полиартрит — тяжелое системное заболевание, которое проявляется прогрессирующим воспалительным синовитом, симметрично поражающим периферические суставы конечностей.
В соответствии с рекомендациями Американской ревматологической ассоциации (1987) при диагностике ревматоидного артрита целесообразно придерживаться следующих критериев:
- утренняя скованность суставов или вблизи суставов длительностью не менее 1 ч до ее полного исчезновения;
- опухание мягких тканей (артрит) трех суставов или более, наблюдаемое врачом (т. е. в период осмотра или в анамнезе под наблюдением врача);
- опухание (артрит) проксимальных межфаланговых, пястно-фаланговых или запястных суставов;
- симметричное опухание (артрит) как минимум в одной паре суставов;
- ревматоидные узелки;
- наличие ревматоидного фактора;
- обнаружение при рентгенологическом исследовании эрозий и (или) периартикулярного остеопороза в суставах кистей и стоп.
При длительно текущем заболевании деформируются пораженные суставы. Помимо суставов, при ревматоидном полиартрите нарушаются околосуставные структуры (связки, сухожилия и др.), развиваются ревматоидный васкулит (поражение мелких сосудов), остеопороз, происходит поражение внутренних органов.
В пользу иммунопатологического/аутоиммунного характера воспалительного процесса при ревматоидном артрите свидетельствует обнаружение у большинства больных в сыворотке крови и синовиальном выпоте из пораженных суставов аутоантител — ревматоидного фактора.
Большое значение в развитии ревматоидного артрита имеет генетическая предрасположенность. Это подтверждается выраженной семейной агрегацией заболевания, наличием у части больных ревматоидным артритом антигенов II класса главного комплекса гистосовместимости HLA DR4 и Dw4 (с носительством которых связывают тяжелое течение артрита и быстрое прогрессирование эрозивных изменений суставов). Рассматривается роль наследственных или приобретенных нарушений Т-супрессорной регуляции иммунных реакций, недостаточной функции моноцитарно-макрофагальной системы. Пусковую роль в развитии ревматоидного артрита могут играть: хронические очаги инфекции, гормональная перестройка организма, пищевая аллергия, предшествующие травмы суставов, длительное воздействие влажного холода и физическое перенапряжение.
При хроническом воспалении у края суставного хряща в месте прикрепления к эпифизам суставной капсулы происходит разрушение и замещение паннусом участков субхондральной костной ткани с образованием эрозий. Иногда разрастающиеся грануляции проникают через субхондральную замыкательную пластинку в костную ткань. Продукты костно-хрящевой деструкции, в свою очередь, оказывают раздражающее воздействие на синовиальную оболочку, что способствует поддержанию в ней воспалительного процесса. Одновременно возникают воспалительные изменения в капсуле сустава, связках, синовиальной выстилке сухожилий и синовиальных сумках с последующим их склерозированием, приводящему к стойкому ограничению подвижности пораженных суставов, подвывихам и контрактурам. Иногда наблюдается некроз и разрыв сухожилий, синовиальных сумок. Нередко отмечается развитие вторичного остеоартроза.
Воспалительный процесс при ревматоидном артрите характеризуется неуклонным прогрессированием, темпы которого зависят от активности воспалительного процесса. Даже в периоды клинической ремиссии в синовиальной оболочке сохраняются признаки воспаления. Постепенно паннус разрушает хрящ на значительной поверхности эпифиза, а замещающая его грануляционная ткань соединяет между собой противоположные суставные поверхности и в последующем трансформируется вначале в фиброзную, а затем в костную ткань, что приводит к образованию соответственно фиброзного и костного анкилоза, обусловливающего полную неподвижность пораженных суставов.
При рентгенологическом исследовании суставов отмечается асимметричность эрозивных изменений с частым и ранним анкилозированием суставов запястий.
Течение серонегативного ревматоидного артрита менее тяжелое, в прогностическом плане более благоприятное, чем при серопозитивной форме заболевания: слабее выражены деструктивные (эрозивные) изменения и функциональные нарушения суставов, реже наблюдаются ульнарная девиация пальцев кистей, контрактуры и анкилоз (за исключением анкилоза суставов запястья). Вместе с тем серонегативный ревматоидный артрит хуже, чем серопозитивный, поддается терапии базисными и иммуносупрессивными препаратами. Чаще развивается вторичный амилоидоз.
При лечении ревматоидного артрита используются НПВП, в тяжелых случаях применяются глюкокортикостероиды, иммуносупрессоры, с целью профилактики остеопороза обычно назначают комбинацию препаратов кальция и витамина D.
Несмотря на все успехи фармакологии, ревматоидный артрит до настоящего времени остается тяжелым заболеванием с неблагоприятным прогнозом.
Приведем пример из личного опыта ведения больной с ревматоидным артритом, представляющим, по мнению автора, научный интерес.
Больная В., возраст — 71 год, обратилась к неврологу в августе 2006 г. с жалобами на боли в суставах кистей, коленных суставах, в пояснице. Боль в суставах беспокоила днем и ночью, обычно была выраженной, нередко мигрирующей, обусловливала ограничение всех активных и пассивных движений в пораженных суставах. Артралгия зачастую сочеталась с выраженной миалгией, оссалгией, болями в сухожилиях. Из анамнеза: проявления полиостеоартроза в течение 15 лет, дебют суставного синдрома воспалительного характера в июне 2002 г. (отек и воспаление в области суставов, фебрильная лихорадка, подтвержденная лабораторно активность воспалительного процесса). Амбулаторно (сначала периодически, в последние 3 года постоянно) получала НПВП (ибупрофен, индометацин, диклофенак, ацеклофенак). С 2004 г. регулярно принимала кальций D3 (1 г кальция в сутки).
Стационарно проходила лечение в городском ревматологическом центре г. Санкт-Петербурга (апрель 2003 г., июнь–июль 2006 г.) с диагнозом: ревматоидный артрит, серопозитивный, с системными проявлениями (субфебрилитет, амиотрофия, миалгии), активность 2-й степени, функциональная недостаточность суставов 1–2-й степени. Сопутствующая патология: ишемическая болезнь сердца, стенокардия II ФК. Гипертоническая болезнь 3-й степени, ОНМК (декабрь 2002 г.). Хронический бронхит вне обострения. Диффузный зоб второй стадии. Эутиреоз. Полиостеоартроз. Желчно-каменная болезнь.
С 2003 г. постоянно получает метотрексат в дозировке 2,5 мг 2 раза в неделю. Несмотря на проводимое лечение, суставной болевой синдром нарастал, учащались обострения, ухудшалось состояние костей (остеопороз, эрозии). Показательна рентгенография кистей (рис. 1–2).
С августа 2006 г. на фоне лечения метотрексатом неврологом был дополнительно назначен Структум в дозировке 500 мг 2 раза в день. Больная ориентирована врачом на длительный, до полугода, прием препарата. Некоторое уменьшение интенсивности (непрекращающегося в течение 2 последних месяцев) болевого синдрома наступило через 3 нед. Эпизоды обострений ревматоидного артрита были в течение 4 мес. К концу 5-го месяца комбинированной терапии (метотрексат + Структум) болевой синдром значительно снизился, уменьшилась утренняя скованность, спала отечность лучезапястных и коленных суставов.
В феврале 2007 г. была сделана рентгенография кистей (рис. 3). Результат сравнения с предыдущими рентгенографиями оказался более чем положительным (уменьшились эрозии костей). Прием структума продлен на 3 мес. По состоянию на май 2007 г. обострений суставного синдрома не наблюдалось в течение 4 мес, сохранялась небольшая отечность на лучезапястных (больше слева) и коленных суставах. С целью коррекции противоревматической терапии (снижение дозы метотрексата) больной рекомендована консультация в городском ревмоцентре.
И. Н. Бабурин
СПбНИПНИ им. В. М. Бехтерева, Санкт-Петербург
Ревматоидный артрит – аутоиммунное заболевание, характеризующееся эррозивно-деструктивным поражением суставов. Приблизительно каждый сотый житель Земли болен ревматоидным артритом, а в России количество пациентов с таким диагнозом приближается к 280 тысячам человек.

Причина ревматоидного артрита точно неизвестна, зато известны факторы риска. Болезнь чаще развивается у людей, в семейном анамнезе которых есть случаи аутоиммунных заболеваний, что указывает на определённую генетическую детерминированность ревматоидного артрита. Риск заболевания выше у гомозиготных носителей антигена HLA-DR1 и антигенов HLA-DR4. У пациентов с ревматоидным артритом чаще регистрируются инфекции, вызванные герпесвирусами и вирусом гепатита B.
К факторам, снижающим риск ревматоидного артрита, относят поддержание физической активности, своевременную санацию очагов хронической инфекции, кормление грудью (у женщин) и умеренное употребление алкоголя. Также врачи рекомендуют избегать ситуаций, которые провоцируют начало заболевания – длительных интенсивных стрессов, переохлаждения и гиперинсоляции. Но если однократно полученная большая доза солнечного излучения вредна, то длительное нахождение в солнечной местности, по-видимому, может снизить риск ревматоидного артрита.
Тема влияния солнечного света на ревматоидный артрит до начала XXI века практически не попадала в сферу интересов медиков. Однако в декабре 2002 года в журнале Toxicology вышла статья группы австралийских ученых, в которой была проанализирована связь между местом жительства людей и распространенностью болезней с мощным аутоиммунным компонентом патогенеза. Выяснилось, что чем дальше от экватора живет человек, тем выше у него вероятность заболеть. Самая сильная корреляция была обнаружена для рассеянного склероза и диабета первого типа, но для ревматоидного артрита значимой корреляции обнаружено не было.
Ученые выдвинули гипотезу, что ультрафиолетовое излучение, способствуя выработке витамина D, оказывает иммуномодулирующее действие. А именно: при достаточной концентрации витамина в крови снижается уровень аутореактивных Т-лимфоцитов, участвующих в патогенезе аутоиммунных заболеваний. Спустя три года те же австралийские исследователи опубликовали новую статью о влиянии солнечного света на аутоиммунные заболевания, в которой представили аналогичные результаты.
В 2010 году ученые из Израиля проанализировали данные эпидемиологических исследований и национальных регистров разных стран по аутоиммунным и ревматическим заболеваниям (от ревматоидного артрита до синдрома Шегрена) и обнаружили обратную зависимость между уровнем инсоляции и частотой заболеваемости ревматоидным артритом. Так, например, в Южной Европе частота ревматоидного артрита составляла 200-700 случаев на 100.000 человек, а в Северной Европе этот показатель возрастал до 400-900 на 100.000 человек .
Таким образом, буквально, до недавнего времени информации о связи между заболеваемостью ревматоидным артритом и солнечным светом было мало, и она носила противоречивый характер. Чтобы внести определенность необходимо было новое исследование и, желательно, на большой выборке. И такое исследование появилось.
Новое исследование показало
В апреле 2013 года в журнале Annals Of The Rheumatic Disease была опубликована статья, в которой ученые из Гарвардского Университета (США) показали, что между количеством получаемого солнечного света и риском ревматоидного артрита существует обратная связь. Согласно их выводам, чем больше человек проводит на солнце, чем больше солнечных дней в местности, где он проживает, тем меньше вероятность того, что он получит это заболевание.
- Nurses' Health Study (NHS) – в нем приняли участие 106.000 женщин, которым на момент начала исследования (в 1976 году) было от 30 до 55 лет;
- Nurses' Health Study II (NHSII) – 115.000 женщин, чей возраст на момент начала исследования (в 1989 году) составлял 25-42 года.
При анализе данных также учитывались такие факторы как курение, наступление менопаузы, физическая активность женщин, их раса и тип кожи по Фитцпатрику (люди с более светлой и восприимчивой кожей могли пользоваться солнцезащитными средствами, что уменьшало воздействие ультрафиолетового излучения). Отдельно учитывался прием витамина D, который мог оказать свое иммуномодулирующее действие, не синтезируясь под воздействием солнечного света.
Когда были проведены необходимые статистические подсчеты, стало ясно, что солнечный свет обладает протективным действием в отношении ревматоидного артрита. Женщины, получавшие больше всего солнечного света, имели риск развития этого заболевания на 20% меньше, чем те, кто входил в группу с минимальными показателями. Этот эффект был заметнее в исследовании NHS, чем в NHSII, из-за его большей продолжительности, что может говорить о кумулятивном воздействия солнечного света на иммунную систему человека. Такую разницу также можно объяснить тем, что более молодые женщины чаще использовали солнцезащитные средства.
- индекс массы тела;
- уровень физической активности;
- дополнительный прием витамина D.
Количество врачей-ревматологов в штате и уровень социального благополучия в нем также не оказывал существенного влияния на показатели заболеваемости.
Данное исследование выглядит внушительно за счет величины выборки: в нем приняло участие более 220.000 женщин. Математическая и статистическая обработка данных также соответствует самым строгим стандартам.
Работа американских ученых на 100% подтверждает, что солнечный свет оказывает влияние на иммунную систему и снижает риск ревматоидного артрита у женщин. Про мужчин такой информации нет (впрочем, согласно статистике они и болеют в 3-5 раз реже). Кроме того, в самом тексте статьи исследователи обращают внимание на то, что иммуномодулирующий эффект ультрафиолетового излучения может быть важен только в детстве. Большая часть медсестер (NHS: 78.3%; NHSII: 73.4%) не меняла своего места жительства, поэтому сложно понять, что сыграло большую роль: воздействие в раннем возрасте или в течение всей жизни.

Что это дает практическому врачу

Что такое ревматоидный артрит (РА)?
РА – это очень частое хроническое воспалительное ревматическое заболевание, которое характеризуется поражением суставов (артрит) и многих внутренних органов. Заболеть РА может и ребенок, и пожилой человек, но чаще всего недуг поражает женщин 40–50 лет.
РА – тяжелое бремя как для самого больного и его близких, так и для общества в целом. Болезнь поражает людей трудоспособного возраста, ограничивая их физическую активность. Деформация и нарушение функции суставов развиваются довольно быстро – в первые 2 года после начала РА. Без эффективного лечения через 10 лет около трети больных становятся инвалидами. Очень часто больные чувствуют себя беспомощными из-за боли, слабости, неспособности к самообслуживанию. Это нередко приводит к хроническому стрессу и депрессии.
Каковы причины РА?
До сих пор неясно, почему развивается заболевание. Вероятно, это связано с действием многих факторов. Известно, что некоторые люди генетически предрасположены к РА, но важно знать, что болезнь не передается от родителей к детям. У некоторых пациентов РА начинается после перенесенной инфекции. Другой существенный фактор, который может провоцировать развитие заболевания, – сильный эмоциональный стресс. Доказано также, что курение, плохое состояние зубов (пародонтит) увеличивают риск развития РА. Однако у большинства больных первые симптомы появляются без видимой причины, на фоне полного здоровья.
Ученым удалось понять многие механизмы развития РА. Его сущность состоит в нарушении функции иммунной системы. Некоторые клетки иммунной системы начинают вырабатывать слишком много веществ (медиаторов), вызывающих воспалительную реакцию и, как следствие, возникают боль и повреждение собственных тканей организма. Для пациента очень важно понять: в основе РА лежит не «пониженный иммунитет», а избыточная, слишком активная реакция иммунной системы. Поэтому основная цель лечения – уменьшение чрезмерной активности «иммунных» клеток и продукции ими вредных для организма веществ.
РА может приводить к деформации и нарушению функции любых суставов, негативно влиять на работу многих жизненно важных органов и систем организма. Это системное воспалительное заболевание, которое поражает весь организм, а не только суставы. Прогрессирование болезни при отсутствии правильного лечения происходит быстро.
Каковы симптомы РА?
Первыми основными признаками болезни являются боль, припухлость и скованность суставов кистей (чаще симметричные), повышенная утомляемость, депрессия. Эти симптомы особенно выражены в утренние часы. Иногда беспокоят субфебрильная температура и похудание. У некоторых пациентов первыми могут поражаться суставы ног. Эти признаки РА легко спутать с симптомами других ревматических и неревматических заболеваний. Поэтому точный диагноз может установить только врач-ревматолог на основе детального клинического осмотра пациента, инструментального обследования и показателей лабораторных анализов. Существуют лабораторные нарушения, характерные для РА, которые позволяют заподозрить болезнь на самых ранних стадиях.
Что происходит, когда болезнь прогрессирует?
Это приводит к разрушению хряща и костей суставов, поражению сухожилий и мышц вокруг воспаленного сустава. Кроме того, РА нередко вызывает поражение жизненно важных внутренних органов и увеличивает вероятность развития других заболеваний, в первую очередь сердечно-сосудистой системы.
Что может помешать эффективному лечению?
Есть больные, которые с недоверием и предубеждением относятся к любой лекарственной терапии. Многие пациенты боятся нежелательных (побочных) эффектов препаратов. Нередко они вспоминают, что кто-то из родных или знакомых пострадал не от болезни, а от приема лекарств. Врач должен помочь преодолеть эти опасения. Во-первых, важно объяснить, что боязнь нежелательных эффектов обычно не обоснована, что при грамотном лечении их можно свести к минимуму. Во-вторых, пациент должен осознать, что прогрессирование РА в любом случае гораздо хуже, чем возникновение нежелательных эффектов лечения.
Есть больные, которые полагают, что они слишком заняты на работе, что им некогда постоянно наблюдаться и лечиться. В этом случае очень важно донести до больного простую мысль: запущенная болезнь может заставить его вообще прекратить профессиональную деятельность и даже привести к смерти из-за высокого риска развития сердечно-сосудистой патологии (инфаркт миокарда, инсульт) и других заболеваний.
Бывает, что больной впадает в панику и депрессию, узнав о своем диагнозе. Тогда врач должен, внимательно выслушав его, постараться объяснить, что своевременное грамотное лечение позволяет контролировать болезнь и избежать инвалидности.
Есть еще одна категория больных – те, кто любят запасаться множеством лекарств, ориентируясь на их рекламу (как правило, недобросовестную). Очень важно убедить таких пациентов, что самолечение «под руководством» рекламы может только навредить.
Как показывает практика, многие пациенты при возникновении первых симптомов артрита долго занимаются самолечением или обращаются к врачам других специальностей (терапевтам, хирургам, травматологам, неврологам). Поэтому установление диагноза, а следовательно, и назначение лечения затягиваются – иногда на год, а то и больше. За это время в воспалительный процесс могут быть вовлечены новые суставы, сформироваться необратимые изменения в них и, что самое неприятное, развиться устойчивость к терапии.
Самое важное, что должен всегда помнить пациент: при наличии боли и припухания суставов необходимо как можно скорее обратиться к ревматологу.
Медикаментозное лечение
Медикаментозная терапия является основным методом лечения РА. Другие методы лечения – физиотерапия, диета, лечебная физкультура – очень важны, но используются только как дополнительные и мало влияют на исход болезни. Основная цель медикаментозной терапии – затормозить и, возможно, остановить прогрессирование болезни, сохранить функцию суставов, уменьшить боль и улучшить качество жизни пациента. Возможность полного излечения пациента с достоверным РА маловероятна.
В настоящее время ревматологами Европы (EULAR) и России (Ассоциация ревматологов России) начата программа «Лечение до достижения цели» (Treat to target). Она основана на том, что у большинства больных, в первую очередь недавно заболевших, основной целью лечения должно быть достижение стойкой клинической ремиссии.
Основные принципы этой программы, которые должен знать каждый пациент, таковы:
1) лечение РА осуществляется врачом-ревматологом;
2) решение о характере терапии должно приниматься пациентом и врачом совместно;
3) наиболее важная задача лечения – максимально долго сохранить близкое к здоровью самочувствие больного. Это может быть достигнуто при контроле симптомов РА, таких как боль, воспаление, скованность, утомляемость. Для этого нужно подавить воспаление, вызывающее повреждение суставов и костей, сохранить их нормальную функцию;
4) эффективность лечения во многом зависит от регулярной оценки выраженности воспаления врачом, который при необходимости должен незамедлительно скорректировать терапию.
Что используется для лечения РА?
Для лечения РА используют комплекс препаратов. С одной стороны, это симптоматические лекарственные средства (нестероидные противовоспалительные препараты – НПВП – и глюкокортикоиды – ГК), с другой – препараты, влияющие на патогенез болезни: базисные противовоспалительные (БПВП) и генно-инженерные биологические (ГИБП) препараты.

Симптоматическое лечение
НПВП позволяют быстро добиться улучшения состояния больных благодаря обезболивающему и противовоспалительному действию. Это препараты «первого ряда» для симптоматической терапии боли. Следует помнить, что положительные (уменьшение боли) и нежелательные (поражение желудочно-кишечного тракта и др.) эффекты НПВП не зависят от способа введения. Доказано, что сочетание таблетированных форм НПВП с внутримышечным или ректальным введением не усиливает обезболивающий эффект терапии, а только увеличивает риск осложнений и категорически противопоказано.
До начала приема НПВП необходимо сообщить врачу, были ли раньше проблемы с желудком, двенадцатиперстной кишкой, и при необходимости по рекомендации врача сделать гастроскопию. При появлении нежелательных явлений (боль в животе, тошнота, послабление стула, отеки, головная боль, повышение артериального давления) надо сообщить об этом врачу, прекратив на время прием препарата.
В целом НПВП – важный компонент лечения РА для уменьшения боли и скованности в суставах. Наиболее часто применяются диклофенак, мелоксикам, кетопрофен, целекоксиб, нимесулид. После того как достигнуто полноценное улучшение на фоне терапии БПВП и ГИБП, надо стараться снизить дозу или даже отменить НПВП. Нередко пациенты самостоятельно начинают принимать НПВП и считают, что они неплохо помогают. Но важно понимать, что НПВП не влияют на исход болезни, а риск развития нежелательных эффектов при их приеме достаточно высок. Особенно это касается больных, которые уже страдают заболеваниями желудочно-кишечного тракта и сердечно-сосудистой системы, и пациентов пожилого возраста. У этой категории пациентов прием НПВП крайне нежелателен без консультации врача. Обязательно нужно ознакомиться с инструкцией к препарату и, если возникают вопросы, проконсультироваться с врачом для уточнения возможности его применения в каждом конкретном случае.
Быстрый противовоспалительный эффект могут давать ГК. Обычно эти препараты (преднизолон или метилпреднизолон) в низких дозах и на короткое время назначают при выраженном воспалении суставов. Но ГК требуют очень грамотного обращения (например, нельзя сразу прекращать их прием). Поэтому решение о назначении гормональной терапии принимается только индивидуально для каждого больного и только врачом-ревматологом.
Почему не рекомендуются длительный прием ГК в высоких и даже средних дозах (более 10 мг)?
Во-первых, у больного формируется зависимость от этих препаратов. Во-вторых, возможны серьезные нежелательные эффекты, такие как повышение артериального давления, уровня сахара, остеопороз и другие, которые могут ухудшать течение болезни и требуют специальной профилактики. В то же время внутрисуставное введение ГК – эффективный и безопасный вспомогательный метод лечения РА, но их введение не должно быть частым (не чаще одного введения в 3 мес).
Терапия БПВП
Симптоматическая терапия РА, конечно, очень важна, но повторим: она не может существенно повлиять на прогноз болезни. В основе лечения РА лежит применение БПВП. К ним относят большое число разнообразных лекарственных средств. Все БПВП объединяет способность подавлять «иммунное» воспаление, которое приводит к разрушение суставов при РА.
Согласно рекомендациям Ассоциации ревматологов России и EULAR, «золотым стандартом» лечения РА является метотрексат (МТ). Его с успехом в течение многих лет применяют более 80% пациентов, страдающих РА во всех странах мира. Это очень эффективный противовоспалительный препарат, который хорошо сочетается с другими лекарствами, применяемыми для лечения РА, и усиливает их действие. Именно поэтому его чаще всего назначают первым из всех БПВП в качестве единственного лекарственного средства (монотерапия). Следует понимать, что хотя МТ – мощный онкологический препарат, для лечения РА его применяют в очень низкой дозе (в десятки раз ниже, чем для лечении опухолей), которая тем не менее способна эффективно подавлять воспаление и не вызывать таких тяжелых нежелательных эффектов, как при онкологических заболеваниях. Не так давно в клиническую практику вошла подкожная форма МТ, которая у многих больных более эффективна, чем таблетированная, и значительно лучше переносится. Для снижения риска развития нежелательных реакций при лечении МТ необходим постоянный прием фолиевой кислоты. МТ – не только эффективный, но и очень удобный для больных препарат, его принимают один раз в неделю.
К эффективным препаратам относятся также лефлуномид, в меньшей степени сульфасалазин, но их рекомендуется назначать только пациентам, у которых имеются противопоказания для лечения МТ или нежелательные эффекты при его приеме. Еще один препарат – гидроксихлорохин – может применяться только в комбинации с МТ. Действие всех БПВП развивается постепенно (за 1,5–2 мес), но зато, как правило, бывает очень стойким. Для сохранения достигнутого улучшения эти препараты нужно принимать долго, при необходимости в течение всей жизни. В целом лечение хорошо переносятся, однако требует постоянного контроля, который позволит предупредить возможные осложнения. Для улучшения действия БПВП и снижения риска осложнений пациенты должны отказаться от курения и избыточного употребления алкоголя, контролировать массу тела.

ГИБП
Современные методы лечения РА связаны с применением так называемых ГИБП, которые представляют собой синтезированные белковые молекулы, мало отличающиеся от белков организма человека, полученные с помощью сложных молекулярнобиологических технологий. Они способны специфически воздействовать на процесс хронического воспаления. Все они применяются путем внутривенных или подкожных инъекций.
Показания для терапии ГИБП при РА:
1) достоверный РА с умеренной/высокой активностью;
2) неэффективность МТ (и других БПВП) в течение 6 мес и более либо непереносимость БПВП, которая не позволяет назначить эффективные дозы этих препаратов;
3) отсутствие противопоказаний, к которым относятся инфекции, очень тяжелые сопутствующие заболевания, беременность и др.
Необходимо отметить, что все ГИБП примерно одинаково эффективны и мало отличаются друг от друга с точки зрения нежелательных эффектов. Поэтому выбор того или иного ГИБП требует оценки очень многих факторов. Тем не менее необходимо иметь в виду, что наибольший опыт применения для лечения РА накоплен в отношении так называемых ингибиторов фактора некроза опухоли (ФНО) α, – инфликсимаба, адалимумаба, этанерцепта и других препаратов, которые обычно рекомендуется применять в комбинации с МТ или другими БПВП (например, лефлуномидом) при его недостаточной эффективности. Следует обратить внимание, что эффективность не только ингибиторов ФНОα, но и других ГИБП существенно выше в комбинации с МТ, чем при монотерапии этими препаратами.
Недавно появился новый таблетированный БПВП, по механизму действия напоминающий ГИБП, – тофацитиниб, который не уступает по эффективности этим препаратам. Однако опыт его при-
менения в клинической практике невелик и его реко-
мендуется использовать только при неэффективно-
сти БПВП и ГИБП. Еще раз напоминаем, что ГИБП
используют для лечения РА строго по показаниям!
«Подводные камни» лечения РА:
• не проводится контроль безопасности лечения (оценка самочувствия, контрольные анализы);
• пациент пропускает прием препарата;
• больной не знает, сколько нужно ждать эффекта и рано прерывает лечение;
• больной прекращает прием эффективного препарата при развитии неопасных нежелательных эффектов, вместо того чтобы временно прекратить прием или изменить дозу препарата;
• лечение на основе рекламы, по совету знакомых и т. д.;
• лечение привело к отличному результату (ремиссии) – и больной прекращает лечение.
• плохая приверженность лечению и регулярности приема препаратов, – как правило, прогрессирование или обострение заболевания.
Наблюдение за состоянием пациента и контроль безопасности лечения
Медикаментозное лечение РА может давать очень хорошие результаты, но требует тщательного контроля, который должен осуществлять квалифицированный ревматолог. Разработана целая система такого контроля. В начале лечения пациент должен посещать врача не реже одного раза в 1–3 мес. Помимо осмотра, назначаются анализы крови, наиболее часто в первые 6 мес лечения, когда требуются подбор эффективной дозы препарата и оценка риска нежелательных реакций. Ежегодно делаются рентгеновские снимки суставов для оценки прогрессирования болезни. Схема лечения по решению ревматолога может меняться. При этом чрезвычайно важны доверительные отношения между больным и врачом. После достижения хорошего эффекта терапии рекомендуется показываться ревматологу не реже одного раза в 6 мес.
Другая сторона контроля – оценка показателей безопасности лечения. Схема такого контроля зависит от того, какие препараты назначены больному. Например, при приеме МТ или лефлуномида нужно контролировать функцию печени, число кровяных клеток. При назначении ГИБП их внутривенное введение проводится в условиях специально оборудованного процедурного кабинета под наблюдением врача. Особое внимание уделяется диагностике латентной («молчащей») туберкулезной инфекции, для чего перед назначением терапии необходимо сделать реакцию Манту и рентгенографию легких. Обязательно определение маркеров инфекции вирусами гепатита В и С, носительство которых может быть (как и туберкулезная инфекция) абсолютным или относительным противопоказанием для назначения любого ГИБП.
К сожалению, во многих случаях пациенты с опаской относятся к лекарственной терапии. Нежелательные эффекты, связанные с приемом препаратов, действительно возможны. Но, во-первых, вероятность их развития относительно невелика. Во-вторых, для большинства препаратов система контроля хорошо разработана и позволяет свести к минимуму их возникновение и последствия. В-третьих, риск осложнений самого заболевания гораздо серьезнее, чем риск развития нежелательных эффектов лечения.
Итак, можно подвести некоторые итоги. Успеху лечения при РА могут способствовать многие факторы. Часть их зависит от врача. Это его квалификация, позволяющая рано распознать заболевание и незамедлительно начать лечение, умение контролировать ход лечения (оценка параметров тяжести и прогрессирования заболевания), поддержать и укрепить желание пациента лечиться. Не менее важны факторы, которые зависят от пациента – настрой на лечение (приверженность), доверие к медицинским работникам (врачам и медсестрам). И, конечно, одно из главных условий успеха терапии – строгое соблюдение пациентом рекомендаций, касающихся образа жизни и правил лечения тем или иным лекарством.
Профессор Р.М. Балабанова, ФГБУ «НИИР
им. В.А. Насоновой» РАМН
Наверное, хоть раз в жизни каждый слышал жалобу от пожилого человека: «Ох, ревматизм проклятый замучил совсем», и с ужасом рассматривал его (или ее) крючковатые пальцы с распухшими суставами. На самом деле это может быть ревматоидный артрит, который поражает суставы, и считать его болезнью стариков неправильно, эти недугом могут страдать молодые люди и даже дети. Больные жалуются на утреннюю скованность, чаще симметричную припухлость суставов и боль в суставах при движении, на обострения в осенне-весенний период — воспаленные суставы очень чувствительны к перемене погоды.
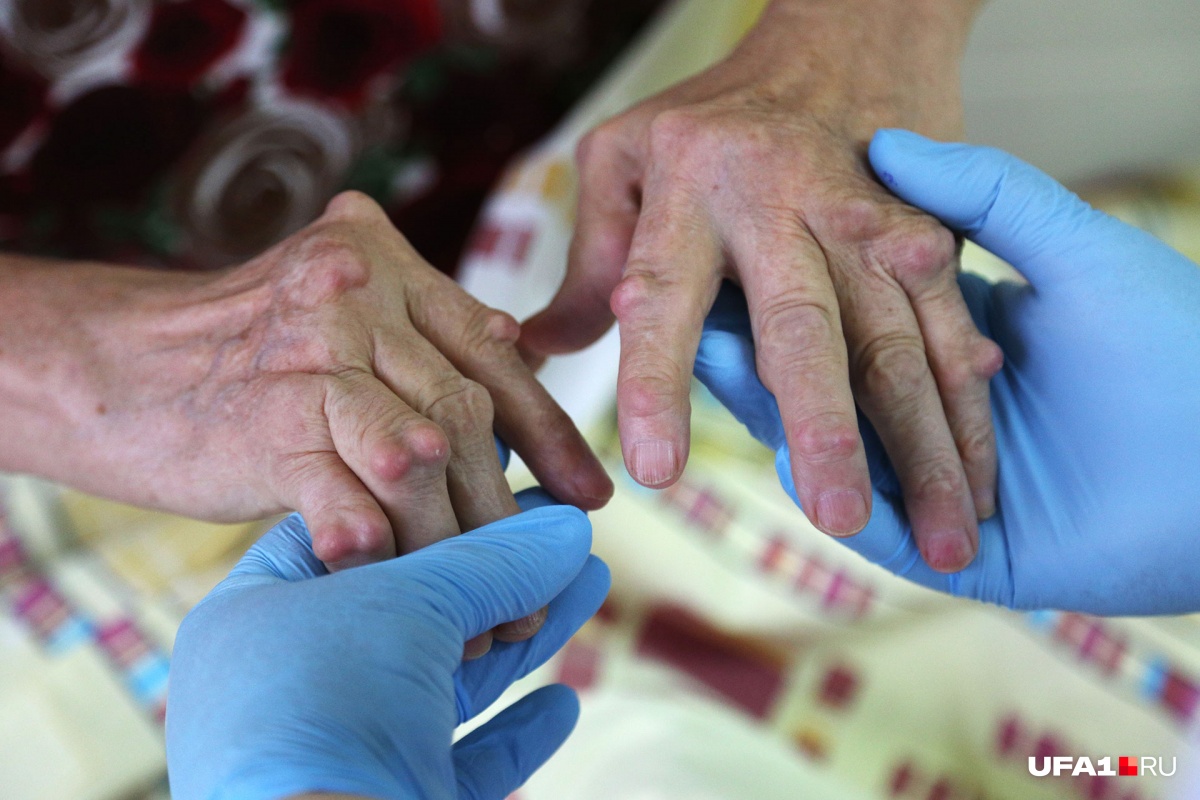
Врачам пока не удалось до конца выяснить, почему у человека внезапно начинают воспаляться суставы. Точно известно только то, что толчок к началу болезни дает сбой в иммунной системе. Провокационными факторами могут стать переохлаждение, стрессы, травмы суставов и инфекции.
Заместитель главного врача по лечебной работе больницы № 13 Уфы, врач-ревматолог высшей категории, к. м. н. Гузель Еникеева рассказала, как распознать болезнь, можно ли ее вылечить, и самое главное — возможно ли уберечься.

Что за хворь?
Ревматоидный артрит — это хроническое воспаление суставов, вызванное сбоем в работе иммунной системы, или так называемое аутоиммунное. Развивается болезнь постепенно и незаметно. Человек может хорошо себя чувствовать, вести привычный образ жизни, а тем временем в его организме уже появились антитела, вызывающие повреждение собственных тканей. Как только этих антител накапливается достаточно много, они начинают свою разрушительную деятельность — атакуют суставы и вызывают воспалительные реакции. Пораженные суставы постепенно деформируются и не могут нормально работать. Подвергаются поражению абсолютно все: локти, плечи, колени и даже суставы челюсти.
Что происходит?
Сустав защищает капсула, окруженная изнутри синовиальной оболочкой. Ее клетки — синовиоциты — вырабатывают жидкость, которая выполняет амортизационные и питательные функции для суставного хряща. При ревматоидном артрите очаг находится именно в синовиальной оболочке — она воспаляется, наполняется разными клетками иммунной системы, становится утолщенной, «рыхлой». Вскоре факторы воспаления выходят в синовиальную жидкость, и воспаляются все структуры сустава — он опухает, становится горячий, болезненный. Если процесс воспаления длится давно, формируется паннус — ткань из воспаленной синовиальной оболочки, он интенсивно растет, проникает из синовиальной ткани в хрящ и разрушает его. Постепенно хрящ исчезает, заменяясь грануляционной тканью и теряет подвижность.
Кто болеет?
Женщины болеют ревматоидным артритом в три раза чаще мужчин. Болезнь в среднем начинается в 40–55 лет, но она крайне коварна — от нее не застрахован ни пожилой человек, ни младенец.
Что вызывает артрит?
Спровоцировать запуск болезни могут вирусные инфекции, стресс, перенесенные тяжелые простудные заболевания, гормональная перестройка женского организма (беременность, роды, климакс). Имеет значение и наследственность. Однако истинную причину ревматоидного артрита нигде в мире еще не открыли.
Есть ли тревожные звоночки?
Развивается болезнь незаметно, но существуют так называемые ранние симптомы:
- утренняя скованность — после сна люди ощущают себя гораздо хуже, чем вечером, нужно подолгу расхаживаться;
- симметричная припухлость мелких суставов кистей и стоп;
- боль при рукопожатии, ее еще называют «положительный тест сжатия кисти»;
- невозможность сжать кисть в кулак;
- без насморка или кашля поднимается небольшая температура — до 37,2 °C;
- иногда появляется кожная сыпь.
Заметив у себя хотя бы один из симптомов, следует обратиться к участковому терапевту и начать обследоваться. С результатами анализов терапевт направит пациента к ревматологу для уточнения диагноза.

Что найдут в анализах
Правильно и своевременно поставить диагноз поможет иммунологический анализ крови. На наличие заболевания укажут увеличение скорости оседания эритроцитов, или, как говорят врачи, ускорение СОЭ, повышение ревматоидного фактора, С-реактивного белка, специалисты называют его СРБ. Редко, но бывает, что клинических проявлений артрита нет, человек чувствует себя здоровым, но при каком-то обследовании (например, диспансеризации) в анализах обнаруживаются повышенные показатели ревматоидного фактора. Таким пациентам мы рекомендуем раз в полгода консультироваться у ревматолога, внимательно следить за изменениями, происходящими в организме и даже записывать их в дневник, потому что заболевание может проявить себя в любой момент.

Диагноз «ревматоидный артрит» ставят, если есть стойкое, более шести недель, воспаление трех и более суставов и имеются специфичные изменения в анализах крови.
Разглядеть заболевание на ранних стадиях — 3–6 месяцев — с помощью рентгеновских снимков невозможно, изменения в суставах будут видны позже, на развернутой стадии болезни. Но, поверьте, ждать этого момента и затягивать с диагностикой не стоит — чем раньше начать лечение, тем лучше будет результат.
Возможно ли излечиться от ревматоидного артрита?
Это заболевание относится к хроническим. Мы, специалисты-ревматологи, к сожалению, никогда не говорим о полном и безвозвратном излечении. Но можно добиться стойкой ремиссии (затишья болезни), когда пациента достаточно долго ничего не будет беспокоить. Но достичь этого состояния можно только при регулярном приеме лекарственных препаратов.
Можно ли предотвратить болезнь?
Так как причина возникновения ревматоидного артрита неизвестна, сказать, от чего точно нужно беречься, сложно. Безусловно, нужно вести здоровый образ жизни, избавляться от вредных привычек, поддерживать нормальную массу тела и правильно питаться. Важно следить за гигиеной полости рта: воспаление опорного аппарата зубов, или пародонтит — фактор риска ревматоидного артрита.

Дорого ли лечиться?
При лечении артрита принимают симптоматические лекарства, которые снимают проявления (симптомы) болезни: боль и воспаление. Но предотвратить развитие болезни они не могут, поэтому здесь на помощь приходит агрессивное лечение, так называемыми базисными препаратами. Они по карману абсолютно всем.

Есть и современная терапия — биологические генно-инженерные препараты, их назначают при недостаточной эффективности или плохой переносимости базисных препаратов. Стоят они существенно дороже, но их можно получить за счет федерального бюджета. Есть такие препараты и в стационарах нескольких больниц города — № 13, РКБ им. Куватова, клинике БГМУ.
Помощниками в лечении ревматоидного артрита будут и физиотерапевтические методики — лазеротерапия, электрофорез, ультразвук, лечебная гимнастика, массаж. Они оказывают противовоспалительное действие и помогают восстановить потерянные функции суставов. Но для проведения процедур нужно обязательно получить назначение врача-ревматолога.

Помогут ли на курорте?
Во время обострения или при высокой активности заболевания санаторно-курортное лечение противопоказано. Ехать на курорт можно, если активность ревматоидного артрита у пациента минимальна или он находится в ремиссии. В Башкирии есть санатории, которые специализируются на лечении опорно-двигательного аппарата: «Янган-Тау», «Ассы», «Красноусольск», там помогут быстрее восстановить потерянные функции суставов. Хорошо воздействует и морская вода.
Наверное, хоть раз в жизни каждый слышал жалобу от пожилого человека: «Ох, ревматизм проклятый замучил совсем», и с ужасом рассматривал его (или ее) крючковатые пальцы с распухшими суставами. На самом деле это может быть ревматоидный артрит, который поражает суставы, и считать его болезнью стариков неправильно, эти недугом могут страдать молодые люди и даже дети. Больные жалуются на утреннюю скованность, чаще симметричную припухлость суставов и боль в суставах при движении, на обострения в осенне-весенний период — воспаленные суставы очень чувствительны к перемене погоды.

Врачам пока не удалось до конца выяснить, почему у человека внезапно начинают воспаляться суставы. Точно известно только то, что толчок к началу болезни дает сбой в иммунной системе. Провокационными факторами могут стать переохлаждение, стрессы, травмы суставов и инфекции.
Заместитель главного врача по лечебной работе больницы № 13 Уфы, врач-ревматолог высшей категории, к. м. н. Гузель Еникеева рассказала, как распознать болезнь, можно ли ее вылечить, и самое главное — возможно ли уберечься.

Что за хворь?
Ревматоидный артрит — это хроническое воспаление суставов, вызванное сбоем в работе иммунной системы, или так называемое аутоиммунное. Развивается болезнь постепенно и незаметно. Человек может хорошо себя чувствовать, вести привычный образ жизни, а тем временем в его организме уже появились антитела, вызывающие повреждение собственных тканей. Как только этих антител накапливается достаточно много, они начинают свою разрушительную деятельность — атакуют суставы и вызывают воспалительные реакции. Пораженные суставы постепенно деформируются и не могут нормально работать. Подвергаются поражению абсолютно все: локти, плечи, колени и даже суставы челюсти.

Что происходит?
Сустав защищает капсула, окруженная изнутри синовиальной оболочкой. Ее клетки — синовиоциты — вырабатывают жидкость, которая выполняет амортизационные и питательные функции для суставного хряща. При ревматоидном артрите очаг находится именно в синовиальной оболочке — она воспаляется, наполняется разными клетками иммунной системы, становится утолщенной, «рыхлой». Вскоре факторы воспаления выходят в синовиальную жидкость, и воспаляются все структуры сустава — он опухает, становится горячий, болезненный. Если процесс воспаления длится давно, формируется паннус — ткань из воспаленной синовиальной оболочки, он интенсивно растет, проникает из синовиальной ткани в хрящ и разрушает его. Постепенно хрящ исчезает, заменяясь грануляционной тканью и теряет подвижность.

Кто болеет?
Женщины болеют ревматоидным артритом в три раза чаще мужчин. Болезнь в среднем начинается в 40–55 лет, но она крайне коварна — от нее не застрахован ни пожилой человек, ни младенец.

Что вызывает артрит?
Спровоцировать запуск болезни могут вирусные инфекции, стресс, перенесенные тяжелые простудные заболевания, гормональная перестройка женского организма (беременность, роды, климакс). Имеет значение и наследственность. Однако истинную причину ревматоидного артрита нигде в мире еще не открыли.

Есть ли тревожные звоночки?
Развивается болезнь незаметно, но существуют так называемые ранние симптомы:
- утренняя скованность — после сна люди ощущают себя гораздо хуже, чем вечером, нужно подолгу расхаживаться;
- симметричная припухлость мелких суставов кистей и стоп;
- боль при рукопожатии, ее еще называют «положительный тест сжатия кисти»;
- невозможность сжать кисть в кулак;
- без насморка или кашля поднимается небольшая температура — до 37,2 °C;
- иногда появляется кожная сыпь.
Заметив у себя хотя бы один из симптомов, следует обратиться к участковому терапевту и начать обследоваться. С результатами анализов терапевт направит пациента к ревматологу для уточнения диагноза.

Что найдут в анализах
Правильно и своевременно поставить диагноз поможет иммунологический анализ крови. На наличие заболевания укажут увеличение скорости оседания эритроцитов, или, как говорят врачи, ускорение СОЭ, повышение ревматоидного фактора, С-реактивного белка, специалисты называют его СРБ. Редко, но бывает, что клинических проявлений артрита нет, человек чувствует себя здоровым, но при каком-то обследовании (например, диспансеризации) в анализах обнаруживаются повышенные показатели ревматоидного фактора. Таким пациентам мы рекомендуем раз в полгода консультироваться у ревматолога, внимательно следить за изменениями, происходящими в организме и даже записывать их в дневник, потому что заболевание может проявить себя в любой момент.

Диагноз «ревматоидный артрит» ставят, если есть стойкое, более шести недель, воспаление трех и более суставов и имеются специфичные изменения в анализах крови.
Разглядеть заболевание на ранних стадиях — 3–6 месяцев — с помощью рентгеновских снимков невозможно, изменения в суставах будут видны позже, на развернутой стадии болезни. Но, поверьте, ждать этого момента и затягивать с диагностикой не стоит — чем раньше начать лечение, тем лучше будет результат.
Возможно ли излечиться от ревматоидного артрита?
Это заболевание относится к хроническим. Мы, специалисты-ревматологи, к сожалению, никогда не говорим о полном и безвозвратном излечении. Но можно добиться стойкой ремиссии (затишья болезни), когда пациента достаточно долго ничего не будет беспокоить. Но достичь этого состояния можно только при регулярном приеме лекарственных препаратов.
Можно ли предотвратить болезнь?
Так как причина возникновения ревматоидного артрита неизвестна, сказать, от чего точно нужно беречься, сложно. Безусловно, нужно вести здоровый образ жизни, избавляться от вредных привычек, поддерживать нормальную массу тела и правильно питаться. Важно следить за гигиеной полости рта: воспаление опорного аппарата зубов, или пародонтит — фактор риска ревматоидного артрита.

Дорого ли лечиться?
При лечении артрита принимают симптоматические лекарства, которые снимают проявления (симптомы) болезни: боль и воспаление. Но предотвратить развитие болезни они не могут, поэтому здесь на помощь приходит агрессивное лечение, так называемыми базисными препаратами. Они по карману абсолютно всем.

Есть и современная терапия — биологические генно-инженерные препараты, их назначают при недостаточной эффективности или плохой переносимости базисных препаратов. Стоят они существенно дороже, но их можно получить за счет федерального бюджета. Есть такие препараты и в стационарах нескольких больниц города — № 13, РКБ им. Куватова, клинике БГМУ.
Помощниками в лечении ревматоидного артрита будут и физиотерапевтические методики — лазеротерапия, электрофорез, ультразвук, лечебная гимнастика, массаж. Они оказывают противовоспалительное действие и помогают восстановить потерянные функции суставов. Но для проведения процедур нужно обязательно получить назначение врача-ревматолога.

Помогут ли на курорте?
Во время обострения или при высокой активности заболевания санаторно-курортное лечение противопоказано. Ехать на курорт можно, если активность ревматоидного артрита у пациента минимальна или он находится в ремиссии. В Башкирии есть санатории, которые специализируются на лечении опорно-двигательного аппарата: «Янган-Тау», «Ассы», «Красноусольск», там помогут быстрее восстановить потерянные функции суставов. Хорошо воздействует и морская вода.

Ревматоидный артрит – это так называемое системное заболевание, которое поражает соединительную ткань организма, что влечет за собой массу негативных последствий. Сильно страдают небольшие суставы, которые разрушаются, меняют свои размеры и форму. Около 1% людей во всем мире страдает этой болезнью.
Сложность в том, что точных причин болезни пока никто не знает. Есть только комплекс моментов, которые способствуют развитию заболевания, поэтому и избежать его нельзя. Сама же болезнь приводит к утрате трудоспособности человека, сильно снижает качество его жизни.
Выявляют ревматоидный артрит в среднем в 30-35 лет, потом болезнь постепенно развивается и к пожилому возрасту максимально влияет на жизнь человека. Женщины страдают этим недугом в 3 раза чаще, чем мужчины.
Возможные причины проблемы
Медицинское сообщество предполагает, что на развитие болезни влияет сразу много факторов, а не какой-то один. К возможным причинам ревматоидного артрита относят:
- генетическую предрасположенность. Речь о том, что у человека на генетическом уровне заложена склонность к разным нарушениям в развитии иммунитета;
- некоторые возбудители инфекций. Тут есть несколько «кандидатов», но до конца исследователи этой проблемы пока не определились;
- совокупность спусковых механизмов: переохлаждения, гиперинсоляция, интоксикация, бактериальные инфекции, прием некоторых лекарств. К этой же группе относят нарушения работы щитовидной железы и даже стрессы.
Есть информация о том, что кормление грудью в течение двух лет – это фактор, который уменьшает риск появления заболевания (в среднем в два раза).
Симптомы
К симптомам ревматоидного артрита относят:
- скованность в утреннее время. То есть во время пробуждения и в течение часа после сна человек не может двигаться активно, в привычном для себя режиме – бывает сложно выполнить даже простые действия, например, переложить подушку, одеяло;
- боли в суставах, которые могут повторяться с разной периодичностью. Если суставы прощупывать, то боль усиливается. При развитии болезни проявляется сниженная подвижность суставов. Температура кожи в области сгибов может быть выше, чем на остальных участках кожи;
- наличие ревматоидных узелков. Плотные подкожные образования прощупываются в области суставов;
- общее плохое самочувствие. Оно может проявляться снижением аппетита, беспричинной потерей веса, постоянным чувством усталости.
При агрессивном течении заболевания и длительном периоде болезни могут повреждаться другие внутренние органы, что встречается не так часто.
Формы артрита

Заболевание в чистом виде предполагает, что поражаются только суставы, без воздействия на другие органы. Если речь о болезни с системными проявлениями, то в этом случае аутоиммунные процессы отражаются на сердце, легких, почках, нервной и других системах. Развитие заболевания связано с отложением в органах белка патологического типа.
Может выявить диагностика ревматоидного артрита и другие дополнительные заболевания. Он иногда сочетается с остеоартрозом, ревматизмом.
Есть и так называемый ювенильный вариант болезни – это тяжелая форма заболевания, которой страдают дети и подростки. Она тоже может захватывать только суставы или суставы вместе со внутренними органами.
Разновидности болезни в зависимости от течения
Медленно прогрессирующий ревматоидный артрит предполагает, что болезнь развивается долгие годы, постепенно поражая суставы. Сами сочленения страдают не очень сильно. Здесь помогает лечение и можно сохранить довольно комфортный уровень жизни.
Быстро прогрессирующий тип характеризуется частыми и сильными обострениями, повреждения суставов сильные, лечение помогает слабо. Качество жизни человека ухудшается ощутимо.
Самый простой и легкий тип для пациента – болезнь без заметного прогрессирования. С ней можно прожить до глубокой старости, не особенно страдая от симптомов.
Степени развития
От степени зависит то, насколько проявляется недостаточность опорно-двигательного аппарата. Выделяют 4 ступени с учетом нулевой:
- нулевая. Пациент самостоятельно себя обслуживает, его жизнь практически не меняется;
- первая. За счет проблем с суставами пациенту доступны не все движения. Некоторые виды профессиональной деятельности уже исключены;
- вторая. На этой стадии человек утрачивает профессиональную трудоспособность;
- третья. Самая сложная степень предполагает, что у пациента нет возможности самостоятельно обслуживать себя даже в бытовом плане на сто процентов.
Очевидно, что при комбинации с другими заболеваниями ситуация на каждой стадии значительно осложняется.
Диагностика
Для диагностики ревматоидного артрита используют разные методы:
- лабораторные. Они предполагают иммунологические, биохимические исследования и изучение общего анализа крови;
- инструментальные. Пункция сустава, радиоизотопное исследование, рентген – это распространенные варианты диагностики;
- биопсия. Она тоже относится к инструментальным, но вынесена отдельно, поскольку из всех перечисленных решений применяется наиболее редко.
Начинается диагностика с приема у врача и обследования. Для записи на консультацию необходимо обращаться к ревматологу.
Лечение в Москве

Для тех форм, когда лечение ревматоидного артрита может дать хороший результат, используют целый набор разных медикаментов:
- противовоспалительные нестероидные препараты;
- базисные препараты. Их изготавливают на основе нескольких действующих компонентов;
- гормональные вещества. В данном случае используют глюкокортикоиды в разных видах: таблетки, мази, средства для введения путем инъекций;
- биологические агенты: моноклональные антитела, регуляторы дифференцировки лимфоцитов и т.д.
Дополнительно к основному лечению пациентам предлагаются физиотерапевтические процедуры, прохождение лечебной гимнастики (только в момент ремиссии). Обязательно назначается профилактика остеопороза. А еще ревматоидный артрит, если он сильно снижает качество жизни, может предполагать хирургическую коррекцию «сложных» суставов.
Профилактика осложнений
Если симптомы ревматоидного артрита были выявлены на ранней стадии, то своевременное лечение во многих ситуациях позволяет значительно затормозить патологические процессы и избежать осложнений. К эффективному лечению следует добавить и такие профилактические меры:
- ведение здорового образа жизни. Пациентам рекомендована и специальная диета;
- отказ от вредных привычек;
- регулярная физическая активность без чрезмерных нагрузок;
- повышенное внимание к лечению других заболеваний – даже обычных простуд.
Такая профилактика ревматоидного артрита дает хороший шанс на то, что человек сможет прожить жизнь в довольно комфортных условиях.
Вопросы-ответы по теме
Чем артрит отличается от ревматоидного артрита?
Артрит – это собирательное название заболеваний суставов. Под ним подразумевают и характерные симптомы других болезней. Ревматоидный артрит – это конкретный диагноз и опасное заболевание, требующее обязательного лечения.
Можно ли вылечить заболевание навсегда?
Это хроническое заболевание, которое нельзя вылечить навсегда и полностью. Но можно при помощи лечения довольно долго держать его в ремиссии или значительно снизить количество, интенсивность обострений.
Можно ли загорать при ревматоидном артрите?
Поскольку чрезмерная инсоляция является одним из спусковых механизмов при развитии этой болезни, очевидно, что загорать при таком диагнозе недопустимо – осложнения ревматоидного артрита не заставят себя ждать. Важно прислушиваться ко всем рекомендациям врачей, чтобы болезнь проявляла себя минимально.
Читайте также:

