Заеды при стрептодермии лечение
Обновлено: 24.04.2024
Пиодермия (от греч. pýon - гной и греч. dérma - кожа) - гнойное поражение кожи, возникающее в результате внедрения в неё гноеродных кокков. Одна из наиболее распространённых кожных болезней.
Что провоцирует / Причины Пиодермии:
Возбудители пиодермий - стафилококки и стрептококки. По этиологическому принципу различают стафилодермии и стрептодермии, которые в свою очередь подразделяются на поверхностные и глубокие.
Патогенез (что происходит?) во время Пиодермии:
Патогенез пиодермий сложен. В патогенезе важную роль играют эндогенные нарушения (сахарный диабет, болезни крови, отклонения в витаминном обмене, желудочно-кишечные расстройства, ожирение, заболевания печени, невропатии и др.), экзогенные воздействия (микротравмы, потертости, охлаждение, перегревание, загрязнение кожи, неполноценное питание и др.) и длительное лечение кортикостероидами и цитостатиками.
Симптомы Пиодермии:
Стафилодермии. Различают следующие разновидности стафилодермий: остиофолликулит, фолликулит, сикоз, эпидемическую пузырчатку новорожденных (поверхностные стафилодермии), фурункул, карбункул и гидраденит (глубокие стафилодермии).
Остиофолликулит - расположенная в устье волосяного фолликула небольшая пустула с плотной покрышкой, из центра которой выстоит волос; по периферии пустула окаймлена узким ободком гиперемии. При распространении нагноения в глубь фолликула остиофолликулит трансформируется в фолликулит, который клинически отличается от первого наличием инфильтрата в виде воспалительного узелка, расположенного вокруг волоса. Остиофолликулиты и фолликулиты могут быть единичными и множественными. Они локализуются на любом участке кожного покрова, где имеются длинные или хорошо развитые пушковые волосы. При инволюции образуется гнойная корочка, по отпадении которой обнаруживается синюшно-розовое пятно, со временем исчезающее.
Стафилококковый сикоз - множественные, кучно расположенные на синюшно-красной и инфильтрированной коже обычно подбородка и верхней губы остмофолликулиты и фолликулиты, находящиеся на различных стадиях эволюции и склонные к длительному, порой многолетнему, рецидивирующему течению.
Эпидемическая пузырчатка новорожденных - высококонтагиозное острое заболевание, поражающее новорожденных в первые 7-10 дней жизни. Характеризуется многочисленными пузырями различной величины с прозрачным или мутным содержимым и тонкой дряблой покрышкой. Поражается весь кожный покров, за исключением ладоней и подошв. Пузыри частью подсыхают с образованием тонких корок или, продолжая увеличиваться в размерах, сливаются друг с другом и вскрываются, приводя к формированию эрозивных поверхностей, иногда захватывающих всю кожу (эксфолиативный дерматит Риттера). Возможно вовлечение в процесс слизистых оболочек. Могут присоединяться общие явления, порой тяжелые, приводящие к летальному исходу.
Фурункул - гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей; клинически представляет собой островоспалительный узел с пустулой на верхушке. При вскрытии обнажается некротический стержень, по отторжении которого образуется язва, заживающая рубцом. Субъективно - боль. Фурункулы могут быть одиночными и множественными, течение их - острым и хроническим. Иногда присоединяются лимфадениты и лимфангиты, лихорадка. При локализации на лице, особенно в носогубном треугольнике, возможны менингеальные осложнения.
Карбункул - плотный глубокий инфильтрат багрово-красного цвета с явлениями резко выраженного перифокального отека, возникающий в результате некротически-гнойного воспаления кожи и подкожной жировой клетчатки. Через образующиеся отверстия выделяется густой гной, смешанный с кровью. По отторжении некротических масс образуется глубокая язва, заживающая грубым рубцом. Субъективно - мучительные боли. Общее состояние, как правило, нарушено. Карбункулы возникают у ослабленных и истощенных лиц на затылке, спине и пояснице. Крайне опасны карбункулы лица.
Гидраденит - гнойное воспаление апокринных потовых желез. В коже (обычно подкрыльцовых впадин) формируется островоспалительный узел, при вскрытии которого выделяется гной. Впоследствии процесс подвергается рубцеванию. Отмечается болезненность. Возможны общие нарушения, особенно при множественных гидраденитах, образующих массивные конгломераты. Гидраденит чаще встречается у полных женщин, страдающих потливостью.
Стрептодермии. Основным морфологическим элементом стрептодермий является фликтена - полость в эпидермисе с тонкой и дряблой покрышкой, заполненная серозно-гнойным или гнойным содержимым, расположенная на гладкой коже и не связанная с сально-волосяным фолликулом. Различают стрептококковое импетиго, буллезное импетиго и вульгарную эктиму.
Стрептококковое импетиго - контагиозное заболевание, поражающее детей и молодых женщин. Характеризуется высыпанием фликтен, окаймленных ободком гиперемии. Нередко покрышка фликтен разрывается с образованием поверхностных эрозий розово-красного цвета, отделяющих обильный экссудат. Экссудат, как и содержимое фликтен, быстро подсыхает с образованием медово-желтых корок, по отпадении которых обнаруживаются розовые пятна, вскоре исчезающие. При прогрессировании фликтены становятся множественными, могут сливаться в обширные очаги, покрытые массивными корками. Отмечается умеренный зуд или легкое жжение. Общее состояние обычно не нарушается. Процесс локализуется на любом участке кожи, чаще на лице, в частности в углах рта в виде трещины (заеда); иногда фликтена подковообразно охватывает ноготь (околоногтевое импетиго). При присоединении стафилококковой инфекции образуются янтарно-желтые пустулы, быстро подсыхающие в толстые рыхлые серозно-гнойные корки, иногда с примесью крови - возникает вульгарное импетиго, отличающееся большой контагиозностью, поражением обширных участков кожи, присоединением фолликулитов, фурункулов и лимфаденитов.
Буллезное импетиго - наиболее тяжелый вариант стрептококкового импетиго; развивается обычно у взрослых на стопах, голенях и кистях. Отличается крупными напряженными пузырями, имеющими серозный или серозно-кровянистый экссудат и толстую покрышку. Кожа вокруг них воспалена. Могут присоединяться лимфангиты, лимфадениты, общие нарушения, изменения в гемограммах.
Вульгарная эктима - единственная глубокая форма стрептодермии; развивается чаще у взрослых на голенях, ягодицах, бедрах и туловище. Возникает крупная глубоко расположенная фликтена с гнойным или гнойно-геморрагическим содержимым, подсыхающим в толстую корку, под которой обнаруживается язва. Заживление поверхностным, реже втянутым рубцом. Количество эктим варьирует от единичных до множественных. У ослабленных лиц они приобретают затяжное течение.
Прогноздля излечения при острых формах, как правило, благоприятный, при хронических, особенно протекающих на фоне тяжелых общих заболеваний, может быть плохим.
Диагностика Пиодермии:
Анамнез и клинические проявления помогают установить диагноз.
Лабораторная диагностика
Параклинические исследования: клинический анализ крови, общий анализ мочи, комплекс серологических реакций на сифилис.
Микробиологические исследования: исследование гноя из очагов поражения с выделением культуры и определением чувствительности к антибиотикам
Иммунологические исследования: определение популяций и субпопуляций Т- и В-лимфоцитов, сывороточных IgA, IgM, IgG и др.
Гистологические исследования.
Рекомендуется также консультация терапевта, эндокринолога, невропатолога.
Визуальные методы диагностики. Определяются более или менее распространенные гнойничковые элементы на коже.
Пиодермии требуют дифференциальной диагностики с сифилисом, васкулитами, туберкулезом, лейшманиозом, трихофитией, опухолями.
Лечение Пиодермии:
Лечение пиодермий этиологическое, патогенетическое, симптоматическое; начинают с выбора антибиотиков на основании данных бактериологического исследования и теста на чувствительность к ним, при необходимости на фоне терапии сопутствующих заболеваний. Антибиотики первого поколения или высокоэффективные полусинтетические пенициллины и цефалоспорины 3 поколений при одних и тех же нозологических формах применяют в зависимости от вида чувствительности и возбудителя.
При остром течении заболевания антибиотики следует назначать не менее 5-7 дней, при хроническом – 7-14 дней.
В лечении пиодермий используют тетрациклины (тетрациклин, доксициклин, метациклин), аминогликозиды, макролиды, линкомицин, рифампицин, фузидин и др.
В лечении больных хронической пиодермией, особенно тяжелой (язвенно-вегетирующая, гангренозная формы), невозможно обойтись без препаратов, воздействующих на микроциркуляцию крови. В качестве ангиопротекторов чаще используют актовегин по 5 мл внутривенно ежедневно, трентал, теоникол, никотинат натрия. Из гепатопротекторов целесообразно назначать силибор, солизим, нигедазу по 1 таблетке 3 раза в день в течение 3 нед, эссенциале форте и др.
Показаны витамины группы В (В6, B12), поливитамины и поливитаминные препараты с микроэлементами.
При лечении хронических пиодермий, особенно глубоких (хроническая язвенная, язвенно-вегетирующая, гангpенозная формы), назначают кортикостероидные препараты и цитостатики. Кортикостероиды (преднизолон) назначают в дозе 15-20 мг/сут в течение 15-20 дней с последующим снижением дозы каждые 3-5 дней до полной отмены. При гангренозной пиодермии дозы кортикостероидов значительно выше – 40-60 мг/сут. Из цитостатиков предпочтение отдается метотрексату, который вводят по 50 мг 1 раз в неделю внутримышечно (2-3 инъекции на курс).
Средства специфической иммунотерапии: вакцина стафилококковая лечебная, бесклеточная сухая стафилококковая вакцина.
Иммунокорригирующие средства после антибиотикотерапии назначают тем больным, у которых ремиссия короче 3 мес, желательно после определения показателей иммунитета и чувствительности к иммуномодулирующим препаратам in vitro.
Повторные курсы иммунокорректоров проводят с учетом показателей иммунограммы или гемограммы, если исследование количества популяций и субпопуляций лимфоцитов невозможно.
Иммуномодуляторы назначают, если лимфоцитов менее 1000 в 1 мкл крови (менее 19%) и эозинофилы отсутствуют.
В комплексном лечении больных хронической пиодермией используют широкий спектр иммунокорригирующих препаратов (тактивин, тимоген, тимоптин, тималин, миелопид, ликопид, рузам).
Возможно чрескожное облучение крови гелий-неоновым лазером с использованием аппарата УЛФ-01 (длина волны 0,632 МКМ). Световод накладывают на область проекции кубитальной вены. Мощность на выходе световода 17 мВт, экспозиция 20-30 мин. Процедуры назначают ежедневно, на курс 15 процедур.
Наружное лечение пиодермий. При язвенных дефектах удаляют корки, некротические участки ткани, гной, промывают гнойные очаги асептическими растворами (фурацилин 1:5000, 1% раствор борной кислоты, 1% раствор танина), затем используют аэрозоль гелевина, 1% раствор диоксидина, 2% раствор хлоргексидина биглюконата. При воспалительной инфильтрации в очагах на фурункулы, карбункулы, гидрадениты накладывают ихтиол с димексидом (1:1), трипсин, химопсин, химотрипсин для отторжения некротических участков ткани и гноя. На пораженные очаги 2-3 раза в день накладывают повязку, пропитанную томицидом, или пасту с 5% указанного средства.
При пиодермиях рекомендовано полноценное питание с ограничением углеводов.
Профилактика Пиодермии:
Гигиенический общий режим, полноценное и регулярное питание, занятия физкультурой и спортом. Лечение общих заболеваний. Предупреждение и немедленная обработка микротравм. Соблюдение правил личной гигиены. Изоляция детей, больных стрептококковым и вульгарным импетиго, из коллективов. Своевременное лечение начальных проявлений.
Первичная профилактика пиодермий включает систематические осмотры лиц, подверженных частым микротравмам, применение на производстве пленкообразующих защитных растворов и паст, своевременную обработку микротравм, оборудование рабочих мест, отвечающее санитарно-гигиеническим нормам, и др.
Вторичная профилактика пиодермий предусматривает регулярную диспансеризацию больных с различными формами пиодермии и противорецидивное лечение: повторные курсы витаминотерапии и ультрафиолетового облучения 2 раза в год, санирование очагов хронической инфекции, санирование зева и носоглотки.
К каким докторам следует обращаться если у Вас Пиодермия:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пиодермии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Хроническая диффузная стрептодермия – это рецидивирующее рассеянное воспаление кожи кокковой этиологии. Первичными элементами являются плоские буллы, появляющиеся на фоне отёчной эритемы, сливающиеся, образующие крупные очаги с неровными краями. Серозно-гнойные пузыри эрозируются, покрываются корками, рядом появляются новые. Кожа диффузно инфильтрируется. Диагностируют заболевание на основании клиники, микроскопии соскобов и бактериологии мазков с очага поражения. Лечение предполагает улучшение трофики, санацию очагов инфекции. Буллы вскрывают, накладывают влажно-высыхающие антисептические повязки, применяют витаминотерапию и средства, улучшающие периферическое кровообращение.
МКБ-10
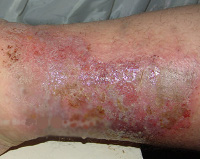
Общие сведения
Хроническая диффузная стрептодермия – хроническая поверхностная кокковая инфекция кожных покровов с диффузной инфильтрацией кожи. Особенностью патологии является её излюбленная локализация вокруг незаживающих язв или в местах постоянной травматизации кожи. Заболевание не имеет возрастных, гендерных и сезонных рамок, неэндемично. Точные данные о структуре заболеваемости хронической диффузной стрептодермией отсутствуют, поскольку данная патология в ряде случаев расценивается как экзема или следствие трофических нарушений.
В отечественной дерматологии экземоподобными дерматозами занимался выдающийся представитель петербургской школы кожных болезней профессор С.Т. Павлов. Он первым описал посттравматическую хроническую диффузную стрептодермию, трансформирующуюся в экзему на фоне незаживающей язвы. Он же доказал, что длительно существующий очаг кокковой инфекции в виде хронической диффузной стрептодермии почти в 90% случаев приводит к сенсибилизации дермы и трансформации в микробную экзему. Актуальность проблемы на современном этапе связана с необходимостью своевременной и точной диагностики хронической диффузной стрептодермии при сосудистых заболеваниях нижних конечностей, сопровождающихся выраженными трофическими нарушениями.

Причины
Причиной заболевания является стрептококковая или стрепто-стафилококковая интервенция кожи. Провоцирующими факторами хронической диффузной стрептодермии считают варикоз, тромбофлебит, нерациональную раздражающую терапию.
Патогенез
Механизм возникновения хронической диффузной стрептодермии обусловлен трофическими нарушениями. При первом варианте развития основную роль играет длительное нарушение местного кровообращения. Из-за образования эрозивно-язвенного участка инфицированной кожи возникает ишемия дермы, вызванная спазмом сосудов в результате патогенного действия микробов на их стенку и развитием воспаления. Повреждённые артерии тромбируются, что создаёт дополнительные препятствия локальному кровотоку. Воспаленные ткани вокруг очага хронической диффузной стрептодермии компрессионно сдавливают близлежащие сосуды, а образовавшиеся коллатерали способствуют перераспределению крови, что усугубляет ишемию поражённого участка, нарушает трофику кожи.
Второй вариант развития хронической диффузной стрептодермии связан с гипоксией тканей дермы. Кислородное голодание – следствие ишемии, но не только. Гипоксия дермы развивается в результате инфекционного повреждения ферментов внутриклеточных митохондрий. В результате клетки теряют способность усваивать кислород.
Третий вариант возникновения хронической диффузной стрептодермии – возникновение обменных нарушений. В этом случае воспаление в дерме развивается из-за активации Т-лимфоцитов иммунной системы, что ведёт к усилению клеточной пролиферации с целью восстановления целостности кожных покровов. Для этого, прежде всего, требуется белок – основной строительный материал дермы. Поэтому доставка в кожу белков, жиров и углеводов, обеспечивающих нормальный клеточный метаболизм, меняет свои пропорции в пользу белковой составляющей. Обменный баланс нарушается, а вслед за ним и трофика тканей.
Замедлять метаболизм способно переохлаждение кожи. Кроме того, трофика дермы при хронической диффузной стрептодермии меняется в результате нарушения иннервации кожи. Чаще всего это происходит при ущемлении расположенных в коже многочисленных нервных окончаний рубцами, формирующимися на месте язв.
Симптомы
Заболевание начинается с высыпания серозно-гнойных булл небольших размеров на фоне отёчной и гиперемированной кожи в ответ на действие стрептококковой и стрепто-стафилококковой флоры. При этом нарушаются защитно-барьерные функции кожи, что позволяет микробам закрепиться на поверхности эпидермиса или проникнуть вглубь дермы. Сила ответной реакции организма зависит от состояния иммунной системы пациента, вирулентности кокков, их количества.
Образовавшиеся буллы вскрываются, обнажают эрозивную поверхность, покрывающуюся серозными или серозно-гнойными корками, начинают шелушиться. При хронической диффузной стрептодермии первичные элементы обладают тенденцией к слиянию, поэтому в местах типичной локализации патологического процесса (на нижних конечностях) достаточно быстро возникают крупные очаги с нечёткими контурами, окружённые по периметру отслаивающимся эпидермисом.
Высыпания сопровождаются продромой и неинтенсивным зудом. Цикл существования первичных элементов – 10-12 дней. Рядом с инволюционирующими образованиями появляются свежие, присоединяется мокнутие. Течение хронической диффузной стрептодермии приобретает рецидивирующий характер, кожа диффузно инфильтрируется. В процесс вовлекаются волосяные фолликулы и железистый аппарат дермы, развиваются остиофолликулиты.
С течением времени очаги растут по периферии, регионарные лимфоузлы увеличиваются. На одних участках кожного покрова начинается стихание процесса, появляется крупнопластинчатое шелушение, в соседних очагах возникают мелкоточечные эрозии с серозным наполнением на фоне яркой эритемы, что свидетельствует о сенсибилизации кожи и начале трансформации хронической диффузной стрептодермии в экзему.
Диагностика
Диагностику патологии осуществляет врач-дерматолог на основании анамнеза и клинической симптоматики. Для уточнения диагноза и проведения дифференциальной диагностики выполняют:
- микроскопию соскоба с очага поражения;
- бактериологический посев отделяемого из эпицентра воспаления для определения чувствительности к антибиотикам.
Патогистология констатирует отсутствие рогового и зернистого слоя эпидермиса, чередующееся с явлениями паракератоза, лимфоцитарный инфильтрат. Хроническую диффузную стрептодермию дифференцируют с экземой, атопическим дерматитом, пиодермиями.
Лечение хронической диффузной стрептодермии
Лечение заключается во вскрытии булл и их дезинфекции. Осуществляют перевязки. Местно применяют рассасывающие серные мази, при их неэффективности иногда используют рентгенотерапию. Показано УФО. Внутрь назначают витамины, сосудорасширяющие средства, препараты, улучшающие трофику. Рекомендуется консультация сосудистого хирурга.
Прогноз и профилактика
Прогноз хронической диффузной стрептодермии относительно благоприятный. Профилактика состоит в соблюдении правил личной гигиены и регулярном уходе за кожей.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Заедами принято называть трещины в уголках рта, возникающие при поражении слизистых оболочек полости рта и губ и переходящие на кожу. Заеды – это разговорный термин, в медицинской среде подобные нарушения целостности кожи и слизистых называются ангулярным хейлитом, ангулитом, ангулярным стоматитом, угловым стоматитом, щелевидным импетиго.
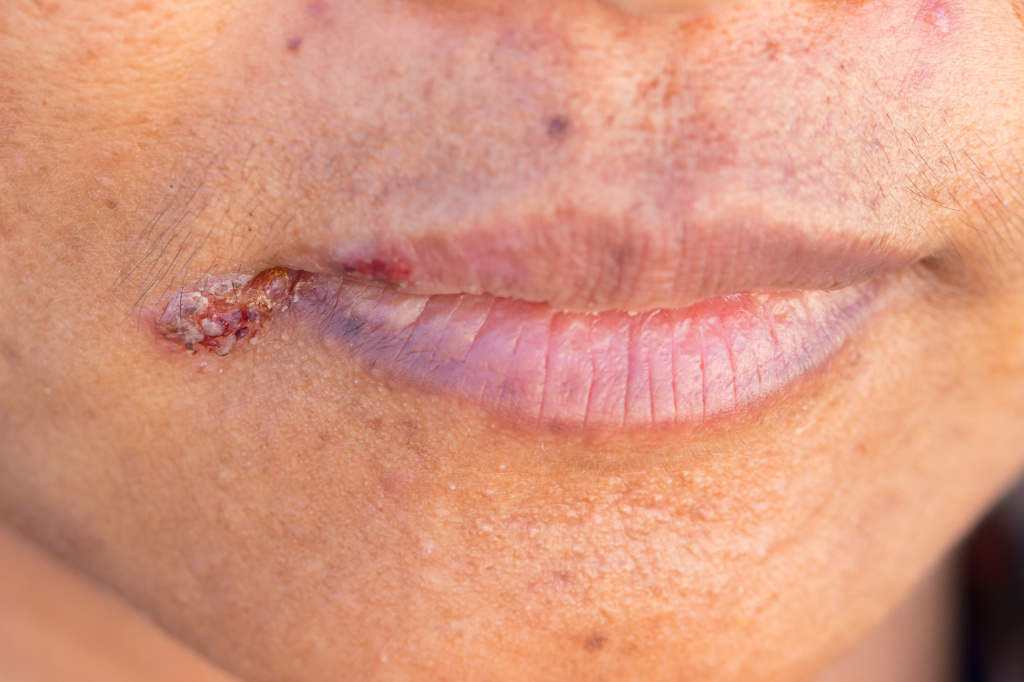
Заеды вначале проявляются покраснением кожи в уголках рта, шелушением, после чего возникают трещинки и кровоточивость. В особенно запущенных случаях могут появляться язвочки и пузыри. Для заед характерна болезненность, зуд или жжение в уголках губ при попытке широко открыть рот (например, при зевоте), разговоре и даже приеме пищи.
У многих пациентов заеды становятся хроническими или рецидивирующими. Главная опасность ангулярного стоматита в том, что заеды являются воротами для проникновения в организм различных инфекций.
Разновидности заед
Кандидозные заеды – грибковое поражение кожи уголков губ.
Стрептококковые заеды – бактериальное поражение кожи уголков губ.
Заеды смешанной этиологии – одновременное грибковое и бактериальное поражение кожи уголков губ.
По течению различают:
Острые заеды – обычно являются дерматологическим дефектом кожи, а не симптомом другого заболевания, хорошо поддаются лечению, не рецидивируют.
Хронические заеды имеют длительное, рецидивирующее течение с формированием глубоких трещин. Могут сигнализировать о снижении иммунитета.
Заеды могут быть с одной или с обеих сторон рта.
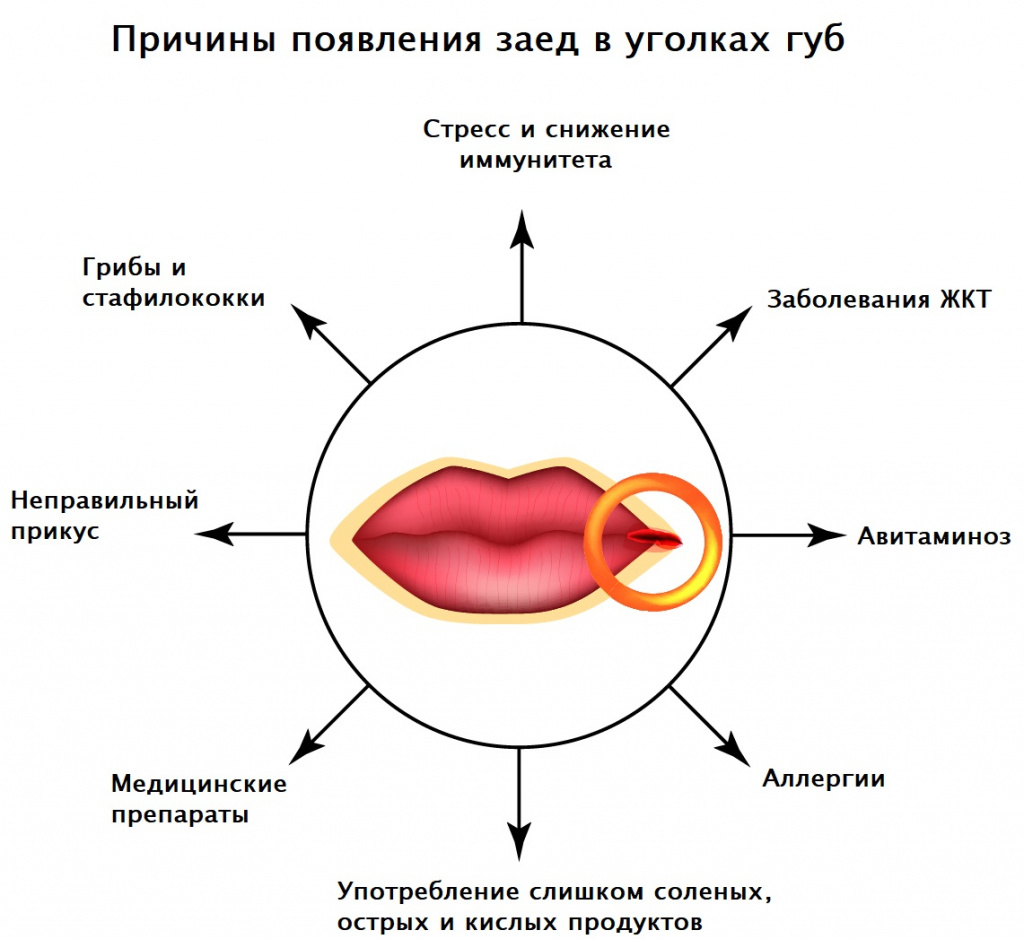
Возможные причины заед в углах рта
Самая частая причина неприятных трещинок в углах рта - размножение условно-патогенной микрофлоры полости рта при снижении иммунитета в осенне-весенний период. Главными возбудителями являются стрептококки и грибы Candida.
В норме эти микроорганизмы в небольшом количестве присутствуют на коже, но при сниженном иммунитете в сочетании с микротравмами и недостаточной личной гигиеной они проникают в кожу, вызывая воспалительный процесс. К факторам, способствующим прогрессированию воспаления, относят сахарный диабет, различные заболевания кожи, резкую смену климата, посещение общественных бань, использование чужих полотенец и других средств личной гигиены, травмирование кожи вокруг рта путем выдавливания прыщей, расчесов, порезов во время бритья, ношение съемного зубного протеза.
Если причиной заед являются стрептококки, то после появления красноты образуются пузыри с гнойным содержимым (фликтены), которые быстро лопаются и оставляют за собой щелевидные трещины. Заживают они долго с образованием корочек. Пациентов беспокоит сильный зуд, невозможность безболезненно открыть рот, слюнотечение. Заболевание может сопровождаться длительным насморком.
В случае грибкового (кандидозного) поражения в уголках рта появляются эрозии и трещины, окруженные беловатыми точками (слущенными клетками эпителия). Иногда трещина покрыта беловатым налетом, который легко и безболезненно отделяется. Пузыри с гнойным содержимым и корки не образуются.
Распространены случаи возникновения ангулярного хейлита после длительного курса антибактериальной, цитостатической терапии или лечения глюкокортикостероидными гормонами.
При каких заболеваниях могут появиться заеды в уголках рта?
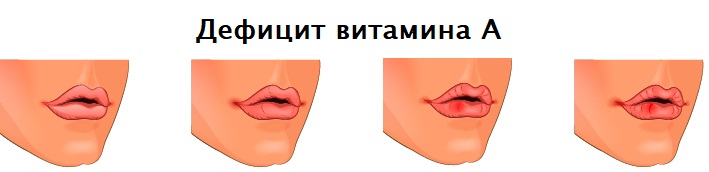
Заеды в углах рта могут возникать при железодефицитной анемии, кожных патологиях (псориазе, атопическом дерматите, стрептококковых поражениях кожи), сахарном диабете, недостатке витамина А и витаминов группы В, аллергических реакциях на косметические средства или средства личной гигиены (например, зубные пасты), иммунодефицитных состояниях (в том числе ВИЧ-инфекции), язвенной болезни желудка и двенадцатиперстной кишки, эрозивном гастрите, геморрое.
Ангулярный стоматит следует дифференцировать с сифилисом и туберкулезом, которые могут быть схожи по своим симптомам на одном из этапов развития инфекции. При сифилисе формируется эрозия, покрытая серовато-белым налетом, часто она безболезненная и имеет уплотнение в своем основании. У больных туберкулезом общее состояние тяжелое, язва болезненная, ее края подрыты.
К каким врачам обращаться при появлении заед?
Важно помнить, что заеды, особенно хронические и рецидивирующие, могут быть симптомом серьезного заболевания, поэтому необходимо проконсультироваться со специалистом.
С ангулярным стоматитом можно обратиться к врачу-терапевту , педиатру, дерматологу , стоматологу.
Диагностика и обследование
Для постановки точного диагноза необходимо обследование, которое обычно включает:
-
соскоб с поверхности эрозии (бактериологическое исследование показывает причину заед в случае присутствия стрептококков или грибов);
Определение ДНК Streptococcus species в соскобе эпителиальных клеток со слизистой оболочки ротоглотки методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени». Стрептококки могут вызывать различные по локализации и степени тяжести инфекции у человека. Они.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Заедами принято называть трещины в уголках рта, возникающие при поражении слизистых оболочек полости рта и губ и переходящие на кожу. Заеды – это разговорный термин, в медицинской среде подобные нарушения целостности кожи и слизистых называются ангулярным хейлитом, ангулитом, ангулярным стоматитом, угловым стоматитом, щелевидным импетиго.

Заеды вначале проявляются покраснением кожи в уголках рта, шелушением, после чего возникают трещинки и кровоточивость. В особенно запущенных случаях могут появляться язвочки и пузыри. Для заед характерна болезненность, зуд или жжение в уголках губ при попытке широко открыть рот (например, при зевоте), разговоре и даже приеме пищи.
У многих пациентов заеды становятся хроническими или рецидивирующими. Главная опасность ангулярного стоматита в том, что заеды являются воротами для проникновения в организм различных инфекций.
Разновидности заед
Кандидозные заеды – грибковое поражение кожи уголков губ.
Стрептококковые заеды – бактериальное поражение кожи уголков губ.
Заеды смешанной этиологии – одновременное грибковое и бактериальное поражение кожи уголков губ.
По течению различают:
Острые заеды – обычно являются дерматологическим дефектом кожи, а не симптомом другого заболевания, хорошо поддаются лечению, не рецидивируют.
Хронические заеды имеют длительное, рецидивирующее течение с формированием глубоких трещин. Могут сигнализировать о снижении иммунитета.
Заеды могут быть с одной или с обеих сторон рта.
Возможные причины заед в углах рта
Самая частая причина неприятных трещинок в углах рта - размножение условно-патогенной микрофлоры полости рта при снижении иммунитета в осенне-весенний период. Главными возбудителями являются стрептококки и грибы Candida.

В норме эти микроорганизмы в небольшом количестве присутствуют на коже, но при сниженном иммунитете в сочетании с микротравмами и недостаточной личной гигиеной они проникают в кожу, вызывая воспалительный процесс. К факторам, способствующим прогрессированию воспаления, относят сахарный диабет, различные заболевания кожи, резкую смену климата, посещение общественных бань, использование чужих полотенец и других средств личной гигиены, травмирование кожи вокруг рта путем выдавливания прыщей, расчесов, порезов во время бритья, ношение съемного зубного протеза.
Если причиной заед являются стрептококки, то после появления красноты образуются пузыри с гнойным содержимым (фликтены), которые быстро лопаются и оставляют за собой щелевидные трещины. Заживают они долго с образованием корочек. Пациентов беспокоит сильный зуд, невозможность безболезненно открыть рот, слюнотечение. Заболевание может сопровождаться длительным насморком.
В случае грибкового (кандидозного) поражения в уголках рта появляются эрозии и трещины, окруженные беловатыми точками (слущенными клетками эпителия). Иногда трещина покрыта беловатым налетом, который легко и безболезненно отделяется. Пузыри с гнойным содержимым и корки не образуются.
Распространены случаи возникновения ангулярного хейлита после длительного курса антибактериальной, цитостатической терапии или лечения глюкокортикостероидными гормонами.

При каких заболеваниях могут появиться заеды в уголках рта?
Заеды в углах рта могут возникать при железодефицитной анемии, кожных патологиях (псориазе, атопическом дерматите, стрептококковых поражениях кожи), сахарном диабете, недостатке витамина А и витаминов группы В, аллергических реакциях на косметические средства или средства личной гигиены (например, зубные пасты), иммунодефицитных состояниях (в том числе ВИЧ-инфекции), язвенной болезни желудка и двенадцатиперстной кишки, эрозивном гастрите, геморрое.

Ангулярный стоматит следует дифференцировать с сифилисом и туберкулезом, которые могут быть схожи по своим симптомам на одном из этапов развития инфекции. При сифилисе формируется эрозия, покрытая серовато-белым налетом, часто она безболезненная и имеет уплотнение в своем основании. У больных туберкулезом общее состояние тяжелое, язва болезненная, ее края подрыты.
К каким врачам обращаться при появлении заед?
Важно помнить, что заеды, особенно хронические и рецидивирующие, могут быть симптомом серьезного заболевания, поэтому необходимо проконсультироваться со специалистом.
С ангулярным стоматитом можно обратиться к врачу-терапевту , педиатру, дерматологу , стоматологу.
Диагностика и обследование
Для постановки точного диагноза необходимо обследование, которое обычно включает:
-
соскоб с поверхности эрозии (бактериологическое исследование показывает причину заед в случае присутствия стрептококков или грибов);
Определение ДНК Streptococcus species в соскобе эпителиальных клеток со слизистой оболочки ротоглотки методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени». Стрептококки могут вызывать различные по локализации и степени тяжести инфекции у человека. Они.
Обычно стрептодермия, представляющая собой пузырьки и покраснения на коже, поражает маленьких детей, но и старшие пациенты вынуждены сталкиваться с этой болезнью. Поэтому необходимо знать, как выбирать правильное лекарство для терапии взрослых.

Какие препараты помогают от стрептодермии?
Лечение стрептодермии у взрослых или подростков старшего возраста проходит относительно безболезненно. Это обусловлено тем, что им можно назначать препараты всех видов, в том числе антибиотики в виде мазей и таблеток. Обычно используется базовая комплексная терапия, которая включает в себя пероральные, местные лекарства, а также антибиотики.
Перед выбором медикамента надо определить разновидность стрептодермии, существуют заеды, паронихия и импетиго.
Пероральные лекарства снимают неприятные ощущения и восстанавливают иммунитет. Местные препараты, то есть мази или гели, ускоряют действие антибиотиков, капсул и таблеток.

Они также устраняют неприятные на вид корки, которыми сопровождается заболевание на всех его этапах. Что касается антибиотиков, их основной эффект заключается в борьбе с инфекцией. Но важно, чтобы лекарство было выбрано правильно, то есть учитывало особенности спровоцировавшего болезнь микроорганизма. Поэтому следует прислушиваться к советам лечащего врача.
Часто выбор докторов падает на препараты, которые контролируют размножение стрептококков, гонококков, менингококков.
Также можно принимать гормональные мази и покупать фармацевтические средства для снятия зуда. Но первые используются только в исключительно тяжелых случаях, а вторые назначаются исключительно в рамках симптоматического лечения. Иногда медикаментозная терапия поддерживается дополнительными процедурами.

К примеру, назначают ультрафиолетовое излучение. А адепты народной медицины делают ванночки, промывают пятна специальными травяными растворами. Но рассчитывать исключительно на процедуры не следует: они оказывают только вспомогательный эффект.
Список лучших медикаментов
Склонность взрослых людей самостоятельно выбирать препараты может сыграть с ними злую шутку. Если стрептодермия долго не будет лечиться, инфекция окончательно закрепится в организме. Это значит, что болезнь может перейти в хроническую форму. Тогда пузырьки и пятна на щеках, на торсе, на руках или ногах будут беспокоить человека на регулярной основе.
Особенно вероятно развитие хронической формы у лиц с варикозом, сахарным диабетом, заболеваниями кровеносных сосудов.
Мы не рекомендуем выбирать препарат без учета мнения профессионального врача-дерматолога с лицензией на медицинскую деятельность — иногда в дело пытаются вмешаться шарлатаны и целители.

Их методы могут вызвать острые побочные реакции у аллергиков. Но следует знать, какие лекарства наверняка помогут при терапии от стрептококковой инфекции:
Разумеется, препаратов из таблицы не хватит для полного восстановления кожных покровов при стрептодермии. Параллельно с их использованием нужно мазать корки дезинфицирующими средствами. Рекомендуется делать повязки с Банеоцином или Левомеколем на места эрозий. Еще можно протирать больные участки во время их смены борным спиртом или смазывать фукорцином. Но следует разобраться в особенностях препаратов из указанного выше списка. Именно они и отвечают за лечение болезни, а не за купирование симптомов или создание неблагоприятных условий для стрептококковой инфекции.

Анаферон
Анафероном называют эффективное пероральное фармацевтическое средство, которое помогает при ОРВИ, гриппе и прочих заболеваниях бронхиального характера, при осложнениях от простуд, герпетической инфекции в хроническом состоянии. Его выписывают при терапии людей с иммунодефицитами, а также в рамках комплексного лечения от бактериальных инфекций. Именно благодаря последней функции он подходит тем, кто страдает от стрептодермии. Преимущество лекарства в том, что оно подходит как детям и подросткам, так и взрослым. Надо помнить о его характеристиках:
- производится в виде сублингвальных таблеток;
- в зависимости от тяжести поражения принимают от трех до шести таблеток в сутки;
- препарат обойдется в 236-367 российских рублей.

Среди противопоказаний к использованию Анаферона — беременность, лактация или индивидуальная чувствительность к любым компонентам состава. При приеме у тех, кто не входит в описанные категории пациентов, побочные реакции проявляются редко. Но возможны легкие аллергии или боли в голове, которые проходят буквально за несколько суток.
Тавегил
Тавегил отлично справляется с лечением аллергических и псевдоаллергических заболеваний. Он оказывает защиту организма во время переливания крови, введении контрастных веществ. Также лекарство снимает ангионевротический отек и помогает как дополнительное средство при борьбе с анафилактическим шоком. Тавегил способствует снятию воспаления и припухлости рядом с очагами поражения стрептодермией, улучшает кровообращение и, соответственно, сокращает сроки лечения. Он подходит при стрептодермии с любым расположением, в том числе на носу и на лице. Краткие данные о Тавегиле таковы:
- выпускается в форме раствора для внутривенного и внутримышечного введения или в форме таблеток;
- в день взрослые должны получать по два миллиграмма или по два миллилитра в зависимости от разновидности;

Тавегил запрещен детям до года, людям с гиперчувствительностью, беременным и кормящим женщинам. Опасно давать его параллельно с приемом ингибиторов МАО, при непереносимости фруктозы или болезнях дыхательных путей. Часто тех, кто использует Тавегил при лечении дерматологических заболеваний, преследуют слабость, сонливость, седативный эффект, отдышка и острое ощущение усталости даже после долгого сна. Поэтому Тавегил не рекомендуют тем, чья профессиональная деятельность связана с высоким уровнем умственной нагрузки или вниманием.
Амоксиклав
Амоксиклав помогает при болезнях инфекционно-воспалительного характера. Причем они могут проявляться во всех системах органов, лекарство все равно помогает устранить симптомы и разрушить клеточную структуру возбудителей. При стрептодермии этот антибиотик снижает популяцию возбудителя в крови больного. Помните, что:
- распространяется медикамент в аптеках в виде таблеток и порошка для разведения суспензии;
- предельная доза для взрослого пациента составляет шесть грамм, но она должна корректироваться по показаниям;

Нельзя назначать Амоксиклав при лимфолейкозе, инфекционном мононуклеозе, желтухе или перенесенных ранее заболеваниях печени. Он представляет опасность при высокой чувствительности к препаратам из пенициллиновой группы или при непереносимости компонентов. При приеме данного антибиотика есть риск столкнуться со следующими побочными эффектами: с зудом, с отсутствием чувства голода, со рвотой и тошнотой, с диареей, крапивницей, отеками конечностей. Тем не менее, вероятность возникновения таких симптомов при правильной дозировке минимальна.
Азитромицин
Азитромицин вне зависимости от формы выпуска используется при лечении инфекций органов дыхательной системы, мягких тканей и кожи. Он способствует устранению скарлатины, боррелиоза, заболеваний двенадцатиперстной кишки и желудка, которые провоцируются Helicobacter pylori. Благодаря применению от недели этот препарат почти полностью уничтожает стрептококковые инфекции в крови больного. Так как возбудителя больше нет, мокнущие от выделений корки и пузырьки начинают постепенно пропадать. Не забывайте об особенностях Азитромицина:
-
препарат реализуется в виде капсул и таблеток с перевариваемой оболочкой;

Лекарство противопоказано при непереносимости макролидных антибиотиков. Оно не усваивается теми, кто страдает от тяжелых патологий печени и почек. Также препарат не используется в педиатрии. Наиболее часто встречаемые побочные действия от применения Азитромицина — диарея, снижение концентрации внимания, слабость, боли в голове или настоящие мигрени. Примерно в 1% случаев возникают судороги, крапивница, светочувствительность, обостряются зафиксированные ранее хронические заболевания. Обычно побочные эффекты преследуют тех, кто употребляет дозировку больше нормы.

Серная мазь
Серная мазь выписывается дерматологами часто. Она стоит недорого, но умудряется помогать при большей части кожных заболеваний. Стандартные показания к применению — псориаз, лишай, себорея, акне, чесотка, микозы разного характера и сикоз. Лечение стрептодермии у взрослых мазью на основе серы также возможно: она препятствует появлению осложнений, заживляет наружные проявления болезни. Но, перед ее использованием в домашних условиях, нужно вспомнить о некоторых характеристиках. И, что главное, о графике нанесения на пораженные зоны кожных покровов:
-
производится исключительно в виде густой желтоватой мази;

Противопоказания к применению основываются на том, что сера — то есть основной компонент мази — обладает заметным раздражающим действием. У пациентов с чувствительной кожей отмечают опухоли, крапивницу, увеличение красных пятен. Поэтому не рекомендуется назначать Серную мазь, если больной склонен к аллергическим реакциям или не достиг трех лет.
Цинковая мазь
Показания к использованию Цинковой мази в медицинской практике — небольшие солнечные или термические ожоги, дерматиты, опрелости, царапины, экземы. Также лекарство помогает при лечении акне и мелких высыпаний на лице. При стрептодермии это лекарство способствует заживлению и безболезненному исчезновению пузырьков. А если на их месте уже сформировались сухие корки, обработка Цинковой мазью поможет быстрее свести их с кожи. Плюс мази в том, что ее можно использовать где угодно, в том числе в волосах. Необходимо помнить о характеристике этого фармацевтического средства:
-
выпускается только в виде густой мази в баночках от 10 до 25 миллилитров;

Применение Цинковой мази запрещено при гиперчувствительности к компонентам медикамента, при гнойных заболеваниях, которые проявляются неподалеку от места обработки. К потенциальным побочным эффектам относят кожный зуд, гиперемию, временное покраснение кожи или раздражение. Надо опасаться попадания средства на слизистые и в глаза.
Очевидно, что вероятность передозировки мазью ничтожна. Но если по какой-то причине она попала в рот или внутрь, у больного возникнут диарея, рвота или даже продолжительные судороги. Единого способа вылечиться нет, поэтому требуется срочная симптоматическая терапия и вмешательство врачей. Возможно, даже скорой помощи.

Выводы о лечении стрептодермии
Лечение стрептодермии ведется не только местно. Нужно обрабатывать пораженные болезнью места и параллельно с этим принимать необходимые лекарства внутрь. Обычно используются антибиотики, мази быстрого местного действия и таблетки, повышающие иммунитет или снимающие воспаление с очагов заболевания. Иногда к ним добавляют процедуры, народные методы или повязки с антисептическими мазями. В любом случае, важно, чтобы терапию контролировал врач. Самолечение и неправильный подбор препаратов может привести к обострению болезни или ее переходу в хроническую форму.
Читайте также:

