Высыпания на слизистой при вирусных инфекциях
Обновлено: 26.04.2024
Стрепококковые поражения ротоглотки. Причины высыпаний на ротоглотке пациента
В случаях скарлатины слизистая оболочка мягкого неба ярко гиперемирована («пылающая»), выражена ангина. После очищения от налета обычно на 3—4-й день от начала болезни язык становится «малиновым». Характерны бледный носогубный треугольник на гипере-мированном лице, мелкоточечная сыпь на теле, пластинчатое шелушение на ладонях и подошвах.
В последнее время в связи с ослаблением санитарного контроля, особенно в коммерческих пунктах общественного питания и при грубом нарушении элементарной гигиены, участились пищевые токсикоинфекции стрептококковой этиологии. Они отличаются, помимо развития острого гастроэнтерита, протекающего с болью в животе, болью в горле, усиливающейся при глотании, изменениями в глотке можно видеть гиперемию, отек слизистых оболочек, ангину Нередко эти заболевания носят групповой характер и иногда отличаются тяжелым молниеносным септическим течением с летальным исходом.
При ротавирусной инфекции, помимо остро, а иногда бурно развивающегося гастроэнтерита, начинающегося нередко с диареи и последующего присоединения рвоты, также появляются очень характерные изменения в ротоглотке. Слизистая оболочка ее гиперемирована, язычок отечен. На мягком небе зернистость, иногда энантема. Клиническая картина при ротавирусной инфекции в целом сходна с таковой при других острых кишечных инфекциях (холера, сальмонеллез, эшерихиоз), но при них не наблюдается изменений в ротоглотке .
При некоторых вирусных инфекциях на слизистой оболочке мягкого неба и задней стенке глотки возможны петехиальные высыпания (геморрагические лихорадки, тяжелые формы вирусных гепатитов). Эти изменения сочетаются обычно с универсальным геморрагическим синдромом (ДВС-синдром). Разнообразные по характеру поражения слизистой оболочки ротоглотки - петехиальные, герпетические, кандидозные и другие - наблюдаются при ВИЧ-инфекции.
Кандидозные поражения слизистых оболочек ротоглотки являются наиболее частыми осложнениями антибиотикотерапии. Они обычно сочетаются с поражением всей слизистой оболочки рта. На миндалинах, реже на дужках и, как правило, на слизистой оболочке полости рта, принимающей темно-красную окраску, появляются точечные белесоватые налеты, которые, сливаясь, образуют беловато-сероватые пленки. В тяжелых случаях при удалении пленок обнажается эрозированная кровоточащая поверхность. В большинстве случаев боль при глотании отсутствует, температура не повышается, регионарные ЛУ не увеличиваются. При поражении гортани появляются охриплость, афония, затруднение дыхания. Возможно сочетание поражения слизистой оболочки с кожными и висцеральными формами: бронхолегочной, кишечной и кандидозным сепсисом.
Энантемы на слизистой мягкого неба могут быть при кори, ветряной оспе, москитной лихорадке, сыпном тифе (энантема Розенберга).
Изменения в ротоглотке встречаются и при некоторых острых кишечных инфекциях Так, при брюшном тифе нередко с первых дней заболевания наблюдаются набухание и покраснение миндалин. Оно может быть столь выражено, что говорят даже о тифозной ангине (А.Ф. Билибин). На 2-й неделе брюшного тифа в отдельных случаях наблюдается язвенная ангина Дюге: на миндалинах и дужках появляются небольшие изъязвления без налетов. Изменениям в ротоглотке сопутствуют обложенный язык (края и кончик языка свободны от налетов), розеолезная сыпь, увеличение печени и селезенки, вздутие живота, лихорадка различных типов.
У многих больных многоформной экссудативной эритемой также поражаются слизистые оболочки, но в сочетании с поражением наружных половых органов Болезненные кровоточащие эрозии появляются на слизистой оболочке глотки, гортани, носа, полости рта, мочеиспускательного канала. Болезнь может рецидивировать и сопровождаться новыми высыпаниями, которые протекают тяжелее, чем предыдущие.
Сочетанные поражения слизистой оболочки ротоглотки, кожи и других органов наблюдаются при ряде хронических инфекций: сифилисе, туберкулезе, проказе. У некоторых больных сифилисом и туберкулезом поражение ротоглотки может быть единственным клиническим проявлением болезни.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 3.
Рис. 1. Классификация экзантем
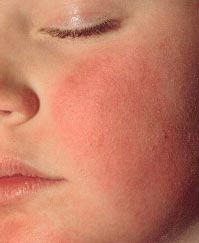
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
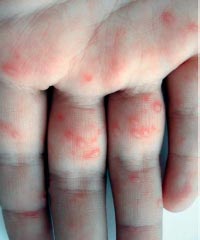
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
По данным ВОЗ заболевания, передаваемые вирусом герпеса, занимают 2-е место (15,8%) после гриппа (35,8%) как причина смерти от вирусных инфекций.
На территории России и в странах СНГ от хронической герпетической инфекции страдает не менее 22 миллионов человек [5]. Среди вирусных инфекций, поражающих генитальные органы, герпетическая инфекция встречается наиболее часто. Этому возбудителю принадлежит преобладающая роль в этиологии спонтанных абортов и преждевременных родов, в нарушении эмбрио- и органогенеза, врожденной патологии новорожденных.
Почти треть населения Земли поражена герпетической инфекцией и у 50% из них ежегодно наблюдаются рецидивы заболевания, так как иммунитета против этой вирусной инфекции нет. Имеются данные, что к 5 летнему возрасту около 60% детей уже инфицировано вирусом герпеса, а к 15 годам - почти 90% детей и подростков. Большинство людей являются пожизненными вирусоносителями. Причем в 85-99% случаев первичная инфекция у них протекает бессимптомно и только в 1-15% - в виде системной инфекции.
При обследовании студентов одного из колледжей США у 1-4% лиц были выявлены антитела к вирусу простого герпеса 1 и 2 типов; среди студентов университета - у 9%; лиц, посещающих клинику по планированию семьи - 22%, среди беременных женщин (не имеющих в анамнезе генитальный герпес) - 32% и лиц, посещающих клинику по поводу лечения заболеваний, передаваемых половым путем - в 46% случаев (Frenkel М., 1993).
Под герпетической инфекцией понимают болезни, характеризующиеся высыпаниями на коже, и/или слизистых оболочках в виде сгруппированных на отечно-эритематозном основании пузырьков и протекающие с поражением внутренних органов.
Этиология: герпес вирусы - "ползучие" ДНК, содержащие вирусы размером 150-300 нм.
Классификация:
Группа вирусов герпеса включает следующие подгруппы:
1. Вирус простого герпеса (ВПГ) - herpes simplex:
1.1. ВПГ 1 типа (ВПГ-1) клинически проявляется в виде герпеса губ, полости рта, глаз, генитального герпеса.
1.2. ВПГ 2 типа (ВПГ-2) - генитальный герпес и генерализованный герпес новорожденных.
2. V. Varicella Zoster - ветряная оспа и опоясывающий герпес (лишай).
3. Вирус Эпштейна-Барра - инфекционный мононуклеоз и лимфома Беркета.
4. Цитомегаловирус (ЦМВ) - цитомегалия.
Вирус простого герпеса.
Воротами инфекции являются губы, кожа, слизистые оболочки (в том числе и глаз). После инфицирования ВПГ-инфекция восходит по периферическим нервам до ганглиев, где и сохраняется пожизненно. Латентная герпетическая инфекция ВПГ-1 персистирует в ганглии тройничного нерва, а ВПГ-2 - в ганглии крестцового сплетения. При активации вирус распространяется по нерву к первоначальному очагу поражения [1].
Считается, что распространение герпетической инфекции поддерживается не цепочкой непрерывных заражений, а периодической активацией латентной инфекции, переходящей в клинически выраженные формы под влиянием факторов, снижающих функционирование иммунной системы (грипп, переохлаждение, лечение иммунодепрессантами, стресс и др.)
ВПГ-1.
Пути передачи: от больного человека здоровому при прямом контакте (чаще через поцелуй), воздушно-капельный, через предметы обихода, трансплацентарный, фекально-оральный и половой. ВПГ-1 можно выделить из слюны у 2-2,5% внешне здоровых лиц. Около 5% здоровых людей имеют вирус простого герпеса во рту, носоглотке, слезной жидкости, а иногда в спинномозговой жидкости и выделяют с фекалиями.
Герпес губ.
Клинически проявляется в виде группы пузырьков 1-3 мм в диаметре, расположенных на отечном гиперемированном основании. Пузырьки заполнены серозным содержимым и сгруппированы вокруг рта, на губах, крыльях носа. Иногда наблюдается распространенная герпетическая сыпь на коже рук, ягодиц.
Заболевание склонно к рецидивированию. Появление сыпи зачастую сочетается с головной болью, недомоганием, субфебрилитетом, чувством жжения, покалывания, зуда. Регрессируя, пузырьки ссыхаются с образованием корочки, либо вскрываются с образованием эрозий. Выздоровление наступает через 7-10 дней.
Лечение: мази ацикловир, зовиракс, госсипол, теброфеновая, а при корочках - тетрациклиновая или эритромициновая мазь.
Герпес полости рта протекает в виде герпетического стоматита и проявляется высыпаниями на слизистой оболочке полости рта в виде везикул, которые вскрываются с образованием эрозий с серовато-белым налетом (афтозный стоматит).
Лечение: обработка слизистых полости рта 0,1% раствором 5-йод-дезоксиуридина (керицид), таблетки ацикловир 200 мг 5 раз в сутки в течение 5 дней.
Герпес глаз протекает в виде кератитов (поверхностных или глубоких). Заболевание склонно к длительному рецидивирующему течению. Болезнь часто приводит к стойкому помутнению роговицы и снижению остроты зрения. Самыми опасными осложнениями являются: перфорация роговицы, эндофтальмит, повышение внутриглазного давления, развитие катаракты.
Лечение: таблетки ацикловир 200 мг 5 раз в сутки в течение 5 дней; закапывание раствора человеческого лейкоцитарного интерферона на конъюнктиву глаз, иммуностимуляторы.
ВПГ-2, генитальный герпес.
Основной путь передачи - половой. Заражение обычно происходит в том случае, когда у партнера, являющегося источником инфекции, наблюдается рецидивирование инфекции. Наряду с выраженными формами заболевания больше распространены асимптомные и не диагностируемые генитальные заболевания, обусловленные ВПГ-2. Такие больные становятся резервуаром и носителями вирусной инфекции, заражая других. Так, среди взрослого населения США их насчитывается 65-80% [1]. Асимптоматическое выявление ВПГ более определяется у женщин, чем у мужчин и более типично для ВПГ-2, чем ВПГ-1 [9].
Клиника.
1. Первичный генитальный герпес у лиц, не имевших контакта с ВПГ, характеризуется генитальными и экстра генитальными поражениями. Чаще всего процесс протекает на больших и малых половых губах, слизистой влагалища и шейки матки, в области балано-препуционной бороздки, крайней плоти, слизистой головки полового члена и мочеиспускательного канала [7]. После скрытого периода, длящегося от 1 до 5 дней, появляются боль, зуд в местах поражения, выделения. У 60% больных наблюдается повышение температуры, головные и мышечные боли, в 23% случаев - увеличение паховых и бедренных лимфоузлов. На пораженных участках возникают мелкие, 1-3 мм в диаметре серозные пузырьки, сидящие на гиперемированном основании. Вначале прозрачное, содержимое пузырьков становится мутным, гноевидным. Вскрываются пузырьки с образованием ярко-красной эрозии, покрываясь тонкой корочкой, которая по мере эпителизации отпадает. Заживление происходит без рубцов, но остается временная гиперемия или пигментация. Средняя продолжительность местных проявлений 10-12 дней.
Поражение мочеиспускательного канала начинается внезапно с выделения слизи в виде "утренней капли", почти бесцветной. Больные жалуются на расстройство мочеиспускания, боли, чувство жара, иногда зуда или жжения в области наружных гениталий [9]. Через 1-2 недели симптомы исчезают, но у большинства больных возникают рецидивы болезни с интервалами от нескольких недель до нескольких лет.
2. Вторичный генитальный герпес протекает легче, и выздоровление наступает быстрее. Высыпанных элементов мало. Рецидивы при ВПГ-2 проявляются раньше и чаще, чем при ВПГ-1.
Анализ сывороток различных групп населения показал очень высокое содержание антител против ВПГ-2 у пациентов с инвазивной карциномой шейки матки (в 83% случаев, против 20% в контрольной). Врачи должны более тщательно обследовать больных с герпетической инфекцией гениталий, как на вирусное, так и злокачественное заболевание шейки матки [4].
Вторичный генитальный герпес способствует возникновению рака головки полового члена.
Лечение: зависит от формы и периода заболевания.
При первичном генитальном герпесе местно 5% мазь или крем ацикловир, таблетки ацикловир по 200 мг 5 раз в день в течение 5 дней или внутривенное введение ацикловира 5мг/кг каждые 8 часов в течение 5 дней, бонофтоновая, теброфеновая или оксолиновая мази 6 раз в сутки в течение 15-20 дней, иммуностимуляторы.
При поражении уретры - введение каплями раствора интерферона [2].
При эрозиях - примочки или суппозитории с интерфероном, виферон.
При рецидивирующем генитальном герпесе:
- эпизодическое лечение каждого обострения: наружно 5% крем ацикловир 5 раз в день в течение 10 дней, иммуностимуляторы,
- при 6 и более обострений в год - продолжительная терапия ацикловиром по 200 мг 4-5 раз в день в течение 3 месяцев, иммуностимуляторы.
Профилактика заключается в 100% обследовании супругов и беременных женщин для выявления антител к вирусам герпеса. При явных клинических проявлениях генитального герпеса у беременной - рождение ребенка кесаревым сечением.
Прогноз - сомнительный, смертность достигает 90%.
2. Трансплацентарно или путем восходящей инфекции, особенно после преждевременного разрыва оболочек, а также путем передачи вирусов со спермой через инфицированную яйцеклетку, развивается внутриутробное инфицирование, на 50% обусловленное ВПГ-2. Наибольшее число заболеваний у новорожденных встречается при первичной инфекции у матери на поздних сроках беременности [6]. Это может привести к молниеносной диссеминирующей инфекции плода и послужить причиной нарушения органогенеза и возникновения уродств или обусловливает самопроизвольное преждевременное прерывание беременности, мертворождение и раннюю детскую смертность. Дети могут рождаться с недоразвитостью головного мозга, гепатитом, желтухой, менингитом, отложением кальция в головном мозге, поражением глаз, зрительного нерва, клеток крови, надпочечников и др. Такие дети, как правило, нежизнеспособны.
Вирус Зостер.
1. Ветряная оспа - развивается при отсутствии предшествующего иммунитета. Возбудитель передается воздушно-капельным путем. Чаще болеют дети. После исчезновения клинических проявлений вирус в организме сохраняется пожизненно.
2. При резком снижении защитных сил организма вирус персистирует, что манифестно проявляется в виде клиники ветряной оспы (у лиц, уже переболевших ей). Затем наступает (атентный период, характеризующийся развитием вирусов в ганглиях периферической нервной системы, и развивается клиника, широко известная под названием опоясывающий лишай [11]. Появляется сильное чувство жжения, стреляющие боли, покалывания. Боли часто симулируют клинику стенокардии, аппендицита и др. Вскоре на отечном гиперемированном основании развиваются многочисленные пузырьки с серозным содержимым. Высыпания локализуются по ходу нервов (чаще межреберных и тройничных). Присоединяются резкие, жгучие боли такой интенсивности, что больные кричат, вынуждены искать положение тела, при котором боли менее сильные. Пузырьки сливаются в буллы, появляются очаги некроза. Длительность заболевания 3-4 недели, после чего сыпь исчезает, боль может оставаться несколько месяцев или лет.
Больных с опоясывающим герпесом нужно наиболее тщательно обследовать на выявление онкологических заболеваний.
Лечение: местно в остром периоде жидкий анальгин и флуцинар; мази госсипол, теброфеновая, Ацикловир по 800 мг 5 раз в день в течение 7-10 дней и иммунокорректоры. После однократно перенесенного заболевание не повторяется.
Вирус Эпштейна-Барра.
С этим вирусом связано развитие инфекционного мононуклеоза. Заболевание часто дает малигнизацию в лимфому Беркета. Встречается больше в странах Африки и Азии, поражая детей 2-15 лет. Процесс протекает в верхней челюсти, яичниках, орбитах глаз, почках, селезенке, периферических лимфоузлах [12]. Лечение по схеме полихимиотерапии агрессивных лимфом.
Вирус Цитомегалии.
Инфекционный процесс характеризуется поражением слюнных желез с образованием в тканях гигантских клеток с внутриядерными включениями, ассоциирован с ВИЧ [10]. Для передачи возбудителя требуется длительный и тесный контакт [8].
Основной путь передачи - половой. Вирус обнаруживается в слюне, моче, крови, грудном молоке, сперме (очень много). Выделяется со слюной до 4 недель, с мочой - до 2-х лет.
Заболевание протекает бессимптомно или с небольшой клиникой. При внутриутробном заражении дети рождаются с недоразвитым головным мозгом, с массивными отложениями кальция в нем, водянкой головного мозга, гепатитом, желтухой, увеличением печени и селезенки, пневмонией, пороками сердца, поражением миокарда, паховой грыжей, врожденными уродствами и др.
Лечение: ацикловир внутривенно 5 мг/кг веса (10 мг/кг) 3 раза в день в течение 10 дней в сочетании с иммуностимулирующей терапией.
Литература.
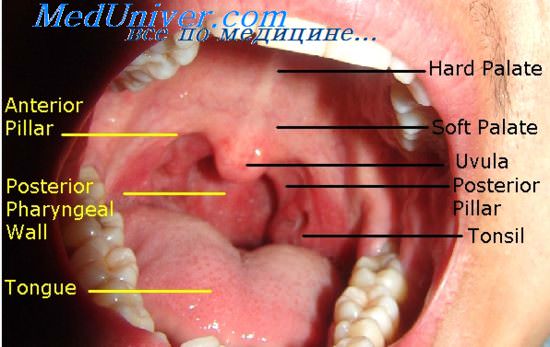
Слизистая ротоглотки при вирусных инфекциях. Мягкое небо при поражении вирусами
Согласно специально проведенным исследованиям известного инфекциониста Н.И. Морозкина, на 1-2-й день болезни на резко гиперемированной и несколько цианотичной слизистой оболочке мягкого неба, а иногда и на задней стенке глотки при гриппе появляются просовидные высыпания (воспаленные фолликулы) в виде мелких (до 1-2 мм) и более крупных (до 4-5 мм) зерен. К 3-4-му дню гиперемия мягкого неба сменяется выраженной инъекцией кровеносных сосудов, образующих сетку, возможны точечные кровоизлияния.
Такая картина наблюдается при парагриппе, риновирусной инфекции и других ОРВИ. Необходимо особо подчеркнуть, что при гриппе отсутствуют проявления острого гастроэнтерита. Не существует «кишечных форм гриппа», как это до сих пор можно слышать от некоторых практикующих врачей. Возникающие иногда рвота и послабление стула (понос) у больных гриппом являются следствием нейротоксикоза и обострения сопутствующих болезней желудочно-кишечного тракта (колита, холецистита, панкреатита и др.).
Изменения слизистой оболочки ротоглотки при аденовирусной инфекции особенно выражены при ее фарингеальной и фарингоконъюнктивальной формах. Они проявляются в виде тонкого белесоватого налета на миндалинах и обильного экссудата, распространяющегося за пределы дужек на мягкое небо и заднюю стенку глотки. Помимо фарингита и конъюнктивита (катарального, фолликулярного, пленчатого), наблюдаются кератоконъюнктивит, ринит, ринофаринготонзиллит, ринофарингобронхит.
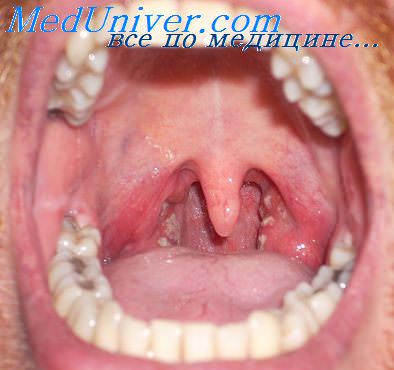
Регионарные лимфатические узлы увеличены. У части больных (1/3) увеличены печень и селезенка, может быть диарея. В случае заболеваний, вызванных респираторно-синцитиальным вирусом, имеет место умеренная гиперемия слизистой оболочки ротоглотки.
Существенно отличается от описанных поражений слизистая оболочка ротоглотки при энтеровирусных и герпетических инфекциях (С.Г. Чешик). У большинства больных энтеровирусными инфекциями, протекающими по типу острых респираторных заболеваний, наблюдается гиперемия ротоглотки, сочетающаяся иногда с умеренным склеритом и конъюнктивитом, ринитом. Особые формы энтеровирусной инфекции Коксаки могут проявляться везикулезным стоматитом и кожными сыпями.
В полости рота, на языке, мягком небе, деснах, слизистой оболочке щек образуются везикулярные бледно-серые высыпания величиной 2-8 мм и беспорядочные болезненные изъязвления диаметром до 20 мм, образующиеся из пузырьков. Одновременно элементы пузырьковой сыпи имеются на кистях, стопах; они окружены красным ободком до 1 см. Наряду с пузырьковой сыпью может быть пятнистопапулезная сыпь на коже конечностей и туловища. Возможна самостоятельная форма энтеровирусной инфекции - герпангина (везикулезный и афтозный фарингит).
Слизистая оболочка ротоглотки гиперемирована, на передних небных дужках, язычке, мягком небе, миндалинах обнаруживаются мелкие везикулы, превращающиеся вскоре в поверхностные эрозии. Герпангина, в отличие от классической ангины, регистрируется главным образом в летние и осенние месяцы. Чаще, чем взрослые, болеют дети. При герпетических инфекциях, вызванных простым и зостериформным вирусами, поражения слизистых оболочек более обширны и болезненны, держатся гораздо дольше, чем при герпангине.
При зостериформном герпесе они чаще односторонние. Высыпания на слизистой оболочке полости рта появляются на стороне кожных герпетических поражений, чаще всего связанные с поражением II и III ветвей тройничного нерва.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Сыпь при вирусной инфекции у ребенка
Ряд вирусных инфекций проявляется высыпаниями на коже, которые дают ключ к диагнозу. В некоторых случаях кожная сыпь является основным признаком. Раннее распознание характерных экзантем также помогает отличить вирусные инфекции от лекарственных реакций, бактериальных и риккетсиозных высыпаний, а также других реактивных эритем.
В начале XX в. врачи обычно обозначали детские экзантемы числами. Скарлатина и корь были известны как «первая» и «вторая» болезнь, но эти две сыпи часто путали. Краснуха была определена как отличная от кори нозологическая единица и получила наименование «третья» болезнь.
В 1900 г. Duke описал «четвертую» болезнь, которая, вероятно, является не отдельным характерным заболеванием, а представляет собой сочетание скарлатины и краснухи. «Пятой» болезнью в настоящее время считается инфекционная эритема, а розеола завершает список в качестве «шестой» болезни.
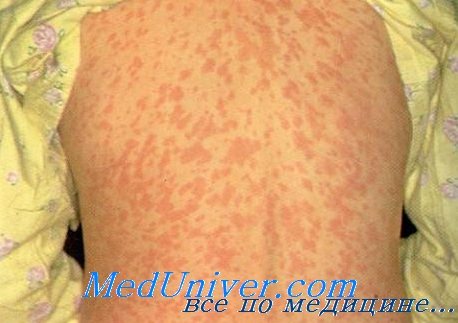
Сыпь у ребенка при кори
Многие другие вирусы вызывают характерную реакцию в коже. Инфекции герпесвирусов и поксвирусов диагностируются по характерным для них везикуло-буллезным высыпаниям, в то время как инфекции пикорнавирусов (к которым относятся энтеровирусы) идентифицируются по кореподобным экзантемам.
Вирусы вызывают появление экзантем посредством различных механизмов. Прямое инфицирование кожи происходит при ветряной оспе, энтеровирусах и герпетической инфекции. Другие высыпания, например, при кори и краснухе, вероятно, следствие сочетанных процессов распространения вируса на кожу и иммунологического ответа организма.
Некоторые взаимодействия между организмом и вирусом активируются воздействием определенных лекарств, примером служит генерализованная экзантема, которая развивается более чем у 95% пациентов с инфекцией вируса Эпштейна-Барр, которые получают ампициллин.
До внедрения вакцинации корь и краснуха были распространенными инфекциями, и экзантемы при этих заболеваниях стали парадигмой для других «кореподобных» (морбилиформных) сыпей. Хотя обычные в конце зимы и начале весны эпидемии были прерваны распространением вакцинаций в индустриальных странах, отсутствие иммунизации у значительного количества детей в последнее десятилетие привело к периодическим эпидемиям заболеваний в США.
Экзантемы, вызванные энтеровирусами, очень вариабельны и обычно развиваются после более короткого по сравнению с классическими вирусными экзантемами инкубационного периода. Хотя они наблюдаются круглый год, пик заболеваемости приходится на конец лета и начало осени. Кореподобные, везикулезные, петехиальные и уртикарные высыпания проявляются вариабельно, обычно в сопровождении лихорадки.
Другие симптомы могут включать менингит, конъюнктивит, кашель, острый ринит, фарингит и пневмонию. Вирусная пузырчатка полости рта, кистей и стоп является специфическим заболеванием с характерными папулезно-везикулезными очагами на ладонях, подошвах, твердом нёбе и (нередко) на туловище, особенно на ягодицах. У пациентов с этим синдромом идентифицированы вирусы Коксаки А5, А10 и А16 и энтеровирус 71.
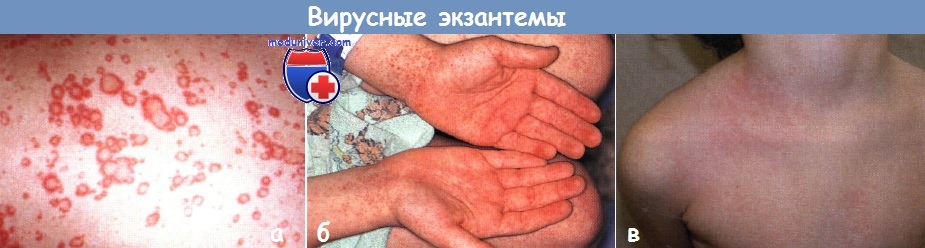
а - уртикарная вирусная экзантема распространилась с туловища на лицо и конечности у грудного ребенка. Очаги исчезли через несколько дней
б - у 6-летнего мальчика появились красные пятна и петехии диаметром 1-2 мм на дистальных участках конечностей с поражением ладоней и подошв
в - у этого здорового 4-летнего мальчика на левой стороне груди развились односторонние дискретные и сливающиеся папулезные высыпания, через несколько дней произошла генерализация высыпаний.
Односторонняя латероторакальная экзантема (асимметричная перифлексоральная экзантема детского возраста) - еще одно состояние с характерной клинической картиной, причиной которого могут быть различные возбудители, в том числе энтеровирусы. Бессимптомная или с минимальным зудом кореподобная или скарлатиноподобная сыпь обычно начинается около одной подмышечной впадины, часто остается на стороне первоначального поражения, распространяется по туловищу у детей грудного и дошкольного возраста.
Средний возраст начала заболевания 2 года. Девочки болеют в два раза чаще мальчиков. Очаги обычно заживают без рубцевания в течение 5 нед. Диагностические тесты отсутствуют, но в биопсиях кожи обнаруживают присущий только этой экзантеме эккринный лимфоцитарный инфильтрат.
Папулезно-везикулезные высыпания дифференцируют с вирусом varicella-zoster и инфекцией ВПГ с помощью теста Тцанка. Клиническое течение и, при необходимости, культуральный анализ и серологические исследования помогают установить специфический диагноз. Хотя пик менингококковой инфекции приходится на зиму и весну, отдельные случаи могут регистрироваться летом и осенью, в сезон энтеровирусов. Следовательно, ребенка с петехиальной экзантемой и предполагаемым энтеровирусным менингитом необходимо внимательно обследовать, чтобы исключить бактериальную инфекцию.
Инфекции цитомегаловируса, вируса Эпштейна-Барр и респираторных вирусов могут сопровождаться пятнистыми, кореподобными или уртикарными экзантемами, которые трудно отличить от лекарственных высыпаний. Дети, получающие лекарства и периодически болеющие вирусными инфекциями, должны продолжать курс лечения под внимательным наблюдением врача. Такие минимальные вирусные экзантемы обычно проходят за несколько дней, в то время как лекарственные реакции имеют тенденцию персистировать или усиливаться.
Однако прием лекарства необходимо прекратить у любого пациента, если развиваются крапивница, ангиоотек, ССД/ТЭН или другие признаки прогрессирующих аллергических реакций.
Читайте также:

