Врожденные пигментные пятна от чего они
Обновлено: 19.04.2024
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для удаления гиперпигментации
Оглавление
Гиперпигментация (дисхромия, потемнение кожи) — это состояние, при котором определенные участки лица и/или тела становятся темнее окружающей кожи под влиянием различных факторов.
В нашей компании Вы можете приобрести следующее оборудование для удаления гиперпигментаций:
Этиология и патогенез гиперпигментации кожи
Одной из наиболее распространенных причин гиперпигментации является ультрафиолетовое излучение. В результате длительного и/или частого пребывания человека на открытом солнце, а также при регулярном посещении соляриев меланоциты начинают усиленно продуцировать пигмент, который откладывается в коже и вызывает ее потемнение. Интересно, что после 30 лет количество меланоцитов в коже снижается в среднем на 6–10% каждые 10 лет. Однако на участках загара их число, наоборот, увеличивается — это повышает риск появления гиперпигментации в зонах привычного загара.
Гиперпигментация кожи может возникать в результате загрязнения окружающей среды (pollution). Эта проблема сегодня актуальна для всех людей, проживающих в крупных городах и мегаполисах. Твердые частицы урбанистического смога диаметром 2,5–10 мкм (PM2.5–10) легко проникают в кожу и могут накапливаться в ней, создавая участки потемнения. Кроме того, под их влиянием в кератиноцитах активируются гены, ответственные за образование пигментных пятен и преждевременное старение кожи.
Не последнюю роль в появлении гиперпигментации играют изменения гормонального фона, связанные с беременностью, менопаузой, приемом оральных контрацептивов и других лекарственных препаратов. Чаще всего потемнение кожи вызывается ростом эстрогена, меланоцит-стимулирующего гормона, прогестерона или увеличением числа рецепторов к ним в клетках.
Гиперпигментация кожи лица и тела может быть следствием различных заболеваний — как врожденных, так и приобретенных. Например, плоские пигментные пятна на коже цвета «кофе с молоком», с четкими границами и, как правило, неправильной формы являются отличительным признаком нейрофиброматоза I типа (болезни Реклингхаузена).
Определенную роль играет генетическая предрасположенность — наследственный механизм отвечает за возникновение эфелид (веснушек). Потемнение кожи часто формируется в результате воспалительного процесса (так называемая поствоспалительная гиперпигментация) — например, после акне.
С практической точки зрения, для косметолога и врача-клинициста важно следующее:
- синтез меланина осуществляется в цитоплазме меланоцита из тирозина;
- два первых его этапа идут при участии тирозиназы (которая чаще всего является мишенью для отбеливающих средств).
После завершения синтеза меланина он загружается в транспортные меланосомы и продвигается по длинным отросткам меланоцитов к кератиноцитам. Поэтому еще один способ уменьшить пигментацию заключается в нарушении образования меланосом и/или их транспортировки по отросткам.
Клинические проявления гиперпигментации
Основные типы гиперпигментации кожи по клиническим проявлениям:
- Эфелиды (веснушки) — небольшие пятна светло- или темно-желтого цвета, обычно локализующиеся на лице (рис. 1).
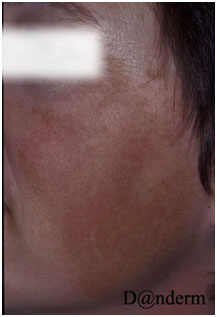
- Мелазма (хлоазма) — размытые пятна на лице, возникающие, как правило, на фоне гормональных изменений (рис. 2).
- Солнечный эластоз — неравномерная желтушная гиперпигментация с утолщением кожи, наличием динамических или статических морщин.
- Солнечная пурпура — неравномерная интенсивная гиперпигментация с телеангиэктазиями и морщинами.
- Посттравматическая (вторичная) гиперпигментация — темные пятна, имеющие легкий синеватый оттенок в первые недели после появления, которые формируются на месте травмы кожи.
- Поствоспалительная гиперпигментация кожи лица и тела — локальные потемнения, возникающие на месте очагов воспаления.
- Системная гиперпигментация — окрашивание кожи в результате какого-либо заболевания (например, болезни надпочечников).
Следует также упомянуть, что по глубине залегания пигмента различают 3 типа гиперпигментаций: эпидермальная, дермальная и смешанная. Это важно с точки зрения дальнейшего выбора тактики лечения.
Рис. 1. Веснушки (Danish national service on dermato-venereology)
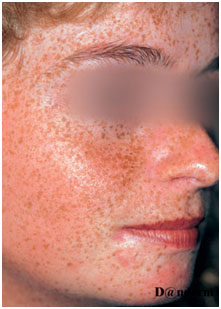
Рис. 2. Мелазма (Danish national service on dermato-venereology)
Принципы лечения гиперпигментации
Основные принципы лечения гиперпигментации:
- Нормализовать гормональный фон, вылечить системное заболевание (при его наличии).
- Снизить чувствительность кожи, уменьшить воспаление, восстановить микрофлору и барьерную функцию кожи, усилить антиоксидантную защиту.
- Уменьшить синтез меланина в пигментных клетках.
- Максимально заблокировать переход меланина из пигментных клеток в эпидермальные кератиноциты.
- Стимулировать и контролировать постоянное обновление кожи.
- Защитить кожу от ультрафиолета, загрязнения и других внешних воздействий.
Достаточно известным ингредиентом для отбеливания кожи является гидрохинон. Его механизм действия основан на блокировании превращения тирозина в предшественник меланина — диоксифенилаланин (ДОФА). В результате синтез пигмента тормозится, и кожа постепенно светлеет. Для повышения эффективности гидрохинон сочетают с третиноином, гликолевой кислотой и кортикостероидами. Следует помнить, что у гидрохинона есть ряд побочных эффектов: деструкция меланоцитов, охроноз (окрашивание кожи в желтоватый или голубоватый оттенок), канцерогенное действие и др. Например, в США законодательно ограничены сроки применения гидрохинона, и свободно продаются только средства, содержащие не более 2% гидрохинона (средства с концентрацией 2–4% назначаются врачом).
Транексамовая кислота действует сразу в нескольких направлениях — она напрямую блокирует образование меланина в клетках и устраняет пигмент, который уже присутствует в коже. При ее использовании меланоциты прекращают синтезировать меланин, и кожа постепенно светлеет вплоть до полного выравнивания цвета. Среди преимуществ транексамовой кислоты стоит отметить ее нетоксичность и то, что она не раздражает даже очень чувствительную кожу. Кроме того, она снижает чувствительность кожи к ультрафиолету, а, следовательно, и риск повторного развития гиперпигментации после лечения.
Экстракт папайи (Carica Papaya Extract) содержит большое количество витамина С. Он осветляет действие на кожу, ускоряет ее восстановление после солнечных ожогов и загара, способствует сужению пор и повышению тонуса.
Экстракт пальмарии (Palmaria Palmata Extract) уменьшает синтез меланина в пигментных клетках, снижает чувствительность кожи к солнцу и уменьшает трансфер пигмента из меланоцитов в верхние слои кожи.
Экстракт толокнянки (Arctostaphylos Uva Ursi Extract) содержит арбутин, который подавляет синтез тирозиназы. Исследования показали, что 0,01% экстракта толокнянки в косметическом средстве подавляет активность фермента на 34%, 0,1% экстракта — на 77%, а более 0,3% экстракта толокнянки полностью блокирует тирозиназу.
При некоторых видах гиперпигментации в лечении можно использовать азелаиновую кислоту. Она не действует на веснушки, простое и старческое лентиго, себорейные бородавки и гиперпигментированные невусы. Однако ее можно назначать при мелазме, поствоспалительной гиперпигментации, ожогах, механическом и химическом повреждении кожи.
Бороться с гиперпигментацией можно с помощью ретиноидов. Считается, что они подавляют активность тирозиназы и способны напрямую влиять на меланоциты через рецепторный аппарат. Кроме того, для успешного лечения гиперпигментации можно использовать возможности салицилового пилинга и альфа-гидроксикислот.
В табл. 1 приведены основные точки воздействия на гиперпигментацию и используемые для этого ингредиенты.
Табл. 1. Точки воздействия на гиперпигментацию и применяемые ингредиенты
Точки воздействия
Ингредиенты
Подавление активности тирозиназы
Гидрохинон, резорцин, койевая кислота, арбутин, деоксиарбутин, аскорбиновая кислота
Хелатирование тирозиназы медью
Эллаговая кислота, койевая кислота
Подавление гликолизирования тирозиназы
Глюкозамин, N-ацетинглюкозамин, туникамицин
Ниацинамид, ингибиторы протеаз
Ингибирование присоединения альфа-меланоцитстимулирующего гормона к меланоцитам
Снижение активности тирозиназы
Витамин С, витамин Е
Гидрокортизон, фитостерол, глицирретиновая кислота,транексамовая кислота, экстракт ромашки
Активация клеточного обновления
Ретиноиды, салициловая кислота, альфа-гидроксикислоты, аденозин монофосфат
Большинство форм гиперпигментации с успехом поддаются лечению методами аппаратной косметологии. В основном используются два подхода: фракционный фототермолиз и селективный фототермолиз с применением IPL и лазеров.
Фракционный фототермолиз позволяет разрушать микроучастки пигментированной кожи, что приводит к ее осветлению. При этом важно не использовать агрессивные параметры процедуры, чтобы не спровоцировать поствопалительную пигментацию. Применение неаблятивных фракционных лазеров с успехом сочетают с нанесением на кожу активных ингредиентов, часть из которых перечислена в данной статье. В этом случае фракционный лазер выступает как транспортная система, увеличивающая проницаемость биологически активных веществ в кожу.
IPL-терапия и лазеры, работающие в видимой части спектра, также с успехом применяются для лечения гиперпигментации и особо эффективны в тех случаях, когда пигмент залегает поверхностно и располагается на светлой коже. Принцип действия таких аппаратов — избирательный нагрев меланина и разрушение структур, которые его содержат.
Почему появляются родимые темные и светлые пятна? Значения родимых пятен на ногах, руках, спине и голове
Родимые пятна — ровные или выпуклые образования на теле, ярче или темнее остальной кожи. С родимыми пятнами люди рождаются.
Также родимые пятна могут появляться в течение всей жизни на коже и на слизистых покровах.
Родимые пятна бывают большие и маленькие, самых разных расцветок: коричневые, розовые, красные, черные, кого-то уродуют, а других украшают, являясь изюминкой.
Родимые пятна делят на 2 большие группы:
1. Невусы — родинки темной окраски. Они редко врожденные, чаще всего появляются в первые годы жизни и при половом созревании.
2. Сосудистые ангиомы:
Лимфангиомы — отметины на коже из лимфатических сосудов более темного цвета, чем остальная кожа, внутриутробные образования
Почему появляются родимые пятна?
Причиной возникновения родимых пятен является неправильное развитие тканей в организме. Причин может быть несколько:
В организме у взрослых вырабатывается повышенное количество гормонов, а значит и меланина, который отвечает за пигментацию в организме, затем появляются пятна на теле
Повышенное содержание гормонов у подростков. В этом периоде у детей родимые пятна могут появляться, исчезать или расти — это нормальное явление
Много родимых пятен на теле, причины
Много родимых пятен на теле может появиться как в младенчестве, так и у взрослых людей, особенно у женщин, во время беременности или после неё
Европейские и американские ученые каких-либо причин появления родинок у взрослых не называют, кроме давно известных: от солнечных лучей, всплеска гормонов или после травм кожи
А вот представители китайской народной медицины имеют новое мнение по поводу появления родинок у взрослых, отличающееся от ранее известного
Появление родинок — это не что иное, как воспалительные процессы внутри организма и скрытые хронические заболевания. С болезнью накапливается в организме много плохой энергии, и когда её очень много, она выбрасывается наружу, в виде родимых пятен
Чтобы родинки не перерождались в меланому, людям с большим количеством родимых пятен нужно соблюдать следующие правила:
Важно. Волосы, растущие на родимом пятне, нужно осторожно прирезать, и ни в коем случае не выдергивать, так можно занести инфекцию или спровоцировать родинку на перерождение её в злокачественную опухоль.

Светлые родимые пятна, причины и значение
Родимое пятно земляничное, цвет ярко-красный, выпуклое образование. Может появиться на любом участке кожи на первом месяце жизни, а рождаются с этими пятнами только 6% малышей. Пятно хорошо видно только в младенческом возрасте, а затем оно исчезает.
Кавернозные или пещеристые родимые пятна имеют рыхлую, узловатую поверхность темно-красного или фиолетового цвета, развиваются у детей первых 4 месяцев жизни, а затем усыхают
Винные родимые пятна имеют пурпурный цвет, с возрастом не исчезают, а могут увеличиваться, они на всю жизнь
Гемангиомы — красные пигментные пятна, размером 1-30 мм, могут появляться у детей и взрослых: после травм кожи, заболеваний поджелудочной железы и печени, при нехватке витаминов K и С
Темные родимые пятна, причины и значения
Родимые пятна — невусы или родинки. Медики считают, что родинки безопасны и их не удаляют. Переродиться они могут в злокачественную опухоль только в редких случаях, тогда их нужно немедленно удалить.
Также медики советуют удалять родинки в таких случаях:
Примечание. Если родинка расположена на лице, где постоянно происходит солнечное облучение, тогда за ней нужно особенно наблюдать.
Примечание. Загорать с родинками нельзя, а если у вас есть родинки на открытом участке тела, тогда их следует закрывать.
Родимое пятно на голове, значение
Родимое пятно расположено на лбу справа — обладателя пятна ждет счастливое будущее, он талантлив, везуч, с развитым интеллектом

Родимые пятна на руках, значение
Пятна на руках могут по-разному расшифровываться, смотря, где они расположены:
Родимое пятно на запястье руки означает, что человек будет успешным в работе, а в жизни его ждет материальное благополучие.
Родимые пятна на ногах, значение
Родимые пятна на ногах у ребенка могут быть врожденными или появиться в первые недели жизни.
По народным приметам, если родимое пятно покрыто волосками, то это плохой знак, в жизни человеку предстоит тяжелое материальное положение.
Родимые пятна на ногах, согласно народным поверьям:
Если родимое пятно расположено ниже колена — это говорит об эгоизме, праздности и неряшливости человека
Родимое пятно на правом колене — успех в любви, на левом — человек добрый и отзывчивый, но часто совершает необдуманные поступки
Родимое пятно на спине, значение
По народным приметам, если родимое пятно у человека на спине, значит, он обладает следующими качествами: романтическая натура, добрый, открытый и щедрый, с чувством собственного достоинства, но есть и небольшой недостаток — любит действовать напоказ и давать советы свысока.

Почему появляется родимое пятно у новорождённого?
Одни младенцы рождаются с чистой кожей, а другие с родимыми пятнами на теле. Если у ребенка при рождении не было родимых пятен, они могут появиться в первые месяцы жизни. С чем это связано?
Почему малыши рождаются с родимыми пятнами, медики конкретного ответа не дают, а в народе говорят, что причиной родимых пятен у ребенка может быть:
У новорождённых детей могут появиться следующие родимые пятна:
Розовые мелкие точки или сплошное пятно на веках, переносице и затылке. Такие пятна безвредны и пройдут на первом же году жизни
Пещеристые и земляничные родимые пятна красного цвета могут появиться у малыша в первые недели после рождения на любом участке кожи. Пятна могут увеличиваться. С возрастом они светлеют и к 10 годам полностью пропадают
Винные родимые пятна бордового цвета растут вместе с ребенком и никуда не деваются, то есть на всю жизнь. Они появляются на голове и лице. Их можно лечить инфракрасным излучением или лазером

Можно ли удалить родимое пятно?
Но если вам хочется удалить родимое пятно по какой-то причине, прежде нужно пойти на прием к врачу, и обследоваться
Часто, появляющиеся родимые пятна, в далеко не юном возрасте, свидетельствуют о каких-то процессах, проходящих в организме
Удалив родимое пятно, вы не избавитесь от скрытой проблемы в организме. Сначала нужно разобраться, в чем проблема, обследоваться, а затем уже удалять пятно
Онкологи советуют людям, у которых есть родинки, самим их обследовать. Если родинка небольшая, симметричная, ровная и однотонная, тогда беспокоиться не стоит
Что такое врождённый меланоцитарный невус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Врождённый меланоцитарный невус (Congenital melanocytic naevus) — это доброкачественное разрастание невусных клеток на коже. Развивается внутриутробно или в первые месяцы жизни [51] .
Если невус появился позже, но до двухлетнего возраста, его называют поздним врождённым невусом [32] .

Невусные клетки — это разновидность меланоцитов, которые отличаются от обычных пигментных клеток кожи двумя свойствами:
- клетки невуса группируются, а меланоциты распределяются в коже равномерно;
- у невусных клеток (за исключением синих невусов) нет дендритных отростков, по которым в обычных меланоцитах перемещается меланин — так он распределяется в коже и окрашивает её [36] .
Распространённость
Врождённые меланоцитарные невусы встречаются у 1–3 % детей, крупные или гигантские — примерно у одного из 20–50 тыс. новорождённых [1] [2] [51] .
Причины появления невусов
Причины появления врождённых меланоцитарных невусов до конца не изучены. Предполагается, что они образуются из-за морфологических нарушений в нейроэктодерме — эмбриональном зачатке, из которого развивается нервная трубка. Эти нарушения приводят к бесконтрольному росту меланобластов, которые в дальнейшем преобразуются в невусные клетки [39] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врождённого меланоцитарного невуса
Невусы обычно маленького или среднего размера, но могут достигать и 60 см в диаметре. Их цвет варьирует от жёлто-коричневого до чёрного, границы неоднородные. Для невусов характерен «географический» контур, т. е. их форма напоминает материки на карте.

Чаще они единичные, могут возникать на любых участках кожи. На многих врождённых невусах растут густые тёмные и жёсткие волосы.

Большие и гигантские образования часто окружены более мелкими — сателлитными невусами, или невусами-спутниками.
Обычно невусы какими-либо симптомами, кроме внешнего дефекта, не проявляются, но иногда может возникать зуд. Предполагается, что он связан с раздражением нервных волокон, по которым импульсы от кожи передаются в центральную нервную систему.
К особенностям меланоцитарных невусов относится пигментная сеть, очаги ослабления окраски и сгущения рисунка, глобулы и/или диффузная коричневая пигментация. Глобулами называют округлые включения с чёткими границами коричневого, серо-коричневого, чёрного и других цветов, за исключением красного.

В отличие от приобретённых, врождённые невусы глубже проникают в дерму и подкожные ткани, что может приводить к серьёзным осложнениям [5] .
Патогенез врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы развиваются между 5-й и 24-й неделями беременности. Считается, что они образуются из-за ускоренного роста меланоцитарных клеток. Чем раньше начинается этот процесс, тем больше и глубже будет невус [40] .
Врождённые невусы растут пропорционально развитию ребёнка, поэтому можно спрогнозировать, какого размера они достигнут к взрослому возрасту.
Рост невусов зависит от их расположения:
- на голове — увеличиваются в 1,7 раза;
- на туловище и руках — в 2,8 раза;
- на ногах — в 3,3 раза [7] .

Быстрее всего невусы растут в первый год жизни ребёнка [8] . Помимо размера, у них меняется цвет и форма: изначально невусы плоские и равномерно окрашенные, но со временем приподнимаются над кожей, их поверхность становится похожа на гальку или приобретает бородавчатую структуру; они могут стать темнее или светлее, пятнистыми или в крапинку [9] .
Невусы часто травмируются, что снижает защитные свойства кожи. Кроме того, при развитии осложнений, например нейрокожного меланоза, может нарушаться работа других органов.
Классификация и стадии развития врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы классифицируют в зависимости от диаметра, которого они могут достигнуть к зрелому возрасту пациента.
Выделяют четыре группы невусов:

Для новорождённых большими считаются невусы от 9 см на голове и больше 6 см на теле.
Также невусы классифицируют по количеству окружающих их мелких образований (satellite — спутник, сателлитных невусов):
Осложнения врождённого меланоцитарного невуса
Врождённые невусы могут осложняться меланомой, нейрокожным меланозом и другими более редкими болезнями.
Меланома
Меланома — это раковая опухоль кожи, которая возникает из меланоцитов. На злокачественное перерождение невуса указывают его быстрый рост, изменение окраски, изъязвление, растрескивание, шелушение, зуд, боль, кровотечение, появление узелков, бляшек и неподвижность тканей, которая возникает из-за прорастания невуса в более глубокие слои кожи.
Меланома чаще возникает у пациентов с гигантскими невусами на спине и многочисленными невусами-спутниками. Реже она развивается при невусах, расположенных на голове, руках и ногах.
К факторам риска развития меланомы относятся:
- наличие множественных атипичных невусов и меланома у членов семьи;
- пигментная ксеродерма (повышенная чувствительность кожи к ультрафиолету);
- большие и гигантские невусы;
- множественные приобретённые пигментные и атипичные невусы;
- сниженный иммунитет [28][29] .
Риск развития рака при малых и средних врождённых невусах составляет менее 1 % в течение всей жизни, при больших и гигантских — 2–5 % [3] [10] [11] .
Американские исследователи изучили, как часто развивается меланома при гигантских врождённых невусах: из 289 пациентов она возникла у 67.
- в 50,7 % — на невусах;
- в 3 % — на нормальных участках кожи;
- в 31,3 % — в центральной нервной системе.
В 15 % меланома была метастазами опухоли из неустановленного первичного очага. Около половины меланом выявили у детей младше 5 лет [41] .
При больших и гигантских невусах меланома может развиваться под эпидермисом (из-за чего её трудно обнаружить на ранних сроках), поэтому важно прощупывать (пальпировать) всю поверхность невуса.
Нейрокожный меланоз
В редких случаях развивается нейрокожный меланоз — заболевание, при котором меланоциты разрастаются в центральной нервной системе. К таким нарушениям может приводить мутация гена BRAF [50] .

Факторы риска развития нейрокожного меланоза:
- гигантский невус на спине (более 40 см);
- множественные невусы-спутники — чем их больше, тем выше риск;
- более двух средних невусов, особенно если помимо них много других невусов.
Болезнь тяжелее переносят дети младше 10 лет.
В исследовании американских учёных меланоз диагностировали у 26 из 379 пациентов с большими врождёнными невусами [12] . Заболевание может протекать без симптомов и случайно выявляться при МРТ, но в некоторых случаях оно сопровождается неврологическими нарушениями:
- головной болью, вялостью и рвотой;
- отёком диска зрительного нерва;
- параличом черепно-мозговых нервов и судорогами;
- увеличением окружности головы;
- нарушением координации;
- задержкой или недержанием мочи и кала.
Неврологические симптомы могут развиться из-за кровоизлияния в желудочки головного мозга, нарушения циркуляции спинномозговой жидкости, сдавления спинного мозга или злокачественного перерождения меланоцитов [3] [14] .
Симптомы появляются примерно в двухлетнем возрасте. Прогноз чаще неблагоприятный, даже если нет злокачественных новообразований [15] . В одном обзоре были изучены 39 случаев симптоматического нейрокожного меланоза: более половины пациентов погибли в течение трёх лет после появления неврологических нарушений [34] .
Другие осложнения
В очень редких случаях при больших невусах могут развиться рабдомиосаркома, липосаркома и злокачественные опухоли оболочек периферических нервов [20] .
Диагностика врождённого меланоцитарного невуса
Пациентам с малыми и средними невусами нужно раз в год посещать врача. Регулярное наблюдение поможет оценить, насколько изменился размер невуса и его структура. Для этого сравнивают фотографии или данные дерматоскопии.

Невусы чаще перерождаются в злокачественную опухоль после полового созревания, поэтому следует более тщательно наблюдать за кожей в этот период. Пациентам и их родителям нужно обращать внимание на изменение цвета невуса, его границ и структуры, следить за появлением новых образований.
Диагностика среднего, большого или гигантского невуса обычно не вызывает трудностей и основывается на клинических проявлениях и истории болезни. Если анамнез неизвестен, небольшие врождённые невусы легко спутать с приобретёнными.
Отличия можно выявить при биопсии: клетки невуса расположены глубоко в дерме, подкожном жире и сосудисто-нервных структурах, например в стенках кровеносных сосудов, могут проникать между пучками коллагена и встречаться под эпидермисом. Биопсия проводится при подозрении на злокачественное перерождение невуса [5] [37] [38] .
Исследовательский комитет Nevus Outreach разработал диагностическую модель для детей с врождёнными невусами (от 3 см) или невусами-спутниками (от 20 невусов). Методика создана ведущими экспертами в этой области, но она не заменит рекомендаций лечащего врача, так как не учитывает индивидуальные особенности пациента и течение болезни.
План обследования:
- МРТ головного и спинного мозга с контрастированием гадолинием и дальнейшая оценка результатов в экспертном центре.
- Консультации детских врачей:
- офтальмолога — поскольку меланоцитарные поражения могут развиваться на сетчатке;
- невролога — чтобы выявить или исключить симптомы нейрокожного меланоза;
- дерматолога — оценить состояние кожи и её изменения;
- пластического хирурга — определить, нужна ли операция.
- аудиологический скрининг при подозрении на нейрокожный меланоз, так как при болезни нарушается слух;
- консультация детского психолога (даже при бессимптомном течении) [48] .

МРТ головного и спинного мозга с контрастированием гадолинием обязательна для детей с высоким риском меланоза и неврологическими симптомами. В некоторых исследованиях при высоком риске меланоза рекомендовано делать МРТ в первые полгода жизни, даже если нет неврологических симптомов [15] .
Если большой невус расположен вдоль позвоночника или его окружают многочисленные невусы-спутники, МРТ проводят до четырёхмесячного возраста [35] .
Дифференциальная диагностика
Средние и большие врождённые невусы следует отличать от плексиформной нейрофибромы, а малые — от гамартомы гладких мышц и мастоцитомы.
Лечение врождённого меланоцитарного невуса
При врождённых невусах применяется хирургическое и медикаментозное лечение, лазерная терапия и другие методы.
Хирургическое лечение
Большие невусы рекомендуется удалять в раннем детстве — это поможет избежать эмоциональных и поведенческих нарушений у ребёнка. Такие дети из-за внешних отличий могут считать себя хуже других и избегать сверстников. Кроме того, они могут столкнуться с травлей со стороны других детей.
Однако не все невусы можно полностью удалить. Если они занимают большую площадь и дефект нельзя закрыть здоровыми тканями, то операция не проводится, либо участки невуса иссекаются частично.
Объём операции зависит от расположения невуса и глубины поражения. Её необходимость при больших и гигантских невусах считается спорной. Многие специалисты предлагают удалять наиболее неоднородные, толстые или грубые участки невуса, которые затрудняют клиническое наблюдение [45] [46] . Зачастую оптимальный выбор — это тщательно наблюдать за невусом, не проводя операцию.
Единственное абсолютное показание для хирургического лечения — это развитие злокачественной опухоли в очаге поражения. Но даже при полном иссечении больших и гигантских невусов риск онкологии сохраняется, так как меланоциты могут проникать в глубоколежащие ткани: мышцы, кости и нервную систему.
После операции могут возникать следующие осложнения: контрактуры, серомы, гематомы, инфекции мягких тканей, ишемия кожных лоскутов, расхождение швов и образование келоидных рубцов. Гематомы, серомы и ишемия лоскутов появляются сразу после операции, келоидные рубцы формируются позже, в среднем в течение первого года.
Другие методы лечения
Внешний дефект можно уменьшить с помощью кюретажа, дермабразии и лазерной терапии. Методы более эффективны в раннем детстве, поскольку невусные клетки у ребёнка расположены в верхних слоях кожи [21] [22] . После процедур эти клетки остаются в дерме и со временем пигментация частично возвращается. В некоторых случаях на таких участках развивается меланома, но связь с проведённым лечением не доказана [23] [24] [25] [26] [27] .
Противопоказания для данных процедур индивидуальны. Как правило к ним относятся местные нарушения: изъязвление, растрескивание, шелушение, узелки, неподвижность тканей и кровотечение.
Медицинские осмотры после операции
Независимо от проведённого лечения, пациентам с большими врождёнными невусами нужно раз в год проходить медицинский и дерматологический осмотр. Также необходимо проводить пальпацию невуса и рубцов, возникших после его удаления. Если обнаружены узелки или другие подозрительные уплотнения, показано гистологическое исследование, т. е. изучение образцов ткани.
Прогноз. Профилактика
При врождённных невусах может возникать сильная боль и зуд, сухость кожи и недостаточное потоотделение. Косметический дефект может привести к социальной дезадаптации.
Прогноз наиболее благоприятен, если нет факторов риска меланоза: гигантских невусов на спине, многочисленных невусов-спутников, более двух средних невусов.
Если в гигантском врождённом меланоцитарном невусе возникла меланома, то прогноз неблагоприятный [42] . Меланома растёт в дерме, поэтому её трудно обнаружить. Кроме того, клетки опухоли могут распространяться через крупные кровеносные и лимфатические сосуды, из-за чего достаточно быстро появляются метастазы [42] .
Прогноз при нейрокожном меланозе с неврологическими нарушениями тоже неблагоприятный: более половины детей погибают в течение трёх лет после появления симптомов и 70 % — до 10-летнего возраста [18] [34] [43] .
Профилактика врождённого меланоцитарного невуса
Специфической профилактики врождённых невусов не существует. Будущим родителям рекомендуется соблюдать общие правила здорового образа жизни: не курить и не пить алкоголь, полноценно питаться, по возможности не находиться в неблагоприятных экологических зонах.
При планировании и во время беременности женщинам нужно придерживаться рекомендаций Всемирной организации здравоохранения:
- предупреждать возникновение инфекционных заболеваний;
- устранять очаги хронической и острой инфекции до наступления беременности;
- во время беременности не допускать воздействия опасных веществ — солей тяжёлых металлов, пестицидов и др. [47]
Чтобы своевременно выявить злокачественное перерождение невуса, нужно регулярно посещать дерматолога или онколога и проходить дерматоскопическое обследование. Особенно пристально следует наблюдать за большими и гигантскими образованиями. Посещать доктора нужно, даже если невус уже удалён.
Детям с высоким риском развития нейрокожного меланоза необходимо находиться под постоянным наблюдением: им регулярно измеряют окружность головы, проводят неврологическое обследование и оценивают уровень развития [3] [12] [13] .
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения глубоких пигментаций
Оглавление
Глубокие пигментации — это врожденные или приобретенные гипермеланозы, при которых основной объем избыточного пигмента залегает в дермальном слое кожи.
В нашей компании Вы можете приобрести следующее оборудование для удаления глубоких пигментаций:
Этиология и патогенез
Врожденный дермальный меланоцитоз (монгольское пятно)
Наследственная гиперпигментация, вызванная активным привлечением меланоцитов в дерму при их миграции из нервного гребня в эпидермис. Этиологию этого заболевания связывают с нарушением структуры G-белков — это протеины-ГТФазы, которые действуют в качестве вторичных посредников при внутриклеточных сигнальных каскадах.
Распространенность монгольских пятен варьируется в различных этнических группах. Чаще всего они встречаются у восточноафриканских детей с темной кожей (до 80%), несколько реже — у латиноамериканских детей (до 46%) и крайне редко — у светлокожих европейцев (1–9%).
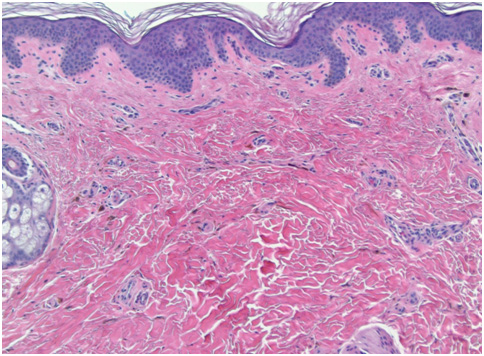
При гистологическом исследовании монгольских пятен видны сильно разветвленные меланоциты, которые располагаются в глубокой ретикулярной дерме и несут в себе много пигментированных меланосом (рис. 1). Как правило, меланоциты ориентированы параллельно эпидермису.
Рис. 1. Гистологические изменения в монгольском пятне (Dermpedia)
Меланоз (невус) Беккера
Его этиология и патогенез на сегодняшний день остаются неизученными. Определенную роль играют андрогены, о чем свидетельствует наличие сопутствующего гипертрихоза и преобладание данного гипермеланоза у мужчин. Так, исследование 19 302 мужчин в возрасте 17–26 лет выявило, что распространенность меланоза Беккера составляет 0,52%.
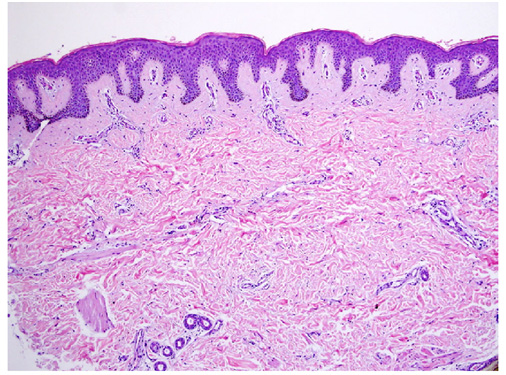
При микроскопии отмечается увеличение количества меланина в базальном слое эпидермиса. В кератиноцитах увеличиваются меланосомы, при этом гигантские меланосомы могут выявляться как в кератиноцитах, так и в меланоцитах. В дерме присутствуют меланофаги — макрофаги, фагоцитировавшие избыточный пигмент (рис. 2).
Рис. 2. Гистологические изменения в невусе Беккера (Parth P., et al. Sebaceus and Becker’s nevus: Overview of their presentation, pathogenesis, associations, and treatment. Am J Clinic Dermatol 2015)
Лентиго
Широко распространенная пигментная патология, обычно связанная с хроническим воздействием солнца на кожу. В США лентигиозные изменения наблюдаются у 90% людей со светлой кожей в возрасте старше 60 лет и у 20% — младше 35 лет. Основной причиной солнечного и старческого лентиго является длительная инсоляция; ПУВА-лентиго возникает после ПУВА-терапии (лечебного воздействия на кожу ультрафиолета спектра А с предварительным приемом фотосенсибилизатора псоралена); радиационное лентиго — после больших доз ионизирующего излучения.
Солнечное лентиго гистологически характеризуется удлинением эпидермальных гребней, увеличением числа меланоцитов, которые производят избыточное количество пигмента, и количества меланофагов — макрофагов, поглотивших пигмент и окрасившихся в темный цвет. Атипичных меланоцитов при солнечном лентиго обычно не выявляется (рис. 3).
При ПУВА-лентиго отмечается увеличение числа гипертрофированных меланоцитов, часто с признаками клеточной атипии. Дополнительно можно увидеть удлиненные эпидермальные гребни и усиленную пигментацию клеток базального слоя эпидермиса. Эти же изменения можно увидеть и при лентиго после множественных посещений солярия (tanning-bed lentigines).
Радиационное лентиго проявляется избыточным отложением гранул меланина в базальных кератиноцитах, клеточной или ядерной атипией, ростом числа меланоцитов и уменьшением количества эпидермальных гребней.
Старческое лентиго характеризуется пролиферацией базальных клеток с образованием тяжей, содержащих избыточное число меланина. Также может выявляться увеличение числа меланоцитов в области дермо-эпидермального соединения. В целом меланоциты при старческом лентиго обладают более высокой активностью и более длинными отростками, чем в норме. При электронной микроскопии в кератиноцитах заметны крупные комплексы меланосом.
Рис. 3. Гистологические изменения при лентиго (Dermpedia)
Мелазма
Рецидивирующая приобретенная дисхромия, обусловленная повышенной активностью эпидермально-меланиновых единиц. Возникает на участках кожи, подверженных выраженной и/или регулярной инсоляции, чаще у женщин репродуктивного возраста.
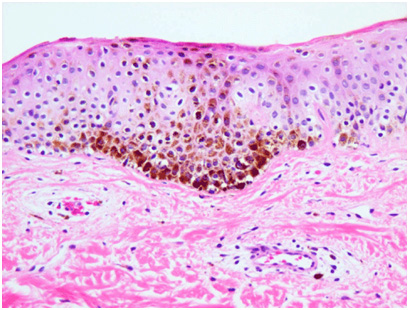
У пациентов с мелазмой отмечается увеличение объема меланина в эпидермисе, дерме или (чаще всего) в обоих указанных слоях кожи. Эпидермальный меланин выявляется в кератиноцитах базальной и супрабазальной области. Число меланоцитов в большинстве случаев не увеличивается, но имеющиеся пигментные клетки более крупные — они обладают выраженными отростками и гораздо более высокой активностью, чем в норме. Меланин также выявляется в мекрофагах поверхностной и средней дермы, которые часто собираются вокруг небольших расширенных сосудов (рис. 4).
Рис. 4. Гистологические изменения при мелазме (Nooshin B., et al. An overview on melasma. Pigmentary Disorders 2015; 2: 216)
Поствоспалительные гиперпигментации
Одно из распространенных дерматологических состояний, которое чаще развивается у людей с темными фототипами (V–VI). Патогенез связан с гиперпродукцией себума сальными железами и наличием избытка сквалена на коже (например, при акне). Солнечный ультрафиолет генерирует синглетный кислород, который окисляет сквален. Последний стимулирует выработку простагландина Е2, запускающего активный меланогенез.
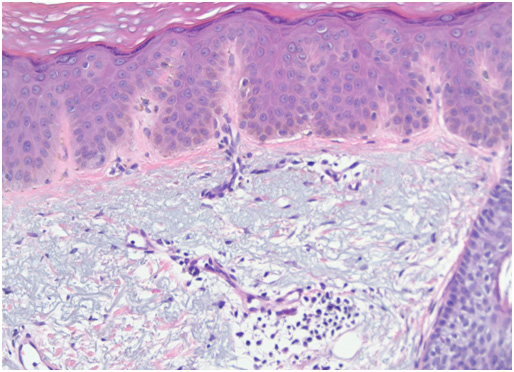
При микроскопии поствоспалительная гиперпигментация может проявляться как эпидермальным, так и дермальным увеличением количества пигмента (рис. 5). В последнем случае отмечается рост числа меланофагов в папиллярной дерме. Дермальная гиперпигментация может существовать много лет или даже оставаться на всю жизнь.
Рис. 5. Гистологические изменения при поствоспалительной гиперпигментации на фоне системной красной волчанки (Dr. Andrew Ryan, pathologist)
Гистологические изменения при поствоспалительной гиперпигментации
Клинические проявления
Врожденный дермальный меланоз (монгольское пятно)
Монгольское пятно отличается сине-серой макулярной пигментацией. Характерно изменение цвета пятна и появление голубоватого оттенка под разными углами обзора из-за эффекта Тиндаля — рассеивания света при его прохождении через неоднородную среду.
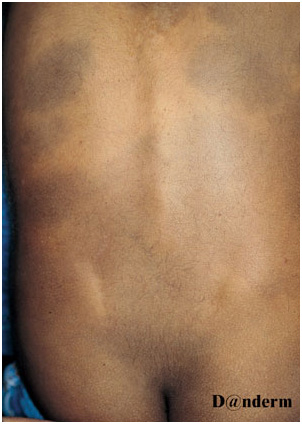
Поражения могут быть единичными или множественными, занимать площадь от нескольких квадратных сантиметров до поражения обширных участков тела. Чаще всего монгольское пятно локализуется на пояснично-крестцовой области, но может распространяться на ягодицы, спину, плечи и др. (рис. 6) Сообщалось о генерализованных монгольских пятнах, захватывающих всю переднюю и заднюю поверхность тела, включая конечности.
Монгольские пятна часто связаны с заячьей губой, менингеальной опухолью позвоночника, меланомой и пигментоваскулярным факоматозом (врожденным гипермеланозом, включающим в себя меланоцитарные и/или эпидермальные невусы).
Рис. 6. Врожденный дермальный меланоз — множественные монгольские пятна на спине (Danish national service on dermato—venereology)
Меланоз (невус) Беккера
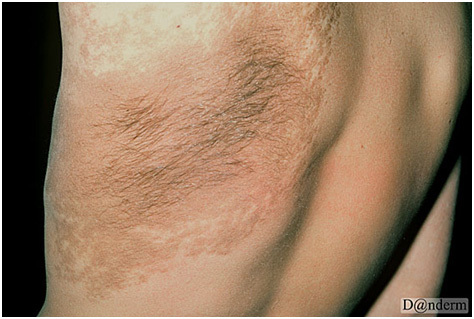
Ранним проявлением невуса Беккера является бессимптомное светло- или темно-коричневое пятно неравномерной окраски и контура. Чаще оно появляется над плечом, на верхней части груди или на спине. Спустя несколько месяцев или лет в невусе и возле него начинают расти густые волосы коричневого или черного цвета (рис. 7). Центральная область меланоза может утолщаться с развитием акне (acne vulgaris).
Рис. 7. Меланоз Беккера с наличием темных волос (Danish national service on dermato-venereology)
Лентиго
Солнечное лентиго представляет собой плоские или слегка вогнутые округлые пятна различного диаметра, светло-коричневого или темно-коричневого цвета. Обычно они возникают на открытых участках — на лице, тыльных поверхностях рук и кистей, верхней половине туловища (рис. 8). Сразу после появления размеры солнечного лентиго очень маленькие (менее 5 мм), но в дальнейшем очаги становятся больше, темнее и сливаются в крупные пятна. Они могут содержать в себе участки нормальной кожи или разделяться мелкими морщинами.
Лентиго после солярия (tanning-bed lentigines) похоже на солнечное, но выявляется в нетипичных местах на теле пациента, куда обычно не попадает много солнца — внутренняя поверхность рук и бедер, область подмышек и др. Образования имеют диаметр от 2 до 5 мм, цвет коричневый или черный. Они появляются внезапно после интенсивного загара, либо после длительного (от 1 года и более) регулярного посещения солярия. Злокачественный потенциал этих поражений до конца не изучен.
При ПУВА-лентиго пигментные пятна также похожи на солнечное лентиго, но имеют неправильные контуры. После прекращения сеансов фотолечения небольшие очаги сохраняются на коже до 3–6 месяцев, крупные — до 2 лет.
Радиационное лентиго включает в себя дополнительные признаки долговременного радиационного поражения кожи — подкожный фиброз, кератоз, телеангиэктазии.
Рис. 8. Солнечное лентиго (Danish national service on dermato-venereology)
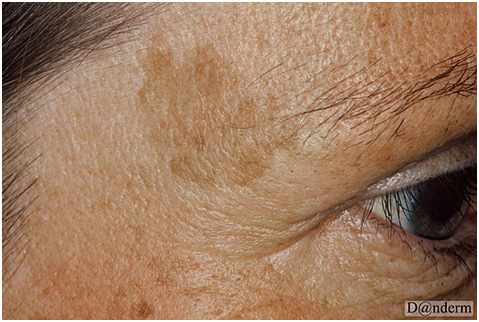
Мелазма
Проявляется в виде одиночного поражения или множественных очагов темно-коричневой или черной гиперпигментации, симметрично расположенных на лице и/или шее (рис. 9). По локализации мелазма может быть центрофациальной (лоб, щеки, нос, над верхней губой и на подбородке), малярной (нос и щеки) и мандибулярной (в области нижней челюсти). В редких случаях мелазма появляется на предплечье, что связано с приемом прогестерона.
Некоторые области лица у пациентов могут оставаться интактными при мелазме, и причина этого в настоящий момент не установлена. Считается, что данная особенность связана с плотностью и активностью сальных желез на коже.
Рис. 9. Мелазма (Danish national service on dermato-venereology)
Поствоспалительная гиперпигментация
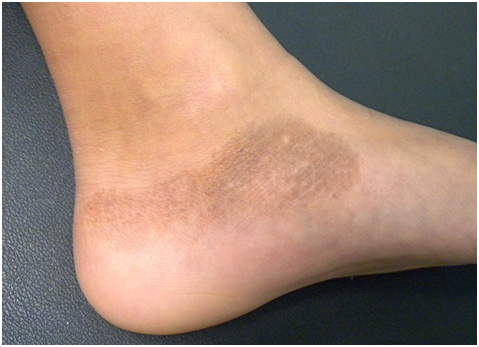
Распределение гипермеланозных поражений зависит от локализации исходного дерматоза или места травмы. Их цвет варьируется от светло-коричневого до черного — если пигмент расположен в дерме, то оттенок будет темнее (рис. 10).
Рис. 10. Поствоспалительная гиперпигментация на ноге (AboutKidsHealth)
Принципы лечения
Глубокие пигментации плохо поддаются наружным методам лечения, поскольку пигмент залегает достаточно глубоко в коже — и воздействовать на него снаружи крайне затруднительно. Определенный эффект при некоторых состояниях (например, при мелазме) могут дать отбеливающие средства — гидрохинон, транексамовая или азелаиновая кислоты. Есть данные о пользе химических пилингов, но здесь следует быть крайне осторожным, чтобы не вызвать еще большее усиление пигментации в области воздействия.
Глубокие пигментации успешно лечатся аппаратными методами — интенсивным импульсным светом (IPL) и лазерами. Принцип действия IPL-терапии основан на селективном фототермолизе — поглощении меланином энергии светового излучения с последующим разрушением нежелательного пигмента. Для более точного воздействия и профилактики нагрева окружающей кожи в IPL-модуле аппарата М22 от Lumenis используется комплект светофильтров. Каждый из этих фильтров отсекает диапазон длин волн, наиболее подходящий для определенной глубины залегания пигмента и фототипа.
Если пигмент залегает очень глубоко, интенсивный импульсный свет может оказаться недостаточно эффективным — в этом случае рекомендован неаблятивный фракционный фототермолиз на аппаратах Fraxel и M22 ResurFX. В комплектацию Fraxel входит эрбиевый лазер 1550 нм для работы на уровне дермы в глубине до 1400 мкм (1,4 мм), а также тулиевый лазер 1927 нм для воздействия на уровне эпидермиса до 210 мкм (0,21 мм). ResurFX использует одну длину волны — 1565 нм, но этот модуль может совмещаться в аппарате M22 с модулем IPL и Nd:YAG Q-Switched лазером, благодаря чему можно успешно лечить любые формы пигментаций.
Неаблятивный фракционный фототермолиз основан на создании в коже микротермальных лечебных зон — крошечных очагов термического повреждения, между которыми находятся интактные (нетронутые) области. Это позволяет не только эффективно разрушать нежелательный пигмент, но и ускоряет последующее восстановление кожи, т.к. клетки из интактных областей мигрируют в микрозоны повреждений. Неаблятивный фракционный фототермолиз является методом выбора у пациентов с IV–VI фототипами кожи, которым можно проводить IPL-терапию с ограничениями.
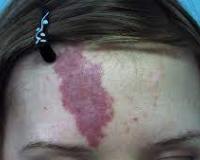
Пламенеющий невус – это капиллярная ангиодисплазия, которая возникает в эмбриональном периоде внутриутробного развития. Изредка наблюдается приобретенная форма невуса, связанная с травмами, перенесенными инфекциями, приемом медикаментов. Пламенеющий невус имеет вид ярко-розового, красного или багрового пятна разных размеров и причудливой формы. Он преимущественно расположен на лице, шее и верхней части туловища. Диагностика требует клинического осмотра, проведения ультразвуковой допплерографии, МР-ангиографии и компьютерной томографии. Наиболее эффективным методом лечения признана лазерная коагуляция.
МКБ-10


Общие сведения
В медицинской литературе используется два синонимичных понятия: пламенеющий невус (nevus flammeus) и винное пятно (port wine stains, PWS), которые описывают одну и ту врожденную аномалию развития. Патология встречается у 0,3-0,5% новорожденных, существенных половых, этнических и расовых различий не обнаружено. Ввиду своей распространенности и выраженного косметического дефекта пламенеющий невус является важной проблемой в практической дерматологии. Усилия специалистов направлены на разработку минимально инвазивных и результативных способов удаления пятен.

Причины
Этиологическая структура винных пятен точно не установлена. Достижения генетики позволили выделить несколько точечных мутаций, вероятно связанных с капиллярными мальформациями. У детей с пламенеющим невусом зачастую обнаруживаются дефекты генов GNAQ6, RASA16, EPHB4 и PIK3CA. У некоторых пациентов сосудистая ангиодисплазия на коже является частью генетических синдромов, таких как:
- Синдром Стерджа-Вебера. Для этого заболевания характерно расположение винных пятен на лице по ходу ветвей тройничного нерва. Помимо кожной симптоматики возникают сосудистые аномалии головного мозга и глаз, возможна атрофия нервной ткани.
- СиндромCLOVES. Патология проявляется множественными капиллярными, венозными и лимфатическими дисплазиями в сочетании с эпидермальными невусами. Дети страдают от липоматоза, сколиоза, поражения костей и суставов.
- Синдром Протея. Сосудистые мальформации сочетаются с аномально быстрым и чрезмерным ростом отдельных участков тела. Патогномоничным проявлением болезни считается разрастание кожи в области ладоней и подошв.
- СиндромCLAPO. Капиллярные дисплазии локализованы в области нижней губы с разрастанием на кожу периоральной зоны. Патология сопровождается макроглоссией, деформацией черт лица и конечностей.
- Синдром Клиппеля-Треноне. Отличительная черта пламенеющего невуса при данном пороке – его расположение на нижних конечностях. Патология сопровождается варикозным расширением вен на ногах, гипертрофией костей и мягких тканей.
В отдельную категорию выделяют приобретенный пламенеющий невус, который был впервые описан немецким дерматологом Ф. Фегелером в 1949 году. Винные пятна возникают после травмы шейного или грудного отдела позвоночника. Патология может проявляться в любом возрасте. Позже были установлены другие триггеры приобретенного PWS: отморожение, прием гормональных и гиполипидемических препаратов, перенесенный опоясывающий герпес.
Патогенез
Формирование врожденной патологии приходится на 5-10 неделю внутриутробного периода. В патогенезе выделяют две ключевые гипотезы: нарушение иннервации сосудов и генетические мутации ангиогенеза. Установлено, что в патологических дермальных сосудах резко снижено число нервных волокон S-100. Это вызывает снижение базального сосудистого тонуса и уменьшение числа нейротрофических факторов – основные причины аномального разрастания сосудов.
В аномальных кожных сосудах происходит патологическая экспрессия артериального (EfnB2) и венозного маркеров (EphB1). Такие процессы вызывают нарушения в первичной дифференцировке дермальных артериол и венул, способствует избыточному капиллярному росту. В патогенезе заболевания замешана патологическая активация сигнальных путей ферментов: активированных протеинкиназ, фосфоинозитид-3-киназ.
Патоморфологически пламенеющий невус характеризуется расширенными капиллярами и посткапиллярными венулами, которые располагаются в сосочковом слое и верхней части сетчатого слоя дермы. Признаки эндотелиальной пролиферации и клеточной атипии отсутствуют. Постепенно число эктазированных сосудов увеличивается, прогрессирует периваскулярный фиброз.

Симптомы пламенеющего невуса
Сосудистое пятно развивается еще во внутриутробном периоде и хорошо контурируется сразу после рождения ребенка. Типичная локализация – кожа головы и шеи, причем у 85% пациентов новообразование расположено с одной стороны тела относительно срединной линии. У младенцев пятно окрашено в розовый цвет, со временем приобретает красноватый, винный или багровый оттенок. Кожный дефект имеет четкие контуры, напоминающие очертания географических карт.
Изначально пятно имеет гладкую поверхность и незначительно возвышается над уровнем неизмененной кожи. Оно не сопровождается болью, зудом и другими субъективными симптомами. Пламенеющий невус увеличивается пропорционально росту пациента. Постепенно он становится бугристым, на поверхности появляются отдельные сосудистые узлы. Изредка в пораженной зоне наблюдается гипертрофия кожи и мягких тканей.
Осложнения
Главной проблемой винных пятен является косметический дефект внешности, из-за чего пациенты стыдятся себя, испытывают трудности при новых знакомствах и общении с противоположным полом, ограничены в выборе профессий и карьерном росте. Крупные невусы, расположенные на лице, зачастую становятся причиной депрессивного расстройства, социальной изоляции, неустроенности личной жизни.
Кожа в области винного пятна легко травмируется, раздражается от механического трения нижним бельем или одеждой. Взрослые пациенты могут испытывать парестезии и зуд, которые ухудшают качество жизни. Если невус возникает как компонент генетического синдрома, развивается большой перечень осложнений со стороны нервной, костно-мышечной, сердечно-сосудистой и лимфатической системы.
Диагностика
Пламенеющий невус сопровождается характерными внешними симптомами, поэтому верификация диагноза достаточно проста. Обследование пациентов проводится под руководством педиатра и детского дерматолога. Решающую роль в постановке диагноза играет врожденный характер пятна, его типичная локализация и винный цвет. Ценную информацию получают при уточнении акушерского и семейного анамнеза. Дополнительно проводят следующие методы исследования:
- УЗИ с допплерографией. Ультразвуковая диагностика пораженной области тела необходима для оценки кровотока в патологических сосудах, исключения более опасных артериовенозных мальформаций, которые могут имитировать пламенеющий невус.
- МР-ангиография. Магнитно-резонансная диагностика рекомендована как наиболее точный и безопасный метод исследования, который применяется в сложных случаях. На снимках удается рассмотреть любые поверхностные и глубокие сосудистые аномалии.
- Компьютерная томография. Исследование проводится при пороках развития, чтобы оценить структуру соединительной ткани, выявить патологии опорно-двигательного аппарата. При сопутствующих невралгических симптомах показана КТ головного мозга.
- Биопсия ткани. Забор биоматериала требуется для дифференциальной диагностики между врожденными и приобретенными формами винного пятна, проведения генетических исследований в рамках диагностики наследственного синдрома.
В практической педиатрии возникают сложности при синдромальной диагностике пламенеющего невуса как компонента генетических заболеваний. Поскольку он входит в структуру более 10 сочетанных пороков развития, для определения нозологии требуется консультация генетика, клинико-генеалогический метод, исследование биоптатов кожи. В особо сложных случаях проводится секвенирование генома.

Лечение пламенеющего невуса
Винные пятна подлежат эстетической коррекции методом лазерной терапии. Эффективность лечения зависит от возраста пациента, размеров, количества и глубины залегания сосудов. Оптимальный возраст для первой процедуры – от 3 месяцев до 6 лет. В этом периоде удается достичь осветления на 55% за одну процедуру, тогда как у старших детей результативность лазерной коагуляции в 1,5-2 раза ниже.
«Золотой стандарт» терапии пламенеющего невуса – обработка импульсным лазером с длиной волны 595 нм. Методика показывает максимальную результативность при поверхностно расположенных новообразованиях. Винные пятна на боковых поверхностях лица лучше всего поддаются коррекции, поскольку сосуды располагаются в папиллярном слое дермы. Невусы в центральной части лица и на теле уходят медленнее, требуют длительного курса лазеротерапии.
У 20% пациентов с гигантскими и узловатыми сосудистыми мальформациями наблюдается резистентность к стандартному лазерному лечению. В такой ситуации используют альтернативные аппаратные процедуры: воздействие интенсивным импульсным светом (фототерапия), александритовые и неодимовые лазеры. Для достижения стойкого результата потребуется около 10 сеансов с интервалами от 2 до 6 недель между ними.
Прогноз и профилактика
Методика лазерной коагуляции позволяет значительно осветлить пламенеющий невус, что положительно сказывается на внешности и психологическом комфорте пациентов. При изолированной сосудистой аномалии прогноз благоприятный. При сочетании сосудистых пятен с генетическими синдромами прогноз определяется тяжестью соматической симптоматики. Меры профилактики заболевания пока не разработаны.
1. Особенности лазерной коагуляции «винных пятен» (случай из практики)/ Е.О. Белянина// Амбулаторная хирургия. – 2019. – №1-2.
2. Лазерная терапия сосудистых образований кожи у детей/ Т.С. Белышева, Е.И. Моисеенко// Саркомы костей, мягких тканей и опухоли кожи. – 2011. – №3.
Читайте также:

