Возбудители дерматомикозов не чувствительны к
Обновлено: 22.04.2024
Дерматомикозы - это грибковые инфекции, поражающие верхний слой кожи, к ним относится паховая эпидермофития, трихофития, фавус, микроспория и многие другие. Возбудители и проявления этих заболеваний чрезвычайно разнообразны, но почти во всех случаях в патологический процесс вовлекается кожа, волосы и ногти. Он проявляется характерной красной сыпью в виде округлой бляшки с четкими, но не всегда ровными краями, шелушением, с просветлением в центре. Зуд является необязательным и непостоянным симптомом.Выделяют дерматомикозы волосистой части головы, ногтей, гладкой кожи, стоп, бороды, паховый. Большинство больных трихофитией – дети, а паховый дерматомикоз – заболевание, которому подвержены чаще всего взрослые.
Пути заражения дерматомикозами:
1.при контакте с больным;
2.при соприкосновении с предметами, которые использует больной (обувь, банные коврики, полотенца);
3.при контакте с бродячими животными (кошки, собаки), а также с больными домашними животными, в т.ч. крупным рогатым скотом.
Способствовать заражению микозами также могут следующие факторы:
· ослабленный общий иммунитет;
· длительный прием антибиотиков, гормонов;
· наличие сахарного диабета, онкологических заболеваний, хронических болезней внутренних органов;
· окружающая среда, способствующая развитию грибков (жаркий климат, переувлажненный воздух, плохо проветриваемое сырое жилище.
Профилактика дерматомикозов включает в себя:
1. Предметы личной гигиены и обувь должны использоваться индивидуально. Пользование чужими вещами приводит к переносу грибков от больного человека к здоровому.
2. Обувь необходимо содержать в чистоте. В теплое время года желательно носить открытую, хорошо вентилируемую обувь.
3. В общественных банях, саунах, бассейнах следует обувать свои тапочки и не пользоваться общими вещами.
4. Избегать контактов с зараженными, бездомными животными.
С целью профилактики дерматомикозов в организованных коллективах проводятся обязательные осмотры детей при поступлении в коллектив, среди учащихся школ – в течение первых двух недель после летних каникул.Выявленных в процессе осмотра лиц с подозрением на грибковые заболевания медработник обязан отстранить от посещения учреждения (детский сад, ясли, школа и др.), дать направление в кожно-венерологический диспансер (кабинет), последующий допуск в коллектив осуществляетсяпосле представления справки от врача-дерматовенеролога (записи в амбулаторной карте, истории развития) или заключения врачебно-консультативной комиссии о разрешении допуска.
Заниматься самолечением нельзя ни в коем случае, потому как при неправильно проводимой терапии болезнь может перейти в хроническую форму, лечение которой намного тяжелее и дольше.
Памятка подготовлена специалистом отдела обеспечения эпидемиологического надзора ФБУЗ «Центр гигиены и эпидемиологии в Калининградской области». с использованием материалов
В последние десятилетия отмечается значительный рост грибковых заболеваний. Это связано со многими факторами и, в частности, с широким применением в медицинской практике антибиотиков широкого спектра действия, иммунодепрессантов и других групп ЛС.
В связи с тенденцией к росту грибковых заболеваний (как поверхностных, так и тяжелых висцеральных микозов, ассоциированных с ВИЧ-инфекцией, онкогематологическими заболеваниями), развитием устойчивости возбудителей к имеющимся ЛС, выявлением видов грибов, ранее считавшихся непатогенными (в настоящее время потенциальными возбудителями микозов считаются около 400 видов грибов), возросла потребность в эффективных противогрибковых средствах.
Противогрибковые средства (антимикотики) — лекарственные средства, обладающие фунгицидным или фунгистатическим действием и применяемые для профилактики и лечения микозов.
Для лечения грибковых заболеваний используют ряд лекарственных средств, различных по происхождению (природные или синтетические), спектру и механизму действия, противогрибковому эффекту (фунгицидный или фунгистатический), показаниям к применению (местные или системные инфекции), способам назначения (внутрь, парентерально, наружно).
Существует несколько классификаций лекарственных средств, относящихся к группе антимикотиков: по химической структуре, механизму действия, спектру активности, фармакокинетике, переносимости, особенностям клинического применения и др.
В соответствии с химическим строением противогрибковые средства классифицируют следующим образом:
1. Полиеновые антибиотики: нистатин, леворин, натамицин, амфотерицин В, микогептин.
2. Производные имидазола: миконазол, кетоконазол, изоконазол, клотримазол, эконазол, бифоназол, оксиконазол.
3. Производные триазола: флуконазол, итраконазол, вориконазол.
4. Аллиламины (производные N-метилнафталина): тербинафин, нафтифин.
5. Эхинокандины: каспофунгин.
6. Препараты других групп: гризеофульвин, аморолфин, циклопирокс, флуцитозин.
Подразделение противогрибковых препаратов по основным показаниям к применению представлено в классификации Д.А. Харкевича (2006 г.):
I. Средства, применяемые при лечении заболеваний, вызванных патогенными грибами:
1. При системных или глубоких микозах (кокцидиоидомикоз, паракокцидиомикоз, гистоплазмоз, криптококкоз, бластомикоз):
- антибиотики (амфотерицин В, микогептин);
- производные имидазола (миконазол, кетоконазол);
- производные триазола (итраконазол, флуконазол).
2. При эпидермомикозах (дерматомикозах):
- производные N-метилнафталина (тербинафин);
- производные нитрофенола (хлорнитрофенол);
- препараты йода (раствор йода спиртовой, калия йодид).
II. Средства, применяемые при лечении заболеваний, вызванных условно-патогенными грибами (например при кандидамикозе):
- антибиотики (нистатин, леворин, амфотерицин В);
- производные имидазола (миконазол, клотримазол);
- бис-четвертичные аммониевые соли (деквалиния хлорид).
В клинической практике противогрибковые средства делят на 3 основные группы:
1. Препараты для лечения глубоких (системных) микозов.
2. Препараты для лечения эпидермофитий и трихофитий.
3. Препараты для лечения кандидозов.
Выбор ЛС при терапии микозов зависит от вида возбудителя и его чувствительности к ЛС (необходимо назначение ЛС с соответствующим спектром действия), особенностей фармакокинетики ЛС, токсичности препарата, клинического состояния пациента и др.
Грибковые заболевания известны очень давно, еще со времен античности. Однако возбудители дерматомикозов, кандидоза были выявлены только в середине XIX в., к началу XX в. были описаны возбудители многих висцеральных микозов. До появления в медицинской практике антимикотиков для лечения микозов использовали антисептики и калия йодид.
Полиеновые антибиотики — антимикотики природного происхождения, продуцируемые Streptomyces nodosum (амфотерицин В), Actinomyces levoris Krass (леворин), актиномицетом Streptoverticillium mycoheptinicum (микогептин), актиомицетом Streptomyces noursei (нистатин).
Механизм действия полиеновых антибиотиков достаточно изучен. Эти ЛС прочно связываются с эргостеролом клеточной мембраны грибов, нарушают ее целостность, что приводит к потере клеточных макромолекул и ионов и к лизису клетки.
Полиены имеют самый широкий спектр противогрибковой активности in vitro среди антимикотиков. Амфотерицин В при системном применении активен в отношении большинства дрожжеподобных, мицелиальных и диморфных грибов. При местном применении полиены (нистатин, натамицин, леворин) действуют преимущественно на Candida spp. Полиены активны в отношении некоторых простейших — трихомонад (натамицин), лейшманий и амеб (амфотерицин В). Малочувствительны к амфотерицину В возбудители зигомикоза. К полиенам устойчивы дерматомицеты (род Trichophyton, Microsporum и Epidermophyton), Pseudoallescheria boydi и др.Нистатин (крем, супп. ваг. и рект., табл.), леворин (табл., мазь, гран.д/р-ра для приема внутрь) и натамицин (крем, супп. ваг., табл.) применяют и местно, и внутрь при кандидозе, в т.ч. кандидозе кожи, слизистой оболочки ЖКТ, генитальном кандидозе; амфотерицин В (пор. д/инф., табл., мазь) используется преимущественно для лечения тяжелых системных микозов и является пока единственным полиеновым антибиотиком для в/в введения.
Все полиены практически не всасываются из ЖКТ при приеме внутрь, и с поверхности неповрежденной кожи и слизистых оболочек при местном применении.
Общими побочными системными эффектами полиенов при приеме внутрь являются: тошнота, рвота, диарея, боль в животе, а также аллергические реакции; при местном использовании — раздражение и ощущение жжения кожи.
В 80-е годы был разработан ряд новых ЛС на основе амфотерицина В — липид-ассоциированные формы амфотерицина В (липосомальный амфотерицин В — амбизом, липидный комплекс амфотерицина В — абелсет, коллоидная дисперсия амфотерицина В — амфоцил), которые в настоящее время внедряются в клиническую практику. Их отличает существенное снижение токсичности при сохранении противогрибкового действия амфотерицина В.
Липосомальный амфотерицин В (лиоф. пор. д/инф.) — современная лекарственная форма амфотерицина В, инкапсулированного в липосомы (везикулы, формирующиеся при диспергировании в воде фосфолипидов), отличается лучшей переносимостью.
Липосомы, находясь в крови, долгое время остаются интактными; высвобождение активного вещества происходит только при контакте с клетками гриба при попадании в ткани, пораженные грибковой инфекцией, при этом липосомы обеспечивают интактность ЛС по отношению к нормальным тканям.
В отличие от обычного амфотерицина В, липосомальный амфотерицин В создает более высокие концентрации в крови, чем обычный амфотерицин В, практически не проникает в ткань почек (менее нефротоксичен), обладает более выраженными кумулятивными свойствами, период полувыведения в среднем составляет 4–6 дней, при длительном использовании возможно увеличение до 49 дней. Нежелательные реакции (анемия, лихорадка, озноб, гипотензия), по сравнению со стандартным препаратом, возникают реже.
Показаниями к применению липосомального амфотерицина В являются тяжелые формы системных микозов у пациентов с почечной недостаточностью, при неэффективности стандартного препарата, при его нефротоксичности или некупируемых премедикацией выраженных реакциях на в/в инфузию.
Азолы (производные имидазола и триазола) — наиболее многочисленная группа синтетических противогрибковых средств.
Эта группа включает:
- азолы для системного применения — кетоконазол (капс., табл.), флуконазол (капс., табл., р-р в/в), итраконазол (капс., р-р для приема внутрь); вориконазол (табл., р-р в/в);
- азолы для местного применения — бифоназол, изоконазол, клотримазол, миконазол, оксиконазол, эконазол, кетоконазол (крем, мазь, супп. ваг., шампунь).
Первый из предложенных азолов системного действия — кетоконазол — в настоящее время из клинической практики вытесняют триазолы — итраконазол и флуконазол. Кетоконазол практически утратил свое значение ввиду высокой токсичности (гепатотоксичность) и используется преимущественно местно.
Противогрибковое действие азолов, как и полиеновых антибиотиков, обусловлено нарушением целостности мембраны клетки гриба, но механизм действия иной: азолы нарушают синтез эргостерола — основного структурного компонента клеточной мембраны грибов. Эффект связан с ингибированием цитохром P450-зависимых ферментов, в т.ч. 14-альфа-деметилазы (катализирует реакцию превращения ланостерола в эргостерол), что приводит к нарушению синтеза эргостерола клеточной мембраны грибов.
Азолы имеют широкий спектр противогрибкового действия, оказывают преимущественно фунгистатический эффект. Азолы для системного применения активны в отношении большинства возбудителей поверхностных и инвазивных микозов, в т.ч. Candida albicans, Cryptococcus neoformans, Coccidioides immitis, Histoplasma capsulatum, Blastomyces dermatitidis, Paraccoccidioides brasiliensis. Обычно к азолам резистентны Candida glabrata, Candida krucei, Aspergillus spp., Fusarium spp. и зигомицеты (класс Zygomycetes). Препараты для местного применения при создании высоких концентраций в месте действия могут действовать фунгицидно в отношении некоторых грибов.
Азолы для системного применения (кетоконазол, флуконазол, итраконазол, вориконазол) хорошо всасываются при приеме внутрь. Биодоступность кетоконазола и итраконазола может значительно варьировать в зависимости от уровня кислотности в желудке и приема пищи, тогда как абсорбция флуконазола не зависит ни от pH в желудке, ни от приема пищи.
Флуконазол и вориконазол применяют внутрь и в/в, кетоконазол и итраконазол — только внутрь. Фармакокинетика вориконазола, в отличие от других системных азолов, является нелинейной — при повышении дозы в 2 раза AUC увеличивается в 4 раза.
Флуконазол, кетоконазол, итраконазол и вориконазол распределяются в большинство тканей, органов и биологических жидкостей организма, создавая в них высокие концентрации. Итраконазол может накапливаться в коже и ногтевых пластинках, где его концентрации в несколько раз превышают плазменные. Итраконазол практически не проникает в слюну, внутриглазную и спинно-мозговую жидкость. Кетоконазол плохо проходит через ГЭБ и определяется в спинно-мозговой жидкости лишь в небольших количествах. Флуконазол хорошо проходит через ГЭБ (уровень его в ликворе может достигать 50–90% от уровня в плазме) и гематоофтальмический барьер.
Системные азолы отличаются длительностью периода полувыведения: T1/2 кетоконазола — около 8 ч, итраконазола и флуконазола — около 30 ч (20–50 ч). Все системные азолы (кроме флуконазола) метаболизируются в печени и выводятся преимущественно через ЖКТ. Флуконазол отличается от других антифунгальных средств тем, что выводится через почки (преимущественно в неизмененном виде — 80–90%).
Наиболее частые побочные эффекты азолов системного применения включают: боль в животе, тошноту, рвоту, диарею, головную боль, повышение активности трансаминаз, гематологические реакции (тромбоцитопения, агранулоцитоз), аллергические реакции — кожная сыпь и др.
Азолы для местного применения (клотримазол, миконазол и др.) плохо абсорбируются при приеме внутрь, в связи с чем используются для местного лечения. Эти ЛС создают высокие концентрации в эпидермисе и нижележащих слоях кожи. Наиболее длительный период полувыведения из кожи отмечается у бифоназола (19–32 ч).
Поскольку азолы ингибируют окислительные ферменты системы цитохрома Р450 (кетоконазол > итраконазол > флуконазол), эти ЛС могут изменять метаболизм других лекарств и синтез эндогенных соединений (стероиды, гормоны, простагландины, липиды и др.).
Аллиламины — синтетические ЛС. Оказывают преимущественно фунгицидное действие. В отличие от азолов, блокируют более ранние стадии синтеза эргостерола. Механизм действия обусловлен ингибированием фермента скваленэпоксидазы, катализирующей вместе со скваленциклазой превращение сквалена в ланостерол. Это приводит к дефициту эргостерина и к внутриклеточному накоплению сквалена, что вызывает гибель гриба. Аллиламины обладают широким спектром активности, однако клиническое значение имеет только их действие на возбудителей дерматомикозов, в связи с чем основными показаниями к назначению аллиламинов являются дерматомикозы. Тербинафин применяют местно (крем, гель, мазь, спрей) и внутрь (табл.), нафтифин — только местно (крем, р-р наружн.).
Каспофунгин применяется только парентерально, т.к. биодоступность при пероральном приеме составляет не более 1%. После в/в инфузии высокие концентрации наблюдаются в плазме, легких, печени, селезенке, кишечнике.
Применяют каспофунгин для лечения кандидоза пищевода, инвазивных кандидозов (в т.ч. кандидемии у пациентов с нейтропенией) и инвазивного аспергиллеза при неэффективности или непереносимости других видов терапии (амфотерицин В, амфотерицин В на липидных носителях и/или итраконазол).
ЛС других групп. К противогрибковым препаратам других групп относятся средства для системного (гризеофульвин, флуцитозин) и местного применения (аморолфин, циклопирокс).
Гризеофульвин — одно из первых противогрибковых средств природного происхождения — антибиотик, продуцируемый плесневым грибом Penicillium nigricans (griseofulvum). Гризеофульвин до сих пор остается одним из основных средств лечения дерматомикозов, применяется внутрь и местно.
Аморолфин — синтетический антимикотик широкого спектра действия для местного использования (в виде лака для ногтей).
Циклопирокс — синтетическое ЛС для местного применения.
В настоящее время в стадии разработки находятся антимикотики, являющиеся представителями уже известных групп противогрибковых средств, а также относящиеся к новым классам соединений: коринекандин, фузакандин, сордарины, циспентацин, азоксибациллин.
Литература
Антимикробные и противогрибковые лекарственные средства/ Под ред. Ю.В. Немытина.- М.: Ремедиум, 2002.- С. 57-59.
Базисная и клиническая фармакология/ Под ред. Б.Г. Катцунга; пер. с англ. под ред. Э.Э. Звартау: в 2 т.- М.-СПб.: Бином-Невский диалект, 1998.- Т. 2.- С. 290-297, 555-559.
Виноградов В.М., Каткова Е.Б., Мухин Е.А. Фармакология с рецептурой/ Под ред. В.М. Виноградова.- 4-е изд, испр.- СПб.: СпецЛит, 2006.- С. 221-232.
Коротяев А.И., Бабичев С.А. Медицинская микробиология, иммунология и вирусология: Учебник для мед.вузов.- 3-е изд., испр. и доп.- СПб.: СпецЛит, 2002.- С. 491-511.
Климко Н.Н., Веселов А.В. Новые препараты для лечения инвазивных микозов// Клиническая микробиология и антимикробная терапия.- 2003.- Т. 5.- № 4.- С. 342-353.
Клиническая фармакология по Гудману и Гилману/ Под общей редакцией А.Г. Гилмана. Пер. с англ.- М.: Практика, 2006.- с 996-1010.
Машковский М.Д. Лекарства XX века.- М.: Новая Волна, 1998.- С. 159-161, 250.
Машковский М.Д. Лекарственные средства: в 2 т.- 14-е изд.- М.: Новая Волна, 2000.- Т. 2.- С. 352-366.
Михайлов И.Б. Настольная книга врача по клинической фармакологии: Руководство для врачей.- СПб.: Фолиант, 2001.- с. 119-126.
Митрофанов В.С. Системные антифунгальные препараты// Проблемы медицинской микологии.- 2001. -Т.3, №2. - С.6-14.
Практическое руководство по антиинфекционной химиотерапии/ Под ред. Л.С. Страчунского, Ю.Б. Белоусова, С.Н. Козлова.- М.: Боргес, 2002.- С. 129-144.
Рациональная фармакотерапия в стоматологии: Рук. для практикующих врачей/ Г.М. Барер, Е.В. Зорян, В.С. Агапов, В.В. Афанасьев и др.; под общ. ред. Г.М. Барера, Е.В. Зорян.- М.: Литтерра, 2006.- С. 74-78. (Рациональная фармакотерапия: Сер. руководство для практикующих врачей; Т. 11).
Рациональная фармакотерапия в офтальмологии: Рук. для практикующих врачей/ Е.А. Егоров, В.Н. Алексеев, Ю.С. Астахов и др.; под общ. ред. Е.А. Егорова.- М.: Литтерра, 2004.- С. 76-80. (Рациональная фармакотерапия: Сер. руководство для практикующих врачей; Т. 7).
Рациональная фармакотерапия заболеваний кожи и инфекций, передаваемых половым путем: Рук. для практикующих врачей/ А.А. Кубанова, В.И. Кисина, Л.А. Блатун, А.М. Вавилов и др.; под общ. ред. А.А. Кубановой, В.И. Кисиной.- М.: Литтерра, 2005.- С. 145-182. (Рациональная фармакотерапия: Сер. руководство для практикующих врачей; Т. 8).
Федеральное руководство по использованию лекарственных средств (формулярная система)/ Под ред. А.Г. Чучалина, Ю.Б. Белоусова, В.В. Яснецова.- Вып. VIII.- М.: ЭХО, 2007.- С. 705-713.
Харкевич Д.А. Фармакология: Учебник.- 9-е изд., перераб., доп. и испр.- М.: Гэотар-Медицина, 2006.- С. 653-659.
Харкевич Д.А. Фармакология: Учебник.- 9-е изд., перераб., доп. и испр.- М.: Гэотар-Медицина, 2006.- С. 653-659.
ГлавнаяHelixbook Посев на возбудителей дерматомикозов (Trichophyton spp., Microsporum spp., Epidermophyton spp.) без определения чувствительности к антимикотическим препаратам
Посев на возбудителей дерматомикозов (Trichophyton spp., Microsporum spp., Epidermophyton spp.) без определения чувствительности к антимикотическим препаратам
Посев на возбудителей дерматомикозов (Trichophyton spp., Microsporum spp., Epidermophyton spp.) без определения чувствительности к антимикотическим препаратам – метод микробиологической диагностики с культивированием и последующей идентификацией возбудителя поверхностных грибковых инфекций кожи и её производных без выявления его чувствительности к противогрибковым лекарственным препаратам.
Синонимы русские
Посев на возбудителя дерматофитии, культуральная диагностика дерматомикозов.
Синонимы английские
Conventional fungus culture and identification, Fungal culture (dermatophutoses).
Метод исследования
Какой биоматериал можно использовать для исследования?
Волосы, ногти. соскоб.
Общая информация об исследовании
Дерматомикозы (дерматофитии) - это поверхностные грибковые инфекции, при которых поражается только кожа и ее придатки (волосы, ногти). Это наиболее распространенная группа грибковых инфекций. Группу грибов – возбудителей дерматомикозов называют дерматофитами. К дерматофитам относятся три биологических рода: Trichophyton, Epidermophyton и Microsporum. Источники инфекции - больной человек (заражение через предметы обихода - это самый частый путь инфицирования), животные (обычно щенки и котята), почва и растительные остатки.
Клинические проявления зависят от вида возбудителя, локализации поражения и состояния иммунной системы человека. Грибковая инфекция, вызванная дерматофитами, может локализоваться в области волосистой части головы, бороды и усов, ногтей, туловища, кистей и стоп, промежности. Стоит отметить, что дерматофиты могут размножаться только в ороговевших слоях эпидермиса.
Виды рода Trichophyton поражают кожу, волосы и ногти.
Виды рода Microsporum поражают волосы, кожу и очень редко ногти.
Виды Epidermophyton поражают кожу и ногти, но не волосы.
Роды дерматофитов хорошо различаются по микроморфологическим и культуральным признакам, поэтому микробиологический метод занимает важное место в диагностике этих инфекций.
При появлении роста колонии гриба отмечают такие ее признаки, как время появления и скорость роста колонии, ее размеры, цвет поверхности и обратной стороны, характер поверхности и ее рельеф, форму и край колонии, ее консистенцию и наличие врастания в субстрат. Так же проводят микроскопическое исследование, оценивая особенности структурных элементов гриба. В большинстве случаев это позволяет идентифицировать вид возбудителя.
Для чего используется исследование?
- Для идентификации возбудителя грибкового поражения кожи, волос или ногтей.
Когда назначается исследование?
- При подозрении на дерматомикоз, наличии характерной клинической картины. Особенно у пациентов, длительно принимавших антибактериальные препараты или стероидные гормоны.
Что означают результаты?
Референсные значения: не обнаружены.
Отрицательный результат – отсутствие роста грибов.
Положительный результат – выявление роста грибковой колонии на питательной среде, с указанием вида культивированного возбудителя.
Дерматомикозы — обширная группа поражений кожных покровов, вызываемых патогенными грибами.
Классификация • Кератомикозы (разноцветный лишай) • Дерматофитии: эпидермофития паховая; микоз, обусловленный интердигитальным трихофитоном (эпидермофития стоп); микоз, обусловленный красным трихофитоном (руброфития); трихофития; микроспория; фавус • Кандидоз • Глубокие микозы: бластомикоз, споротрихоз, хромомикоз и др.
Этиология. Основные возбудители — различные виды Trichophyton, Microsporum, а также несколько видов рода Epidermophyton, объединённые под общим названием дерматофиты. Морфологическая идентификация возбудителей в образцах тканей затруднена и требует выделения чистой культуры. В редких случаях поражения вызывают различные виды Candida.
Эпидемиология. Большинство возбудителей широко распространены в природе, возможно повсеместное инфицирование. Заболевания более часто регистрируют в странах с жарким влажным климатом. Среди возрастных групп инфицированию более подвержены дети. Заболевания возникают после контакта с активным очагом поражения. Выделяют следующие эпидемически значимые группы возбудителей: • Геофильные дерматофиты обитают в почве. Заражение возможно после контакта чувствительного организма с инфицированной землёй • Зоофильные дерматофиты — паразиты большинства домашних животных (кошек, собак, рогатого скота), источник заражения людей • Антропофильные дерматофиты — паразиты человека, передача инфекционного агента происходит в результате контакта с больным.
Патогенез. При дерматомикозах инфицирующие агенты представлены фрагментами гиф и конидиями, попавшими в кератинсодержащие ткани (роговой слой кожи, волосы, ногти). Вирулентность дерматофитов низкая, и поражения подлежащих тканей у здоровых лиц не наблюдают. Для всех возбудителей характерна способность разрушать и утилизировать кератин. По типу роста в волосяном стержне возбудителей разделяют на 2 группы: endothrix — прорастают из кожи в фолликулы и волосы, не выходя за пределы волосяного стержня; ectothrix — прорастают из волосяного фолликула в волос.
Клиническая картина. Возбудители размножаются в коже и её придатках; заболевания ограничены, не представляют угрозы для жизни, часто спонтанно ограничиваются и обусловливают преимущественно косметические проблемы. В редких случаях отмечают молниеносное поражение прилежащих тканей, особенно у лиц с иммунодефицитами. Характерны зудящие круглые, ярко-красные, чётко ограниченные чешуйчатые бляшки менее 5 см в диаметре, располагающиеся единично или группами.
• Дерматофитии волосистой части головы, вызванные грибками рода Microsporum и трихофитами из группы endothrix, проявляются ломкостью волос, обусловленной ростом возбудителя в волосяном стержне • Дерматофитии волосистой части головы, вызванные трихофитами из группы ectothrix, часто сопровождаются гнойным расплавлением волосяных фолликулов и выпадением волос.
• Дерматомикоз бороды и усов. Течение может быть острым или, реже, хроническим. Первоначальные проявления — папулы и пустулы; позднее присоединяются поражения волосяных фолликулов. В результате их инфицирования развиваются гранулематозные повреждения, нередко вторично инфицированные бактериями. Характерны отёки поражённых участков, последние покрыты кровянистыми корками. Основной возбудитель — Trichophyton verrucosum.
• Дерматомикоз тела (tinea corporis). На различных участках тела возникают локализованные очаги шелушения, пустулёзных высыпаний, эритемы и пиодермий. Основные возбудители — Trichophyton mentagrophytes, Trichophyton rubrum и Microsporum canis.
• Паховый дерматомикоз. Проявляется очагами шелушения, пустулёзными высыпаниями, эритемой и пиодермиями в области ног (включая внутреннюю поверхность бёдер), гениталий, промежности и паха. Основные возбудители — Trichophyton mentagrophytes, Trichophyton rubrum, Epidermophyton floccosum и виды Candida.
• Дерматомикоз стоп. Поражения локализованы в области подошв, преимущественно на коже между пальцами; характерны небольшие пузырьки, трещины, чешуйки, участки размягчения и эрозии. Основные возбудители — Trichophyton mentagrophytes, Trichophyton rubrum, Epidermophyton floccosum.
• Онихомикоз. Проявляется утолщением, огрубелостью и расслоением ногтей пальцев рук и ног. Основные возбудители — виды Trichophyton; в редких случаях поражения вызывают виды Candida. Подробнее см. Онихомикозы.
• Фавус — грибковое поражение кожи, волос и ногтей с длительным хроническим течением и рубцовой алопецией. Этиология: возбудитель — Trichophyton schoenleinii; заражение происходит при тесном и длительном контакте с больным человеком. Клиническая картина • Скутулярная форма. Через 1 нед после заражения вокруг волосяных фолликулов появляется эритема, на фоне которой формируются чешуйки, превращающиеся в псевдопустулы, а затем в мелкие, до нескольких миллиметров в диаметре, желтоватые овальные или округлые крошащиеся образования блюдцевидной формы — скутулы (скутулы — чистая культура возбудителя). При удалении или разрешении скутулы остаётся эрозивная или язвенная поверхность, в дальнейшем происходит рубцовая атрофия кожи и развивается окончательная алопеция. Волосы не обламываются, но теряют блеск, становятся тусклыми, напоминающими паклю • Питиреоидная форма. Эритематозные участки кожи покрыты плотно сидящими чешуйками, рубцовая алопеция развивается медленнее, чем при скутулярной форме • Импетигинозная форма. Мощные жёлто-коричневые корки, по отхождению которых развивается рубцовая алопеция • При фавусе могут поражаться ногти, которые становятся жёлтыми, ломкими, а под ними на ногтевом ложе видны скутулы. Поражение слизистых оболочек и внутренних органов обычно приводит к смерти. Методы исследования, лечение, профилактика см. ниже. Синонимы: парша, лишай фавусный. МКБ-10. B35 Дерматофития.
Диагностика поверхностных микозов основана на клинических проявлениях, данных микроскопии поражённых тканей и идентификации культур микроорганизмов, выделенных из них. Возбудителей микроспории достаточно легко выявляют облучением волосистой части кожи головы УФ лампой Вуда (свечение зелёным цветом).
Методы исследования
• Выявление возбудителя микроскопией. Материалы для микроскопии — фрагменты кожи и её придатков (ногти, волосы). Образец кожи помещают на предметное стекло и наносят каплю 10% р-ра KOH. Через 10–15 мин проводят микроскопию образца на наличие гиф или конидий. Микроскопия волос позволяет легко идентифицировать возбудителей типов endothrix и ectothrix. Для поражений, вызванных возбудителями типа endothrix, характерны ямки и полости в волосяном стержне, тогда как при возбудителях типа ectothrix гифы оплетают стержень волоса снаружи. Для усиления контраста используют сниженный конденсор и матовый свет.
• Выделение культуры. Помещают отдельные волосы или фрагменты кожи на питательные среды. Образцы кожи получают осторожной скарификацией очага поражения стерильным скальпелем или предметным стеклом. Возбудителя идентифицируют микроскопически и по морфологии колоний •• Виды Trichophyton вырастают за 2–3 нед; колонии разноцветные; конидии большие, гладкие и септированные (до 10 септ), по форме напоминают карандаши (10–50 мкм). Внутривидовая идентификация затруднена и требует изучения биохимических свойств •• Виды Microsporum растут также медленно; макроконидии толстостенные, многоклеточные, веретенообразные (30–160 мкм) и покрыты шипиками •• Epidermophyton floccosum образует белые, жёлтые или оливковые колонии; идентифицируют по наличию множества гладких конидий, напоминающих дубинки (7–20 мкм длиной).
Дифференциальная диагностика • Розовый лишай • Экзема себорейная • Контактный дерматит • Сифилис • Псориаз • СКВ.
Лечение • Синтетические противогрибковые препараты местно в виде мази (крема) — миконазол или клотримазол 2 р/сут в течение 2 нед, а также кетоконазол 4 р/сут в течение 2 нед (в течение 1 нед после выздоровления — для предупреждения рецидива). Назначают также эконазол и производные метилнафталина, например нафтифин • При дерматофитии волосистой части кожи головы — гризеофульвин по 1 г/сут (детям — 16 мг/кг, при микроспории — 22 мг/кг) внутрь ежедневно до первого отрицательного анализа на грибы, затем в той же дозе в течение 2 нед через день и 2 нед 2 р/нед или кетоконазол. Тербинафин 125-250 мг/сутки в течение 4–6 нед. Местно — 2–5% р-р йода, мазь с серой (10%) и салициловой кислотой (3–5%) • При онихомикозе — тербинафин по 250 мг/сут в течение 2–4 мес, итраконазол 200 мг/сут в течение 3 мес.
Синонимы • Дерматофития • Эпидермофития • Кольцеобразный дерматомикоз
МКБ-10 • B35 Дерматофития • B36 Другие поверхностные микозы
ПРИЛОЖЕНИЯ
Геотрихоз — системный микоз, вызванный дрожжеподобным грибком Geotrichum candidum, протекающий с поражением полости рта, бронхов, лёгких или кишечника. Симптомы: кашель со слизисто-гнойной вязкой мокротой (с прожилками крови), афтозный стоматит, лихорадка. Возможна вторичная или смешанная инфекция. Прогноз неблагоприятный. Лечение • генцианвиолет • перорально калия йодид при поражении лёгких. МКБ-10. В48.3 Геотрихоз.
Хромомикоз — системное грибковое заболевание, вызываемое некоторыми тёмными гифальными грибами (Fonsecaea pedrosoi, Fonsecaea compacta или Phialophora verrucosa), с преимущественными грубыми и деформирующими изменениями кожи. Характерна медленная трансформация в крупные и часто изъязвляющиеся папилломатозные разрастания (в виде цветной капусты). Протекает обычно хронически. Наблюдают повсеместно; наиболее часто в тропических и субтропических странах (Бразилия, Коста-Рика). Лечение: успешность лечения находится в обратной зависимости от продолжительности заболевания и активности процесса; противогрибковые средства (амфотерицин В, кетоконазол), противоглистные средства (тиабендазол). Синонимы: дерматит веррукозный, Педрозо болезнь, хромофитоз, хромобластомикоз. МКБ-10. B43 Хромомикоз и феомикотический абсцесс.
Эритразма — псевдомикоз, вызываемый бактерией Corynebacterium minutissimum, проявляющийся ограниченными очагами желтовато-коричневого или розового цвета с чёткими контурами и мелким отрубевидным шелушением на поверхности; локализуется почти исключительно на прилегающих к мошонке участках внутренней поверхности бёдер.
Диагностика дерматомикозов. Лечение дерматомикозов.
Диагностика поверхностных микозов основана на данных микроскопии поражённых тканей и идентификации культур грибов, выделенных из них. Возбудителей микроспории достаточно легко выявляют облучением волос УФ-лампой Вуда (поражённые участки светятся зелёным цветом).
Морфологическая идентификация возбудителей дерматомикозов в образцах тканей затруднена и требует выделения чистой культуры. Материалом для исследований служат волосы, фрагменты кожи и ногтей. Образцы микроскопируют в неокрашенных препаратах, обработанных КОН. В керати-низированных тканях грибы образуют только гифы и артроспоры — их наличие позволяет отличить грибковую инфекцию кожи от прочих поражений, например аллергических.
Выделение культур возбудителя дерматомикозов осуществляют помещая отдельные волосы или фрагменты кожи на агар Сабуро, агар Сабуро с антибиотиками или картофельный декстрозный агар.
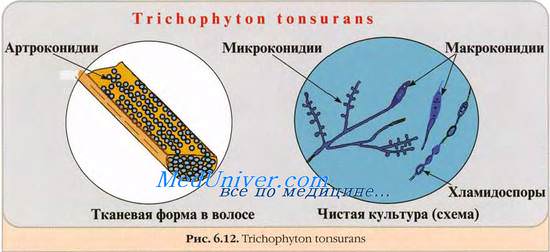
Образцы кожи получают осторожной скарификацией очага поражения дерматомикозов стерильным скальпелем или предметным стеклом. Возбудителей дерматомикозов идентифицируют микроскопически, по морфологии колоний и особенностям роста на дифференциально-диагностических средах.
• Виды Trichophyton вырастают за 2-3 нед, колонии разноцветные, конидии большие, гладкие и септированные (до 10 септ), по форме напоминают карандаши (10-50 мкм). Внутривидовая идентификация затруднена и требует изучения биохимических свойств.
• Виды Microsporum растут также медленно, макроконидии толстостенные, многоклеточные, веретенообразные, 30-160 мкм длиной и покрыты шипиками.
• Epidermophyton floccosum образует белые, жёлтые или оливковые колонии. Грибы идентифицируют по наличию множества гладких конидий, напоминающих дубинки (7-20 мкм длиной).
Лечение дерматомикозов
При лечении дерматомикозов ЛС обычно применяют местно. При неосложнённых формах широко используют препараты, содержащие серу, селен, дёготь. Также эффективно применение толнафтата. Гризеофульвин и тербинафин внутрь достаточно эффективны при онихомико-зах, когда местное применение препаратов ограничено их низкой способностью проникать в ногтевые слои. Следует сочетать удаление ногтевой пластинки и очищение ногтевого ложа с назначением эффективной химиотерапии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

