Во влагалище как морщины
Обновлено: 06.05.2024
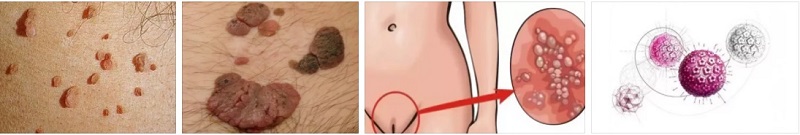
Кондилома на половой губе - это наросты, доброкачественные новообразования в виде папиллом и бородавок различной формы и размера. Появляются они при инфицировании женщины различными типами ВПЧ - онкогенными и неонкогенными.
Актуальной проблемой в современной гинекологии, с которой сталкиваются многие девушки и молодые женщины, являются папилломы на половых губах. В этих интимных зонах на слизистой от некоторых типов ВПЧ появляются т.н. «остроконечные кондиломы». При обнаружении или подозрении на наличие бородавки на половых органов, каждая пациентка должна знать, как проявляется заболевание, какое нужно проводить лечение и какие следует сдать анализы для диагностики.
Данные образования встречаются очень часто. Бородавки на малых и больших половых губах у девушек представлены в основном остроконечными кондиломами, возбудителями которых являются типы 6 и 11 вируса. Эти типы ВПЧ низкого онкогенного риска, то есть риск их перерождения в злокачественную опухоль невелик. Дети, девочки-подростки и девушки в статусе девственницы не могут быть исключены из возможных групп риска по наличию данных образований, т.к. половой - не единственный путь передачи вируса (см. подробнее).
Бородавки на половых губах
Папилломы на половых губах, бородавки на слизистой внутренних стенок влагалища, предверии и входа представляют собой маленькие наросты, шарики, горошины, "сосули" телесного цвета. В большинстве случаев эти образования не возникают единично - это некоторое количество структур, постепенно соединяющихся в опухолевидные разрастания в виде наростов, "цветной капусты", "виноградин", "сосочков", "бахромы" или "петушинных гребешков" на узкой ножке самого разнообразного размера. Через ножку к образованию проходят кровеносные сосуды, через них генитальные новообразования питаются и, соответственно, растут.
Они могут быть одиночными, чаще множественные - собираются в группы, нередко сосочки очень сильно разрастаются и сливаются между собой в крупные конгломераты. Здесь можно посмотреть фото кондилом у женщин.

При данной локализации половые бородавки могут повреждаться тесной одеждой, во время интимных контактов, косметических и гигиенических процедур и т.п. Постоянное травмирование наружных гениталий стимулирует относительно быстрое разрастание и распространение папиллом и кондилом с половой губы вглубь организма - во влагалище, шейку матки, уретру, анус и прямую кишку.
Фото папилломы и кондиломы на половых губах
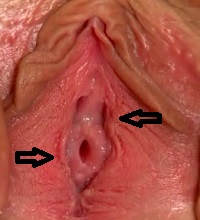 | 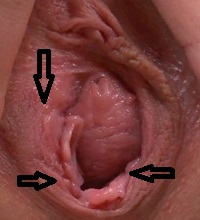 | 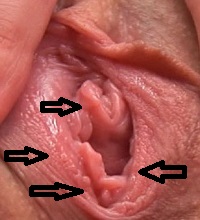 |
Так как сама женщина обнаружить мелкие образования обычно не может, выявляются они чаще всего во время наружного осмотра гениталий врачом гинекологом. Хотя в нашей практике не редкость, когда пациентке с достаточным количеством мелких кондилом на слизистых наружных половых органов мы первыми сообщаем о наличии этих бородавок, хотя перед этим она регулярно (более или менее) посещала других врачей гинекологов.
Форум про папилломы половых губ
- Причины появления?
Заражение вирусом папилломы человека, а затем и его появление на половой губе с одной или двух сторон всегда спровоцировано одним из нескольких факторов:
а). половой контакт с вирусоносителем (презерватив не всегда спасает от заражения, так как в прелюдии гениталии соприкасаются друг с другом);
б). использование предметов личной гигиены совместно с зараженным;
в). посещение одной ванны или туалета с больным человеком (тепло и влага благоприятствуют вирусу и кондиломы ускоренно разрастаются);
г). механическое травмирование слизистой малых половых губ при мастурбации, петтинге, бритье и т.д. с последующим внедрением вируса.
Так как ВПЧ может длительное время сохранять жизнеспособность на воздухе, им можно заразиться в банях, саунах, общественных бассейнах, соляриях, если садиться голыми гениталиями на скамейки и пользоваться чужими средствами личной гигиены. - Чем отличаются больной человек от вирусоносителя?
Существуют вирусоносители – женщины, у которых нет выраженных признаков папилломы на половых губах. Сами они от ВПЧ не страдают, но являются переносчиками. При тесном бытовом или половом контакте, в первую очередь - оральном, возможна передача вируса партнеру. Зараженный человек в течение многих недель, месяцев или даже лет с большой вероятностью может не не иметь симптомов. Факторы, подавляющие иммунную систему (операции, стрессы, простуды, травмы, беременность, аборты) - причины активации инфекции и толчка роста половых бородавок, в т.ч. на малой и большой половой губе. - Виды половых бородавок?
В зависимости от характера роста бородавки бывают с наружным ростом (экзофитные) и с внутренним (эндофитные). Первые - остроконечные. Они появляются снаружи на половых губах в виде наростов и сосочков, бахромок. Эндофитные, так называемые "плоские кондиломы" - разрастания, уходящие внутрь поверхностного эпителия. Кондиломы внутри половых губ бывают вызваны типом ВПЧ с высокой онкогенной активностью, и у женщин часто переходят на шейку матки. - Какие могут быть симптомы?
После внедрения инфекции или активации вируса в подслизистой женщина поначалу испытывает неприятные ощущения: чешется, зудит, щиплет, жжет. Через некоторое время (от нескольких часов до дней) образуется маленькие папилломы на половой губе (множественные или единичные). Ростки новых элементов могут по капилляной сети распространяться на соседние участки и появляться на клиторе, возле уретры и заднего прохода. - Папилломы половых губ у девушек и девочек - подростков могут быть или нет?
Бородавки на половых органах не являются прерогативой исключительно сексуально активных женщин. Примерно в 25-35%% случаев ВПЧ малых половых губ передается контактно-бытовым путем и его клинические проявления в виде кондилом у девственниц могут быть в любом возрасте, от детского до старшего репродуктивного. - Могут ли появиться папилломы от мастурбации?
Как уже известно из прочитанного выше, инфицирование происходит при наличии травм кожи или слизистых оболочек интимных мест (губ, клитора, предверия влагалища, а также ануса), через которые вирус беспрепятственно проникает в организм. Подобные микроповреждения возникают при интенсивном механическом воздействии в результате мастурбирования, петтинга, фистинга, неправильно использования сексуальных игрушек или им подобных подручных предметов, что при наличии на воздействующем объекте вируса может в последующем привести к возникновению бородавки на половых губах (на больших или малых).
Что делать, если папилломы на половых губах, как убрать?
- Посетить грамотного и внимательного гинеколога;
- Пройти полный гинекологический осмотр;
- Сделать вульвоскопию (вид кольпоскопии);
- Сдать анализ на ВПЧ (Дайджен-тест);
- Сдать анализы на "скрытые" инфекции.
При выявлении бородавок на гениталиях пациентке рекомендуется сдать анализы крови на сифилис (остроконечные кондиломы на половой губе нужно отличить от широких, которые являются проявлением сифилиса) и ВИЧ (снижение иммунитета может быть следствием СПИДа). Далее в таблице представлен примерный перечень анализов, которые надо сдать женщине при наличии у неё на половых губах папиллом или кондилом.
| Анализы | Цена | |
|---|---|---|
| Типы ВПЧ 6/11 | да / нет | 650 |
| Генотипы ВПЧ (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59) | типирование | 2 350 |
| Анализы крови на сифилис (РВ), СПИД (ВИЧ) | ИФА кровь | 750 |
Удаление папиллом на половых губах
Как избавиться от половых бородавок и нароста? После получения результатов предварительного обследования наш гинеколог индивидуально для каждой пациентки подбирает оптимальный метод лечения. Клиника удаление кондилом на малых половых губах радиоволновым методом проводит с помощью аппарата «Фотек»/«Сургитрон».
Почему радиоволново метод удаления бородавки на половых органах лучше?
Процесс лечения радиоволной не затрагивает окружающие образование здоровые ткани. Принцип действия этого излучения заключается в выпаривании ВПЧ или выжигании папиллом на половых губах радиоволнами. Аппарат, создающий радиохирургический луч, может регулировать глубину воздействия. По окончании прижигания возможно временное покраснение места рвоздействия, отечность и образование струпа. Сроки полного заживления будут короче и время выздоровления минимально, если регулярно профилактически посещать гинеколога, и в случае обнаружения при осмотре половых губ папилломы, убрать их предлагаемым выше способом.
Процедура проводится на фоне специальной противовирусной и иммуномодулирующей терапии (общей и местной). Такой комплексный подход к проблеме папилломатоза наружных гениталий является залогом стойкого положительного результата и профилактикой рецидивов заболевания.
Если же количество интимных бородавок и папиллом на половых губах у женщины значительно, они крупные, сливаются между собой, создавая по краям губ видимость неких наростов, неровностей, рельефных шерховатостей, оптимально провести хирургическую пластику малых половых губ - резекцию фестончатых краев с одновременным устранением оставшихся папилломатозных образований на слизистых оболочках.
Лечение народными средтвами (в домашних условиях)
Во-первых, эти способы при лечении папилломы на половых губах малоэффективны. Во-вторых, подобные препараты, в том числе и растительного происхождения, содержат агрессивные компоненты, которые могут привести к ожогу нежной слизистой наружных гениталий и формированию рубцов. А в-третьих, они направлены на устранение видимых симптомов, при этом никакого действия на сам вирус они не оказывают. Единственное, чем можно воспользоваться дома - это народные средства, которые снимут неприятные ощущения зуда и жжения (сидячие ванночки с отварами трав).
☑ Хотите узнать, как избавиться от половых бородавок быстро и без боли?
• Запишитесь к гинекологу,
• Обсудите вашу проблему,
• Проведите сеанс удаления.
Атрофия влагалища (синонимы: вульвовагинальная атрофическая слизистая, мочеполовой синдром менопаузы) у женщин является распространенным и недооцененным состоянием, связанным со снижением эстрогенизации вагинальной ткани в возрастной группе от 45+ и до 50+.
Что такое атрофия влагалища?
Атрофия влагалища (также называемая атрофическим вагинитом или кольпитом) - это состояние, при котором слизистая оболочка влагалища становится более сухой и тонкой. Чаще всего возникает во время менопаузы, «перемены стиля жизни» из-за снижения уровня гормона эстрогена. Гормоны производятся, хранятся и секретируются эндокринной системой, сетью желез и органов. Эстрогены нужны женщинам для хорошего здоровья, особенно в детородном возрасте. Когда в возрасте около 50 лет наступает менопауза, яичники вырабатывают меньше гормонов, и у женщины прекращаются месячные. Но состояние вагинальной атрофии бывает и у молодых женщин, когда у них нарушен уровень эстрогена.
Механизм развития атрофических изменений в стенках влагалищ
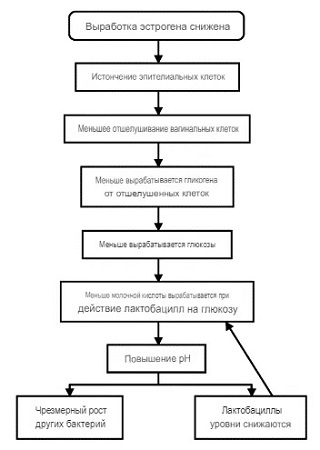
Слизистая влагалища представляет собой многослойный плоский эпителий, который до наступления менопаузы влажный и толстый с морщинами. В период менопаузы, когда уровень эстрогена снижается, этот эпителий истончается. Меньшее количество эпителиальных клеток приводит к меньшему отслаиванию клеток во влагалище (см. схему).
Когда эпителиальные клетки отшелушиваются и умирают, они выделяют гликоген, который гидролизуется до глюкозы. Глюкоза, в свою очередь, расщепляется на молочную кислоту под действием лактобацилл - нормальных обитателей здоровой вагины. Без этого каскада pH во влагалище повышается, что приводит к потере лактобацилл и чрезмерному росту других бактерий, включая стрептококки группы B, стафилококки, колиформные бактерии и дифтероиды. Эти бактерии могут вызывать симптоматические вагинальные инфекции и воспаления.
Это приводит, помимо других симптомов, к зуду, жжению и боли во время секса и включает инфекции мочевыводящих путей (ИМП) и частое мочеиспускание. Недавно термин "атрофия влагалища" было предложено заменить новым термином "мочеполовой синдром менопаузы". Он подразумевает не только вагинальные, но и мочевые симптомы, которые могут вызываются действием низкого эстрогена.
Кто рискует получить вульвовагинальную атрофию
Женщины в возрасте 50 лет и старше в период менопаузы наиболее подвержены вагинальной атрофии. Другие причины, повышающие вероятность его развития, включают:
- Отсутствие полового акта.
- Снижение функции яичников из-за химиотерапии или облучения.
- Иммунные нарушения.
- Лекарства, обладающие антиэстрогенными свойствами.
- Овариэктомия (удаление яичников).
- Послеродовая потеря эстрогена.
- Грудное вскармливание.
Причины атрофии
Во время менопаузы ваше тело вырабатывает меньше эстрогена. Без эстрогена слизистая оболочка интимного места может стать тоньше и менее эластичной. Влагалищный канал также может сужаться и укорачиваться. Малое количество эстрогена снижает количество нормальных вагинальных жидкостей. Он также изменяет вульвовагинальный кислотный баланс.
У женщин, которые только что родили и кормят грудью, также наблюдается снижение уровня эстрогена. Эти симптомы также возникают у пациенток, которым удалили яичники или которые принимают определенные лекарства (например, ингибиторы ароматазы для лечения рака груди). И первым признаком атрофии слизистой обычно является недостаточная влажность влагалища.
Факторы риска
Есть два основных фактора, которые могут повысить ваши шансы на атрофию влагалища:
- Курение. Оно ограничивает кровоток, в том числе в области влагалища. Также снижает естественное количество эстрогена в вашем теле.
- Отсутствие вагинальных родов. Те, у кого не было родов через естественные родовые пути, с большей вероятностью будут иметь эти проблемы, чем те, у кого они были.
Клинические проявления
Симптомы атрофии стенок влагалища могут включать:
- Сухость влагалища.
- Жжение и / или зуд во влагалище.
- Диспареуния ( боль во время секса ).
- Выделения из влагалища - обычно желтого цвета.
- Мажущие кровянистые выделения
- Кровотечения из вагины после секса.
- Зуд вульвы (желание чесать между ног).
- Ощущение давления в промежности.
Признаки атрофических изменений мочевых путей:
- Желание чаще подмываться.
- Боль при посещении туалета.
- Инфекции мочевыводящих путей (ИМП) .
- Большее число актов мочеиспускания.
- Стрессовое недержание мочи.
- Болезненное мочеиспускание (дизурия).
- Кровь в моче (гематурия).
- Жжение при мочеиспускании.
Первым симптомом обычно является отсутствие смазки во время полового акта. Со временем может возникнуть стойкая сухость влагалища. Истончение эпителиальной выстилки также может вызвать зуд, болезненность и жалящую боль в области влагалища и вульвы, что, в свою очередь, может еще больше способствовать диспареунии. Также могут возникать кровянистые выделения из-за небольших разрывов эпителия влагалища. Женщины с синдромом мочеполовой менопаузы могут сообщать о жидких желтых или серых водянистых выделениях без особого зуда и запаха.
Фото 1. Микрофотографии поверхностных и промежуточных клеток (слева) и атрофических клеток (справа). (Пап тест, исходное увеличение x20).
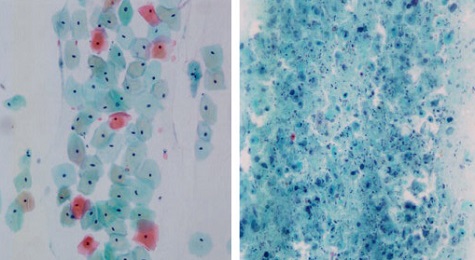
Фото мазка в норме и при атрофии слизистой влагалища
Методы диагностики
Врач гинеколог может диагностировать влагалищную атрофию на основе симптомов и данных гинекологического осмотра, который покажет, как выглядит влагалище. Это поможет узнать, наступила ли у вас менопауза. Классические признаки вульвлвагинальной атрофии во время гинекологического осмотра включают:
• Укороченное или суженное влагалище.
• Сухость, покраснение и припухлость.
• Потеря эластичности кожи.
• Беловатое изменение цвета слизистой.
• Редкость лобковых волос.
• Выпуклость по задней стенке влагалища.
• Кожные заболевания вульвы (дерматозы).
• Поражения вульвы и / или покраснение вульвы (эритема).
• Мочевой пузырь, провисший во влагалище.
• Изменения наружного отверстия уретры.
• Незначительные трещинки (разрывы) у вагинального входа.
Какие нужно сдать анализы:
- Онкоцитология шейки матки.
- Общий анализ мочи.
- Ультразвук органов малого таза.
- Тест гормонов сыворотки крови.
- Анализ на вагинальный pH.
- Микроскопия на флору
(см. весь каталог анализов).
Таблица 1. "Отличие вульвовагинальной атрофии от другой патологии интимной зоны".
| Красный плоский лишай | Болезненные красные бляшки или эрозии, иногда с белыми кружевными краями или фиолетовыми краями; может распространяться во влагалище |
| Склерозирующий лихен вульвы | Гипопигментированная, морщинистая, похожая на воск ткань, с сливающимися бляшками цвета слоновой кости и розового цвета, часто в виде бабочки или восьмерки, охватывающая большие и малые половые губы и капюшон клитора и простирающаяся вокруг ануса; может привести к лабиальной агглютинации |
| Контактный дерматит | Покраснение, отек и зуд, иногда с образованием пузырей и болезненной ярко-красной припухлостью |
| Простой хронический лишай (гиперкератоз) | Толстая, лишайниковая кожа, часто эритематозная, вызванная длительным трением или расчесыванием |
| Внутриэпителиальное новообразование вульвы | Красные, белые или темные выпуклые или эродированные поражения, мультифокальные |
| Рак вульвы | Чаще это язва с приподнятым или уплотненным краем |
| Экстрамаммарная болезнь Педжета | Кирпично-красный чешуйчатый экзематоидный налет с резко очерченной границей и иногда шероховатой поверхностью |
Лечение атрофии влагалища
Когда мне следует обратиться к врачу по поводу атрофии влагалища?
Даже если у вас нет менопаузы, обязательно сообщайте своему врачу о любых симптомах сухости, боли, жжения / зуда, проблем с мочеиспусканием, ИМП, необычных пятен, кровотечений или выделений. Если проходят недели, а безрецептурные лекарства, которые вы принимаете от сухости, не работают, следует обратиться к врачу. Если вы видите необычные выделения или кровотечение, это тоже повод обратиться к специалисту. Кроме того, всегда обращайтесь к хорошему гинекологу по поводу любых симптомов, которые негативно влияют на вашу повседневную жизнь.
Как лечить атрофию влагалища
Пациентка и ее лечащий врач будут тесно сотрудничать, чтобы разработать план лечения атрофии влагалища, который наиболее эффективен в зависимости от симптомов и их тяжести. Некоторые методы предназначены для лечения симптомов атрофии. Другие имеют целью компенсировать потерю эстрогена. По отзывам, эстрогеновая терапия считается наиболее эффективным дополнением к процедурам по интимному омоложению.
1. Лубриканты и увлажняющие кремы для увлажнения и расслабления влагалища могут лечить сухость. Это улучшает комфорт во время секса, но не восстановят полностью здоровье интимного места. Вазелин НЕ рекомендуется использовать во влагалище, так как он может вызвать дрожжевую инфекцию. Хотя многие женщины используют оливковое или кокосовое масло в качестве увлажняющего и смазывающего средства, иногда это может вызвать аллергическое раздражение в этой области. Следует избегать витамина Е и минеральных масел.
2. Расширители - это устройства, которые расширяют (расширяют) влагалище, чтобы вы могли вернуться к сексу. Женщины часто начинают с узкого расширителя и со временем переходят к более крупным размерам. Это делается до тех пор, пока влагалище не станет достаточно широким, чтобы половой член мог безболезненно входить для сексуальной активности. Наилучшие результаты достигаются при использовании расширителей в сочетании с местной гормональной терапией.
3. Заместительная гормональная терапия не только эффективно улучшает симптомы вагинальной атрофии, но и возвращает коже здоровье за счет восстановления нормального кислотного баланса влагалища, утолщения слизистой оболочки стенок (до первоначального состояния), поддержания естественной влажности и улучшения баланса бактерий.
Для женщин, у которых наблюдаются только симптомы атрофии стенки влагалища, есть несколько вариантов, позволяющих доставлять эстроген только во влагалище. Эти варианты могут помочь избежать высокого уровня гормонов в остальной части тела. Женщины, у которых наблюдается множество других симптомов менопаузы, таких как приливы и проблемы со сном, могут выбрать гормональную терапию в более высоких дозах для лечения всех своих симптомов (так называемая системная гормональная терапия). Местное введение гормонов не будет лечить никакие симптомы менопаузы, кроме вагинальных.
Далее смотрите про важнейшие вспомогательные терапевтические методики воздействия на интимную зону, которые эффективно дополняют основной курс, либо являются его важной составной частью.
Дополнительные методы
Специалисты нашей клиники предлагают широкий спектр проверенных многолетним опытом применения эффективных средств облегчения и даже снятия симптомов вагинальной атрофии. Например, это может быть введение аутоплазмы в интимные зоны, уколы гиалуроновой кислоты для снятия сухости слизистой оболочки влагалища и вульвы, лечение стрессового недержания мочи и др.
Чем раньше вы начнете лечение, тем меньше вероятность того, что атрофия влагалища усугубится. Например, чем дольше вы обходитесь без эстрогена, тем суше становится влагалище. Да, без лечения атрофия влагалища может усугубиться. Иногда она может стать настолько серьезной, что может значительно сузить отверстие влагалища. Это может затруднить лечение, если таковое начато слишком поздно.

Атрофия и половая жизнь
Не следует избегать сексуальной активности, если у вас гинеколог поставил диагноз "атрофия влагалища". Отсутствие половой жизни фактически ухудшает состояние. Секс стимулирует кровоток в слизистой и способствует выработке жидкости, поэтому секс фактически сохраняет влагалище здоровым. Если у вас сухость и дискомфорт во время секса, могут помочь влагалищные увлажнители или лубриканты на водной основе. Используйте их каждые несколько дней и непосредственно перед половым актом. Что еще способстует его здоровью подробно можно узнать на этой странице.
Куда обратиться в Москве
Атрофия влагалища серьезна для женщин в период менопаузы. Это влияет на качество вашей жизни с дискомфортом, частыми походами в туалет, частыми ИМП, жжением, болью при сексе и многим другим. К счастью, существует множество методов лечения, и ваш врач может помочь найти лучший вариант для лечения симптомов. Обратитесь за лечением. Не бойтесь поговорить с врачом и со своим партнером. Всегда следуйте инструкциям лечащего гинеколога и делайте все возможное, чтобы атрофия вульвы и влагалища не ухудшилась! Приглашаем посетить специалистов отделения гинекологии нашей московской клиники.
Дистрофические процессы в тканях могут влиять на состояние кожи. Пациенты часто жалуются на появление очагов измененной пигментации и деформацию кожного покрова. В гинекологической практике встречается атрофическое поражение кожи наружных половых органов. Крауроз вульвы может прогрессировать и становится причиной роста злокачественной опухоли. В большинстве случаев патология не влияет на функции внутренних половых органов. Лечение проводится с помощью терапевтических процедур.
Общая информация
Крауроз вульвы представляет собой хроническую патологию наружных половых органов у женщин, проявляющуюся дистрофическими изменениями в тканях. У женщин, страдающих от такого недуга, возникает огрубение и деформация кожи в области влагалища и половых губ. Поражение слизистой оболочки органов приводит к нарушению функций вульвы. В некоторых случаях наблюдается разрастание соединительнотканных рубцов, уродующих вульву. Заболевание может развиваться в течение многих лет.
Стадии развития крауроза:
- Первая стадия. Возникают первичные изменения в коже и слизистых оболочках гениталий, связанные с недостаточным кровоснабжением тканей и воспалительным процессом. Женщины жалуются на покраснение и отек вульвы.
- Вторая стадия. Усиливается ороговевание наружного эпителия гениталий, появляется кератоз. К другим признакам этой стадии гинекологи относят изменение пигментации наружного покрова, шелушение кожи. Отмечается деформация больших и малых половых губ.
- Третья стадия. Пораженный эпителий вульвы активно замещается соединительной тканью (рубцами). Атрофия тканей приводит к нарушению функций органов. Уменьшается размер половых губ, сужается вход во влагалище. Женщины жалуются на неприятные ощущения во время мочеиспускания.
Крауроз чаще всего возникает у женщин в возрасте от 30 лет. После наступления менопаузы вероятность развития болезни увеличивается. Повреждение кожного покрова вульвы может приводить к инфекционному поражению тканей. При несвоевременном лечении заболевание становится причиной необратимых косметических дефектов. Злокачественное перерождение тканей выявляется примерно у 5% пациенток. Редко признаки дистрофии могут появиться у ребенка.
Прием (осмотр, консультация) врача-акушера-гинеколога первичный
Ультразвуковое исследование органов малого таза (комплексное трансабдомиральное и трансвагинальное)
Кожа и наружные половые органы
Женские репродуктивные органы включают молочные железы, вульву, яичники, матку и другие тазовые структуры. В урогенитальной области расположены наружные половые органы (вульва). Это влагалище, мочеиспускательный канал, железы, клитор, большие и малые половые губы. К основным функциям вульвы относят транспортировку сперматозоидов в область маточных труб и выделение мочи через уретру. Из-за особенностей расположения эта анатомическая область часть подвергается неблагоприятным воздействиям, вроде инфекций и травм.
Кожа женских наружных половых органов образована тремя отделами. К функциям наружных покровов можно отнести защиту внутренних органов от внешних воздействий, терморегуляцию и выделение пота. Заболевания кожного покрова вульвы возникают из-за внешних и эндогенных факторов, включая инвазию патогенных микроорганизмов, нарушение обмена веществ и патологии иммунитета.
Строение кожного покрова вульвы:
- Эпидермис – самый наружный участок, образованный многослойным ороговевающим эпителием. Мертвые клетки поверхностного слоя выполняют барьерную функцию, в то время как базальный слой необходим для регенерации ткани.
- Дерма – срединный слой, в состав которого входят железы, волосяные луковицы, мышечные волокна и кровеносные сосуды.
- Подкожная клетчатка, преимущественно образованная жировой тканью. Этот отдел кожи вульвы защищает внутренние органы от механических воздействий и перепадов температуры.
Слизистая оболочка наружных половых органов имеет иное строение. Плоский эпителий в этой области не ороговевает. Присутствие большого количества желез необходимо для выработки слизи. Это вещество способствует иммунной защите и облегчает процесс совокупления. В слизистой оболочке и коже вульвы представлены компоненты иммунной системы.
Причины возникновения
Крауроз вульвы является полиэтиологическим заболеванием. Дистрофические изменения в коже представляют собой специфический ответ тканей на внешние и внутренние факторы. Это может быть самостоятельное заболевание или осложнение других патологических состояний, вроде расстройства эндокринной системы или инфекции.
- Патологии эндокринных органов. Железы внутренней секреции выделяют гормоны, контролирующие развитие и функции органов. Недостаток половых гормонов может привести к дистрофии кожи вульвы. Также такое заболевание часто диагностируется на фоне болезни надпочечников, щитовидной железы и яичников.
- Вирус папилломы человека или ВПЧ-инфекция. Это заболевание, передающееся половым путем. Инвазия вируса в эпителий кожи и слизистых оболочек половых органов (преимущественно в шейку матки) приводит к дисплазии тканей и формированию папиллом. Крауроз может быть последствием длительного течения ВПЧ-инфекции. Сочетание дистрофических изменений вульвы с инвазией вируса папилломы человека значительно увеличивает риск озлокачествления тканей.
- Другие инфекционные заболевания, включая вирус герпеса и гонорею. Патогенные микроорганизмы повреждают ткани и вызывают хроническое воспаление. Отдельные исследования указывают на связь крауроза вульвы с гепатитом C и болезнью Лайма.
- Аутоиммунные заболевания, при которых защитная система организма атакует собственные ткани.
Уточнение причины дистрофических изменений важно для проведения лечения.
Факторы риска
Этиология крауроза не ограничивается перечисленными выше механизмами повреждения кожи. Врачам также известны различные формы предрасположенности к этому состоянию, связанные с образом жизни, состоянием здоровья и наследственностью женщины.
Известные факторы риска:
- Неблагоприятный наследственный анамнез. Кожные и репродуктивные заболевания, выявленные у ближайших родственников, свидетельствуют о повышенном риске возникновения недуга. Атрофия вульвы может быть обусловлена генетическими мутациями, передающимися по наследству.
- Сахарный диабет первого типа, болезнь Крона, ревматоидный артрит и другие заболевания, обусловленные аутоиммунными патологиями.
- Хронические инфекции кожи и органов репродуктивной системы.
- Проведение диагностических и лечебных вмешательств в области наружных половых органов.
- Постоянная травматизация кожи вульвы, вроде порезов, растяжений и ожогов.
- Психогенные факторы: стойкое снижение настроения, тревога и хронический стресс.
- Ожирение и патологии обмена веществ.
- Гиперсенсибилизация иммунной системы, проявляющаяся аллергическими реакциями.
Точные причины дистрофических изменений в области наружных половых органов у женщин неизвестны. Устранение главных факторов риска недуга является отличным способом профилактики.
Симптомы
Первые стадии заболевания могут протекать без появления симптомов. Иногда женщины жалуются на легкое покалывание в области вульвы и ощущение сухости кожи. Характерным симптомом более поздних стадий является сильный зуд. Неприятные ощущения усиливаются во время сна, гигиенических процедур и половых контактов. На этом этапе обычно появление заметные признаки крауроза, включая деформацию больших и малых половых губ.
Другие симптомы и признаки:
- покраснение кожи вокруг влагалища;
- изменение цвета кожных покровов;
- сексуальное возбуждение не приводит к выработке смазки;
- истонченный волосяной покров;
- ороговевание и шероховатость наружного эпителия;
- уменьшение половых губ и клитора;
- сужение влагалищного отверстия;
- болезненность во время мочеиспускания и дефекации;
- появление мелких трещин и кровоизлияний в области вульвы (эрозия);
- нарушение сна;
- снижение работоспособности.
Перечисленные симптомы негативно влияют на психологическое благополучие пациентки. Жжение в области слизистой оболочки создает постоянный эмоциональный дискомфорт, а косметические дефекты и нарушения функций желез неблагоприятно сказываются на половой жизни.
Диагностика
Для прохождения обследования необходимо обратиться в профильный медицинский центр. Во время консультации врач расспросит женщину о жалобах и изучит анамнестические данные. Тщательный осмотр кожи вульвы в гинекологическом кресле позволяет обнаружить специфические симптомы крауроза. Для подтверждения диагноза назначаются инструментальные и лабораторные обследования.
Дополнительные методы диагностики:
- Вульвоскопия – метод высокоточного визуального обследования наружных половых органов. Гинеколог использует оптический прибор для многократного увеличения изображения. При необходимости перед обследованием кожа обрабатывается специальными растворами. Вульвоскопия позволяет специалисту подтвердить диагноз и исключить признаки злокачественного перерождения тканей.
- Взятие мазка со слизистой оболочки. Врач использует специальный тампон для забора материала и отправляет образец в лабораторию. Цитологическое исследование дает возможность исключить наличие аномальных клеток. Также используются питательные среды для идентификации возбудителя бактериальной инфекции (при наличии показаний). Цитологическое исследование папилломы помогает обнаружить признаки ВПЧ-инфекции.
- Анализ крови. Медсестра проводит забор крови из вены в процедурном кабинете. Целью исследования крови является определение соотношения и количества форменных элементов. Иммунограмма необходима для обнаружения признаков аутоиммунного процесса. Для более точной диагностики инфекции проводятся серологические реакции: специалисты ищут в крови пациентки антитела, вырабатываемые иммунитетом для борьбы с патогенными микроорганизмами. Полимеразная цепная реакция используется для идентификации типа ВПЧ-инфекции. При необходимости проводится определение концентрации половых гормонов.
- Биопсия – удаление небольшого участка пораженных тканей. Предварительно гинеколог вводит местную анестезию в ткани и обрабатывает кожу раствором йода. Полученный материал исследуется в лаборатории для определения причины дистрофических изменений и обнаружения злокачественных клеток. Биопсия является наиболее достоверным методом исключения рака вульвы.
Проведение сразу нескольких диагностических процедур позволяет врачу назначить наиболее эффективное лечение. При необходимости гинеколог назначает пациентке консультацию дерматолога, венеролога или иммунолога.
Лечение
Методы лечения подбираются в зависимости от стадии дистрофических изменений, риска злокачественного перерождения тканей, возраста женщины и сопутствующих заболеваний. Крауроз является трудноизлечимым заболеванием, однако современные способы консервативной терапии позволяют предотвратить дальнейшее прогрессирование недуга. Внимание уделяется не только устранению первопричины крауроза, но и коррекции внешних дефектов.
- Назначение антибиотиков, противогрибковых или противовирусных препаратов. Такое лечение назначается при подтвержденной инфекции.
- Топическое применение кортикостероидов и антигистаминных средств. Мази и гели на основе этих медикаментов облегчают воспалительный процесс и улучшают кровоснабжение тканей.
- Местные средства на основе эстрогена и прогестерона. Из-за нарушения эндокринных функций в организме пациентки может быть дефицит этих гормонов.
- Удаление папиллом с помощью лазерной или радиоволновой коагуляции. Также может быть назначена криохирургия.
- Физиотерапия. Прогревание тканей с помощью высокочастотного тока улучшает регенерацию кожи.
- Блокада полового нерва с помощью инъекции новокаина.
- Хирургическое лечение с помощью абляции и воздействия холода (жидкого азота). Такой способ коррекции назначается при неэффективности консервативной терапии.
Гинеколог обязательно назначает пациентке лечебную диету и витаминные добавки. При выраженной тревоге проводится консультация психотерапевта. Седативные препараты улучшают стрессоустойчивость.
Прогноз и профилактика
В большинстве случаев врачам не удается полностью восстановить состояние кожи вульвы, однако комплексное лечение замедляет дистрофические процессы в тканях. Физиотерапия способствует улучшению внешнего вида наружных половых органов. Даже после проведения лечения необходимо регулярно проходить обследования у гинеколога для исключения злокачественного перерождения тканей.
Методы профилактики болезни:
- безопасный секс;
- своевременное лечение воспалительных заболеваний половой системы;
- тщательная гигиена наружных половых органов;
- предотвращение травматизации кожи;
Консультация дерматолога и гинеколога поможет женщине узнать больше о методах профилактики и лечения крауроза вульвы.

Вагинальная атрофия (атрофический вагинит) — это истончение, высыхание и воспаление стенок влагалища из-за того, что в организме вырабатывается меньше женского гормона — эстрогена. Вагинальная атрофия возникает чаще всего после менопаузы.

| Прием гинеколога с высшей категорией | 1000 руб. |
| Консультативный прием врача по результатам анализов, по результатам УЗИ | 500 руб. |
| Расширенная кольпоскопия | 1500 руб. |
| Амино-тест на бактериальный вагиноз | 300 руб. |
| Медикаментозный аборт (все включено) | 4500 |
Для многих женщин вагинальная атрофия не только делает половой акт болезненным, но также приводит к расстройству мочеиспускания. Из-за взаимосвязанной природы вагинальных и мочеполовых симптомов этого состояния, эксперты сходятся во мнении, что более точный термин для вагинальной атрофии и сопровождающих ее симптомов — «мочеполовой синдром менопаузы».
Простые, эффективные методы лечения мочеполового синдрома менопаузы — вагинальной атрофии и ее мочевых симптомов — доступны. Снижение уровня эстрогена приводит к изменениям в организме, но это не означает, что женщина должна жить с дискомфортом.
Симптомы вагинальной атрофии
При умеренном или тяжелом мочеполовом синдроме менопаузы наблюдаются следующие признаки и симптомы:
- сухость влагалища;
- вагинальное жжение;
- выделения из влагалища;
- генитальный зуд;
- жжение при мочеиспускании;
- инфекции мочевыводящих путей;
- недержание мочи;
- легкое кровотечение после полового акта;
- дискомфорт при половом акте;
- снижение количества вагинальной смазки во время полового акта;
- укорочение и стягивание влагалищного канала.
Когда обратиться к врачу
По некоторым оценкам, почти половина женщин в постменопаузе испытывает мочеполовой синдром менопаузы, хотя обращаются за лечением немногие. Женщины смиряются с симптомами или стесняются обсуждать их с гинекологом. А зря! Эта патология устраняется без хирургического вмешательства.
Запишитесь на прием к специалисту, если вы испытываете болезненные симптомы при половом акте, которые не разрешаются с помощью вагинального увлажнителя или смазки на водной основе. Также вам нужен гинеколог, если присутствуют вагинальные симптомы, такие как необычное кровотечение, выделения, жжение или болезненность.
Причины атрофического вагинита
Мочеполовой синдром менопаузы вызван снижением производства эстрогена. Уменьшение эстрогена делает влагалищные ткани более тонкими, сухими, менее эластичными и более хрупкими.
Упадок уровня эстрогена происходит:
- после менопаузы;
- в течение нескольких лет, предшествующих менопаузе (перименопаузе);
- после хирургического удаления обоих яичников (хирургическая менопауза);
- после тазовой лучевой терапии рака;
- после химиотерапии по поводу рака;
- в качестве побочного эффекта гормонального лечения рака молочной железы.
Признаки и симптомы мочеполового синдрома менопаузы могут начать беспокоить в течение многих лет, предшествующих менопаузе, или могут не стать проблемой, пока не наступит менопауза.
Хотя это частое заболевание, не все женщины в период менопаузы испытывают мочеполовой синдром менопаузы. Некоторым помогают сохранить здоровые ткани влагалища регулярные сексуальные отношения с партнером.
Факторы риска
Определенные факторы могут способствовать возникновению мочеполового синдрома менопаузы. В этот круг входит:
- Курение . Курение сигарет влияет на кровообращение, в результате чего влагалище и другие ткани не получают достаточного количества кислорода. Курение также уменьшает воздействие естественных эстрогенов в организме. Кроме того, курящие женщины обычно испытывают более раннюю менопаузу.
- Отсутствие вагинальных родов. Исследователи отмечают, что женщины, которые никогда не рожали естественным путем, более склонны к развитию мочеполового синдрома менопаузы, чем женщины, у которых были вагинальные роды.
- Отсутствие сексуальной активности. Сексуальная активность с партнером увеличивает кровоток и делает влагалищные ткани более эластичными.
Осложнения
Увеличивают риски развития следующих проблем со здоровьем:
- Вагинальные инфекции. Изменения кислотного баланса влагалища делают развитие вагинитов более вероятным событием.
- Мочевые проблемы . Изменения в мочеиспускании, связанные с менопаузой, способствовуют увеличению частоты или срочности мочеиспускания, появлению жжения при мочеиспускании, также чаще возникают инфекции мочевыводящих путей или недержание мочи.
Профилактика
Помогут предотвратить мочеполовой синдром менопаузы регулярные половые контакты с партнером. Сексуальная активность увеличивает приток крови к влагалищу, что помогает поддерживать здоровье тканей органа.
Диагностика
Диагностика атрофического вагинита может включать в себя:
- Пальпация органов малого таза. Гинеколог прощупывает и визуально исследует наружные половые органы, влагалище и шейку матки. Во время осмотра врач также проверяет наличие признаков выпадения тазовых органов, о чем свидетельствуют выпуклости в стенках влагалища от органов малого таза: мочевого пузыря, прямой кишки, или растяжение опорных тканей матки.
- Анализ мочи , который включает сбор и анализ мочи, если присутствуют симптомы проблем с мочеиспусканием.
- Тест на кислотный баланс . Включает в себя взятие образца вагинальной жидкости или размещение бумажной индикаторной полоски во влагалище для проверки ее кислотного баланса.
- Анализ на эстрогены . Гинеколог должен видеть, каков уровень гормонов ворганизме и только после этого назначить лечение.
Лечение
Для лечения мочеполового синдрома менопаузы с легкими симптомами гинеколог может сначала дать рекомендации:
- Попробовать вагинальный увлажнитель , чтобы восстановить влажность в вагинальной области. Возможно, придется применять увлажняющий крем каждые два-три дня. Действие увлажняющего средства обычно длится немного дольше, чем действие смазки.
- Использовать смазку на водной основе , чтобы уменьшить дискомфорт во время полового акта. Выбирайте средства, которые не содержат глицерин, потому что женщины, чувствительные к этому химическому веществу, могут испытывать жжение и раздражение. Избегайте вазелина или других продуктов на основе нефти для смазывания, если вы также используете презервативы. Нефть может портить латексные презервативы при контакте.
Беспокоящие симптомы, которые не улучшаются при безрецептурном лечении лечатся следующими методами:
- Актуальные (вагинальные) эстрогены . Вагинальный эстроген обладает тем преимуществом, что он эффективен в более низких дозах и ограничивает общее воздействие эстрогена, потому что меньше попадает в кровь. Он может обеспечить лучшее прямое облегчение симптомов, чем оральный эстроген.
- Оральный эстроген. Эстроген, принятый через рот, проникает в весь организм. Важно попросить гинеколога объяснить риски и преимущества перорального эстрогена.
Актуальные эстрогены
Вагинальная эстрогенная терапия бывает в нескольких формах. Поскольку все они работают одинаково хорошо, лечащий врач может решить, какой из них лучше.
- Вагинальный эстрогенный крем . Вводится непосредственно во влагалище с помощью аппликатора, обычно перед сном. Гинеколог, получив результаты анализов, сообщает, сколько крема использовать и как часто его наносить. Обычно женщины используют его ежедневно в течение одной-трех недель, а затем один-три раза в неделю. Хотя кремы могут предложить более быстрое облегчение, чем другие формы влагалищного эстрогена, они могут содержать в составе лишние нежелательные элементы.
- Вагинальное эстрогенное кольцо. Лечащий врач вставляет мягкое, гибкое кольцо в верхнюю часть влагалища. Кольцо высвобождает постоянную дозу эстрогена на месте и требует замены каждые три месяца. Многим женщинам нравится удобство, которое это предлагает. Другое кольцо с более высокой дозой считается системным, а не местным лечением.
- Вагинальные таблетки с эстрогеном . Используется одноразовый аппликатор, чтобы поместить вагинальную таблетку эстрогена во влагалище. Гинеколог сообщит, как часто нужно вставлять аппликатор. Например, можно использовать его ежедневно в течение первых двух недель, а затем два раза в неделю.
Системная терапия эстрогенами
Если сухость влагалища связана с другими симптомами менопаузы, такими как умеренные или сильные приливы, гинеколог предложить таблетки эстрогена, пластыри или гель, или эстрогенное кольцо с более высокой дозой.
Вместе с эстрогеном, если не удалена матка (гистерэктомия), назначается прогестин. Часто предпочтительным является оральный прогестерон, который химически идентичен гормону, который вырабатывает организм (биоидентичный). Также неплохо работают комбинации с эстроген-прогестиновыми пластырями.
Если отсутствует матка, можно использовать только эстроген. Поговорите с гинекологом, чтобы решить, является ли гормональное лечение подходящим, принимая во внимание любые медицинские проблемы и семейную историю болезни.
Другие методы лечения
Ученые работают над разработкой других методов лечения мочеполового синдрома менопаузы из-за опасений по поводу долгосрочного потенциала даже небольших доз эстрогена для увеличения риска рака молочной железы и эндометрии.
Если ранее был рак молочной железы
Если в анамнезе присутствует рак молочной железы, важно сообщить об этом лечащему врачу и рассмотреть следующие вопросы:
- Негормональное лечение. Попробуйте увлажнители и смазки в качестве первого выбора.
- Вагинальный эстроген. В консультации со специалистом по раку (онкологом) врач может порекомендовать низкие дозы вагинального эстрогена, если негормональное лечение не помогает. Тем не менее, есть некоторые опасения, что вагинальный эстроген может увеличить риск возникновения рака, особенно если рак молочной железы был гормонально чувствительным.
- Системная терапия эстрогенами . Системное лечение эстрогенами обычно не рекомендуется, особенно если рак молочной железы был гормонально чувствительным.
Образ жизни и домашние средства
Если женщина испытывает сухость или раздражение влагалища, она может почувствовать облегчение, если:
- Попробует увлажняющий крем. Это может восстановить некоторое количество влаги в вагинальной области.
- Использует безрецептурную смазку на водной основе. Это может уменьшить дискомфорт во время полового акта.
- Во время полового акта также может потребоваться больше времени. Влагалищная смазка, возникающая в результате сексуального возбуждения, может помочь уменьшить симптомы сухости или жжения.
Альтернативная медицина
Некоторые альтернативные лекарства используются для лечения сухости и раздражения влагалища, связанных с менопаузой, но лишь немногие подходы подтверждаются данными клинических испытаний.
Интерес к комплементарной и альтернативной медицине растет, и ученые работают, чтобы определить преимущества и риски различных альтернативных методов лечения атрофического вагинита. Но прежде чем принимать какие-либо травяные или диетические добавки для симптомов перименопаузы или менопаузы, необходимо обязательно посоветоваться с гинекологом.
Вы должны понимать, что Управление по контролю за продуктами и лекарствами не регулирует продажу растительных добавок, и некоторые из них могут быть опасными или взаимодействовать с другими лекарствами, которые принимались ранее, подвергая риску здоровье.
Подготовка к встрече с гинекологом
Что нужно сделать, чтобы как следует подготовиться к консультации:
- Составить список признаков и симптомов , которые вы испытываете. Включите даже те, которые могут показаться не связанными с гинекологией.
- Записать ключевую личную информацию. Включить любые серьезные стрессы или недавние изменения в жизни.
- Составить список всех лекарств, которые принимаете . Нужно включить рецептурные и безрецептурные препараты, витамины и добавки и записать дозы. Многие препараты запрещены при гормональном лечении.
Вот некоторые основные вопросы, которые можно задать лечащему врачу:
- Какова вероятная причина неприятных симптомов?
- Каковы другие возможные причины этих симптомов?
- Какие анализы нужно сдать обязательно?
- Это неприятное состояние временное или хроническое?
- Какой лучший курс действий выбрать?
- Какие альтернативы первичному (безрецептурному) подходу рекомендуются?
- У меня есть другие проблемы со здоровьем. Как совместить лечение?
- Есть ли какие-то ограничения, которым я должна следовать?
- Нужно ли обратиться ещё к какому-то специалисту?
Что можно ожидать от врача?
Лечащий врач задаст вопросы о ваших симптомах и сможет оценить гормональный статус. Вопросы, которые может задать врач, включают следующий перечень:
- Какие вагинальные симптомы вы испытываете?
- Как долго вы испытывали эти симптомы?
- У вас продолжаются менструации?
- Какое беспокойство вызывают ваши симптомы?
- Вы сексуально активны?
- Ограничивает ли это состояние вашу сексуальную активность?
- Вы лечились от рака?
- Вы используете ароматизированное мыло или ванну с пеной?
- Вы принимаете душ или используете спрей для женской гигиены?
- Какие лекарства, витамины или другие добавки принимаете?
- Вы пробовали какие-либо продаваемые без рецепта увлажняющие средства или смазки?
После беседы с гинекологом и сдачи анализов нужно строго выполнять все рекомендации врача, и тогда вагинальная атрофия обязательно отступит.

Одна из самых распространенных причин обращения к гинекологу — кольпит. Кольпит или вагинит — это воспаление слизистой влагалища и вульвы. Заболевание может иметь инфекционное и неинфекционное происхождение и обнаруживается у девочек и женщин в любом возрасте.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Мазок — 350 руб. Консультация по результатам диагностики (по желанию) — 500 руб.
Причины кольпита
Если у малышей и подростков главная причина заболевания — факторы неинфекционного характера, то у взрослых женщин пусковой механизм кольпита — патогенные микроорганизмы, попавшие на слизистую оболочку влагалища, например, после незащищённого полового акта.

Но нельзя утверждать, что кольпит бывает только у женщин, вступающих в сексуальные отношения с мужчиной без презерватива, который защищает от вирусов, грибков и инфекций. Основная причина кольпита — это изменение состава влагалищной микрофлоры, где в норме должны преобладать молочнокислые микроорганизмы, защищающие от проникновения болезнетворных бактерий.
Флора может изменить биологический состав под влиянием следующих факторов:
- стресс и депрессия (они провоцируют снижение иммунитета);
- эндокринные нарушения (проблемы со щитовидкой, надпочечниками);
- неправильно подобранные антибиотики (или долгий курс лечения) — антибиотики уничтожают все без разбора;
- изменения в рационе питания (во время отдыха в экзотической стране);
- инфекции (стафилококки, пневмококки), ЗППП ( ИППП ), генитальный герпес, ВПЧ;
- травмы слизистой поверхности влагалища (во время гинекологического осмотра , использования секс-игрушек);
- смена климата (поездка зимой в жаркие страны);
- несоблюдение норм гигиены;
- беспорядочные половые контакты;
- менопауза;
- дисфункция яичников.
Какими бы ни были причины кольпита, заболевание причиняет массу неудобств женщине и дает серьезные осложнения, поэтому требует обязательного лечения.
Симптомы кольпита
Каждая вторая женщина, пришедшая на приём к гинекологу, сталкивалась хоть раз в жизни с проявлением кольпита. Для него характерны следующие симптомы:
- во влагалище ощущается жжение и зуд, жжение может быть и при мочеиспускании;
- возникают легкий или нестерпимый зуд; характеризуются гнойными вкраплениями, творожистой консистенцией;
- во время полового акта ощущается трение, жжение и боль в половых органах ;
- мочеиспускание проходит болезненно; .
Присутствовать могут все признаки кольпита одновременно или 2-3 симптома. Все зависит от степени развития заболевания.
При осмотре в гинекологическом кресле при кольпите врач отмечает следующее:
Иногда кольпит в лёгкой форме проходит сам собой в течение нескольких дней. Многие женщины не придают значения болезненным ощущениям во влагалище, жжению при мочеиспускании. Тем более, для кольпита не характерна высокая температура, даже в острой форме. В этом кроется опасность болезни — она легко перерастает в хроническую форму, создавая благоприятные условия для заражения патогенной микрофлорой и развитием серьёзного воспаления внутренних женских органов.

Виды кольпита
В зависимости от характера проявления и типа возбудителя кольпит делится на виды:
По интенсивности протекания: острый, подострый, хронический. В остром периоде кольпит может дать максимум проявлений — именно в этот период нужно немедленно обратиться к хорошему гинекологу . При хроническом кольпите симптомы смазаны и обостряются на короткое время.
Согласно типу возбудителя:
- Специфический . Он вызван патогенными возбудителями, которые не могут находиться на стенках влагалища здоровой женщины. Как раз этот тип кольпита возникает при заражении от полового партнера.
- Неспецифический . Его провоцируют условно-патогенные микроорганизмы, существующие в количестве не более 10% в организме здоровой женщины. Под влиянием неблагоприятных факторов (ослабление иммунитета, стресс) условно-патогенные бактерии становятся болезнетворными, провоцируя воспаление стенок влагалища.
Относительно возраста пациентки:
Возбудители кольпита
Специфический кольпит возникает на фоне заражения ИППП, один из симптомов которых — воспаление влагалищной стенки. Основные возбудители — гонококки, трихомонады , хламидии , бледная трепонема (возбудитель сифилиса), палочка Коха, микоплазма и уреаплазма . Не редкость, когда обнаруживается сразу несколько видов патогенных бактерий — сложное инфицирование половой системы , гарантированно приводящее к бесплодию.
К неспицифическим возбудителям кольпита относят условно-патогенную микрофлору, которая в обязательном порядке присутствует и у здоровой женщины. Граница между нормой и опасным содержанием в составе микрофлоры условных патогенов — 10% по отношению к «хорошим» бактериям.
Условные патогены моментально становятся опасными возбудителями под влиянием следующих факторов:
- Несоблюдение норм гигиены (особенно это характерно для девочек, которые из оздоровительных лагерей нередко приезжают с кольпитом);
- Ношение синтетического нижнего белья, облегающих брюк и леггинсов, не допускающего воздух к половым органам. Сырость, тепло и отсутствие кислорода — идеальная среда для развития кольпита;
- Пользование ежедневными прокладками (они имеют различные ароматизаторы, которые на самом деле агрессивно воздействуют на микрофлору и перекрывают доступ кислорода);
- Занесение кокков из анального отверстия во влагалище;
- Стресс, которые ослабевает естественные защитные силы организма, длительное лечение антибиотиками, частые простуды и ОРВИ, отравление продуктами питания, поносы, диеты, провоцирующие нехватку витаминов и клетчатки; , ослабляющие всю систему и резко меняющие гормональный фон;
- Сахарный диабет — при этом заболевании меняется метаболизм в клетках, снижается иммунитет, изменяется кислотность слизистых.
У зрелых женщин, достигших климакса, нередко встречается атрофический кольпит, вызванный возрастным истончением слизистой поверхности. Во время интимной близости у них не выделяется смазка, вследствие чего половой акт становится болезненным. Помочь ситуации сможет только гормонозамещающая терапия .
Чем опасен кольпит
Сам по себе кольпит не опасен, хотя доставляет массу неприятных ощущений, гораздо опаснее его осложнения, приводящие к серьёзным проблемам со здоровьем. Многие женщины ждут, что болезнь пройдёт сам собой, отказываясь от лечения, в итоге кольпит становится хроническим.
Среди возможных последствий кольпита следует выделить:
- Хроническая форма заболевания опасна рецидивами, которые значительно ухудшают качество жизни женщины. Постоянное жжение, боль при половом акте, молочница и другие сюрпризы становятся серьезной помехой в личной жизни.
- Кольпит при недостаточном лечении переходит в цистит и уретрит, эрозию шейки матки , эндометрит (воспаление верхнего слоя матки).
- Хронические кольпиты специфического характера приводят к женскому бесплодию или внематочной беременности .
- У маленьких девочек возникают синехии (сращивание половых губ).
- На стенках влагалища появляются ранки, через которые в организм попадает инфекция.
- Невозможность проводить операции на половых органах. При инфицировании, если не отложить операцию, возможно даже заражение крови.
Диагностика кольпита
Диагностика заключается в двух видах обследования:
- Визуальный осмотр . Врач осматривает наружные половые органы, исследует влагалище, определяет вид выделений. Также с помощью зеркал, расширителя и кольпоскопа исследуется внутренняя поверхность влагалища. Проводится взятие мазков на микрофлору .
- Лабораторно-клиническое исследование мазков. Под микроскопом проводится изучение микрофлоры с целью выявления болезнетворных бактерий, грибков и вирусов. Бактериологический посев помогает определить чувствительность микрофлоры к антибиотикам. Дополнительно берётся мазок на цитологию .
- Если есть подозрение на более серьёзное заболевание, пациент сдаёт анализ крови на RW, ВИЧ, а также посев на гонококк. В случае обнаружения ИППП женщина проходит кольпоскопию .
Как лечится кольпит
Лечение специфического и неспецифического кольпита отличается. При неспецифическом кольпите в первую очередь устраняют причины, провоцирующие болезнь. Женщине рекомендуют носить бельё из натуральных тканей, отказаться от спринцевания, принимать иммуностимуляторы. Когда причина кольпита будет установлена, устраняется сама болезнетворная микрофлора, провоцирующая воспаление. Для этого используются влагалищные антисептики Мирамистин, Диоксидин, Нитрофурал.
Читайте также:

