Влажно высыхающие повязки при экземе
Обновлено: 27.04.2024
1. Большое значение имеет факторы, влияющие на образ жизни. При этом необходимо:
• Избегать раздражающих веществ и «влажной» работы по дому и на рабочем месте.
• Отказаться от применения раздражающих средств, немедленно заменив их другими продуктами, или создать физический барьер, используя виниловые или нитриловые перчатки с хлопчатобумажной подкладкой, либо сменить место работы.
• Избегать ношения латексных перчаток, поскольку при дерматите кистей высок риск аллергии на латекс.
• Восстановлению нормальной барьерной функции кожи способствует частое и обильное применение смягчающих препаратов. Простые недорогие эмолепты на основе вазелина так же эффективны, как и эмолепты, содержащие родственные коже липиды, что было продемонстрировано в двухмесячном исследовании с участием 30 пациентов, страдавших легким и умеренным дерматитом кистей.
• Каждый вечер перед сном в течение 3-5 минут принимать теплые ванночки для рук, наносить мазь триамцинолона 0,1% и надевать на всю ночь хлопчатобумажные перчатки, которые можно использовать неоднократно, даже если они впитают некоторое количество мази.
• При мытье посуды или уборке с применением моющих жидкостей надевать нитриловые перчатки поверх хлопчатобумажных.
• Не мыть руки обычным мылом, либо использовать только самые мягкие сорта (например, «Dove»). Пользоваться цетафилом (Cetaphil) - очищающим средством, не содержащим мыла.

2. Местные препараты для лечения экземы кистей:
• При воспалительном дерматите кистей местные стероиды являются препаратами первой линии. Мази считаются более эффективными и содержат меньше консервантов и добавок, чем кремы. Некоторые пациенты предпочитают основу в форме крема, поэтому при назначении местного стероида следует учитывать их предпочтения. Пусть лучше больной пользуется кремом, чем не пользуется мазью.
• Лечение можно начать с нанесения мази триамцинолона 0,1% два раза в день, поскольку это недорогой и эффективный препарат. Затем доза по возможности снижается, чтобы избежать атрофии кожи, стрий и телеангиэктазий.
• При лечении атопического и других аллергических типов дерматита кистей эффективны местные ингибиторы кальциневрина, такролимус и пимекролимус. Жжение кожи и неприятное ощущение тепла отмечается примерно у 50% пациентов, применявших такролимус местно и у 10% пациентов, которым назначался пимекролимус.
3. Фототерапия и ионизирующее излучение при экземе кистей:
• Для лечения пациентов с любой формой дерматита кистей применяются псорален и УФА-облучение (ПУВА).
• Лучи Гренца (ионизирующее облучение ультрамягкими рентгеновскими лучами или лучами Букки). Обычно требуется 200-400 рад (2-4 Грей), можно при менять 1—3 недели (всего 6 сеансов) после чего следует шестимесячный перерыв.
Экзема кистей
4. Системная терапия экземы кистей:
• При лечении самых тяжелых и торпидных случаев дерматита кистей можно назначить системный преднизон. Применяется пульс-дозировка: 40-60 мг ежедневно в течение 3-4 дней.
• Циклоспорин - мощное иммуномодулирующее средство, применяемое для лечения тяжелых и торпидных случаев атопического дерматита и дерматита кистей. К сожалению, после прекращения приема циклоспорина часто возникают рецидивы.
б) Наблюдение пациента врачом. Пациенты с хроническим дерматитом кистей психологически нуждаются в наблюдении врача до достижения контроля над заболеванием.
в) Список использованной литературы:
1. Warshaw Е, Lee G, Storrs FJ. Hand dermatitis: A review of clinical features, therapeutic options, and long-term outcomes. Am J Contact Dermat. 2003; 14:119-137.
2. Bolognia J. Dermatology. Mosby, London, 2003.
3. Warshaw EM, Ahmed RL, Belsito DV, et al. Contact dermatitis of the hands: Cross-sectional analyses of North American Contact Dermatitis Group Data, 1994-2004. J Am Acad Dermatol. 2007; 57(2):301-314.
4. Li LF,Wang J. Contact hypersensitivity in hand dermatitis. Contact Dermatitis. 2002;47:206-209.
5. Kucharekova M,Van De Kerkhof PC,Van Der Valk PG.A randomized comparison of an emollient containing skin-related lipids with a petrolatum based emollient as adjunct in the treatment of chronic hand dermatitis. Contact Dermatitis. 2003;48:293-299.
6. Warshaw F.M. Therapeutic options for chronic hand dermatitis. Dermatol Ther. 2004;17:240-250.
Для цитирования: Думченко В.В., Орлов М.А., Дорфман И.П. Основные принципы фармакотерапии экземы. РМЖ. 2015;19:1171.
Экзема является распространенным атопическим заболеванием, протекающим с зудом, нарушением сна и качества жизни [31]. Экзема (от греч. еkzeо – вскипаю) – острое или хроническое рецидивирующее аллергическое заболевание кожи, формирующееся под влиянием экзогенных и эндогенных триггерных факторов и характеризующееся появлением полиморфной сыпи, острой воспалительной реакции, обусловленной серозным воспалением кожи, и сильным зудом [21].
Экзема составляет 30–40% всей кожной патологии. Заболевание появляется в любом возрасте, часто протекает остро, реже бывают хронические формы. Острая форма связана с эритемой и отеком. Лихенизация и шелушение – основные черты хронической формы. Это отражает морфологические изменения в коже, происходящие из-за сложного взаимодействия между генетическими и экологическими факторами, что ведет к иммунологическим и биохимическим изменениям, в результате чего появляются воспалительные поражения и зуд [21, 30, 36].
Около 1/3 всех случаев экземы составляет микробная экзема. В последние годы микробная экзема приобрела тенденцию к более тяжелому течению с частыми, продолжительными рецидивами, значительным распространением патологического процесса и характеризуется резистентностью к общепринятым методам лечения [7].
Экзема развивается в результате комплексного воздействия экзогенных и эндогенных факторов, среди которых большое значение имеют генетическая предрасположенность, состояние центральной и периферической нервной системы, наличие сенсибилизации к различным аллергенам, патология внутренних органов, нарушения функции желудочно-кишечного тракта, эндокринной системы, очаги хронической инфекции (холециститы, аднекситы, ЛОР-патология) и др. [8, 11].
Согласно современным представлениям, в механизме развития микробной экземы большую роль играет сенсибилизация к микробным антигенам на фоне изменения иммунной системы. Микробные аллергены обладают достаточно выраженной антигенной активностью, что ведет к сенсибилизации организма. В норме микробная флора кожи является непатогенной и участвует в бактериальной защите кожи за счет подавления патогенных штаммов непатогенными. Микрофлора кожи включает резидентную (Staphylococcus (S.) epidermidis, S. aureus, Micrococcus spp., Sarcina spp., коринеформные бактерии, Propionibacterium spp.) и транзиторную, представленную условно-патогенными и патогенными микроорганизмами [2]. Значительная часть микроорганизмов погибает под действием бактерицидной среды кожи (кислая реакция, жирные кислоты кожного сала, лизоцим) и не проникает через неповрежденный кожный барьер [7]. В связи с нарушением защитной функции кожи и изменением количества и качества липидов кожи у пациентов с экземой может развиваться бактериальная инфекция [27, 30]. Таким образом, ведущую роль в возникновении заболевания на фоне генетически детерминированной наследственной предрасположенности играет изменение микробного пейзажа – преобладание стафилококковой и стрептококковой флоры, а также грибов рода Candida [20].
По данным отечественных исследований, при соскобах с очагов поражения кожи у больных экземой в 80% случаев высевается S. аureus, в 14% – S. haemolyticus, в 40,7% – нелипофильные дрожжи рода Candida [5]. На участках экссудации и мокнутия количество микроорганизмов может достигать 1×107 на 1 см2. Токсины, секретируемые S. aureus (энтеротоксины А и В, токсин синдрома токсического шока), являются суперантигенами, стимулирующими одновременно несколько звеньев иммунного ответа [20]. У 57% больных в сыворотке крови выявлялись антитела к стафилококковым энтеротоксинам А, В, С и токсину синдрома токсического шока. Показано, что наиболее реактогенными свойствами обладает энтеротоксин В, и установлена взаимосвязь между тяжестью поражения кожи и сенсибилизацией к этому токсину [5, 9, 13]. Они связываются с b–цепью Т-клеточного рецептора и молекулой главного комплекса гистосовместимости II класса и активируют целое семейство клонов Т-лимфоцитов, что приводит к повышенной продукции провоспалительных цитокинов и усиливает реакцию аллергического воспаления. Бактериальная колонизация кожи S. aureus и высвобождение им энтеротоксинов – одна из причин формирования резистентности к стероидной терапии [13, 20, 29, 33, 34].
В двойном слепом многоцентровом рандомизированном контролируемом исследовании была продемонстрирована корреляция между тяжестью экземы и колонизацией S. aureus, и установлено, что бактериальная колонизация является важным фактором обострения кожных поражений [25]. Таким образом, микробная сенсибилизация является пусковым, поддерживающим и отягчающим фактором у больных экземой [3].
Лечение экземы проводят комплексно, с учетом формы и стадии заболевания, степени выраженности процесса, эндогенных и экзогенных факторов, лежащих в основе развития болезни [7, 12, 18, 23, 24]. Терапию экземы начинают с ограничения контактов с выявленными и потенциальными аллергенами и ирритантами. При всех формах экземы назначают общую гипосенсибилизирующую терапию, включающую антигистаминные препараты. Основными целями лечения являются предотвращение прогрессирования заболевания, уменьшение зуда, разрешение высыпаний, профилактика рецидивов [21].
Особое место в комплексном лечении микробной экземы занимает наружная терапия. Местное лечение определяется клинической картиной экземы. Наружная терапия проводится длительно и поэтапно, причем на разных стадиях используют различные лекарственные формы. Неизменным остается принцип местной терапии: «на мокрое – мокрое, на сухое – сухое» и «раздраженное не раздражать». Традиционно применяют примочки, влажно-высыхающие повязки. В связи с этим в стадии мокнутия применяются примочки, влажно-высыхающие повязки из антисептических и вяжущих растворов, аэрозоли с кортикостероидами для подавления признаков острого воспаления – гиперемии, отека, экссудации, зуда и болезненности [7, 11].
При обильном мокнутии, которое встречается обычно при истинной экземе (острой или обострении подострой и хронической), назначают примочки или влажно-высыхающие повязки из антисептических растворов, а при необильном, но упорном мокнутии – из вяжущих растворов. К антисептическим относятся растворы борной кислоты (Sol. ac. borici 1%, 2% и 3%), риванола (Sol. rivanoli 1:1000–1:4000), резорцина (Sol. resorcini 1–2%), фурацилина (Sol. furacilini 1:5000), марганцовокислого калия (Sol. Kalii hypermanganici 1:5000). Последний раствор обладает к тому же дезодорирующим свойством. Раствор резорцина выписывают в темном флаконе, т. к. на свету резорцин быстро разлагается. Группу вяжущих растворов составляют свинцовая вода (Aq. plumbi), буровская жидкость (Liq. Burovi; Liq. aluminii acetici 1–2 ст. ложки на 1 стакан воды), раствор ляписа (Sol. Argenti nitrici 0,1–0,25%), гулярдова вода (Ac. borici 6,0; Sp. aethylici 4,0; Aq. plumbi 200,0). Раствор ляписа, как и раствор резорцина, следует выписывать в темном флаконе.
Выбирая раствор для примочки или влажно-высыхающей повязки, необходимо учитывать следующие факторы. При осложнении, вызванном импетигинизацией процесса, показаны антисептические растворы, в первую очередь риванола и фурацилина. В случаях, сопровождающихся сильным зудом, хороший эффект дает гулярдова вода. При мокнущих формах микробной экземы и дисгидротической экземе показаны растворы более крепких концентраций: Sol. ac. borici 3%; Sol. resorcini 3%; Sol. rivanoli 1:1000 и др. Для примочек пожилым и ослабленным больным используют растворы слабых концентраций, т. к. крепкие могут вызывать у них жжение и болезненность. Иногда подобные больные плохо переносят и слабые концентрации. В таких случаях применяют примочки из различных растительных настоев: шалфея, ромашки, череды, чая и др. Что касается вяжущих средств, то обычно их назначают вслед за антисептическими растворами, когда в значительной степени стихли явления воспаления, однако продолжает держаться хотя и необильное, но упорное мокнутие. Наложение примочек из крепких растворов вяжущих средств на обширные очаги мокнутия с выраженными явлениями воспаления может привести к обострению и распространению процесса, что объясняется образованием пленки, препятствующей оттоку серозной жидкости и, следовательно, способствующей ее всасыванию (аутосенсибилизация). Особенно опасны в этом отношении настой коры дуба и раствор танина.
При угасании мокнутия назначают кремы и последовательно мази, содержащие кортикостероидные гормоны. При хронической экземе вне обострений лечение начинают с кремов или мазей. На очаги хронической экземы, покрытые сухими корками и обильными чешуйками, а также на очаги дисгидротической экземы наносят кремы и мази, содержащие и кортикостероидные гормоны, и салициловую кислоту. Салициловая кислота способствует отпадению корок и чешуек и более глубокому проникновению кортикостероидных гормонов в ткани очагов поражения [15].
Эффективность примочек и влажно-высыхающих повязок в острой стадии экземы не вызывает никакого сомнения, однако не всегда больные готовы в домашних условиях делать растворы и проводить методично по несколько раз в день процедуры с применением примочек [11]. Большинство классических растворов, паст, мазей имеют резкий и неприятный запах, пачкают и окрашивают белье и одежду, что ограничивает их применение, особенно в амбулаторной практике. Использование растворов требует применения повязок, которые мешают движению больных, ограничивая их повседневную и профессиональную деятельность. Действие примочек, паст, мазей развивается относительно медленно, требует госпитализации больных и проведения длительного поэтапного лечения [1]. Современный пациент ожидает от наружного лечения не только быстрого облегчения воспалительных и субъективных симптомов заболевания, сокращения сроков болезни, но и удобного и приятного терапевтического воздействия, не ограничивающего его социальную и профессиональную активность, и, как следствие этого, существенного улучшения качества жизни. Поэтому в современной клинической практике значительно возросли требования к лекарственным препаратам, используемым в терапии хронических дерматозов. Препарат должен обладать активным противовоспалительным действием, хорошо переноситься, иметь высокий профиль безопасности, обладать пролонгированным действием, не требующим многократного применения, быть эстетически привлекательным и не ограничивать привычный образ жизни [4, 19].
Во многом этим критериям соответствуют топические кортикостероидные препараты. Наружные глюкокортикостероиды, впервые появившиеся в терапевтическом арсенале дерматологов в середине прошлого века, в настоящее время являются базовой терапией воспалительных дерматозов. До настоящего времени им не существует терапевтической альтернативы по скорости наступления и выраженности (активности) противовоспалительного действия. Топические кортикостероиды обладают высокой противовоспалительной, противоаллергической, иммуносупрессивной активностью, а также сосудосуживающим и антимитотическим эффектом [22, 28]. Эти препараты, обладая мощным патогенетическим воздействием, позволяют быстро уменьшить воспалительные изменения кожи, в короткий срок снизить или устранить субъективные симптомы дерматозов (зуд, жжение).
Улучшение кожного статуса, несомненно, положительно сказывается на психоэмоциональном состоянии пациентов, восстановлении трудоспособности и повседневной активности, что значительно повышает их качество жизни. Успех терапии во многом определяется правильным выбором стероида с учетом его активности и методики применения в зависимости от характера, стадии течения, локализации дерматоза [4]. Согласно Европейской классификации потенциальной активности различают слабые (класс 1), средние (класс 2), сильные (класс 3), очень сильные (класс 4) стероиды. При остром воспалении, характеризующемся отеком, гиперемией, мокнутием, целесообразно использовать средние, сильные, реже – очень сильные топические кортикостероиды (уровни доказательности А, В). По мере уменьшения выраженности воспаления применяют средние и слабые кортикостероиды (уровни доказательности А, В) [16].
Большое значение имеет правильный выбор лекарственной формы препарата, определяющей активность всасывания стероида и рациональность проводимой наружной терапии (табл. 1). Одной из наиболее распространенных ошибок при назначении топических кортикостероидов является выбор препарата без учета топографических и морфофункциональных особенностей кожи, а также активности всасывания наружных средств на различных участках кожного покрова. Всасывание наружных лекарственных средств напрямую зависит от строения (толщины) эпидермиса. Сравнительные исследования выявили существенные различия всасывания одного и того же лекарственного препарата, наносимого на разные области кожи. Таким образом, одним из критериев выбора наружного стероида является локализация очага воспаления. На участки тонкой кожи (лица, половых органов, сгибательных поверхностей) предпочтительнее нанесение стероидов умеренной потенции. Следует учитывать, что наносить препараты, содержащие сильные стероиды, на вышеуказанные области кожи, относящиеся к зонам повышенной чувствительности к глюкокортикостероидам, крайне нежелательно, т. к. это может привести к высокому риску развития как местных побочных эффектов (атрофии, телеангиэктазии и др.), так и системных, а также активизации инфекционных агентов [4].
С учетом важной роли инфекционных агентов в патогенезе экземы, в частности микробной экземы, перед врачом стоит задача в максимально короткие сроки не только снять воспаление и субъективные симптомы, но и подавить сенсибилизацию к бактериальным и грибковым антигенам, нормализовать количество и состав микрофлоры кожи [7]. Инфекционные агенты могут не только способствовать развитию заболевания, но и осложнять его течение. В связи с этим в плане наружной терапии к топическим глюкокортикостероидам нужно присоединять препараты с антимикробными и противогрибковыми свойствами. Можно использовать последовательно несколько препаратов, но более предпочтительным является наружное применение комбинированных средств, которое обладает противовоспалительным, антибактериальным и противогрибковым действием [20].
Что касается антимикробного компонента, то необходимо отметить, что традиционно назначаемые комбинированные наружные глюкокортикостероиды содержат такие действующие вещества, как гентамицин, тетрациклин, клотримазол, натамицин, к которым многие возбудители бактериально-грибковых инфекций оказываются малочувствительными. В настоящее время неэффективность применения традиционных схем терапии дерматозов сочетанной этиологии в первую очередь связана с развитием устойчивости возбудителей к назначаемым препаратам [6]. Так, по данным проведенного в России микологического исследования чувствительности нозокомиальных штаммов S. aureus к длительно используемым в клинической практике антибиотикам, выявилась резистентность к гентамицину у 31% выделенных штаммов и к тетрациклину – у 37%. Таким образом, более чем у 1/3 пациентов применение этих препаратов в качестве антимикробной терапии не дает ожидаемого лечебного эффекта [14, 17]. В другом исследовании [32] у 87% больных хронической экземой и атопическим дерматитом при посевах с очагов поражения были обнаружены MRSА (methicillin-resistant S. aureus – метициллин-устойчивый золотистый стафилококк) штаммы. Группу риска по обсемененности MRSА составили больные с длительным течением дерматоза, пожилые пациенты, отягощенные соматическими заболеваниями (сахарный диабет, хронические инфекции легких и ЛОР-органов), а также часто и длительно пребывающие на стационарном лечении. При этом у женщин активность бактериального обсеменения кожи MRSA была выше, однако тяжелее инфекция протекала у мужчин [5]. По данным микробиологических исследований [10], устойчивость к гентамицину MRSA-штаммов составляет 56%. При выборе комбинированного глюкокортикостероида следует ориентироваться прежде всего на противоинфекционную эффективность его действия. Нерациональный выбор препарата приводит к дальнейшему повышению резистентности микроорганизмов, отсутствию эффекта от терапии и ухудшению течения кожного процесса [5].
Учитывая, что у 90% пациентов основным бактериальным агентом является S. aureus [25], к тому же в большинстве случае выделяются MRSА-штаммы, также резистентные к гентамицину, необходимо использовать препарат, обладающий достаточной антибактериальной активностью против таких возбудителей. Фузидовая кислота является сильным антибактериальным препаратом и ингибирует почти все штаммы золотистого стафилококка, включая S. aureus, S. epidermidis и метициллин-резистентные штаммы, стрептококков и других патогенных микроорганизмов. Препарат действует как ингибитор синтеза белка в бактериальной клетке, обладает бактериостатическим или бактерицидным действием в зависимости от размера инокулята. Местное применение фузидовой кислоты является безопасным и эффективным в лечении бактериальных инфекций кожи [17, 26, 30]. Развитие устойчивости к ней в целом остается низким или непродолжительным и может быть сведено к минимуму, если ограничить терапию курсом не более 14 дней [35]. Перекрестной резистентности, так же, как и перекрестной чувствительности, к фузидовой кислоте нет, т. к. это единственный антибиотик в своей группе. Лечебная эффективность при местном применении фузидовой кислоты обусловлена уникальной способностью глубоко проникать в кожу и накапливаться в дозировке, в разы превышающей минимальную терапевтическую.
Фузидовая кислота успешно использовалась вместе с кортикостероидами (бетаметазоном и гидрокортизоном). Гидрокортизона ацетат – мягкий кортикостероид его предпочтительнее применять при легкой степени поражения. Бетаметазон относится к группе сильных глюкокортикостероидов (группа III), что позволяет назначать его при выраженном воспалении [17]. Данные препараты особенно эффективны в лечении микробной экземы, т. к. их действие направлено на лечение как воспаления, так и инфекции. Использование антибиотиков и кортикостероидов как по отдельности, так и в фиксированных комбинациях дает хороший терапевтический эффект при экземе и также снижает колонизацию золотистого стафилококка. Раннее начало комбинированной топической терапии является необходимым для пациентов с экземой средней и тяжелой степени и уменьшает необходимость использования антибиотиков на более поздних стадиях заболевания [25]. Назначение одного лекарственного препарата, обладающего широким терапевтическим диапазоном, заменяющего несколько медикаментозных средств, позволяет исключить полипрагмазию, избежать побочных действий и нежелательных взаимодействий между препаратами, уменьшить затраты и повысить комплаентность пациентов [4].
Комплексный подход в терапии экземы позволит уменьшить выраженность воспаления, сопровождающегося зудом и экссудацией, причиняющими больному значительные страдания, и тем самым окажет благоприятное влияние на качество жизни пациентов.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
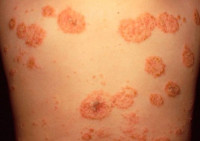
Монетовидная экзема (нуммулярная экзема) – зудящий хронический дерматит, являющийся разновидностью микробной экземы. Клинически проявляется высыпанием округлых ярко-красных монетовидных бляшек с чёткими границами, возвышающихся над здоровой кожей, ограниченных краевой каймой из эпителиальных клеток – остатков вскрывшихся везикул. Процесс сопровождается зудом, появляются расчёсы, присоединяется вторичная инфекция, образуются корки. Монетовидную экзему диагностируют клинически, при подозрении на инфекционную составляющую проводят микробиологическое исследование эпидермальных мазков. Лечение десенсибилизирующее, противовоспалительное.
Общие сведения
Монетовидная экзема – разновидность микробной экземы неясной этиологии, характеризующаяся генерализированными округлыми зудящими очагами. Заболевание широко распространено в дерматологии, составляет около 10% от общего количества дерматозов. У пациентов с ослабленной иммунной системой доля патологии возрастает. Возможно, это связано с тем, что монетовидная экзема полиэтиологична, но всегда имеет инфекционную составляющую, оказывающую негативное влияние на состояние иммунной системы. Кроме того, у больных монетовидной экземой выявляется предрасположенность к нарушениям иммунной регуляции и сопутствующим заболеваниям желудочно-кишечного тракта, в котором расположено около 80% иммунных клеток.
Дерматит одинаково часто встречается у мужчин и у женщин. Может диагностироваться в любом возрасте, пик заболеваемости приходится на период 30-50 лет. Расовая предрасположенность и эндемичность не выявляются. Монетовидная экзема развивается в любое время года, обостряется в период ОРВИ и ОРЗ. Заболевание является разновидностью экземы и входит в группу микробных экзем. Свое название патология получила из-за небольших округлых очагов, по форме напоминающих монеты. Современные дерматологи считают, что при данной форме экземы нарушено клеточное и гуморальное звено иммунитета, что заставляет сенсибилизированную кожу в ответ на действие любого антигена отвечать локальным иммунным воспалением в виде монетовидных очагов.

Причины монетовидной экземы
Любая форма экземы гетерогенна. Факторами, способствующими развитию монетовидной экземы, являются тонзиллит, кариес, гипергидроз, туберкулёз, некорректно принимаемые лекарственные препараты, соматические заболевания и стрессы, которые на фоне наследственной предрасположенности снижают иммунитет организма и вызывают развитие патологического процесса. Однако полной ясности в этиологии заболевания нет. Поскольку монетовидная экзема является разновидностью микробной экземы, причиной поражения кожи считаются бактерии, к которым сенсибилизирован организм.
Кожа при монетовидной экземе постоянно находится в состоянии готовности к активному взаимодействию с чужеродным антигеном. Особенностью такой аллергизации является постепенный переход от моновалентности к поливалентности. Вначале кожа даёт реакцию на один антиген, а со временем начинает реагировать на множество раздражителей. Вероятно, это происходит из-за наследственной предрасположенности. Генетика определяет мультифакторное наследование с выраженной экспрессивностью и пенетрантностью генов. Если болен один из родителей, вероятность развития экземы у ребёнка составляет 40%, если оба – 60%. Большую роль в возникновении монетовидной экземы играет несостоятельность пищеварительного тракта с ферментопатиями, дискинезиями и нарушенными мембранными барьерами, приводящими к прямому попаданию в организм чужеродных антигенов в виде нерасщеплённых, не до конца переваренных белков.
Иммунный механизм развития экзематозного процесса заключается в возникновении аллергической реакции антиген-антитело на уровне эпидермиса и дермы. В эпидермисе присутствуют эпителиальные клетки – кератиноциты. В дерме преобладают лимфоциты и тучные клетки. Лимфоидная популяция, состоящая из Т-хелперов и Т-киллеров, начинает процесс сенсибилизации наследственно аллергизированной кожи. Кератиноциты, выполняющие роль иммунорегуляторов, немедленно экспрессируют МНС II класса, которые обеспечивают взаимодействие между Т-лимфоцитами и макрофагами в процессе иммунного ответа. Избыток антител деструктирует кожу, иммунные реакции переходят в разряд аутоиммунных.
Вовлечение в процесс эпидермиса приводит к нарушению его защитной функции, облегчает проникновение в дерму инфекционного начала, которое дополнительно сенсибилизирует кожу, вызывает воспаление, повреждает клетки эпидермиса и дермы. Дермальные и эпителиальные клетки начинают вырабатывать цитокины и медиаторы, усугубляющие воспаление и сенсибилизацию сверхчувствительной кожи. Начинает преобладать стадия экссудации. Эпидермис и дерма отекают, сосуды дермы компенсаторно расширяются. Клинически это проявляется красной эритемой, на поверхности которой возникает полиморфная сыпь.
Симптомы монетовидной экземы
Типичная клиника монетовидной экземы отличается появлением розовой эритемы на фоне неизменённой кожи. Элемент имеет овальную форму, напоминает пятак диаметром до 3 см с чёткими очертаниями, возвышается над уровнем здоровой кожи. Появление пятна сопровождается невыносимым зудом. Типичное расположение эритемы – кожа конечностей.
Почти сразу на поверхности гиперемированного пятна возникают первичные элементы сыпи: серозные буллы, папулы и узелки, отражающие картину истинного экзематозного полиморфизма. Зуд заставляет больных расчёсывать воспалённую поверхность, в результате образуются экскориации, покрывающиеся геморрагическими корками. Одновременно уже существующие везикулы вскрываются, обнажая эрозивные поверхности, присоединяется вторичная инфекция. Оставшиеся и вновь подсыпающие везикулы трансформируются в пустулы и тоже вскрываются, образуя эрозии с гнойными «жирными» корками. Папулы сливаются между собой, формируют бляшки, по периметру которых отчётливо заметна фестончатая кайма из остатков эпителиальных клеток.
Высыпания могут распространяться на туловище и ягодичную область. При этом высыпавшие буллы вскрываются, оставляя открытые эрозивные поверхности, сочащиеся серозной жидкостью. Начинается процесс мокнутия. Крупные эрозии объединяются между собой, новые подсыпания не появляются, острота процесса понемногу снижается. «Серозные колодцы» подсыхают, на их поверхности образуются толстые жёлтые корки. Если в процесс вмешивается стафилококковая инфекция, при надавливании из-под таких корок выделяется гной.
В отличие от папул бляшки не сливаются, но стафилококк может обсеменить их периметр пустулами. При травматизации такого элемента происходит распространение процесса «отсевами» аллергидов, состоящих из вторичных булл, эритем и узелков. Вторичные аллергиды, объединяясь, образуют мокнущие эрозии. При дальнейшем распространении процесса и усугублении тяжести воспалительного компонента наблюдается ухудшение общего состояния пациента. При стихании воспалительных явлений кожа подсыхает, на ней могут появляться трещины. При частом чередовании ремиссий и обострений возможна трансформация монетовидной экземы в истинную.
Диагностика монетовидной экземы
Диагностика монетовидной экземы не вызывает затруднений. Диагноз выставляется дерматологом на основании клинической картины и данных анамнеза. С учётом сопутствующей патологии обязательно назначается стандартное лабораторное обследование: ОАК, ОАМ, биохимия. Пациенты консультируются гастроэнтерологом, неврологом, аллергологом, эндокринологом.
Гистопатология нетипична, морфологическое исследование осуществляется только для дифференциальной диагностики. Осложнённые формы требуют проведения иммуноферментного и аллергологического исследования сыворотки крови на антитела (специфические IgE/IgG, общий IgE). При подозрении на присоединение инфекции назначают микробиологические исследования эпидермальных мазков. При вторичном инфицировании проводят культуральное исследование с целью идентификации возбудителя и определения его чувствительности к антибиотикам. Дифференцируют монетовидную экзему с дерматитами, псориазом, чесоткой и дерматомикозами.
Лечение и профилактика монетовидной экземы
Монетовидная экзема – один из самых резистентных к терапии дерматитов. Целью лечения является достижение стойкой ремиссии. Прежде всего, необходимо санировать очаги хронической инфекции, откорректировать соматическую патологию, нормализовать работу нервной, эндокринной и пищеварительной систем.
Для снятия стресса используют седативные средства (лучше – на основе природных компонентов), применяют транквилизаторы, антидепрессанты, нейролептики, фиточаи и травяные настои. Десенсибилизацию организма проводят путем внутривенных вливаний солей натрия и кальция. Назначают десенсибилизирующие препараты. В осложнённых случаях показаны топические стероиды (по индивидуальным схемам короткими курсами), антибактериальные препараты, дезинтоксикационные и плазмозамещающие средства. Для предупреждения обострения назначают курс гистаглобулина. Дополнительно возможно использование витаминотерапии, препаратов очищенной серы и ферментов, улучшающих работу пищеварительного тракта. Для профилактики дисбактериоза показаны бифидосодержащие и лактосодержащие средства.
Тактика наружного лечения зависит от степени тяжести процесса. При выраженном мокнутии хороший результат дают гормональные аэрозоли, влажно высыхающие повязки, противовоспалительные примочки, антибактериальные и вяжущие препараты на основе цинка. При стихании процесса применяют мази с топическими стероидами, антибактериальными и антисептическими средствами. Топические стероиды эффективны и при зуде. Пиодермические наслоения лечат антибактериальной терапией внутрь и наружно в зависимости от распространённости поражения кожного покрова. Хороший эффект даёт УФО, ПУВА-терапия, фотофорез, ультрафонофорез, УВЧ-терапия, магнито-, озоно-, оксигенотерапия, иглорефлексотерапия, лечебные грязи, аппликации парафина. В тяжёлых случаях подключают гемосорбцию и плазмаферез.
Профилактика заключается в соблюдении режима питания с исключением потенциальных аллергенов. Следует ограничить контакты с косметическими средствами и бытовой химией, носить бельё из натуральных тканей, регулярно наблюдаться у дерматолога. Прогноз зависит от тяжести патологии и в целом рассматривается как относительно благоприятный с учётом нарушения качества жизни.
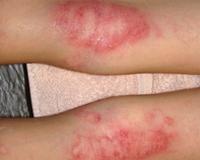
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Мокнущая экзема манифестирует покраснением и отечностью кожи с последующим появлением высыпаний в виде мелких пузырьков. При механическом воздействии или самопроизвольно везикулы лопаются, обнажая эрозии с интенсивным мокнутием. Характерным симптомом острой формы дерматоза являются «серозные колодцы» — эрозии, из глубины которых выделяется прозрачная или слегка желтоватая жидкость.
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.
При любой форме экземы необходимо соблюдать личную гигиену. Это помогает избежать инфицирования открытых ранок, очищает кожу не только от бытовой грязи, пыли и жира, но и от экссудата, выделяющегося из эрозивных поражений. Однако существует нюанс – гигиенические процедуры, к которым мы привыкли – горячий душ или ванна, мытье с мылом, мочалками, косметическим шампунем могут лишь навредить и без того болезненной коже. И наоборот, правильный уход сделает кожу чистой, упругой и здоровой.
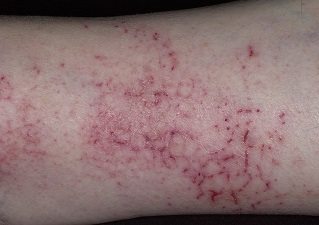
Сухая экзема
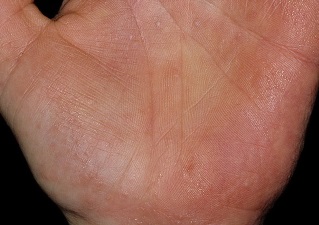
Дисгидротическая экзема
При генерализованном характере или обострении экземы не рекомендуется принимать душ или ванну, это может утяжелить течение болезни. В этот период кожа очищается с помощью марли или мягкой ткани, смоченной в дистиллированной воде с добавлением цинка, нитрата серебра или отвара лекарственных растений. После процедуры необходимо нанести на кожу лечебный крем или другое наружное средство, выписанное врачом.
При локальных поражениях кожи в подострой и хронической фазе можно принимать лечебные ванны с отварами лекарственных растений.
Однако наиболее предпочтительным способом ухода за кожей считается теплый душ со специально разработанным дерматологическим средством. Наиболее действенные средства имеют гелевую, а не твердую структуру. Благодаря ей препарат легко распределяется по всей поверхности тела, хорошо мылится, проникает глубоко в поры кожи и удаляет загрязнения. Состав разных гелей могут отличаться между собой, однако все они не должны содержать агрессивных компонентов (поверхностно-активных веществ, щелочи). В состав подобных средств должны входить разнообразные лечебные вещества. Так, гель для душа «Лостерин» содержит нафталан обессмоленный, экстракт софоры японской и масла жожоба, льна, подсолнечника и оливковой косточки. Благодаря этим компонентам гель снижает воспаление, уменьшает зуд, убивает микроорганизмы, смягчает, питает и увлажняет кожу, убирает шелушение.
Наносить гель на кожу следует руками или куском мягкой ткани массажными движениями. Тереть мочалкой тело нельзя, иначе можно содрать свежий тонкий слой кожи, затянувший поврежденные области, или вызвать зуд.
Те же правила действуют и для ухода за кожей головы. Несмотря на то, что при экземе скальп обычно не страдает, парфюмерные композиции, добавки и агрессивные чистящие вещества могут губительно действовать на кожу рук, спины, шеи. Гипоаллергенный шампунь «Лостерин» содержит также обессмоленный нафталан, растительные масла, экстракты софоры японской, а также экстракт лопуха. Шампунь мягко очищает волосы и питает кожу головы.
После приема душа необходимо нанести на кожу наружное средство для смягчения, увлажнения, восстановления и питания кожи. Разнонаправленным действием обладает крем «Лостерин». Мочевина в его составе размягчает роговой слой кожи и позволяет активным веществам проникнуть в глубокие слои кожи. Салициловая кислота удаляет отмершие кожные чешуйки, нафталан обеззараживает и заживляет кожу, декспантенол, растительные масла и экстракт софоры регенерируют клеточки кожи и нормализуют обменные процессы.

Линия средств Лостерин
Предназначена для ежедневного ухода за кожей в комплексной терапии хронических кожных заболеваний – псориаза, экземы, атопического дерматита.
Препараты содержат в своем составе сбалансированную комбинацию активных действующих веществ (нафталан обессмоленный, мочевина, салициловая кислота, экстракты лекарственных трав, натуральные масла), подобранных для наиболее эффективного терапевтического воздействия на кожу при различных кожных заболеваниях.

Если на коже появился фолликулит, прыщики можно смазывать 2 % раствором салицилового или камфорного спирта.
Также стоит помнить, что перегрев, горячая вода, пар сушат кожу, а это может спровоцировать вспышку экземы. Именно поэтому для мытья рекомендуется использовать теплую воду. Посещать сауны и бани, загорать под прямыми солнечными лучами и принимать горячие ванны пациентам с экземой не стоит.
Экзема – это острое или хроническое рецидивирующее заболевание кожи, характеризующееся воспалением и появлением многочисленных папул, напоминающих пузырьки кипящей воды. Папулы сливаются друг с другом и лопаются, оставляя после себя глубокие мокнущие раны. Экзема – достаточно распространенное заболевание, по статистике, в мире им страдает до 10 % населения, в основном пациенты – женщины 25-45 лет.
Экзема – аллергическое кожное заболевание, которое проявляется в виде покраснения кожи, наслоения серозных корок, мокнутия, отечности, зуда и жжения. Это заболевание поражает кожу на разных участких тела и может появиться на локтях, ногах, пальцах и других частях тела. Если родители ребенка сами страдают от этого заболевания или же имеют склонность к аллергическим реакциям, то вероятность, что ребенок заболеет, намного выше.
Главное в лечении экземы – это комплексный подход. Только при совместном применении гормональных и негормональных препаратов, антигистаминных препаратов, соблюдения диеты, физической нагрузки, физиотерапии и прочих мер можно говорить о выздоровлении и о долгой ремиссии. Ведущую роль в терапии играют негормональные препараты для наружного применения.
Монетовидная экзема (ее также называют нуммулярной) – разновидность экземы, проявляющаяся крупными, резко ограниченными высыпаниями.
Чаще всего эта форма экземы диагностируется у мужчин старше 50 лет, у женщин – немного реже. Дети с подобной проблемой сталкиваются крайне редко.
Закажите бесплатную доставку



Задайте вопрос
о заболеваниях кожи

Сергеев Юрий Юрьевич
Вопросы и ответы
посмотреть все вопросы
Здравствуйте подскажите пожалуйста год назад появилось пятно на ступни не грибок, иногда зудит и шелушится сказали экзема похоже на псориаз что делать чем лечить перепробовала все не чего не помогает пятно только становится больше
Валентина, здравствуйте! Если точный диагноз не установлен, то подбирать какое-то пробное лечение будет неправильно. Постарайтесь получить второе мнение по диагнозу у дерматолога на очной консультации, возможно, на консилиуме.
Здравствуйте! Подскажите, а какое действие имеет мазь Солантра при папуло-пустулезной розацеа? Эффективна? Чем можно лечить «розовые угри»?
Здравствуйте, Марина. Препарат обладает противовоспалительным эффектом и влияет на микрофлору кожи. В своей практике не часто назначаю этот препарат, предпочтение отдаю вариантам системной терапии (изотретиноин в малых дозах). Не занимайтесь самолечением, найдите своего врача и добивайтесь стойкой ремиссии!
Чем лечить раздражение на руке?
Здравствуйте, Ольга Игоревна. Во-первых, следует исключить провоцирующие факторы, которые вызывают воспалительную реакцию. Как лечебное средство Вы можете использовать крем «Лостерин» 2-3 раза в день – он поможет восстановить структуры кожи, уберет воспаление и безопасен для длительного применения.
Читайте также:

