Висячие родинки возле ануса что это
Обновлено: 15.04.2024
Меланома уже много лет не теряет свои позиции в рейтинге наиболее злокачественных новообразований. В международной классификации болезней МКБ-10 заболевание имеет код С43. Патология разделяется в зависимости от локализации образования:
- С43.0 — губа;
- С43.1 — веко;
- С43.2 — ухо и наружный слуховой проход;
- С43.3 — неуточненные части лица;
- С43.4 — волосистая часть головы и шеи;
- С43.5 — туловище;
- С43.6 — верхние конечности;
- С43.7 — нижние конечности;
- С43.8 — образование, вышедшее за пределы указанных областей;
- С43.9 — неуточненное расположение.
Опухоль характеризуется агрессивным и быстрым ростом. Не диагностировав меланому на ранних стадиях, можно допустить развитие метастазов и усугубить течение заболевания. В последнее время обнаружение рака кожи любой степени тяжести наблюдается у жителей самых разных стран. Статистика регистрирует прирост случаев впервые выявленной меланомы.
Причины развития рака кожи до конца не изучены. Врачи-онкологи выделяют предрасполагающие факторы, которые запускают механизмы опухолевого роста. Диагностика меланомы затруднена в связи с неточностью клинической картины заболевания на ранних стадиях. Поэтому наблюдается поздняя обращаемость за медицинской помощью. Определение опухоли на начальных этапах развития повышает шансы благоприятного исхода лечения.
Риски возникновения
Одно из ключевых значений в развитии рака кожи играют предрасполагающие факторы. Среди них выделяют:
- длительное пребывание на солнце и частые солнечные ожоги;
- наследственная предрасположенность. Если в роду встречались случаи опухолевых образований на коже, это повышает риск их развития у последующих поколений;
- светлая кожа с большим количеством родинок и веснушек, рыжий цвет волос. Такая дерма характеризуется небольшим содержанием меланина в клетках;
- пожилой возраст. Считается, что с возрастом повышается шанс развития опухолевого образования кожи. Несмотря на это, онкологи отмечают рост выявления патологии среди лиц молодого возраста;
- профессиональные вредности. Некоторые профессии связаны с постоянным контактом с канцерогенными веществами. Длительное взаимодействие токсинов с кожей повышает риск развития опухоли.
Наличие хотя бы одного из перечисленных факторов риска требует регулярного посещения врача для выполнения профилактических осмотров.
Причины
Достоверно причины возникновения этого вида рака неизвестны. Исследование меланомы усложняется также тем, что она, как правило, протекает бессимптомно, особенно на ранних стадиях. Она привлекает внимание после изменения цвета родинки на более темный окрас или по причине разрастания опухоли. Малигнизация родинок и родимых пятен происходит ввиду следующих факторов:
- чрезмерное облучение ультрафиолетом - солнечные ожоги, походы в солярии - все это негативно влияет не только на общее состояние кожи, но еще и повышает риски озлокачествления родинок;
- врожденные невусы;
- наследственная предрасположенность (случаи заболевания меланомой в семье);
- заболевания щитовидной железы;
- заболевания эндокринной системы;
- травмирование кожи, родимых пятен и родинок;
- повышенная чувствительность к ультрафиолету;
- рак кожи (даже в ремиссии);
- возрастной фактор;
- 1 и 2 фенотип кожи – люди со светлой кожей, светлыми или рыжими волосами, голубым или серым цветом глаз и веснушками наиболее подвержены возникновению меланомы вследствие генетической предрасположенности.
Важно понимать, что, имея минимум 3 фактора риска, приведенных выше, следует регулярно проходить обследования у дерматолога, проверяя все новообразовавшиеся родинки и веснушки. Своевременное удаление злокачественных новообразований увеличивает шансы на стойкую длительную ремиссию и избавляет пациента от вторичных осложнений.
Мнение эксперта

Автор:
Милана Ханларовна Мустафаева
Заведующий онкологическим отделением, врач-онколог, химиотерапевт
Клинически доказано, что меланома является наиболее агрессивным видом злокачественных новообразований. В структуре смертности на долю рака кожи приходится 40 % случаев. Каждый год определяется прирост дебюта заболевания. Несвоевременное обращение за медицинской помощью приводит к развитию тяжелых форм болезни. В результате диагностика осуществляется на 3–4 стадии, когда лечение малоэффективно.
В Юсуповской больнице со стороны онкологов уделяется особое внимание диагностике и лечению меланомы кожи. При появлении подозрительных очагов на коже необходимо обратиться к врачу. Это позволит диагностировать рак на начальных стадиях, когда прогноз для выздоровления считается благоприятным.
В Юсуповской больнице врачи проводят полный курс обследования, которое необходимо для выяснения стадии развития рака кожи и всех сопутствующих критериев. Для этого назначается КТ с возможным использованием контрастного вещества, дерматоскопия, биопсия. В лаборатории определяются онкологические маркеры в анализе крови. После постановки диагноза онкологи разрабатывают индивидуальный план лечения. Препараты подбираются согласно последним европейским рекомендациям по лечению опухолевых образований кожи.
Первые симптомы и признаки
Среди основных клинических признаков рака кожи выделяют:
- болевой синдром. Степень его выраженности зависит от стадии развития меланомы. Это могут быть покалывание, жжение, зуд. Симптом обусловлен быстрым делением клеток внутри опухоли;
- алопеция в зоне роста опухоли. По мере роста меланомы происходит поражение волосяного фолликула. В результате волосы выпадают;
- изменение цвета и контуров родинки. После травматизации возможно потемнение или осветление невуса. Окрас зависит от степени поражения меланоцитов;
- быстрый рост новообразования. Для меланомы характерен быстрый рост. Это связано с высокой агрессивностью опухоли;
- изменение кожных покровов в области ракового образования. Данный симптом характерен для поздних стадий развития меланомы. Кожа деформируется в связи с поражением здоровых клеток;
- гиперемия контуров опухоли. Симптом обусловлен воспалительным процессом. Появление данного признака свидетельствует об иммунном ответе на происходящие изменения;
- поражение соседних органов. Меланома рано дает метастазы. В зависимости от их локализации появляются те или иные симптомы. Чаще всего поражаются печень, кости, головной мозг, легкие и органы желудочно-кишечного тракта;
- лимфаденопатия. По мере роста опухолевого процесса происходит поражение близлежащих лимфатических узлов;
- отсутствие аппетита. В результате происходит резкая потеря веса. По мере распространения опухолевого процесса развивается кахексия;
- интоксикационный синдром. Характеризуется слабостью, резким упадком сил, колебанием температуры тела, головной болью и головокружением.
Различия между меланомой и родинкой
Существует ряд характерных признаков меланомы, которые свойственны злокачественной опухоли. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить может ли быть меланома доброкачественной, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но это, скорее, исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6 мм следует немедленно пройти обследование у дерматолога.
Диагностика
Среди основных методов исследования меланомы кожи выделяют:
- Сбор анамнеза заболевания и жизни. Врач выясняет время появления патологического образования и сопровождающих симптомов. Определяются предположительные причины и предрасполагающие факторы. Уточняется наличие или отсутствие наследственной предрасположенности к опухолевым заболеваниям.
- Осмотр кожи. Врач проводит объективный осмотр новообразования. Специалисты выделяют так называемую азбуку меланомы. Она разработана специально, чтобы охарактеризовать патологические образования:
- A (asymmetry) — асимметричность формы родинки;
- B (border irregularity) — неровные границы невуса;
- C (color) — изменение пигментации родинки;
- D (diameter) — увеличение невуса в диаметре;
- E (evolving) — совокупность вышеперечисленных изменений.
Дерматоскопия. Проводится при помощи дерматоскопа. Благодаря ему удается увеличить размер патологического образования в несколько раз. Это позволяет подробно рассмотреть структуру опухоли.
Биопсия. Наиболее достоверный способ подтверждения рака кожи. Отобранный в ходе диагностики материал отправляется на гистологическое исследование. Опасность манипуляции заключается в том, что дополнительное повреждение меланомы может спровоцировать ускорение роста опухолевого процесса. Поэтому важно обращаться к опытным врачам.
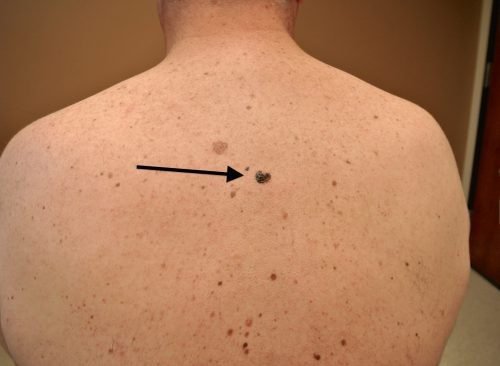
Лечение
Лечение меланомы требует комплексного подхода. Для этого назначаются следующие мероприятия:
1. Хирургическая операция.
Является основным методом лечения меланомы кожи. Операция становится единственным способом терапии рака, если он диагностирован на 1–2 стадии развития. Для того чтобы снизить риск рецидива меланомы, в ходе операции удаляется опухоль вместе со здоровыми клетками.
Назначается для уничтожения быстро растущих раковых клеток. В связи с агрессивностью опухоли, ранним появлением метастазов до сих пор не разработаны единые схемы химиотерапии меланомы. Врачи подбирают препараты и их дозировки индивидуально в зависимости от стадии развития рака. При выявлении меланомы на поздних стадиях химиотерапия носит паллиативный характер.
3. Лучевая терапия.
Высокие дозы излучения способствуют разрушению раковых клеток. Таким образом удается улучшить прогноз для дальнейшего лечения и выздоровления. Лучевая терапия может назначаться в комбинации с операцией и химиотерапией. При неоперабельной меланоме лучевая терапия носит паллиативный характер.
Препараты, усиливающие защитные функции организма, необходимы для включения противоопухолевого иммунного ответа. В результате иммунная система начинает бороться с раковыми клетками самостоятельно. К препаратам, используемым в ходе иммунотерапии, относятся:
- интерферон-альфа;
- интерлейкин-2;
- реаферон;
- ипилимумаб.
Благодаря иммунотерапии удается снизить риск развития рецидива заболевания.
5. Диетическое питание.
Диета, назначаемая в составе комплексного лечения меланомы, требует исключения следующих продуктов:
- консервов;
- пряностей;
- продуктов копчения;
- острых и жирных блюд.
В ежедневном меню должно содержаться достаточное количество свежих овощей, фруктов, зелени, злаков, нежирных сортов мяса и рыбы, птицы, молочных продуктов. Благодаря подобному рациону в организм поступают витамины, минералы, микро- и макроэлементы. Они необходимы в период лечения и восстановления.
Стадии и прогноз
Определение стадии опухолевого процесса необходимо для назначения соответствующего лечения. В зависимости от того, на каком этапе произошла диагностика рака кожи, определяется дальнейший прогноз. Чем позже выявлена опухоль, тем он неблагоприятнее. В соответствии с размерами образования, его локализацией, степенью прорастания в окружающие ткани и метастазирования выделяют следующие стадии меланомы:
- первая. Характеризуется неглубоким проникновением в толщу кожи. На данной стадии толщина меланомы не превышает 1 мм. Патологический процесс не распространяется на близлежащие лимфатические узлы. Опухоль не кровоточит, не образует язв;
- вторая. Сопровождается более быстрым распространением опухолевого процесса. Рак прорастает в кожу на глубину до 2 мм. Изменения характеризуются соответствующей клинической картиной. Опухолевое образование покрывается язвами, кровоточит и шелушится. На второй стадии меланомы регионарные лимфатические узлы не поражаются;
- третья. Опухолевый процесс распространяется на близлежащие лимфатические узлы. Это ухудшает прогноз для дальнейшей терапии и выживаемости. На данной стадии требуется проведение комплексного лечения, включающего оперативное вмешательство и химиотерапию;
- четвертая. Последняя и наиболее тяжелая стадия меланомы. Характеризуется наличием множественных очагов метастазов. Они распространяются с током крови и лимфы. Меланома на данной стадии развития имеет неблагоприятный прогноз в плане выздоровления. Лечение бывает неэффективно. В некоторых случаях назначается только паллиативная терапия.
Рецидив и тактика лечения
Риск рецидива зависит от степени прорастания опухоли, наличия метастазов. Чаще всего повторная меланома локализуется рядом с предыдущим очагом. Для того чтобы снизить риск развития рецидива опухолевого образования, врачи рекомендуют следовать следующим профилактическим мерам:
- ограничить время нахождения под ультрафиолетовыми лучами;
- проводить регулярный самоосмотр родинок;
- использовать защитную одежду при контакте с токсическими веществами;
- проходить профилактический осмотр у дерматолога.
При возникновении подозрений на наличие опухолевых образований кожи рекомендуем обращаться к врачам Юсуповской больницы. Специалисты клиники используют современную аппаратуру для диагностики заболеваний. Терапия проводится согласно последним мировым онкологическим рекомендациям. Записаться на прием можно по телефону.

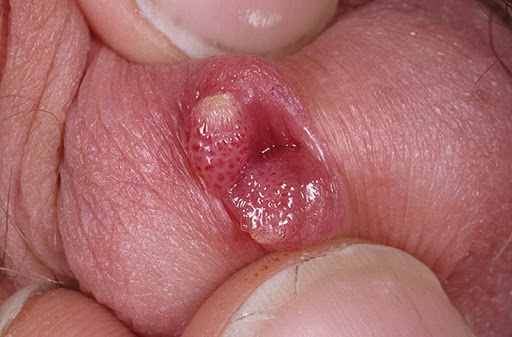
Папиллома – доброкачественное поверхностное разрастание, обычно телесного или бело-розового цвета. Уточнение «доброкачественное» означает, что на клеточном уровне такая неоплазия сохраняет определенное структурное сходство с тканью, послужившей ей почвой; растет относительно медленно; не прорастает в окружающие ткани и органы; не обладает выраженной тенденцией к метастазированию, т.е. разносу патологических клеток с кровью или лимфой в другие участки организма, где образуются аналогичные опухоли. Таковы основные отличия доброкачественных новообразований от злокачественных, раковых. Необходимо сразу же подчеркнуть, что в большинстве случаев при неблагоприятных условиях возможна малигнизация, т.е. появление и стремительное приумножение незрелых клеток-мутантов, способных только к делению и ни к чему более, – иными словами, перерождение доброкачественного образования в злокачественное. Именно поэтому бородавки, «висячие» родинки, полипы, кондиломы, папилломы, – не являются абсолютно безопасными неоплазиями, даже если десятилетиями остаются «в одной поре» и не вызывают особого дискомфорта.
Папилломы могут развиться на любом участке тела, но чаще поражают наиболее интимные зоны, постоянно спрятанные под одеждой и потому редко контактирующие с открытым воздухом и солнцем. Такие области характеризуются, вместе с тем, повышенной секреторной активностью и, как следствие, влажностью, а также участием в экскреции (выводе отработанных, шлаковых и вредных веществ из организма) и половой жизни. В совокупности все это создает очень высокую вероятность (подтверждаемую медстатистикой) всевозможных инфекционно-воспалительных процессов, раздражений, опрелостей и многих других проблем, не только крайне неприятных гигиенически и эстетически, но и реально опасных.
Если такие проблемы возникают при дефекации или, вообще, в зоне заднего прохода, – можно, конечно, считать их «постыдными» и, стесняясь собственной анатомии, мучиться годами в категорическом отвержении самой идеи похода к проктологу. Однако для современного цивилизованного человека такая позиция не просто мракобесна и неразумна; во многих случаях она создает прямой риск для жизни. И поэтому необходимо, как минимум, представлять себе, что такое папилломы анальной области, чтобы вовремя обратиться к врачу и успеть предотвратить значительно более серьезные клинические ситуации.
2. Причины
Рост папиллом вызывается активностью одноименного вируса – HPV, или ПВЧ, или, в полном названии, папилломавируса человека. Частота его носительства на земном шаре очень высока, поскольку передаваться ПВЧ может и половым, и бытовым, и тактильным путем, и от матери к плоду во время родов. На сегодняшний день известно 27 видов и несколько сотен постоянно мутирующих и успешно адаптирующихся штаммов этого вируса. Одни из них относительно безвредны, другие «ответственны» за появление бородавок, кондилом и папиллом, а некоторые подтипы обладают доказанной агрессивной онкогенностью.
- снижение иммунитета (в т.ч. обусловленное алкоголем, табакокурением, наркоманией, хроническими заболеваниями, гиповитаминозом, полостными хирургическими вмешательствами, химическими и экологическими вредностями, частыми переохлаждениями и т.д.);
- беспорядочная половая жизнь с частой сменой партнеров и допущением анального секса;
- посещение общественных бань, бассейнов и т.п.;
- пренебрежение личной, прежде всего интимной гигиеной и элементарными принципами предосторожности.
3. Симптомы и диагностика
Чаще всего папилломы по внешнему виду сравнивают с цветной капустой. Это относительно плоские бугристые наросты, которые могут варьировать в размерах и цвете, а также срастаться в довольно обширные колонии. В случае анальной локализации такие образования могут вызывать зуд, мацерацию (мокнутие), кровоточивость при склонности к запорам и травмировании плотными каловыми массами, ощущение инородного тела. При значительном увеличении в размерах и внутрикишечной локализации (а папиллома не всегда остается на поверхности у анального отверстия, она может развиваться и на стенках прямой кишки) создается механическое препятствие для дефекации, вплоть до частичной или полной непроходимости.
Диагностика анальных папиллом включает осмотр, ректоромано- и аноскопию, отбор материала для биопсии (гистологического, клеточного анализа). Необходимо дифференцировать папиллому, прежде всего, с остроконечной кондиломой, которая отличается характерной вытянутой формой и тенденцией к воспалению, а также с новообразованиями иной природы.
4. Лечение
Анальную папиллому, даже единичную, небольшую, совершенно бессимптомную и вообще обнаруженную случайно, оставлять «как есть» не рекомендуется. Проще говоря, нельзя. Риск дальнейшего разрастания, воспаления, малигнизации слишком велик. Поэтому показано не только тщательное уточняющее и дифференциально-диагностическое обследование, но и хирургическое удаление. Сегодня с успехом применяются различные высокотехнологические методы, – например, радиоволновой, криодеструктивный, электрокоагуляторный, лазерный, – позволяющие минимизировать травматизацию, болезненность, риск осложнений и продолжительность реабилитационного периода. Однако всегда остается вероятность рецидива, поскольку полностью уничтожить вирус ПВЧ в организме чрезвычайно сложно (на практике это следует понимать как «невозможно»), и хирургическое удаление папилломы отнюдь не означает устранения ее этиопатогенетических причин. Поэтому обязательными являются иммуностимулирующая и общеукрепляющая терапия с категорическим исключением тех факторов риска из перечисленных выше, которые могут быть исключены. Для купирования послеоперационного дискомфорта назначаются, по показаниям, анальгетики и противовоспалительные средства, а также постельный или домашний режим реабилитации.
Консервативное лечение анальных папиллом неэффективно, самолечение «народными средствами» – опасно.
Заболевания ![частые заболевания]()
Жалобы и симптомы ![Жалобы и симптомы]()
- Боль в области заднего прохода и живота
- Гнойные выделения и выделение слизи из заднего прохода
- Кровянистые выделения из заднего прохода
- Понос или запор
- Вздутие живота
- Недержание кала и газов
- Боли при опорожнении кишечника
- Повышение температуры
- Интоксикация организма
- Сильное истощение, слабость
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика ![Диагностика]()
- Аноскопия
- Ректороманоскопия
- Колоноскопия
Наши цены ![Типичные жалобы]()
- Консультация врача проктолога - от 3000 р.
- Удаление 1 тромба из геморроидального узла - от 5000 р.
- Латексное лигирование 1 геморроидального узла - от 5000 р.
- Иссечение анальных трещин - от 5000 р.
- Сфинктеротомия - от 5000 р.
- Иссечение простых свищей прямой кишки - от 5000 р.
- Вскрытие и дренирование острого парапроктита - от 5000 р.
- Удаление перианальных бахромок - от 5000 р.
- Иссечение пилонидальных кист (копчиковый ход) - от 20000 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Анальные остроконечные кондиломы поражают область вокруг и внутри заднего прохода, а также кожу половых органов. Вначале у пациентов появляются маленькие пятна или наросты величиной с булавочную головку. Они могут увеличиться до размера горошины, не вызывают клинических симптомов: боли или дискомфорта. Поэтому пациенты могут не знать, что у них есть кондилома на анальном отверстии. Некоторые больные кондиломой анального канала обращаются в Юсуповскую больницу с жалобами на наличие зуда, кровоточивости, выделения слизи, ощущения инородного тела в области анального канала.
Врачи отделения проктологии с помощью современных методов диагностики устанавливают причину появления анальной кондиломы у данного пациента. Считается, что анальная остроконечная кондилома (фото в интернете) появляется при инфицировании вирусом папилломы человека. Образования характеризуются быстрым ростом, и, если их не удалять, могут увеличиваться до больших размеров, занимать большую площадь. Врачи Юсуповской больницы индивидуально подходят к выбору метода лечения каждого пациента, у которого выявлена анальная остроконечная кондилома, назначают современные лекарственные препараты иммуномодулирующего действия и, при наличии показаний, проводят деструктивные вмешательства.

Характеристика возбудителя анальной остроконечной кондиломы
Учёные считают, что анальная кондилома начинает расти после инфицирования человека вирусом папилломы человека. После попадания возбудителя инфекции в организм человека никаких клинических проявлений не наблюдается. Через 9-15 месяцев после заражения в большинстве случаев происходит самопроизвольное излечение и «вымирание» вируса. Наличие признаков инфекционного процесса и проявлений и исход заболевания зависят от типа вируса. Хроническая инфекция, вызванная типами вируса низкого онкогенного риска, приводит к образованию анальных остроконечных кондилом у мужчин и женщин.
Анальные кондиломы вызывают вирусы папилломатоза человека шестого и одиннадцатого типов. Кондиломы в анальном отверстии наносят существенный вред здоровью человека, снижают качество жизни. Проктологи Юсуповской больницы при выявлении у больного кондиломы анального канала проводят длительное лечение современными лекарственными препаратами. Невзирая на качественную терапию, кондиломы в анальном отверстии весьма часто рецидивируют.
Источником возбудителя инфекции является больной человек или носитель. Заболевание передаётся в основном половым путём, во время анального секса. Барьерные методы контрацепции при этой инфекции недостаточно эффективны. Возбудитель может попадать в организм человека и при непосредственном соприкосновении (кожном контакте).
Считается, что кондиломы в анальном отверстии возникают на фоне снижения реактивности гуморального иммунитета. В большинстве случаев клинические проявления развиваются при наличии предрасполагающих факторов;
- Молодого возраста (около 20 лет);
- Высокой половой активности;
- Частой смены партнёров;
- Незащищённых половых контактов;
- Анального секса;
- Наличия сексуальных партнёров, которые вступали в сексуальные контакты с больными анальными кондиломами.
У ВИЧ-инфицированных пациентов часто наблюдаются гигантские анальные остроконечные кондиломы.
Симптомы анальной остроконечной кондиломы
Кондиломы анального канала бывают единичными или множественными. Они представляют собой наросты вокруг заднепроходного отверстия. Анальная кондилома не только является эстетическим дефектом. Она часто разрастается, увеличивается в размерах, перекрывает задний проход и создаёт дискомфорт. Больные на приёме у проктолога предъявляют следующие жалобы:
- Ощущение инородного тела в заднем проходе;
- Зуд перианальной области;
- Выделение сукровицы и слизи;
- Кровоточивость.
Нередко к анальной кондиломе присоединяется бактериальная инфекция, которая вызывает боль, отёк и покраснение тканей вокруг заднего прохода. При отсутствии своевременного лечения патологический процесс распространяется, а длительном травмировании кондиломы анального канала часто перерождаются в злокачественную опухоль.
Для диагностики заболевания проктолог проводит опрос и визуальный осмотр перианальной области. Иногда может понадобиться проведение аноскопии или ректороманоскопии. Пациент обязательно сдаёт кровь на наличие вируса папилломы человека и анализ крови RW для исключения других заболеваний, передающихся половым путём.
Лечение кондиломы в анальном отверстии
При наличии анальных остроконечных кондилом врачи Юсуповской больницы проводят комбинированное лечение, которое сочетает консервативную терапию с удалением анальных кондилом хирургическими методами. В большинстве случаев лечение носит симптоматический и общеукрепляющий характер. Терапия, направленная на устранение причины заболевания, заключается в уничтожении вируса папилломы в организме человека. Она затрудняется полиморфностью вируса и характеризуется высокой стоимостью. В Юсуповской больнице врачи проводят лечение анальных кондилом по цене, которая меньше, чем в других столичных клиниках.
Проктологи Юсуповской больницы применяют следующие методы лечения анальных кондилом:
- Физические (криодеструкцию, удаление полипов лазером, диатермокоагуляцию, электрохирургическое иссечение, радиоволновую хирургию);
- Химические (деструкцию трихлоруксусной кислотой, ферезолом, солкодермом);
- Иммунологические (альфа-, бета- и гамма-интерферонами);
- Комбинированные (сочетанное применение различных физических, химических и медикаментозных методов).
Врачи отделения проктологии предупреждают пациентов о том, что частота рецидивов при деструктивных методах высока вследствие того, что вирус папилломы человека сохраняется в клинически непоражённой ткани, которая окружает кондилому. По этой причине пациентам назначают интерферон или его индукторы (Виферон, гепон, кипферон, циклоферон ридостин), а также другие активаторы противовирусного иммунитета (иммуномакс) в качестве адъювантной терапии в комбинации с хирургическим иссечением. Кроме этого, проводится обследование и лечение при наличии кондилом в анальном отверстии обоим половым партнёрам. В период проводимой терапии пациентам рекомендуют воздержаться от половых контактов. Барьерная контрацепция должна применяться в течение шести месяцев после окончания лечения. Наибольшей эффективностью обладают комбинированные методы терапии анальной остроконечной кондиломы, которые основаны на сочетании деструкции видимых поражений с назначением активаторов противовирусного иммунитета (интерферонов и их индукторов).
Основным отличием деструктивных методов является то, что при их использовании кондиломы разрушаются быстро, часто одномоментно. При использовании других методов они ликвидируются в течение нескольких часов или недель. Как правило, это время сопоставимо со временем заживления очагов после воздействия физических методов. По данным разных авторов, частота рецидивов не зависит от выбора метода лечения. Таким образом, очевидные преимущества физических методов нивелируются. Для применения физических деструктивных методов необходимы специальные помещения, дорогостоящее оборудование, обученный персонал, имеющий сертификаты на данный вид медицинской деятельности. Все это ограничивает применение данных методов в широкой практике, особенно в условиях небольших медицинских центров или в районах, где в поликлинике имеются лишь дерматовенерологический, гинекологический или урологический кабинеты. В связи с этим особый интерес представляют консервативные методы лечения, которые может применить любой практикующий врач.
Чем лечить анальные кондиломы
Для удаления кондилом врачи применяют концентрированные растворы кислот, щелочей, солей, перекись водорода, растворы хингамина и акрихина, препараты на основе молочной и салициловой кислот, азотную и уксусную кислоту, соки чистотела и туи. Особенно эффективен солкодерм. Это водный раствор, активным ингредиентом со которого являются продукты взаимодействия уксусной, молочной и щавелевой и кислот, а также ионов металлов с азотной кислотой. При местном применении солкодерма на поражённых участках происходит прижизненная фиксация (сохраняется структура новообразования). В последующем патологически изменённые ткани мумифицируются. Заживление происходит под струпом. Это исключает образование открытой раневой поверхности.
Подофиллотоксин относится к цитотоксическим препаратам. Лекарственное средство выпускается в виде 0,25, 0,3 и 0,5% растворов, а также в виде 0,15, 0,3 и 0,5% крема. Оно больше подходит для терапии бородавок половых органов, но малоэффективно для лечения анальных кондилом.
Большим терапевтическим эффектом обладают ингибиторы ДНК. 5-Фторурацил является антагонистом пиримидина. Его проктологи назначают для лечения анальных кондилом в виде 5%-ного крема. Несмотря на достаточно высокую эффективность, доступность и невысокую стоимость препарата, применение 5-Фторурацила в широкой практике ограничено из-за высокой частоты развития побочных эффектов. Препарат также противопоказан при беременности и кормлении грудью. Крем необходимой концентрации готовят по рецепту в аптеках по рецепту, который выписывает врач.
Для лечения анальных кондилом местно применяют низкомолекулярное производное имихидазохинолинамина – имихимод, в виде 5%-ного крема 3 раза в неделю либо ежедневно на ночь до полного исчезновения высыпаний. После применения препарата иногда возникает покраснение, отёчность перианальной области, эрозии.
Врачи воздействуют на противовирусный иммунитет с помощью активатора противовирусного иммунитета – иммуномакса. Это растительный препарат, который выпускается в виде лиофилизированного порошка по 200 ЕД во флаконах для инъекций. Проктологи удаляют больным анальные кондиломы одним из деструктивных методов или с помощью солкодерма и одновременно назначают внутримышечные инъекции иммуномакса. У 68% больных по окончании лечения наблюдается отсутствие повторного образования остроконечных анальных кондилом, а после проведения дополнительных сеансов деструкции эффективность комбинированной терапии достигает 98%.
Изопринозин – это иммуномодулятор, который стимулирующий противовирусную защиту организма. Он нормализует дефицит или нарушенную функцию клеточного иммунитета. Помимо иммунотропного, Изопринозин оказывает прямое противовирусное действие. Препарат успешно применяют для лечения анальных кондилом.
Профилактика остроконечных анальных кондилом
Первичная профилактика заболеваний, которые ассоциированы с папилломавирусной инфекцией, заключается в снижении вероятности или предотвращении заражения. Это достигается путём реализации комплекса профилактических и противоэпидемических мероприятий. Врачи рекомендуют не вступать рано в половые отношения, стараться иметь одного полового партнёра, прибегать к барьерным методам контрацепции, которые снижают риск развития анальных кондилом, но не обеспечивает надёжной защиты против инфицирования вирусом папилломы человека.
Для того чтобы предотвратить заражение, врачи проводят вакцинацию лицам обоего пола в возрасте от 9 до 17 лет (женщинам - до 26 лет), не инфицированным вирусом папилломы человека типов 6, 11, 16, 18. Для достижения наибольшего эффекта полный курс вакцинации проводят до первого сексуального контакта. Прививки также проводятся лицам, инфицированным вирусом папилломы человека одного, двух или трёх генотипов, включенных в состав вакцины. Вакцинация проводится с целью предотвращения инфицирования другими типами вируса папилломы человека и развития заболеваний, связанных с ними (анальных кондилом). Для того чтобы пройти эффективный курс лечения анальных кондилом или профилактическую вакцинацию, записывайтесь на приём к проктологу Юсуповской больницы онлайн или позвонив предварительно специалистам контакт центра.
![]()
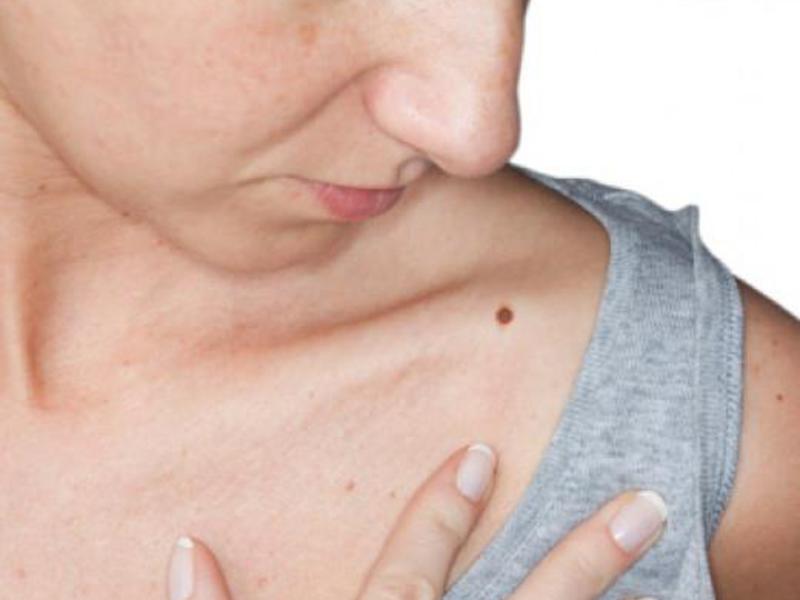
Родинки в интимном месте. Опасность, Риски, Осложнения.

Интимные родинки (невусы) – это не только своеобразное украшение тела, но и зона риска. Это связано с возможность их малигнизации. Родинки на половых губах у женщинах или на половых органов у мужчин имеют небольшие размеры, они практически незаметны. Но выпуклые образования могут вызывать беспокойство, а также доставлять неудобства и даже болезненные ощущения при половом акте. Размер интимных родинок и их окраска могут быть разными. Иногда они маленькие, но могут и разрастаться в родимые пятна. Бывают черные, коричневые, красные родинки, а также плоские и выпуклые. Родинки в интимном месте бывают врожденные и приобретенные. Невусы врожденного характера возникают на первом году жизни ребенка. Приобретенные же возникают в ходе жизнедеятельности человека под влиянием различных факторов. В самих родимых пятнах на половых органов нет ничего опасного. К сожалению, опасность представляет тот факт, что под воздействием некоторых факторов родинка может начать меняться и превратиться в меланому и стоить мужчине или женщине не только здоровья, но и жизни.
Причины появления родинок в интимных местах у мужчины:
Если у мужчины появилась родинка на половом члене, которая имеет выпуклую форму или расположен на тонкой ножке (висячая родинка), необходимо избавиться от пигмента как можно скорее. Ее риск травмироваться может привести к тому, что произойдет перерождение из доброкачественного в злокачественное образование.
- Частое посещение солярия. Регулярное посещение солярия в возрасте до 35 лет увеличивает на 75% риск появления меланомы - самого агрессивного вида рака кожи, сообщает на своем официальном сайте Американский центр по контролю за заболеваниями (Center for Disease Control and Prevention, CDC);
- Постоянное ношение нижнего белья в форме плавок. Такое бельё натирает и сжимает половые органы, постоянно слегка травмирует кожу. Привычному к этим ощущениям мужчине, возможно, это малозаметно, но кожа страдает;
- Случайное травмирование кожи на члене или на головке члена может привести к образованию невуса. Травмы или микротравмы могут случиться где угодно и по любым причинам: излишне жесткое мытье, неудачный секс, резко застегнутая ширинка;
- Регулярное нахождение человека в стрессе или хронические заболевания могут спровоцировать появление родинок в интимных местах;
- Частые посещения рентгенолога или долгое нахождение в зоне повышенной радиации;
- Переходный возраст, в процессе которого возникает гормональный сбой;
- Наличие вирусных или инфекционных заболеваний половой сферы.
Причины появления родинок в интимных местах у женщины:
- Частые походы в солярий, длительное пребывание под прямыми солнечными лучами. Организация здравоохранения ВОЗ приравнивает солярий по его вредоносности к сигаретам и алкоголю. ВОЗ пришла к выводу о том, что степень риска возникновения онкологических заболеваний от применения соляриев должна быть признана не «возможной», а «максимальной»;
- Ультрафиолетовое излучение – его избыточное воздействие способствует повышенной выработке меланина, что провоцирует появление невусов на разных частях тела или рост уже имеющихся;
- Изменения гормонального фона – изменение уровня гормонов у женщин в период полового созревания, при приеме противозачаточных препаратов или во время беременности;
- Ослабление общей иммунной защиты организмы (продолжительные простудные и инфекционные заболевания, авитаминоз, врожденные или приобретенные иммунодефициты);
- Генетическая предрасположенность – пигментные новообразования формируются в период внутриутробного развития плода;
- Пренебрежение элементарным соблюдением правил гигиены, использование аллергенных средств для интимной гигиены;
- Заболевания поджелудочной железы, ЖКТ или печени, также влияют на появление кожных новообразований;
- Продолжительное психо-эмоциональное напряжение, стрессы и потрясения;
- Инфекционные и воспалительные процессы генитальной области;
- Нарушения обменных процессов (в частности – липидного);
- Врожденные патологии пигментации кожных покровов;
- Физиологические особенности организма женщины;
- Частое и продолжительное переохлаждение;
- Патологии сердечнососудистой системы.
Родинки на половых губах или на половых органов у мужчин необходимо отличать от кондилом и бородавок, которые могут выступать симптомом венерического заболевания. Невусы, которые регулярно травмируются, могут спровоцировать онкологический процесс. К примеру, выпуклые или висячие наросты цепляются за одежду или травмируются во время интимной близости. В большинстве случаев такие пигментные образования доброкачественные, но под влиянием ряда факторов могут перерождаться в меланому. Если родинка резко увеличилась в размерах, изменился ее цвет или форма, появилась болезненность, трещины или начался воспалительный процесс, то необходимо обратиться к врачу-онкологу. В этом случае для предупреждения их озлокачествливания показано оперативное вмешательство. Женщинам родинки на половых губах могут доставлять огромные проблемы, так как их легко повредить при бритье и эпиляции: Родинка на половой губе, на первый взгляд изюминка женщины, но она может доставить множество проблем и неудобств. Такое образование не всегда выглядит эстетично, но самое опасное в том, что оно может перерождаться в злокачественную опухоль. За всеми невусами необходимо следить для того чтобы не пропустить этот процесс. Pодинка в интимном месте, особенно если она выпуклой формы, может доставлять немалые неудобства и хлопоты своей обладательнице. Многие женщины сильно переживают из-за родинки на половых губах или связанных с ней возможных осложнений для здоровья, боятся каким-то образом ее повредить.
Когда необходимо обратиться к врачу:
- Приобретает ярко-красный или практически черный цвет;
- Кровоточит, шелушится, чешется, появляются трещины;
- Вызывает болезненные ощущения при половом акте;
- Доставляет неудобства, есть риск ее повреждения;
- Имеет неровные края, асимметричную форму;
- Вокруг родинки появился красный ободок;
- Имеет размеры более 6 мм;
- Увеличивается в размерах.
Такие родинки требуют особенного внимания и обязательной консультации врача, независимо от того, располагаются ли они в интимной зоне или на любом другом участке тела. Согласно исследованиям стало известно, что примерно 50% интимных родинок перерастают в меланому. Поэтому за каждым родимым пятном нужно следить.
Важно! Меланома является злокачественным новообразованием. Для лечения меланомы необходимо обратиться к онкологу. Современная медицина наработала способы удаления практически любых родинок. Тем не менее, стоит заранее проконсультироваться с врачом, сдать анализы на онкомаркеры, а также сделать биопсию новообразования, чтобы выявить, доброкачественное оно или злокачественное.
Методы удаления родинок:
Хирургическое удаление родинок.
- Хоть хирургическое устранение образований и безопасно, оно все же имеет некоторые минусы:
- После удаления родинки нужно некоторый период времени исключить контакт с ультрафиолетовым излучением;
- Длительный период реабилитации и заживления ранки после удаления образования;
- Риск появления заметных шрамов и келоидных рубцов на месте бывшей родинки.
Криодеструкция.
- Отсутствие возможности провести гистологическое исследование удаленного материала, что увеличивает риск вовремя не узнать о меланоме или о раке кожи;
- Непредсказуемость распространения жидкого азота, невус может удалиться не до конца, а, значит, потребуется повторное удаление;
- Cложно предсказать область распространения жидкого азота и есть вероятность повреждения здоровых тканей холодом;
- Эта процедура подходит для удаления родинок на видных местах;
- Этот метод используют в основном для небольших образований;
- Необходимость много повторных процедур;
- Высокий риск занесения инфекции.
- Недостатки у криодеструкции довольно существенные, поэтому перед удалением этим методом, стоит тщательно взвесить все за и против.
Электрокоагуляция.
- необходимость применение местной анестезии, так как процедура сопровождается болевыми ощущениями; необходимость обрабатывать рану после операции; на близлежащие участки кожи распространяется термическое действие;
- в некоторых случаях на обработанном месте остается рубец; возможность появления аллергической реакции на местную анестезию;
- необходимость повторных процедур;
- возможность занесения инфекции;
- аллергическая реакция на холод.
Радиоволновое удаление родинок.
- при удалении невуса большого размера, возможно образование рубца;
- невозможность удалять большие родинки;
Лазерное удаление родинок.
- Лазерный метод удаления доброкачественных новообразований считается на сегодняшний день наиболее безболезненным, малотравматичным и действенным способом, который пользуется популярностью во всем мире.
- При этом лазер не оставляет на коже рубцов и шрамов, а также исключает пигментацию.
- Во время и после процедуры отсутствуют кровотечения.
- Эффективность лазера обусловлена малым диаметром его луча, высокой точностью и возможностью полностью контролировать глубину воздействия.
- После данной процедуры процесс восстановления идет очень быстро, что обусловлено способностью лазера стимулировать регенерацию клеток кожи.
- К минусам лазерного удаления родинок можно отнести только сравнительно высокую стоимость удаления.
Лазерное удаления интимных родинок в кабинете лазерной хирургии ”LaserMedChisinau”!На сегодняшний день наиболее безопасным и самым эффективным методом избавления от нежелательных родинок является лазерное удаление родинок, во время которого слои родинки удаляются один за другим. Анестезию, как правило не применяют. Благодаря новейшим технологиям достигается высочайшая точность удаления родинки без повреждения соседних здоровых тканей. Диаметр лазерного луча можно регулировать с наивысшей точностью, а также есть возможность выбирать оптимальную глубину воздействия.
Подготовка к лазерному удалению интимных родинок в кабинете лазерной хирургии ”LaserMedChisinau”!Подготовка к процедуре: специальная не требуется. Не рекомендуется проводить удаление новообразований (удаление родинок, бородавок, папиллом и др.)
- при фотодерматозе – аллергия на солнечный свет;
- женщинам в период менструации;
- иммунодефицитные состояния;
- онкологические заболевания;
- повышенная температура;
- воспаления на коже;
- сахарный диабет
- беременность;
- эпилепсия;
- герпес;
- акне.
В кабинете лазерной хирургии " LaserMedchisinau", пациенту производят лазерное удаление родинок только после предварительной консультации у лицензированного врача-специалиста - онколога (например : Doctor Victor Ciuperca, şeful secţiei Tumori Piele şi Melanom, IMSP Institutul Oncologic, Moldova или любой лицензированный врач-онколог) с выдачи консультативного заключение котороe, необходимо иметь при себе. После консультации лицензированный врач-специалист - онколог выдает консультативное заключение для врачей медицинского учреждения по месту жительства пациента.
Достоинства лазерного удаления родинок в кабинете лазерной хирургии ”LaserMedChisinau”:
- Лазерное удаление дефектов кожных покровов, таких как родинки, проводится на самом современном и высокотехнологичное лазерное оборудование последнего поколения на основе СО2 лазера;
- Отсутствие рецидивов – на старом месте родинки больше не появляются;
- Быстрое восстановление и кратковременный период реабилитации;
- Безболезненность операции, быстрота и отсутствие кровотечения;
- Здоровые ткани вокруг невуса остаются неповрежденными;
- Отсутствие заметных шрамов или рубцов после операции;
- Можно за один сеанс удалить сразу нескольких невусов;
- Отсутствие различных воспалительных процессов;
- Проведение операцию в амбулаторных условиях.
- Точное удаление самой глубокой части родинки;
- Не повреждаются соседние участки кожи.
Рекомендации после удаления интимных родиннок:
- От половых актов придется отказаться не менее чем на 7 дней, так как есть риск возникновения кровотечения;
- Корочку на месте удаленной родинки ни в коем случае нельзя сдирать, а также мочить, смазывать кремом, йодом, зеленкой;
- Используются только те препараты, которые назначает врач;
- Нельзя посещать бассейн, сауну и загорать;
- Необходимо носить только свободное белье и одежду, чтобы не натирать место удаления родинки;
- Ткани должны быть натуральными.
В кабинете лазерной хирургии "LaserMedchisinau", пациенту производят лазерное удаление родинок только после предварительной консультации у лицензированного врача-специалиста - онколога (например : Doctor Victor Ciuperca, şeful secţiei Tumori Piele şi Melanom, IMSP Institutul Oncologic, Moldova или любой лицензированный врач-онколог) с выдачи консультативного заключение котороe, необходимо иметь при себе. После консультации лицензированный врач-специалист - онколог выдает консультативное заключение для врачей медицинского учреждения по месту жительства пациента.
Лазерное удаление родинок — не только превосходное эстетическое решение для избавления от нежелательных интимных родинок но и профилактика злокачественных заболеваний кожи.
array(6) < ["ID"]=>string(5) "29203" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(520) ["SRC"]=> string(86) "/upload/sprint.editor/e5b/img-1653295982-9463-230-3d7db30bcab664ac562c934abf194eb8.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/e5b/img-1653295982-9463-230-3d7db30bcab664ac562c934abf194eb8.jpg" ["DESCRIPTION"]=> string(0) "" >
Меланома – это злокачественная опухоль, в которую могут трансформироваться родинки, обычные бородавки, родимые пятна. Перерождение родинки в меланому (фото есть в интернете) происходит под воздействием провоцирующих факторов и занимает определённое время. Онкологи Юсуповской больницы при своевременном обращении пациента проводят комплексное обследование и быстро устанавливают точный диагноз.
При меланоме выполняют оперативное вмешательство с соблюдением принципов абластики, проводят лечение новейшими противоопухолевыми и иммуномодулирующими препаратами, лучевую терапию. Когда имеют место симптомы меланомы - родинки тактику ведения пациента вырабатывают коллегиально. При своевременном удалении родинки признаки меланомы не возникают.
Чем отличается меланома от родинки
Существует ряд характерных признаков, которые свойственны злокачественной опухоли –меланоме. На них обращают внимание онкологи-дерматологи Юсуповской больницы при осмотре. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Какие родинки опасные и вызывают меланому? Их фото есть в специальной литературе. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6мм следует немедленно пройти обследование у дерматолога.
Причины перерождения родинки в меланому
Учёные не могут определить точных причин, в результате воздействия которых наблюдается перерождение родинки в меланому. Считается, что малигнизация происходит под воздействием следующих провоцирующих факторов:
Интенсивного ультрафиолетового излучения
Частых солнечных ожогов
Регулярного механического воздействия на область родинки
Хронических заболеваний внутренних органов
Перерождение родинки в меланому чаще происходит у лиц со светлой кожей и рыжим цветом волос, имеющих большое количество родинок на теле и при наличии осложнённого семейного анамнеза.
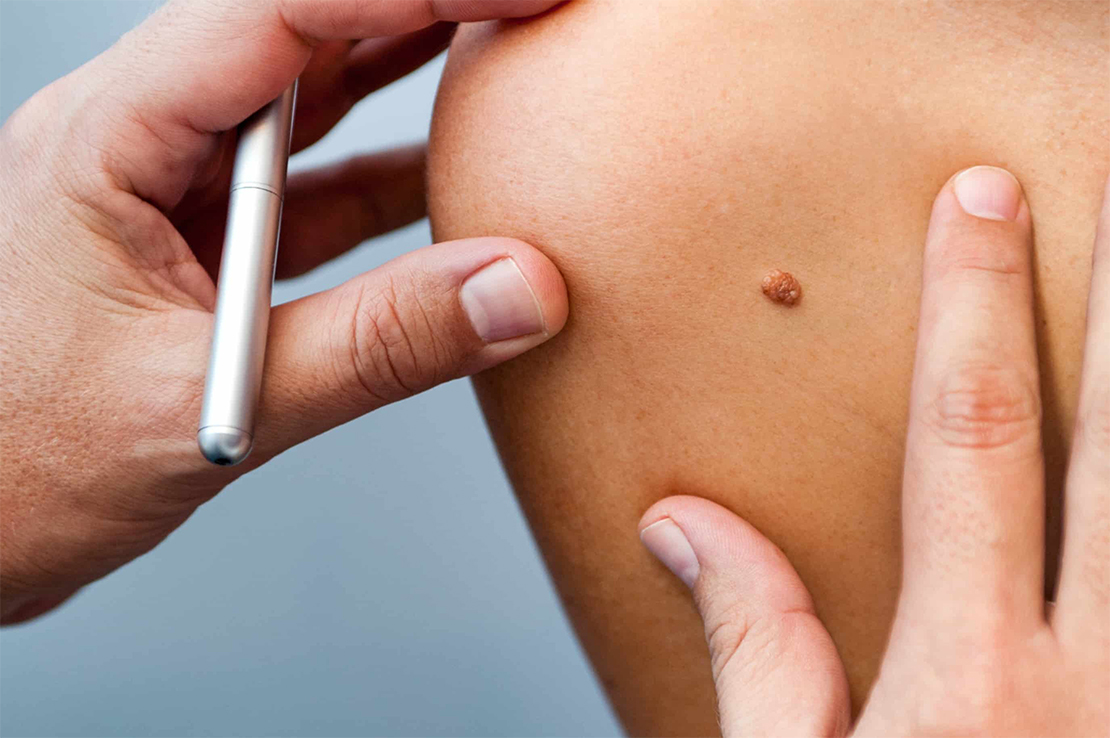
array(6) < ["ID"]=>string(5) "29204" ["WIDTH"]=> int(1110) ["HEIGHT"]=> int(738) ["SRC"]=> string(88) "/upload/sprint.editor/615/img-1653296170-1972-142-067fc23b3489d6174e297a03f4a3cdfa-1.jpg" ["ORIGIN_SRC"]=> string(88) "/upload/sprint.editor/615/img-1653296170-1972-142-067fc23b3489d6174e297a03f4a3cdfa-1.jpg" ["DESCRIPTION"]=> string(0) "" >
Как выглядит родинка-меланома
Процесс перерождения родинки в меланому не происходит бессимптомно. Признаки озлокачествления возникают на самых первых этапах, поэтому при внимательном отношении к своему здоровью их пропустить крайне сложно. Следует обратить внимание на следующие изменения:
- Появление неравномерности окраски, изменение оттенка;
- Изменение кожного рисунка – поверхность родинки становится блестящей и полностью гладкой;
- Вокруг родинки появляется покраснение;
- Контуры становятся размытыми, нарушается симметричность;
- Изменяется структура родинки – она может уплотниться или стать более мягкой;
- Ощущение жжения зуда в области новообразования;
- Появление трещин, изъязвление поверхности.
При наличии этих симптомов немедленно звоните по телефону контакт центра Юсуповской больницы и записывайтесь на приём к онкологу-дерматологу. При своевременно начатом адекватном лечении шансы на выздоровление многократно увеличиваются.
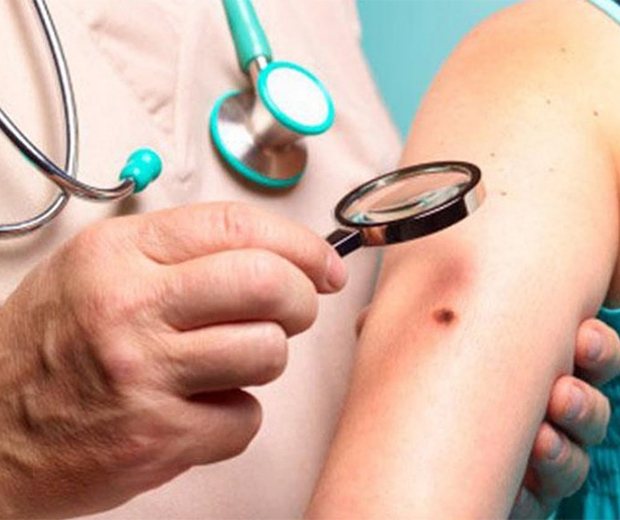
Диагностика процесса превращения родинки в меланому
Онкологи Юсуповской больницы при наличии симптомов озлокачествления родинки проводят комплексное обследование, которое позволяет подтвердить или исключить диагноз «меланома». Врачи применяют следующие диагностические методики:
- Дерматоскопия – выполняется с помощью специального аппарата дерматоскопа, позволяет определять изменения структуры родинок на начальных этапах;
- Термометрия – аппаратное измерение температуры тела в области новообразования;
- Биопсия – забор ткани родинки для гистологического исследования во время выполнения радикального оперативного вмешательства.
Остались вопросы? Мы вам перезвоним
Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Лечение и профилактика родинки-меланомы
В настоящее время в косметологических салонах предлагают бесследное удаление родинок современными методами. Этого делать не стоит. Любую родинку должен исследовать и удалять онколог. Удалению подлежат родинки, которые часто травмируются, расположены на открытых участках тела, где высока опасность солнечного воздействия. Онкологи Юсуповской больницы при удалении родинки и признаками трансформации в меланому строго соблюдают принципы абластики.
Комплекс мер по предупреждению распространения во время операции атипичных клеток состоит из следующих мероприятий:
- Разрезы выполняют только в пределах заведомо здоровых тканей;
- Избегают механического повреждения ткани новообразования;
- Как можно быстрее перевязывают венозные сосуды, которые отходят от новообразования;
- При наличии такой возможности накладывают жгут выше и ниже опухоли для предупреждения миграции раковых клеток;
- Перед манипуляциями с родинкой, перерождённой в меланому, ограничиваю рану салфетками;
- После удаления новообразования меняют инструменты, перчатки и ограничивающие салфетки.
На начальных этапах родинки-меланомы удаление новообразования осуществляется следующими методами:
- Электрокоагуляцией – с помощью тока производится «выпаривание» родинки (процедура достаточно болезненна и имеет высокий риск появления рецидива опухоли);
- Разрушением жидким азотом – под воздействием низкой температуры происходит разрушение клеток родинки, что приводит к тому, что она отпадает самостоятельно. После процедуры не остается рубцов, но она эффективна только при наличии поверхностных родинок;
- Лазерной вапоризацией – под воздействием направленного лазерного луча содержимое родинки испаряется. Процедура эффективна, позволяет удалить сразу несколько новообразований за один раз.
- Проведение регулярных самоосмотров;
- Использование солнцезащитных средств;
- Удаление новообразований, которые расположены в зоне постоянного раздражения;
- Прохождение профилактических осмотров у дерматолога.
Список литературы
Профильные специалисты
Заведующая терапевтическим отделением. Врач-терапевт, кардиолог, онколог.
Читайте также:





