Ванночки с марганцовкой при генитальном герпесе
Обновлено: 24.04.2024
Правда ли что герпес неизлечим? Что делать тем, кто заразился? Об этом мы побеседовали с Екатериной Вячеславовной Бухариной, кандидатом медицинских наук, врачом акушером-гинекологом, заведующей женской консультацией клиники «ДОКТОР ОЗОН», г. Москва.
- Екатерина Вячеславовна, правда ли, что герпес не лечится?
Смотря, что мы понимаем под словом «лечится». Если считать, что излечение наступает, когда вирус полностью удален из организма, то в случае с герпесом это невозможно. Но ведь обычно человеку не так важно, есть вирус или нет. Для него главное, чтобы инфекция не портила ему жизнь. На мой взгляд, если нет клинических проявлений, если болезнь не беспокоит уже много-много лет, то можно считать, что пациент вылечился.
Говорить, что герпес не лечится, неправильно с психологической точки зрения. Это лишает пациентов надежды и способствует тому, что они, вообще, перестают что-то делать, рассуждая: «Зачем лечиться, если все равно не выздоровеешь?».
- Расскажите, пожалуйста, о герпесе. Что это за болезнь?
Это вирусное заболевание, которое вызывают герпесвирусы 1 и 2 типа.
Семейство герпесвирусов весьма многочисленно и разнообразно. Его представители повинны не только в герпетической инфекции, но и в других достаточно известных инфекционных болезнях. Существует около 80 видов герпесвирусов, однако только 6 были выделены от человека.
- ВПГ (вирус простого герпеса) 1 – возбудитель простого герпеса (это тот вирус, который вызывает высыпания на коже везде, кроме половых органов)
- ВПГ (вирус простого герпеса) 2 - возбудитель генитального герпеса (вызывает высыпания на коже в области половых органов и ануса, а так же вызывает специфическое воспаление шейки матки и придатков матки, которое не лечится антибиотиками)
- Вирус зостер или ВГЧ 3 – вирус ветряной оспы и опоясывающего лишая
- Вирус Эпштейн-Барр или ВГЧ 4 – возбудитель инфекционного мононуклеоза и «синдром хронической усталости»
- ЦМВ или ВГЧ 5 - возбудитель цитомегаловирусной инфекции
- ВГЧ 6 – вызывает внезапную экзантему у детей и злокачественный «синдром хронической усталости» у взрослых
- Как можно заразиться герпесом?
Существует несколько путей заражения герпетической инфекцией:
- фекально-оральный;
- аспирационный (при вдыхании инфицированной жидкости при чихании и кашле человека, выделяющего вирус);
- контактный (через поврежденные слизистые оболочки при поцелуях, тесном физическом контакте или при медицинских манипуляциях);
- половой;
- вертикальный (переход внутриутробно от матери к плоду).
- Что происходит в организме, когда в него попадает вирус герпеса?
Быстрое размножение вируса возможно только в эпителиальных тканях (то есть на слизистых оболочках и в коже) и не длится более трех суток. Пройдя период размножения, вирус по нервным волокнам проходит до нервных узлов, в которых и скрывается (персистирует) до того момента, когда вновь не наступит подходящий момент для размножения. Процесс персистирования не связан с размножением вируса, поэтому нервные клетки не погибают и повреждения нервной ткани при герпетической инфекции минимальны.
- В чем выражается обострение герпеса?
Появляются пузырьковые высыпания (на слизистой, на коже), которые сопровождаются зудом, покраснением и болью. Состояние пациента зависит то того, где эти высыпания находится. Если на губах – это неприятно, но не более того. Если, скажем, на головке полового члена, то каждый поход в туалет будет сопровождаться стоном и слезами. Если пузырьки появляются на месте выхода седалищного нерва, тогда каждая попытка сесть на стул будет невероятно болезненной. Если это герпес по типу опоясывающего лишая (то есть на коже между ребрами), то пациентам даже дышать больно.
- Где будут высыпания, зависит от того, какого типа вирус герпеса?
Раньше считалось, что вирус герпеса второго типа вызывает высыпания на гениталиях, а первого – на всех остальных частях тела. Но в 1990-ые годы ситуация изменилась. Наши граждане стали существенно раскованнее в сексуальном плане: теперь на гениталиях можно найти вирус герпеса первого типа, а на губах – второго. Поэтому сейчас врачи ориентируются не на тип вируса, а на то, где возникают высыпания и как часто случаются обострения.
Сейчас в России почти 90% населения являются носителями вируса герпеса, но заболевают только 15-17%. Причем из них каждый десятый болеет так тяжело, что приходит к врачу и говорит: «Делайте все, что угодно, только избавьте меня от этого кошмара!».
- Екатерина Вячеславовна, почему же одни люди так тяжело болеют, а у других вирус никак не проявляется?
Всё зависит от общего состояния здоровья человека. У меня врачебный стаж больше двадцати лет, и по своему опыту могу сказать: важен не сам факт присутствия в организме того или иного типа вируса, а то, как организм на него реагирует.
- Чем человек здоровее, тем меньше шансов, что герпес проявит себя?
Именно так. Герпес чаще проявляется у людей с ослабленным здоровьем. В группу риска входят те, у кого нарушена работа эндокринной системы, имеются хронические заболевания желудочно-кишечного тракта, дефицит витаминов группы В, железа, цинка, есть проблемы с насыщенностью организма кислородом.
Провоцирующим фактором может стать курение, несбалансированное питание (вегетарианство или нерациональные диетические ограничения), а так же нарушение суточного ритма (любители клубной жизни и люди с ночным графиком работы больше рискуют заболеть герпесом, чем люди «дневного типа»).
- А как же иммунитет?
Все вышеперечисленное имеет самое непосредственное отношение к иммунитету.
Известно, что герпес обычно манифестирует в тот момент, когда человек либо переутомлен, либо заболевает какой-то другой болезнью, и его иммунитет ослаблен, а в чистом виде, опасном для жизни, он бывает у тех, у кого практически нет иммунитета (например, при СПИДе).
- Поэтому при герпесе врачи назначают иммуностимуляторы?
Да, но, к сожалению, эффекта от них хватает где-то на месяц, может, чуть побольше.
- Почему?
Существует масса методик лечения герпеса, но обычно они работают лишь на 30%.
- Самое время перейти к рассказу о лечении герпеса…
До недавних пор герпес лечили только в период обострения (когда есть высыпания). Традиционная терапия основана на назначении специальных препаратов, которые подавляют вирус. Но есть нюанс: каждым таким препаратом нельзя пользоваться больше трех раз – потом развивается «привыкание».
- И препарат перестает действовать?
Его эффективность заметно снижается. Однако даже если привыкание возникло, противовирусное лечение всё равно приносит пользу – оно сокращает период высыпаний.
- А что делать, если высыпаний нет, а избавиться от болезни хочется?
Лечить герпес в период ремиссии непросто, потому что вирус в это время невосприимчив к противовирусным препаратам. Если к нам в клинику пациент приходит и говорит: «У меня бывают высыпания раз в несколько месяцев, сейчас их нет, но я хочу от них избавиться», мы идем ему навстречу. Тут может быть два подхода. Или специально вызвать обострение, а потом его лечить. Или обследовать пациента, найти слабые точки в его здоровье и (напрямую не воздействуя на вирус) лечить, поднимая иммунитет.
- Иммуностимуляторами?
Хороший врач не подхлестывает иммунитет иммуностимуляторами, а ищет причины, из-за которых он снизился, и устраняет их. Чтобы выбрать правильные методы лечения, клиническую картину приходится собирать по кусочкам, как пазл, но если удастся определить, почему возникают проблемы с иммунитетом, можно добиться длительной ремиссии, то есть фактически вылечить болезнь. Ведь наиболее эффективно не то лечение, которое направлено на уничтожение вируса (зачем пытаться избавиться от того, от чего невозможно избавиться?), а то, которое укрепляет сам организм.
- Что входит в обследование такого пациента?
В первую очередь, это осмотр, биохимический анализ крови по 20 показателям, обследование желудочно-кишечного тракта, определение антиоксидантного статуса, при необходимости назначается консультация эндокринолога, диетолога или другого специалиста.
- А потом?
Потом полученная информация анализируется и назначается лечение, направленное на устранение причин, вызывавших дефицит иммунитета. Это может быть лечение гастроэнтерологических или гинекологических заболеваний, работа по исключению вредных привычек. Если у человека есть стимул, он обычно более охотно с ними расстается.
Ну, а после того, как организм приведен в норму, мы проводим курс озонотерапии.
- Зачем?
Озонотерапия активизирует иммунитет и активизирует вирус. Почему это происходит? Когда активизируется иммунитет, вирус «перед смертью» пытается размножиться и отстоять свои позиции. Так часто бывает в природе. Известно, что, например, старая яблоня перед гибелью дает рекордный урожай. Именно в тот момент, когда вирус становится активным, его можно легко убивать любыми противовирусными средствами.
- Но ведь можно было просто дождаться периода активации и использовать озонотерапию? Зачем нужны все эти долгие исследования и подготовка?
Отличие в том, что после лечения организм легко победит вирус и будет здоров. Причем эта ремиссия будет очень-очень долгая, потому что общий уровень здоровья организма больше не даст этому вирусу активизироваться.
- А если просто лечить герпес озоном?
Нельзя использовать озон как монотерапию. Сейчас многие фирмы рекламируют озон чуть ли не как панацею от всех бед. Это неправильно. С тем же успехом можно говорить: «Гуляйте в лесу, дышите свежим воздухом, и вы избавитесь от всех болезней».
Наша клиника называется «ДОКТОР ОЗОН»,но это вовсе не значит, что мы используем только озон. При том же герпесе использование озона дает замечательные результаты, но все равно важен комплексный подход: сначала тщательнейшая всесторонняя диагностика, потом работа по конкретным проблемам, а потом уже как завершающий аккорд – озонотерапия.
- Как рассчитать дозировку озона при лечении герпеса?
Для этого нужен опыт врача и предварительные обследования. Имеет значение множество факторов. Например, если вы курите, то стандартная доза озона, которую дают некурящему человеку, вам не подойдет. Поэтому необходим индивидуальный подход к каждому пациенту. И в нашей клинике мы работаем именно так.
- Сколько раз нужно сделать озонотерапию?
Обычно при лечении герпеса курс озонотерапии состоит из нескольких сеансов, которые проходят раз в день или раз в два дня. Большое значение имеет и дозировка, и способ введения. Дело в том, что озон в больших дозировках обладает антибактериальным действием (поэтому его часто используют для дезинфекции), а в малых, наоборот, может оказывать стимулирующее действие. Неслучайно существуют особые специалисты – озонотерапевты, которые хорошо знают эти нюансы и могут индивидуально подбирать дозу и метод введения для каждого конкретного случая.
- Сколько времени длится лечение герпеса в Клинике современной озонотерапии?
Конечно, это требует времени. Если человек к нам приходит в период высыпаний, то от 5 до 10 дней врач снимает у него острое состояние. Затем начинается обследование и лечение, которое может длиться до четырех месяцев. Я понимаю, что это довольно долго, но если вы хотите хотя бы на несколько лет избавиться от герпеса, то, как мне кажется, оно того стоит.
- Неужели, действительно, можно навсегда избавиться от герпеса?
Да, это возможно. Не буду скрывать, не у всех это получается, но у 70% процентов наших пациентов обострения больше ни разу не повторялись. Если подойти к лечению серьезно и потом соблюдать несложные рекомендации врача, вирус герпеса вас больше никогда не побеспокоит, а если и побеспокоит, то очень и очень ненавязчиво.

Что такое генитальный герпес,
как узнать, что это он
Генитальный герпес — это хроническая вирусная инфекция, которая может быть вызвана вирусами простого герпеса I и II типа. Раньше считалось, что это инфекционное заболевание вызывается только вторым типом вируса, а «простуда» на губах — это проделки вируса 1-го типа, но оральный секс изменил нашу жизнь. В последнее время доля случаев генитального герпеса, вызванного ВПГ I типа, растет, что особенно заметно среди МСМ и молодых женщин. Для генитального герпеса, вызванного II типом ВПГ, характерно более тяжелое течение и частые рецидивы.
Передача вируса происходит половым путем при всех видах секса, а также при контактах со слюной, спермой и другими содержащими вирус биологическими жидкостями.
У большинства людей без симптомов или с умеренными клиническими проявлениями диагноз генитального герпеса может быть и не установлен. Легкие симптомы могут остаться незамеченными или быть ошибочно приняты за другие кожные заболевания (прыщ или вросшие волосы). Это не круто, потому что, если человек не знает, что у него герпес, он не соблюдает достаточно профилактических мер, чтобы не передать вирус своему половому партнеру.
При симптоматическом течении генитального герпеса обычно появляются один или несколько волдырей/пузырьков в области половых органов. Волдыри лопаются и оставляют болезненные язвы, для заживления которых может потребоваться неделя или больше. Гриппоподобные симптомы, например, лихорадка, ломота в теле или увеличение лимфоузлов, могут сопровождать высыпания или предшествовать им.
Диагностика заболевания
Диагноз устанавливается клинически — при наличии характерных изменений на губах, крыльях носа или половых органах — но требует подтверждения методом ПЦР (выявление генетического материала вируса в жидкости из пузырьков или отделяемом язвочек). При отрицательном результате ПЦР может помочь серологическая диагностика — исследование, есть ли в крови специфические антитела к вирусам I и II типов.
Если никаких высыпаний и других симптомов (боли, жжение) никогда не было, то рутинное обследование не показано. Правда есть два исключения: планирование беременности (необходимо проверять обоих партнеров) или высокий риск генитального герпеса (более 10 половых партнеров за жизнь, ВИЧ-инфекция или выявление/лечение ранее других инфекций, передаваемых половым путем).
Но если есть хоть малейшее подозрение, что у вас может быть генитальный герпес, особенно при появлении каких-то умеренных высыпаний, даже не очень похожих на герпетические по описанию, необходимо обратиться к врачу для уточнения их причины.
Как лечить генитальный герпес
Чего только не делают мужчины и женщины, когда появляются высыпания в интимных зонах, чем только не мажут, какие свечи и куда только не вставляют. На самом деле нет ничего эффективнее настоящей противовирусной терапии, которая доказано работает. Это основа лечения герпеса. Главное понимать — что и у кого мы собираемся лечить.
Для противовирусного лечения используют широко известные препараты: ацикловир, валацикловир или фамцикловир. Далее в статье речь пойдет только о формах препаратов для приема внутрь. Существует также мазь ацикловира, она даже пользуется большой популярностью, но на деле биодоступность, способность активного компонента проникать в место борьбы с вирусом, местной терапии (мази) низкая. Эффективной такая терапия не будет и может привести к формированию устойчивости вируса к ацикловиру.
В некоторых случаях лечение проводят внутривенно, но часто это тяжелые случаи, которые требуют госпитализации, поэтому обсуждаем только таблетки.
Разные клинические ситуации требуют от нас совершенно разного подхода к тому, как лечить герпес на половых органах (половых губах, члене). Большое значение имеет — первичный ли это эпизод или повторный, а если повторный, то — как часто происходят рецидивы?
Первичный эпизод может быть достаточно интенсивным и длительным, с большим объемом поражения и тяжелыми язвенными дефектами, поэтому лечение необходимо для сокращения длительности процесса и ускорения заживления.
Почти все люди, у которых был зафиксирован симптоматический первичный эпизод генитального герпеса, в дальнейшем испытывают рецидивы. Конечно, последующие рецидивы могут быть менее интенсивными и не такими длительными.
Каждый эпизод обострения генитального герпеса должен быть пролечен стандартными курсами противовирусной терапии, что в дальнейшем может снизить количество эпизодов и интенсивность проявлений, а может и ремиссия наступить на какое-то время.
Прием препаратов необходимо начинать как можно раньше, желательно — в первые 24 часа от появления высыпаний или даже в продромальную фазу — когда появляются дискомфот: например, жжение/зуд, где должны появиться высыпания, но их пока нет. Некоторые люди знают свои триггеры обострения генитального герпеса и начинают принимать препараты заранее (например, перед менструацией, сменой климата, стрессовыми ситуациями), но официальных рекомендаций по упреждающей терапии нет.
Согласно рекомендациям ВОЗ и Европейским, а также рекомендациям CDC, если за год у пациента более шести рецидивов герпетической инфекции, это уже показание к так называемой супрессивной/подавляющей терапии: приему препарата в одной дозе ежедневно на протяжении длительного периода (обычно не менее года и далее каждый год пересмотр необходимости дальнейшего приема). Супрессивная терапия снижает частоту рецидивов на 70–80%! И это безопасно — существуют исследования, которые подтверждали безопасность длительного приема препаратов (на протяжении нескольких лет подряд).
Но, опять же, если рецидивов больше шести, но меньше десяти — это одни дозировки, а если рецидивов более десяти — совсем другие.
Генитальный герпес при беременности и
у ВИЧ-положительных
В некоторых случаях ежедневный прием противовирусных препаратов назначают мужчинам на период зачатия для предотвращения передачи вируса партнерше. И на поздних сроках беременности могут назначить противовирусные препараты маме для предотвращения инфицирования плода.
При лечении генитального герпеса у людей с положительным и отрицательным ВИЧ-статусом также существуют различия в дозах и длительности приема препаратов. И, в целом, на выбор препарата, дозы, схемы и длительности приема может влиять много факторов: возраст, беременность (тут все зависит от сроков беременности и от того, первичная ли это инфекция или повторная), эффективность ранее проводимой терапии и другие факторы, поэтому тут не обойтись без специалиста, который поможет все разложить по полочкам. Вернемся к тому, что, если вы не уверены в том, что это герпес, правильно оценить ситуацию и выбрать тактику может только врач.
Возможна ли вакцинация
Вылечить герпес раз и навсегда невозможно, но есть много способов достаточно эффективно бороться с ним, снижать количество рецидивов, длительность и выраженность их течения, повышать качество жизни пациентов. А какой из этих способов подойдет каждому конкретному человеку, подскажет врач. В нашей клинике мы назначаем только информативные анализы и эффективное лечение герпеса, а также дружественно и с пониманием относимся к особенностям каждого пациента.

Герпес — заболевание, которое вызывает неоднозначную реакцию у большинства людей. Кто-то считает, что он есть практически у каждого и бороться с ним бессмысленно, другие убеждают, что от герпеса можно избавиться, главное — найти хорошего врача.
Герпес — это группа вирусных заболеваний, которые характеризуются появлением на коже и слизистых оболочках пузырьков и язвочек, вызывающих отек, зуд и жжение. Название вируса переводится с греческого языка как «ползучий», что полностью отражает характер течения болезни — без лечения герпес «ползет» дальше и пытается охватить новые территории.
Согласно статистике, женщины заражаются генитальным герпесом гораздо чаще, чем мужчины. Если брать общее количество больных обоих полов, то герпесом с поражением половых органов в той или иной форме болеют более 20% всего взрослого населения нашей планеты. Это значит, что каждый из нас постоянно рискует пополнить их ряды.
В настоящее время вирус генитального герпеса невозможно полностью устранить из организма, но его можно поддерживать в неактивной форме, без развития симптомов. Главное — вовремя обратиться к врачу.
Симптомы генитального герпеса
Самые распространенные признаки генитального герпеса:
- начало заболевания характеризуется появлением жжения, зуда и отечности в местах локализации сыпи — наружных половых органах, области промежности и ануса, уретры, внутренней поверхности бедер;
- разрыв пузырьков с жидким содержимым чаще всего сопровождается образованием болезненным эрозий на коже;
- увеличиваются узлы в паховой области, повышается температура, беспокоит недомогание, головная и мышечная боль.
Чем опасен генитальный герпес
Внешние проявления инфекции в виде отечности, язвочек и пузырьков могут беспокоить как по ночам, так и днем, беспокоя человека зудом, дискомфортом и не давая заниматься привычными делами. Половая жизнь при таких проявлениях тоже осложняется, а то и становится невозможной.
Отсутствие лечения может привести к рецидивирующему генитальному герпесу и атипичной форме герпеса, когда количество высыпаний уменьшается, но при этом диагностируется хроническое воспаление половых органов. Это состояние у женщин сопровождается гиперемией (покраснением) зоны вульвы, сильным зудом, появлением трещин в зоне заражения и общим ухудшением самочувствия.
Распространяясь по организму, герпес может охватить любые части тела вплоть до глаз и привести к проблемам со зрением и даже к слепоте. При ослабленной иммунной системе вирус может стать настолько агрессивным, что приведет к разрушению тканей мозга. Также он может серьезно нарушить систему свертываемости крови.
Если вы не хотите развития осложнений герпеса, необходимо обращаться к врачу сразу же, при появлении первых симптомов болезни.

Как происходит заражение
Вирус генитального герпеса передается при тесном контакте с зараженным человеком. Причем заразиться можно не только во время обычного и анального полового акта, но и во время орального секса, если у партнеров имеются язвочки на губах.
Также возможна передача вируса от матери к ребенку и бытовым путем — например, при использовании общего полотенца и других средств гигиены с зараженным человеком.
Через микротравмы на коже и слизистых оболочках вирус герпеса проникает внутрь организма и оккупирует нервные клетки, поджидая, когда иммунная система человека даст сбой. К активизации вируса может привести любой фактор, на первый взгляд совсем незначительный. Среди них:
- переохлаждение или перегрев;
- ОРВИ и грипп;
- дефицит витаминов в ежедневном меню;
- частые стрессы, недосыпание и переутомление;
- чрезмерное увлечение кофе и алкогольными напитками;
- предменструальный синдром;
- беременность.
Заразным человек становится через несколько дней после заражения, даже когда никаких внешних проявлений болезни еще нет. Появление сыпи на половых органах увеличивает вероятность заражения, ведь вирус в больших количествах содержится в жидкости, выделяющейся из пузырьков и язвочек.
Герпес — очень коварное заболевание. Некоторые люди с сильным иммунитетом, зараженные этим вирусом, не имеют внешних признаков болезни, но при этом являются переносчиками и заражают других людей при половых контактах.
Самолечение и употребление первых попавшихся препаратов от герпеса недопустимо.
Генитальный герпес у беременных и новорожденных
Вирус генитального герпеса может передаваться через плаценту, поражая нервную ткань плода. Особенно опасно влияние вируса на будущего ребенка во время первого триместра беременности, когда происходит закладка внутренних органов малыша. Также генитальный герпес повышает риск выкидышей и преждевременных родов. Для предупреждения передачи вируса от матери ребенку во время родов врач может принять решение о проведении кесарева сечения.
Если заражение плода произошло, вирус может поразить глаза, кожу, слизистые оболочки и сердечно-сосудистую систему ребенка. При отсутствии лечения смертность инфицированных новорожденных составляет 60%.
Секс и генитальный герпес
Основным способом защиты от заражения генитальным герпесом, как и другими ЗППП, является презерватив. Но если у зараженного человека наблюдаются обширные высыпания в зоне половых органов, презерватив может не уберечь от инфицирования. Если вирус генитального герпеса обнаружен у обоих партнеров, лечение необходимо проходить одновременно, что повысит шансы на успешную борьбу с инфекцией.
Срочная помощь врача также может потребоваться после сомнительных половых контактов, когда имеется подозрение, что партнер может быть заражен вирусом генитального герпеса или другими инфекциями. В таких случаях поможет экстренная профилактика заражения, для чего необходимо незамедлительно обратиться к врачу.
Что такое баланопостит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ахмерова Надира Минисалимовича, уролога со стажем в 28 лет.
Над статьей доктора Ахмерова Надира Минисалимовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Баланопостит — это воспаление крайней плоти и головки полового члена, чаще всего инфекционного характера. Проявляется покраснением, отёком, зудом и жжением поражённой области.
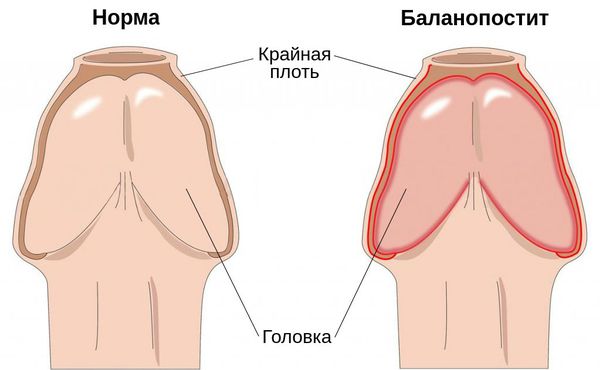
Заболевание является распространённым и встречается в любой возрастной группе. На его долю приходится 47 % случаев среди всех поражений кожи полового члена и 11 % случаев среди всех обращений в кабинеты уролога и венеролога [1] .
Причина болезни — инфекционные агенты, проникшие в кожу головки и крайней плоти. Причём инфекция может быть как банальной (стафилококки, стрептококки и др.), так и связанной с заболеваниями, передающимися половым путём.
Часто баланопостит возникает как осложнение основного заболевания (например уретрита или простатита ). Также он может являться индикатором наличия серьёзной эндокринной патологии (сахарного диабета) или приобретённого иммунодефицита, в том числе заболеваний, ассоциированных с ВИЧ-инфекцией ( наркомании и вирусного гепатита и др.).
Лёгкому проникновению инфекции и быстрому развитию воспаления способствуют определённые анатомические и физиологические особенности поражаемой области:
- относительно тонкий эпидермис (наружный слой кожи);
- выраженное кровоснабжение;
- рыхлость подлежащего соединительнотканного слоя;
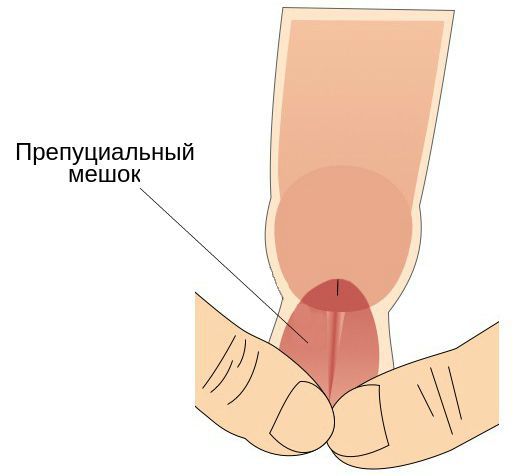
- наличие препуциального мешка, который содержит выделения смегмальных (сальных) желёз, необходимых для сохранения эластичности головки полового члена.
Также имеет значение недостаточная или избыточная гигиена половых органов, частые незащищённые половые контакты, наличие сопутствующих заболеваний (например атеросклероза или дерматитов) и работа в тяжёлых условиях (связанная с высокой температурой и загрязнениями) [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы баланопостита
Проявления баланопостита в целом не отличаются от воспалительных симптомов других локализаций. Чаще всего заболевание характеризуется триадой признаков воспаления : отёком, болью и покраснением. Однако вместо болевого синдрома при баланопостите обычно появляется зуд и жжение в поражённой области. На месте воспалительных очагов очень часто образуются эрозии (поверхностные раны), покрытые выделениями и налётом белого или жёлто-зелёного цвета [3] .
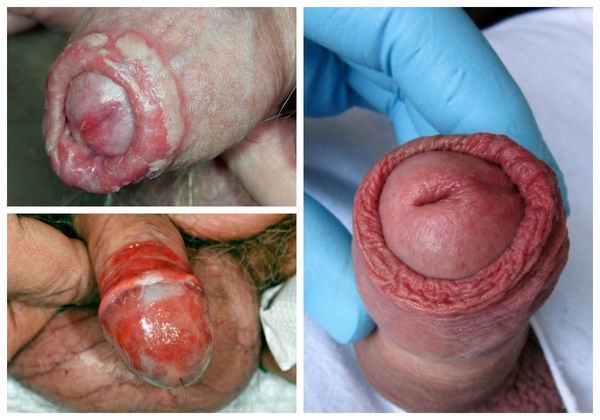
Один из важных диагностических признаков болезни — усиление симптомов во время и после полового акта . За счёт механического раздражения воспалённой кожи возникает покраснение, налёт или зуд. Также симптомы баланопостита могут усиливаться во время и после мочеиспускания.
Серьёзным симптомом выраженной воспалительной реакции является затруднённое и болезненное обнажение головки. Оно связано не только с самим воспалением, но и с осложнениями в виде воспалительных спаек и фимоза (сужения крайней плоти). Чаще всего спайки возникают у детей. Они образуются через несколько дней после начала заболевания и прогрессируют в случае позднего обращения к врачу.
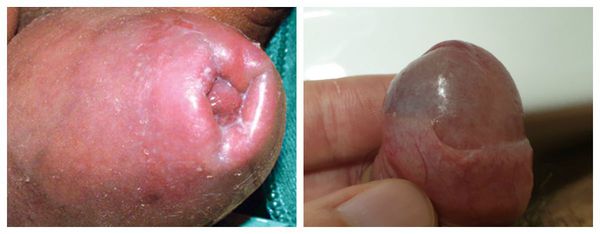
Патогенез баланопостита
Головка, внутренний листок крайней плоти и образуемый ими препуциальный мешок являются единым анатомическим образованием. В состоянии покоя у необрезанных мужчин головка находится внутри препуциального мешка, который защищает её от внешних травматических и температурных факторов [4] . Во внутреннем листке крайней плоти содержится большое количество сальных желёз. Секрет, который они вырабатывают, увлажняет и смазывает головку для её беспрепятственного обнажения при потребности. Во время эрекции за счёт увеличения полового члена и расправления крайней плоти головка обнажается, а препуциальный мешок исчезает.
Такие о собенности строения полового члена у необрезанных мужчин способствует развитию баланопостита [5] . Также к предрасполагающим факторам относятся суженное отверстие препуциального мешка и избыточная (удлинённая) крайняя плоть, которая даже при максимальной эрекции покрывает головку полностью или частично. Несмотря на отсутствие перечисленных факторов, у обрезанных мужчин также возникает баланопостит , хотя реже, чем у необрезанных.
Другим фактором, способствующим развитию болезни, является плохая гигиена. При этом в полости препуциального мешка скапливается так называемая смегма. Она является смесью выделений сальных желёз, лейкоцитов и слущенного эпителия. В норме смегма постоянно обновляется за счёт гигиены или регулярной половой жизни. При нарушении процессов обновления она скапливается и становится прекрасной средой для размножения микроорганизмов и развития воспаления окружающих тканей.
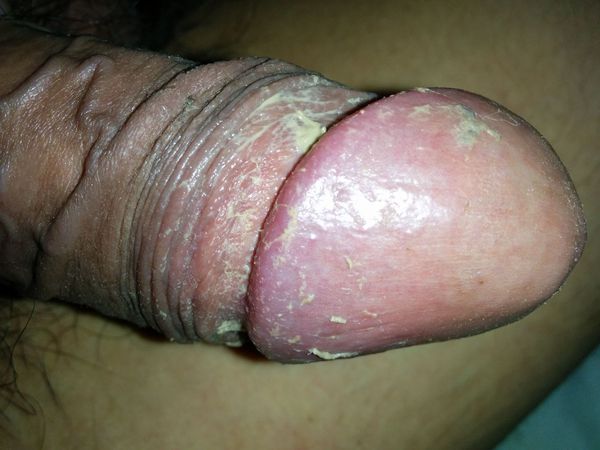
Процесс в оспаления в итоге приводит к нарушению функции полового члена. В начале болезни возникает покраснение, которое сопровождается зудом или жжением, в некоторых случаях — появлением налёта. Затем присоединяется отёк, возникает боль. В итоге заболевание приводит к невозможности вести половую жизнь, а при самом неблагоприятном развитии — к острой задержке мочеиспускания.
Классификация и стадии развития баланопостита
Классификаций баланопостита довольно много, так как исследованием этого заболевания занимаются врачи нескольких специальностей: урологи, андрологи, дерматовенерологи, хирурги и педиатры. Наиболее полно этиологическую и клиническую картину болезни отображает классификация, представленная Британской ассоциацией сексуального здоровья и ВИЧ (BASHH). Она рекомендована для практического применения в странах Европы [6] .
Согласно классификации BASHH, выделяют два типа баланопостита: инфекционный и неинфекционный . Инфекционный баланопостит, в зависимости от причинного фактора, разделяют на восемь подтипов:
- Candida albicans. Грибы этого рода являются частой причиной баланопостита ввиду их широкого распространения у женщин, нерационального применения антибиотиков и увеличения частоты вторичных иммунодефицитов . Обычно Candida albicans передаются половым путём. Но бывают случаи заражения, не связанные с сексуальной активностью: при сахарном диабете или после антибиотикотерапии [10][12] .
- Trichomonas vaginalis . Трихомонады являются простейшими микроорганизмами. Они паразитируют в половых органах как мужчин, так и женщин. Передаются половым путём [13] .
- Streptococcus (A, B). Стрептококки могут бессимптомно присутствовать в половой сфере, но при заболевании их концентрация резко увеличивается [15] .
- Anaerobes (бактероиды, фузобактерии, актиномицеты, клостридии). Обнаружение анаэробов на коже головки полового члена часто ассоциируется с хроническим неспецифическим уретритом и баланопоститом. Причём в основном развитие этих заболеваний связано не с одним видом возбудителей, а сразу с несколькими (т. е. с микст-инфекцией).
- Gardnerella vaginalis . Гарднереллёз довольно часто становится причиной воспалительных реакций половых органов. Распространённость G. vaginalis среди урологических больных в целом составляет 8 %, а при баланопостите, не обусловленном Candida — до 31 % [14] .
- Staphylococcus aureus . Наличие золотистого стафилококка часто не вызывает никаких симптомов, но в некоторых случаях может стать причиной болезни [16] .
- Treponema pallidum . При локализации первичного очага инфекции на головке или крайней плоти бледная трепонема вызывает баланопостит, но уже специфический — ассоциированный с сифилисом .
- Herpes simplex virus . Вирус простого герпеса 1-го и 2-го типа тоже может быть причиной воспаления [18] .
Неинфекционные баланопоститы делятся на два подтипа:
- обусловленные заболеваниями кожи — склеротическим лихеном, баланопоститом Зуна, красным плоским лишаём , контактным аллергическим дерматитом , псориазом и др.;
- обусловленные другими причинами — травмами, раздражением, несоблюдением гигиены и др.
Осложнения баланопостита
К осложнениям баланопостита относятся:
-
; ; ;
- некроз головки полового члена;
- паховый лимфангиит и лимфаденит.
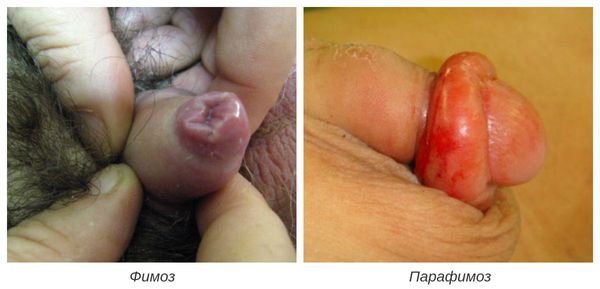
Фимоз — кольцевидное сужение крайней плоти, препятствующее обнажению головки. Его развитие связано с образованием рубцовой ткани и потерей эластичности крайней плоти. Особенно часто он возникает при рецидивирующем или торпидном (вялотекущем, длительном) течении баланопостита, а также при его сочетании с системными заболеваниями (в частности с сахарным диабетом). В редких случаях при выраженном сужении крайней плоти возникает хроническая задержка мочеиспускания, требующая неотложного лечения.
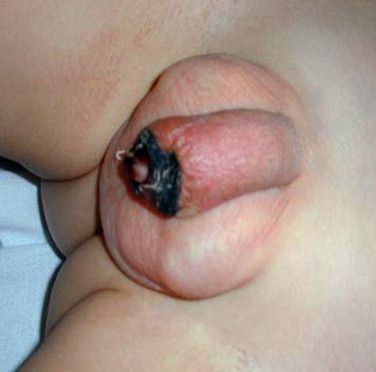
Некроз головки полового члена — р едкое, но грозное осложнение. Чаще всего связано с наличием анаэробной инфекции, в частности фузобактерий [17] . Молниеносное течение этого осложнения, так называемая гангрена Фурнье , может привести к гибели пациента. На начальной стадии гангрена Фурнье проявляется в виде обычного баланопостита. Её особенностью является быстрое распространение воспаления в виде покраснения, отёка и крепитации тканей (их потрескивания при нажатии), а также образование массивного некроза гениталий. Она возникает, как правило, на фоне выраженных иммунодефицитных состояний (в т. ч. хронического алкоголизма , ВИЧ-инфекции ) и сопровождается мощнейшей интоксикацией.
Стриктура уретры — сужение мочеиспускательного канала. Возникает при длительно протекающем баланопостите либо в связи с наличием специфического возбудителя, вызывающего активное деление клеток. Проявляется затруднённым мочеиспусканием и неполным опорожнением мочевого пузыря. Способствует развитию хронической инфекции мочевыводящих путей (циститу, пиелонефриту, гидронефрозу) и даже хронической почечной недостаточности.
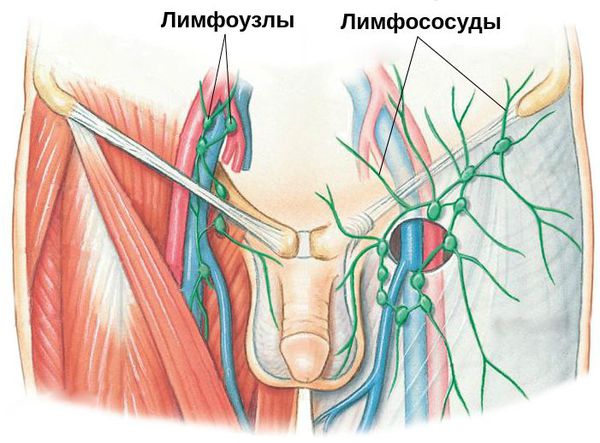
Паховый лимфаденит и лимфангиит — воспаление паховых лимфатических узлов и сосудов. Данное осложнение свидетельствует о распространении инфекции за пределы поражённого органа. Как правило, оно требует коррекции проводимых лечебных мероприятий.
Диагностика баланопостита
Постановка первичного диагноза на основе жалоб, данных анамнеза и визуального осмотра обычно не вызывает затруднений. Самыми частыми симптомами баланопостита являются: покраснение и отёк головки и крайней плоти, зуд и жжение в месте поражения. Иногда отмечается боль, появление налёта или выделений на головке, болезненное мочеиспускание, затруднение или невозможность обнажения или вправления головки полового члена. Также могут присутствовать язвенные дефекты, болезненность и покраснение в проекции паховых лимфоузлов. В редких случаях отмечается ухудшение общего самочувствия, повышение температуры от 37,0-37,9 ℃ и выше с присоединением озноба.
Для выявления причинного фактора и состояний, способствующих развитию или рецидивированию заболевания, требуются дополнительные методы обследования [16] .
Основные :
- бактериологический анализ отделяемого из головки или крайней плоти на аэробную флору и грибы рода Candida (бакпосев);
- скрининговое исследование методом ПЦР (полимеразной цепной реакции) на инфекции, передаваемые половым путём;
- анализы крови и мочи на глюкозу для исключения или подтверждения сахарного диабета;
- клинический анализ крови;
- серологическая диагностика сифилиса — поиск антител к бледной трепонеме.
Дополнительные :
- консультация дерматолога для исключения дерматитов или аллергических заболеваний, сопровождающихся высыпаниями на головке полового члена;
- консультация эндокринолога при выявлении повышенного уровня глюкозы;
- биопсия кожи головки или крайней плоти в случае подозрения на злокачественный процесс или при торпидном течении заболевания.
Лечение баланопостита
Тактика лечения зависит от стадии развития процесса, наличия осложнений или сопутствующих заболеваний.
При неосложнённом баланопостите, который возник впервые, показана местная терапия в виде нанесения растворов или лечебных мазей на место поражения. Выбор лекарственного средства зависит от вида предполагаемого или подтверждённого возбудителя [9] [11] . Это могут быть антибактериальные, противогрибковые или противовирусные препараты.
В случае рецидива заболевания или выраженной воспалительной реакции, особенно при повышении температуры тела, показано назначение соответствующих лекарств в виде таблеток, капсул или инъекций. При этом необходимо учитывать результаты обследований по определению вида возбудителя. В случае выявления сахарного диабета обязательно назначение препаратов, снижающих уровень глюкозы в крови.
Некоторые осложнения баланопостита требуют операционного лечения. При развитии фимоза показана циркумцизия, или обрезание. При этом вмешательстве удаляется рубцово-изменённая крайняя плоть, после чего накладываются швы. В результате головка становится полностью обнажённой. Эту же операцию рекомендуют при большом количестве рецидивов. Эффективность циркумцизии доказана в ряде исследований [19] [20] [21] [22] .
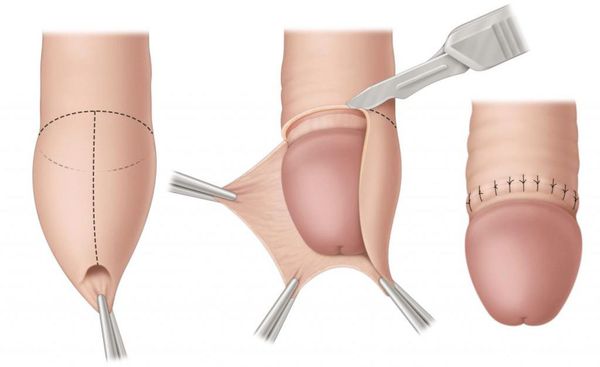
В случае парафимоза проводится операция по рассечению ущемляющего кольца и вправлению головки.
Тактика лечения стриктуры уретры зависит от расположения и размеров стеноза. Для расширения уретры потребуется меатотомия — рассечение наружного отверстия мочеиспускательного канала с наложением швов. При большой протяжённости стриктуры показана пластика уретры.
Однако большинство осложнений и рецидивов заболевания удаётся избежать благодаря своевременному обращению к врачу и проведённому медикаментозному лечению.
Прогноз. Профилактика
Прогноз чаще всего благоприятный. В случае точного выяснения причины заболевания и вовремя начатой терапии наступает полное излечение. Однако при отсутствии лечения или наличии сопутствующей патологии (например сахарного диабета) не исключается появление осложнений, которые потребуют коррекции, в частности оперативного вмешательства. При развитии такого осложнения, как гангрена Фурнье, летальность составляет, по данным разных авторов, от 4 до 54 % [23] .
Профилактика баланопостита, как ни странно, начинается с младенчества. Она заключается в гигиене наружных половых органов. В первые годы жизни ребёнка она проводится родителями, затем прививается детям в виде соблюдения элементарных санитарно-гигиенических правил.
Также нужно уделять внимание вопросам раскрытия головки. Дело в том, что у младенцев кожа крайней плоти недостаточно растяжима, поэтому до 5-6-летнего возраста головка раскрывается не у всех мальчиков [8] . Данный физиологический фимоз не является заболеванием. Однако если в дальнейшем головка по-прежнему не раскрывается — это повод обратиться к врачу.
После начала половой жизни микрофлора половых органов может измениться. Любые новые бактерии, грибки и вирусы, проникающие в организм мужчины во время незащищённых половых актов, способствуют истощению его защитных сил и возникновению инфекции. Поэтому важным средством профилактики баланопостита, равно как и инфекций, передающихся половым путём, является использование презервативов.
Не менее важным средством профилактики баланопостита является соблюдение гигиенических правил у взрослых. Так называемая "болезнь грязных рук" возможна в любом возрасте. Чтобы избежать занесения инфекции, нужно не только мыть руки перед мочеиспусканием (особенно если приходится работать в антисанитарных условиях), но и регулярно принимать душ или ванну, тщательно промывая головку и крайнюю плоть.
Так как баланопостит является первым проявлением некоторых соматических заболеваний, необходимо не реже одного раза в год осуществлять контроль общего холестерина и глюкозы в крови для исключения скрытых микрососудистых нарушений.

Генитальный герпес — это инфекция, характеризующаяся пузырьковыми высыпаниями на половых органах, напоминающими «простуду», выступающую на слизистой губ. Но эта инфекция протекает гораздо опаснее и неприятнее, ее даже часто сравнивают с сифилисом.
Прием гинеколога, уролога, дерматолога — 1000 руб. Консультация врача по результатам УЗИ, анализов — всего 500 руб. (по желанию пациента)
Как можно заразиться герпесом
Заболевание вызывается вирусом простого герпеса (HSV, Herpes simplex virus). Из восьми типов этого возбудителя генитальные поражения следствие двух инфекционных агентов. ВПГ-2 причина 80% случаев болезни, а ВПГ-1 — 20%. Встречаются и сочетанные инфекции, в возникновении которых виновны оба вирусных типа.

Существует неправильное мнение, что герпес на губах и половых органах – абсолютно разные болезни. На самом деле оба типа возбудителей при бытовом заражении и оральных ласках часто «меняются местами». И обе инфекции одинаково опасны.
Оба типа вируса передаются:
- При всех типах половых контактов — вагинальных, оральных, анальных во время которых вирус проникает в организм через микроповреждения слизистой. Заразиться можно и от партнера, не имеющего высыпаний на половых органах и других проявлений болезни. Такое состояние возможно при крепком иммунитете, когда вирус затаился и ждет своего часа. Человек становится носителем герпесной инфекции, но сам не испытывает проблем со здоровьем.
- Через общие предметы – мочалки, губки, постельное белье полотенца. Человек, болеющий простудой на губах, вызываемой вирусом 1 типа, может стать источником заражения генитальным герпесом.
- При аутоинокуляции (самозаражении), когда больной переносит возбудителя с лица на половые органы.
- Ребёнок заражается от больной матери при проникновении вируса из влагалища в матку или трансплацентарно – через плаценту. Во время родов инфицирование возникает во время прохождения новорожденного через родовые пути.
Статистика скрытых и явных форм герпеса
Побороть возбудителя самостоятельно организм не может. Вирус оседает в корешках спинного мозга, и инфицированный человек продолжает жить с болезнью всю жизнь.
Возбудитель может много лет находиться в организме, не давая симптоматики. Поэтому невозможно узнать, не проводя анализов на герпес , заражен ли человек вирусом. По данным ВОЗ герпесом 1 типа, вызывающим сыпь на губах и половых органах, заражено 67% жителей Земли, а 2 тип поразил 11% людей. Только у 20% болезнь протекает в классической форме, не вызывающей сомнений. У остальных течение заболевания скрытое или бессимптомное.
Первичный герпес
Существует три периода болезни:
- Продромальный (период предвестников), во время которого повышается температура, воспаляются паховые лимфоузлы появляется слабость, разбитость, головная боль. Человек испытывает состояние, схожее с проявлениями гриппа и простуды. Если в этот период принять противовирусный препарат, болезнь может и не развиться. При игнорировании симптомов и не начатом вовремя лечении, наступает второй период заболевания.
- Высыпаний , возникающий через три-четыре дня после начала гриппоподобного состояния. К общим симптомам присоединяются ощущение боли, жара, отечности, зуда в области половых органов, области заднего прохода, ягодиц, лобка и промежности. Вскоре на воспаленных коже и слизистой появляются многочисленные пузырьки, наполненные прозрачной жидкостью и напоминающие «простуду» на губах. Высыпания вызывают боль и зуд, усиливающиеся ночью и приводящие к бессоннице.
- Изъязвления. Через некоторое время пузырьки лопаются и на них месте образуются язвочки (эрозии), окруженные очагом воспаления. Попадание на эрозированную поверхность кала и мочи усиливает боль и затрудняет тканевую регенерацию.
- Заживления, во время которой язвочки постепенно заживают. При плохом туалете половых органов, слабости иммунной системы и попадании инфекции процесс заживления затягивается.
После исчезновения язвочек заболевание переходит в стадию ремиссии. В этот период, несмотря на наличие вируса в организме, высыпания на половых органах отсутствуют.
Рецидивирующий герпес
У 50%-70% людей болезнь переходит в хроническую форму. Этому способствует:
- несвоевременное или неправильное лечение;
- снижение иммунитета, в том числе, вызванного приёмом лекарств, угнетающих иммунную систему;
- наличие других ЗППП ;
- строгие диеты, авитаминозы;
- состояние хронического стресса.
Почему же у больных развиваются рецидивы, во время которых болезнь поражает одни и те же участки тела? Причин для этого несколько:
- Проникнув в организм, вирус поселяется в тканях половых органов. Размножаясь, он поражает клетки все глубже, пока не доходит до нервных клеток — нейронов, соединенных между собой отростками – аксонами. По ним, как по мостикам, возбудитель доходит до клеток спинного мозга, в которые внедряет свою ДНК.
- Зараженная клетка мозга становится «инкубатором» для вирусов, которые по мостикам-аксонам периодически возвращаются на слизистую или кожу, вызывая новые высыпания. Схематически процесс похож на миграцию птиц, постоянно возвращающихся к «родным местам».
- Иммунная система не может убить вирусы, спрятавшиеся в спинном мозге, но расправляется с теми, которые покинули « убежище». Поэтому при высоком иммунитете рецидивы возникают редко или не появляются вовсе. Но стоит организму «потерять бдительность» — ослабеть, заболеть, простудится, подвергнуться стрессу, как возбудители начинают преодолевать иммунную защиту. В результате они достигают цели — кожи и слизистой половых органов. Здесь начинается усиленное размножение вирусных частиц внутри «захваченных» клеток. Клеточные структуры, погибая, выпускают из себя мириады вирусов, вызывающих воспаление, покраснение, отек и появление пузырьков. Герпес дает очередное обострение.
- Постепенно иммунная система дает отпор вирусу, и в течение 10 дней язвочки на месте сыпи подсыхают и заживают. Все приходит в норму, чтобы при малейшем ослаблении иммунитета начаться заново.
Из механизма возникновения обострений становится понятным, почему герпетические высыпания появляются на одних и тех же местах. Просто клетки вируса возвращаются обратно только через ту нервную клетку, из которой они проникли вглубь организма.
Виды рецидивирующего герпеса
В зависимости от количества обострений различают несколько типов болезни:
- легкую, возникающую до 3 раз/год;
- средней тяжести, при которой обострения проявляются 4-6 раз/год;
- тяжёлую, сопровождающимися частыми обострениями, интервалы между которыми не превышают месяца;
- аритмичную, при которой после периода мнимого благополучия, продолжающегося от месяца до пяти, возникают высыпания. Для этой формы герпеса характерна закономерность — чем длительнее ремиссия, тем тяжелее проявляется заболевание;
- менструальную, проявляющуюся высыпаниями в период критических дней. Этот тип болезни тяжело протекает и сложно лечится;
- стихающую, при которой проявления болезни постоянно становятся слабее, а межрецидивные периоды – длиннее. Стихание проявлений болезни свидетельствует о положительной динамике лечения и восстановлении иммунной защиты, подавляющей вирус.
Атипичные формы герпеса
Иногда генитальный герпес протекает стерто. На такие формы болезни приходится 65% случаев болезни:
- У женщин атипичный герпес напоминает воспаление влагалища или вульвы. Возникают боль, зуд и отек половых органов, обильные бели и боли при половом акте. Наружные проявления ограничиваются участками покраснения или мелкоточечными высыпаниями.
- У мужчин атипичная форма болезни похожа на воспаление головки и крайней плоти (баланит или баланопостит). На слизистой члена выступает красноватая сыпь, сопровождающаяся болью и жжением, по виду не похожая на герпетическую. Возникает воспаление предстательной железы, вызывающее боль, отдающую в анальную область. Поражение уретры приводит к рези и жжению при мочеиспускании, появлению следов крови в урине.
Существует скрытая форма болезни, при которой клинические проявления отсутствуют, но, несмотря на это, человек остается источником инфекции. Но мнимое благополучие длится не вечно. При переохлаждении, упадке сил, снижении иммунной защиты, беременности, стрессе, тяжелых сопутствующих болезнях и других неприятных условиях, вирус начинает усиленно размножаться и человек заболевает.
Заболевание активизируется при сопутствующих половых инфекциях, особенно при уреаплазмозе . Из-за способности бурно «расцветать» на фоне ослабленного иммунитета, герпес встречается у 90% больных ВИЧ. Поэтому при появлении герпетических высыпаний нужно обследоваться и на другие ЗППП .
Особенности протекания генитального герпеса при беременности
Количество положительных (серопозитивных) реакций на вирусы герпеса 1 и 2 у беременных составляет 50-70%. Из-за повышенной нагрузки на организм и снижения иммунной защиты герпес в этот период часто дает рецидивы. Но только у 30% женщин наблюдается классическое развитие болезни. В основном симптомы герпеса во время беременности ограничиваются появлением участков покраснения и трещинок, которые женщины принимают за раздражение.
Проявление герпетической инфекции, вызванное рецидивированием, не опасно для ребенка. Организм женщины уже сформировал иммунитет к инфекции, образовав антитела — вещества, защищающие ее от вируса. Часть антител перейдет от мамы к малышу, защитив его от заражения.
Опасен только рецидив, наступивший непосредственно перед родами. Для предотвращения заражения малыша и разрывов воспаленных тканей, женщинам с герпетической сыпью на половых органах показано родоразрешение с помощью кесарева сечения.
Намного хуже, когда заражение первично. Герпес относится к группе инфекций, заражение которыми впервые за время беременности приводит к рождению детей, страдающими задержкой развития и врожденными пороками .
Анализы на герпес для беременных: расшифровка и прогноз патологий у плода
Чтобы выявить степень риска для малыша, у женщины берется анализ крови на антитела IgM и IgG, по концентрации которых определяют, когда наступило заражение. Анализ проводится методом ИФА (иммунофлюоресцентным), реагирующим на антитела IgM и IgG к вирусу. По наличию или отсутствию антител можно узнать, инфицирована ли женщина и когда произошло заражение:
Плохо, если четырехкратное увеличение IgG сочетается с обнаружением IgM. Значит, антитела формируются именно сейчас, т.е. женщина больна.
Инфицирование вирусом герпеса определяется лабораторным путем. Лучше пройти такое обследование дважды – перед беременностью и во время нее.
Читайте также:

