В отличие от сибиреязвенного карбункула при чуме
Обновлено: 27.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сибирская язва, или антракс: причины появления, симптомы, диагностика и способы лечения.
Определение
Сибирская язва – это инфекционное заболевание, вызываемое бактериями Bacillus anthracis и относящееся к острым и особо опасным сапрозоонозам. Резервуаром для возбудителя сибирской язвы служит внешняя среда (зараженная почва) и животные. B. anthtacis относится ко II группе патогенности, то есть является возбудителем высококонтагиозных (очень заразных) эпидемических заболеваний.
Всемирная организация здравоохранения оценивает ежегодную заболеваемость в мире как 2000-20 000 случаев.
Причины появления сибирской язвы
Bacillus anthracis – это крупная неподвижная грамположительная палочка, существующая в двух формах – вегетативной и споровой. В споровой форме бактерия существует в почве, а в вегетативной – в организме больных животных и людей. Возбудитель в вегетативной форме может иметь капсулу, быстро гибнет под прямыми солнечными лучами, при нагревании и под воздействием дезинфицирующих средств. В споровой форме B. anthtacis исключительно устойчива во внешней среде и сохраняет жизнеспособность в течение десятилетий, при автоклавировании погибает через 10 минут, а при кипячении – через 30. В дубленых шкурах споры могут существовать годами.
Среди животных наиболее восприимчивы к сибирской язве коровы, овцы, лошади, козы, верблюды, свиньи, олени – они заражаются через корм, воду или укусы насекомых. Также чувствительны к инфекции белые мыши, морские свинки, кролики, хомяки, обезьяны, более устойчивы – собаки и кошки. Случаи сибирской язвы у животных, как правило, встречаются в летний и осенний сезоны. Больное животное выделяет возбудителя в окружающую среду с мочой, калом, слюной.
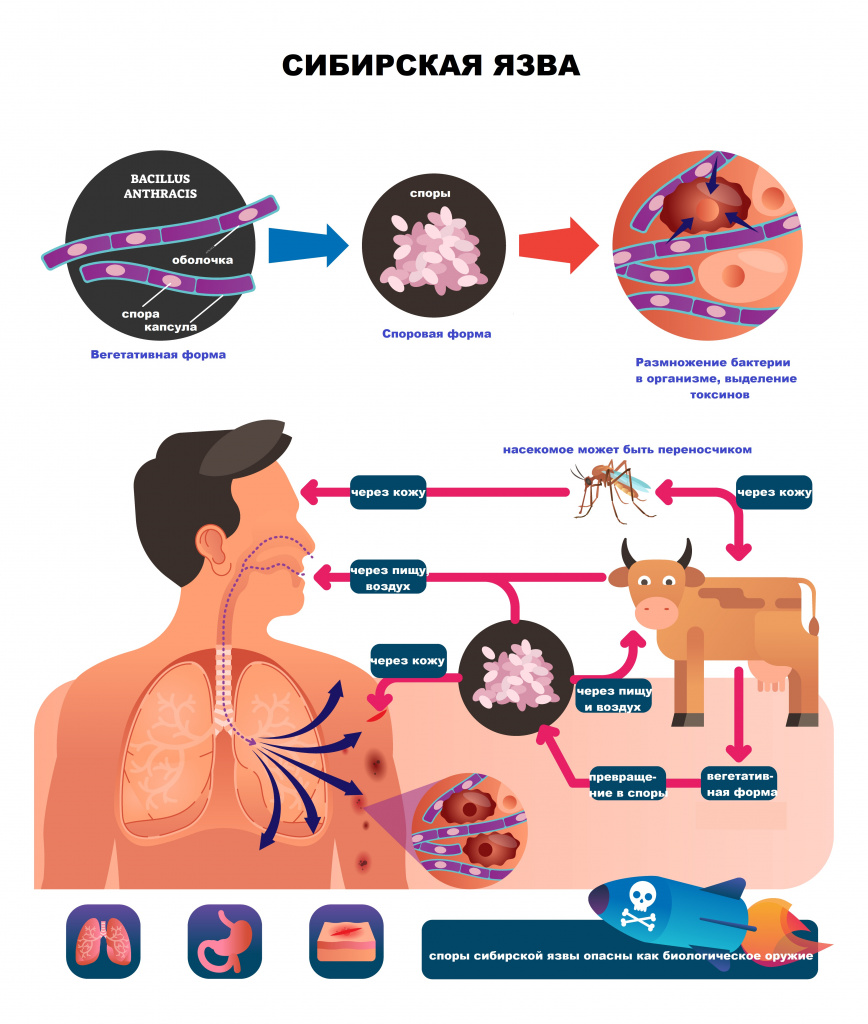
Человек может заразиться сибирской язвой, ухаживая за больным животным, при забое скота, разделке туши, соприкосновении с продуктами животноводства (шкурами, кожей, меховыми изделиями, шерстью, щетиной), обсемененными спорами возбудителя. Кроме того, заражение может произойти при вдыхании инфицированной пыли, костной муки, при употреблении в пищу сырого или недостаточно термически обработанного мяса зараженного животного или через укус насекомого (слепней, мух-жигалок, комаров). Еще один источник опасности – почва, а точнее – скотомогильники.
Восприимчивость к сибирской язве у человека не связана с возрастом, полом, сопутствующими заболеваниями, но зависит от инфекционной нагрузки и пути заражения.
Например, контактный путь передачи осуществляется только при нарушении целостности кожи и слизистых (при этом заболевает около 20% контактировавших), а если человек употребляет в пищу зараженное мясо или вдыхает возбудителя (воздушно-пылевой путь передачи) – восприимчивость составляет почти 100%.
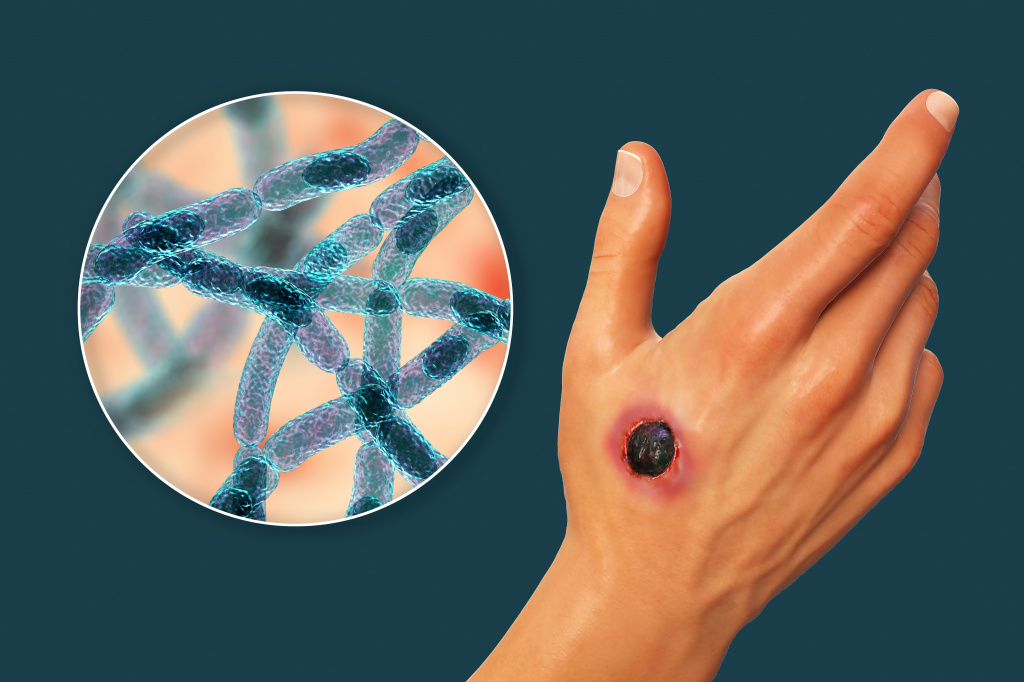
Сначала возбудитель локализуется в месте проникновения и в ближайших лимфатических узлах. Через несколько часов от момента заражения бактерии начинают размножаться и выделять токсин, что приводит к возникновению сибиреязвенного карбункула – очага серозно-геморрагического воспаления с некрозом поверхностных слоев кожи и образованием буро-черной корки, напоминающей уголь - отсюда и англоязычное название болезни Anthrax
Вокруг карбункула развиваются отек тканей и воспаление лимфоузлов. В лимфоузлах возбудитель находится некоторое время, часть бактерий погибает, а остальные могут попадать в кровь и разноситься по всему организму, вызывая сепсис. Но такое развитие заболевания больше характерно для тех случаев, когда возбудитель попадает к человеку через слизистые оболочки дыхательных путей или ЖКТ, при кожном пути заражения это происходит крайне редко и заболевание носит локальный характер.
При вдыхании спор B. anthracis они накапливаются в альвеолах легких. Затем их поглощают иммунные клетки (макрофаги, нейтрофилы, дендритные клетки) и транспортируют в регионарные лимфатические узлы, где бактерии прорастают, размножаются и начинают вырабатывать токсины, после чего инфекция попадает в лимфо- и кровоток. При алиментарном пути заражения (через еду, воду) происходит генерализации процесса за счет проникновения спор в подслизистую оболочку ЖКТ и лимфатические узлы брыжейки кишечника с развитием в них некротических очагов, а результатом попадания бактерий и их токсинов в кровоток становится инфекционно-токсический шок.
Классификация заболевания
Сибирская язва может иметь локализованную форму (кожную, легочную, кишечную) или генерализованную (висцеральную, септическую) с распространением инфекции по организму и развитием сепсиса. Выделяют первично-генерализованную и вторично-генерализованную формы.
Кожная форма имеет четыре клинических варианта:
- карбункулезный,
- эдематозный,
- буллезный,
- эризепилоидный.
По степени тяжести выделяют легкую, среднюю и тяжелую сибирскую язву.
Симптомы сибирской язвы
При вдыхании или попадании бактерий через пищу и развитии генерализованной формы заболевания инкубационный период может сокращаться до нескольких часов.
При правильном и своевременном лечении у большинства больных после 4-5-го дня от начала болезни симптомы интоксикации начинают ослабевать и исчезают, но лишь к концу 2-3-ей недели струп отторгается и начинаются процессы рубцевания и эпителизации язв.
После отделения струпа обнажается язва, заживающая в течение 2-3 месяцев с образованием эластичного рубца.
Буллезная разновидность кожной формы также встречается редко. В месте входных ворот инфекции вместо карбункула образуются пузырьки с геморрагической жидкостью (кровяным содержимым). Они быстро увеличиваются и к 5-10-му дню болезни вскрываются и некротизируются, образуя язвенные поверхности, принимающие характерный для сибиреязвенного карбункула вид.
Эризепилоидная (рожистоподобная) разновидность также наблюдается редко, но имеет более благоприятное течение. Для нее характерно большое количество тонкостенных беловатых волдырей разного размера, наполненных прозрачной жидкостью, расположенных на припухшей, покрасневшей, но безболезненной коже. Через 3-4 дня пузыри вскрываются, образуются множественные язвы с синюшным дном и обильным серозным отделяемым. Язвы неглубокие и быстро подсыхают, образуя струп. Заживление язв происходит без рубцевания. Тяжесть течения заболевания не связана с величиной карбункула и зависит обычно от его локализации и величины отека.
Летальность при кожной форме не превышает 2-3% и вызвана септическим осложнением с образованием метастатических очагов в эндокарде и мозговых оболочках. В результате состояние больных ухудшается, развивается септицемия (сепсис без метастатических очагов), отек легких и кома, ведущая к смерти.
Генерализованная, или септическая, форма (сибиреязвенный сепсис) встречается редко и может быть как первичной (при заражении через пищу и воду, при вдыхании возбудителя), так и вторичной (в результате распространения бактерий с током крови или лимфы из первичного очага). Начало заболевание бурное – с лихорадкой до 39-40°C, сильным ознобом, резко выраженными симптомами интоксикации, головой болью, тахикардией, глухостью сердечных тонов и прогрессирующим снижением артериального давления. Наиболее часто при генерализованной форме поражаются легкие и кишечник.
Легочная форма характеризуется быстрым развитием и очень тяжелым течением. На фоне высокой температуры и озноба отмечаются конъюнктивит, катаральные явления, возникает боль в груди, одышка, цианоз, кашель с кровавой пенистой мокротой, быстро приобретающей желеобразный вид (малиновое желе), тахикардия. Состояние больных становится тяжелым с первых часов болезни, снижается артериальное давление, развивается пневмония, а в плевральной полости накапливается выпот с большим количеством эритроцитов. Даже при лечении на 2-4-й день погибает 90% больных от отека легких и токсико-инфекционного шока.
Кроме вторичной септической формы генерализация процесса может наступить и без предшествующих первичных местных проявлений. Заболевание характеризуется быстрым и крайне тяжелым течением с обильными геморрагическими проявлениями. Заканчивается летальным исходом в 1-е сутки болезни.
Диагностика сибирской язвы
Диагностика заболевания проводится на основании:
- данных эпидемиологического анамнеза: сбора сведений о месте проживания пациента (сельская местность, эндемичный регион), об употреблении мяса, не прошедшего ветеринарно-санитарный контроль (вынужденный забой больных животных), об условиях работы (уход за скотом, разделка туш, работа с кожами и шкурами);
- выявления характерных клинических проявлений и признаков: острое начало, появление на коже черного струпа с венчиком гиперемии («черный уголек на красном фоне») по периферии, вторичных пузырьков, резкого отека, гиперемии на фоне отсутствия болезненности;
- результатов лабораторного обследования.
- бактериологических данных (микроскопии мазков и выделения культуры В. anthracis из биологического материала больного, выделения вирулентной культуры В. anthracis из предполагаемого источника или фактора передачи);
- серологических данных (обнаружения в крови антигенов сибирской язвы с помощью реакции иммунофлюоресценции, реакции непрямой гемагглютинации и антител методом иммуноферментного анализа);
- биологической пробы (гибель зараженного животного с последующим выделением из его органов культуры В. anthracis);
- кожно-аллергической пробы с антраксином (диагностическим является появление гиперемии и инфильтрата диаметром не менее 8 мм через 24-48 часов).
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
1101. В острой желтушной стадии вирусного гепатита В в крови можно обнаружить все перечисленные маркеры, кроме:
- 1. HBs антиген
- 2. Анти НВсог класса М
- 3. НВе антиген
- 4. Анти HBs
- 5. Анти НВе
- 1. Степени гипербилирубинемии
- 2. Выраженности общей интоксикации
- 3. Геморрагического синдрома
- 4. Повышения тимоловой реакции
- 5. Снижения протромбинового индекса
- 1. Общая слабость, вялость, адинамия
- 2. Снижение аппетита, тошнота, рвота
- 3. Головная боль, головокружение, нарушение сна
- 4. Тахикардия, геморрагические проявления
- 5. Все перечисленное
1104. К признакам геморрагического синдрома при вирусном гепатите В относится все перечисленное, кроме:
- 1. Кровоточивости десен
- 2. Гипоальбуминемии
- 3. Носовых кровотечений
- 4. Микрогематурии
- 5. Маточных кровотечений
1105. . В периферической крови в остром периоде вирусного гепатита В характерны все перечисленные изменения, кроме:
- 1. Нейтрофилеза
- 2. Лейкопении
- 3. СОЭ в пределах нормы
- 4. Плазматической реакции
- 5. Относительного лимфоцитоза
- 1. Кортикостероиды
- 2. Иммуномодуляторы
- 3. Противовирусные препараты
- 4. Цитостатики
- 5. Антибиотики
1107. При диспансеризации реконвалесцентов перенесших вирусный гепатит В выполняются все следующие правила, кроме:
- 1. Обследование производится через 3,6,9,12 месяцев
- 2. Реконвалесценты могут быть сняты с учета через 3 месяца при хороших клинико-биохимических показателях
- 3. Выписка на работу допускается не ранее, чем через 1 месяц, при удовлетворительных клинико-биохимических показателях
- 4. Сроки освобождения от тяжелой физической работы и спорта 6 -12 месяцев
- 5. В течение 6 месяцев противопоказаны профилактические прививки
- 1. Парентеральной передачи инфекции
- 2. Возможности естественного пути передачи вируса
- 3. Вирус может размножаться самостоятельно
- 4. Характерно течение процесса в виде коинфекции и суперинфекции
- 5. Для репродукции вируса необходимо наличие HBs антигена
1109. Общая длительность инкубационного периода острого гепатита смешанной этиологии В и Д составляет:
- 1. От 2 до 4 недель
- 2. От 5 до 6 недель
- 3. От 1,5 до 6 месяцев
- 4. От 7 до 12 месяцев
- 5. Более 12 месяцев
- 1. Продолжительность меньше, чем при вирусном гепатите В, мигрирующие боли в крупныхсуставах
- 2. Острое течение с ранними проявлениями интоксикации
- 3. Характерна высокая температура и боли в области печени
- 4. Чаще, чем при вирусном гепатите В
- 5. Все перечисленное
- 1. Субфебрильная температура в течение 7-12 дней от начала желтухи
- 2. Нарастает интоксикация при проявлении желтухи
- 3. Усиление болей в области печени
- 4. Чаще, чем при вирусном гепатите В уртикарные высыпания, спленомегалия
- 5. Все перечисленное
- 1. Выявление в крови HBs антигена
- 2. Выявление в крови НВе антигена
- 3. Тяжелое течение заболевания
- 4. Двухфазное течение болезни с клинико - ферментативными обострениями на 15 - 32 день от начала желтухи
- 5. Наличие диспепсических и астеновегетативных симптомов
1113. Основной клинический признак преджелтушного периода острого гепатита Д у носителей HBs антигена:
- 1. Острое начало, повышение температуры тела выше 38 °С
- 2. Астеновегетативные и диспепсические симптомы
- 3. Интенсивные боли в правом подреберье, многократная рвота
- 4. Артралгия, различные проявления отечно - асцитического синдрома
- 5. Все перечисленное
1114. Характерные клинические симптомы желтушного периода острого гепатита Д у носителей HBs антигена:
- 1. Выраженная интоксикация
- 2. Отечно - асцитический синдром
- 3. Лихорадка в течение 3-5 дней от начала желтухи
- 4. Выраженная спленомегалия
- 5. Все перечисленные
- 1. Многоволнового характера болезни с обострениями
- 2. Меньшей интенсивности желтухи
- 3. В период обострения наблюдается лихорадка в течение 1 - 2дней
- 4. Новая волна заболевания сопровождается желтухой и клинико -ферментативным обострением
- 5. Клинико - ферментативные обострения отражают продолжающуюся репликацию вируса Д и формирование хронического активного гепатита Д
- 1. Чаще болеют дети в возрасте 2-5 лет
- 2. В основном болеют взрослые 20 - 35 лет
- 3. Передается водным путем
- 4. Характеризуется эпидемическим распространением
- 5. Отмечается тяжелое течение болезни с высокой летальностью у беременных женщин
- 1. Лихорадка
- 2. Слабость, снижение аппетита
- 3. Боли в правом подреберье и эпигастральной области
- 4. Артралгии
- 5. Сыпь
- 1. После появления желтухи отмечается значительное улучшение самочувствия
- 2. Одним из ведущих симптомов являются боли в правом подреберье
- 3. Сохраняются слабость, снижение аппетита, тошнота, иногда рвота в течение 3-6 дней
- 4. Желтуха продолжает нарастать в течение 2-3, иногда 10 дней
- 5. Отмечается значительное увеличение печени, болезненность ее при пальпации
- 1. Астеновегетативный, геморрагический синдром
- 2. Выраженные вторичные печеночные знаки, отечно - асцитический синдром
- 3. Волнообразное течение заболевания с чередованием обострений и ремиссий
- 4. «Немотивированные» ознобы с повышением температуры до 38 ? и выше в течение 1-3 дней, сопровождающиеся иктеричностью
- 5. Все перечисленное
- 1. HBs антиген
- 2. HDV-РНК
- 3. Анти - дельта класса М и G
- 4. Дельта - антиген в печени
- 5. Все перечисленное
- 1. Относится к семейству Flaviviridae
- 2. Содержит однонитевую РНК
- 3. Существуют разные генотипы HCV
- 4. Образует разные субтипы мутантов
- 5. Все перечисленное
- 1. Анти HCV класса М
- 2. Анти HCV класса G
- 3. Aнти HCV NS4
- 4. Нарастание содержания HCV - РНК
- 5. Все перечисленное
- 1. Интерферон
- 2. Ацикловир
- 3. Фоскарнет
- 4. Азидотимидин
- 5. Цитостатики
- 1. Противовирусную терапию
- 2. Применение кортикостероидных препаратов
- 3. Прерывание беременности при установлении диагноза — вирусный гепатит
- 4. Проведение систематических лечебных мероприятий для предупреждения поздних выкидышей и преждевременных родов
- 5. Применение гепатопротекторов
- 1. Холецистита
- 2. Токсикозов беременных
- 3. Холестатического гепатоза
- 4. Острого жирового гепатоза
- 5. Абсцедирования печени
1126. Основными клиническими особенностями острого жирового гепатоза беременных является все перечисленное, кроме:
- 1. Носит рецидивирующий характер
- 2. Клинически протекает как фульминантный гепатит
- 3. Характерный признак раннего периода — интенсивная изжога
- 4. Печень обычно не увеличена
- 5. Летальность составляет 80 - 85 %
- 1. Герпетической инфекции
- 2. Инфекционного мононуклеоза
- 3. Гриппа
- 4. Цитомегаловирусной инфекции
- 5. Энтеровирусной инфекции
- 1. Лептоспироза
- 2. Псевдотуберкулеза
- 3. Иерсиниоза
- 4. Дизентерии
- 5. Бруцеллеза
- 1. Амебиазе
- 2. Токсоплазмозе
- 3. Малярии
- 4. Лейшманиозе
- 5. Всех перечисленных протозойных инфекциях
- 1. Эхинококкозе
- 2. Фасциолезе
- 3. Описторхозе
- 4. Шистосомозах
- 5. Всех перечисленных гельминтозах
- 1. Наличия длительного преджелтушного периода
- 2. Слабости, повышения температуры тела
- 3. Анорексии, тошноты, рвоты, чувства горечи во рту
- 4. Болей в верхнем отделе живота, часто сильных, напоминающих печеночную колику
- 5. Желтухи, гепатомегалии, спленомегалии и симптомов портальной гипертензии
- 1. Туберкулостатические (изониазид, ПАСК, этамбутол и др.)
- 2. Производные фенотиазина (аминозин)
- 3. Ингибиторы моноаминооксидазы (ипрази и др.)
- 4. Антибиотики (рифадин, тетрациклин, биомицин), сульфаниламидные препараты
- 5. Все перечисленные
1133. Основной механизм патогенеза поражения печени при заболеваниях желчевыводящих путей и желудочно - кишечного тракта:
- 1. Избыточное поступление в кровь токсических продуктов из кишечника
- 2. Портальная бактериемия
- 3. Нарушение питания, нарушение желчевыделения
- 4. Изменения печеночной гемодинамики
- 5. Все перечисленное
1134. Наиболее частыми формами повреждения печени при заболевании других органов пищеварительной системы являются:
- 1. Цирроз печени
- 2. Амилоидоз, гемохроматоз печени
- 3. Ожирение печени и хронический неспецифический реактивный гепатит
- 4. Гепатоцеребральная дистрофия
- 5. Синдром Бадда - Киари
- 1. Гемобластозов
- 2. Острых и хронических лейкозов, остеомиелофиброза
- 3. Эритремии
- 4. Апластической анемии
- 5. Лимфогранулематоза
1136. К наиболее частым возбудителям бактериальных абсцессов печени относятся все перечисленные микроорганизмы, кроме:

1160. Патологоанатомическая картина при сибирской язве представлена всеми описанными изменениями, кроме:
- 1. Сибиреязвенный карбункул на коже
- 2. Серозно - геморрагическое воспаление кишечника
- 3. Наличие геморрагического трахеита, плеврита, пневмонии
- 4. Лимфаденит
- 5. Цитолиз гепатоцитов
- 1. От 8 до 12 часов
- 2. От 2 до 3 дней
- 3. От 5 до 7 дней
- 4. От 8 до 10 дней
- 5. Более 2-х недель
- 1. Локализованную (кожную и висцеральную)
- 2. Генерализованную вторичную
- 3. Сибиреязвенный сепсис
- 4. Все перечисленные
- 5. Ни одной из перечисленных
- 1. Явы с темным дном
- 2. Выраженного воспалительного отека по краям язвы
- 3. Обильного отделения серозной или геморрагической жидкости
- 4. Появления «дочерних» пузырьков по периферии язвы
- 5. Наличие болезненности в зоне некроза
1164. Развитие вторичной септицемии у больных кожной формой сибирской язвы сопровождается всеми перечисленными симптомами, кроме:
- 1. Нового подъема температуры до 40 - 41?, озноба
- 2. Появления на коже вторичных пустул, буллезных элементов, геморрагии
- 3. Развития пневмонии с геморрагическим отеком легких
- 4. Поражения кишечника с кровавой рвотой и стулом
- 5. Менингоэнцефалита
- 1. Выздоровление
- 2. Летальный исход
- 3. Вторичная септицемия
- 4. Токсико - инфекционный шок
- 5. Все перечисленное
1166. Клиническая картина поражения кишечника при сибирской язве представлена всеми следующими симптомами, кроме:
- 1. Многократной рвоты «кофейной гущей»
- 2. Частого жидкого стула с примесью крови
- 3. Увеличения печени и селезенки
- 4. Болезненности при пальпации живота
- 5. Пареза кишечника
1167. Для легочной формы сибирской язвы и плевропневмонии общими являются все перечисленные симптомы, кроме:
- 1. Острого начала с проявлением резкой болезненности в грудной клетке
- 2. Тахипное
- 3. «Ржавой» мокроты, кровохарканья
- 4. Выраженных физикальных данных - резкое укорочение перкуторного звука, влажные хрипы
- 5. Развития токсического шока
- 1. Банальным карбункулом
- 2. Рожей
- 3. Кожной формой чумы
- 4. Язвенно - бубонной формой туляремии
- 5. Стрептодермией
1169. В отличие от кожной формы сибирской язвы при банальных карбункулах и фурункулах отмечается все перечисленное, кроме:
- 1. Гиперемии пораженной области кожи
- 2. Резкой болезненности в области язвы и окружающих тканей
- 3. Наличия гноя под корочкой
- 4. Умеренного отека
- 5. Выраженного лимфаденита
- 1. Четкие контуры воспалительной зоны
- 2. Болезненность кожи по периферии воспаления
- 3. Наличие лимфаденита
- 4. Отсутствие струпа
- 5. Все перечисленное
- 1. Поверхностного расположения
- 2. Отсутствия черного струпа в центре поражения
- 3. Отечности мягких тканей по периферии
- 4. Болезненности при пальпации
- 5. Выраженного лимфаденита
- 1. Материал из карбункула
- 2. Кровь
- 3. Мокроту
- 4. Рвотные массы и испражнения
- 5. Все перечисленное
- 1. Специфический глобулин
- 2. Противосибиреязвенную сыворотку
- 3. Противосибиреязвенную вакцину
- 4. Нормальный человеческий иммуноглобулин
- 5. Нормальный человеческий иммуноглобулин, насыщенный IgM
- 1. Пенициллина
- 2. Тетрациклина и его производных
- 3. Левомицетина
- 4. Цефалоспоринов
- 5. Рифампицина
- 1. Стероидные гормоны
- 2. Дезинтоксикационные растворы
- 3. Свежезамороженная плазма и кровь
- 4. Гепарин
- 5. Все перечисленное
- 1. При кожной форме выписку производят после отторжения струпа и сформирования рубца
- 2. Лиц, перенесших септическую форму болезни, выписывают после клинического выздоровления и двукратного отрицательного бактериологического посева крови
- 3. Бактериологический посев крови проводят с интервалом 5 дней
- 4. Лица, соприкасающиеся с больным, находятся под медицинским наблюдением 8 суток
- 5. Все перечисленное
- 1. Изоляция и лечение больных животных
- 2. Дезинфекция в очаге с соблюдением необходимых правил при захоронении трупов в скотомогильниках
- 3. Контроль за выпуском и реализацией животного сырья
- 4. Вакцинация животных и людей
- 5. Все перечисленное
- 1. Возбудитель желтой лихорадки - фильтрующийся вирус, размером от 12 до 27 нм
- 2. Относится к арбовирусам, содержит РНК
- 3. Обладает пантропностью, особенно висцеро - и нейротропными свойствами
- 4. Устойчив во внешней среде
- 5. В зараженных комарах - переносчиках выживает до 4 недель
1179. К характерным для желтой лихорадки эпидемиологическим данным относятся все перечисленные, кроме:
- 1. Природно - очаговое заболевание с ареалом распространения в зоне тропического пояса
- 2. Существует 2 эпидемиологических варианта желтой лихорадки: эндемический (джунглевый) и эпидемический (городской)
- 3. Городская желтая лихорадка является антропонозным трансмиссивным заболеванием
- 4. Желтая лихорадка джунглей передается по циклу животное -комар - животное
- 5. Восприимчивость к желтой лихорадке низкая
- 1. Приматы джунглей
- 2. Птицы
- 3. Опоссумы, пекари, муравьи, броненосцы, ленивцы
- 4. Больной человек с конца инкубационного периода и первые 3-4 дня болезни
- 5. Комары
- 1. Внедрения вируса при укусе комара через кожу
- 2. Лимфогенного заноса вируса в регионарные лимфоузлы
- 3. Вирусемии
- 4. Поражения эндотелия капилляров внутренних органов и развития диссеминированного внутрисосудистого свертывания крови
- 5. Токсинемии
- 1. Желтуха
- 2. Геморрагический диатез внутренних органов
- 3. Наличие эозинофильного некроза (тельца Каунсилмена) и жировой дистрофии печени
- 4. Поражение клубочкового и канальцевого аппарата почек
- 5. Все перечисленное
1183. Геморрагический синдром при желтой лихорадке представлен всеми перечисленными изменениями, кроме:
- 1. Геморрагической сыпи на коже и слизистых разной величины
- 2. Желудочно - кишечных кровотечений
- 3. Гематурии
- 4. Носовых кровотечений
- 5. Тромбоцитопении
- 1. Наблюдается у всех больных
- 2. Чаше развивается с 1 - 2 дня болезни
- 3. Связаны с тропизмом вируса к эндотелию сосудов печени и почек
- 4. Является осложнением заболевания
- 5. Развивается в период второй волны лихорадки
1185. Клинико - эпидемиологический диагноз желтой лихорадки основан на наличии совокупности всех следующих данных, кроме:
- 1. Эндемического очага
- 2. Типичной двухволновой температурной кривой
- 3. Симптомов геморрагического диатеза
- 4. Поражения печени и почек
- 5. Изменения пульса
- 1. Вирусным гепатитом
- 2. Лептоспирозом
- 3. Геморрагическими лихорадками
- 4. Малярией
- 5. Всем перечисленным
- 1. Развитие геморрагического синдрома на фоне снижения температуры
- 2. Отсутствие второй лихорадочной волны
- 3. Нет увеличения печени и желтухи
- 4. Отсутствие специфических лабораторных данных (выделения вируса, реакции связывания комплимента, реакции торможения непрямой геммагтлютинации)
- 5. Изменение анализа крови (лейкопения с нейтропенией, лимфопения)
- 1. Выделение вируса из крови больного, печени и мозга умерших
- 2. Реакция связывания комплемента в титре 1:16 и выше
- 3. Реакция нейтрализации вируса
- 4. Реакция торможения гемагглютинации
- 5. Гистологическая картина биопсии печени
- 1. Дезинтоксикационных растворов в объеме 2 - 3 л в сутки
- 2. Глюкокортикоидных гормонов парентерально
- 3. Сердечно - сосудистых средств (строфантин, коргликон, камфора)
- 4. Антибиотиков
- 5. Специфического иммуноглобулина
- 1. Изоляция больного в боксе на первые 5 дней болезни
- 2. Работа медицинского персонала в спецодежде
- 3. Уничтожение комаров - переносчиков в эпидемических очагах
- 4. Вакцинация населения вакциной 17Д «Дакар»
- 5. Все перечисленные
- 1. Возбудитель - ДНК содержащий вирус рода ортопоксвирусов, сходен по антигенным свойствам с вирусом натуральной оспы
- 2. Циркуляция вируса в естественных условиях поддерживается обезьянами
- 3. Возможно заражение от человека к человеку
- 4. Чаще болеют дети до 10 лет
- 5. Вирус неустойчив во внешней среде
- 1. Воздушно - капельного
- 2. Воздушно - пылевого
- 3. Алиментарного
- 4. Контактно - бытового
- 5. Инокуляционного
- 1. Органы дыхания
- 2. Желудочно - кишечный тракт
- 3. Кожа
- 4. Слизистые оболочки
- 5. Кровь
- 1. Внедрения вируса через дыхательные пути
- 2. Вирусемия
- 3. Лимфогенное распространение
- 4. Токсемия
- 5. Фиксация вируса в эктодермальной ткани и проникновение в эпителий кожи и слизистых оболочек
- 1. От 5 до 8 дней
- 2. От 9 до 14 дней
- 3. От 15 до 21 дня
- 4. От 22 до 30 дней
- 5. Более 30 дней
- 1. Выраженного продромального периода
- 2. Лихорадки
- 3. Интоксикации
- 4. Везикулезно - папулезной сыпи на коже и слизистых оболочках
- 5. Увеличения печени и селезенки
- 1. Острого начала
- 2. Повышения температуры выше 39° С
- 3. Болей в пояснично - крестцовой области, мышцах
- 4. Нарушения сознания
- 5. Появления коревидной или скарлатиноподобной «раш» сыпи
- 1. Стадийности высыпания: макула - папула - везикула, пустула - корка - рубец
- 2. Оспенных элементов - плотные, многокамерные, имеют в центре пупковидное вдавление
- 3. Высыпаний на ограниченном участке - мономорфных
- 4. Типичной локализации сыпи: лицо, конечности, ладони, подошвы
- 5. Отсутствие кожного зуда
- 1. Выраженность интоксикации
- 2. Интенсивность высыпаний
- 3. Нарушение деятельности внутренних органов
- 4. Все перечисленное
- 5. Ничего из перечисленного
- 1. Возбудитель оспы относится к ДНК содержащим вирусам
- 2. Различают 2 разновидности вируса: возбудитель натуральной оспы, возбудитель алястрима
- 3. Возбудитель оспы хорошо выдерживает нагревание
- 4. Возбудитель оспы хорошо размножается на хорион - аллантоисной оболочке куриных эмбрионов
- 5. Возбудитель оспы устойчив к низкой температуре и высушиванию
Gee Test
Система подготовки к тестам и средство для проверки своих знаний. Инструмент для тестирования студентов и школьников.
277. Независимо от клинической формы чумы для начального периода характерно: 1)потрясающий озноб, температура 39-40оС 2)мучительная головная боль 3)шатающаяся походка, невнятная речь 4)бессонница, мышечные боли, тошнота, рвота
- 1. Верно 1),2), 3)
- 2. Верно 1),3)
- 3. Верно 2),4)
- 4. Верно 4)
- 5. Верно 1),2), 3), 4)
- 1. Воспаленный лимфоузел, регионарный к месту внедрения возбудителя
- 2. Наличие периаденита, болезненного при пальпации
- 3. Сглаженность контуров бубона
- 4. Вынужденное положение больных
- 5. Развитие лимфангоита
- 1. Септицемия
- 2. Пневмония
- 3. Менингит
- 4. Флегмона
- 5. Рожистое воспаление
- 1. Отсутствие изменений в месте входных ворот инфекции
- 2. Быстрое поражение сосудов
- 3. Наличия потрясающих ознобов без понижения температуры
- 4. Образование множественных очагов инфекции
- 5. Отек мозга
- 1. Наличие режущих болей в груди, одышка
- 2. Кашель с пенистой кровавой мокротой
- 3. Выделение с мокротой огромного количества палочек чумы
- 4. Скудные объективные физикальные данные при тяжелой интоксикации
- 5. Нарастание легочно-сосудистой недостаточности
- 1. Пунктат из бубона
- 2. Содержимое везикул, пустул, карбункулов, язв, фликтен
- 3. Мокрота, слизь из зева
- 4. Кровь, секционный материал
- 5. Все перечисленное
- 1. Серологические реакции
- 2. Люминесцентно-серологический метод
- 3. Биологическую пробу
- 4. Бактериоскопический метод
- 1. Протекает более легко по типу мелкоочаговой пневмонии, бронхоаденита
- 2. Имеет благоприятный прогноз
- 3. Не сопровождается развитием токсико-инфекционного шока
- 4. Отмечается склонность к осложнениям в виде абсцессов, плевритов, бронхоэктазий, кавери
- 5. Все ответы правильные
- 1. Стрептомицин
- 2. Тетрациклины
- 3. Левомицетин
- 4. Гентамицин
- 5. Все перечисленное
- 1. Кристаллоидные и коллоидные растворы
- 2. Стероидные гормоны
- 3. Сердечно-сосудистые препараты
- 4. Все перечисленное
- 1. Заражения лиц, работающих с зараженным материалом или подозрительным на зараженность чумой материалом
- 2. Заболеваний людей и возникновения вспышек в природных очагах
- 3. Завоз чумы на территорию страны из-за рубежа
- 4. Все перечисленное
- 1. острое лихорадочное начало болезни
- 2. безболезненность увеличенных лимфатических узлов
- 3. выраженные признаки периаденита в области бубона
- 4. гиперемия кожи над пораженными лимфатическими узлами
- 5. быстрое проявление флюктуации в области бубона
- 1. пенициллин
- 2. тетрациклин
- 3. стрептомицин
- 4. бисептол
- 1. степных грызунов
- 2. крыс
- 3. копытных животных
- 4. комаров
- 1. быстрого нагноения и вскрытия бубона
- 2. субфебрильной температурной реакции
- 3. четкой отграниченности бубона от окружающих тканей
- 4. малой болезненности области бубона
- 1. Трансмиссивного
- 2. Контактного
- 3. Парентерального
- 4. Алиментарного
- 5. Воздушно - капельного
- 1. Эпидемии чумы следует за эпизоотиями ее среди грызунов
- 2. Заболеваемость имеет сезонный характер
- 3. Возникновение эпидемий чумы обусловлено не только биологическими, но социально – бытовыми факторами
- 4. Тяжесть заболевания не связана со штаммом возбудителя чумы
- 5. К особо опасным инфекциям чума относится вследствие высокой летальности и склонности к пандемическому распространению
- 1. Внедрение возбудителя через кожу и слизистые оболочки
- 2. Возникновение первичного аффекта с трансформацией в чумный карбункул
- 3. Поражение лимфатических желез с образованием первичного бубона первого, второго и т. д. порядков
- 4. Поражение кровеносных сосудов в вице некроза и инфильтрации сосудистых стенок
- 5. Все перечисленное
- 1. Отсутствие типичных проявлений в виде бубонов или пневмонии
- 2. Геморрагическая септицемия
- 3. Наличие токсических лимфаденитов
- 4. Токсико - инфекционный шок
- 5. Водно - электролитные нарушения
- 1. Воздушно - капельного пути заражения
- 2. Геморрагической септицемии
- 3. Пневмонические очаги возникают раньше бактериемии
- 4. Наличие фибринозного или фибринозно - геморрагического плеврита
- 5. При микроскопии содержимого альвеол возбудитель чумы не обнаруживается
- 1. Кожную
- 2. Бубонную
- 3. Легочную
- 4. Септическую
- 5. Все перечисленное
- 1. Последовательные изменения в виде: розеолы, папулы, везикулы и пустулы
- 2. Изъязвление пустулы с появлением темного струпа
- 3. Образование фликтены
- 4. Выраженная гиперестезия
- 5. Развитие лимфангоита
- 1. Нет стекловидного стека подлежащих тканей
- 2. Нет дополнительных пузырчатых высыпаний вокруг черного струпа
- 3. Определяется резкая болезненность при пальпации
- 4. Содержимое пустулы кровянисто - гнойное с обилием возбудителя чумы
- 5. Все ответы правильные
- 1. Воспаленный лимфоузел, регионарный к месту внедрения возбудителя
- 2. Наличие периаденита, болезненного при пальпации
- 3. Сглаженность контуров бубона
- 4. Вынужденное положение больных
- 5. Развитие лимфангоита
- 1. Септицемия
- 2. Пневмония
- 3. Менингит
- 4. Флегмона
- 5. Рожистое воспаление
- 1. Отсутствие изменений в месте входных ворот инфекции
- 2. Быстрое поражение сосудов
- 3. Наличие потрясающих ознобов без понижения температуры
- 4. Образование множественных очагов инфекции
- 5. Отек мозга
- 1. Наличие режущих болей в груди, одышка
- 2. Кашель с пенистой кровавой мокротой
- 3. Выделение с мокротой огромного количества палочек чумы
- 4. Скудные объективные физикальные данные при тяжелой интоксикации
- 5. Нарастание легочно - сосудистой недостаточности
- 1. Пунктат из бубона
- 2. Содержимое везикул, пустул, карбункулов, язв, фликтен
- 3. Мокрота, слизь из зева
- 4. Кровь, секционный материал
- 5. Все перечисленное
- 1. Серологические реакции
- 2. Люминесцентно - серологический метод
- 3. Биологическую пробу
- 4. Бактериоскопический метод
- 5. ПЦР- диагностику
- 1. Протекает более легко по типу мелко - очаговой пневмонии, бронхоаденита
- 2. Имеет благоприятный прогноз
- 3. Не сопровождается развитием токсико - инфекционного шока
- 4. Отмечается склонность к осложнениям в виде абсцессов, плевритов, бронхоэктазий, каверн
- 5. Все ответы правильные
- 1. Стрептомицин
- 2. Тетрациклины
- 3. Левомицетин
- 4. Гентамицин
- 5. Все перечисленное
- 1. Врачебный осмотр пассажиров
- 2. Санитарный осмотр грузов, багажа, транспортных средств, следующих через портовые города
- 3. Выявление и изоляция больных, подозрительных на заражение чумой
- 4. Обследование и врачебное наблюдение в течение б дней за лицами, прибывающими из зон, неблагоприятных по чуме
- 5. Все перечисленное
Gee Test
Система подготовки к тестам и средство для проверки своих знаний. Инструмент для тестирования студентов и школьников.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

